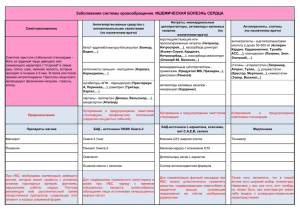
федеральное государственное бюджетное образовательное учреждение высшего образования «Пермский государственный медицинский университет имени академика Е.А. Вагнера» Министерства здравоохранения Российской Федерации Кафедра пропедевтики внутренних болезней № 1 Методическая разработка для студентов 3 курса лечебного факультета по дисциплине «Пропедевтика внутренних болезней» Ишемическая болезнь сердца (ИБС): этиология и патогенез, факторы риска, формы. Стабильная стенокардия напряжения. 1.Тема занятия. Ишемическая болезнь сердца: этиология и патогенез, факторы риска, формы. Стабильная стенокардия напряжения. 2.Значение изучения данной темы. Изучение данной темы дает понимание об этиологии и патогенезе ишемической болезни сердца (ИБС), «многогранности» ее клинических проявлений, принципах диагностики формы ИБС - стабильной стенокардии напряжения. Знания, полученные в процессе данного практического занятия, будут необходимы для изучения последующей темы, посвященной клинической проблеме инфаркта миокарда и нестабильной стенокардии, а также востребованы в будущей практической деятельности. 3.Цель занятия - обучить студентов клиническому обследованию пациентов с ИБС, подготовить студента к формированию синдромного диагноза - стенокардия напряжения и стенокардии покоя. В результате изучения данной темы студент должен знать: - анатомофизиологические особенности коронарного кровообращения; - патоморфологию атеросклеротического поражения сосудов; - факторы риска формирования клинически выраженного атеросклероза коронарных сосудов; - определение ИБС; - патогенез стабильной стенокардии напряжения; - клинические проявления синдрома стенокардии напряжения; - лабораторную и инструментальную диагностику, применяемую при обследовании больных с синдромом стенокардией напряжения; - функциональные классы стабильной стенокардии напряжения согласно классификации Канадской ассоциации кардиологов; После освоения темы студент должен уметь: - выявлять из анамнеза факторы риска атеросклеротического поражения коронарных сосудов; диагностировать клинический формы ИБС – стабильную стенокардию напряжения; - проводить дифференциальную диагностику с другими клиническими синдромами, проявляющимися болью в грудной клетке; - решать ситуационные клинические задачи, касающиеся данной темы. Вопрос 1. Анатомо-функциональные особенности и кровоснабжение миокарда. Сердце снабжается левой и правой коронарными артериями. Они берут начало из аорты на расстоянии около 1 см выше прикрепления полулунных клапанов аорты Левая коронарная артерия шире правой, и почти у своего начала делится на переднюю межжелудочковую ветвь и огибающую ветвь. Передняя межжелудочковая ветвь кровоснабжает передне-боковую часть левого желудочка, верхушку сердца и переднюю часть межжелудочковой перегородки. Огибающая ветвь снабжает кровью левое предсердие, а также боковую стенку и часть задней стенки левого желудочка. Две предсердных веточки обеспечивают 45% кровоснабжения синусового узла. Левая коронарная артерия снабжает переднюю сосочковую мышцу левого желудочка и переднюю сосочковую мышцу правого желудочка. Правая коронарная артерия берёт начало из правой пазухи аорты, переходит на заднюю стенку сердца и носит название задней межжелудочковой ветви. Она кровоснабжает правое предсердие и правый желудочек, небольшую заднюю часть межжелудочковой перегородки и небольшую заднюю часть стенки левого желудочка. Правая коронарная артерия обеспечивает кровоснабжение синусового узла на 55%. Коронарные артерии проходят вначале под перикардом, а затем разветвляются. Ветви отходят почти под прямым углом к сердечной мышце и затем превращаются в капиллярную сеть, оплетающую отдельные мышечные волокна. Венечные артерии не являются терминальными; они образуют анастомозы, но, несмотря на это, в здоровом сердце ведут себя, с функциональной точки зрения, как терминальные. В больном сердце образуется коллатеральное кровообращение с капиллярами диаметром 40- 200 микронов. Эти коллатерали многочисленны в глубоких слоях стенки желудочка и не столь многочисленны под перикардом. В нормальных условиях коллатеральные сосуды функционально неадекватны, но в случае хронической ишемической болезни сердца они расширяются и могут довести большую часть крови к миокарду. В норме у человека величина коронарного кровотока в покое составляет 0,8– 0,9 мл/г/мин), или примерно 5–6% от общего минутного объема (МО). Поскольку синтез макроэргических соединений в сердечной мышце может осуществляться почти исключительно в аэробных условиях и восполнение энергии за счет анаэробных процессов затруднено, в физиологических условиях постоянные колебания интенсивности обменных процессов в сердечной мышце и, соответственно, изменяющейся потребности миокарда в кислороде должны удовлетворяться почти исключительно за счет соответствующих изменений величины коронарного кровотока. Например, во время выполнения интенсивной мышечной работы коронарный кровоток должен увеличиться в 4–5 раз по сравнению с состоянием покоя. Это возможно только благодаря существованию сложной многоступенчатой системы нейрогуморальной регуляции коронарного кровотока, любые нарушения в деятельности которой неизбежно ведут к возникновению коронарной недостаточности. Величина коронарного кровотока регулируется прежде всего уровнем метаболизма сердечной мышцы и, соответственно, потребностью миокарда в кислороде. Последняя, как известно, определяется тремя основными факторами. 1. Величиной внутримиокардиального напряжения, т.е. силой, приходящейся на единицу поверхности поперечного сечения желудочков в момент их сокращения. 2. Частотой сердечных сокращений (ЧСС). 3. Сократимостью сердечной мышцы (уровнем ее инотропизма). Величина коронарного кровотока зависит от двух основных факторов: 1. Перфузионного давления, т.е. давления, которое обеспечивает движение крови по коронарным сосудам. 2. Общего сопротивления коронарных сосудов. Механизмы регуляции коронарного кровотока К числу основных механизмов регуляции тонуса КА относятся: 1. Местные механизмы саморегуляции, включая эндотелиальные и метаболические факторы. 2. Нервные механизмы регуляции. Вопрос 2. Патоморфология атеросклеротического поражения сосудов. Современное понимание атеросклероза предполагает рассматривать его как универсальную ответную вялотекущую воспалительную реакцию сосудистой стенки на повреждающее действие различных по природе «травмирующих» факторов и состоит в том, что для возникновения болезни критично механическое, химическое, клеточное и гуморальное повреждение стенки сосуда, а отложение липидов хотя и играет важную роль в прогрессировании повреждения, но является в значительной мере вторичным. Начальная стадия атеросклероза характеризуется появлением в интиме артерий пятен и полосок, содержащих липиды (рис. 1) - формирование липидных пятен и полосок. В интиме присутствуют пенистые клетки, Т-лимфоцит и гладкомышечные клетки. Точками обозначены липиды, располагающиеся преимущественно внутри клеток Липидные пятна представляют собой небольших размеров (до 1,0–1,5 мм) участки на поверхности аорты или крупных артерий, которые имеют желтоватый цвет. Липидные пятна состоят, главным образом, из пенистых клеток, содержащих большое количество липидов, и Т-лимфоцитов. В меньшем количестве в них присутствуют также макрофаги и гладкомышечные клетки. Со временем липидные пятна увеличиваются в размерах, сливаются друг с другом и образуют так называемые липидные полоски, слегка возвышающиеся над поверхностью эндотелия. Они также состоят из макрофагов, лимфоцитов, гладкомышечных и пенистых клеток, содержащих липиды. На этой стадии развития атеросклероза ХС расположен преимущественно внутриклеточно и лишь небольшое его количество находится вне клеток. Липидные пятна и полоски образуются в результате отложения липидов в интиме артерий. Первым звеном этого процесса является повреждение эндотелия и возникновение эндотелиальной дисфункции, сопровождающейся повышением проницаемости этого барьера. В результате повреждения эндотелия формируется эндотелиальная дисфункция, проявляющаяся снижением продукции вазодилатирующих факторов (простациклин, окись азота и др.) и увеличением образования вазоконстрикторных веществ (эндотелинов, АII, тромбоксана А2 и др.), еще больше повреждающих эндотелий и повышающих его проницаемость. Модифицированные липопротеиды низкой плотности (ЛНП), ЛП (α) и некоторые клеточные элементы крови (моноциты, лимфоциты) проникают в интиму артерий и подвергаются окислению или гликозилированию (модификации), что способствует еще большему повреждению эндотелия и облегчает миграцию из кровотока в интиму артерий этих клеточных элементов (рис. 2). Моноциты, проникшие в интиму, трансформируются в макрофаги, которые с помощью так называемых скэвенджер-рецепторов (“рецепторов–мусорщиков”) поглощают модифицированные ЛНП (в меньшей степени — остатки ХМ и ЛОНП) и накапливают свободный и эстерифицированный ХС. Перегруженные липидами макрофаги превращаются в пенистые клетки. Макрофаги, перегруженные модифицированными ЛНП, а также тромбоциты, проникающие в интиму артерий из крови, секретируют факторы роста и митогены, воздействующие на гладкомышечные клетки, расположенные в средней оболочке артерий (медии). Под действием факторов роста и митогенов гладкомышечные клетки мигрируют в интиму и начинают пролиферировать. Находясь в интиме, они захватывают и накапливают модифицированные ЛНП, также превращаясь в своеобразные пенистые клетки. Кроме того, гладкомышечные клетки приобретают способность сами продуцировать элементы соединительной ткани (коллаген, эластин и гликозаминогликаны), которые в дальнейшем используются для построения фиброзного каркаса атеросклеротической бляшки. Со временем пенистые клетки подвергаются апоптозу — запрограммированной гибели клеток и разрушению клеточной оболочки. В результате липиды попадают во внеклеточное пространство. Описанные процессы лежат в основе первой стадии формирования атеросклеротической бляшки — образования липидных пятен и полосок. По данным А.Н. Климова и Н.Г. Никульчевой (1999), липидные пятна появляются в артериях с раннего детства. Так, уже в первом полугодии жизни они обнаруживаются в некоторых секционных случаях. У детей старшего возраста липоидоз встречается чаще и становится более интенсивным и распространенным. В возрасте 10 лет липидные пятна занимают около 10% поверхности аорты, а к 25 годам — от 30% до 50% поверхности. В венечных артериях сердца липоидоз встречается с 10–15 лет, а в артериях мозга — в конце третьего десятилетия жизни (к 35–45 годам). По мере прогрессирования патологического процесса в участках отложения липидов разрастается молодая соединительная ткань, что ведет к образованию фиброзных бляшек, в центре которых формируется так называемое липидное ядро (рис.3). Этому способствует увеличение количества липидов, высвобождающихся в результате гибели (апоптоза) гладкомышечных клеток, макрофагов и пенистых клеток, перегруженных липидами. Экстрацеллюлярно расположенные липиды пропитывают интиму, образуя липидное ядро, которое представляет собой скопление атероматозных масс (липиднобелкового детрита). Вокруг липидного ядра возникает зона соединительной ткани, вначале богатой клеточными элементами (макрофагами, пенистыми и гладкомышечными клетками, Т-лимфоцитами), коллагеном и эластическими волокнами. Одновременно происходит васкуляризация очага атеросклеротического поражения. Вновь образующиеся сосуды отличаются повышенной проницаемостью и склонностью к образованию микротромбов и разрывам сосудистой стенки. По мере созревания соединительной ткани количество клеточных элементов уменьшается, а коллагеновые волокна утолщаются, формируя соединительнотканный каркас атеросклеротической бляшки, который отделяет липидное ядро от просвета сосуда (“покрышка”). Формируется типичная фиброзная бляшка, выступающая в просвет сосуда и нарушающая кровоток в нем (рис. 3). Следует заметить, что клиническое и прогностическое значение сформировавшейся атеросклеротической бляшки во многом зависит именно от структуры ее фиброзной покрышки и размеров липидного ядра. В некоторых случаях, в том числе на относительно ранних стадиях формирования бляшки, ее липидное ядро хорошо выражено, а соединительнотканная капсула сравнительно тонкая и может легко повреждаться под действием высокого АД, ускорения кровотока в артерии и других факторов. Такие мягкие и эластичные бляшки иногда называют “желтыми бляшками” (рис. 4а). Они, как правило, мало суживают просвет сосуда, но ассоциируются с высоким риском возникновения повреждений и разрывов фиброзной капсулы, т.е. с формированием так называемой “осложненной” атеросклеротической бляшки (рис. 4 б). В других случаях фиброзная покрышка хорошо выражена, плотная и меньше подвержена повреждению и разрывам. Такие бляшки называют “белыми” (рис. 4, в). Они нередко значительно выступают в просвет артерии и вызывают гемодинамически значимое ее сужение, которое в некоторых случаях может осложняться возникновением пристеночного тромба. Рис. 4. Различия в строении «желтой» (а, б) и «белой» бляшки (в). а — эластичная «желтая» бляшка с большим липидным ядром и тонкой покрышкой; б — разрыв «желтой» бляшки с выпадением детрита в просвет сосуда (красные точки) и образованием пристеночного тромба; в — строение «белой» фиброзной бляшки со сравнительно небольшим липидным ядром и толстой прочной фиброзной капсулой Вопрос 3. Определение ИБС. ИБС — это заболевание миокарда, обусловленное острым или хроническим несоответствием потребности миокарда в кислороде и реального коронарного кровоснабжения сердечной мышцы в результате атеросклеротического поражения сосудов, которое выражается развитием в миокарде участков ишемии, ишемического повреждения, некрозов и рубцовых полей и сопровождается нарушением систолической и/или диастолической функции сердца. Наиболее характерным клиническим признаком ИБС является стенокардия (angina pectoris — грудная жаба). Первое описание классической стенокардии принадлежит Гебердену (1772), который для ее обозначения впервые применил термин “angina pectoris” (грудная жаба). Однако еще Гиппократ, а затем Бартолетти (1576–1630), Гарвей (1527–1658), Морганьи (1684–1771) описывали случаи возникновения у пожилых и старых людей сильных острых болей в левой половине грудной клетки, сопровождавшихся беспокойством, страхом, удушьем, обмороком во время приступа. Parry (1799) первым указал на связь стенокардии с изменением структуры сердца и поражением КА. Он же первым высказал предположение, что ангинозная (стенокардитическая) боль возникает вследствие уменьшения снабжения сердца кровью. Вопрос 4. Определение и патогенез синдрома стабильной стенокардии напряжения. Стабильная стенокардия напряжения – клиническая форма ИБС, проявляющаяся болевым синдромом в грудной клетке при стабильном пороговом уровне нагрузки в результате транзиторной ишемии миокарда. Стабильная стенокардия напряжения относится к числу наиболее распространенных клинических форм ИБС. Она возникает, как правило, на фоне стенозирующего коронарного атеросклероза при наличии в крупных эпикардиальных КА “неосложненной” атеросклеротической бляшки, имеющей плотную и прочную соединительнотканную капсулу. Основным клиническим проявлением этой формы ИБС является синдром стенокардии напряжения. Возникновение стенокардии напряжения обычно провоцируется повышением потребности миокарда в кислороде, не сопровождающимся адекватным расширением резистивных КА (артериол). Меньшее значение имеет спазм венечных сосудов. Напомним, что к числу факторов, способствующих повышению потребности миокарда в кислороде, относятся: - увеличение частоты сердечных сокращений (ЧСС); - повышение инотропизма (сократимости) сердечной мышцы, чаще ассоциирующееся с возрастанием активности САС; - повышение постнагрузки и, соответственно, систолического давления в полости ЛЖ (например, при повышении АД); - увеличение преднагрузки и конечно-диастолического объема ЛЖ; - увеличение массы миокарда ЛЖ (гипертрофия сердечной мышцы). Таким образом, стенокардия напряжения провоцируется не только физической нагрузкой (быстрая ходьба, бег, подъем по лестнице), но и любыми другими факторами, повышающими потребность миокарда в кислороде: эмоциональным напряжением, стрессом, повышением АД, увеличением венозного притока к сердцу, сердечной недостаточностью (объемная перегрузка ЛЖ), тахикардией любого генеза и т.п. Механизмы возникновения боли. В основе болевого синдрома при стенокардии лежит возникновение преходящей кратковременной ишемии миокарда, вызванной абсолютным или относительным уменьшением коронарного кровообращения и/или увеличением потребности миокарда в кислороде. В очаге ишемии происходит высвобождение ряда химических субстанций, обладающих свойствами медиаторов боли. Главными из них являются серотонин, гистамин, брадикинин, источником которых служат тромбоциты, базофильные лейкоциты и тканевые тучные клетки. Если медиаторы боли выделяются в достаточном количестве, происходит возбуждение специфических болевых рецепторов — ноцицепторов. Причем их чувствительность во многом зависит от концентрации в окружающей рецепторы среде ионов К+ и Н+, а также от содержания простагландинов, образующихся в процессе метаболизма арахидоновой кислоты. Считают, что простагландины являются своеобразными модуляторами освобождения и функционирования медиаторов боли в ноцицепторах. Из очага ишемии болевые импульсы переносятся по афферентным волокнам сердечных нервов к паравертебральной цепочке шейных и грудных ганглиев, затем по спиноталамическому тракту спинного мозга к заднебоковым и передним ядрам таламуса и к коре головного мозга, где и формируется болевое ощущение. Интересно, что в передаче болевого возбуждения на уровне спинного мозга и таламуса важное место отводится так называемой субстанции Р, которая является физиологическим медиатором для волокон чувствительных нейронов задних корешков спинного мозга. Степень освобождения субстанции Р из нервных окончаний чувствительных волокон регулируется опиоидными нейропептидами — энкефалинами и эндорфинами, которые в норме обнаруживаются в головном и спинном мозге. Они препятствуют освобождению субстанции Р и, следовательно, могут регулировать поступление болевых импульсов в таламус и кору головного мозга. Эти факторы оказывают существенное влияние на характер и интенсивность болевого приступа и в некоторых случаях могут вообще препятствовать его возникновению, несмотря на наличие в сердце очага ишемии. Таким образом, между степенью ишемии миокарда и интенсивностью болевого приступа нет прямой зависимости, поскольку на восприятие боли существенное влияние оказывают состояние рецепторного аппарата, индивидуальный порог болевой чувствительности, уровень эндогенных опиоидов в момент возникновения ишемии и т.п. Вопрос 5. Значение анамнеза для выявления факторов риска атеросклротического поражения коронарных сосудов. Атеросклероз является полиэтиологическим заболеванием, в возникновении и прогрессировании которого имеют значение многие внешние и внутренние факторы, называемые факторами риска (ФР). В настоящее время известно более 30 факторов, действие которых увеличивает риск возникновения и развития атеросклероза и его осложнений. Для выявления ФР необхлдим анализ всех разделов анамнеза, начиная с паспортных данных ( пол, возраст). Все ФР можно разделить на модифицируемые и немодифицированные. 1. Немодифицируемые (неизменяемые) ФР: возраст старше 50–60 лет; пол (мужской); отягощенная наследственность. 2. Модифицируемые (изменяемые): дислипидемии (повышенное содержание в крови холестерина, триглицеридов и атерогенных липопротеинов и/или снижение содержания антиатерогенных ЛВП); артериальная гипертензия (АГ); курение; ожирение; нарушения углеводного обмена (гипергликемия, сахарный диабет); гиподинамия; нерациональное питание; гипергомоцистеинемия и др. Кроме того, анализируя анамнез жизни необходимо учитывать наличие состояний, провоцирующие ишемию или усугубляющие ее течение: повышающие потребление кислорода — несердечные: гипертермия, гипертиреоз, интоксикация симпатомиметиками (например кокаином), АГ, возбуждение; сердечные — гипертрофическая кардиомиопатия, аортальный стеноз, тахикардия; снижающие поступление кислорода — несердечные: анемия, гипоксемия, пневмония, бронхиальная астма, ХОБЛ, легочная гипертония, синдром ночного апноэ, гиперкоагуляция, полицитемия, лейкемия, тромбоцитоз; сердечные — аортальный стеноз, гипертрофическая кардиомиопатия. Вопрос 6. Особенности болевого синдрома при стабильной стенокардии напряжения. Основным клиническим проявлением стабильной стенокардии напряжения является синдром стенокардии напряжения. Болевой синдром. 1.Боль при стенокардии напряжения носит приступообразный характер, появляясь, как правило, на фоне относительно благополучного состояния больного, что заставляет пациента сразу обратить на нее внимание, нередко вызывая выраженное беспокойство и страх. 2.В типичных случаях боль локализуется за грудиной, обычно в области верхней и средней ее трети. Реже боль возникает в области верхушки сердца, слева от грудины во II–V межреберьях, под левой лопаткой или даже в левой руке, ключице или в левой половине нижней челюсти (атипичная локализация боли). 3. Характер болевых ощущений обычно жгучий, сжимающий, давящий. Иногда больные описывают стенокардию как “чувство дискомфорта в грудной клетке”. 4. Во время приступа стенокардии больные, как правило, немногословны и локализацию боли указывают ладонью или кулаком, прижатым к грудине (симптом Левина) (рис. 5). Рис 5. Симптом Левина 5. Боль нередко иррадиирует в левую руку, плечо, лопатку, ключицу, реже в нижнюю челюсть слева, в эпигастральную область (особенно при ишемии заднедиафрагмальной стенки ЛЖ) и еще реже — в правую часть грудины и правую руку (рис.6). Особенно часто отчетливая иррадиация боли наблюдается при тяжелых приступах стенокардии. Она связана с наличием в спинальных и таламических центрах анатомической близости афферентных путей иннервации сердца и областей, в которые иррадиирует боль. Рис. 6. Наиболее характерная локализация болей при стенокардии 6. У большинства пациентов с ИБС (около 70%) боль возникает во время выполнения физической нагрузки (быстрая ходьба, бег, подъем по лестнице и т.п.). В этих случаях происходит увеличение ЧСС, сократимости миокарда, а также увеличение объема циркулирующей крови (увеличение преднагрузки), что в условиях стенозирующего атеросклероза КА создает условия для возникновения коронарной недостаточности. Однако следует помнить, что стенокардия напряжения может провоцироваться любыми другими факторами, повышающими потребность миокарда в кислороде. Так, при эмоциональном напряжении (стрессе, испуге, ярости, получении непрятного или, наоборот, радостного известия и других ярких эмоциональных переживаний) происходит закономерная активация САС, увеличивается ЧСС, сократимость миокарда, постнагрузка на ЛЖ. При выраженной статической нагрузке (например, подъеме тяжести), повышении АД резко возрастает общее периферическое сопротивление сосудов (ОПСС) и увеличивается постнагрузка на ЛЖ. Многие больные ИБС отмечают быстрое возникновение приступа при выходе на улицу в холодную ветреную погоду. В этих случаях воздействие холода также способствует рефлекторному спазму периферических артериол, увеличению ОПСС и возрастанию постнагрузки. Приступы стенокардии напряжения могут провоцироваться также обильным приемом пищи, который сопровождается увеличением ОЦК и вязкости крови. Наконец, в тяжелых случаях боль в сердце может возникать при переходе из вертикального в горизонтальное положение, например, ночью во время сна. В этих случаях увеличивается приток крови к сердцу, возрастают преднагрузка и работа сердца. 7. При стабильной стенокардии напряжения продолжительность болевого приступа обычно не превышает 1–5 мин. Боль быстро проходит, как только прекращается действие провоцирующих факторов, повышающих потребность миокарда в кислороде. 8. Наиболее доказательным признаком, подтверждающим связь болевого приступа с ИБС, является эффект нитроглицерина, который купирует боль в течение 1–2 мин. Вопрос 7. Дифференциальная диагностика с другими клиническими состояниями, проявляющиеся болью в грудной клетке. Необходимо дифференцировать синдром стенокардии напряжения с болевыми синдромами в грудной клетке при других заболеваниях (табл.1). В целом для некоронарогенных кардиалгий наиболее характерны следующие признаки: - продолжительность боли в области сердца обычно превышает 15–20 мин, иногда боль может длиться часами; - боль обычно локализуется в области верхушки сердца или слева от грудины во II–V межреберье и редко иррадиирует в левую руку и лопатку; - боли чаще не приступообразные, носят тупой давящий характер; - отсутствует закономерная связь между возникновением боли и выполнением пациентом физической нагрузки; - нитроглицерин не купирует боль и нередко только ухудшает общее состояние больного. Таблица 1 Заболевания, сопровождающиеся болями в грудной клетке Физикальные данные Лабораторноинструментальные данные Часто в норме. Во время приступа может появиться пресистолический галоп и мягкий систолический шум на верхушке ЭКГ часто в норме. Во время приступа — “свежие” изменения на ЭКГ. Признаки преходящей ишемии миокарда во время нагрузочных тестов Асимметрия или отсутствие пульса на руках. Шум аортальной регургитации при проксимальном расслоении Рентгенография грудной клетки (расширение аорты). ЭхоКГ, МРТ или рентгеновская КТ, аортография Пищеводный Преклонный возраст, рефлюкс, спазм курение и ожирение пищевода Ожирение, часто норма Эндоскопия, мониторинг рН, исследование моторики, рентгенография с барием Разрыв пищевода Рвота Подкожная эмфизема Рентгенография грудной клетки (воздух в средостении) Панкреатит Алкоголизм, болезни желчного пузыря Пальпаторное напряжение в эпигастрии Повышенная активность амилазы, липазы. Лейкоцитоз Язвенная болезнь Возможно курение Дискомфорт и боли в эпигастрии Эндоскопия, рентгенография с барием Заболевания грудной стенки Остеоартрозы, хронические боли в спине и шее Болезненность при глубокой пальпации или изменении положения тела Отсутствуют (обычно — это “диагноз исключения”) Перикардит Часто “простудное” Шум трения заболевание. Молодой перикарда. Иногда возраст лихорадка Увеличение СОЭ, лейкоцитоз чаще отсутствует. ЭхоКГ Herpes zoster Преклонный возраст, Боль может иммунодефицитные предшествовать состояния (хотя может появлению типичной Мазок по Цангу из элементов сыпи. Четырехкратное Заболевание Стабильная стенокардия напряжения Анамнез Факторы риска ИБС Расслаивающая АГ, ФР ИБС, аневризма заболевания аорты соединительной ткани развиться и в молодом сыпи на 48–72 ч возрасте) возрастание титра антител (в острой стадии по сравнению со стадией выздоровления) Вопрос 8. Значение физикального обследования сердечно-сосудистой системы у больных ИБС. Осмотр (межприступный период) При общем осмотре у больных ИБС можно выявить ряд объективных признаков, указывающих на наличие атеросклероза аорты и периферических сосудов, некоторых ФР (ожирение, ГЛП, АГ и др.), иногда симптомов ХСН, хотя во многих случаях, особенно в сравнительно молодом возрасте, эти симптомы могут полностью отсутствовать. Ожирение, или избыточная масса тела (МТ), выявляется более чем у половины больных ИБС. Напомним, что для количественной оценки степени ожирения в настоящее время рассчитывают индекс массы тела (ИМТ): ИМТ = Масса тела (кг) / (рост в м)2. Таблица 2 Классификация ожирения в зависимости от индекса массы тела (ИМТ) (в модификации) Классификация ИМТ (кг/м2) Нормальный диапазон массы тела 18,5–24,9 Преожирение Избыточная масса тела I степени 25,0–29,9 Ожирение Избыточная масса тела IIа степени 30–34,9 Избыточная масса тела IIb степени 35–39,9 Избыточная масса тела III степени > 40 Ксантомы и ксантелазмы обычно свидетельствуют о наличии ГЛП, характерной для многих больных ИБС и атеросклерозом. Отсутствие этих признаков не исключает наличия нарушений липидного обмена. Старческая корнеальная дуга — серовато-белая кайма (дуга) по периферии радужной оболочки — также относится к проявлениям гипрелипидемии (ГЛП) и нередко встречается у больных пожилого и старческого возраста, страдающих атеросклерозом и ИБС. Внешние признаки преждевременного старения, в том числе — сравнительно раннее появление седых волос на голове (раннее поседение), снижение тургора кожи, морщины на коже и другие признаки. Исследование сердечно-сосудистой системы (межприступный период) При осмотре, пальпации и перкуссии сердца у многих больных ИБС, особенно при сопутствующей АГ, выявляется смещение верхушечного толчка и левой границы сердца влево, обусловленное умеренным расширением полости ЛЖ. Нередко границы сердца бывают не изменены. Аускультация сердца в межприступный период в большинстве случаев обнаруживает небольшое ослабление I тона, что объясняется уменьшением скорости сокращения ЛЖ в период изоволюмического сокращения и преобладанием низкочастотных составляющих I тона. Уменьшение скорости сокращения может быть связано не только с наличием систолической дисфункции ЛЖ, но и с его компенсаторной гипертрофией, фиброзными изменениями стенки желудочка и в некоторых случаях — с наличием зон гибернирующего («спящего») или “оглушенного” миокарда. Следует обращать внимание на наличие акцента II тона во II межреберье справа от грудины, что очень часто выявляется у больных атеросклерозом грудной аорты даже на фоне нормального уровня АД. В этих случаях акцент II тона свидетельствует об уплотнении стенок аорты и створок аортального клапана, закономерно наблюдающихся при атеросклерозе. Артериальный пульс и АД. При исследовании периферических артерий может обнаруживаться их извитость и уплотнение. Уровень АД нередко повышен, хотя в других случаях давление может быть и не изменено. Исследование во время приступа стенокардии Во время приступа стенокардии больные, как правило, неподвижны. Если боль возникла во время ходьбы, больные останавливаются на несколько минут. Если болевой приступ развился ночью, больные садятся в постели. Такое положение способствует некоторому уменьшению венозного притока крови к сердцу и снижению потребности миокарда в кислороде. Нередко во время приступа ангинозной боли отмечается испуганное или страдальческое выражение лица, бледность кожных покровов. Артериальное давление иногда повышается, но может оставаться нормальным. В тяжелых случаях наблюдается тахикардия или, наоборот, замедление пульса. При аускультации сердца нередко выявляется значительное приглушение тонов, что отражает кратковременное снижение сократимости миокарда и замедление сокращения ЛЖ, вызванное формированием в сердечной мышце очага ишемии. После купирования приступа громкость I тона довольно быстро восстанавливается до исходного уровня. При тяжелом приступе стенокардии может выслушиваться патологический IV тон сердца (пресистолический галоп), что указывает на значительное увеличение ригидности ишемизированного миокарда ЛЖ. Если во время приступа усугубляется систолическая дисфункция ЛЖ, на верхушке можно выслушать патологический III тон сердца (протодиастолический ритм галопа). Вопрос 9. Принципы лабораторной и инструментальной диагностики синдроме стенокардии напряжения. при Лабораторные исследования Минимальный перечень биохимических показателей при первичном обследовании больного с подозрением на ИБС и стенокардию включает определение содержания в крови: общего холестерина (ХС); ХС липопротедов высокой плотности (ЛВП), ХС ЛНП, триглицеридов (ТГ), гемоглобина, глюкозы, АСТ, АЛТ. Инструментальные исследования. 1. Электрокардиограмма ЭКГ, зарегистрированная вне приступа стенокардии, примерно у 1/3 больных ИБС, особенно у лиц молодого возраста, мало отличается от нормы. У другой части больных на ЭКГ можно выявить следующие неспецифические изменения: - признаки гипертрофии ЛЖ ; - признаки рубцовых изменений миокарда, указывающие на перенесенный в прошлом ИМ: патологический зубец Q в нескольких грудных и/или стандартных или усиленных отведениях от конечностей; - различные нарушения ритма и проводимости (внутрижелудочковые блокады, АВблокады); - умеренное увеличение продолжительности комплекса QRS (до 0,10 с) и интервала Q–Т; - неспецифические изменения зубца Т (сглаженность, двухфазность, инверсия Т или, наоборот, высокий гигантский зубец Т) и сегмента RS–Т (чаще небольшое снижение RS–Т ниже изоэлектрической линии). Следует, однако, помнить, что указанные изменения зубца Т и сегмента RS–Т, зарегистрированные в покое (вне приступа стенокардии), не специфичны для ИБС и встречаются также при многих заболеваниях, сопровождающихся, например, гипертрофией ЛЖ при АГ, приобретенных и врожденных пороках сердца и др.. Сходные изменения могут возникать на фоне приема ряда лекарственных средств (дигиталис) и при некоторых нарушениях электролитного обмена. Только обнаружение на ЭКГ в покое признаков перенесенного крупноочагового (трансмурального) ИМ (патологический зубец Q) может служить достаточно надежным (хотя и не абсолютным) подтверждением наличия у данного пациента ИБС. Во время приступа стенокардии можно выявить ЭКГ- признаки преходящей ишемии и ишемического повреждения миокарда, к которым относятся изменения полярности, амплитуды и формы зубца Т, а также положения сегмента RS–Т, которые во многом зависят от локализации ишемизированного участка по отношению к полюсам регистрируемого отведения. Характер изменения конечной части комплекса QRST зависит от глубины и выраженности изменений миокарда. При незначительно выраженной дистрофии миокарда (ишемии) регистрируются изменения зубца Т. При субэндокардиальной ишемии регистрируются высокие («коронарные») зубцы Т, при трансмуральной ишемии - инверсия Т. Более выраженная дистрофия миокарда называется ишемическим повреждением. При субэндокардиальном повреждении фиксируется депрессия (смещение книзу) сегмента Если эти изменения фиксируются в грудных отведениях, это свидетельствует об ишемии передней стенки ЛЖ (рис.7), а в отведениях II, III и аVF — об ишемии заднедиафрагмальной области . В последнем случае в грудных отведениях могут выявляться высокие остроконечные и равносторонние зубцы Т, которые также указывают на ишемию задней стенки ЛЖ. Характерной особенностью и перечисленных изменений является их обратимость (исчезновение после приступа стенокардии). 2. Нагрузочные тесты. Зарегистрировать характерные изменения ЭКГ возможно только в момент ангинозного приступа. Это диктует необходимость выполнения дозированных нагрузочных проб, которые являются «золотым» стандартом диагностики при данной патологии. С этой целью наиболее часто используется велоэргометрия и тредмил- тест. Велоэргометрия является наиболее доступной нагрузочной пробой. Используемый для этой цели велоэргометр позволяет строго дозировать физическую нагрузку и оценивать величину выполненной внешней работы в ваттах (Вт) или килограммометрах (кГм). Для проведения пробы необходим также электрокардиограф (желательно многоканальный), сфигмоманометр для измерения уровня АД и фонендоскоп. Кабинет функциональной диагностики, где проводится исследование, должен быть оснащен дефибриллятором и набором средств для оказания неотложной помощи. ЭКГ регистрируют в 12 общепринятых отведениях. Для удобства проведения исследования электроды от верхних конечностей помещают на грудную клетку в подключичных областях или ниже углов лопаток, а электроды от нижних конечностей — в области поясницы или у нижнего края реберных дуг (рис. 8). Применяются различные схемы проведения велоэргометрической пробы. Чаще всего нагрузку повышают ступенеобразно каждые 3 мин, начиная с мощности 25 или 50 Вт (150–300 кГм/мин). Рис. 7. ЭКГ, зарегистрированная во время тяжелого приступа стенокардии (а) и через 30 мин после его купирования (б). Выявляются признаки преходящей ишемии передней стенки ЛЖ Рис.8. Расположение электродов на теле пациента при регистрации ЭКГ во время физической нагрузки Тредмил представляет собой движущуюся дорожку, которая может устанавливаться под различным углом. Скорость движения дорожки и угол ее наклона регулируются в зависимости от задаваемой мощности нагрузки и протокола исследования. Пациент, находящийся на движущейся дорожке, шагает или бежит по ней. Развиваемая при этом мощность и величина выполненной работы оцениваются по таблицам или автоматически. Контроль за динамикой ЭКГ, АД и ЧСС осуществляется таким же способом, как и проведение велоэргометрической пробы. При проведении пробы с дозированной физической нагрузкой у больных ИБС врач преследует обычно две основные цели: 1) определить толерантность пациента к физической нагрузке; 2) выявить клинические и электрокардиографические признаки ишемии миокарда, обусловленной коронарной недостаточностью, с целью диагностики ишемической болезни сердца. Проба считается положительной при выявлении признаков ишемии или ишемического повреждения миокарда и отрицательной в случае их отсутствия. ЭКГ критерии положительной пробы: 1. Горизонтальное или косонисходящее снижение (депрессия) сегмента RS–T на 1,0 мм и более от исходного уровня при условии, если такое снижение сохраняется на протяжении не менее 80 мс от точки соединения J (рис. 9, а, б,ж). 2. Медленное косовосходящее снижение (депрессия) сегмента RS–T на 1,0 мм и более от исходного уровня при условии, если такое снижение сохраняется на протяжении не менее 80 мс от точки соединения J (рис. 9 в). 3. Подъем сегмента RS–T на 1,0 мм и более от исходного уровня на протяжении 80 мс от точки соединения (рис. 9 д). Рис. 9. Различные виды ишемического и неишемического смещения сегмента RS–T при проведении проб с физической нагрузкой (схема). а - горизонтальное снижение (депрессия) сегмента RS–T; б - косонисходящее снижение; в - медленное косовосходящее снижение; г - быстрое косовосходящее снижение; д, е - ишемический подъем сегмента RS–T; ж - горизонтальное (ишемическое) снижение сегмента RS–T в сочетании с отрицательным зубцом U Значительно реже, в основном при наличие противопоказаний для проб с физической нагрузкой (артрит, заболевание сосудов нижних конечностей и др.), выполняется чрезпищеводная электрокардиостимуляция (ЧПЭС). ЧПЭС — неинвазивный метод исследования, который используется для диагностики скрытой коронарной недостаточности у больных ИБС, изучения характера и электрофизиологических механизмов нарушений ритма сердца, а также для купирования пароксизмальных наджелудочковых тахиаритмий. Сущность метода заключается в регулируемом увеличении числа сердечных сокращений (ЧСС) путем навязывания искусственного ритма электрической стимуляцией предсердий. 3. В последние годы широкое распространение в клинической практике получило длительное мониторирование ЭКГ по Холтеру. Метод применяется в основном для диагностики преходящих нарушений ритма сердца, выявления ишемических изменений ЭКГ у больных ИБС. Существенным преимуществом метода является возможность длительной (в течение 1–2 суток) регистрации ЭКГ в привычных для пациента условиях. У большинства больных ИБС метод холтеровского мониторирования ЭКГ позволяет получить дополнительные объективные подтверждения временной преходящей ишемии миокарда в виде депрессии или/и элевации сегмента RS–T, часто сопровождающихся изменениями ЧСС и АД. Важно, что непрерывная запись ЭКГ проводится в условиях обычной для данного пациента активности. В большинстве случаев это дает возможность изучить взаимосвязь эпизодов ишемических изменений ЭКГ с разнообразными клиническими проявлениями болезни, в том числе и атипичными. Обычно используются те же объективные критерии преходящей ишемии миокарда, что и при проведении нагрузочных тестов, а именно: смещение сегмента RS–T ниже или выше изоэлектрической линии на 1,0 мм и более при условии сохранения этого смещения на протяжении 80 мс от точки соединения (j). Продолжительность диагностически значимого ишемического смещения сегмента RS–T при этом должна превышать 1 мин. Высокотехнологические методы инструментального обследования: - перфузионная нагрузочная сцинтиграфия с таллием; - магниторезонансная томография коронарных сосудов; - нагрузочная эхокардиография (появление очагов асинергии- нарушенной сократимости, во время нагрузочного теста (ВЭМ)); - коронарная ангиография, позволяющая верифицировать поражение коронарных сосудов, а также определить степень сужения коронарных сосудов. Вопрос 10. Функциональные классы напряжения. при стабильной стенокардии Таблица 3 Классификация стабильной стенокардии напряжения по критериям Канадской ассоциации кардиолгов. Функциональный класс (ФК) Условия возникновения стенокардии напряжения I ФК Приступы стенокардии возникают редко, только при необычных для данного пациента физических и психоэмоциональных нагрузках. Обычная физическая активность не ограничена II ФК Приступы стенокардии возникают при ходьбе по ровному месту более 500 м, подъеме по лестнице на несколько этажей. Вероятность приступа увеличивается в холодную и ветреную погоду, при эмоциональном возбуждении, после еды и в первые часы после пробуждения. Обычная физическая активность ограничена незначительно III ФК Боли появляются при медленной ходьбе по ровному месту в пределах 100–300 м, подъеме на первый этаж. Обычная физическая активность значительно ограничена IV ФК Приступы возникают при малейшей физической нагрузке. Больной не способен обслуживать себя в пределах квартиры. Характерны приступы стенокардии в покое, обычно в ночное время в положении больного лежа в постели УИРС (задание для обязательного письменного ответа в тетради): 1.Перечислить основные факторы риска атеросклероза выявляемы при сборе анамнеза. 2.Канадская классификация тяжести стабильной стенокардии напряжения по функциональным классам (изобразить в виде таблицы). 3.Варианты транзитрных изменений ЭКГ при стенокардии (схематично изобразить). Обучающая ситуационная задача Задача №1. На амбулаторный прием обратился мужчина 56 лет с жалобами на появление давящих загрудинных болей, иррадиирующих в левую руку, появляющиеся при ходьбе по ровному месту более 500м или подъеме выше 2 этажа, купирующиеся покоем через 1-2 минуты, иногда нитроглицерином. Известно, что подобный болевой синдром существует уже около 2 лет. С 18 лет пациент курит до 10-20 сигарет в сутки. У отца пациента в возрасте 49 лет случился ИМ. ИМТ пациента 32. АД на момент осмотра 170/90 мм рт.с.т. ОХС- 6,3 мм/л. ЭКГ- синусовый ритм, значимой патологии нет. 1. Какая по Вашему мнение форма ИБС у пациента? 2. Какой основной клинический синдром у пациента? 3. Какие факторы риска атеросклероза существуют у пациента? 4. Какие дополнительный метод обследования наиболее показан пациенту? Ответ. 1. Стабильная стенокардия напряжения II ФК.2.Синдром стенокардии напряжения. 3. Возраст, пол, курение, ожирение 1 ст., АГ, наследственность, гиперхолестеринемия. 4. ВЭМ или тредмил. Тестовые вопросы 1.Факторами риска ИБС являются: 1.артериальная гипертензия; 2.курение; 3.сахарный диабет; 4.ожирение; 5.все перечисленное. 2.Какие из указанных изменений ЭКГ характерны для ангинозного приступа? 1.патологический зубец Q; 2.депрессия сегмента ST; 3.низкоамплитудный зубец Т; 4.экстрасистолия. 3.Основным клиническим проявлением стенокардии напряжения являются: 1.Боль в грудной клетке; 2.Одышка; 3.Нарушение ритма сердца; 4.обмороки. 4.Для субэндокардиального ишемического повреждения миокарда характерно: 1.инверсия Т; 2.элевация ST; 3.депрессия ST; 4.высокий Т. 5.Для трансмуральной ишемии миокарда характерно: 1.депрессия ST; 2.инверсия Т; 3.высокий Т. 4.инверсия Т; 6.Для трансмурального ишемического повреждения миокарда характерно: 1. инверсия Т; 2.элевация ST; 3.депрессия ST; 4.высокий Т. 7.Для субэндокардиальной ишемии миокарда характерно: 1.депрессия ST; 2 инверсия Т; 3 высокий Т; 1 инверсия Т. 8. Наиболее информативным методом инструментальной диагностики стабильной стенокардии напряжения является: 1 ВЭМ (или тредмил-тест); 2 суточное мониторирование ЭКГ; 3 чреспищеводная электрокардиостимуляция; 2 ЭКГ. 9. Для стабильной стенокардии напряжения наиболее характерно: 1 наличие «желтой» атеросклеротической бляшки (с тонкой покрышкой); 2 наличие «нестабильной» бляшки с надрывом покрышки; 3 наличие «белой» атеросклеротической бляшки (с прочной покрышкой). 10. Болевой синдром, появляющийся при ходьбе по ровному месту до 150 метров, характерен для стабильной стенокардии напряжения: 1 I ФК; 2 II ФК; 3 III ФК; 3 IV ФК.