ПРИЛОЖЕНИЯ Тип ги- Догоспитальный этап
advertisement
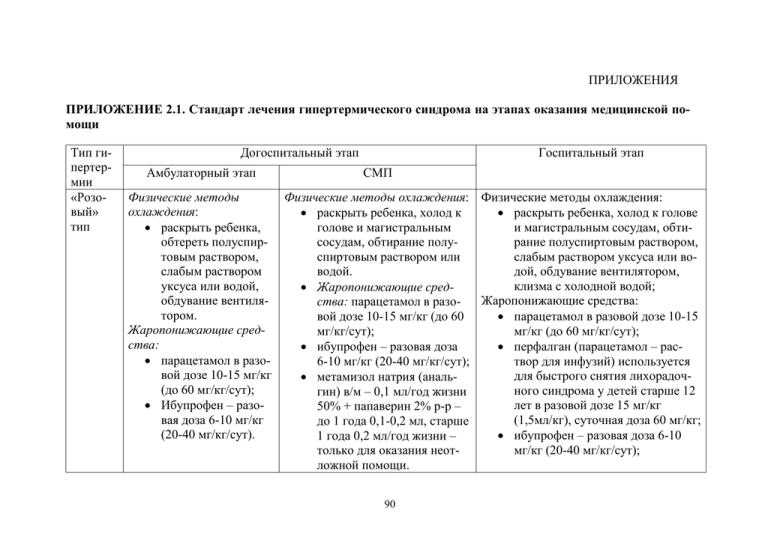
ПРИЛОЖЕНИЯ ПРИЛОЖЕНИЕ 2.1. Стандарт лечения гипертермического синдрома на этапах оказания медицинской помощи Тип гипертермии «Розовый» тип Догоспитальный этап Амбулаторный этап Госпитальный этап СМП Физические методы Физические методы охлаждения: Физические методы охлаждения: охлаждения: раскрыть ребенка, холод к раскрыть ребенка, холод к голове раскрыть ребенка, голове и магистральным и магистральным сосудам, обтиобтереть полуспирсосудам, обтирание полурание полуспиртовым раствором, товым раствором, спиртовым раствором или слабым раствором уксуса или вослабым раствором водой. дой, обдувание вентилятором, уксуса или водой, клизма с холодной водой; Жаропонижающие средобдувание вентиляЖаропонижающие средства: ства: парацетамол в разотором. парацетамол в разовой дозе 10-15 вой дозе 10-15 мг/кг (до 60 Жаропонижающие средмг/кг/сут); мг/кг (до 60 мг/кг/сут); ства: ибупрофен – разовая доза перфалган (парацетамол – рас парацетамол в разо6-10 мг/кг (20-40 мг/кг/сут); твор для инфузий) используется вой дозе 10-15 мг/кг для быстрого снятия лихорадоч метамизол натрия (аналь(до 60 мг/кг/сут); ного синдрома у детей старше 12 гин) в/м – 0,1 мл/год жизни Ибупрофен – разолет в разовой дозе 15 мг/кг 50% + папаверин 2% р-р – вая доза 6-10 мг/кг (1,5мл/кг), суточная доза 60 мг/кг; до 1 года 0,1-0,2 мл, старше (20-40 мг/кг/сут). ибупрофен – разовая доза 6-10 1 года 0,2 мл/год жизни – только для оказания неотмг/кг (20-40 мг/кг/сут); ложной помощи. 90 «Бледный» тип Физические методы охлаждения: растирание тела до покраснения кожи (полуспиртовый раствор), холод к голове; Жаропонижающие средства: панадол, ибупрофен, метамизол натрия (анальгин) только для оказания неотложной помощи; Литическая смесь по 0,5-1,0 мл 2,5% растворов хлорпромазина (аминазин) и прометазина; Свежий воздух или увлажненный кислород. метамизол натрия (анальгин) 0,1 мл/год жизни 50% только для оказания неотложной помощи. Физические методы охлаждения; Физические методы охлаждения; Растирание тела до покраснения Оксигенотерапия; кожи (полуспиртовое или), холод Жаропонижающие средства per os, при к голове; невозможности приема – в/м или в/в; Оксигенотерапия; Литическая смесь хлорпромазина Жаропонижающие средства per (аминазин)и прометазина (пипольфен); os, при невозможности приема – Глюкокортикоиды в/в; в/м или в/в. Мочегонные средства в/м или в/в. Метамизол натрия (анальгин) в/м – 0,1 мл/год жизни 50% + папаверин 2% р-р – до 1 года 0,1-0,2 мл, старше 1 года 0,2 мл/год жизни – только для оказания неотложной помощи. Литическая смесь хлорпромазина (аминазин)и прометазина (пипольфен). Глюкокортикоиды в/в. 91 ПРИЛОЖЕНИЕ 2.2. Стандарт лечения судорожного синдрома на этапах оказания медицинской помощи Догоспитальный этап Амбулаторная помощь СМП 1. Обеспечить проходимость, 1. Обеспечить проходимаксимально «коротких» дымость, максимально хательных путей. Положить «коротких» дыхательбольного спиной на ровную, ных путей. горизонтальную поверхность, 2. Дать через маску или освободить полость рта и носокатетер кислород. глотки от слизи, рвотных масс, 3. Противосудорожные слюны, инородных тел, распрепараты: стегнуть одежду, ворот рубаш диазепам 0,5% р-р 0,2ки, голову повернуть на бок (с 0,4 мг/кг на введение целью профилактики аспирав/м, в/в или ректально – ции). Дать через маску или ка0,5 мг/кг; тетер кислород, или обеспе ГОМК чить приток свежего воздуха 4. Антиперетики (открыть окно). 5. Глюкюкортикоиды 2. Противосудорожные препараты: диазепам 0,5% р-р 0,20,4 мг/кг на введение в/м, в/в или ректально – 0,5 мг/кг; 3. Антиперетики 92 Госпитальный этап 1. Обеспечение проходимости дыхательных путей 2. Оксигенотерапия 3. Антиперетики 4. Противосудорожные: диазепам 0,5% р-р 0,2-0,4 мг/кг на введение в/в мидозалам в/м 0,2 мг/кг лоразепам в/в 0,05 мг/кг 5. В случае продолжения судорог: повторная доза диазепама фенитоин в/в 20 мг/кг 6. При отсутствии эффекта: клоназепам в/в 0,25-0,5 мг/кг вальпроат натрия (Депакин) в/в 2 мг/кг сразу, затем капельно по 6 мг/кг/час натрия оксибутират (ГОМК) 20 % рр, 100 мг/кг наркоз, ИВЛ мочегонные в/в: лазикс, маннитол глюкокортикоиды ПРИЛОЖЕНИЕ 2.3. Стандарт лечения синдрома острой дыхательной недостаточности на этапах оказания медицинской помощи Клинические симптомы ОДН I степень. Компенсация. Диспноэ – одышка. Удлинение вдоха и выдоха. Участие в акте дыхания вспомогательной мускулатуры. Расстройств газообмена нет. SatO2 – 90-94 %. II степень. Субкомпенсация. Диспноэ. Тахипноэ. Беспокойство. Участие в акте дыхания вспомогательной мускулатуры. Клинические проявления гипоксемии – Догоспитальный этап Амбулаторный этап СМП Обеспечить проходимость дыхательных путей: доступ свежего воздуха, туалет полости рта, бронхолитики – ипраторопия бромид и мукорегуляторы. Мероприятия по лечению основного заболевания. Вызов линейной бригады СМП. Обеспечить проходимость дыхательных путей: доступ свежего воздуха, туалет полости рта, эуфиллин, глюкокортикостероиды в/в, муколитики. Госпитальный этап То же, что и на догоспитальном этапе. Госпитализация, по возможности, в положении сидя. То же, что и на этапе СМП. Установление причины, приведшей к развитию ОДН. Мероприятия по лечению основного заболевания. Поддержание проходимости дыхательных путей: доступ свежего воздуха, туалет полости рта, бронхолитики (эуфиллин), глюкокорти- Поддержание проходимости дыхательных путей: туалет полости рта, бронхолитики и мукорегуляторы. Нормализация транспорта кислорода: оксигенотерапия. Снижение нагрузки на аппарат дыхания: бронхолитики, 93 Объем обследования Серовирусологическое или бактериологическое обследование. Общий анализ крови, мочи. Осмотр реаниматолога – по показаниям. То же, что и при I степени + газы крови, КЩС, электролиты, ЭКГ, исследование бледность кожи и/или цианоз носогубного треугольника, тахикардия, умеренная артериальная гипертензия, (PaO2 < 60 мм рт. ст.), гиперкапния (PaCО2 > 45 мм рт. ст.). SatO2 – 75-89 % (при нормальном уровне Hb). Нормализация транспорта кислорода – оксигенотерапия. Снижение нагрузки на аппарат дыхания: бронхолитики, удаление бронхиального секрета. Мероприятия по лечению основного заболевания. Вызов реанимационной бригады. III степень. Декомпенсация Диспноэ. Тахипноэ. Поражение ЦНС – нарушение сознания, заторможенность, могут быть судороги, гиперкапническая кома. Снижение мышечного тонуса. Артериальная гипотензия, брадикар- Вызов реанимационной бригады. Обеспечить проходимость дыхательных путей: доступ свежего воздуха, туалет полости рта, эуфиллин, глюкокортикостероиды. Мероприятия по лечению основного за- костероиды в/в, муколитики. Нормализация транспорта кислорода: оксигенотерапия. Снижение нагрузки на аппарат дыхания: бронхолитики, удаление бронхиального секрета. Мероприятия по лечению основного заболевания. При отсутствии эффекта – интубация. Госпитализация реанимационной бригадой. Обеспечить проходимость дыхательных путей: то же, что и на догоспитальном этапе. Возможна интубация, трахеостомия. 94 респираторная поддержка. функции При отсутствии эффекта – ин- внешнего тубация трахеи, ИВЛ. дыхания, коагулограмма, рентгенография органов грудной клетки. Госпитализация в реанимационное отделение. Установление причины, приведшей к развитию ОДН. Обеспечить проходимость дыхательных путей: санация трахеобронхиального дерева, интубация, трахеостомия. Нормализация транспорта кислорода: возможно использование дыхательных стиму- Серовирусологическое или бактериологическое обследование. Общий анализ крови, мочи. газы крови, КЩС, элек- дия и расстройство болевания. сердечного ритма. Участие в акте дыхания вспомогательной мускулатуры. (PaCО2 > 70-100 мм рт. ст.), PaO2 < 40 мм рт. ст., SatO2 – < 75 %. Нормализация транспорта кислорода: оксигенотерапия. Снижение нагрузки на аппарат дыхания: бронхолитики, диуретики при отеке легких. 95 ляторов (алмитрилн), ингаляций оксида азота (NO), препаратов сурфактанта. Прональная позиция (не более 20 часов) и положение больного на здоровом боку при массивном одностороннем поражении легких. Снижение нагрузки на аппарат дыхания: респираторная поддержка, возможна ИВЛ. Показания для ИВЛ: абсолютные – остановка дыхания, сопор, кома, нестабильная гемодинамика (критерии шока), утомление дыхательных мышц; относительные – одышка, pH артериальной крови < 7,3; PaO2 < 45 мм рт. ст., несмотря на проведение кислородотерапии. Неинвазивная вентиляция легких. Мероприятия по лечению основного заболевания. тролиты, ЭКГ, исследование функции внешнего дыхания, коагулограмма, рентгенография органов грудной клетки. Осмотр реаниматолога – по показаниям. ПРИЛОЖЕНИЕ 2.4. Стандарт лечения синдрома острой обструкции верхних дыхательных путей на этапах оказания медицинской помощи 2.4.1. Круп при острой респираторной вирусной инфекции Клинические симптомы крупа при ОРВИ I степень. Кратковременные приступы удушья при физической нагрузке с втяжением податливых мест грудной клетки и удлиненным вдохом при физической нагрузке. Грубый «лающий» малопродуктивный кашель. Осиплость. Компенсированный дыхательный ацидоз. Общая сумма баллов 3-5. Догоспитальный этап Амбулаторный этап СМП Обильное питье Транспортировка в по(боржоми, клюквен- ложении сидя. ный, брусничный При t тела выше 38ºС – морсы, чай неслад- препараты, содержащие кий). парацетамол. При отсут«Отвлекающая» те- ствии эффекта от мерорапия – теплая ванна приятий, проведенных на для рук и ног (t воды догоспитальном этапе – от 36 до 43º С). ингаляция суспензии Ингаляции теплого пульмикорта 0,5 мг/доза пара, при наличии в 2 мл физиологического небулайзера – инга- раствора. ляция суспензии пульмикорта 0,5 мг/доза в 2 мл физиологического раствора. При t тела выше 38ºС – препараты, содержащие парацетамол. 96 Госпитальный этап При t тела выше 38ºС – препараты, содержащие парацетамол. Ингаляции – паровоздушные в течение 1 часа 2-3 раза/сутки. «Отвлекающая» терапия – парафин на область солнечного сплетения, теплое питье. Отхаркивающие лекарственные средства (термопсис). Лазолван, гвайфенезин. Объем обследования Серовирусологическое обследование для детей из эпидемических вспышек. Общий анализ периферической крови. Общий анализ мочи. Консультация оториноларинголога. II степень. Инспираторный стридор в покое с участием в акте дыхания вспомогательной мускулатуры, беспокойство, потливость, параорбитальный цианоз, тахикардия, снижение АД, соотношение пульса к ЧДД – 2/1. Субкомпенсированный дыхательный или смешанный ацидоз. Общая сумма баллов 6-8. III степень. Вялость, адинамия. Одышка смешанного характера с участием в акте дыхания вспомогательной мускулатуры, выпадение пульсовой волны на вдохе, тахикардия сменяется брадикардией. Соотношение пульса к ЧДД – 1,5/1. Сердечная аритмия – предвестник асфиксии. Декомпенсированный дыхательный и метаболический ацидоз. Общая сумма баллов 9 и более. Свежий воздух. Вызов линейной бригады СМП, экстренная госпитализация. До прибытия СМП – то же, что и при стенозе I степени Транспортировка в положении сидя. Оксигенотерапия. При t тела выше 38ºС – жаропонижающие препараты. Ингаляция суспензии пульмикорта 0,5 мг/доза в 2 мл физиологического раствора или дексаметазон 0,6 мг/кг в/в То же, что и при стенозе I степени. Ингаляции парокислородные постоянно. При сумме баллов более 6 – ингаляция суспензии пульмикорта 0,5 мг/доза в 2 мл физиологического раствора каждые 12 часов. «Отвлекающая» терапия». Отхаркивающие лекарственные средства. То же, что и при стенозе I степени. КЩС, газы крови. По показаниям – рентгенологическое обследование органов грудной клетки. То же, что и при стенозе II степени. Вызов реанимационной бригады СМП, экстренная госпитализация. Транспортировка в ЛПУ реанимационной бригадой. Возможна интубация, трахеостомия. Дексаметазон в/в 0,6 мг/кг/доза. Эуфиллин в/в – 4,5-5 мг/кг струйно медленно. Оксигенотерапия. Инфузионная терапия 2030 % от суточной потребности с целью коррекции метаболических нарушений. При гипертермии см. Приложение 2.1. То же, что и при стенозе II степени. Госпитализация в ОРИТ. Стероиды в/в. Инфузионная терапия 2030 % от суточной потребности с целью коррекции метаболических нарушений. При прогессировании дыхательных расстройств – прямая ларнигоскопия с последующей продленной назотрахеальной интубацией. Антибактериальная терапия. То же, что и при стенозе II степени + коагулограмма. 97 IV степень. Асфиксия. Кома, судороги, бледность, цианоз кожного покрова, аритмичное или парадоксальное дыхание, брадикардия, снижение АД. Вызов реанимационной бригады СМП, экстренная госпитализация. Транспортировка реанимационной бригадой. Немедленная интубация трахеи без прямой предварительной ларингоскопии. Возможна ИВЛ. Немедленная интубация трахеи. Санация дыхательных путей с оценкой характера слизи. То же, что и при стенозе III степени. То же, что и при стенозе III степени. Посев отделяемого на флору из эндотрахеальной трубки. Госпитальный этап Объем 2.4.2. Круп при дифтерии Клинические симптомы Догоспитальный этап крупа при дифтерии Амбулаторный этап СМП Стадия крупозного кашля. Подъем температуры тела до фебрильных цифр, дисфония (осиплость), грубый «лающий» кашель, слабая интоксикация. Вызов линейной бригады СМП. При t тела выше 38ºС – препараты, содержащие парацетамол. Экстренная госпитализация. Транспортировка в сидячем (полусидячем) положении. При t тела выше 38ºС – препараты, содержащие парацетамол. 98 обследования Введение противодифтерийной сыворотки. Антибактериальная терапия (пенициллин, цефалоспорины 2 и 3 поколений, «новые» макролиды). Общий анализ крови. Общий анализ мочи. Мазок из зева на дифтерию, нативный мазок. Серологическое обследование (до введения сыворотки). ЭКГ Стеноз гортани I степени. Затруднение вдоха при беспокойстве с участием в акте дыхания вспомогательной мускулатуры, стридор. Вызов линейной бригады СМП. При t тела выше 38ºС – препараты, содержащие парацетамол. Экстренная госпитализация. Транспортировка в сидячем (полусидячем) положении. При t тела выше 38ºС – препараты, содержащие парацетамол. Оксигенотерапии. Готовность к экстренной интубации. Стеноз гортани II степе- То же, что и при сте- То же, что и при стенозе I ни. Нарастание одышки. нозе I степени. степени. Участие в акте дыхания вспомогательной мускулатуры в покое. Афония. Беззвучный кашель. Цианоз носогубного треугольника. Стеноз гортани III сте- То же, что и при сте- То же, что и при стенозе пени. Дыхание стенотиче- нозе II степени. II степени. ское, шумное, вдох за- Системные стероиды Системные стероиды 2 труднен, афония. ОДН, 2 мг/кг в/в. мг/кг в/в. цианоз, акроцианоз, низИнфузионная терапия кое АД. (глюкозо-солевые растворы) 10 мл/кг. Интубация. 99 Введение противодифтерийной сыворотки. Антибактериальная терапия (пенициллин, цефалоспорины 2 и 3 поколений, «новые» макролиды). Строгий постельный режим. То же, что и при стенозе I степени. По показаниям оро- или назотрахеальная интубация. Оксигенотерапия теплой, увлажненной кислородо-воздушной смесью. То же, что при стенозе II степени. Для седации и адаптации к трубке – локальная терминальная анестезия. Системные стероиды 2 мг/кг в/в. Оро- или назотрахеальная интубация. Инотропная поддержка. То же, что и в стадии крупозного кашля. То же, что и при стенозе I степени. То же, что и при стенозе II степени. КЩС, электролиты, гематокрит. Стадия асфиксии. По- То же, что и при То же, что и при стено- То же, что и при стено- То же, что и верхностное, аритмич- стенозе III степени. зе III степени. зе III степени. при стенозе ное дыхание, тахипноэ, III степени. Не выражен синдром «втяжения». Кома. Гипотермия. ОДН. ОСН. 2.4.3. Эпиглоттит Клинические симптомы Догоспитальный этап эпиглоттита Амбулаторный этап СМП Острое начало, прогрессирующее течение. Дисфагия, дисфония, одышка и слюнотечение на фоне фебрильной температуры тела и отсутствия кашля. Поза «тревоги». Вызов реанимационной бригады СМП. При t тела выше 38ºС – препараты, содержащие парацетамол. Антибактериальная терапия в/м (амоксициллина клавуланат или ампициллина сульбактам). Возможна трахеостомия. Госпитализация. Транспортировка реанимационной бригадой в положении сидя в ОРИТ. Увлажненный кислород. Готовность к интубации трахеи. Антибактериальная терапия в/в (амоксициллина клавуланат или ампициллина сульбактам), при условии, если а/б не вводились на догоспитальном этапе. 100 Госпитальный этап При t тела выше 38ºС – препараты, содержащие парацетамол. Антибактериальная терапия в/в (амоксициллина клавуланат или ампициллина сульбактам). Увлажненный кислород. Прямая ларингоскопия под общей анестезией с последующей интубацией. Объем обследования Экстренная консультация оториноларинголога. Общий анализ крови, мочи. Мазок из зева на флору, посев крови. 2.4.4. Бактериальный трахеит Клинические симптомы бактериального трахеита На фоне ОРВИ, в течение нескольких дней, незначительная температура тела, кашель. Затем состояние быстро ухудшается, появляется высокая температура тела, ОДН, кашель становится навязчивым, может быть дисфагия, глухой голос. Выражены симптомы интоксикации. Догоспитальный этап Амбулатрный этап СМП Вызов линейной бри- При t тела выше 38ºС – гады СМП. При t тела препараты, содержащие выше 38ºС – препа- парацетамол. раты, содержащие парацетамол. Антибактериальная терапия в/м (амоксициллина клавуланат или ампициллина сульбактам). Госпитализация. Госпитальный этап Объем обследования При t тела выше 38ºС – препараты, содержащие парацетамол. Продолжить а/б терапию. Санация дыхательных путей. Общий анализ крови, мочи. Консультация оториноларинголога. Эндоскопия. Посев мокроты на флору. Госпитальный этап Объем обследования Хирургический разрез, дренирование на фоне в/в введения антибиотиков. Общий анализ крови, мочи. Консультация оториноларинголога. 2.4.5. Заглоточный и перитонзиллярный абсцесс Клинические симптомы Гипертермия, токсикоз, дисфагия, стридор. Положение вынужденное, шея, повернута в сторону поражения, беспокойство. Догоспитальный этап Амбулаторный этап СМП При t тела выше 38ºС – Транспортировка в хирурпрепараты, содержащие гическое отделение в попарацетамол. ложении сидя. Вызов линейной бригады При t тела выше 38ºС – СМП, госпитализация. препараты, содержащие парацетамол. Готовность к интубации. 101 ПРИЛОЖЕНИЕ 2.5. Стандарт лечения синдрома острой обструкции нижних дыхательных путей на этапах оказания медицинской помощи Клинические симптомы бронхиолита Температура тела субфебрильная или нормальная. Беспокойство. Тахипноэ до 70-90/ мин. Затруднение выдоха. Раздувание крыльев носа. Периоральный цианоз. Сухой кашель. Распространенные мелкопузырчатые хрипы. Развитие указанных симптомов на 3-5 день от начала ОРВИ. Догоспитальный этап Амбулаторный этап СМП Вызов реанимационной Госпитализация в бригады СМП. ОРИТ. При t тела выше 38ºС – Оксигенотерапия. препараты, содержа- Повторная доза щие парацетамол. небулизированноОксигенотерапия. го беродуала (как При наличии дома небу- на догоспитальном лайзера – беродуал 1 этапе). При неэфкапля/кг/доза в 2 мл фи- фективности – сизиологического растворе стемные кортиков течение 8-10 мин., но стероиды (дексане более 0,5 мл (10 ка- метазон 0,5-0,75 пель). мк/кг или предниПри отсутствии небула- золон 3-5 мг/кг, йзера назначаются внут- в/м). При отсутривенно последователь- ствии эффекта от но эуфиллин 4,5-5 мг/кг введения беродуаи преднизолон – 1-2 ла – эуфиллин в/в мг/кг/доза. капельно. Госпитализация. 102 Госпитальный этап Рибавирин для лечения, находящихся на ИВЛ. Антибиотики и/ или фенспирида гидрохлорид. Отхаркивающие средства. Симпатомиметик через небулайзер. При отсутствии эффекта – стероиды в/м (дексаметазон 0,50,75 мк/кг или преднизолон 3-5 мг/кг), эуфиллин в/в капельно. Поддерживающая терапия – симпатомиметик через небулайзер. Массаж. Постуральный дренаж. Возможна ИВЛ. Объем обследования Общий анализ крови, мочи. Газы крови, КЩС, электролиты. По показаниям – рентгенография органов грудной клетки. Бронхообструктивный синдром при ОРВИ Клинические симптомы Температура тела субфебрильная или нормальная. Тахипноэ до 50/ мин. Выдох удлинен. Сухой нечастый кашель. Свистящие хрипы, слышны на расстоянии. Влажные мелкопузырчатые и сухие хрипы Развитие указанных симптомов на 1-3 день ОРВИ Догоспитальный этап Амбулаторный этап СМП Вызов бригады СМП. Оксигенотерапия. При t тела выше 38ºС – Повторная доза препараты, содержа- агонистов β 2щие парацетамол. Аго- адрено-рецепторов нисты β2-адрено- (как на догоспирецепторов в аэрозоле, тальном этапе). парентерально или При неэффективвнутрь. Преднизолон – ности – системные 1-2 мг/кг/доза. кортикостероиды Госпитализация. (дексаметазон 0,50,75 мк/кг или преднизолон 3-5 мг/кг, в/м). 103 Госпитальный этап Отхаркивающие средства. Симпатомиметик через небулайзер. При отсутствии эффекта – стероиды в/м (дексаметазон 0,5-0,75 мк/кг или преднизолон 3-5 мг/кг), эуфиллин в/в капельно. Поддерживающая терапия – симпатомиметик через небулайзер. Массаж. Постуральный дренаж. Возможна ИВЛ. Антибиотики по показаниям. Объем обследования Общий анализ крови, мочи. Газы крови, КЩС, электролиты. По показаниям – рентгенография органов грудной клетки. ПРИЛОЖЕНИЕ 2.6. Стандарт лечения токсикоза с эксикозом на этапах оказания медицинской помощи Степень токсикоза с эксикозом Догоспитальный этап Догоспитальный этап АмбулаторСМП ный этап I степень ЖаропониТо же, что и на жающие амбулаторном средства. этапе См. Приложение 2.1. Спазмолитики: но-шпа Оральная регидратация: регидрон оралит, глюкосолан. Госпитальный этап Отделение реанимации и интенсивной терапии Инфузионная терапия осу- Лечение в условиях отделения реаниществляется по схеме Де- мации не показано ниса. В динамике проводится коррекция объема вводимой жидкости с учетом продолжающихся патологических потерь (стул, рвота, температура и т.д.) Плазмозамещающие растворы: полигидроксиэтилкрахмал (рефортан), реамбирин составляют 30% от рассчитанного объема. Остальной объем возмещается глюкозо-солевыми растворами, соотношение которых определяется типом эксикоза: при изотоническом 1:1, при гипотоническом – 1:2, при гиперто- 104 II степень Оральная регидратация: регидрон оралит, глюкосолан. ническом – 2:1. У детей 1 года жизни независимо от вида эксикоза выполняется соотношение 2:1. С патогенетической целью назначаются: кокорбоксилаза, эуфиллин трентал (ксантинол), гепарин Обязательная дотация кальция (глюконат кальция) и магния (магния сульфат). Преднизолон. Инфузионная терапия осу- Перевод в отделение реанимации при Обеспечение доществляется по схеме Денарастании эксикоза. ступа к перифери- ниса. В динамике провоческой вене – рео- дится коррекция объема полиглюкин в/в ка- вводимой жидкости с учепельно. том продолжающихся паТранспортировка в тологических потерь (стул, стационар инфек- рвота, температура и т.д.) ционного профиля. Плазмозамещающие растворы – декстран – 40 (реополиглюкин), полигидроксиэтилкрахмал (рефортан), реамбирин составляют 30% от рассчитанного объема. Остальной объем возмеща105 ется глюкозо-солевыми растворами, соотношение которых определяется типом эксикоза: при изотоническом 1:1, при гипотоническом – 1:2, при гипертоническом – 2:1. У детей 1 года жизни независимо от вида эксикоза выполняется соотношение 2:1. С патогенетической целю: кокорбоксилаза преднизолон трентал адеметионин (гептрал) контрикал Обязательная дотация кальция (глюконат кальция) и магния (магния сульфат). 106 III степень (гиповолемический шок). Вызов реанимационной бригады. Преднизолон. При наличии судорог см. Приложение 2.2. Преднизолон. Обеспечение доступа к периферической вене – реополиглюкин в/в капельно. Вызов реанимационной бригады. Транспортировка в отделение реанимации и интенсивной терапии. При наличии судорог см. Приложение 2.2. То же, что и при II степени. Перевод в отделение реанимации и интенсивной терапии. При отсутствии возможности госпитализации в отделение реанимации и интенсивной терапии – терапия проводится по схеме, указанной в Приложении 2.6. разделе «Отделение реанимации и интенсивной терапии». Примечание: Посиндромная терапия. При повышении температуры тела см. Приложение 2.1. При возбуждении или судорогах см. Приложение 2.2. 107 Расчет инфузионной терапии осуществляется по схеме Дениса. В динамике проводится коррекция объема вводимой жидкости с учетом продолжающихся патологических потерь (стул, рвота, температура и т.д.) Плазмозамещающие растворы - СЗП, альбумин, декстран – 40 (реополиглюкин), полигидроксиэтилкрахмал (рефортан), реамбирин составляют 50% от рассчитанного объема. Остальной объем возмещается глюкозо-солевыми растворами. С патогенетической целью: преднизолон допмин трентал адеметионин (гептрал) бикарбонат натрия контрикал Обязательная дотация кальция (глюконат кальция) и магния (магния сульфат). ПРИЛОЖЕНИЕ 2.7. Стандарт лечения инфекционно-токсического шока на этапах оказания медицинской помощи Догоспитальный этап Амбулаторный этап Вызов специализированной реанимационной бригады. Жаропонижающие средства. См. Приложение 2.1. При возбуждении, судорогах см. Приложение 2.2. Левомицетина сукцинат натрия в разовой дозе Госпитальный этап Лечение в отделении реанимации и интенсивной терапии СМП Линейная бригада Вызов специализированной реанимационной бригады. Преднизолон 510-15 мг/кг в/в в 20 мл 5% глюкозы или 0,9% NaCl, соответственно при I, II и III степени ИТШ. Реополиглюкин – 10-15 мл/кг в/в капельно. При невозможности в/в капельного введения – реополиглюкин Реанимационная бригада Транспортировка в реанимационное отделение инфекционного стационара после стабилизации АД. Преднизолон 5-10-15 мг/кг в/в в 20 мл 5% глюкозы или 0,9% NaCl, соответственно при I, II и III степени ИТШ. Реополиглюкин – 1015 мл/кг в/в капельно. При невозможности в/в капельного введения – реополиглюкин струйно медленно из расчета 3-5 мл/кг. Антиагреганты: ку108 Постоянная оксигенация путеманализ подачи увлажненного кислорода через маску или носоглоточный катетер, при неадекватной вентиляции – перевод на ИВЛ в режиме умеренной гипервентиляции. Введение постоянного катетера путем венесекции или катетеризации центральных сосудов. Введение катетера в мочевой пузырь на срок от 24 до 72 часов (до выведения больного из шока). Гормонотерапия из расчета на преднизолон 10-20 мг/кг в/в. Левомицетина сукцинат натрия из расчета 80-100 мг/кг массы тела в/в (не более 2 г/сут – до выведения больного из шока (в течение 24-48 часов) с последующим переходом на пенициллин. Состав инфузионной терапии определя- Объем обследования Общий анализ крови с тромбоцитами. Анализ мочи. Биохимические исследования. КОС и электролиты Коагулограмма. Бак. анализы СМЖ, крови. 25 мг/кг ве- струйно медленса. но из расчета 3-5 мл/кг. Левомицетина сукцинат натрия в разовой дозе 25 мг/кг веса. При гипертензионном синдроме: лазикс 1-2 мг/кг в/м или сульфат магния 25% по 1 мл на год жизни в/м. При возбуждении, судорогах см. Приложение 2.2. При нестабильном АД – допамин до 5 мл (200 мг) в/в кап в 150200 мл 10% глюкозы. рантил или трентал 5 мг/кг в/в капельно в 10% р-ре глюкозы. Допамин до 5 мл (200 мг) в/в кап в 150-200 мл 10% глюкозы до стабилизации АД. При отсутствии эффекта – перевод пациента на ИВЛ и транспортировка в ближайшее отделение интенсивной терапии и реанимации (при инфекционной больнице). При длительной транспортировке и отсутствии клиники шока или при налаженной противошоковой терапии – в/м введение левомицетина сукцинат натрия в разовой дозе 25 мг/кг веса. 109 ется показателями коллоидноосмотического давления (КОД) (основные параметры КОД должны поддерживаться на следующем уровне: альбумин 48-52 г/л; уровень натрия 140-145 ммоль/л). Соотношение вводимых коллоидов к кристаллоидам – 1:3. Базовый раствор – 5% глюкозы на 0,9% NaCI или раствор Рингера. Уровень глюкозы в крови поддерживается в границах 3,5-7,0 ммоль/л. При нормальном или несколько сниженном АД растворы вводятся капельно, а при резком снижении АД, нитевидном или отсутствующем пульсе – струйно до подъема АД, далее – капельное введение. При отсутствии реакции на гормоны и коллоидные растворы в виде повышения АД – вазопрессоры: допамин (2-5 мг/кг/мин) или норадреналин. При гипоальбуминемии: 10% альбумин или свежезамороженная плазма – 10 мл/кг. Для улучшения микроциркуляции: реополиглюкин – 10 мл/кг, HAES-стерил 6-10% – 5-10 мл/кг. ОПН и отек легких – исключить введе- Латексагглютинация. ПЦР. ние коллоидных препаратов. Нормализация кислотно-основного состояния в/в капельно – раствор гидрокарбоната натрия 4% по показателю дефицита оснований (BE): количество 4% раствора бикарбоната натрия = масса тела в кг х ВЕ/2. ДВС-синдром – с учетом фазы процесса: в I фаза (гиперкоагуляция) – восполнение ОЦК, дезагреганты (трентал, аспирин, реополиглюкин, HAES-стерил), во II фазе (гипокоагуляция без активации фибринолиза) – нормализация ОЦК – свежезамороженная плазма, донорская кровь. В III фазе (гипокоагуляция с активацией фибринолиза) дополнительно – естественные ингибиторы протеаз (контрикал, трасилол), свежезамороженная плазма, свежезаготовленная кровь, плазмообмен. До выведения из шока больной полностью находится на парентеральном питании – белковые гидролизаты или растворы смесей кристаллических аминокислот: 10% раствор аминона 10 мл/кг массы в/в капельно; альвезин "новый" 25-50 110 мл/кг в/в капельно, углеводы – 10% раствора глюкозы. Синдром капиллярного просачивания в легких при ИТШ и его лечение. При первичном нарушении гемодинамики, которое привело к шоку, сложной проблемой для лечения является ОДН, которая возникает вследствие синдрома капиллярного просачивания и развития интерстициального отека легких. В большинстве случаев подобное состояние сочетается с выраженным ДВС-синдромом. При этом синдроме эффективны простое ограничение жидкостной нагрузки, использование фуросемида. При стремительном развитии ОДН с тяжелой гипоксией требуется срочный перевод на ИВЛ, использование гепарина или клексана. Примечание: стандарт лечения больного с менингококковой инфекцией менингококкцемией без признаков ТИШ см. в разделе 1.3. 111

