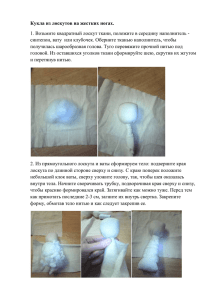
Я. ЗОЛТАН ПЕРЕСАДКА КОЖИ AKADEMIAIКI ADO-BUDAPEST ИЗДАТЕЛЬСТВО АКАДЕМИИ HAVK ВЕНГРИИ СОДЕРЖАНИЕ ВВЕДЕНИЕ 11 ЧАСТЬ I ПРИНЦИПЫ И МЕТОДЫ ОБЩИЕ СВЕДЕНИЯ 14 Кожный дефект. Определение и диагностика 14 Обследование дефекта кожи 15 Выбор метода замещения кожи 16 Взаимозависимость характера кожного дефекта и метода пересадки 17 ПЕРЕСАДКА ЛОСКУТОВ НА ПИТАЮЩЕЙ НОЖКЕ 18 Классификация лоскутов на питающих ножках 19 Вопросы кровоснабжения 20 Улучшение кровоснабжения операционным путем: поэтапное образование лоскутов 21 Планирование операции 22 МЕСТНАЯ ПЛАСТИКА 24 Исторический обзор методов пластики со скольжением лоскутов на питающей ножке 24 Перемещенные (скользящие) лоскуты 26 «У-У»-пластика 28 Ротационный лоскут (поворот лоскутов) 30 Варианты перемещенных (транспозиционных) лоскутов 31 Техника пластики транспозиционными лоскутами 32 Лоскут Лимберга 34 Лоскут Dufourmente! 35 Закрытие круглых дефектов по методу Р1ск 36 Закрытие круглых дефектов методами местной пластики 38 Z-пластика 40 Техника проведения Z-пластики 42 Лоскуты на питающей ножке из подкожной клетчатки 44 «Hatchet-flap» 45 Артериализовапные лоскуты 46 Интерполяционный лоскут 47 Кожно-мышечяые лоскуты 48 ПРЯМАЯ ПЕРЕСАДКА ЛОСКУТОВ НА ПИТАЮЩЕЙ НОЖКЕ С ОТДАЛЕННЫХ УЧАСТКОВ ТЕЛА 50 Методы и принципы 50 Планирование операции 51 Ход операции 52 МИГРИРУЮЩИЕ ЛОСКУТЫ 54 Ползущий лоскут и кувыркающийся лоскут 54 Пластика плоскими мигрирующими лоскутами 56 ПЛАСТИКА СТЕБЕЛЬЧАТЫМИ ЛОСКУТАМИ 58 Исторические предпосылки разработки метода 58 Кровоснабжение стебельчатого лоскута 59 Планирование серии операций 60 Виды стебельчатых лоскутов 62 Операция формирования стебельчатого лоскута 64 Виды разрезов 65 Методы вшивания конца лоскута 66 Миграция стебельчатого лоскута к воспринимающему ложу 68 Окончательное вживление стебельчатого лоскута на воспринимающее ложе 70 Двойные стебельчатые лоскуты 71 Использование двойного стебельчатого лоскута, взятого с брюшной стенки 72 Формирование и миграция стебельчатого лоскута необычной длины 74 Вживление стебельчатого лоскута необычной длины 76 Миграция лоскута «кувырканием» 78 Возможности коррекции осложнений 80 СВОБОДНАЯ ПЕРЕСАДКА КОЖИ 82 История разработки метода 82 Классификация и сопоставление различных методов свободной пересадки кожи 83 Взятие и пересадка трансплантатов во всю толщу кожи 84 Давящая повязка и фиксация после свободной пересадки на конечность 86 Приспособления для взятия кожных трансплантатов средней толщины 87 Взятие и пересадка трансплантата средней толщины 88 Вшивание трансплантата средней толщины 90 Давящая повязка нитями швов 91 Лечение донорской раны 92 «Мозаичная пластика» («пластика марками») 93 «Mesh-graft» (дырчатый лоскут) 94 Свободная пересадка перевернутой дермы «reverse dermal grafting» 95 СВОБОДНАЯ ПЕРЕСАДКА ЛОСКУТА НА ПИТАЮЩЕЙ НОЖКЕ С НАЛОЖЕНИЕМ МИКРОВАСКУЛЯРНОГО АНАСТОМОЗА 96 Инструменты 97 Техника сшивания сосудов 98 Виды лоскутов в зависимости от донорского места 100 ЧАСТЬ II ПРИМЕНЕНИЕ РАЗЛИЧНЫХ МЕТОДОВ ПЛАСТИКИ НА ОТДЕЛЬНЫХ УЧАСТКАХ ТЕЛА ПЛАСТИЧЕСКИЕ ОПЕРАЦИИ НА ВОЛОСИСТОЙ ЧАСТИ ГОЛОВЫ И НА ЛБУ 104 Скальпирование 105 Восстановление переднего края волосяного покрова методами местной пластики 106 Местная пластика височного и затылочного краев волосяного покрова 108 СОДЕРЖАНИЕ Операционное устранение лысины 110 • '--"«.. Местная пластика на внутренних участках волосистой части головы 112 Пластика стебельчатыми лоскутами для замещения дефектов кожи головы 114 Пластика плоскими мигрирующими лоскутами на голове 116 Способы местной пластики на лбу 118 Лоскуты с отдаленных частей тела для пластики на лбу 119 ПЛАСТИЧЕСКИЕ ОПЕРАЦИИ НА ЛИЦЕ 120 Расположение линий швов на лице и их коррекция 121 Местнопластические операции для замещения небольших дефектов на лице 122 Комбинированные местнопластические операции на лице 123 Местнопластические операции для замещения кожных дефектов в области висков 124 Ротационные лоскуты с дорзо-латеральной ножкой на лице 126 Пластические операции на лице при крупных односторонних родимых пятнах центральной локализации 127 Техника пластической операции на лице с применением вращения лоскутов на питающей ножке 128 Применение на лице артериализоваыных лоскутов 130 Использование лоскутов на ножке из подкожной клетчатки для замещения дефектов кожи на лице 131 Лобные лоскуты на питающей ножке 132 Ретроаурикулярные лоскуты 133 Шейные лоскуты на питающей ножке 134 Техника замещения дефектов кожи лица шейными лоскутами на питающей ножке 136 \ Лоскуты кожи грудной стенки с медиальной питающей ножкой 138 Применение двусторонних дельтопекторальных лоскутов 139 Плече-грудные лоскуты с дорзальной и краниальной ножкой 140 Эпикантус внутреннего угла глаза 142 Эпикантус наружного угла глаза 143 Местнопластические операции в медиальном углу глаза 144 Замещение дефектов кожи нижнего века лоскутами на питающей ножке из прилежащих тканей 146 Местнопластические операции на верхнем веке 148 Местнопластическая операция для замещения кожных дефектов глазницы 149 Замещение бровей 150 Местная пластика на носу 152 Замещение кожных дефектов носа лоскутами на питающей ножке, взятыми с переносицы 153 Применение носо-губного кожного лоскута для замещения кожпых дефектов носа 154 Лобные лоскуты на питающей ножке для пластики на носу 156 Замещение дефектов кожи носа лоскутами на питающей ножке с отдаленных участков тела 158 Свободная пересадка кожи на нос 159 Свободная пересадка кожи на ушную раковину 160 Операции на ушной раковине и вблизи нее 162 Местная пластика верхней губы 164 Местнопластические операции для замещения половины верхней губы 166 Местнопластические операции вокруг угла рта 167 Местнопластические операции на нижней губе 168 Комбинированное устранение дефектов губ, подбородка и шеи 169 Пересадка на лицо лоскутов на питающей ножке с отдаленных участков тела 170 Свободная пересадка кожи на лицо 171 Местнопластические операции на шее 172 Местная пластика на шее, комбинированная со свободной пересадкой 173 Местнопластические операции на шее с применением лоскутов на питающей ножке 174 Пластика стебельчатым лоскутом 176 ОПЕРАЦИИ НА ВЕРХНЕЙ КОНЕЧНОСТИ 178 Правильное расположение линий швов в плече-подмышечной области 179 Пересадка лоскутов на питающей ножке на плечо 180 Местнопластические операции для устранения контрактуры предплечья, обусловленной сморщенными подмышечными рубцами 182 Хирургическое лечение хронического гнойного гидраденита (hidradenitis suppurativa chronica) 184 Свободная пересадка кожи в плечевой и подмышечной области 185 Техника крупных иссечений на руке 186 Пересадка на верхнюю конечность лоскутов с туловища 187 Свободная пересадка кожи на верхней конечности 188 Применение стебельчатого лоскута на верхней конечности 189 Швы при иссечениях на кисти 190 Местнопластические операции на тыльной поверхности кисти 192 Непосредственная пересадка лоскутов на питающей ножке с отдаленных участков тела на тыльную поверхность кисти 194 Непосредственная пересадка лоскутов на ножке с отдаленных участков тела на ладонь, I 196 Непосредственная пересадка лоскутов на ножке с отдаленных участков тела на ладонь, II 198 Устранение дефектов кожи на ладонной поверхности путем пересадки лоскута на ножке и создания искусственной синдактилии 200 Устранение искусственной синдактилии 202 Устранение дефектов кожи ладони пересадкой стебельчатого лоскута 204 Замещение дефектов кожи межпальцевой складки 206 Местнопластические операции для замещения кожи межпальцевой складки 208 СОДЕРЖАНИЕ Устранение дефекта кожи межпалыдевой складки путем пересадки лоскутов с отдаленных участков тела 210 Замещение дефектов кожи межпальцевых складок путем свободной пересадки кожи 212 Оперативное вмешательство при врожденной синдактилии 214 Свободная пересадка кожи на тыльной стороне кисти 216 Свободная пересадка кожи на ладони 218 Местнопластические операции на ладони 220 Z-пластика на ладонной стороне кисти 222 Специальные формы Z-пластики на кисти 224 Местнопластические операции на пальцах 226 Перекрестная пластика пальцев рук 228 Использование кожи плеча и предплечья для устранения дефектов пальцев 230 Устранение кожных дефектов пальцев руки путем прямой пересадки лоскутов с отдаленных участков тела 232 Устранение циркулярных дефектов кожи на пальцах руки 234 Устранение дефектов кожи на кончике пальца, I 236 Устранение дефектов кожи на кончике пальца, II 238 Пластика нейроваскулярным островковым лоскутом 240 ПЛАСТИЧЕСКИЕ ОПЕРАЦИИ НА ТУЛОВИЩЕ 242 Расположение линий швов на туловище 243 Местнопластические операции на верхней поверхности туловища 244 Замещение дефектов в области молочной железы за счет второй молочной железы 246 Мышечно-кожный лоскут из широкой мышцы спины 247 Местнопластические операции на брюшной стенке 248 Местнопластические операции в области большого и малого вертелов 249 Местнопластические операции на спине 250 Применение «V-Yw-пластики на спине 251 Множественные последовательные эксцизии на спине 252 Местнопластические операции в крестцовой области 254 Местнопластическая операция для устранения дефекта кожи в крестцовой области путем пересадки одного лоскута 256 Свободная пересадка кожи на туловище 258 Оментопластика 259 ПЕРЕСАДКА КОЖИ НА НИЖНЕЙ КОНЕЧНОСТИ 260 Прохождение силовых линий на нижней конечности 261 Местнопластические операции на голени и в области лодыжек 262 Местнопластические операции в области пятки 264 Местнопластические операции на тыльной поверхности нижней конечности 266 Местнопластические операции на подошве 267 Перекрестная пластика на нижней конечности 268 Планирование перекрестной пластики на нижней конечности 270 Тренировка лоскутов 271 Ход перекрестной пластики нижних конечностей 272 Пересадка плоского мигрирующего лоскута 274 Методы вшивания стебельчатого лоскута 275 Свободная пересадка кожи на нижней конечности 276 Свободная пересадка кожи в подколенном изгибе 278 ЛИТЕРАТУРА 281 ВВЕДЕНИЕ Кожа по занимаемой его площади является самым крупным органом человеческого тела, имеющим особое значение. Ее дефекты представляют угрозу для всего организма, мешают его функционированию и весьма неэстетичны. Пересадка кожи в целях устранения дефекта — самая частая восстановительная операция в пластической хирургии. Научноисследовательская деятельность, связанная с разработкой методов пересадки кожи, обучение и совершенствование специалистов решают важные задачи в этой области. Ни в одной области оперативной хирургии нельзя обойтись без знания методов пересадки кожи, ибо во всех этих областях проводятся операции, связанные с возникновением кожных дефектов (главным образом, это операции по удалению опухолей и других патологических образований, связанных с кожей). А эти дефекты хирург должен устранить сразу же, на последнем этапе оперативного вмешательства. Мы вновь и вновь считаем необходимым подчеркнуть тот факт, что лечение связанных с кожей опухолей не может быть успешным, если хирург, удаляющий такую опухоль, незнаком с методами пересадки кожи. Ведь в таком случае он не решается и на достаточно радикальную операцию и тем самым предрешает трагическую судьбу больного. Радикальное удаление, не считающееся с размерами возникающего дефекта кожи, и немедленное устранение этого дефекта — вот ключ современного успешного лечения опухолей, связанных с кожей. Хирург-травматолог также должен владеть определенными методами пересадки кожи и применять их как при первичной обработке ран, по возможности сразу устраняя возникшие дефекты, так и при отдаленных, поздних вмешательствах. Весьма полезно, если он знаком и с более сложными методами восстановительной хирургии. В наши дни оперативные методы применяет и самая консервативная в прошлом область медицины — дерматология: в этой отрасли, в специальных отделениях кожной хирургии проводится хирургическое лечение доброкачественных и злокачественных опухолей кожи, врожденных и приобретенных ее изменений, а также самых различных иных заболеваний. Вопросам устранения дефектов кожи посвящены специальные — более короткие или длинные — разделы во всех специальных трудах по пластической хирургии. Характерно, что в них или излагаются общие принципы и методы, или же разбираются связанные с этим специальные проблемы той или иной области тела. В то же время мы не знаем о существовании такого руководства, в котором подробно излагались бы как основные методы, так и одновременно их особенности применительно к отдельным областям тела. Этот факт и побудил нас попытаться создать такую книгу. Мы намеренно не прибегли к слову «написать», поскольку наша основная работа состояла прежде всего в поисках возможности наглядного изображения систематизированных мыслей и в систематизации иллюстраций. Написание же текста оказалось лишь последней и как бы дополнительной стадией нашей работы. Основной целью, которую мы ставили перед собой, было дать в руки хирургов с характерной для них визуальной памятью такую книгу, в которой любой из них мог бы без особых усилий найти страницу, посвященную интересующему его вопросу, и после просмотра помещенных там иллюстраций — тотчас же получить ответ на свой вопрос. Книга делится на две части. Первая, общая часть, детально знакомит с методами пересадки кожи. Вторая, специальная часть показывает, какие из этих методов следует применять в отдельных областях тела, от головы до стоп, сообразуясь с характерными особенностями той или иной области. Каждую свою мысль мы стремились выразить иллюстрациями. Основные методы, которые мы стремились показать на основании существующей специальной литературы, наглядно показаны рисунками в комбинации с фотографиями, изготовленными специально для этой цели. Часто мы не сопровождали их показ ни единым словом пояснения, приводя под иллюстрацией лишь имя автора, разработавшего метод. Принцип вмешательства показывают полусхематичньте рисунки, а технические детали операции — серии фотографий. Приведение же отдельных конкретных случаев способствует тому, чтобы наглядно показать различные возможности применения тех или иных операций, познакомить с конкретными показаниями к ним. Текст сокращен до минимума, он ничего не объясняет, лишь дополняет иллюстрации теми сведениями, которые невозможно передать наглядно. В книге не приводятся основные сведения по хирургической оперативной технике (инструментарий, атравматическая оперативная техника, шовные материалы, методы наложения швов, перевязок и т. п.), поскольку на них мы подробно остановились в своей предыдущей работе «Cicatrix орпма» (Zoltan, 1977b). Хотелось бы облегчить пользование книгой несколькими замечаниями относительно «нововведений» в ее структуре. В отличие от общепринятого, материал в книге не разбит на отдельные главы. Однако пользование книгой облегчают надписи в верхних углах каждой страницы; в наружном углу название общей темы, а во внутреннем — подзаголовок, указывающий на то, о чем идет речь на данной странице. Каждой отдельной мысли посвящена одна, самое большее — две страницы (разворот), чтобы читателю не нужно было для обзора того или иного вопроса даже перелистывать страницы. В специальной же части в верхнем наружном углу каждой страницы помещен рисунок-эмблема, обозначающая описываемую часть тела, а во внутренних верних углах помещены подзаголовки, которые сообщают о применении какого конкретного метода пересадки в этой области идет речь. Если теме посвящено опятьтаки две страницы (разворот), то эмблема помещается в наружном углу обеих сторон, а подзаголовок во внутреннем углу парной страницы (слева). Рисунки-эмблемы в специальной части облегчают поиски нужного места. Если читателя интересует замещение кожных дефектов в определенной области тела, то просматривая верхние уголки страниц, среди мелькающих словно кадры фильма рисунков он легко отыщет нужную ему часть тела. Если же кого-то не удовлетворит знакомство с одним из изложенных методов и он пожелает узнать дальнейшие детали вмешательства или узнать о предыстории метода, об аргументах, приводимых в литературе, то он найдет здесь же точные библиографические ссылки. 11 ВВЕДЕНИЕ Созданию этой книги своей работой способствовали очень многие. Прежде всего это мои сотрудники по работе в клинике: врачи, операционные и палатные сестры, ибо выздоровление каждого отдельного больного — результат их знаний и умения, их добросовестного и самоотверженного труда. Однако они принимали участие и в научной разработке клинического материала, в оценке результатов применения отдельных клинических методов, более того, при создании книги они получили и еще одну задачу: просматривать готовые отдельные страницы и высказывать свое мнение. В этой «критической» работе в ходе создания книги приняло участие и много хирургов других профилей, проходивших у нас специализацию н усовершенствование. В конце описания конкретных случаев помещена монограмма, которая показывает, кто из моих сотрудников-врачей провел операцию: Istvan Czeti, Antal Donat, Jozsef Farkas, Mihaly Takacs, Endre Nadai, Laszlo Menesi, Laszlo Ritok. 12 Работу двух моих сотрудников, конкретно участвова в создании книги — фотографа и художника — я считаь столько важной, что особо привожу их имена отдельно н ту льном листе книги. Огромную работу по подготовке библиографии к дальне: обработке, а также по перепечатке материалов взяла на себ* секретарь Е. Egyedi. Окончательный список литературы с стоятельно оформлен ею. Издание книги, такой необычной по структуре, поставило бые задачи и перед переводчиком, и перед работниками i тельства и типографии. Результат наглядно свидетельству* их глубоком знании дела и о любви к своей профессии. Я от всей души благодарю всех тех, кто принял участие боте над книгой и кому я обязан тем, что она вышла в свет. ЧАСТЬ I ПРИНЦИПЫ И МЕТОДЫ ОБЩИЕ СВЕДЕНИЯ Кожный дефект Определение и диогност Кожным дефектом мы называем рану, края которой не могут быть соединены путем простого сшивания. При обследовании больного обычно можно сразу определить, каков будет характер раны после удаления того или иного патологического образования: можно ли будет ее закрыть путем простого ушивания без натяжения краев или же нет. Во многом это зависит от того, в какой области тела находится рана, от эластичности кожи. Вопрос решают в ходе опера ции, пытаясь тонкими крюч ками сблизить края раны. Если края раны могут быть сближены и сопоставлены друг с другом без натяжения, то рана может быть закрыта ушиванием. 14 Если же сблизить и сопоставить края раны не удается или это удается лишь ценой значИ' тельного их натяжения, то оп/ ределяется наличие кожногс дефекта, который нужно уст ранить каким-либо методом кожной пластики. Обследование дефекта кожи ОБЩИЕ СВЕДЕНИЯ Первая задача — определение размеров дефекта Знать размеры кожного дефекта необходимо для планирования пластических операций. Рубец — сморщенная ткань! После его удаления окружающие здоровые ткани возвращаются в свое первоначальное положение, то есть дефект кожи будет больше, чем удаленный рубец. Кожа эластична, поэтому лоскуты, различные трансплантаты сморщиваются, в связи с чем участок кожи, предназначенный для устранения дефекта, должен браться на 20-30 процентов больше. Размеры дефекта над суставами, неподвижными из-за контрактуры, легко определить, если тот же участок на другой конечности интактен. На здоровой конечности обозначаются границы рубца, после чего приведя суставы в положение, противоположное контрактуре, получим точную форму дефекта — в зеркальном отражении. Принципы выбора кожи, необходимой для замещения дефекта Наличие на основании здоровых мягких тканей или свободных образований из опорных тканей. Функциональное требование: только выполнение отдельных движений или необходимость держать на себе вес всего тела. 15 ОБЩИЕ СВЕДЕНИЯ Выбор метода замещения коже При выборе метода для замещения кожи необходимо согласовать требования (кожа, дающая на покрываемом месте наилучший функ циональный и косметический результат, как можно меньше оперативного вмешательства, краткое время заживления) с возможна стями (область тела, из которой можно взять лоскут необходимого размера и соответствующей структуры без повреждения донор' ского места). При выборе возможностей придерживаемся следующего порядка: лоскуты из окружающей кожи •*• *•' Окружающая кожа дает лучшие функциональные и косметические результаты, так как свойства замещаемой и донорской кожи почти одинаковы. Достаточна одна операция, причем трансплантат заживает в наиболее короткий срок. Недостатков нет, однако этот метод сопровождается большим риском, ибо при неудаче больной теряет шансы на оптимальное замещение дефекта кожи. Если этот метод применить нельзя, то есть еще две возможности: в зависимости от того . ,' ; нужно ли замещать подкожную клетчатку не нужно ли замещать подкожную клетчатку ибо: механической нагрузки нет; на основании имеется мускулатура или соединительная ткань; глубокие опорно-двигательные образования интактны. В таком случае применяется свободная пересадка кожи: / , • ибо: участок подвержен значительной механической нагрузке; глубокие образования открыты или на них позже следует выполнить операцию. В таком случае применяется лоскут на питающей ножке с одним из следующих методов пересадки: Пересадка лоскута во всю толщу : Лоскуты из тканей, близких к дефекту: Преимущества: менее сморщивается, сохраняет цвет, дает лучший косметический результат. Недостатки: трансплантат требует большой осторожности в обращении, приживает только на раневой поверхности с хорошим кровоснабжением и по его размерам ограничен. Свойства этих лоскутов приближаются к идеальным требованиям; для пересадки достаточны только 2 операции. Недостатки: в большинстве случаев необходимо замещать дефект на донорском месте. Свободная пересадка расщепленных лоскутов: Преимущества: Лоскут очень стойкий, приживает и на гранулированной поверхности раны; размеры его не ограничены, с донорского места можно брать лоскуты повторно. Недостатки: сильнее сморщивается (примерно на 30 процентов), нельзя предвидеть, каков будет цвет участка, косметический эффект хуже. Свободная трансплантация лоскутов с наложением микроваскулярного анастомоза обеспечивает возможность для одновременной пересадки больших участков кожи с подкожной жировой клетчаткой, даже комплекса тканей в течение одной-единственной операции. При этом методе будущего необходимы операционный микроскоп, особенно тонкие иглы и нити и наряду с этим большой опыт хирурга. 16 Прямая пересадка лоскутов на питающей ножке с отдаленного участка тела: Преимущества: всего 2-3 операции и хорошие функциональные результаты. Недостатки: косметический дефект донорского ложа, фиксация в вынужденном положении. Условия применения: молодой возраст больного; здоровые суставы; хорошее периферическое кровообращение. Последняя возможность: Мигрирующий лоскут. Он имеет два варианта: Плоский мигрирующий лоскут, при котором количество операций меньше, но необходима фиксация в резко вынужденном положении. Филатовский стебель требует больше всего операций, однако он предоставляет возможность для пересадки неограниченного количества кожи и может быть применен для комплексных и сложных пересадок тканей. ОБЩИЕ СВЕДЕНИЯ Взаимозависимость характера кожного дефекта и метода пересадки Операционная травма Удаление патологически измененного участка кожи. Повреждение Свежее и старое. Ожидается заживление первичным натяжением. N. ^ Окончательное устранение дефекта лоскутом на питающей ножке или путем свободной пересадки. Рубец Врожденные аномалии I Имеется опасность воспалительного осложнения. Временное замещение кожного дефекта свободная пересадка лоскутов эпидермиса. А Доброкачественная опухоль Татуировка Злокачественная опухоль Гранулирующая раневая поверхность. Некроз кожи Операция Нарушение кровообращения Рентгеновский ожог Расстройство трофики Пролежень Воспаление 17 ПЕРЕСАДКА ЛОСКУТОВ НА ПИТАЮЩЕЙ НОЖКЕ Лоскут на питающей ножке — это такой участок кожи с подкож^ ной жировой клетчаткой, который отделен от своего основания и от окружающих тканей таким образом, что связан с ними только на ограниченном участке, который называется ножкой и через который лоскут получает кровоснабжение, возможно и иннервацию. Показания к применению лоскута на питающей ножке таковы: — плохое кровоснабжение основания дефекта и его окружения; — на основании свободно лежит одно из образований опорнодвигательного аппарата (кость, сустав, сухожилие, сосуд, нерв); — на глубоких образованиях позже необходимо выполнить операцию при доступе через пересаженную кожу; — оперированный участок будет подвержен значительной механической нагрузке; — необходимо ликвидировать контурные дефекты; — необходимо устранить дефект стенки полости тела (в ротовой, носовой, грудной или брюшной полости) с помощью лоскута с двумя эпителизованными поверхностями. При выборе донорского места основным принципом должно служить то положение, что чем оно ближе к дефекту, тем лучше результат пластики. Важнейшим условием является то, чтобы взятые кожные лоскуты на донорском месте не вызывали никаких функциональных нарушений и — по возможности — никаких косметических дефектов. Лоскут может быть выкроен из тканей, непосредственно прилежащих к дефекту, а также из расположенных близко к нему или отдаленных от него. Лоскут на питающей ножке, выкроенный из непосредственно прилежащих к дефекту тканей, дает наилучшие результаты при пересадке, поскольку по своей структуре, толщине и цвету наиболее схож с отсутствующей оригинальной кожей. Так как пересаженная кожа через питающую ножку остается в постоянной связи с донорским местом, кожный лоскут сохраняет неизменными свои свойства: кровоснабжение, а если питающая ножка проксимального направления, то и иннервация его остаются неизменными. В скором времени восстанавливается деятельность и потовых и сальных желез. Характер роста пересаженной кожи такой же, каким он был на донорском месте. Применение этого метода возможно при определенной эластичности кожи, однако злоупотреблять этим свойством кожи не рекомендуется, поскольку натяжение подвергает опасности не только кровоснабжение пересаженного лоскута, но и заживление донорской раны. Лоскуты на питающей ножке из тканей, близких к дефекту, по своим качествам несколько хуже, чем лоскуты из тканей, непосредственно прилежащих к краям дефекта, но значительно лучше, чем лоскуты, взятые с отдаленных участков тела. Операция обычно двухмоментная, поскольку питающая ножка после реваскуляризации лоскута обычно отсекается. Лоскуты на питающей ножке с отдаленных участков тела кровоснабжаются через питающую ножку до тех пор, пока не прорастают новыми сосудами со стороны основания и с краев. 18 Обычно это происходит в течение трех недель, после чего — всех случаях — питающую ножку можно отрезать. Физические свойства пересаженной кожи такие же как и все донорского участва. Иннервация же восстанавливается уже бл годаря соответствующим процессам роста после помещения лс кута на воспринимающее ложе, характер ее сохраняется, но i качеству она слабее. Слабее и деятельность потовых и сальн! желез, оволосение же обычно становится более интенсивным. Пересадка таких лоскутов имеет свои недостатки: она да худшие функциональный и косметический эффекты, требу большего числа операций, в результате чего повышается и вс можность возникновения осложнений, удлиняется время заж^ ления и лечения. Обеспечение кровоснабжения лоскутов на питающей ножке основная задача планирования пластических операций. Обыч; причины неудач кроются не в допущенных технических ошибкг а в неправильном планировании, неправильном подходе к BIV шательству. Омертвение лоскута означает не только неуспешность, б< результатность операции, удлинение времени лечения, необход] мость в повторной операции, снижение выносливости больно и его способности кооперировать с врачом, но и — и это леча:: нее всего — потерю оптимальных возможностей устранения j фекта, поскольку повторная операция всегда гораздо менее э фективна. Именно поэтому необходимо всегда стремить к максимальной надежности кровоснабжения лоскута. Долгое время считавшийся чрезвычайно важным принц «ширина должна быть пропорциональна длине» лоскута утрат; свое значение. Выяснилось, что его применение может ввес в заблуждение, поскольку на участках с одинаковым кровосна жением жизнеспособная длина лоскута одинакова и не зависит ширины ножки. Увеличение ширины лоскута не дает возможн сти для увеличения длины его, и наоборот: уменьшение ширш лоскута играет роль только в том случае, если в питающ ножке его проходит крупный сосуд, которому это угрожает. П тающая ножка лоскутов должна бы, по сути, содержать толь; кровеносные сосуды, поэтому идеальным считается т. н. остро ковый лоскут и лоскут-артерия. Однако такие лоскуты возмож» только на участках, где сосуды проходят в коже. Неправильным оказалось и утверждение, что венозный отп важнее, чем артериальный приток крови. Следовательно, прич ной омертвения лоскутов всегда является нарушение артериал ного кровообращения. Допустимая длина лоскута может быть примерно на 50 пр центов увеличена благодаря нескольким этапам операцион» подготовки, однако при этом сопротивляемость лоскута ишем снизится наполовину. Разработаны многочисленные способы исследования кров снабжения лоскутов, однако на практике о состоянии кров снабжения мы судим по окраске кожи. При пересадке и после н бледность лоскута свидетельствует о слабости кровоснабжеш Синюшность лоскута во время операции — явление благопрш ное, но после операции — весьма неприятный признак. Очевидь это объясняется тем, что в свежевыкроенном лоскуте кровь д< оксигенирована, но местное кровяное давление остается удовт творительным. Классификация лоскутов на питающих ножках ПЕРЕСАДКА ЛОСКУТОВ НА ПИТАЮЩЕЙ НОЖКЕ Классификация ЛОСКУТОВ на питающих ножках проводится на основании степени удаленности друг от друга донорского и воспринимающего ложа характера ножки, питающей лоскут, ее формы, числа этих ножек, а также на основании методов пересадки. - «и»-пластика - скольжение —— "- «V-Yft-пластика — прямое т>К,™- nwiT-ouif itQ a an-Ofva во всю толщу кожи — дугообразное 1 — ротация — прямоугольная одна питающая ножка . v — тройная 1 — транспозиция — — Z-пластика из тканей, непосредственно прилежащих к дефекту питающая ножка Г па^ю^я ножка центрального направления из подкожного слоя | 1— питающая ножка бокового направления две питающие ___ г питающая ножка во всю толщу кожи ножки 1 L- питающая ножка из подкожного слоя (— проведенный снаружи г- одна питающая ножка — интерполяционный лоскут— 1 W питающая ножка _ X 1— — во всю толщу кожи 1-две питающие ножки = мостовидный лоскут *о д W £ь с д „ „ •— проведенный внутри — питающая ножка из подкожного слоя _из тканей, близких к дефекту __ — питающая ножка, содержащая кровеносный сосуд = лоскут-артерия питающая ножка, содержащая кровеносный сосуд и нерв = островковый лоскут "~ (вейроваскулярный островковый лоскут) — кожно-мышечные лоскуты |— на голову (итальянский лоскут) ОСКУ (-Н ч с верхней на верхнюю р одна питающая ножки конечности конечность 1— две питающие ножки 1— на нижнюю конечность -с пальца на палец на верхнюю г~ олна питающая ножки Г" конечность | 1— две питающие ножки л <pi4FV*j".<n*nTTrt L— на нижнюю конечность - с нижней конечности на нижнюю конечность из тканей __ „ __ ,, — отдаленных ———— • непрямая г ползущий лоскут и кувыркающийся лоскут пересадка, участков тела — МИГОИОУЮШИЙ. -плоский мигрирующий лоскут «странствующий» лоскут - стебельчатый лоскут свободная пересадка лоскута с отдаленного участка тела с наложением микроваскулярного анастомоза 19 Вопросы кроеоснобже ПЕРЕСАДКА ЛОСКУТОВ НА ПИТАЮЩЕЙ НОЖКЕ Если выкраивается и переносится на воспринимающее ложе один лоскут на питающей ножке, то его кровоснабжение до тех пор, пока он не прорастет новыми кровеносными и лимфатическими сосудами на новом месте, осуществляется только через сосуды, проходящие в питающей ножке. Именно поэтому при планировании лоскутов самым важным является определить, каково будет их кровоснабжение. Причем для кровоснабжения лоскута одинаково важно присутствие как артерий, так и вен. С точки зрения кровоснабжения, мы различаем два вида лоскутов на питающей ножке (по классификации McGregor, 1966): \ артериальные лоскуты (лоскуты, снабжаемые центральным сосудом, «axial pattern flaps») простые кожные лоскуты (снабжаются периферическими, а не центральными сосудами, «random pattern flaps») Лоскут снабжает артерия, проходящая в коже (вместе с сопровождающей ее веной). Выходя из глубины, эта артерия пересекает фасцию и дальше тянется непосредственно над ней в соединительной ткани. Длина лоскута, снабжаемого такой артерией, значительно превышает его ширину. Лоскут снабжается кожно-мышечной артериальной сетью: ветви крупных сегментарных мышечных артерий, проходящих перпендикулярно к поверхности тела, разветвляются в форме канделябра и снабжают отграниченный участок кожи. I I Соотношение длины и ширины лоскутов В каких пределах длины лоскут надежно кровоснабжается? Это зависит от того, каковы артерии, проходящие в его питающей ножке. Длина жизнеспособных лоскутов одинакового типа с одной и той же области тела всегда одинакова, независимо от их ширины. Постоянного соотношения между длиной и шириной лоскутов не существует (Myers и Cherry, 1967; Patterson, 1971; Milton, 1973; Daniel и Williams, 1973). Артериальные лоскуты можно брать с головы, лица, шеи, кисти, нижней конечности и с вентро-латеральной поверхности туловища. Простые кожные лоскуты мы вынуждены применять на некоторых участках спинной поверхности туловища и на конечностях. Улучшение кровоснабжения операционным путем: поэтапное образование лоскутов ПЕРЕСАДКА ЛОСКУТОВ НА ПИТАЮЩЕЙ НОЖКЕ Если участок кожи отрезается с трех сторон, то его кровоснабжение снижается до 20 процентов первоначального (German и сотр., 1933; Sperli и сотр., 1969). На отдельных участках тела длина жизнеспособного лоскута определяется особенностями кровоснабжения этого участка. Однако кровоснабжение может быть до некоторой степени улучшено путем поэтапного формирования лоскутов (т. н. метод «delay»). Общим правилом является то, что если в связи с кровоснабжением лоскута возникают сомнения и мы располагаем достаточным временем, то следует прибегнуть к поэтапному формированию лоскутов (Sisson и Goldstein, 1970). Tagliacozzi(1597), F. H. Hamilton (1854), Perthes (1917): образование лоскутов in situ. Blair(1921): «delay». Ход поэтапного формирования лоскута Fischl(1969): «pre-cision». Первая операция. Запланированный лоскут выкраивается параллельными разрезами по его краям, углубляющимися до фасции. После тщательной остановки кровотечения края раны сшиваются однослойным внутрикожным непрерывным швом. ., . , J\L/X 4 К J />( ч А ** *ii! т t t Вторая операция. Спустя 7-10 дней непрерывный шов снимается, края раны растягиваются острыми крючками. Участок кожи между двумя разрезами отпрепаровывается над фасцией. После этого проводится гемостаз, а края раны сшиваются однослойным непрерывным швом. Третья операция. Снова спустя 7-10 дней у конца лоскута проводится разрез. Рана закрывается. G. V. Webster (1944a) объясняет механизм улучшения кровоснабжения лоскута при поэтапном его формировании тем, что решеткообразная сосудистая сеть в ходе этого упорядочивается по длиннику и во много раз утолщается. Нельзя забывать, что при подготовке лоскута несколькими операциями можно добиться удлинения жизнеспособного лоскута максимально на 50 процентов. 21 Планирование операц ПЕРЕСАДКА ЛОСКУТОВ НА ПИТАЮЩЕЙ НОЖКЕ Выбор донорского участка. Кожа, окружающая дефект, пригодна ДЛЯ ВЗЯТИЯ лоскутов с любой стороны Участок, наиболее подходящий для взятия лоскутов. Рубцы, располагающиеся нейтрально от дефекта, более грубы, а поэтому не следует брать лоскутов с вентральных участков. 22 Следующий этап — определение силовых линий в целях правильного планирования направления швов. По возможности, не следу брать лоскуты из подмыпк ной области и области гр> ного соска. ПЕРЕСАДКА ЛОСКУТОВ НА ПИТАЮЩЕЙ НОЖКЕ Неправильные разрезы при выкраивании лоскутов: ЛЕНИН швов неправильные, оставляют уродующие рубцы. Линия швов при прямом скольжении лоскута слишком длинная, передний край имеет неправильное направление. Транспозиционный лоскут приводит к использованию излишне большого количества тканей. Оптимальный способ: применение пластики по Лимбергу или Дюфурментелю. При этом приводится в движение минимальное количество тканей, линия швов самая короткая (в сравнении с остальными методами), все отрезки ее имеют правильное направление. Ножка может иметь как вентральное, так и дорзальное расположение. 23 МЕСТНАЯ ПЛАСТИКА Исторический обзор методов пластики со скольжением лоскутов на питающей нож; R. С. Webster и сотр.(1978а) Ammon (1848) Burow (1838) Ю. К. Шимановский (1870) 24 Robbins (1976) Первый основной принцип: кожа окружающи: тканей, использующаяся для устранения де фекта, должна мобилизоваться до тех пор пока мы не получим возможности сопоставить края раны без натяжения. Ю. К. Шимановский (1865) X Hirshowitz и Mahler (1966) X МЕСТНАЯ ПЛАСТИКА IN. т Celsus (1859) А. А. Лимберг (1967) Второй основной принцип: сопоставляя края раны, следует определить правильное направление линий швов, которые повсеместно должны соответствовать направлению силовых линий. С. Dufourmentel и Mouly (1959) т Ю. К. Шимановский (1865) Dieflenbach (I882) Guerin (1880) А. А. Лимберг (1967) Г „ Г Ю. К. Шимановский (1865) v -г- А. А. Лимберг (1967) 25 МЕСТНАЯ ПЛАСТИКА Перемеи/енные (скольэяи лоскуты Передвижение кожи прямым скольжением вперед Ю. К. Шимановский, 1865 Прямоугольный лоскут, отпрепарованный с трех сторон от своего основания, вытянутый по продольной оси, прямо приближают скольжением к находящемуся напротив него краю дефекта. Из-за скольжения внутренних краев раны вперед наружные ее края относительно удлиняются, в результате чего образуется излишек кожи, который следует устранить треугольным разрезом (Esser, 1918a). Излишек кожи, образующийся у конечной точки разрезов, можно использовать, его не обязательно удалять. В таком случае ножка лоскута должна быть более широкой, чтобы вспомогательные разрезы не нарушили кровоснабжение лоскута. Размеры препаровки. 26 Порядок подшивания лоскута и направление швов. Края разреза, который ведется кнутри под углом примерно в 100°, разводятся и могут быть перемешены путем скольжения по отношению друг к другу (Balassa, 1867; Stark, 1955a). Вырезывание боковых треугольников в конечных ТОЧБ разрезов, формирующих лоскут, и обмен этих треугольни в духе Zпласти] МЕСТНАЯ ПЛАСТИКА Перемещение лоскутов боковым скольжением их Над прямым разрезом, продолжающим основание треугольного дефекта, кожа отсепаровывается и оттягивается путем бокового скольжения в сторону противоположного края дефекта. В результате края раны становятся неодинаковыми по длине, образуется излишек кожи, который следует удалить (Burow, 1855a, b: перемещение лоскутов по способу двух треугольников). По линии, продолжающей одну из сторон дефекта, проводится дугообразный разрез. Отграниченный им участок кожи поворачивается на дефект вокруг центра воображаемого круга. Излишек кожи удаляется треугольным или дугообразным разрезом. Этот способ назван венгерским, поскольку был разработан в 1924 году венгерскими хирургами (Imre, 1924). Какой метод бокового скольжения применить — по прямой или по дуге, — зависит от направления силовых линий на данном участке. Если силовые линии проходят прямо, то следует применять метод Burow. Если же силовые линии на участке дефекта и, главным образом, около него проходят, дугообразно изгибаясь, то следует использовать метод скольжения по дуге. 27 МЕСТНАЯ ПЛАСТИКА «V-Y»-nnacmu Dieffenbach (IS' X ,^ , -V Перпендикулярно продольной оси дефекта, которому придана овальная форма, проводится V-образный разрез, причем на таком расстоянии, чтобы оставшиеся мостики обеспечивали кровоснабжение сформированного лоскута. После широкой препаровки участок кожи, находящийся между сторонами буквы «V», перемещается на дефект, вторичный же дефект закрывается путем сближения наружных краев «У»-образного разреза. Очередность подшивания. Размеры препаровки. Техника операции Спаянный с сухожилиями рубец в области запястья с разрезом, проведенным с целью его иссечения. 28 Дефект, возникший в результате иссечения рубца, и линии разрезов при заместительной операции. МЕСТНАЯ ПЛАСТИКА «У»-образный разрез проводится через подкожную клетчатку вплоть до мышечной фасции. Участок кожи между дефектом и разрезом полностью отсепаровывается. Края отсепароваыного участка могут быть без натяжения сопоставлены с наружными краями дефекта. Наружные края «У»-образного разреза также могут быть сопоставлены с целью закрытия вторичного дефекта. Состояние после устранения первичного дефекта. Состояние после окончания операции. 29 МЕСТНАЯ ПЛАСТИКА Ротационный лоск (поворот лоскутсх Ротационным лоскутом называют лоскут, который перемещается к противоположным краям дефекта по основанию горизонтальным вращательным движением после его отпрепаровки. Обычно такой лоскут может быть использован только на участках с обилием кожи, поэтому вторичный дефект здесь можно устранить простым сшиванием его краев. Этому способствует небольшой вспомогательный разрез, изгибающийся кнутри под прямым утлом (т. н. разрез «cut back»). Окончательная форма ротационного лоскута может быть определена только после удаления патологического образования, когда уже видна окончательная форма воспринимающего ложа. Хорошо сформированный лоскут ложится на дефект без натяжения, края донорской раны легко сопоставляются друг с другом. Лоскут полностью отпрепаровывается, окружающая кожа мобилизуется на участке размером около половины диаметра лоскута. Подшивание лоскута начинают всегда у его верхушки, оставляя напоследок закрытие дефекта донорского места, поскольку может появиться необходимость в коррекции возникших излишков кожи. Больной перед операцией и спустя 3 месяца после нее. 30 Варианты перемещенных (транспозиционных) лоскутов МЕСТНАЯ ПЛАСТИКА Ammon (1838); Ю. К. Шимановский (1865) Небольшой вспомогательный разрез у конечных точек транспозиционных и ротационных лоскутов («cut back») при вращении лоскута раскрывается, а затем закрывается в вертикальном направлении, благодаря чему мобильность лоскута повышается на 15-20 процентов. Варианты лоскутов Joseph (1931) Ombredanne (1920) Burian (1967) Aubry и Freidel (1952) Цель лоскута, который Lueders (1972) назвал «precision contour flap», сделать линию шва ломаной. Schrudde (1963) разработал метод, который представляет собой комбинацию транспозиции со скольжением и с помощью которого можно, закрьт дефект на месте донорской раны, уменьшить воспринимающее ложе. Этот метод был назван «Verschiebeschwenklappenplastik». Miinker и сотр. (1977) формировали лоскут на широком основании, что повышает надежность его кровоснабжения («Knick-Verschiebeschwenklappen»). Комбинация М-пластики и 30-градусного лоскута (R. С. Webster и сотр., 1978с). «Bi-lobed пар» (двудольный лоскут, двойной лоскут, Esser, 1918а; Zimany, 1953). Два лоскута отходят под разными углами от одной ножки. Один из лоскутов используется для устранения первичного дефекта, а второй покрывает донорскую рану. Дальнейшее развитие методики Эссера: «tri-lobed flap» (тройной лоскут). Авторы модификации Harashina и сотр. (1977). 31 МЕСТНАЯ ПЛАСТИКА Техника пластики транспозиционными лоскуггн Транспозиционный лоскут при перемещении совершает движение как в горизонтальной, так и в вертикальной плоскостях, поскольку ему приходится «перепрыгнуть» через промежуточный участок кожи. В целях наложения швов правильного направления часто приходится жертвовать и значительным количеством здоровой кожи. От края дефекта проводится разрез по медиальному краю лоскута, в носо-губной складке. Кбоку от разреза кожа щеки широко отслаивается. Мобилизованный кожный край оттягивается в сторону дефекта, таким путем легче убедиться, можно ли без натяжения закрыть вторичный дефект после формирования лоскута, ширина которого соответствует ширине дефекта. Только после этого проводится разрез по наружному краю лоскута. Захватив верхушку лоскта с краниальной ножкой, длина ко рого превышает длину дефекта, вращаем его в сторону дефек чтобы убедиться, можно ли устранить его без натяжения. 32 МЕСТНАЯ ПЛАСТИКА Начинаем с закрытия донорской раны. Края ее в носо-губной складке соединяются однорядным непрерывным внутрикожным швом. При натяжении нитки донорская рана закрывается, а лоскут спонтанно поворачивается на дефект. За этим следует сшивание краев лоскута сопоставляющими узловыми швами с последующим удалением излишка кожи. В конце операции шьют конец лоскута, а затем несколькими узловыми швами корригируют линию шва донорской раны. Операционное поле через две недели и спустя полгода после вмешательства (хирург A. D.). 33 МЕСТНАЯ ПЛАСТИКА Лоскут Лимбе] Размеры отслоения куга. Лоскут пригоден для закрытия таких ромбовидных дефектов, два меньших угла которых составляют по 60°, что можно видеть на оригинальном рисунке Лимберга (1946), представляющим бумажную модель формирования и перемещения лоскута. Одну сторону лоскута представляет один из краев дефекта, конец его определяет прямая линия, продолжающая меньший диаметр дефекта, третья сторона параллельна первой. Все стороны лоскута одинаковой величины. В ходе перемещения лоскута наибольшее натяжение отмечается при закрытии вторичного дефекта, что показано двойной пунктирной линией. Следовательно, лоскут нужно формировать так, чтобы это направление совпадало с направлением наибольшей мобильности кожи, а это обычно направление, перпендикулярное таковому силовых линий (точечная линия) (A. F. Borges, 1978). Круглые дефекты могут быть закрыты после преобразования их формы в ромбовидную или шестиугольную. Их закрывают одновременно применяя два или три лоскута Лимберга. Любой дефект в форме параллелограмма с углами в 60", длина которого в два раза превышает ширин может быть закры одновременным применением двух лоскутов Лимберг; 34 МЕСТНАЯ ПЛАСТИКА Лоскут Dufourmentel у...-- Лоскуты Dufourmentel (1962) пригодны для закрытия таких дефектов, которые имеют в основном ромбовидную форму, два меньших угла которых составляют 60-90°. Кровоснабжение этого лоскута лучше, чем лоскута Лимберга» поскольку он имеет более широкую питающую ножку. Планирование лоскута: в продолжении меньшего диаметра ромбовидного дефекта проводится линия (BD), вторая линия проводится в продолжении той стороны дефекта, которая будет составлять одну из сторон лоскута. Угол, образованный этими линиями, делится пополам, так получают линию, по которой следует выкроить дистальный край лоскута (QD). Длина разреза равна длине края дефекта (и лоскута). Из конечной точки этого разреза восстанавливается перпендикуляр к прямой, продолжающей меньший диаметр ромба, здесь будет проходить третья сторона лоскута (QR), длина которой совпадает с длиной остальных сторон. В случае дефектов, по форме напоминающих ромб с углами в 60°, теоретически может быть выкроено 4 лоскута Dufourmentel, из них, конечно, следует выбрать тот, который по своему кровоснабжению и размерам наиболее отвечает назначению. Для закрытия дефекта, близкого по форме к квадрату, теоретически можно выбирать из 8 таких лоскутов. Порядок выкраивания лоскута. Порядок подшивания. 35 МЕСТНАЯ ПЛАСТИКА Закрытие круглых по методу Pick *.*"< 1 Принципиальная основа метода, который разработал Pick, состоит в следующем; с двух сторон круглого дефекта формируется по два треугольных лоскута (один поменьше, а другой побольше), которые обмениваются друг с другом и в то же время смещаются в направлении друг к другу. Благодаря этому у основания этих треугольников количество кожи увеличится, а в направлении, перпендикулярном к этому, уменьшится. В результате встречного смещения лоскутов по наружному краю раны образуется излишек кожи, который удаляется в форме треугольника по Burow (Pick, 1949). Окружающая дефект кожа отслаивается. На рисунке видно направление первого разреза. 36 Отслоенный первый треугольный лоскут. Лоскут повернут в противоположно: дефекту направлении, по наружном краю дефекта выкраивается второй ло< кут. МЕСТНАЯ ПЛАСТИКА С одной стороны дефекта сформированы оба лоскута. Обмен лоскутов и их встречное смещение уменьшили круглый дефект наполовину. Те же манипуляции проводятся и по другую сторону дефекта. Выкраивание первого лоскута. Отслоенный лоскут. Выкраивание второго лоскута на основании определения направления первого. После обмена лоскутов с обеих сторон круглый дефект исчез. Линия швов в конце операции. Больной перед операцией и через три месяца после нее. 37 МЕСТНАЯ ПЛАСТИКА Закрытие круглых дефы методами местной ляосп Схема простого закрытия дефекта с помощью вспомогательного иссечения. Круглый дефект, возникший после взятия трансплантата во всю толщу кожи. Обычно такие лоскуты берутся с задней поверхности ушной раковины. Круглый дефект, возникший на донорском участке, следует устранить так, чтобы не вызвать деформации ушной раковины. В конечные точки воображаемого диаметра круглого дефекта помещаются два крючка, с помощью которых окружающая кожа собирается в складку. От вершины смятой кожной дупликатуры до края дефекта проводится разрез. Получаем треугольный кожный лоскут, который, захватив за верхушку, расстилают на основании и выкраивают размером, соответствующим запланированной линии швов. Так же поступают и с дупликатурой кожи по другую сторону. Края раны сшиваются непрерывным или узловым швом. 38 Первая задача—широкое отслоение кожи, окружающей дефект, с целью повышения эластичности кожи (основного условия любой местнопластической операции). МЕСТНАЯ ПЛАСТИКА Применение метода скольжения вперед с вращением, разница в длине лоскута и дефекта устраняется различными приемами (R. С. Webster и сотр., 1978а; Argaraaso, 1974). Hadjistamoff (1947a) разрезом, проведенным параллельно краям круглого дефекта, отграничил такой лоскут, конец которого приходится на продолжение радиуса круга. При закрытии донорской раны первоначальный дефект значительно уменьшается. лоскутов с различными ножками по Лимбергу (1967). Применение трех На предыдущей странице мы продемонстрировали метод, в ходе применения которого излишки сморщенной кожи, образующиеся по обеим сторонам дефекта, удаляются. Fischl (1969) разработал метод использования этих излишков кожи для устранения круглых дефектов кожи. 39 Z-n ластик МЕСТНАЯ ПЛАСТИКА Ногпег (1837) Denonvilliers (1854) Berger(1904) McCurdy (1913) Morestin (1914) Matthews (1915) J. S. Davis (1924) Joseph (1931) Z-пласгика — самый распространенный метод пластической хирургии. В русской литературе этот метод принято называть пластикой встречными треугольными лоскутами. Теоретико-математические основы метода были изложены в книге Лимберга, вышедшей в 1946 году. Он приводит точные расчеты размеров «симметричных треугольных лоскутов» и их углов. Принципиальную основу этого метода составляет следующее: если из конечных точек прямого разреза под одинаковым углом провести по одному разрезу одинаковой длины, а затем после обмена полученных треугольных лоскутов вшить их, то направление первоначальной прямой изменится и длина ее увеличится. Основные показания к проведению Z-пластики таковы: перемещение рубца неправильного направления, преломление прямого рубца, удлинение кожи в определенном направлении, перемещение различных образований, перемещение здоровых тканей в область рубца. . , . . . . , Стороны наиболее часто применяемого Z-образного разреза одинаковы, и образуемые ими углы равны 60". Треугольники составляют вместе форму ромба: средний участок буквы Z составляет меньшую диагональ, линия же, соединяющая концы боковых частей буквы Z, представляет собою большую диагональ ромба. После обмена лоскутов меньшая диагональ по обеим концам удлинится на 36,5 процента, а большая диагональ настолько же укоротится (на 73 процента в общей сложности). В случае применения лоскутов с углаг в 60° удлинение происходит точно по F правлению среднего участка буквы Z, средняя часть новой линии шва будет пе пендикулярна первоначальной. При угл 45 60°, направление удлинения не* больше менно, но компенсирующее его укорочен будет направлено косо. На рисунке noi зана взаимосвязь процентного удлинен по линии В,-В 8 от изменения углов лос* тов. 12(ГГ Степень удлинения может быть повышена путем специального метода — т. н. Z-пластики с шестью лоскутами, разработанного в 1973 году Mir у Mir. Благодаря применению этого метода можно достигнуть удлинения на 180-200 процентов при компенсаторном укорочении всего на 60 процентов. 40 МЕСТНАЯ ПЛАСТИКА Большего удлинения можно достигнуть, если формировать лоскуты с углами в 120е, после чего разделить их пополам. Таким путем мы получим 4 одинаковых лоскута с вершинным углом в 60°. Обмен таких лоскутов приводит к удлинению в желаемом направлении на 164 процента первоначальной длины, но по линии (А,В,) несколько отклоняющейся от среднего участка (АВ) первоначальной буквы Z. Компенсационное укорочение возникает в двух местах и имеет различное направление, что облегчает закрытие. •• : Чем длиннее средний отрезок буквы Z, тем длиннее должны быть и два боковых разреза. Однако это возможно только в том случае, если по обеим сторонам раны имеется достаточное количество кожи для формирования лоскутов. Если же прилежащий участок относительно узок по сравнению с длиной раны, то этот участок следует разделить на несколько частей и на каждой из них в отдельности провести Z-пластику соответствующих размеров. В результате такая серийная Z-пластика даст такое же удлинение, как единственная крупная Z-пластика. Серийное применение Z-пластик, связанных между собой Morestin (1914) Серийное применение изолированных Z-пластик 41 Модификация по Hazrati (1952). МЕСТНАЯ ПЛАСТИКА Утолщенный рубец на брюшной стенке, имеющий неправильное направление. 42 Техника проведен: Z-пластики После иссечения рубца первый треугольный лоскут с углом в 60° формируется таким образом, чтобы одну из его сторон образовывал край дефекта от его конца до начала разреза. Приподняв лоскут у верхушки тонким крючком, отслаивают его так, чтобы он содержал всю подкожную клетчатку. Линия выкраивания второго лоскута определяется эмпирически: первый лоскут перегибается по средней линии, разрез проводится вдоль его нижнего края. Два лоскута после отслаивания, в оригинальном положении. Лоскуты перегнуты. Лоскуты после обмена, в новом положении. МЕСТНАЯ ПЛАСТИКА Края лоскутов соединяются двухрядным непрерывным швом, если их длина превышает 3 см. Первый ряд швов; концы нитей подкожного слоя, выведенные на поверхность, остаются натянутыми до тех пор, пока не будет принято решение относительно закрытия оставшихся частей раны. В случае прост ого закрытия оставшейся части раиыпо линии швов возникбы рубец неправильного направления. И эту часть раны поэтому приходится закрывать новой Z-пластикой. Соединение краев раны, полученной при первой Z-пластике, не проводится до тех пор,пока не будет закончено формирование, выкраивание, обмен лоскутов второй Z-пластики и сшивание их подкожного слоя, чтобы закрытие раны могло быть одновременным и непрерывным. Закрытие раны продолжается вторым рядом непрерывного шва, который проходит в дерме. Концы нитей шва отдельных участков завязываются. Ряды непрерывных швов соединяют края раны настолько точно, что не возникает никакой надобности в наложении узлового адаптирующего шва. Линия швов после их снятия. 43 МЕСТНАЯ ПЛАСТИКА Лоскуты на питающей но:* из подкожной клетчатки Кровоснабжение лоскутов на питающей ножке осуществляется за счет сосудис сети подкожного слоя (subcutis). Следовательно, на участке самого лоскута и ножки можно удалить эпителий и дерму. Это не нарушает кровоснабжения и в то время значительно улучшает мобильность лоскута. Этот метод был впервые щ ложен Esser в 1917 году, в 1947 году Kutler применил его на фаланге пальца, a Kuba в 1960 году — на участках с периферическим кровоснабжением. Ваггоп и Етг в 1965 году опубликовали различные варианты метода, как и Th. Gibson в IS Trevaskis и сотр. в 1970, a Atasoy и сотр. в 1970 году. Питающая ножка из подкожной клетчатки — не что иное, как обычная ножка лоскута, с которой удалены эпителий и дерма. Лоскут может быть выкроен и таким образом, чтобы его ножка из клетчатки оставалась связанной с основанием («central sit-on pedicle»). Закрытие вторичного (донорского) дефекта осуществляется «У-У»-пластикой. В случае крупных дефектов по обеим сторонам дефекта может быть мобилизовано по одному лоскуту (Emmett, 1963). С одной стороны дефекта, которому придана форма четырехугольника, отграничивается треугольный лоскут, разрез проводится до подкожной клетчатки. Окружающая кожа широко отслаивается под дермой, над вершиной лоскута для облегчения мобилизации рассекается и подкожная клетчатка. Лоскут на широкой ножке из клетчатки перемещается в направлении дефекта, при необходимости клетчатка отделяется от фасции. Лоскут вшивается на месте дефекта, донорская рана закрывается методом «V-Y»пластики. Одним из вариантов лоскута на ножке из клетчатки является лоскут, описанный С. Dufourmentel и Talaat в 1971 году, которые назвали его «kite-flap» (иначе «comet-flap») от слов «воздушный змей», «комета». «Hatchet-flap» МЕСТНАЯ ПЛАСТИКА Циркулярный шов при пересадке островковога (артериализованного) лоскута часто косметически неполноценен, поэтому Emmett в 1977 году разработал новый вариант: над ножкой из клетчатки он оставлял небольшой мыс (выступ) кожи, не ухудшающий кровоснабжение лоскута, но позволяющий прервать линию шва. В целях уменьшения воспринимающего ложа на стороне, противостоящей лоскуту, он применил треугольное иссечение. Этот лоскут получил название «hatchet-flap» (слово «hatchet» означает «топорик»). Разрез при выкраивании лоскута проводится только через эпителий и дерму. Продвигаясь по поверхности подкожной клетчатки, его отслаивают примерно на 1 см, после чего проникают до фасции. Затем тупо отделяют от фасции весь лоскут. С помошью тонкого крючка убеждаются, что лоскут может быть легко помешен на дефект. Закрытие дефекта начинают с закрытия донорской раны. Воспринимающее ложе уменьшается с помошью вспомогательных разрезов, проведенных на противоположной лоскуту стороне. После наложения соответствующих швов подшивают лоскут. 45 МЕСТНАЯ ПЛАСТИКА Артериализованные лоску Кровоснабжение лоскута на ножке обеспечивают сосуды, проходящие в этой ножке. От типа этих сосудов зависит форма и размеры жизнеспособных лоскутов. Для обеспечения кровоснабжения лоскута необходимы только кровеносные сосуды (артерия и вена), а соединительной ткани требуется лишь столько, сколько ее нужно, чтобы защитить эти сосуды. Следовательно, кожный лоскут для устранения дефекта можно иссекать и так, чтобы он был связан с окружением только тонкой «пуповиной», содержащей сосуды. Пересадка островкового лоскута может быть проведена и так, что кожа между донорским местом и воспринимающим ложем будет отслоена, и лоскут будет проведен через образованный под ней «туннель». Если условия на данном участке и технические возможности позволяют, то место взятия лоскута может быть соединено с воспринимающим ложем разрезом. 46 Dunham в 1893 году предложил двухэтапв метод пересадки кожного лоскута на со диетой ножке на голове, В 1898 году Moi преобразовал эту операцию в одномоме ную, a Essera 1918 году (19I8a, b) вновь о) сал, сделав некоторые технические усо» шенствования и назвав лоскут «лоскуте артерией». В 1948 году Bunnell и в 1956 гс Littler осуществили пересадки с пальца на i лец лоскута на ножке, содержавшей артер) и нерв, обеспечив тем самым совершенн; иннервацию на таком функционально важн! месте. Они назвали свой лоскут островковы Важнейшей причиной неуспешности пересад! артериализованных лоскутов является п вреждение сосуда при препаровке (отслоени лоскута или его сдавление в воспринимающе ложе. Kernahan и Littlewood (1961) разраб тали методику, при которой для зашиты с суда оставляют всю соединительную ткань снимают над ней кожу в виде расщепленнок трансплантата. Сохраненное подкожное сил тение улучшает и венозный отток. Такой ло кут можно рассматривать как переходный ТЕ между лоскутом-артерией и лоскутом на ноя ке из клетчатки. Интерполяционный лоскут МЕСТНАЯ ПЛАСТИКА Если нельзя взять лоскут с участков, прилегающих к дефекту, то используют кожу соседних участков, недалеких от дефекта. Выкроенный таким образом лоскут перемещается на место дефекта обычно над, реже — под промежуточным участком кожи. Операция двухмоментная: первый этап — пересадка, второй — через 3 недели после первого — отсечение питающей ножки. Лоскут может формироваться и с двумя ножками, в форме моста (N. С. Morgan, 1828). Гочно измеренный и обрисованный лоскут после его вырезания отслаивается вместе с подкожным слоем по направлению от его вершины к ножке. Донорскую рану закрыть несложно, но приходится закрывать и ту часть, которая проходит над участком здоровой кожи, поэтому целесообразнее закрывать дефекты на месте донорской раны и ножки лоскута свободной пересадкой расщепленного кожного лоскута. Вшивание лоскута начинается с той стороны воспринимающего ложа, которая находится ближе к лоскуту. По возможности шьют непрерывным швом, что позволяет лучше сохранить кровоснабжение лоскута. При проведении пересадок таких лоскутов всегда нужно считаться с необходимостью коррекции в более поздние сроки в целях улучшения косметического эффекта. Обычно ножка перерезается спустя 3 недели, затем освежается край раны на месте воспринимающего ложа и производится сшивание с ним. Мостовидную часть лоскута, если в том есть необходимость, также можно поместить на донорское место, если же нужды в этом нет, то она удаляется. 47 Кож но-мышечные лоскут МЕСТНАЯ ПЛАСТИКА Для зашиты открытых глубоких образований можно применять кожно-мышечные лоскуты, взятые по соседству с дефектом. Эти лс куты содержат единый конгломерат кожи, подкожной клетчатки, фаспии и мышцы. Кровоснабжение такого сложного лоскута ос шествляет доминирующая артерия мышцы. Можно использовать только такую мышцу, выпадение функции которой не причиняет ра стройства двигательной функции. При планировании операции нужно принимать во внимание, что отслоенная мышца теряет до 50 пр центов своего объема. Если возникает необходимость в таком количестве кожи, которое превышает количество мышечной ткани, • его нужно получить путем поэтапного формирования лоскута. Кожно-мышечный лоскут может быть пересажен как перемещенный лс кут (Polya, 19H;D'Este, 1912; Owens, 1955; Bakarajian, 1965), как перекрестный лоскут (Orticochea, 1972) или как артериализованнь (островковый) лоскут (McCraw и Dibbel, 1977; Minami и сотр. 1977). Последний может быть пересажен также и свободно, с наложешк микроваскулярного анастомоза. Лоскут, содержащий грудино-ключично-сосцевидную мышцу (m. sternocleidomastoideus), используется для устранения дефектов слизистой рта (Н. В. Алмазова, 1935; Owens, 1955; Littlewood, 1967J и дефектов лица (Bakamjian и Littlewood, 1964). Littlewood (1967) формирует этот лоскут на каудально расположенной питающей ножке. Лоскут из широкой мышцы спины (m. latissimus dorsi) пригоден для устранения кожных дефектов грудной стенки (Campbell Reid, 1950), плечевой области (Mendelson и Masson, 1977), а также и женской грудной железы (Schneider и сотр., 1977; McCraw и сотр., 1977). Bostwick и сотр. (1980) выкраивают лоскут на ножке, расположенной у места прикрепления мышцы. Лоскут, содержащий трапециевидную мышцу (m. trapezius), и пользуется для устранения дефектов слизистой рта, кожи лиц а также кожи плечевой области противоположной сторон (McCraw и сотр., 1977). Mathes и Nahai (1980) для формирован* островкового лоскута используют нижний край трапециевиднс мышцы. Большую грудную мышцу (m. pectoralis major) можно использовать для формирования интерполяционного и островкового лоскутов (Ariуап, 1979). Самые крупные лоскуты мо гут быть сформированы и прямой мышцы живот< (m. rectus abdominis) (McCrav и сотр., 1977; Mathes и Bost wick, 1977), главным образог* на краниальной питающей ножке. МЕСТНАЯ ПЛАСТИКА Для излечения пролежней в областях ischiadicus trochantericus sacralis могут успешно использоваться кожно-мышечные лоскуты с участками большой ягодичной мышцы (m. glutaeus maximus). Эта мышца кровоснабжается одной из ветвей внутренней подвздошной артерии, а также нижней и верхней ягодичными артериями; эти артерии анастомозируют между собой, давая множество перфорационных ветвей для кровоснабжения кожи. Направление и форма питающей ножки могут варьироваться в зависимости от того, в какой области расположен пролежень. Лоскут из прямой мышцы бедра (m. rectus femoris) (McCraw и сотр., 1977). Выключение деятельности этой мышцы не мешает даже при беге. Для устранения дефектов в области промежности, крестца и бедра, а также полового члена может быть использован лоскут, содержащий нежную мышцу (m. gracilis) (Orticochea, 1972). Подвижность лоскута из двуглавной мышцы бедра (m. biceps femoris) (McCraw и сотр., 1977) ограничена, если кровоснабжающий сосуд проходит в средней трети его. Можно сформировать лоскут на краниальной или каудальной ножке из портняжной мышцы (m. sartorius). Каудалъная ножка обычно длиннее. Лоскут, содержащий мышцу, натягивающую широкую фасцию бедра (m. tensor fasciae latae), используется для устранения дефектов в паховой области. (Hill и сотр., 1978Ь), Обе головки икроножной мышцы (m, gastrocnemius) пригодны для формирования лоскута. Мышечно-кожный лоскут, содержащий среднюю икроножную мышцу (m. gastrocnemius medialis) на голени (хирург A, D.)- 49 и принцип ПРЯМАЯ ПЕРЕСАДКА ЛОСКУТОВ НА ПИТАЮЩЕЙ НОЖКЕ С ОТДАЛЕННЫХ УЧАСТКОВ ТЕЛА Лоскут, необходимый для устранения дефекта, берется с такого отдаленного участка тела, который при определенном положении суставов может быть сближен с той частью тела, где расположен дефект. Лоскут может быть пересажен: с верхней конечности на голову (итальянский способ) с одной верхней конечности на кисть другой с тыльной поверхности одного пальца на ладонную поверхность другого (перекрестная пластика пальцев) с туловища на верхнюю конечность с одной нижней конечности на другую (перекрестная пластика нижних конечностей) с предплечья на голень. При связьшании донорского участка с воспринимающим участком тела нужно следить за тем, чтобы суставы конечностей фиксировались в среднем физиологическом положении. 50 Лоскут нужно оберегать от натяжения, перегибания, закручивания. Планирование операции ПРЯМАЯ ПЕРЕСАДКА ЛОСКУТОВ НА ПИТАЮЩЕЙ НОЖКЕ С ОТДАЛЕННЫХ УЧАСТКОВ ТЕЛА Положение суставов очень благоприятное, но рубец, остающийся на донорском участке косметически неудовлетворителен. Выбор донорского участка Задача: после иссечения рубца в области запястья возник дефект кожи, причем были затронуты и глубжележащие образования; для устранения дефекта необходимо взять трансплантат на ножке с отдаленного участка тела. Наиболее целесообразно взять такой лоскут с нижней части кожного покрова живота, но в данном положении вшить трансплантат на воспринимающее ложе было бы чрезвычайно трудно. Расчеты лоскута и его разметка Сначала определяются контуры иссекаемого участка (дефекта). Изготовляется модель дефекта, размеры которой дополняются расстоянием между донорским и воспринимающим участками, т. е. размерами ножки, нужной для связи этих участков. Ножка фиксируется на донорском участке, производится иссечение, модель помещается на кожу и обрисовываются ее контуры. Выбранное положение, при котором — суставы находятся в среднем физиол огическом положении; — рубец окажется на месте, скрытом купальным костюмом; — проведение операции ке сопровождается техническими затруднениями. Необходимо убедиться в том, что вторичный дефект может быть закрыт. 51 ПРЯМАЯ ПЕРЕСАДКА ЛОСКУТОВ Ход операции НА ПИТАЮЩЕЙ НОЖКЕ С ОТДАЛЕННЫХ УЧАСТКОВ ТЕЛА Взятие лоскута По точно намеченным контурам лоскута проводится разрез, углубляющийся до мышечной фасции. Лоскут, осторожно приподнятый с помощью тонких острых крючков, тупо отслаивается вместе с полным подкожным слоем. Подготовка воспринимающего ложа Со стороны вживления лоскута из рубца формируется лоскут в форме дверной створки, который затем будет использован для закрытия дефекта на месте ножки лоскута. Остальные части рубца удаляются. При небольшом натяжении для закрытия донорской раны используется лоскут из местных ткиней. Закрытие донорской раны Если края раны можно приблизить друг к другу без натяжения, то они соединяются двухрядным непрерывным швом. 52 Если натяжение значительное, донорская рана закрывается с помощью свободной пересадки лоскута средней толщины. Преимуществом этого метода является то, что одновременно может быть устранен дефект и на месте ножки лоскута. ПРЯМАЯ ПЕРЕСАДКА ЛОСКУТОВ НА ПИТАЮЩЕЙ НОЖКЕ С ОТДАЛЕННЫХ УЧАСТКОВ ТЕЛА Вшивание лоскута Первой и самой ответственной частью операции является создание «закрытой системы»: раневую поверхность на участке между местом взятия лоскута и в о с - нимающим ложем нужно закрыть, чтобы предупредить возможность проникновения инфекции. Край небольшого лоскута, сформированного из части рубца, непрерывным швом соединяют у ножки трансплантата с краями донорской раны. Если донорская рана закрывается путем свободной пересадки, то свободный край пересаживаемой кожи сшивается с противоположной стороной воспринимающего ложа. п р и Отсечение ножки лоскута обычно проводится через три недели после вшивания лоскута, если заживление проходит без осложнений. Картина после заживления. П р ежде чем отсечь ножку, следует измерить, какую часть ее нужно оставить, чтобы лоскут мог быть сшит с освеженными краями воспринимающего ложа без натяжения. Сначала отсекаем ножку лишь до половины, чтобы узнать, имеются ли на раневой поверхности артериальные кровотечения. Если кровоснабжение хорошее, то ножка отсекается полностью. Края раны освежаются, инепрерывным однорядным швом ушиваются как донорская рана.так и рана воспринимающего участка. Если же кровоснабжение неудовлетворительное, то отсечение ножки откладывается еще на одну неделю. 53 МИГРИРУЮЩИЕ ЛОСКУТЫ Ползущий лоскут и кувыркающийся лоскуп Нередко бываег, что на отдаленном участке тела есть достаточное количество кожи для пересадки, но лоскут не достигает восприни мающего ложа, т. е. его нельзя сразу после отслаивания перенести на дефект. Поэтому пересадка возможна только при включении про межуточного этапа: сначала лоскут пересаживают на более близкий участок, откуда — после приживления — его уже можно перенеси на дефект. Это возможно двумя путями: — в форме ползущего лоскута (лоскута-гусеницы, Raupenlappen, «caterpillar flap»). Этот метод впервые применил в 1854 год) Roux. Лоскут при приближении к воспринимающему ложу совершает движения, напоминающие движения гусеницы. Сейчас этот способ на практике уже не применяется; — в форме перевернутого лоскута (CJmkipplappen, «somersault flap»). Этот метод в 1922 году описал Lexer. Лоскут, совершив враща тельное движение на 360° вокруг поперечной оси своей питающей ножки, приближается к воспринимающему ложу. В 1953 году Stenstroir обновил этот метод, но уже под названием «tumbler flap» («акробат», лоскут «ванька-встанька»), внеся много технических усовершенствований. Ползущий лоскут Первый этап операции. По линии, продолжающей продольную ось патологического образования, подлежащего удалению (например, рубец), выкраивается лоскут с ножкой, обращенной в сторону дефекта. Лоскут этот отслаивается, поворачивается краями внутрь, в результате чего удваивается, продольные края его сшиваются. Затем ушивается донорская рана. Свободный конец лоскута тщательно фиксируется к основанию, поскольку здесь позже будет ножка лоскута. Второй этап операции. Спустя три недели после первой операции ножка лоскута отсекается, спаявшиеся раневые поверхности лоскута разъединяются, таким образом лоскут расстилают, оберегая зажившую верхушечную часть, которая теперь служит питающей ножкой. Рубец иссекается, лоскут накладывается на воспринимающее ложе и вшивается. МИГРИРУЮЩИЕ ЛОСКУТЫ Кувыркающийся лоскут («tumbler flap») V А У А У N А \ \ / > ' \ Первый этап операции. По линии, продолжающей продольную ось образования, подлежащею удалению (например, рубец), примерно на расстоянии одной трети этой оси, двумя параллельными разрезами выкраивают мостовидный лоскут, который по размерам соответствует будущему дефекту. Подняв этот «мост», под него помещают удвоенный трансплантат средней толщины, закрепленный раневой поверхностью кнаружи на резиновой губке соответствующих размеров. Это проводится в целях одновременной эпителизации раневой поверхности лоскута и донорской раны. _Y Y •Л А Второй этап операции. После приживления трансплантата отсекается ножка мостовидного лоскута, наиболее удаленная от дефекта. Переворачивая лоскут вокруг оставшейся ножки, края раневой поверхности на конце его соединяют с краями дефекта, обращенными в сторону лоскута. >—Л Y А -К" А——А Третий этап операции. Спустя три недели после этого отсекается первоначальная ножка лоскута. (К этому, как и в случае стебельчатого лоскута, следует готовиться постепенно, «приучая» лоскут к самостоятельной жизни накладыванием зажимов.) Трансплантат средней толщины, покрывающий первоначальную поверхность лоскута, удаляется, рубеи иссекается, на возникший дефект кожи накладывается и вшивается лоскут. 55 МИГРИРУЮЩИЕ ЛОСКУТЫ Пластика плоскими мигрирующими лоскутами В 1888 году Hacker для устранения обширных дефектов кожи на лице взял лоскут из кожи брюшной стенки, подшил его к плечу, а затем переместил на лицо. Cannon и сотр. (1947а, Ь) обновили этот метод, назвав его «open jump flap method». Они видоизменили методику, разработав способ покрытия открытых раневых поверхностей в целях предупреждения инфекции. Многие хирурги, в том числе Converse (1948), Cuthbert (1949), Mustard6 (1953), Curtin и сотр. (1963), Michon и Vilain (1964) широко использовали эту методику с непременным успехом, особенно для устранения дефектов кожи на голени. Подготовка лоскута с брюшной стенки. Подготовка места транспортировки лоскута. По линии, намеченной в ходе планирования вмешательства и нанесенной на предплечье несмываемой краской, проводится разрез, отграничивающий будущий лоскут. Лоскут отслаивается над мышечной фасцией, после чего проводится тщательный гемостаз. По заранее намеченной форме выкраивается лоскут на брюшной стенке, который затем отслаивается над фасцией. Этот лоскут должен точно покрывать раневую поверхность на месте дефекта, возникшего после взятия лоскута на предплечье. Края донорской раны широко отсепаровываются. Продольные края этой раны сшиваются у основания лоскута с апоневрозом непрерывным швом, тщательно обходя жировую клетчатку лоскута. Тем самым донорская рана закрывается. Сшивание брюшного лоскута с краями раны предплечья. После закрытия донорской раны рука подводится к туловищу, и длинная сторош раны на предплечье сшивается с тем краем донорской раны на брюшной стенке, которая была приближена к ножке лоскута. Приме> няется непрерывный шов, который проходит в дерме обоих краев раны. При затягивании концов нити поверхности тесно сопостав^ ляются, закрывая снизу дупликатуру лоскута. Затем следует сшивание трех сторон лоскута с брюшной стенки с краями раны на пред плечье, с двумя сторонами раны на месте взятого лоскута. Для этой цели применяется двухрядный непрерывный подкожный и внутри кожный шов. 56 МИГРИРУЮЩИЕ ЛОСКУТЫ Поэтапное формирование брюшного лоскута с целью его удлинения. На участке, который служит продолжением отслоенного брюшного лоскута, согласно плану вмешательства, необходимое количество кожи готовится поэтапно, двумя-тремя операциями. Первая такая операция проводится на 16-й день после предшествовавшей ей, остальные — еженедельно. Таким образом, полный лоскут может быть отслоен самое позднее через 5 недель после первой операции. Спустя неделю после формирования сдвоенного лоскута повязка снимается. Непокрытой кожной поверхности нигде не остается, лоскут предплечья точно покрывает проксимальный участок брюшного лоскута. Отделение лоскута от брюшной стенки в целях его пересадки на воспринимающее ложе. Поэтапно подготовленную территорию отделяют по линии шва, поднимая весь лоскут до встречи лоскута предплечья и воспринимающего ложа. По другую сторону отделяется и край лоскута предплечья. Отделенный лоскут готов для пересадки. Процесс миграции плоского лоскута на ножке может быть прерван, если в этом есть необходимость. В таком случае лоскут у свободного края поворачивают раневой поверхностью внутрь и сшивают края раны однорядным непрерывным швом. Рана брюшной стенки уменьшается путем мобилизации окружающих тканей, оставшаяся поверхность дефекта покрывается свободно пересаженным трансплантатом. 57 ПЛАСТИКА СТЕБЕЛЬЧАТЫМИ ЛОСКУТАМИ Исторические предпосылки разработки метода К разработке нового метода хирургов привело то наблюдение, что ножка лоскутов в результате эттателизации раневой поверхности и сморщивания принимает форму стебля. Основным преимуществом стебельчатого лоскута является то, что он может перемещаться на большие расстояния при сохранении надежного кровоснабжения и без оставления открытых раневых поверхностей на донорских местах. Согласно данным истории медицины, этот метод примерно одновременно разработало четверо хирургов разных стран, к тому же забыт тот факт, что Dieffenbach уже в 1845 году сделал попытку предотвратить самое частое осложнение при применении плечевого лоскута Tagliacozzi для замещения носа — нагноение, — закрыв края ножки лоскута и образовав стебель. 1 Стебельчатый лоскут по праву получил название круглого стебля Филатова или просто филатовского стебля. Первенство в его разработке действительно принадлежит выдающемуся русскому хирургу В- П. Филатову, который разработал сам принцип, проверил его в экспериментах на морских свинках и 16 сентября 1917 года применил впервые на практике для устранения дефекта нижнего века у человека. Первое сообщение о своем методе Филатов опубликовал в том же году в журнале «Вестник офтальмологии». 30 марта 1917 года на заседании Берлинского Ларингологического Общества Ganzer сделал сообщение о применении стебельчатого лоскута, сформированного из кожи грудной стенки, для устранения дефектов кожи в области рта и на подбородке. Статья о новом методе была опубликована 5 ноября 1917 года. Gillies 3 октября 1917 года впервые применил этот метод, образовав стебель из ножки большого мостовидного лоскута грудной стенки, который был использован для устранения распространенного дефекта кожи лица, возникшего в результате ожога. Свой метод он изложил в докладе, сделанном 23 октября 1919года,а затем в статье, опубликованной в 1920 году. Несомненно, что Gillies разработал не одну вариацию и модификацию формирования, миграции и использования стебельчатого лоскута и сделал очень многое в интересах популяризации нового метода. Интересно, что в той же больнице одновременно с ним и, можно полагать, совсем независимо от него Aymard, которому ассистировал Seccombe Hett, 18 октября 1917 года сформировал стебельчатый лоскут из кожи грудной стенки, который 12 ноября использовал для устранения дефекта кожи носа. Aymard сделал сообщение об этом методе в журнале «Lancet» 15 декабря 1917 года. 58 Кровоснабжение стебельчатого лоскута ПЛАСТИКА СТЕБЕЛЬЧАТЫМИ ЛОСКУТАМИ Стебельчатый лоскут » ходе его миграции отсекается то с одной, то с другой стороны и пересаживается на новое место, затем ждут образования новой системы кровоснабжения. Исследования формирования новой сосудистой кровеносной сети проводили многие хирурги (А. М.Преображенский, 1929; German и сотр., 1933; Сошуауисотр., 1949; Е. В. Груздкова, 1952). Для исследования кровоснабжения стебельчатого лоскута было разработано много методов: На 4-5-ый день после формирования стебельчатый лоскут при ангиографии дает картину, характерную для нормальной кожи и подкожной соединительной ткани. Спустя неделю по продольной оси стебельчатого лоскута формируется главная артерия, ветви которой лучеобразно расходятся по периферии. Сосудистая сеть крепнет постепенно, на протяжении 4-5 недель, часто формируется и вторая центральная артерия. После вшивания лоскута на новое место у анастомоза формируется густая сосудистая сеть неправильной формы, которая позднее упорядочивается вокруг главной центральной артерии и спустя 6 недель дает первоначальную картину (ангиограммы Forgon и сотр., 1979). — Тест «лимонной корочки» (McClure и Aldrich, 1923). — Измерение восстановления температуры (Douglas и Buchholz, 1943). — Измерение артериального давления и роста волос (Douglas и Buchholz, 1943). — Флуоресцеиновая проба (Dingwall и Lord, 1943; Myers, 1962). — Реактивно-гиперемический тест (Lewis, 1945). — Фотоэлектрическое измерение кислорода крови (Douglas и Millikan, 1947), — Тест с атропином (Hynes, I948), — Спектрометрическое измерение газового давления (Guthrie и сотр., 1972). — Тест с никотиновой кислотой и эпинефрином (Olander, I950). — Тест с гистамином (Hynes, 1948; Conway и сотр., 1951Ь). — Проба с клиренсом радиоактивного натрия (Kety, 1949; Conway и сотр., 1951а), Ваггоп и сотр., 1951; Braithwaite и сотр., 1951). — Кожная гистаминовая проба (Braitwaite и сотр., 1951). — Проба на сосудистую конгестию (Ваггоп, 1955). — Термометрический тест (Winsten и сотр.. 1961). — Фотоэлектрическая плетизмография (Fox, 1967; Thompson и Pollard, I968). — Проба с термобатарейкой (Taubenfliegel и сотр., 1965). — Измерение клиренса краски (бромфеноловой синьки) (Goulian, 1967). — Инфракрасная термометрия (Karl я Neuber, 1971; Bloomenstein, 1968). — Чрезкожное фотоэлектрическое измерение кровотока (Thompson и Pollard, 1968). — Тест с радиоактивным пертехнатом (Schnur и сотр., 1969; Таихе и сотр., 1970). — Спектрометрия массы (Woldring, 1970). — Проба с дисульфиновой синькой (Teich-AIasia, 1971). Для проведения вышеуказанных тестов в большинстве случаев необходима сложная аппаратура. На практике их почти никогда не применяют, ибо при достаточном опыте клиническое наблюдение дает хирургу полноценную информацию о кровоснабжении лоскута. 59 Планирование серии операций ПЛАСТИКА СТЕБЕЛЬЧАТЫМИ ЛОСКУТАМИ т 35 J В данном случае нельзя сформировать такой лоскут, ширина которого соответствовала бы ширине дефекта. Следовательно, нужно наложить рядом друг с другом два лоскута. Это можно выполнить, пересадив в оба конца дефекта лоскут соответствующей длины и разделив его пополам, чтобы две половины, положенные рядом, дали необходимую ширину. При планировании серии операций основная задача состоит в определении размеров кожи, необходимой для устранения дефекта. Следует помнить, что рубец всегда сморщивается и что после его иссечения дефект кожи будет больше, чем был сам рубец. Лоскут планируется на 10 процентов больше, так как в ходе серии операций следует рассчитывать на определенное его сморщивание. Что касается размеров лоскута, то наибольшее значение имеет его ширина; она для каждого участка имеет свой максимальный размер, который уже не может быть увеличен, в противоположность длине, которую можно увеличить. Следовательно, на туловище можно формировать стебельчатые лоскуты определенных размеров (длина 50 см, ширина — 10 см); с помощью какойлибо части верхней конечности их можно перенести к месту дефекта, причем проводить это следует проксимальнее дефекта, в здоровых тканях, чтобы было надежно обеспечено кровоснабжение такого особенно длинного лоскута. Отделенный от донорского участка другой конец лоскута в ходе следующей операции пересаживается к дисталышму концу дефекта, также на здоровый участок, чтобы обеспечить быструю реваскуляризацию. После того, как сформируется надежное кровоснабжение (в случае мостовидного стебельчатого лоскута этого следует ждать по меньшей мере два месяца), лоскут перерезают пополам косым разрезом, и обе половины расстилают до места приложения, после же иссечения рубца лоскуты вшивают на место дефекта. Метод деления лоскута надвое путем изменения угла косого разреза обеспечивает возможность формирования такой геометрической формы лоскута, которая соответствует форме дефекта, и способствует его точному размещению на воспринимающем ложе. 60 ПЛАСТИКА СТЕБЕЛЬЧАТЫМИ ЛОСКУТАМИ До сих пор мы определили размеры лоскута» необходимого для пересадки (его длину и ширину), порядок и метод пересадки. Следует определение места взятия лоскута и метода его миграции, перенесения к месту дефекта. Прежде всего важно определить метод миграции стебельчатого лоскута, ибо фиксация в вынужденном положении представляет самую большую нагрузку для больного в ходе всех этапов вмешательства, состоящего из серии операций. Нужно принять во внимание то, что чем меньше суставов мы фиксируем и чем ближе к нормальному будет их положение при фиксации, тем меньшей будет нагрузка для больного и тем менее неприятным будет для него вынужденное положение. Нужно подумать о том, каково самое простое из возможных положений фиксации в данном случае, подумать о применении такой повязки, которая исключает возможность опасных движений и тем самым обеспечивает неосложненное заживление лоскута, но в то же время имеет небольшую массу и относительно проста. Позвоночный Какое положение наиболее оптимально? столб поворачивается и немного согнут Плечевой сустав в чрезмерной аддукции перекрещена мешает в среднем положении сложная Рука параллельна телу Фиксация не мешает простая Следовательно, можно установить, что наиболее удобно перенести лоскут с туловища на левую голень через тыл левой кисти. Следующая задача — установить другое вынужденное положение; его нужно выбрать с учетом того, что все затронутые суставы должны находиться в физиологическом положении. Наконец определяется место взятия и размеры лоскута. Нужно убедиться, что с правой стороны туловища лоскут шириной в 10 см можно удалить так, что вторичный дефект на его месте можно будет ушить. После этого лоскут размечается на коже туловища: сначала формируется дорзальный ло сут длиной в 30 см, затем он удлиняется вентрально ещекна 20 см. Вентральный конец лоскута переносится на руку. 61 ПЛАСТИКА Виды стебельчатых лоскутов СТЕБЕЛЬЧАТЫМИ ЛОСКУТАМИ мастоидно-ключичный шейно-грудинный шейный медиальный субмаммарный маммарный торако-пекторалышй акромио-пекторальный грудной медиальный грудной поперечный акромио-аксиллярный стерно-аксиллярный дорзо-абдоминальыый 62 шейный боковой абдоминальный боковой торако-абдоминальный боковой ПЛАСТИКА СТЕБЕЛЬЧАТЫМИ ЛОСКУТАМИ абдоминальный вертикальный торакоэпигастральньтй надлопаточный торакоабдоминальный медиальный дорзальньш медиальный лопаточный плечевой боковой бедренный продольный акромио-аксиллярный дорзальный плечевой вертикальный паховый плечевой медиальный подлопаточный бедренный горизонтальный надколенный 63 ПЛАСТИКА СТЕБЕЛЬЧАТЫМИ ЛОСКУТАМИ Участок кожи между, двумя параллельными разрезами отслаивается над фасцией. По обеим сторонам мостовидного лоскута сохраняется его связь с основанием в виде двух треугольников с целью обеспечения кровоснабжения лоскута. Шов, применяемый для закрытия треугольного «уголка», образующегося у встречи двух швов. 64 Операция формирования стебельчатого лоскута Косо направленными ножницами по «боим краям мостовидного лоскута удаляется выпячивающаяся жировая клетчатка. Тремя узловыми швами соединяют средину мостовидного лоскута, а затем два конца его. После этого для облегчения закрытия донорской раны оба края ее широко отсепаровываются, а затем соединяются двухрядным непрерывным швом. Если натяжение велико, то донорскую рану закрывают путем свободной пересадки кожи. Повязка: под лоскут подкладывается кусочек бинта, надрезанный с обоих концов. По обе стороны лоскута помещают толстые марлевые рулончики и фиксируют их липким пластырем. ПЛАСТИКА Виды разрезов СТЕБЕЛЬЧАТЫМИ ЛОСКУТАМИ Наиболее критическим моментом выкраивания стебельчатого лоскута является планирование места встречи швов лоскута и донорской раны. Если две линии швов, проходящих друг над другом, встречаются, то в «углу» может появиться выделение секрета, мацерация и в результате инфицирования — расхождение швов. Для предупреждения всего этого нужно стремиться удалить линии швов друг от друга путем изменения направления разрезов. В. П. Филатов (1917) J. S. Davis и Kitlowski (1936) Stark (1982) Gabarro (1945); BreitfuB (1952) М, П. Шефтель (1947); А. А. Кьяндский (1951) Penn (1948) А. А. Лимберг (1950) Л. М. Обухова (1948) М.П. Шефтель (1951) Л у \ \ \ ВшшеН (1944); А. Г. Лапчинский (1945) Pick (1949) Н. А, Шинбирев (1959) А. А. Лимберг (1935) 65 ПЛАСТИКА Методы вшивания конца лоскуте СТЕБЕЛЬЧАТЫМИ ЛОСКУТАМИ При простом, линейном соединении овально отсеченный конец стебельчатого лоскута пересаживают между раздвинутыми краями прямого разреза. Сопоставление в виде «кармана» по методу Millard (1955). С конца лоскута на протяжении 3-4 см по длиннику удаляют эпидермис. Эту «ножку» из жировой ткани и дермы погружают в «карман», сформированный на воспринимающем ложе, наподобие того, как моллюск зарывается в песок, после чего ее фиксируют поддерживающими швами. 66 При соединении в форме «двер ной створки» отслаивают по лукруглые или треугольны (Gillies, 1935) лоскуты. Коне: стебельчатого лоскута формн руют так, чтобы одна поло вина его точно соприкасалас с отслоенным лоскутом, а втс рая — с донорской раной. При ступенчатом соединении (Bethmann, 1959) на конце стебельчатого лоскута, а также на воспринимающем ложе отслаиваются маленькие лоскуты, раневые поверхности сопоставляются, как показано на рисунке. ПЛАСТИКА СТЕБЕЛЬЧАТЫМИ ЛОСКУТАМИ Claoue (1936) Погружение конца лоскута после удаления эпидермиса (по Claoue, 1936) или эпидермиса и дермы (по Erdelyi, 1955) в глубь воспринимающего ложа с целью увеличения поверхности соприкосновения. 67 ПЛАСТИКА СТЕБЕЛЬЧАТЫМИ ЛОСКУТАМИ Самый важный момент пластики стебельчатым лоскутом — пересадка лоскута на воспринимающее ложе. Стебельчатый лоскут постепенно тренируют к получению кровоснабжения исключительно лишь со стороны транспортирующей части тела, накладывая на место предстоящего отсечения второй ножки кишечный зажим или обычную резиновую ленту на более длительное время. Если после трехчасового пережимания цвет лоскута не меняется, ножка может быть отсечена. Миграция стебельчатого лоскута к воспринимающему ложу Если возникает необходимость по какой-либо причине (тренировка суставов, обстоятельства жизни больного и др.) прервать процесс перенесения стебельчатого лоскута к месту его пересадки, то это может быть проведено следующим путем. Конец лоскута, который отделяется от брюшной стенки, временно пересаживается не на воспринимающее ложе, а на переносящую его конечность (Gillies, 1939): лоскуту как бы дают передышку. По окончании такой «передышки» отделяют и пересаживают на окончательное воспринимающее ложе этот же конец лоскута. По линии пережатия проводят разрез, соответствующий полуокружности стебельчатого лоскута. На основании кровотечений на поверхности разреза убеждаются в достаточности кровоснабжения. Если кровоснабжение лоскута неудовлетворительное, отсеченная часть вновь подшивается еще на одну неделю. Если кровоснабжение хорошее, лоскут полностью отделяется от воспринимающего ложа, рана закрывается. Расправляется такой отрезок стебельчатого лоскута, который, согласно плану вмешательства, следует перенести на воспринимающее ложе. На соответствующей длине иссекается шовный рубец, затем параллельно оси лоскута проводятся разрезы в жировой ткани, что способствует лучшему распластыванию лоскута. Выступающие между разрезами зазубрины рубцов удаляются с помощью ножниц. 68 ПЛАСТИКА СТЕБЕЛЬЧАТЫМИ ЛОСКУТАМИ Соответственно контурам конца распластанного лоскута краской на воспринимающем ложе намечают участок рубца, который должен быть иссечен. Вдоль наружного края намеченного контура проводятся разрезы, с помощью которых иссекается рубец. Края раны на 2-3 см отсепаровывают, чтобы увеличить поверхность соприкосновения лоскута с воспринимающим ложем. После тщательного гемостаза транспортирующая лоскут часть тела помещается рядом с воспринимающей, распластанный конец лоскута помещается на подготовленную раневую поверхность. Лоскут двумя непрерывными швами фиксируется к основанию раны в целях предупреждения скопления жидкости. При необходимости в полость может быть введен дренаж по Редону. Края лоскута сшиваются с краями воспринимающего ложа. 69 ПЛАСТИКА СТЕБЕЛЬЧАТЫМИ ЛОСКУТАМИ Конец стебельчатого лоскута, приживший на транспортирующей части тела, надсекают разрезом по полуокружности линии шва. Убедившись в том, что кровоснабжение лоскута хорошее, лоскут полностью отделяют. Если же кровоснабжение кажется неудовлетворительным, то лоскут подшивают обратно и отделяют снова спустя одну неделю. Конец лоскута с помощью разрезов, параллельных его продольной оси, распластывают и на соответствующем участке воспринимающего ложа иссекают оставшиеся рубцы, потом проводят тщательный гемостаз. Следует создать тесную связь между основанием раны и раневой поверхностью стебельчатого лоскута. С этой целью накладывают соответствующее величине раневой поверхности число непрерывных швов. Концы нитей, выведенные на поверхность, связывают между собой, тем самым фиксируя лоскут. Вшивание лоскута на воспринимающее ложе проводится однорядным подкожным непрерывным швом, концы нитей которого связываются с концами нитей ближайшего глубжележащего шва. Края кожи сшиваются матрацными швами. 70 Окончательное вживление стебельчатого лоскута на воспринимающее ложе Рана на транспортирующей лоскут частя тела (в данном случае — на кисти) после иссечения рубцов закрывается. Двойные стебельчатые лоскуты ПЛАСТИКА СТЕБЕЛЬЧАТЫМИ ЛОСКУТАМИ Трансабдоминальный двойной стебельчатый лоскут (Burian, 1938; Janvier, 1957; Hasman, 1959) Трансторакальный двойной стебельчатый лоскут (Sisson и Goldstein, 1970) Миграция трансабдомнкалыюго стебельчатого лоскута Дорзальный продольный двойной стебельчатый лоскут (Bettman, 1933) Формирование лоскутов и их связь путем отделения и закрытия мостика между ними может проводиться с промежутками в 14 дней. Erdelyi (1955) пересаживает на предплечье два боковых конца лоскута и после их приживления переносит среднюю часть лоскута на воспринимающее ложе. Hasman (1959) в ходе двухмоментной операции пересаживает на предплечье среднюю часть. Сначала на воспринимающее ложе, подготовленное путем соответствующего отделения лоскута в виде дверной створки, подшивается нижняя часть моста между двумя лоскутами. Спустя 12 дней этот автор подшивает верхнюю часть его. Zoltan (1959b) после поэтапного формирования лоскута одно- или двухмоментной операцией с целью улучшения кровоснабжения одномоментной операцией пересаживает среднюю часть лоскута на предплечье, а латеральные концы его постепенно переносит на воспринимающее ложе. 71 ПЛАСТИКА Использование двойного стебельчатого лоскута СТЕБЕЛЬЧАТЫМИ ЛОСКУТАМИ взятого с брюшной стенки Стебельчатые лоскуты готовятся на нижней части брюшной стенки по отдельности, с интервалом в одну неделю, их размеры определяются в зависимости от толщины подкожного жирового слоя. Допускается и одновременное формирование обоих лоскутов, но в таком случае их миграция может быть начата не раньше, чем через два месяца. Участок кожи, расположенный между внутренними концами лоскутов, подготавливают к пересадке постепенно. Через три недели после формирования второго лоскута дугообразным разрезом книзу соединяют концы швов донорской раны, наполовину отслаивают «мост», а затем вшивают его обратно. 72 Двойной стебельчатый лоскут с помощью связывающего «моста» постепенно переносится на предплечье. Участок кожи между лоскутами, одинаковой ширины с иссеченными лоскутами, отделяется от брюшной стенки и сшивается с раневой поверхностью на предплечье, возникшей в результате отслоения там лоскута. ПЛАСТИКА СТЕБЕЛЬЧАТЫМИ ЛОСКУТАМИ «Мост» между лоскутами и такого же размера воспринимающая раневая поверх ность на предплечье сшиваются следующим образом: 1) задний непрерывный кож ный шов; 2-3) подкожный фиксирующий непрерывный шов; 4) адаптирующие узло вые швы, соединяющие передние линии швов. В интересах обеспечения надежного кровообращения двойной трансабдоминальный стебельчатый лоскут переносят на воспринимающее ложе поэтапно. Через три недели после вшивания средней части отсекают и переносят на предплечье конец лоскута, обращенный в сторону транспортирующей конечности. Конец лоскута, еще связанный с брюшной стенкой, «приучают» к отсечению пережатием, которое продолжается все более длительное время. Убедившись в том, что кровоснабжение лоскута со стороны руки удовлетворительно, отсекают абдоминальный его конец и переносят на воспринимающее ложе. Два конца лоскута могут быть вшиты и по отдельности: их переносят на воспринимающее ложе с интервалом в одну неделю, но целесообразнее вшить оба конца одновременно на участок воспринимающего ложа с хорошим кровоснабжением. «Мост» отделяют от предплечья через три недели и вшивают его на подготовленное место использования. 73 ПЛАСТИКА СТЕБЕЛЬЧАТЫМИ ЛОСКУТАМИ Толщина кожи на донорском месте определяет максимальную ширину стебельчатого лоскута. Длина же стебельчатого лоскута не может быть больше, чем тройная его ширина. На основании этого на каждом донорском участке можно точно высчитать возможную длину лоскута. Однако есть способ увеличить максимальную для данного участка длину лоскута. При этом удлиненная часть не может превышать двух третей первоначальной длины лоскута. Дальнейшее удлинение возможно только в результате многоэтапных операций. De River (1926) формирует длинный лоскут так, что через каждые 8 см оставляет небольшой мостик между лоскутом и его основанием. Burian (1951b) при продлении лоскута проводит разрез так, чтобы затем было легче проводить сшивание. 74 Формирование и миграция стебельчатого лоскута необычной длины При непрямом удлинении по одной оси сразу формируется два лоскута поблизости друг к другу, а затем эти лоскуты связывают, как это показано на рисунке. При прямом удлинении лоскута к стеблю подшивают мостовидный лоскут, сформированный на участке, продолжающем стебельчатый лоскут. При удлинении стебельчатого лоскута с целью обеспечения надежного кровоснабжения прибегают к поэтапной его подготовке, для чего проводят три операции, прежде чем отделить примыкающий мостовидный лоскут я провести сшивание. ПЛАСТИКА СТЕБЕЛЬЧАТЫМИ ЛОСКУТАМИ Ножка лоскута, длина которого не превышает 20 см, может быть отсечена через 3 недели. Ножка удлиненного лоскута после систематического пережатия ее в течение 5-6 недель или применения иного способа улучшения кровоснабжения также может быть отсечена. Если стебельчатый лоскут толще обычного, перед миграцией его также целесообразно поэтапно подготовить, обеспечив надежное кровоснабжение. Эффективным методом улучшения кровоснабжения лоскута является поднятие половины лоскута с основания и закрытие наподобие бутерброда. Раскрытие этого удвоения при вшивании лоскута обеспечивает широкую поверхность соприкосновения с воспринимающим ложем. Поднятие средней части лоскута методом «Эйфелевой башни» по Gillies (1920a). Удлинение лоскута можно связать с его миграцией (метод Stark, 1962). С брюшной стенки берется прямоугольный лоскут, из него образуется стебель, конец которого тотчас же приживляется на руку. Спустя 2-3 недели лоскут удлиняют, а еше через неделю переносят на воспринимающее ложе. 75 ПЛАСТИКА СТЕБЕЛЬЧАТЫМИ ЛОСКУТАМИ После постепенной тренировки пережатием каудальный конец стебельчатого лоскута пересаживают в область запястья. Спустя месяц среднюю часть лоскута вшивают на соответственно подготовленный участок в локтевой области, как это показано на рисунке. Тем самым стремятся обеспечить безупречное кровоснаб- жение лоскута со стороны руки еще до окончательного отделения основания лоскута от туловища. Через 10 дней после пересадки в область локтя ту же процедуру проводят с краниальным концом, а спустя еще одну неделю переносят его в область запястья, пересаживая рядом с уже находящимся там. 76 Вживление стебельчотог лоскута необычной длины ПЛАСТИКА СТЕБЕЛЬЧАТЫМИ ЛОСКУТАМИ Через три недели кровоснабжение лоскута казалось настолько безупречным, что оба лоскута — кроме подковообразного участка в области локтя — были распластаны, рубцы на руке на соответствующем по величине участке иссечены, а лоскут вшит на воспринимающее ложе. Учитывая размеры раневой поверхности, мы применили дренирование раны. Подковообразный участок лоскута, который остался незатронутым, спустя два месяца разделили надвое и распластали так, чтобы им можно было закрыть дефект после удаления оставшихся рубцов в области локтя. Неровности по краям лоскута,грубые рубцы были устранены только спустя полгода. Получен хороший косметический эффект (хирург J. F.). 77 ПЛАСТИКА Миграция лоскута СТЕБЕЛЬЧАТЫМИ ЛОСКУТАМИ Стебельчатый лоскут можно передвигать от донорского участка до воспринимающего ложа и так, что концы его попеременно вживляются на новых участках, в результате чего сам лоскут как бы кувыркается. Этот метод миграции лоскута обычно выбирают в тех случаях, когда донорский участок и воспринимающее ложе расположены близко друг к другу или если перенесение лоскута через транспортирующую часть тела наталкивается на трудности: отсутствие нужной конечности, заболевание суставов и пр. Второй этап миграции: медиальную ножку лоскута пересаживают на дистальный участок бедра, при этом лоскут поворачивается вокруг своей продольной оси на 180° («кувыркается»). Первый этап миграции: дорзальную ножку брюшного лоскута путем поворота лоскута на 120° переносят на бедро. Третий этап миграции: пересадка верхнего конца лоскута к каудальному концу воспринимающего ложа. 78 Четвертый этап миграции: другой конец стебельчатого лоскута подшивается к краниальному концу воспринимающего ложа, в пределах здоровых тканей. Повязка, фиксирующая обе нижние конечности в желаемом положении. ПЛАСТИКА СТЕБЕЛЬЧАТЫМИ ЛОСКУТАМИ Стебельчатые лоскуты, подготовленные для закрытия больших дефектов кожи, пересаживают на участки около двух конечных точек дефекта так, чтобы эти лоскуты образовали мост над дефектом и у обеих ножек их было обеспечено надежное кровоснабжение. После пересадки второй ножки нужно ждать, по крайней мере, два месяца, прежде чем распластать лоскут. Разрез проходи т по линии шва лоскута, распро- страняясь на внутреннюю половину окружности Распластывайте стебельчатого лоскута, пересаженного в форме моста ножек. Продольными разрезами прорываются, а затем иссекаются рубцы, держащие лоскут свернутым в стебель. Затем иссекается рубец на месте воспринимающего ложа. Проводится тщательный гемостаз раневых поверхностей, затем сшиваются края раны. Под лоскут целесообразно через особое отверстие подвести отсасывающую дренажную трубку (хирург A. D.). 79 ПЛАСТИКА Возможности коррекции осложнений СТЕБЕЛЬЧАТЫМИ ЛОСКУТАМИ При частичном или циркулярном, центральном некрозе, возникающем на уже сформированном лоскуте, можно попытаться сделать следующее: заменить выпавший участок небольшим лоскутом на питающей ножке (А. Е. Рауер и Н. М. Михельсон, 1943); после резекции некротического участка соединить оставшиеся участки анастомозом по способу «конец в конец» (Seleanu, 1965). Однако все эти мероприятия никогда не приводят к получению совершенного лоскута, который можно с уверенностью использовать по назначению. Все перечисленные попытки спасти лоскут и использовать его лишь отнимают дорогое для больного время, подвергают его излишним неприятностям и в результате наносят непоправимый вред его готовности сотрудничать с врачом. В случае осложнений, возникающих в ходе миграции, нужно сделать все возможное, чтобы спасти лоскут. Пострадавший конец лоскута освежают до здоровых тканей, возвращают его на донорское место, подшивают там, не раньше четырех недель многоэтапными операциями максимально удлиняют этот лоскут и снова начинают его миграцию. 80 В случае осложнений, угрожающих жизнеспособности лоскута и возможности его использования, правильнее всего сформировать новый лоскут, как только прекратятся воспалительные явления. Остатки отмершего лоскута можно будет удалить при миграции нового лоскута. ПЛАСТИКА СТЕБЕЛЬЧАТЫМИ ЛОСКУТАМИ Среднюю часть двойного брюшного стебельчатого лоскута, согласно ранее описанным методам, используют для миграции. Эту часть никогда нельзя закрывать в стебель, поскольку это приводит к некрозу. В ходе таких сложных пластических операций со стебельчатыми лоскутами также могут возникать осложнения, при этом нужно предпринять все возможное в интересах использования оставшихся интактными частей лоскута, ибо и без того речь идет об устранении необычайно больших дефектов кожи. Поэтому после удаления некротизированной средней части концы освеженных двух боковых брюшных лоскутов вшивают на раневую поверхность брюшной стенки. Вмешательство можно продолжить не раньше двух месяцев. Теперь уже мы располагаем единственной возможностью: удлинить лоскуты кзади,в дорзальном направлении, и оба лоскута по отдельности переносить к месту дефекта и использовать. При миграции лоскута к воспринимающему ложу нужно сделать все возможное для предупреждения осложнений, если же они все-таки возникнут, то следует интенсивно бороться с ними, поскольку они угрожают полной безрезультатностью всей серии операций. Вызванное воспалением расхождение швов или частичный некроз лечатся консервативно, оперативная коррекция может быть проведена только после полного заживания лоскута. Причиной осложнений, возникающих в ходе пересадки лоскута на воспринимающее ложе, — чаще всего это частичный некроз лоскута — как правило, является нарушение кровоснабжения. Осложнение обычно означает безрезультатность вмешательства, поскольку часть дефекта остается неустраненной, а значит, приходится повторить всю серию операций. 81 СВОБОДНАЯ ПЕРЕСАДКА КОЖИ 1823 год: Biinger, Christian Heinrich (Марбург) пересадил взя1875 год: тый с бедра кусочек кожи, содержащий эпидермис и полную дерму, на нос. Операция прошла успешно. Его последователями были: Dieffenbach (Берлин, 1824);Walther (Мюнхен, 1825); Blasius (Халле, 1830); Warren (Бостон, 1840); Pancoast (Филадельфия, 1844); F. Н. Hamilton (Нью-Йорк, 1854); G. D. Pollock (Бостон, 1870); А. Яценко (Санкт-Петербург, 1871); Lawson (Лондон, 1871); LeFort (Париж, 1879); все они подчеркивали важность полного удаления жирового слоя. 1869 год: Reverdin, Jacques-Louis (Женева) пересаживал круглые островки кожи диаметром в 3-4 мм, иссеченные обоюдоострым скальпелем, на гранулирующие поверхности для эпителизации, придавая большое значение эпителию трансплантата («greffe epidermi1893 год: que»). Его последователи: П. Я. ПясецкиЙ (Москва, 1870); G. D. Pollock (Бостон, 1870); С. Скляревский (Москва, 1870), М. В. Скорое (Москва, 1870); С. М. Лнович-Чайнский (Санкт-Петербург, 1871); Lawson (Лондон, 1871); Halsted (Балтимор, 1890). 1928 год: — Oilier (Лион, 1872) считал, что успех операции в значительной мере обусловлен дермой. — J. S. Davis (Балтимор, 1914) в середине лоскута отслаивает кожу во всю толщу («small deep grafts»), — Bonier (Вена, 1937) густо располагал островки 1929 год: кожи рядом друг с другом, оставляя их открытыми, и фиксировал конечность (т. н. мозаичная пластика). 1886 год: 82 Thiersch, Karl (Лейпциг) пересаживает большие тонкие пластинки кожи в целях эпителизации (2ХЮ см). Его последователи: Everbusch (Мюнхен, 1887); К. П. Домбровский (Санкт-Петербург, 1890); И. Я. Фомин (Москва, 1890); Urban (Лейпциг, 1892); Kuzmik (Будапешт, 1893); Martiny (Будапешт, 1894); Enderlen (Базель, 1897); Reczey (Будапешт, 1894); Lusk (Нью-Йорк, 1897); Abbe (Нью-Йорк, 1898); Marchand (Лейпциг, 1901); Briining (Гиссен, 1904); Nove-Josserand (Париж, 1904),Davis (Балтимор, 1909); Esser (Берлин, 1916); Perthes (Тюбинген, 1917); Moszkowicz (Вена, 1917); Lexer (Йена, 1919). 1930 год: История разработки метода Wolfe, John Reissberg (Глазго) разработал технику свободной пересадки кожи во всю толщу и показания к ее применению. Его последователи: Zehender (Берн, 1877); Esmarch (Киль, 1885); Ceci (Генуя, 1892); Н. Д. Кузнецов (Москва, 1894); Enderlen (Базель, 1897); Marchand (Лейпциг, 1901). — Wentscher (Нью-Йорк, 1903) и Carrel (Нью-Йорк 1912) разработали метод консервирования трансплантата, — Langenbeck (Берлин, 1885) и Hirschberg (Берлин, 1893) предложили свободную пересадку лоскутов, содержащих подкожный жировой слой. — Smith (Балтимор, 1927) определил оптимальное давление под повязкой в 30 мм рт, ст. Krause, Fedor Victor (Берлин) сообщил об успешной свободной пересадке лоскутов размером 8 X 25 см в асептических условиях. Подчеркивал важность немедленной пересадки лоскута тотчас же после его взятия, Gohrbandt, Ervin (Берлин) на заседании Общества хирургов в Мюнхене сообщил о 30 случаях успешной пересадки трансплантатов, выкроенных скальпелем и содержащих эпидермис и половину дермы. Blair, Vilray Papin (Сан-Луис) и Brown, James Barrett (Сан-Луис) сообщили о свободной пересадке кожных лоскутов средней толщины. Padgett, Earl С. (Канзас) при участии канзасского инженера Hood, George J. конструирует специальное приспособление для срезания кожных лоскутов, однако впервые ему пришлось использовать свое изобретение только 11 января 1938 года, после того как удалось разработать соответствующего состава клеящее вещество (биологический цемент). — Kettesy (Дебрецен, 1942) сообщил об использовании в офтальмологии лоскутов, взятых с помощью ножа. СВОБОДНАЯ ПЕРЕСАДКА КОЖИ Классификация и сопоставление различных методов свободной пересадки колеи Кожные трансплантаты средней толщины Трансплантаты во всю толщу кожи Толщина Толщина а 0,25-0,5 мм b 0,55-0,75 мм с 0,8-1,1 мм Эпителиальные пластинки толщиной менее 0,1 мм не удается брать никакими инструментами! Преимущества Преимущества — лоскуты можно брать быстро и просто; — трансплантат имеет везде одинаковую толщину, поверхность среза гладкая; — трансплантат неприхотлив, надежно приживает даже на инфицированном воспринимающем ложе; — можно пересаживать трансплантаты неограниченных размеров; — донорская рана заживает спонтанно и быстро; — донорский участок через 1-2 месяца может быть снова использован для взятия лоскута. Недостатки — трансплантат менее сморщивается; — лучше сопротивляется механической нагрузке; — под трансплантатом образуется подкожный слой, он становится более рыхлым, и его можно собирать в складку; — трансплантат сохраняет первоначальную окраску. — трансплантат более подвержен сморщиванию (примерно на 30%); — нельзя заранее определить цвет трансплантата (возможна как гипер-, так и гипотгагментация). — трансплантат весьма прихотлив, приживает только в асептических условиях, на воспринимающем ложе с хорошим кровоснабжением; — могут пересаживаться только небольшие трансплантаты; — донорскую рану нужно ушивать или закрывать с помощью пластической операции. Недостатки 83 СВОБОДНАЯ ПЕРЕСАДКА КОЖИ Взятие и пересадко трансплантате* во всю толщу кожи Взятке трансплантата Приступать к выкраиванию трансплантата можно только после того, как закончена по; готовка воспринимающего ложа и выполнен тщательный гемостаз. Сначала делают м< дель воспринимающего ложа, которую накладывают на место взятия лоскута и обводя разрезом, проникающим до основания дермы. В одной из конечных точек отграниченной разрезом территории накладывают шов-держалку, с помощью этой держалки поднимают кусочек кожи, который хирург распластывает на своем пальце, и проводит по плоскости скальпелем так, чтобы на трансплантате оставалось как можно меньше подкожного слоя, следя за тем, чтобы трансплантат случайно не перфорировать. Метод, предложенный Ф. Л. Гектин (1953). Приспособление Б. В. Парина (1944) для облегчения выкраивания лоскутов. 84 Отслоенный транспланта! расправляют на пальце г изогнутыми ножницами удаляют с него остатка жировой ткани, следя ЗЕ тем, чтобы не перфорировать трансплантат и чтобы его раневая поверхность была гладкой, бк выступов. СВОБОДНАЯ ПЕРЕСАДКА КОЖИ Пересадка трансплантата на воспринимающее ложе После приготовления трансплантат немедленно помешают на воспринимающее ложе, расправляют и в средней его части фиксируют к основанию. Держа трансплантат под небольшим натяжением, его подшивают к самым дальним точкам воспринимающего ложа, по возможности, по диагонали. Между ситуационными швами трансплантат «подгоняется» к форме воспринимающего ложа, а затем подшивается по методу деления пополам. Ш. Л. Шнейдер (1944) На стадии приживания свободно пересаженного трансплантата самой большой опасностью является возникновение гематомы, которая изолирует его от основания. Для предупреждения такого осложнения было предложено густо перфорировать трансплантат и подшивать такой дырчатый лоскут под натяжением, чтобы кровь могла вытечь из-под него. Macomber и Fatten (1947a, b), проводят разрезы соответственно ходу силовых линий на месте воспринимающего ложа. Lanz (1908) Как правило, лоскут просверливают острым скальпелем, над валиком бинта (В. Б. Парин, 1944), но были сконструированы и специальные подставки и приспособления для продырявливания. Gimmelfarb (I970) 85 СВОБОДНАЯ ПЕРЕСАДКА КОЖИ Давящая повязка и фиксация после свободной пересадки на конечность Наложение повязки на трансплантат Повязка, накладываемая на трансплантат, состоит из следующих слоев: 1. Импрегнированный слой, по форме одинаковый с трансплантатом, но на 2 см выходящий за его края (tulle-gras). 2. Одинаковая (по форме и величине) с трансплантатом сухая марлевая подушка, состоящая из 8-10 слоев марли. 3. Резиновая губка толщиной 3-4 см по размерам одинаковая с марлевой подушкой. 4. 10-12 слоев бинта, выступающих за края всех слоев повязки. Сформированная таким образом повязка фиксируется витками бинта, после чего на конечность накладывается гипсовая шина без мягких прокладок, которая фиксирует в среднем физиологическом положении все суставы, движение которых могло бы вызвать смещение кожи на операционном поле. После затвердевания гипса все витки бинта перерезаются, затем, продвигаясь в центральном направлении, эластичной лентой фиксируют гипсовую шину, а вместе с ней и повязку на оперированной конечности. Снятие повязки 86 Повязка оставляется на 7-10 дней, если нет никаких признаков осложнений (лихорадка, боли, покраснение окружающей кожи), которые заставили бы провести осмотр операционного поля. Повязка снимается послойно. Сначала снимают резиновую губку, затем пропитанную тканевыми соками марлевую подушку (можно снимать ее и по слоям), и наконец снимается нижний слой повязки. Оттягивая одним пинцетом слой повязки, вторым нужно придерживать линию швов. Приспособления для взятия кожных трйнсппантатов СВОБОДНАЯ ПЕРЕСАДКА КОЖИ средней толщины Лезвие электродерматома, который в 1948 году сконструировал Н.М. Brown, приводится в движение электрическим мотором. Первый дерматом сконструировали в 1930 году хирург Padgett и инженер Hood. Этот дерматом состоял из полукруглого барабана, по которому в поперечном направлении двигалось тонкое лезвие ножа. Расстояние лезвия от барабана можно было произвольно изменять в зависимости от того, какой толщины лоскут хотели получить. Кожу донорского участка специальным склеивающим материалом («rubber cement») фиксировали к барабану дерматома. В настоящее время для этой цели используют синтетические пластинки с двумя клейкими поверхностями (Dermatome 3M Таре). Простыми инструментами для взятия кожных лоскутов являются различные модификации ножа Тирша, первые из которых были сконструированы Blair, J. В. Brown и G. V. Webster. Инструменты, используемые в настоящее время, связаны с именами Humby, Schepelmann, Lagrot, А. С. Будай, М. В. Колокольцев и Braithwaite. Эта инструменты очень просты, пользоваться ими легко, они не требуют никакого склеивающего материала и позволяют брать трансплантаты любой длины. Вакутом, сконструированный Barker (1948a), с помощью специальной присасывающей головки фиксирует и поднимает кожу с донорского участка. Им можно пользоваться только на абсолютно плоских и гладких участках тела. Дерматом, действующий на сжатом воздухе («air turbine driven»), весьма современный инструмент. Сконструированный группой хирургов дерматом с простым бритвенным лезвием. 87 Взлтие и пересадко трансплантата средней толщины СВОБОДНАЯ ПЕРЕСАДКА КОЖИ Местное обезболивание проводится следующим образом: сначала обезболивается проксимальная часть операционного поля, затем проводится инфильтрация подкожного слоя в дистальном направлении и наконец — внутрикожная инфильтрация по типу «лимонной корочки». Донорский участок отбивается металлическим шпателем с целью равномерного распределения обезболивающей жидкости и получения ровной поверхности. Прежде чем начать разрез донорский участок смазывают физиологическим раствором или маслом, чтобы он стал скользким. Нижняя поверхность ножа также смазывается этой жидкостью. При использовании простых режущих инструментов кожу донорского участка следует натянуть. Это можно сделать рукой (с помощью нитяных перчаток, смазанных мастизолем, по Kirschner и Nordmann, 1930), а также иными путями. Kleinschmidt использовал для этой цели зажатую в держащем инструменте салфетку (1948), Gohrbandt и Sauerbruch (1951) — щетки. Gabarro (1943) изготовил из дерева пластинку со срезанным краем, a Wilflingseder и Villinger (1954) применяли такую же пластинку из металла, по бокам ее делались надрезы, различные по ширине. Zoltan (1962) изобрел приспособление для натяжения кожи, которое дает возможность для взятия трансплантатов различной ширины и формы, соответственно запланированным размерам. Blair (1929) натягивал кожу с помощью специальной присасывающей камеры. В труднонатягиваемых областях Chytilova и Roding (1964) применяли проволоки Киршнера. Прежде чем начать резать, ту сторону натягивающего приспособления, которая соответствует желаемой ширине трансплантата, помешают в конечной точке донорского участка. Оперирующий хирург накладывает другое натягивающее устройство в направлении разреза, между ними помещает на основание нож Humby, а затем, прижимая натягивающее устройство к основанию, равномерно тянет его перед лезвием, которым выполняется разрез. 88 СВОБОДНАЯ ПЕРЕСАДКА КОЖИ Оперирующий хирург равномерными движениями отслаивает лоскут, следя за тем, чтобы надавливание режущего устройства на основание проводилось с одинаковой силой. Когда край трансплантата выйдет за край устройства, одиы из ассистентов пинцетом придавливает его к основанию, чтобы предупредить сморщивание кожи. Нецелесообразно захватывать и удерживать края трансплантата пинцетами, ибо может случиться, что отслоенная часть кожи натянется, в результате чего изменится толщина отделяемого слоя. Взятие трансплантата заканчивается натягиванием двух углов ассистентом, после чего оперирующий хирург, несколько приподняв острие лезвия, отсекает трансплантат. В интересах немедленной пересадки трансплантата его отслойку начинают только после того, как закончена подготовка воспринимающего ложа (включая и надежный гемостаз). Складывая отслоенный трансплантат раневой поверхностью внутрь, завернув его в салфетку, смоченную физиологическим раствором, переносят лоскут на воспринимающее ложе и расстилают на нем. Поднимать трансплантат и потягивать его не рекомендуется, ибо тем самым можно нарушить фибриновые волокна, которые обеспечивают связь с воспринимающим ложем сразу же после перенесения трансплантата. Связь эта возникает за счет тромбопластина и необходима для прилипания лоскута. На время вшивания трансплантат следует укрыть салфеткой, смоченной физиологическим раствором, оставив открытым лишь то место, где в данный момент накладываются швы. 89 СВОБОДНАЯ ПЕРЕСАДКА КОЖИ Трансплантат средней толщины обычно вшивают, точно сопоставляя края. Игла всегда вводится со стороны трансплантата. Стежки должны сопоставить трансплантат с углом между краем раны и основанием, иначе натянутая в виде палатки часть некротизируется. Вшивание трансплантата средней толщины Трансплантат можно вшить и так, чтобы его края выходили за края воспринимающего ложа. Выступающий край трансплантата мумифицируется и отпадает. Трансплантат фиксируется в углублениях воспринимающего ложа («quilting stitch»). Цитированные крупные сосуды на воспринимающем ложе над поверхностью трансплантата закрываются узловыми швами, которые после заживления снимаются. В случае использования двух или более трансплантатов их соприкасающиеся края сшиваются непрерывным швом, в который захватывается и основание. Можно фиксировать трансплантат и обычными конторскими скрепками (Gelb, 1963). Метод приклеивания (Sheehan, 1944) плазмой или тканевыми клеями не распространился, как и т. н. решетчатая техника, которую предложил в J970 году Bruck. Острые уголки воспринимающего ложа сшиваются с трансплантатом угловыми адаптирующими швами. 90 Для фиксации трансплантата можно использовать и специальные полоски пластыря, т. н. steri-strip (Skoog, 1963; Weisman, 1963). При этом средняя часть трансплантата фиксируется к основанию. Этот метод особенно рекомендуется при операциях у больных, склонных к келоидозу. Давящая повязка нитями швов СВОБОДНАЯ ПЕРЕСАДКА КОЖИ Хорошая повязка — значительный фактор успешного выполнения пересадок кожи. Такая повязка должна плотно прижимать трансплантат к поверхности раны и всасывать в себя выделения, чтобы линия шва и кожа не мацерировались. Smith (1950) считает, что оптимальным является давление в 30 мм рт. ст. Фиксация конечностей проводится гипсовыми При вшивании трансплантата во многих точках, симметрично используются более толстые нити, концы которых оставляются длинными и захватываются сосудистыми зажимами. На трансплантат накладывается тонкий слой т. н. tulle-gras, который выступает за линию швов, затем 8-10 слоев сухой марли, причем эта марлевая подушка должна по форме точно соответствовать трансплантату. На марлевую подушку накладывается резиновая губка толшиной не менее 3 см. Эта давящая повязка закрепляется нитями швов, причем нити нельзя так туго затягивать, чтобы линия швов высоко выступала, ибо это может привести к серьезным расстройствам кровообращения. В заключение надавливанием пальца проверяют, можно ли еше сжать губку. Если да, то, значит, повязка не слишком тугая. шинами. Где давящая повязка и фиксация невозможны, накладывается фиксирующая повязка с помощью нитей швов. Если нет никаких симптомов, указывающих на инфекцию или иные помехи заживлению, то повязка оставляется, по меньшей мере, на неделю. Удаление повязки начинают с разрезания нитей над ней. Повязку снимают послойно, придерживая трансплантат и линию швов пинцетом. Марлевая подушка полностью вобрала в себя все выделения с раневой поверхности, импрегнироваыный слой повязки, находящийся под ней, можно легко снять с трансплантата и линии швов. 91 СВОБОДНАЯ ПЕРЕСАДКА КОЖИ Самым большим преимуществом свободной пересадки кожных трансплантатов средней толщины является то, что можно пересаживать большие лоскуты кожи без функциональных и даже косметических нарушений на месте донорской раны, поскольку там происходит быстрая спонтанная эпителизация за счет эпителиальной выстилки оставшихся элементов кожи. Необходимым условием этого служит неосложненное заживление донорской раны, что обеспечивается ее открытым ведением, В конце операции на донорскую рану накладывается однослойная импрегнированная повязка, по форме и величине совпадающая с раной. Путем обдувания раны теплым воздухом уже в операционной начинают ее высушивание, после перемещения оперированного в палату высушивание продолжается на оставленном открытом участке, зашищенном специальной решеткой. Из засохших сгустков крови на марлевом слое в течение 24 часов образуется сухой струп, через 2-3 дня больной уже может надевать пижаму. Этот струп тесно связан с основанием раны, плотный, но все-таки обеспечивает довольно эластичное защитное покрытие. Под зашитой струпа поверхность донорской раны равномерно эпителизируется, после чего корочка отделяется от поверхности, поднимается над ней. Поднявшиеся края струпа ежедневно следует удалять, чтобы они не зацепились за белье и не оторвали еще не зажившие более центральные участки, так как это приводят к кровотечению и может послужить источником инфекции. Через 10-14 дней после операции эпителизация заканчивается, остатки струпа отпадают, и о том, что здесь был взят трансплантат, напоминает только бледное по сравнению с окружающими тканями пятно, которое в течение нескольких недель следует смазывать маслом или мазью в целях защиты. Лечение донорской раны СВОБОДНАЯ ПЕРЕСАДКА КОЖИ «Мозаичная пластика» («пластика марками») В 1943 году Gabarro описал новый способ эпителизации, который он назвал «пластикой почтовыми марками», или «пересадкой в форме шахматной доски». Этот автор брал с помощью дерматома трансплантат средней толщины и, разрезав его на кусочки неправильной четырехугольной формы, длина боковых сторон которых составляла 10-15 мм, пересаживал их на гранулирующую поверхность. Такой метод имеет два преимущества: с его помощью можно эпителизировать участок, значительно превышающий по площади трансплантат, а щели между кусочками кожи предоставляют возможность для оттока отделений с поверхности гранулирующей раны, отделяющаяся жидкость, таким образом, не скапливается и не поднимает трансплантат. Расстояние между островками кожи может составлять 10 мм, поскольку со стороны края можно ожидать 5 мм-вой эпителизации. Для облегчения разрезания лоскута и вшивания островков кожи трансплантат берут и режут, приклеив его к какому-либо основанию (Glanz и Trusler, 1951), например, бумаге, синтетическому материалу (нейлону — Н, May, I947b), плиофильму (J. P. Webster, 1944), дерматейпу (Reese, 1946). При сшивании эпителиальный край отдельных кусочков кожи разглаживают пуговчатым зондом, не давая ему завернуться, ибо это мешает прилипанию. Если опасность выделений невелика, отдельные островки кожи могут быть пересажены гуще. На воспринимающее ложе после пересадки накладывается слой импрегнированной марли, чтобы трансплантаты не сдвинулись с места. Следующий слой повязки — многослойная марлевая сухая подушка в форме участка пересадки. Вокруг повязки кожа опрыскивается составом «Пластубола», чтобы витки бинта не сползали. Повязка фиксируется витками бинта, конечность — гипсовой повязкой, ей придается приподнятое положение. 93 СВОБОДНАЯ ПЕРЕСАДКА КОЖИ «Mesh-graft» (дырчатый лоскут) Эпителизация после свободной пересадки трансплантата на гранулирующую раневую поверхность начинается от краев трансплантата. Скорость эпителизации (эпидермизацим} зависит от длины сторон трансплантата и обратно пропорциональна расстоянию между отправными точками эпидермизации. Это обстоятельство побуждает хирурга разрезать трансплантат на как можно меньшие кусочки, поскольку тем самым он увеличивает длину боковых сторон, а разбросанным размещением отдельных кусочков сокращает расстояние, которое следует преодолеть «ползущему» вперед эпителию. Дальнейшим преимуществом этого метода является то, что для пересадки требуется меньше кожи, что чрезвычайно важно при необходимости устранить обширный дефект. Между отдельными кусочками кожи может истекать выделяемая жидкость, т. е. исключается опасность, имеющаяся в случае единого крупного трансплантата; жидкость не может скопляться и поднимать трансплантат, мешая его приживлению. «Mesh-graft», Tanner, мл. и Vandeput (1967) разработали метод, который помогает увеличить поверхность трансплантата, его боковую длину. С помощью специального дерматома («mesh-graft dermatome») на трансплантате средней толщины, также взятом дерматомом, делают располагающиеся рядами мелкие надрезы, тем самым лоскут становится «сетчатым», «дырчатым». В результате поверхность лоскута может быть увеличена почти в три раза. «Сетку», которая прекрасно адаптируется к форме раневой поверхности, фиксируют швами. Хорошо подготовленная поверхность элидермизируется за 7-15 дней. Применение «сетчатого» (дырчатого) лоскута для лечения варикозной язвы голени (больной д-ра Т. Hrabovszky). В 1958 году Meek разработал новый метод, который назвал «microdermagrafting». Кусок кожя размером 4 X 4 см он помещает на пробковую основу такого же размера, а затем с помощью специального дерматома режет его на квадратики со стороной около 3 мм и расклеивает их на заранее сложенную нейлоновую пленку. Когда нейлон расправляют, квадратики оказываются на вдвое большем расстоянии друг от друга, так их и помещают на воспринимающее ложе. 94 Свободная пересадка перевернутой дермы («reverse dermal grafting») При неблагоприятных условиях на воспринимающем участке (костистая основа, рубцовое окружение) успешные результаты свободной пересадки могут быть достигнуты благодаря методу, который в 1954 году применил Hynes и в 1959 году KubaCek. После иссечения в пределах здоровых тканей они оставляли раневую поверхность гранулировать в течение 10-Т4 дней, затем пересаживали на нее свободно взятый участок дермы. Когда тот приживал, его покрывали трансплантатом средней толщины. Позднее способ был видоизменен таким образом, что пересаживаемую дерму перевертывали: верхним слоем, с которого был снят эпителий, она прилегала к раневой поверхности, а нижний слой, который был связан с подкожной жировой клетчаткой, оказывался на поверхности. Выяснилось, что нижняя поверхность дермы усеяна выступами волосяных луковиц и потовых желез, которые препятствуют точному прилеганию трансплантата к раневой поверхности, на 20-40 процентов снижая шансы на приживление. СВОБОДНАЯ ПЕРЕСАДКА КОЖИ Пересадка может быть проведена сразу после иссечения патологического образования, если кровоснабжение воспринимающего ложа безупречно. Если же на воспринимающем ложе отмечается кровотечение, то пересадку следует провести через 24 часа; и наконец, если воспринимающее ложе рубцово изменено или в ране имеется открытая кость, пересадка производится после 10-14-дневной грануляции поверхности. Если трансплантат дермы берется с брюшной стенки, то эпидермис снимают ножом Humby, натягивая кожу на донорском участке с помощью проволоки Киршнера по методу Chytilova и Ro'ding (1964). Дерма вшивается на воспринимающее ложе без натяжения. Ее поверхность покрывают собственным эпидермисом. Давящая повязка накладывается на 4-5 дней. Заживший трансплантат прекрасно переносит нагрузку при ходьбе (хирург A. D.). При первой смене повязки некротизировавшуюся пластинку эпидермиса снимают, покрывают дерму свеже взятым трансплантатом средней толщины и накладывают давящую повязку. 95 СВОБОДНАЯ ПЕРЕСАДКА ЛОСКУТА НА ПИТАЮЩЕЙ НОЖКЕ С НАЛОЖЕНИЕМ МИКРОВАСКУЛЯРНОГО АНАСТОМОЗА Если для устранения дефекта нужна кожа с подкожной жировой клетчаткой и из окружающей кожи нельзя выкроить лоскут на питающей ножке, то приходится пересаживать кожу с отдаленных участков тела, непосредственно или путем миграции лоскута. Чем больше нужно провести операций, тем больше риск, тем длиннее время выздоровления больного, больше затрат на лечение, длительнее период нетрудоспособности. Использование в медицинской практике операционного микроскопа сделало возможным пересадку свободно взятых крупных лоскутов кожи с подкожной жировой клетчаткой одномоментной операцией. Это проводится следующим образом: сосуды, питающие участки и подходящие для взятия артериального (островкового) лоскута, соединяют с главными артериями воспринимающего ложа, вновь включая их в кровоснабжение. Непрерывность кровотока обеспечивается успешным соединением микрососудов, условиями которого являются: тщательная препаровка, атравматичная операционная техника, соединение сосудов одинакового диаметра, без смещения их, по возможности, на участках без ветвей, точными швами без натяжения (Acland, 1972). Расхождения в размерах диаметров соединяемых сосудов, замедленное кровообращение приводят к оседанию тромбоцитов и закупорке сосуда на месте анастомоза. Соединение сосудов под натяжением усиливает травматичность тканей, уменьшает поверхность среза и скорость кровотока, а значит, увеличивает опасность тромбоза. Позднее из-за натяжения концы сосудов отдаляются друг от друга, между ними возникает соединительнотканное кольцо, что также приводит к закупорке. Если избежать натяжения не удается ни соответствующим планированием вмешательства, ни тщательной препаровкой и мобилизацией сосудов, то приходится прибегнуть к пересадке кусочка собственной вены больного. Согласно экспериментальным данным, закупорка чаще отмечается после анастомоза артерий, а не вен. Опасность тромбоза наиболее велика в течение 20 минут после наложения анастомоза. Это время следует переждать, наблюдая за пульсацией сшитых сосудов. После окончания операции по изменению окраски пересаженного лоскута, по снижению температуры кожи, по замедленному наполнению капилляров можно 96 сделать вывод о закупорке анастомоза. Если симптомы в течени< короткого времени не исчезают или не изменяются, то необхо димо вскрыть анастомоз и наложить его вновь. Предупредить тромбоз микрососудов нельзя никаким спосо бом применения антикоагулянтов (ни пероральной, ни паренте ральной систематической их дачей). К тому же их применени угрожает возникновением гематомы на операционном поле Местно, для промывания просвета сосуда можно применять ге парин, его мы прибавляем и к физиологическому раствору, коте рьтй используем для смачивания салфеток. В целях медикаментозной защиты после операции мы даег ацетилсалициловую кислоту, плазмаэкспандер декстран-40, также в ходе операции и после нее сульфат магнезии; дневна доза этих препаратов составляет 1 г (Acland, 1972). Перед свободной пересадкой островкового лоскута с помс щью тщательных исследований нужно убедиться в том, что бол* ной сможет перенести многочасовую операцию. Обычно npt клонный возраст больного не является противопоказанием к вм< шательству, но мешающие заживлению раны расстройства о£ мена веществ или системные заболевания — да. Состояние сосудов воспринимающего ложа определяется с ш мощью современных инструментальных исследований (измер< ние кровотока до Допплеру или с помощью электромагнитно установки, радиоизотопные исследования). Лишь в редких ел; чаях возникает необходимость в артериографии сосудов воспр* нимающего ложа, от этого исследования лучше отказаться, га скольку контрастные вещества могут повредить интиму и поз» вызвать закупорку сосуда. Однако нужно учесть, что оконч; тельно определить состояние сосудов и их пригодность для ан; стомозирования можно только после их обнажения и тщател! ного визуального обследования. Об этом следует проинформ! ровать и больного. Микрохирургия сосудов находится еще на стадии экспериме] тироваяия. Дополнив результаты экспериментов литературным данными, мы составили эту главу, которую считали необход] мой включить в изложение методов пересадки кожи. Инструменты СВОБОДНАЯ ПЕРЕСАДКА ЛОСКУТА НА ПИТАЮЩЕЙ НОЖКЕ С НАЛОЖЕНИЕМ МИКРОВАСКУЛЯРНОГО АНАСТОМОЗА Успех свободной пересадки лоскута на ножке зависит от результативности анастомоза сосудов, в ходе которого сосуды, питающие лоскут на ножке (артерию и вену) соединяют с сосудами воспринимающего ложа. Принимая во внимание, что приходится сшивать сосуды с внутренним диаметром в 1 мм и меньше, становится очевидной необходимость в современном операционном микроскопе, который дает переменное 5-25-тикратное увеличение, обеспечивает одновременную возможность для оператора, ассистента и операционной сестры видеть в одной сфере увеличения. Необходимы и тончайшие инструменты: различные острые или скругленные ножницы с пружинистой системой; иглодержатели с пружинами, имеющие концы с насечками в целях надежного завязывания узлов под микроскопом при использовании самых тонких нитей; мягкие пинцеты с тонкими концами. Для лигирования сосудов необходимы сосудистые клипсы различных размеров в зависимости от толщины сосудистой стенки и наружного диаметра сосудов. Двойные клипсы на одной оси, расстояние между которыми можно легко регулировать, лучше стабилизируют сосуд, предупреждают натяжение и облегчают вращение сосудов при их сшивании. Вместо использовавшихся до сих пор меток для обозначения размеров игл-ниток для сшивания микрососудов в настоящее время введены метрические знаки, которые точно определяют толщину нити, длину и изгиб иглы. В малом поле зрения операционного микроскопа можно оперировать только после длительного упражнения в экспериментах, надежно освоив манипуляции, которые приходится выполнять тончайшими инструментами на большом фокусном расстоянии. 97 СВОБОДНАЯ ПЕРЕСАДКА ЛОСКУТА Техника сшивания сосудов НА ПИТАЮЩЕЙ НОЖКЕ С НАЛОЖЕНИЕМ МИКРОВАСКУЛЯРНОГО АНАСТОМОЗА Препаровка сосуда. Сосуд нужно освободить от окружающих тканей. Мышечные веточки, которые становятся видимыми в ходе ттрепаровки, осторожно перевязываются. Изза опасности повредить сосуд запрещается пользоваться даже биполярным электрокоагулятором. После отпрепаровки микрососуда накладываются клипсы или аппроксиматоры (двойные клипсы), концы сосудов сближаются настолько, чтобы их можно было сшить без натяжения. Просвет сосуда и его окружение промываются гепариновым (1000 Е/100 мл) физиологическим раствором поваренной соли до тех пор, пока в просвете не остается ни малейшего сгустка. Наложение первого стежка Пинцет на 1 -2 мм вводится в просвет сосуда, раскрывается, в результате чего раскрывается и просвет сосуда. Держа иглу в плоскости оси сосуда, делают первый вкол через сосудистую стенку, следя за тем, чтобы игла не коснулась задней стенки интимы. Осторожно поднимают пинцетом адвентицию противоположной сосудистой культи, тем самым раскрывая просвет сосуда. Игла выводится на таком же расстоянии, как и место вкола, через переднюю стенку сосуда другой стороны. Опять проверяют, не проколота ли задняя стенка, а затем со скоростью 5-10 мм/сек протягивают нить, следя за тем, чтобы близко от иглы ее никогда не захватить инструментом. Время завязывания узлов должно составить 20 процентов всего времени наложения анастомоза (Bimcke, 1973). Нить завязывается с помощью иглодержателя и пинцета дважды, настоящим двойным узлом. Один конец нити отрезается накоротко, а другой для поддержки сосуда оставляется длинным. 98 СВОБОДНАЯ ПЕРЕСАДКА ЛОСКУТА НА ПИТАЮЩЕЙ НОЖКЕ С НАЛОЖЕНИЕМ МИКРОВАСКУЛЯРНОГО АНАСТОМОЗА Второй стежок делается подобно первому, под углом в 120 градусов к нему. Нужно следить за тем, чтобы вкол и выкол иглы проходили на одинаковом расстоянии от поверхности среза и чтобы не была повреждена интима задней стенки сосуда. Третий стежок делается между первым и вторым, также под углом в 120 градусов к ним. Нити первых трех швов целесообразно оставить длинными для облегчения наложения остальных швов. Венозный анастомоз по способу «конец в конец». Препарировать и сшивать вены гораздо труднее, чем артерии, поскольку они имеют тонкие стенки и тесно связаны с лимфатическими сосудами. Расширить вену можно, сначала наложив клипсу проксимально, чтобы просвет сосуда заполнился под собственным гидростатическим давлением вены. После этого накладывается и дистальная клипса. Швы накладываются, как и на артерии, расстояние между отдельными стежками должно равняться двойной ширине стенки сосуда. На артерию внутренним диаметром в 1 мм накладывается 8-9 швов, а на вену подобного диаметра всего 4-5. Когда наложение анастомоза закончено, обильно промывают окружающие ткани физиологическим раствором, а затем прикладывают около анастомоза губку из фибростана. Сначала снимается дистальная клипса. Минимальное просачивание отмечается до тех пор, пока данный участок сосуда не наполнится кровью. Если просачивание прекращается, налицо вазоконстрикция. После этого через короткое время снимается и проксимальная клипса. Кровь заполняет просвет, по сосуду проходит волна пульсации. Если пульсация не распространяется на отрезок, расположенный дистальнее места анастомоза, то это свидетельствует о закупорке анастомоза. В таком случае показана резекция и наложение нового анастомоза. Для определения результативности анастомоза используют специальный тест давления (В. O'Brien, 1977). Клипса, расположенная проксимальнее анастомоза, оставляется, дистальнее же непосредственно рядом с анастомозом сосуд захватывается иглодержателем. Еще дистальнее сосуд захватывают пинцетом и, постепенно увеличивая расстояние между двумя инструментами, выдавливают кровь с этого участка. Затем снимают проксимальную клипсу, а также иглодержатель у места соединения и наблюдают, как заполняется участок анастомоза. Если кровь равномерно заполняет просвет в области анастомоза, а также участок сосуда дистальнее от него, то это значит, что анастомоз хорошо функционирует. 99 СВОБОДНАЯ ПЕРЕСАДКА ЛОСКУТА НА ПИТАЮЩЕЙ НОЖКЕ С НАЛОЖЕНИЕМ Ьиды лоскутов в зависимости от донорского места МИКРОВАСКУЛЯРНОГО АНАСТОМОЗА Деяьтопекторальный лоскут. Этот лоскут был описан в 1965 году Bakamjian. Свободную пересадку его осуществили Harii и сотр. (1974а). Лоскут кровоснабжается перфорирующими ветвями внутренней артерии грудной железы (их диаметр 0,8-1,2 мм), которые проходят над фасцией в сторону дельтопекторальной ямки. Для анастомоза выбирается самая толстая из этих ветвей, обычно это вторая ветвь. Ее окраска и структура как нельзя лучше подходят для устранения дефектов на коже лица. Недостатком является то, что средней толщины трансплантат, покрывающий донорскую рану, дает неудовлетворительный косметический результат. Подмышечный (грудной боковой, аксиллярный, торакодорзальный) лоскут. Описали DeConinck и сотр. (1975);G. I. Taylorn Daniel(1975). После безрезультатного клинического применения его, о котором сообщали Fujino и Saito (1975) и Boeck и сотр. (1976), Baudet и сотр. (197бЬа) провели первую успешную его пересадку. Кровоснабжаюшие лоскут сосуды — задняя и боковая грудные артерии. Взять этот лоскут труднее, чем делътопекторальный, но донорский участок менее заметен. Окраска лоскута хорошая, но у тучных пациентов он слишком объемист. Лобный лоскут. Впервые его применили в 1974 году В. O'Brien и сотр. Лоскут кровоснабжает передняя ветвь поверхностной височной артерии (диаметр 1 мм). Преимущество — благоприятная окраска, недостаток — на донорском месте остается косметический дефект из-за несоответствия окраски и различий контура свободно пересаженной кожи. 100 Височный лоскут. Впервые его применили Harii и сотр. (1974Ь, с). Кровоснабжается задней ветвью поверхностной височной артерии. Может использоваться для устранения дефектов волосистой части кожного покрова головы и у мужчин для устранения периоральных дефектов кожи. Ретроаурикулярный лоскут. Впервые его использовали Fujino и сотр. (1976Ь). Кровоснабжаегся этот лоскут задними ушными артерией и веной. Взятие лоскута требует очень осторожной прспаровки, поскольку артерия пересекается лицевым нервом. СВОБОДНАЯ ПЕРЕСАДКА ЛОСКУТА НА ПИТАЮЩЕЙ НОЖКЕ С НАЛОЖЕНИЕМ МИКРОВАСКУЛЯРНОГО АНАСТОМОЗА Паховой лоскут. Впервые его описали в 1972 году McGregor и Jackson. Впервые свободную пересадку этого лоскута осуществили в 1975 году К. Ohmori и Harii. Лоскут кровоснабжается верхней надчревной артерией, отходящей от бедренной артерии, и поверхностной подвздошной артерией, а также поверхностной подмышечной веной. Acland (1977) обнажает сосуды Т-образным разрезом и латеральнее от них берет лоскут на длинной сосудистой ножке. Преимущество этого лоскута состоит в том, что донорская рана может быть закрыта простым ушиванием. Надчревный лоскут. Описали Shaw и Раупе (1946а, Ь). Первую свободную пересадку осуществили в 1963 году в опытах на животных Goldwyn и сотр. Кровоснабжается нижней надчревной артерией, отходящей от бедренной артерии, иногда вместе с поверхностной подвздошной артерией (диаметр 1,5 мм). Донорская рана закрывается простым ушиванием. Толщина лоскута зависит от конституции больного, поэтому у тучных пациентов его применять не рекомендуется. Чувствительные (сенсорные) лоскуты. Свободный трансплантат можно брать и таким образом, чтобы он содержал не только кровоснабжающие артерии, но и чувствительный нерв, который сшивается с проксимальной культей нерва воспринимающего ложа. Для этой цели могут быть использованы следующие лоскуты: — межреберный лоскут (Daniel и сотр., 1976а), — плечевой лоскут (Harii и сотр., 1974с), — подколенный лоскут (Taylor и Daniel, 1975), — дорзальный лоскут со стопы (Daniel и сотр., 1975Ь), — лоскут с первого межпальцевого промежутка стопы (Gilbert и сотр., 1975), Дорзальный лоскут со стопы. Описан O'Brien, Shanmugan (1973) и McCraw и Furlow (1975). Впервые свободную пересадку этого лоскута осуществили в 1975 году Daniel и сотр. Кровоснабжается лоскут передней болыпеберцовой артерией, поверхностной малоберцовой веной и большой скрытой (подкожной) веной. Плантарньш (подошвенный) лоскут. Его предложили в 1972 году McLean и Buncke, Кровоснабжается этот лоскут медиальной подошвенной артерией, ветвью задней болыпебсрцовой артерии. Размеры лоскута ограничены, ибо он не может браться с рабочей поверхности стопы, занятой при ходьбе. 101 ЧАСТЫ1 ПРИМЕНЕНИЕ РАЗЛИЧНЫХ МЕТОДОВ ПЛАСТИКИ НА ОТДЕЛЬНЫХ УЧАСТКАХ ТЕЛА ПЛАСТИЧЕСКИЕ ОПЕРАЦИИ НА ВОЛОСИСТОЙ ЧАСТИ ГОЛОВЫ И НА ЛБУ Кожный покров головы — самый толстый из всех покровов человеческого тела и состоит из 5 слоев. Посредством волокнистого соединительнотканного слоя и поверхностной фасции, в которой проходят снабжающие кожу кровеносные сосуды, кожа тесно сращена с плотным волокнисто-сухожильным слоем (galea ароneurotica). Этот слой тесно связан спереди с лобной мышцей (m. frontalis), а сзади — с затылочной мышцей (m. occipitalis). В результате антагонистической деятельности этих двух групп мышц сухожильный покров плотно облегает костный череп. Поэтому поперечные раны волосистой части кожного покрова головы обычно широко зияют. Это обстоятельство следует всегда учитывать при эксцизиях патологических образований и планировании лоскутной пластики (Dingman, 1958). Из-за своеобразной структуры кожи головы выкроенные из нее лоскуты могут быть отсепарованы только вместе с сухожильным покровом черепа. Кожа головы кровоснабжастся за счет височной, затылочной и заушной артерий (a. temporalis, a. occipitalis et a. retroauricularis). Эти сосуды по средней линии образуют не слишком густые анастомозы. Поэтому лоскуты, захватывающие участки вокруг средней линии, жизнеспособны только в том случае, если имеют питающие ножки по обеим сторонам (мостовидньте лоскуты) или же достаточно широки. Узкие же лоскуты, проходящие через среднюю линию, приходится тренировать, улучшая их кровоснабжение. При замещении кожных дефектов на голове к лоскутам из волосистой части кожного покрова прибегают, если необходимо заместить дефект по краю волосистого покрова, восстановить целостность волосяной короны. При этом лоскуты следует планировать и выкраивать так, чтобы вторичный дефект, возникающий на донорском месте и устраняемый путем свободной пересадки кожи, т. е. остающийся лысым, мог быть скрыт начесыванием на него окружающих волос. Это лысое пятно через год может быть устранено различными способами: мобилизацией окружающего волосистого кожного покрова, иссечением по методу Holmes (1954) или перемещением небольших лоскутов. В некоторых случаях его удается лишь уменьшить. Мобилизации спо- 104 собствует следующий прием: поднятая кожа головы, отделенная субапоневротически по рыхлому соединительнотканному слою, снизу надсекается, обрашая внимание на то, чтобы перерезался только сухожильный шлем, а содержащая сосуды подкожная фасция не была повреждена (Kazanjian и R. С. Webster, 1946). Лоскуты на питающей ножке следует применять для замещения таких дефектов, на участке которых обнажена черепная кость, лишенная надкостницы. Если в окружности нет достаточного для пластики количества кожи, то приходится удалять наружную пластинку кости или же густо перфорировать ее. Раневая поверхность спустя 8-10 дней покрывается свежими грануляциями и уже способна воспринять тонкий свободный трансплантат. Полученная таким путем эпителизованная поверхность обычно очень легко ранима. Позднее здесь нужно осуществлять пересадку лоскута на питающей ножке с отдаленных участков тела. Под galea aponeurotica расположен богатый сосудами периост (pericranium), отличное кровоснабжение которого создает благоприятные условия для свободной пересадки. При препаровке лоскутов этот слой нужно сохранять вместе с костным основанием, чтобы свободно пересаженный лоскут хорошо прижил. Обычно периост сохраняется и при типичных повреждениях волосистого покрова головы — скальпировании. Сохранение периоста является важным условием успешности немедленной свободной пересадки кожи. Кожа на месте устраненного таким образом дефекта обычно обладает достаточной сопротивляемостью и позволяет носить парик. Если после свободной пересадки кожи на большой дефект на трансплантате возникнут язвы в результате сильной нагрузки или атрофических расстройств, его нужно удалить и пересадить на это место лоскут на питающей ножке, взятый с туловища. Это может быть как круглый филатовский стебель, так и плоский мигрирующий лоскут. Кожа лба как по своей структуре, так и по функции полностью тождественна волосистой части кожного покрова головы. Поэтому замещающие пластические операции лба разбираются в одной с нею главе. Скальпировоние Скальпирование — характерная промышленная травма. Вращающиеся части машин из-за неосторожности рабочих иногда вырывают попавшие в них волосы вместе с кожей до костного основания. Обратная пересадка снятого скальпа с целью сохранить на этом участке волосы не может быть успешной, поскольку такой лоскут слишком толст, а потому и нежизнеспособен (McWilliams, 1924; Lewis и сотр., 1957). Не увенчалась успехом и пересадка нижнего слоя скальпа, содержащего волосяные луковицы (Osbome, 1950; Donati von Gralath, 1964a, b). В случае скальпирования необходимо прибегнуть к свободной пересадке расщепленного лоскута (Curtin и сотр., 1963; R. S. Smith, 1962). Если вместе с пострадавшим в больницу доставлен и снятый скальп, то для приготовления расщепленного трансплантата можно использовать и этот скальп (А. Г. Сабыхов, 1960; Hankins, 1963; Neidhardt исотр., 1969;Friedrich uGloor, 1970; Мшшши Агрре, 1971). Скальп бреют, потом растягивают на плоской поверхности и с помощью дерматома выкраивают из верхней части расщепленный лоскут. Для этого может быть успешно применен и инструмент, который сконструировал Czeti (1969): выпуклая пластинка, на которую натягивают кожу с помощью прищепок с пружинами, связанными с краями пластинки. В интересах успешного приживления целесообразно пересаживать трансплантат не целиком, а разделив его на кусочки («мозаичная» пластика, пластика марками). Однако обычно для замещения дефекта кожи, скальпированной с крыши черепа, используют свободные трансплантаты с отдаленных участков тела (с бедер) в форме расщепленных лоскутов, если на основании раны сохранен периост. Небольшие дефекты надкостницы не мешают успеху пересадки, в случае же значительных дефектов периоста следует подождать, пока основание раны покроется грануляциями. Трансплантат перед пересадкой делят на участки в целях более надежного приживления или же формируют лоскут, известный под названием «mesh-graft» (см. в первой части). При обоих способах рана заживает одинаково быстро, а трансплантат обладает достаточной выносливостью. Обычно свободно пересаженный на надкостницу трансплантат настолько прочен, вынослив, что выдерживает давление парика (Figi и Struthers, 1957; Lob и Probst, 1961; Curtin и сотр., 1963). Если же он изъязвляется, то прибегают к пересадке лоскута на питающей ножке. 105 Восстановление переднего края волослного покрова методами местной пластики Наибольшее косметическое и психическое значение имеет передний край волосяного покрова головы, поскольку даже небольшие нарушения здесь его целостности обращают на себя внимание. Особенно важно это у мужчин, поскольку они не располагают такими широкими возможностями закрыть дефект, изменив прическу, как женщины. Поэтому в случае дефектов переднего края волосяного покрова нужно стремиться закрыть их путем ротации кожи соседних участков. Вторичный дефект устраняется путем свободной пересадки кожи. Лысину на донорском месте можно скрывать, начесывая туда волосы с соседних участков. Способ использования трех лоскутов (Orticochea, 1971). Мостовидный лоскут, содержащий париетальные ветви поверхностной височной артерии (Gillies, 1920а). Лоскут в виде забрала (Gillies, 1920a). 106 Метод применения четырех лоскутов (Orticochea, 1967b). Двухмоментная пересадка лоскута на ножке, расположенной в височной части (Gillies, 1920a). После подготовки воспринимающего ложа определяются размеры спланированного лоскута. Подготовленное воспринимающее ложе и линия иссечения лоскута. При отслаивании лоскута нужно щадить надкостницу (перикраний). Лоскут, вшитый на воспринимающее ложе. Расщепленный лоскут, свободно пересаженный на место донорской раны. Повязка должна оказывать на трансплантат слабое давление, но не являться причиной расстройства кровообращения в лоскуте. На кожный лоскут накладывается импрегнироваяный слой марли, а на него несколько слоев сухого бинта. Все это закрепляется поддерживающими витками бинта (capistrum duplex). Через полгода после операции волосы у больного еще коротки, но уже покрывают лысое пятно на месте донорской раны. 107 Местная пластика височного и затылочного крае волосяного покрова Дефекты височного и затылочного краев волосяного покрова также имеют важное значение, особенно у мужчин. Их замещение обычно осуществляется кожей непосредственного окружения, причем лоскуты выкраиваются так, чтобы можно было сформировать и бакенбарды. Двухмоментная операция для формирования бакенбардов (Juri и сотр., 1976). Первая операция: Пересадка лоскута из волосистой кожи головы для замещения дефекта переднего края волосистой части. Gillies (1920a) Вторая операция: По линии оси зажившего лоскута за его пределами выкраивают второй лоскут, который используют для замещения задней половины первичного дефекта. Gillies (1920a) Burian (1967) Zoltan (1965) 108 Onizuka и S. Ohmori (1965) используют для формирования бакенбарды поверхностный височный островковый лоскут, а на место вторичного дефекта они пересаживают свободный трансплантат или транспозиционный лоскут. Пересадка филатовского стебля с затылка для формирования бакенбарды (Brent, 1975). Обширный теменни-вис очный дефект с отмиранием наружной пластинки кости, вызванный электрическим ожогом. Местная пластика двумя ротационными лоскутами (большим и маленьким). На снимке, сделанном после операции, у реконструированного края оволосения головы виден стебельчатый лоскут, предназначенный для формирования ушной раковины. Удаление naevus verrucosus в височной области; дефект замещен ротационным лоскутом с соседнего участка. Вторичный дефект на месте донорской раны устранен путем свободной пересадки кожи, узкая полоска которой может быть легко скрыта начесыванием соседних волос. Лоскуты для замещения затылочных дефектов Gillies (J920a) Hernandez-Richter и Jacoby (1963) Limberger(1962) Gabka и сотр. (1969) 109 Замещение волос путем свободной пересадки Операционная коррекция облысения становится возможной благодаря тому, что при андрогенной алопеции в височно-теменной и затылочной областях оволосение сохраняется. Более того, взятые отсюда волосы даже переносят пересадку. Есть два метода свободной пересадки волос: пересадка полосок кожи с волосистой части кожного покрова головы (Vallis, 1964), длина которых может быть произвольной, но ширина не должна превышать 5 мм, и пересадка круглых островков (т. н. «пробочек») (Orentreich, 1959: «punch grafting»),Такие островки диаметром 2-4 мм берутся специальным инструментом, содержат по 6-10 волосяных луковиц. Пересаживают лоскутки на подготовленное воспринимающее ложе, в специально подготовленные «дырочки». Одновременно можно пересадить не более 25-30 таких лоскутков. В случае обширного облысения желаемого результата можно достигнуть путем пересадки 500-600 таких островковых лоскутков. Специальный инструмент: стержень из закаленной стали (120 мм в длину) с острым кольцевым лезвием на конце, с помощью которого можно брать лоскуты цилиндрической формы диаметром в 2-4 мм; сбоку имеется особый надрез, через который можно продвинуть выкроенный кожный цилиндрический лоскут. Взятие маленьких цилиндрических лоскутов: после анестезии вкол делается перпендикулярно донорскому ложу, но у средины дермы инструмент наклоняют и продвигают вперед полувращательными движениями, чтобы его направление соответствовало направлению роста волос. Вырезанный цилиндрик захватывают пинцетом, подтягивают и тонкими ножницами отрезают от жировой основы непосредственно под фолликулами. Для такой операции целесообразно использовать лупу. Кровотечение на донорском месте обычно останавливается спонтанно, артерии лигируются. Большинство хирургов не зашивает образовавшихся ран. Ditroi (I974) накладывает дна непрерывных шва, которые завязывает узлом между собой, стягивая, таким образом, образовавшиеся «дырочки». На воспринимающем ложе инструментом меньшего на 1 мм диаметра на расстоянии 4-10 мм друг от друга берут небольшие цилиндрики кожи, а в образовавшиеся отверстия помещают взятые на донорском месте цилиндрические лоскутки, захватывая их пинцетом, В швах нет необходимости. Слабая давящая повязка обеспечивает покой, цилиндрики остаются на местах, не сдвигаются. Пересадку рекомендуется проводить несимметрично и ни в коем случае не в форме правильной сетки. Пересаженные волосы через два месяца после операции(больной др-а S. Ditroi). 111 Местная пластика на внутренних участках волосистой части головы Tillmann (т. н. wheel-spoke flaps) (1908) Gushing (1908); Gillies и Millard (1957) Dieffenbach (1845) Kazanjian CT953) Дефект с линиями разрезов Отдельные моменты операции и линия швов в конце вмешательства. Kazanjian и R. C. Webster (1946) Рар (1958) Thompson и сотр. (1970) 112 Через три месяца после операции растущие волосы уже покрывают линию швов. Lagrot и сотр. (1956) J. В. Brown и Fryer. (1956) Если оголенная кость черепа продолжительное время находилась открытой, то наружная пластинка (lamina externa) на участке операции некротизируется. Некротические участки в ходе операции с помощью долота удаляются до хорошо кровоточащей костной основы. Участок кости после скарификации необходимо покрывать лоскутом на питающей ножке. Для этого можно использовать лоскут из окружающих тканей, причем иссекать его следует такой ширины, чтобы он повсеместно выходил за края костной раны, особенно же в направлении расщепленного трансплантата, которым покрывается донорская рана Если над костью на небольшом участке В средине волосистой части кожного покрова головы — на крыше черепа — дефекты кожи можно замещать; путем свободной пересадки, но только в том случае, если не поврежден перикраннй. Если же перикрания нет, то путем освежения наружной пластинки вызывается гранулирование, в результате чего через 10-12 дней этот участок оказывается уже пригодным для принятия трансплантата. нет периоста, окружающий этот участок периост может обеспечить реваскуляризацию полнослойного кожного лоскута, перенесенного на дефект (Bettman, 1962). 113 Пластика стебельчатыми лоскутами для замещения дефектов колеи головы Крупные дефекты кожи волосистой части нельзя замешать методами местной пластики. Если на участке дефекта оголена кость, свободная пересадка для замещения дефекта не применима, можно использовать только лоскуты на питающей ножке, с хорошим кровоснабжением и жировой подкладкой. Кожа для этой пересадки берется с отдаленных участков тела. Обычно применяют стебельчатые лоскуты. Лоскут на ножке переносится на голову или непосредственно, или посредством верхней конечности. Чтобы упростить перенос, стебельчатый лоскут выкраивают обычно на спине, причем так, чтобы краниальный конец его был как можно ближе к шее. Закрыть донорскую рану простым ее ушиванием удается редко. Насильственное сближение краев толстой кожи спины угрожает и кровоснабжению стебельчатого лоскута, поэтому донорскую рану, как правило, закрывают путем свободной пересадки расщепленного лоскута. Каудальный конец лоскута переносится после закалки и выжидания в течение не менее двух месяцев. При подготовке воспринимающего ложа на черепе нужно особенно внимательно относиться к остановке кровотечения, особенно, если имеется дефект черепной кости и лоскут переносится непосредственно на твердую мозговую оболочку. Если кровоснабжение лоскута отличное, одновременно можно замещать и дефект твердой мозговой оболочки. New и сотр. (1934) Ginestet и сотр. (1958) К отсечению спинного конца лоскута нужно готовиться постепенно. «Моделирование» лоскута, удаление лишнего жирового слоя может быть проведено не ранее, чем через год после пересадки. Однако необходимость в этом возникает редко, чрезмерная толщина лоскута обычно не мешает больному. 114 Если стебельчатый лоскут со спины не достает до крыши черепа, то его переносят к месту пересадки посредством включения лоскута из кожи головы (метод т. н. living crane stunt, как назвали его Gillies и Millard в 1957 году). Для замещения обширного дефекта, распространяющегося на всю (или почти всю) волосистую часть кожи головы, одного стебельчатого лоскута недостаточно. В таком случае берется лоскут необычной величины или же двойной (трансабдоминальный) стебельчатый лоскут, который посредством предплечья переносится на голову. Метод миграции лоскута и место его приживления определяются на основании точного плана операции, которая включает и многоэтапную тренировку лоскута. Kazanjian и R. С. Webster (1946) Gaisford (1971) Пересадка . двойного стебельчатого аб чоминального лоскута на оголенную крышу черепа (хирург A. D.). 115 Пластика плоскими мигрирующими лоскутам1 на голове Свободно пересаженный на частично скальпированную крышу черепа расщепленный лоскут постоянно изъязвляется, хотя пострадавший не носит парик, так как может прикрывать волосами лысое пятно. Кожу, покрывающуюся рубцами от язв, нужно удалить, а образовавшийся дефект заместить с помощью лоскута на питающей ножке. Предплечье помещают рядом с воспринимающим ложем и измеряют, какую часть последнего можно покрыть лоскутом, отделенным от брюшной стенки. Планирование пластической операции при пересадке плоского мигрирующего лоскута: определяются размеры лоскута, необходимого для пересадки, метод его миграции, измеряется место лоскута, состоящего из двух частей, которое прорисовывается. Обрисованный рубцовый участок с трех сторон иссекается и приподнимается. На четвертой стороне оставляется полоска, необходимая для закрытия дефекта. Эту полоску непрерывным швом подшивают к свободному краю предплечного лоскута, тем самым закрывая сзади раневую поверхность. Двойной лоскут готов, теперь начинают тренировать вторую его половину. Лоскут накладывается на раневую поверхность, и его края соединяют узловыми швами с краями воспринимающего ложа. Закрепляющая повязка должна крепко удерживать руку и голову в определенном положении. Она не должна быть очень тяжелой, а весь лоскут должен оставаться свободным. Этой цели наиболее соответствует гипсовая повязка, точно пригнанная на затылке и на лбу. 116 Спустя три недели часть лоскута, связанная с предплечьем, иссекается по линии шва и отделяется путем острой препаровки, при этом жировая ткань как этой части лоскута, так и предплечья остается неповрежденной. Отделенную часть лоскута распластывают на основании и вдоль краев проводят разрез. Рубцовая кожа тупо отсепаровывается от основания, которым обычно служит кость без периоста. Края раны на месте воспринимающего ложа отслаиваются, а затем соединяются с краями лоскута матрацными швами. Лоскут, отделенный от предплечья, помещается обратно на его же основание и вшивается. Больная после повреждения и после окончания пластики плоским мигрирующим лоскутом. 117 Способы местной пластики но лбу Кожные покровы лба представляют на лице особую эстетическую единицу. Прохождение силовых линий здесь — за исключением области надпереносья — параллельно бровям. Если дефект кожи лба нельзя заместить путем местной пластики, то прибегают к покрытию всего лба единым куском кожи. Gillies и Millard (1957) Gillies и Miilard (1957) Worthen (1976) Kriiger (1968) Dingman (1958) 118 Кожа лба может быть мобилизована вместе с волосистым покровом головы. Таким способом можно замещать дефекты шириной до 2 см, если рана имеет поперечное направление. Для устранения частичных дефектов применяли свободную пересадку, но кожа при этом глубоко «западает». Для избежания этого Skoog (1963) и Millard (1969) закрывали дефект путем ротации лоскута на питающей ножке, взятого на волосистой части кожного покрова головы. После заживления они раздваивали этот лоскут, часть, ^держащую волосяные луковицы, пересаживали обратно, а на слой соединительной ткани, оставшийся на основании, свободно пересаживали кожу («crane principle»). Hamilton и Royster (1971) использовали этот метод с хорошими результатами. Лоскуты с отдаленных частей тела для пластики на лбу Дефекты кожи лба следует замещать лоскутами на питающих ножках с отдаленных участков тела в тех случаях, когда из-за обширности дефекта неприменимы как методы местной пластики, так и свободная пересадка кожи, поскольку лобная кость оголена или повреждена, и позднее на кости приходится проводить восстановительную операцию. В таких случаях не всегда можно добиться отличного косметического результата, и мы не можем удалять остатки кожи лба лишь с той целью, чтобы покрыть весь лоб единым, цельным лоскутом. Стебельчатые лоскуты, подстланные жировой тканью можно трансплантировать с предплечья или с плеча непосредственно на лоб. На обоих донорских местах вторичный дефект следует покрыть методом свободной пересадки кожи средней толщины. При стебельчатой пластике лоскут формируется на боковой грудной стенке, не покрытой волосами, который приближается ко лбу посредством предплечья. Это позволяет удобную фиксацию. 119 ПЛАСТИЧЕСКИЕ ОПЕРАЦИИ НА ЛИЦЕ Лицо — единственная часть тела цивилизованного человека, которая постоянно открыта. Лицо находится в центре внимания при общении людей между собой, на нем сосредоточены важные признаки, характеризующие личность человека. Различные деформации лица даже после физического заживления ран надолго, подчас на всю жизнь оставляют трагический след. Особенно удручающе это действует на молодых людей. Процесс физической и психической реабилитации после различных механических повреждений лица — длительный, трудный процесс, не всегда дающий желаемые результаты. Все это накладывает на хирурга двоякие обязанности. Прежде всего хирург, готовящийся к пластической операции, должен стремиться к оптимальному косметическому результату, т. е. он должен выбрать кожу для пересадки таким образом, чтобы она по цвету, структуре и толщине как можно больше соответствовала коже, окружающей дефект. Он должен учесть расположение линий швов, чтобы они были как можно менее заметными. Хирург должен составить очень точный план операции, выбрав — на основании тщательного изучения специальной литературы — тот метод, который наиболее подходит в данном конкретном случае. Вторая, исключительно важная задача хирурга — психологическая подготовка больного к операции. Перед операцией нужно очень подробно рассказать больному о выбранном методе вмешательства, об обстоятельствах проведения операции, о том, что больному придется вытерпеть, каковы его задачи, сколько времени потребует полное выздоровление, и, наконец, каков ожидаемый результат операции. Чем обширнее дефект или деформация, тем большее внимание должно быть уделено психическому состоянию больного, его подготовке к вмешательству, ибо удовлетворительного психо-соматического результата можно достигнуть только в том случае, если удастся объяснить больному, что совсем устранить рубцы невозможно, а можно лишь заменить уродующий рубец менее заметным хирургическим рубцом. Хирургу важно добиться того, чтобы больной сравнивал состояние своего липа после операции не с тем, которое было до травмы, а с тем, которое имелось перед операцией, иначе он ни в коем случае не будет доволен результатами. Что касается сроков вмешательств на лице при замещении дефектов кожи, то здесь следует проводить различие между операциями, направленными на устранение функциональных дефектов, и вмешательствами, предпринимаемыми с косметической целью. Экстренность первых зависит от тяжести функциональных 120 расстройств, обусловленных дефектом кожи, при этом уже перед вмешательством учитывается возможность последующих коррекций. Пластические операции с косметической целью мы проводим обычно через год после травмы. Исключительно хорошее кровоснабжение кожи лица позволяет применять множество вариантов местной пластики, дающих наилучший косметический результат. Это обстоятельство значительно облегчает задачу хирурга. В то же время имеется и несколько осложняющих обстоятельств: это значительные различия в структуре и толщине кожи на отдельных участках лица, расположение на лице различных отверстий и органов, а у мужчин еще и оволосение, границы и распределение которого приходится учитывать уже при планировании операции. Важнейшим условием всех операций по замещению дефектов кожи на лице является то, чтобы они не угрожали лицевым нервам. Наиболее тонкая кожа на лице — это кожа век, у которой нет подкожной клетчатки, подлежащая мускулатура непосредственно связана с дермой. Кожа век намного тоньше кожи окружающих участков. Стягивающее действие сморщивающихся рубцов и кожных дефектов век приводят к тяжелому функциональному расстройству — неспособности смыкания глазной щели, что представляет непосредственную угрозу зрению. Такое состояние является показанием для самой экстренной операции. Кожа носа и ушных раковин — хотя по толщине и отличается — сходна по своей структуре: она тесно сращена с хрящевой основой, ригидна, крошится, а значит, ставит хирурга — наряду с прочим — еше и перед трудностью технического выполнения операции. Кожа окружности рта наиболее мобильна. Кожа, которую используют для замещения дефектов в этой области, должна отвечать высоким требованиям не только в отношении совпадения цвета и структуры, но и в отношении мобильности, поскольку это участок сложнейших мимических движений, причем очень разнообразных. В противном случае лицо будет производить впечатление уродливого. Из-за сложности совершаемых движений в этой области труднее всего выбрать правильные направления для линий швов. Кожа шеи как с анатомической так и с функциональной точек зрения тесно связана с кожей лица. При замещениях дефектов кожи здесь основным функциональным требованием является то, чтобы перенесенная кожа была способна на чрезвычайно широкие движения. Росл сложение линий швов на лице и их коррекция Оптимального косметического результата при операциях на лице можно достигнуть только в том случае, если все линии швов проходят перпендикулярно главным направлениям действия мышц, по т. н. «силовым линиям», которые впервые описали Rubin (1948), Kraissl (1951) и Holmstrand и сотр. (1961). Коррекция широкого, уродуюПланирование операции: опрещего рубца на лице, возникделяется направление силовых шего в результате неправильно линий (точечная линия), после выбранного направления личего прорисовываются пары нии швов. лоскутов. Удаление рубца и создание острых здоровых раневых краев. Закрепление второй пары лоскутов в новом положении и выкраивание третьей пары лоскутов. Если линии швов отклоняются от направления силовых линий, то возникают гипертрофические рубцы, коррекция которых может быть выполнена путем Z-пластики, впервые выполненой на лице Homer (1837) и Berger (1904). Позднее появились многочисленные модификации этого метода: Covarrubias (1954), McGregor (1957), Marino (1959) и др. Ombredanne и Mathie (1937), Hazrati (1952) и Вогges (1959) разработали метод «W-пластикя»: с зубчатым формированием краев раны. Первая пара лоскутов формируется на самой узкой и бросающейся в глаза части. Лоскуты закрепляются в новом положении одним подкожным швом. После этого иссекается вторая пара лоскутов. Все три пары лоскутов, закрепленные на новом месте погружными швами. Больной через два дня после операции и через три месяца после выздоровления. 121 Местной л ост ические операции для замещения небольших дефектов на лице Friedberg (1855) Burow (1855a) Esser< 1918с) А. А. Лимберг (1935) Imre (1928) R. С. Webster и сотр. (1978с) Aubry и Freidel (1952, т. н. французский лоскут) Marino (1948b) Sanvenero-Rosselli (1956) А. А. Лимберг (1943) Zoltan (1962) FischI (1969), этот метод позволяет избежать образования «уголка». 122 Комбинированные местноплостические операции на лице Для замещения дефектов кожи на центральной части лица разработано множество методов, цель которых состоит в достижении наилучшего косметического результата. При таких операциях используются лоскуты на питающих ножках из окружающих областей. Greco и сотр. (1973) Mouly и С. Dufourmentel (1961) Escoffier (1956) Virenque (1940) С. Dufourmentel я сотр. (1964) Нельзя забывать, что неуспех этих операции приводит к трагическим последствиям! 123 Местногшасггшческие операции для замещения кожных дефектов в области висков Lister и Gibson (1972), а также Jervis и сотр. (1974) для замещения кожи на висках использовали метод, который разработали Лимберг и С. Dufourmentel. Способ пересадки двух лоскутов на питающей ножке, комбинированный со свободной пересадкой (Muller и Grimm, 1967). Метод пересадки трех лоскутов на ножке мобилизацией значительной части кожи головы и шеи (Ragnell, 1948; Muller и Grimm, 1967). Пластика ротационными лоскутами (Ragnell, 1948). Двойное боковое скольжение(Erczy nZoltan, 1958; Muller a Grimm, 1967). Метод применения трех лоскутов на ножке (Vandenbussche и сотр., 1973). 124 Иссечение вокруг ушной раковины (как при операции, получившей название «face lifting»). Широко отсепаровывается кожа лица и шеи. У медиальной границы препаровки для устранения натяжения на подкожную клетчатку накладывается разгрузочный шов, который выводится на поверхность в области виска. Мобилизованная кожа сшивается с краями воспринимающего ложа однорядным непрерывным швом, затем удаляются излишки сморщенной кожи вокруг мочки. Линия швов в конце операции. Больной перед операцией и через три месяца после нее: 125 Ротационные лоскуты с дорзо-латерапьной ножкой на лице Размеры дефекта, контуры лоскута, границы препаровки используемого участка кожи (точечная линия) и линия швов в в конце операции. Бородавчатая родинка (naevus verrucosus) на правой щеке, состояние перед операцией и через год после иссечения и замещения кожного дефекта. Язва, возникшая в результате лучевой терапии гемангиомы на лице. Больная перед операцией, два важнейших момента вмешательства и состояние через год после операции. 126 Пластические операции на лице при крупных односторонних родимых пятнах центральной локализации Родимое пятно, распространяющееся на целую половину лица и покрывающее весь лоб, веки, крыло носа и губы. Converse (1969) назвал гигантским, использовав выражение, которое Conway (1939) применял для обозначения встречающегося на туловище огромного naevus pilosus pigmentosus. Из-за различий в качестве кожи названных участков лица дефект после удаления родимого пятна приходится замещать, прибегая к различным методам пластики, что достигается многоэтапными операциями (Rank, 1976). Особенно важное значение при выборе кожи для пересадки имеет то обстоятельство, что цвет ее должен как можно лучше соответствовать цвету лица. По структуре и толщине эта кожа должна как можно меньше отличаться от кожи лица и должна гармонично сочетаться с окружением (GonzalezUlloa, 1956a, b). Операции проводятся с интервалами в 2-3 месяца, серия их всегда начинается с местнопластических операций. Целесообразно удалить и бровь, захваченную родимым пятном; дефект кожи, возникший после этого, замещают лоскутом на ножке, выкроенным из волосистой части кожного покрова головы. Дефект кожи щеки замещается лоскутом, выкроенным на шее, поскольку по структуре и цвету она наиболее похожа на кожу лица. Кожа лба и верхнего века замещается путем свободной пересадки расщепленного лоскута с участков, не имеющих оволосения. На дефект нижнего века и крыла носа переносится путем свободной пересадки лоскут во всю толщу, взятый за ушной раковиной или из надключичной области. Для замещения кожных дефектов половины губ используется часть шейного лоскута: из образовавшихся при вращении излишков кожи формируется лоскут для замещения дефекта губы. Тактика операционной коррекции гигантского родимого пятна После иссечения гигантского родимого пятна дефект коэги замещается обычно тремя операциями: сначала пересаживают шейный лоскут, второй этап — замещение кожи лба и верхнего века, третий — устранение кожного дефекта нижнего века и крыла носа. Если за счет шейного лоскута заместить кожный дефект губ не удалось, то при третьей операции из пересаженного шейного лоскута выкраивается новый лоскут, для чего используется образовавшийся излишек кожи («уголок»). 127 Техника пластической операции на лице с применением вращения лоскутов на питающей ножке Первая операция. Дефект кожи возле крыла носа, возникший после удаления базальноклеточной карциномы в пределах здоровых тканей. Верхний контур иссечения лоскута определяется с помощью собирания кожи в складки. При широкой препаровке кожи лица края натягиваются тонкими острыми крючками в направлении, противоположном движению препаровочных ножниц. Препаровка продолжается до тех пор, пока поднятая кожа не будет размещаться на дефекте без всякого натяжения. Несколькими узловыми швами лоскут фиксируют по главным направлениям, которые на рисунке обозначены стрелками. Линия швов в конце операции. 128 После операций вокруг глаз необходимо применять специальную повязку, поскольку швы под глазами приходится защищать от глазной влаги. Это достигается повязкой с порошком борной кислоты, который гигроскопичен, всасывает в себя всю влагу. Повязка состоит из следующих слоев: 1. Лоскут на ножке (или свободный трансплантат). 2. Слой специальной марли (tulle-gras). 3, 4, 5. Между двумя слоями марли мельчайший порошок борной кислоты слоем 1-2 см. 6. Многослойная марля. 7. Закрепляющие витки бинта. Эта повязка снимается на 2-3-й день после операции. Каждые следующие два дня она сменяется такой же по структуре свежей повязкой до тех пор, пока оперированный участок уже не нуждается в повязке. Вторая операция. Устранение излишков кожи, образовавшихся при перемещении лоскута, проводится не раньше, чем через месяц после пересадки. На медиальной стороне образовавшегося излишка кожи по медиальному краю шва проводится разрез. Латеральный край раны отсепаровывается, излишек кожи размещается на основании и удаляется. Края раны сшиваются двухрядным непрерывным швом. Больной перед операцией и через три месяца после нее. 129 Применение но лице артериализованных лоскутов Использование париетальной ветви поверхностной височной артерии для изготовления артериализованного лоскута из волосистой части кожного покрова головы для замещения кожного дефекта бровей (Esser, 1917). Поверхностная височная артерия, связанная с ее фронтальной ветвью, может быть использована для изготовления лоскутов, предназначенных для замещения дефектов кожи лба, обширных дефектов кожи лица или слизистой рта (Esser, 1917; Каzanjian и Converse, 1946; Padgett и Stephenson, 1948; Jurkiewicz и Walton, 1965). Кожные артерии лица, пригодные для образования артериализованных лоскутов: 1. A. temporalis superficialis, rr. frontalis et parietalis; 2. A. supraorbitalis — ex a. carotidis interna; \ 3. A. supratrochlearis — ex a. carotidis interna; 4. A. facialis — ex a. carotidis externa. Кровоснабжающие лоб две артерии как по отдельности, так и вместе могут быть использованы для изготовления лоскутов, для замещения различных по размеру дефектов кожи носа (Monks, 1898; Padgett, 1938; J. В. Brown и McDowell, 1958;Burian, 1967). Артериализованный лоскут, выкроенный в носо-губной складке, делает излишней корригирующую (вторую) операцию при пластике лоскутами на ножке (Burian, 1967; Goumain и Fevrier, 1965). 130 Использование лоскутов на ножке из подкожной клетчатки для замещения дефектов кожи но лице Методы Barren и Emmett (1965); Pers (1967); Trevaskis и сотр. (1970); С. Dufourmentel (1970); Strahan и сотр. (1970); Lejour (1972); Herbert и Harrison (1975); Herbert u De Gens (1975). Нижние три четверти кожи носо-губной складки обильно кровоснабжаются. Выкроенные в этой области лоскуты обладают большой мобильностью и могут смешаться вплоть до крыльев носа. Лоскут на подкожноклетчаточной питающей ножке, выкроенный над местом прикрепления крыльев носа, может смещаться всего лишь на 2 см. Примеры устранения дефектов путем перемещения двух противоположных треугольников. Артерии, кровоснабжающие лицо, выходят на поверхность в четко определенных местах. Зная, где расположены эти места, можно иссекать лоскуты на подкожноклетчаточной ножке с надежным кровоснабжением. Направление ножки, соединенной с островком кожи, нужно выбирать так, чтобы оно соответствовало ходу сосудов и их ветвей. Лоскуты для замещения дефекта в области переносицы и на носу. 131 Лобные лоскуты на питающей ножк Лобный лоскут с латеральной питающей ножкой впервые применил в 1893 году Dunhair Behan и Wilson (1973) показали, что ширина ножки не имеет значения, достаточно, если он содержит лишь питающую артерию. Они установили, что артериальные системы обеих сто рон посредине анастомозируют друг с другом. Следовательно, на одной питающей ножк можно пересаживать кожу всего лба (angiotome). Нижняя линия иссечения лобного лоскут! должна проходить точно по верхней границе бровей. При замещении проникающих дефектов щеки лобные лоскуты могут быть использованы и для замещения дефектов слизистой или для замещения наружного слоя кожи. В случае, показанном на иллюстрации, лобный лоскут использован для замещения кожного дефекта. По мнению Gabarro (1964), при выкраивании лобного лоскута не нужно обращать внимание на ход поверхностной височной артерии, ибо лоскут с ретроаурикулярной ножкой также получает достаточное кровоснабжение посредством межкапиллярных анастомозов, как и описанный тем же автором лобно-височный лоскут («up and down fronto-temporal flap»). 132 Лоскут, применявшийся Seni (1903) в модификации Barskj (1943). Rawat (1977) моего. видный лоскут переносил НЕ питающей ножке из подкожной клетчатки. Wilson в 1967 году доказал, что латеральная ножка шириной в 2 см обеспечивает кровоснабжение лоскута из кожи одной половины лба. Ретроаурикулярные лоскуты Цвет и структура кожи в заушной области наиболее соответствуют этим свойствам кожи лица. Кровоснабжение ретроаурикулярного лоскута с каудальной ножкой настолько совершенно, что даже лоскут значительно большей длины, чем его ширина, можно пересаживать сразу, без его тренировки. Первая операция Хорошее кровоснабжение лоскута, показанного на рисунке, обеспечивается за счет поверхностной височной артерии и задней ушной артерии (Loeb, 1962; Washio, 1969). Излишек лоскута пересаживается обратно на донорское ложе. Часть лоскута приподВторая операция (спустя 4 недели) Третья операция (спустя 3 недели) Ретроаурикулярный лоскут на краниальной ножке может быть пересажен после тренировки, в несколько приемов (Orticochea, 1967a). Четвертая операция (спустя 4 недели) На расстоянии 4 см друг от друга проводится два разреза длиной по 16 см. Верхняя половина кожной полоски отсепаровывается. Обе раневые поверхности закрывают сяпутем свободной пересадки расщепленных лоскутов. нимается и вшивается обратно. Лоскут полностью поднимается и переносится на дефект. Донорская рана ушивается. 133 Шейные лоскуты на питающей ножке Лоскуты с медиальной питающей ножкой Лоскуты с дорзальной ножкой Stark (1962); М. L. Crow я F. J. Crow (1976) Esser (1918с); Kazanjian и Converse (1946) М. Kirschner (1956) Kazanjian и Converse (1946) Corso (1970) Sanvenero-Rosselli (1964); Grimm (1968) Из кожи шеи рекомендуется выкраивать лоскуты таким образом, чтобы они содержали и подкожную мышцу (platysma) Eberle (1974) Barcelo (1969) Шейные стебельчатые лоскуты Fomon (1933) Ivy (1946) 134 Steiss (1949) Young (1946) Кожу шеи можно успешно использовать для замещения дефектов кожи лица, к которой она очень близка по цвету, структуре и толщине, да и количество ее таково, что лоскуты можно выкраивать без ущерба донорскому месту. Прежде чем проводить операцию, нужно обязательно убедиться в том, что мы имеем достаточное количество кожи для взятия лоскута, т. е. нужно сначала подготовить лоскут и только затем удалить такую часть патологически измененного участка, какую мы можем заместить. Мостовидный шейный лоскут; донорская рана закрыта путем свободной пересадки расщепленного лоскута (Janvier и Colin, 1972b), Применение двух мостовидных лоскутов в комбинации со свободной пересадкой кожи (Ginestet и сотр., 1959), Метод Converse (1964). Кожа на шее отсепаровывается и вшивается на место дефекта. Голова в ходе этого наклонена вперед. Через 14 дней кожа внизу отсекается, дефект закрывается путем свободной пересадки. Berry (1955) применял метод, который разработал Esser (1918b). При замещении крупных дефектов двойной лоскут используется и для закрытия первичного дефекта. Донорская рана на шее в таких случаях закрывается путем свободной пересадки. Если цвет пересаженного лоскута несколько отличается от цвета окружающих участков, то это не имеет особого значения, так как это место относительно скрыто. 135 Техники замещения дефектов кожи лица шейными лоскутами на питающей ножке Шейные лоскуты, проходящие по средней линии, для большей надежности их кровоснабжения целесообразно тренировать. Выкраивание лоскута. Лоскут отсепаровывается в направлении его питающей ножки так, чтобы он содержал и подкожную мышцу. Следует убедиться в том, что лоскут без натяжения может покрыть участок дефекта. Для закрытия донорской раны отсепаровывается вся кожа шеи. Края донорской раны сшиваются двухрядным непрерывным швом. После этого удаляется патологически измененный участок кожи. Удаляемый участок в самой отдаленной его части оставляется пока связанным с окружением. После остановки кровотечения лоскут накладывается на дефект, после чего отсекается отсепарованный участок на воспринимающем ложе. Линия швов в конце операции. 136 После пересадки шейного лоскута на питающей ножке обычно приходится выполнять коррекцию из-за образования выступа излишка кожи и неправильного Удаление излишков кожи следует проводить строго по направлению силовых линий в этой области. У корня носа линия швов должна быть прервана путем пластики встречными лоскутами (Z-пластики). Больная перед удалением швов после второй операции. прохождения части швов. Направление рубца от угла рта на шею очень плохое: через 6 недель после пересадки лоскута на ножке он уже становится гипертрофическим и начинает сморщиваться. Направление его следует изменить путем многократной Z-пластики. Больная после ожога и после окончания пластических операций. 137 Лоскуты кожи грудной стенки с медиальной питающей ножкой Дельтопекторальный лоскут (Joseph, 1931; Bakamjian, 1965) можно широко использовать для замещения дефектов кожи лица и шеи. Верхняя линия иссечения лоскута, которая проходит над ключицей и определяет длину лоскута. Лоскут кровоснабжается перфорантными ветвями внутренней артерии молочной железы (a. mammaria interna). Чтобы не повредить их, следует при препаровке продвигаться только до стернокостального соединения ! Нижняя линия лоскута сверху обходит верхушку передней подмышечной складки, поэтому нижний край лоскута может быть сильно растянут. Чем дальше располагается линия поперечного разреза лоскута, тем большему риску подвергается кровоснабжение его конца. Методы тренировки дельтопекторальных лоскутов Методы тренировки более крупных и длинных лоскутов. Полное круговое иссечение, поднятие и обратное вшивание кожи надключичной области — обычный способ закалки лоскута. Т. н. пробная закалка состоит из поднятия лоскута и его обратного вшивания. При соответствующей тренировке лоскут может быть расширен за счет кожи плеча и даже предплечья, которая по цвету и структуре более подходит для замещения дефектов на лице, чем толстая кожа грудной стенки. 138 Медиальную ножку имеет и цервикопекторальный ротационный лоскут (D. W. Becker, 1978), который менее мобилен, чем дельтопекторальный. Применение двусторонних дельтопекторальных лоскутов В результате химического ожога вся кожа лица погибла, лицо покрыто толстым келоидом. Согласно плану операции, большое количество кожи, необходимой для пересадки, должно быть обеспечено за счет двух дельтопекторальных лоскутов. Подготовка двух лоскутов проводится одновременно. Пересадки лоскутов производились с интервалами в 10 дней, сначала они выполнялись на правой, а затем — на левой стороне. Мостовидные части лоскутов формировались в виде круглых стеблей с целью предупреждения развития инфекции. Эти части лоскутов формировались по ходу силовых линий, их пересадка требовала многих корригирующих операций. Только таким путем можно было достигнуть окончательного результата (хирург A. D.). Наиболее частыми причинами безуспешности вмешательства являются следующие: — повреждение фасции, покрывающей перфоративные ветви внутренней артерии молочной железы; — повреждение снабжающих лоскут сосудов во время препаровки или при чрезмерной диатермии; — ушивание под натяжением; — насильственное сшивание ножки; — чрезмерное нагружайте швов всем весом лоскута; — инфекция в результате хронического воспаления воспринимающего ложа. 139 Плече-грудные лоскуты с дорзальной и краниальной ножкой Общим характерным свойством всех показанных на рисунке лоскутов является то, что все они могут применяться только после обязательной закалки А к р о м и о -пекторальный лоскут (Corso и сотр., 1963; Richey и Shaw, 1964). Шейно-грудинныЙ лоскут с затылочной ножкой (Escoffier, 1956; Corso, 1961). Изготовление акромиопекторальных лоскутов может проводиться различными методами (Furnas и Conway, 1963). Короткий акромио-пекторальный лоскут (Conley, 1960). Можно Делътоскапулярные лоскуты на дорзальной ножке (Escoffier. 1956; Doldan и Shatkin, 1975). 140 одновременно использовать лоскуты с обеих сторон, если ни один из них не заходит за срединную линию (Zoltan, 1967). Погонный лоскут (лоскут«эполет») (Bruck и Klos, 1968). Мышечно-кожный лоскут, содержащий m. pectoralis major, может использоваться в форме интерполяционного (Hueston и McConchie, 1968) и островкового лоскута (Ariyan, 1979) для замещения дефектов на нижней части лица и на шее. Мышечно-кожный лоскут из широкой мышцы спины (Orticochea, 1972; McCraw и сотр., 1977). Quillen и сотр. (1978), а также Muhlbauer и Olbrich (1977) использовали его для замещения кожи на лице. Плече-предплечлый лоскут, прошедший несколько этапов тренировки (Figi и сотр., 1943). Большой плечевой лоскут впервые описал в 1842 голу Mutter, позднее под разными названиями были описаны многие его варианты: мастоидео-окципитальный лоскут (Zovickian, 1957); акромиальный лоскут (Kirschbaum, 1958); accelerated shoulder flap (Corso и сотр., 1963); extended shoulder flap (Chretien и сотр., 1969); cervicohumeral flap(MathesH Vasconez, 1978); nape of neck flap (Scheim и сотр., 1977). Если по размерам он больше соотношения 2:1, то лоскут следует тренировать. Этапы формирования лоскута: Первый этап. Отслоение мостовидного лоскута и закрытие дефекта на донорском месте свободной пересадкой кожи в половину слоя. Второй этап. Спустя три недели: иссечение конца лоскута. Третий этап. Спустя 10 дней: поднятие конца лоскута и его обратное вшивание. Затем спустя 10 дней: пересадка лоскута на место дефекта и закрытие донорской раны путем свободной пересадки кожи. 141 Эпикантус внутреннего угла глаза В1а!ги сотр. (I932a. b) Barsky (1950) А. А. Лимберг (1967) Burian (1967) Линия швов. Рубцовый Эпикантус, возникший в результате операции. Складка натягивается, чтобы можно было отметить ее край. Линия разреза. Если поддерживающий эпикантус рубец плотен, его надо удалить и заместить возникший дефект кожи путем свободной пересадки. Особое внимание следует уделить зигзагообразному формированию линии швов. Повязка с помощью стерильных полосок марли («steri-strip»). Операционное пиле после выздоровления больной. 142 Эпиконтус наружного угла глаза А. Г. Томашевская (1956) В окружности наружного угла глаза кожа рыхлая и поэтому может быть легко мобилизована для замещения значительных по размерам дефектов, но нужно уделить особое внимание правильному размещению линии швов. Для устранения монгольской складки, располагающейся у наружного угла глаза Tajima и Aoyagi (1977) разработали специальный метод. Если рубец не слишком массивен, в этой области может быть применен любой вариант пластики встречными лоскутами (Z-пластики). Что касается кровоснабжения маленьких треугольных лоскутов, то оно кажется надежным. Эти лоскуты жизнеспособны. Кожа у наружного угла глаза тонка, эластична, легко мобилизуется, следовательно, можно без трудности применять ротацию или транспозицию лоскутов. Успех операции зависит, в первую очередь, от размещения линии швов. 143 Местноплостические операции в медиальном углу глаза Hasner (1847) А. Г. Томашевская (1956) Bostwicfc и сотр. (1975) 3. N. Barron и Emmett (1965); Lejour (1972) Использование лобного лоскута в форме хвоста ласточки в комбинации с описанным Blaskovics (1920) и Imre (1924) боковым скольжением. Herbert и De Gens (1975) Jordan (1895) Kruger (1968) 144 Figi (1950) Jmre (1924) Уйгу (1965) Corso (1970) Bethea (1956) Bostwick и сотр. (1975) Zoltan (1964b) M. Kirschner (1956) Limberger (1962) Lindemann и сотр. (1941) Mackensen (1964) Mustard^ (1959) FarkaS я Krauss (1955) 145 Замещение дефектов колеи нижнего века лоскутами на питающей ножке из прилежащих тканей Кожа нижнего века — за исключением людей пожилого возраста — настолько неэластична, что даже относительно небольшие дефекты приводят к рубцеванию, вызывающему выворот века наружу. Для замещения дефектов лоскуты на питающей ножке следует применять здесь в том случае, если m. orbicularis и septum orbitale повреждены, ресницы не удерживаются в нормальном положении или приходится иметь дело с проникающим дефектом. Височные лоскуты Фронтальные лоскуты Fricke (1829) Joseph (1931) Метод двойного лоскута Barsky (1950) Височно-лобный лоскут (Langenbecfc, 1843;Kreibig, 1940) Barsky (1950) Elsahy (1978a) SpinaH Woisky (1957) Островковый лоскут (F. Smith, 1951) 146 Интерполяционный лоскут Barsky (1950) Интерполяционный лобный лоскут (Gillies и Millard, 1957). Дефект донорской раны отчасти закрывается путем вращения лоскута кожи крыши черепа (скальпа) в комбинации со свободной пересадкой, отчасти же обратной пересадкой излишней кожи лоскута. /о\ Лоскуты, выкроенные из кожи верхнего века Denonvilliers (1856) Landolt (1880) Пересадка лоскута из кожи верхнего века на латеральной питающей ножке на дефект нижнего века. Joseph (1931) AubryHFreidel(1952) Лоскуты, выкроенные из кожи щеки Burow(1838) Neubauer (1974) Blasius (1842) Martins (1963) Fricke (1829) Tmre (1924) Vary (1965) 147 Л1естноплостические операции на верхнем веке Кожа верхнего века не напряженная, рыхлая. Из нее можно выкраивать полоски шириной до 8-12 мм даже у молодых людей без опасности возникновения выворота века. Следовательно, кожа верхнего века может быть легко использована для замещения кожных дефектов нижнего века: из нее могут быть выкроены кожные транс^ гшантаты во всю толщу, которые дают наилучший косметический результат. Продвигаясь шаг за шагом, осторожно выполняется Z-пластика для удаления сморщенных рубцов. Иссечение лоскутов и обмен пар лоскутов начинают в самом критическом месте: у тарзального края, отсюда продвигаются в направлении брови, по краю которой легче всего выполнить необходимую коррекцию. Если рубец распространяется и на лоб, то и там в ходе множественной Z-пластики постепенно продвигаются от краниальной конечной точки в сторону брови. Rollet (1912) Businelly (1879); И. Н. Курлов (1948) Обмен треугольных лоскутов и их смешение по отношению друг друга — методы, весьма успешно применяемые для замещения дефектов небольших размеров (Saad и Maisels, 1972). Fox (1965) 148 Joseph (1931) Местнопластическая операция для замещения кожных дефектов глазницы Обпгарные дефекты мягких тканей, возникающие в результате exenteratio orbitae, устраняются методами пластических операций, разработанных Chardot и Carolus (1965) и Orticochea (1967a). Замещение дефекта кожи после удаления базалиомы лоскутом скальпа. В область глаза должна попасть кожа здоровой стороны лба, находящаяся у вершины лоскута. Больная перед операцией, схема операции и состояние после заживления. Обратная пересадка ножки лоскута в целях восстановления целостности волосистого покрова головы проведена спустя год. Раневая поверхность на левой половине лба покрыта путем свободной пересадки расщепленного лоскута, в ходе первой операции перенесенного на крышу черепа. Внешний вид пациентов может быть значительно улучшен за счет ношения парика и очков, особенно, если речь идет о женщинах. 149 Замещение бровей Метод замещения бровей свободной пересадкой полоски кожи с волосистой части головы. Трансплантат следует выбирать так, чтобы его длина и изгибы соответствовали направлению силовых линий; его ширина не должна быть более 10 мм, иначе волосяные луковицы погибнут в результате расстройства их питания. Чтобы щадить волосяные луковицы, нужно проводить расчлененные разрезы. Использовав мысль, выраженную Solms в 1931 году, Karfik и Smahel (1970) оперировали в два этапа: сначала они иссекали рубец на воспринимающем ложе и выкраивали трансплантат наподобие лоскута на ножке, после чего ушивали обе раны. Через три дня проводилась пересадка. Nordstrom (1977) трансплантировал круглые островки (пробочки) по методу Orentreich (1971) (т. н. punch-graft). Пересадка лоскута, выкроенного из здоровой брови, по методу Passot (I931). Длинный и узкий лоскут жизнеспособен только в том случае, если он содержит не всегда имеющуюся ветвь лицевой артерии — arcus superficialis. Сочетанный кожный лоскут (composite graft), содержащий на одной стороне полоску кожи волосистой части головы, а с другой — хрящ ушной раковины, используется для замещения дефектов кожи верхнего века вместе с бровью (Nicoletis, 1965). Интерполяционный лоскут Cowan (1956) использовал кожи головы, снабжаемый лоскут скальпа после мноповерхностной височной ар- гоэтапной его тренировки. терией (Pirruccello, 1960). МостозидныЙ лоскут волосистой части кожного покрова головы для пересадки при необходимости одновременного замещения обеих бровей (Senn, 1903; Santos и сотр., 1961; Konuralp, 1970). 150 Замещение брови артериализованным лоскутом. Прощупав височную ветвь поверхностной височной артерии, прорисовывают на коже ее ход, а затем на основании точных измерений в соответствующем месте отграничивают островок кожи по форме недостающей брови. Сначала препарируется окруженная соединительной тканью артериальная питающая ножка лоскута, а затем поднимают с основания связанный с ножкой весь лоскут. Формируется туннель между донорским местом и воспринимающим ложем, чтобы под ним было удобно провести артериализованный лоскут на воспринимающее ложе. При всех манипуляциях необходимо избегать сжатий и перегибов сосудистой ножкя. Края раны сшиваются тонкими узловыми швами. Этот метод позволяет пересаживать точно сформированный лоскут кожи волосистой части головы. Замещение брови по методу Zoltan (1962). Это трехэтапный метод пересадки полоски кожи волосистой части головы, имеющей соответствующие форму и размеры. Из брови выкраивается треугольный лоскут с латеральной питающей ножкой. По краю волосистого покрова головы также выкраивается треугольный лоскут, но несколько больших размеров. Донорская рана на его месте закрывается. Раневые поверхности обоих лоскутов складываются друг с другом, и края лоскутов соединяются несколькими швами. Через три недели лоскут волосистой кожи головы отделяется от окружения и с помощью «транспортирующего» его лоскута пересаживается на раневую поверхность в медиальной части места брови. Спустя еще три недели транспортирующий лоскут отделяется и удаляется; лоскут волосистой кожи головы вшивается на воспринимающее ложе, оформленное до рисунку брови. Замещение обеих бровей транспортируемым лоскутом. 151 Местная пластика на носу Jervis и сотр. (1974) применяли лоскут А. А. Лимберга (1946). Лоскут R. С. Webster и сотр. (1976Ь) Лоскут Hagedorn и сотр. (1977) Двухчастный лоскут Zimany (1953) использовал Elliott (1969). Лоскут Farrior (1974) Глабеллярный лоскут на широкой ножке (Rieger, 1967). .- . г* Лобно-носовой лоскут на узкой сосудистой ножке (Marchac, 1970). 152 Транспозиционный лоскут Elliot (1969) и возможности его использования на отдельных участках носа. На конце всех таких лоскутов из местных тканей целесообразно сохранить «хвостик» дермы, чтобы предупредить разницу в уровнях (Lueders, 1972). Замещение кожных дефектов носа лоскутами на питающей намеке, взятыми с переносицы Глабеллярный лоскут в форме «V-Y» SanveneroRosselli (1931) и Haas и Меуег (1968) применяли при устранении ринофимы для замещения возникшего дефекта. Graefe (1818) Escoffier(1959); Burian(1967); А. А. Лимберг (1969) Применение прямого смещения лоскута на питающей ножке для замещения дефектов, располагающихся по средней линии (Kittel, 1963; Rintala и Asko-Seljavaara, 1969). Joseph (1931) Chardot и Carolus (1965) Labat (1833); Kazanjian (1946) Замещение обширного дефекта спинки носа одним лоскутом с переносицы и перемещением двух носо-губных лоскутов на ножке из подкожной клетчатки (Lejour, 1972). Островковые лоскуты из кожи лба, снабжаемые аа. supraorbitalis, epitrochlearis et frontalis (Monks, 1898; Converse и Wood-Smith, 1963; Jurkiewicz и Walton, 1965; Burian, 1967; Andrews, 1969). 153 Применение носо-губного кожного лоскута дяя замеи/ения кожнь/х дефектов носо Носо-губная складка дает отличный материал для лоскутов на питающей ножке, выкраиваемых с целью замещения дефектов кожи носа; цвет кожи здесь соответствует цвету кожи носа, а рубец, остающийся на месте донорской раны, едва заметен. Ю. К. Шимановский (1865) Sanvenero-Rosselli (1931); Kazanjian (1937) Escoffier(1958); Hirshowitz и Mahler (1971) Limberger (1962) Joseph (1931) Применение метода с боковым вращением лоскута (Imre, 1924). Burian (1967) Метод Haas и Меуег (1968) предложил лицевой лоскут на каудальной ножке. Лоскуты на питающей ножке из подкожной клетчатки При операциях у мужчин следует обращать особое внимание на волосяной пос каудальной питающей ножкой (Burian, 1967) с краниальной питающей ножкой (Novak, 1976) кров! 154 Лоскуты на питающих ножках, выкроенные в носо-губной области, могут быть пересажены на ограниченные дефекты носа тремя способами: интерполяционный лоскут, двухмоментная операция (хирург М. Т.) транспозиционный лоскут, одномоментная операция, за которой, однако, обычно следует корригирующее вмешательство в целях удаления выступа, возникшего у основания лоскута (хирург A. D.). лоскут на питающей ножке из подкожной клетчатки, одномоментная операция, после которой может возникнуть необходимость лишь в удалении излишков жировой ткани 155 Лобные лоскуты на питающей ножке для пластики на носу Лоскуты на супраорбнтальной и височной ножках Индийский срединный лоскут Gillies (1920a) Dieffenbach (1845) Н. И, Пирогов (1835) Graefe (1818); Dieffenbach (1834) F. Smith (1926) Мостовидн ый лоскут, содержащий всю кожу лба, впервые применили Perthes (19)7), L. Dufourmentel (1918) и Moure (1927). Gillies и Millard (1957) и Schuchardt (1958) модифицировали линию иссечения этого лоскута. Применение такого лоскута с отличным кровоснабжением обосновано в тех случаях, когда приходится замещать дефекты не только кожи носа, но и соседних участков лица. Sawhney (1976) Millard (1974) 156 Nelaton и Ombredanne (1904); gercei-и Muendnich (1962) Antia (1963) Dhawan и сотр. (1974) Francesconi и Donati (1965) Лоскуты на глабеллярной питающей ножке Gillies (1920a) Stevens (1936) Kilner (1937) Converse (1942) Замещение кожи носа лобным лоскутом проводилось еще за много веков до н. э. Сохранился египетский папирус, сообщающий о такой пересадке. Первое подробное описание дано в работе Sushruta «Ayurveda» (Индия, IV в, до н. э.). Отсюда метод и получил свое название. В Европе сицилийский хирург Вгапса около 1450 г. проводил индийскую пластику на носу (Denecke и Меуег, 1964; Haas и Меуег, 1968). В 1793 году одна из газет, выходящих в Мадрасе, опубликовала описание операции пересадки лоскута на нос, которую видели в Индии (Zeis, 1838). Эта газетная статья побудила англичанина Carpue в 1814 году самому попытаться применить этот метод. Операция прошла успешно, он сообщил об этом в 1816 году. В кратчайшие сроки появилось множество последователей (в том числе и Dieffenbach, 1845). Лоскут, выкроенный из кожи лба, использовали в основном для замещения целого носа, особым способом замещая слизистую выстилку и хрящевой каркас. Применяли этот лоскут и для замещения таких дефектов, которые ограничивались лишь кожей носа. Цвет и структура лоскута для этой цели идеальны, но большим недостатком являются изъяны, остающиеся на донорском месте; место взятия лоскута очень заметно. Hoopes (1970) Меуег (1970) Gillies (1920a) Gillies (1920a) New (1945) Gosserez (1958) 157 Замещение дефектов кож лоскутами на питающей i с отдаленных участков т Кровоснабжение лоскутов с предг на проксимальной питающей ножке надежно. Tagliacozzi (1597) М. Kirschner (1909) Graefe (1818) DiefFenbach (1845) Операции по замещению дефектов носа путем пересадок кожи с отдаленных участков Joseph (I931) тела впервые были выполнены в Италии, где после первых попыток Antonio Branca в XV веке последовали успешные вмешательства Caspare Tagliacozzi (1597), который в XVI веке опубликовал свою знаменитую работу «De chirurgia curtomm per insiticne», поместив в ней и детальное описание техники операции. На основе этого данный вид пластики и получил название «итальянской пластики». Этот способ распространился быстрее и шире, чем «индийская пластика», но вскоре оба эти метода были оттеснены пластикой стебельчатым лоскутом, который предоставил возможность для значительно более надежной переноски больших количеств кожи. New (1951) Macomber и Berkeley (1947) Gillies (1920c) посредством верхней конечличных положениях переноН. Crawford и сотр. (1955) 158 Sercer и Muendnich(1962) F. Smith (1927): SanveneroRosselli (1931) Лоскут, взятый с туловища, ности при фиксации в разсят постепенно на нос. SanveneroRosselli (193 Любой лоскут с пр чья, длина которого вышает его ширину, лях предупреждения за необходимо трени] (Blair, 1921;Erich, 19' regui и сотр., 1964). Стебельчатый лоскут для пластики носа стараются брг близко, чтобы его можно было сразу перенести на воспрш шее ложе. Свободная пересадка кожи на нос Свободную пересадку кожи для замещения кожных дефектов носа можно применять только в том случае, если костно-хряшевая основа не повреждена и покрыта некоторым количеством соединительной ткани. В интересах соответствующего косметического результата единым трансплантатом нужно замещать всю кожу носа, которая представляет собой самостоятельное косметическое единство. Частым показанием к такому вмешательству служит ринофима. Устранение ринофимы состоит в удалении патологического разрастания тканей, которое В. Langenbeck впервые выполнил в 1851 году, a Oilier (1872) назвал «декортикацией носа». Возникающая после устранения ринофимы раневая поверхность, часто распространяющаяся на всю спинку носа, имеет в своем основании носовые хрящи, покрытые небольшим количеством соединительной ткани. В конце вмешательства эту раневую поверхность нужно покрыть свободно пересаженным расщепленным лоскутом кожи (Sheehan, 1936; Barsky, 1950; Denecke и Meyer, 1964). Для замещения отграниченных дефектов обычно применяют свободную пересадку нескольких лоскутов во всю толщу, взятых с задней поверхности ушной раковины. Патологически измененный участок кожи иссекается таким образом, чтобы края раны несколько спускались кнутри. После соответствующего гемостаза на основе образца, взятого с места дефекта, с задней поверхности ушной раковины горизонтально направленным скальпелем выкраивается трансплантат, стараясь не оставлять жировой ткани на раневой поверхности. Трансплантат тотчас же накладывается на воспринимающее ложе и вшивается так, чтобы игла всегда вкалывалась со стороны трансплантата в направлении края окружающей раны. Кроме циркулярных краевых швов, трансплантат фиксируется особыми швами к углублениям у основания раны. Послеоперационная повязка состоит из выходящего за края раны имлрегнированного слоя марли (tulle-gras) и многослойной подушки, имеющей форму трансплантата. Повязка покрывается шиной из быстро высыхающего гипса, которая распространяется на всю спинку носа и на область переносицы. Повязка в течение недели не меняется. 159 Свободная пересадка кожи на ушную раковину Замешать лишь одну кожу ушной раковины приходится очень редко. Надхрящница, покрывающая интактный хрящ, имеет хорошее кровоснабжениеиявляется поэтому хорошим воспринимающим ложем для свободно пересаженного кожного лоскута. Патологически измененные участки кожи (рубцы, доброкачественная опухоль, родимые пятна и др.) удаляются в таких областях, как anthelix или scapha, но надхрящница при этом должна оставаться неповрежденной. Патологически измененный участок обводится разрезом так, чтобы последний не достигал хряща. Края удаляемой кожи захватываются сосудистыми щипцами и тупо отделяются от хряща с помощью тонких препарационных инструментов. На время взятия трансплантата раневая поверхность покрывается салфеткой, смоченной физиологическим раствором, что предупреждает ее высыхание. Пересадка расщепленного трансплантата проводится следующим образом. Трансплантат расстилается на воспринимающем ложе и подшивается к одному из краев этого ложа. Вшивание производится при условии предельно точного сопоставления. Игла вкалывается всегда со стороны поверхности трансплантата и выводится на поверхность кожи в направлении края раны воспринимающего ложа. Нужно следить за тем, чтобы расстояние между краем трансплантата и вколом иглы было тождественно таковому от края раны. Закончив сшивание примерно на одной трети окружности воспринимающего ложа, трансплантат расправляют на основании, точно подгоняя его ко всем углублениям. Затем трансплантат по краям раны воспринимающего ложа обрезают и при точном сопоставлении краев заканчивают сшивание синтетической нитью 5-0—6-0. 160 Для замещения используется свободная пересадка расщепленного лоскута, который выкраивается с участков с подобными свойствами кожи, т. е, из подключичной ямки, шеи или плеча-предплечья. В области ключицы расщепленный лоскут выкраивается таким образом, что перед иссечением кожа туго инфильтруется с целью устранения неровностей (Edgerton и Напsen, 1960). Ватная повязка послойно удаляется спустя одну неделю. Важным залогом успешности операции является правильная повязка. Повязка должна оказывать на трансплантат повсеместно равномерное давление, тем самым одинаково фиксируя его к основанию на всем протяжении. Это достигается следующим образом. Сначала вся ушная раковина покрывается слоем импрегнированной марли (tullegras). Затем кусочками ваты, пропитанной маслом или физиологическим раствором, заполняют — точно, но не слишком плотно — все углубления. На ушную раковину накладывается столько ваты, чтобы она выдавалась за край завитка. И, наконец, один край многослойной марли заводится за ушную раковину, подворачивается и покрывает всю ушную раковину. Повязка фиксируется витками бинта. Ушная раковина через полгода после замещения кожи передней поверхности путем свободной пересадки. 161 Операции на ушной раковине и вблизи нее В результате технически несовершенной операции по устранению морщин могут возникнуть рубцы, которые деформируют и мочку уха. Суть корригирующего вмешательства состоит в следующем: кожа лица и шеи должна быть настолько мобилизована, чтобы возникла возможность для реконструкции и репонирования поднятой ушной мочки. В соответствующем месте кожа должна быть закреплена. Выступ отсепарованной кожи подтягивается, насколько это возможно без нарушений кровообращения в результате натяжения, и чрезкожньгми матрацными швами на месте, обозначенном стрелкой, прикрепляется к волосистой части кожи головы. Края раны от угла до мочки соединяются узловыми швами, затем удаляется излишек кожи перед краем волос, эта рана также ушивается. В конце вмешательства репонируется мочка уха и швами 6-0 фиксируется на своем первоначальном месте. Операционное поле после выздоровления больного. 162 С височной области можно брать и артериализованные лоскуты для свободной пересадки. Над артерией (Erol, 1976) или вокруг нее (С. Dufourmentel, 1958) производится пересадка расщепленного кожного лоскута, который после приживания поднимают и вращением перемещают на сосудистой ножке на дефект. Донорская рана ушивается. Перед ушной раковиной есть подоска кожи шириной 1-2,5 см, которая не имеет волосистого покрытия, из нее можно выкраивать лоскут на питающей ножке, длиной по 10 см, для пересадок в целях устранения дефекта кожи ушной раковины. Основание лоскута может быть как каудальным, так и краниальным. Раневая поверхность донорского места закрывается путем простого сшивания краев (Pennisi и сотр., 1965). Пластику стебельчатым лоскутом обычно применяют при полных (тотальных) и субтотальных дефектах ушной раковины. Однако стебельчатый лоскут с шеи или предплечья можно использовать и для замещения кожных дефектов ушной раковины (обычно травматической этиологии). Дефект, возникший после радикальной операции по поводу удаления злокачественной опухоли ушной раковины, из-за опасности инфицирования не рекомендуется замещать путем свободной пересадки (Fredricks, 1956). Целесообразнее провести пластику лоскутом на питающей ножке, выкроенным из местных тканей. Millard (1965) Wilson и сотр. (1974) Eberle (1974) 163 Местная пластика верхней губь Кожа лица по соседству с губами из-за схожести по цвету и толщине может быть успешно использована для устранения дефектов кожи губы. Операцию облегчает то, что эта кожа очень эластична и имеет хорошее кровоснабжение. Из верхней губы может быть иссечен участок шириной до 15 мм без необходимости в пластическом устранении дефекта. Направление силовых линий на губах. Разрез, который применял Teale (1857) для мобилизации кожи губы. Разрез в углублении крыла носа (Dieftenbach, 1845; Stone, 1908). Метод Lindemann и сотр. (1941). Для увеличения мобильности лоскута Webster (1955a) иссекал излишек кожи в углублении крыла носа серповидным разрезом. Метод, который разработал J. P. Webster (1955a), может быть одновременно применен на обеих сторонах для замещения дефектов как центральных, так и по краю красной каймы. Носо-губной лоскут с каудальной ножкой (Nelaton и Ombredanne, 1904). Носо-губной лоскут на краниальной питающей ножке (Malgaigne, I834; Sedillot, 1848). 164 Техника операции В результате неправильного хирургического лечения красная кайма верхней губы слева оказалась подтянутой вверх. Разрез и репозиция красной каймы губы привели к возникновению дефекта. Этот дефект и разрез, проведенный с целью его устранения, показаны на рисунке. Состояние после мобилизации кожи губы, перед смешением лоскута. Периалярное иссечение излишков кожи, возникших в ходе смещения. После иссечения мобилизованная кожа губы может быть без натяжения перемещена на дефект методом вращения. Шов начинают с периалярного соединения краев раны, продолжая его по красной кайме. Губа через 6 месяцев после операции. 165 Линия швов в конце операции. Местнолластические операции для замещения половины верхней губы Лоскут-бабочка (Rehn, 1919) Результат операции. Разрез проходит в носо-губной складке до медиального угла глазной щели, там он преломляется под острым углом и продолжается параллельно краю волокнистого хряща века, в 5 мм от него, до наружного угла глаза, там он вновь преломляется в соответствии с расположением морщин и продолжается еще на несколько сантиметров. Мобилизованную кожу оттягивают к средней линии и формируют в соответствии с медиальным краем раны, удаляя лишние краевые части. У внутреннего угла глаза — фиксирующий шов, на губе — узловой, а в остальных местах — непрерывные швы. На участке, снабжаемом a, angularis, может быть выкроен лоскут на тонкой ножке (возможно, из подкожной клетчатки). Устранение дефекта на одной стороне верхней губы по методу Esser (1918с), названному «Rotation der Wange». 166 Местноппастические операции вокруг угла рта Из-за сложных движений большой амплитуды в области угла рта точное наложение здесь длинного или разветвленного шва представляет сложную задачу, а потому планирование операции должно быть предельно тщательным. Кожу угла рта легко использовать для пластики, но ошибка, допущенная при расположении шва, даже если она совершена на маленьком участке, приводит к возникновению гипертрофического рубца. Из местных тканей легко выкроить лоскут, донорская рана ушивается. Транспозиционный лоскут из Пластика двойным транспообласти нижней челюсти на зиционным лоскутом на пимедиальной ножке (Gillies и тающей ножке (Kole, 1968). Millard, 1957). После удаления обширных рубцов очень важной задачей является тщательная репозиция всех затронутых образований вслед за отслоением краев раны. Кожа, используемая для устранения дефекта, должна быть размещена на нем без малейшего натяжения, что необходимо не только из-за обеспечения надежного кровообращения, но и для предупреждения новых смещений или расстройств деятельности мимической мускулатуры. 167 Месгтшоплосггшчеекие операции на нижней губе Кожа всей нижней губы атрофирована в результате проведенного в детском возрасте облучения по поводу гемангиомы. Иссечение рубца и репозиция красной каймы сопровождались возникновением дефекта кожи, который был устранен путем пересадки лоскута на краниальной ножке, выкроенного в продолжении носо-губной складки. Больная перед операцией и через полгода после вмешательства. Ю. К, Шимановский (1865) Joseph (1931) Gosserez и Stricker (1966) Ю. К. Шимановский (1865) Chopart (1791) 168 М. Kirschner (1956) Chardot и сотр. (1967) Bergonzelli (1955) Barsky (1950) Mouly (1963) Mouly (1963) Комбинированное устранение дефектов губ, подбородка и шеи Из-за контрактур очень трудно спланировать операции по устранению крупных дефектов в области рта. Нужно прежде всего решить вопрос о том, достаточно ли будет лоскутов для пересадки из тканей, прилегающих к дефекту, в комбинации со свободной пересадкой, или же придется прибегнуть к пересадке лоскутов с отдаленных участков тела. В случае местнопластических операций можно мобилизовать кожу всей шеи, при этом нужно стремиться к тому, чтобы наиболее бросающиеся в глаза участки, как нижняя губа, вершина подбородка, подвергались пересадкам лоскутов на питающей ножке, в остальных же частях этой области можно проводить свободную пересадку кожи. Больной перед операцией и через год после выздоровления. вид спереди вид сбоку 169 Пересадка на лицо лоскута* на питающей ножке с отдаленных участков тел Gillies (1920b) Barsky (1950) Young (1946) Macomber и сотр. (1957) Figi и сотр.(1943); M. Kirschner (1956) Janvier (1969) Разветвленный стебельчатый лоскут дл пересадки на лицо (Figi и сотр., 1943; Ercz и Zoltan, 1958). У женщин пересадка дельтопекторального лоскута приводит к возникновению такого уродующего рубца, что целесообразнее мигрировать с помощью руки стебельчатый лоскут с нижней части брюшной стенки. Относительно удобной является фиксация руки на плече противоположной стороны (хирург L. М.). Bakamjian и Hoffmeister (1967) Миграция двойного стебельчатого лоскута с брюшной стенки на лицо (Clerici-Bagozzi, 1958). 170 Двойной стебельчатый лоскут с брюшной стенки для пересадки на лицо (PadgettH Stephenson, I948). Penn и Gillmann (1956) Свободная пересадка кожи на лицо Дефекты кожи век, как правило, устраняют путем свободной пересадки, если дефекты эти ограничиваются только кожей. На верхнем веке, из-за большей его мобильности, обычно применяются свободные пересадки расщепленных лоскутов кожи, а на нижнем — лоскутов кожи во всю толщу. Наиболее серьезным показанием для экстренного проведения пересадки является выворот века, угрожающий состоянию всего глазного яблока, которое в результате этой патологии недостаточно защищено. После свободных пересадок на дефект, возникший в результате удаления одностороннего родимого пятна (naevus flammeus), по линия швов между трансплантатами часто вознякают расширения сосудов (Conway и Jerome, 1954; РПпеуи сотр., 1967). Свободная пересадка на лице применяется чаще всего при необходимости устранить обширные кожные дефекты после устранения контрактур, возникших в результате ожогов. Операция проводится не ранее чем через год после ожога. Обширные гемангиомы по техническим соображениям рекомендуется удалить одномоментно, устраняя возникающие кожные дефекты путем свободной пересадки кожи. Из-за большой кровоточивости основания трансплантат нужно часто прошивать. При пилозных и пигментозных родимых пятнах может применяться метод, названный «shaving and overgrafting» (Kromayer, 1905; G. V, Webster, 1954; Hynes, 1956; Serafini, 1962). Родимое пятно удаляется до основания дермы с помощью дерматома или абразивного аппарата, раневая поверхность покрывается свободно пересаженной кожей. Свободно пересаженная на лицо кожа иногда сильно сморщивается и пигментируется, что означает полную неудачу вмешательства. 171 Местнопластические onept на шее Направление СИЛОВЫХ ЛИНИЙ на шее. Все швы, наложенные вертикально, дают гипертрофические рубцы. Наилучшим методом коррекции в таких случаях является поперечное иссечение. На границе препаровки в подкожную клетчатку обеих краев раны накладывается непрерывный шов (монофильной нитью .№ 2), при затягивании которого становится видно, какое количество кожи можно удалить без особого натяжения. Сопоставление каудальяого края раны с отсепарованной кожей, расположенной краниально, точно указывает место разреза, необходимого для иссечения. Длинные вертикальные рубцы корригируются путем Z-пластики. Если боковые ветви воображаемого Z проходят недостаточно косо, то опять возникнет гипертрофический рубец, в то время как поперечно направленный рубец будет тонким, линейным, как показано на иллюстрации. 172 Широкое подсечение кожи шеи дает возможность проведения значительных эксдизий, что наглядно иллюстрирует операция по удалению родимого пятна, показанного на фотографии. Линия разреза и границы препаровки. Разрезом, проведенным по линии на уровне нижнего края раны, удаляется патологическое образование и такой участок интактноЙ кожи, который необходимо удалить для наложения поперечного шва. Контрактура, обусловленная наличием обширных рубцов, может быть устранена по методу Лимберга (1967), путем комбинирования сложных форм Z-пластики. Края раны соединяются внутрикожным непрерывным швом, который завязывается узлом с глубоким непрерывным швом. Для обеспечения адаптации используются полоски марли «steri-strip». Местная пластика на шее, комбинированная со свободной пересадкой Профильный контур шеи вогнутый: подбородочная область образует с линией шеи тупой угол. Обширный рубец изменяет этот характерный контур шеи, поэтому приходится прибегать к косметическим операциям для его восстановления. Поперечный рубец подбородка кажется относительно тонким. Действительные размеры дефекта видны после иссечения и общей репозиции. Для устранения дефектов кожи шеи применяется и метод Pick (1949). Кожа шеи отсепаровывается до ключицы, затем проводятся показанные на рисунке разрезы, которыми отграничивают треугольные лоскуты. Эти лоскуты вшивают, перемещая их навстречу друг другу. Таким способом можно успешно замещать кожей шеи дефекты на всей передней ее поверхности. Дефект на подчелюстной области, который таким путем устранить не удается, замешается путем свободной пересадки расщепленного лоскута, взятого из областей, не имеющих оволосения. Линии швов в конце операция, после свободной пересадки и местной пластики. Вид шеи больного сбоку до операции и через полгода после нее. 173 Местнопластические операции на шее с применением лоскутов на питающей ножке Joseph (1931) Bakamjian (1965) Zehm (1967b) Razim и Friedberg (1970) 174 Ollivier и Janvier (1969) Использование дельтопекторального лоскута на медиальной питающей ножке для устранения дефекта, возникшего после иссечения лучевой язвы (хирург A- D.). Для устранения дефектов в подчелюстной области на нижней части шеи или на грудной стенке можно выкроить и мостовидный лоскут. Раневая поверхность донорского места покрывается свободно пересаженной кожей. Лоскуты Barcelo (1969) для замещения дефектов кожи шеи, возникших в результате блок-диссекции. Двойной затылочный лоскут (Burian, 1967; Dhawan и сотр., 1974). Акромиальный лоскут, который может использоваться на обеих сторонах (Janvier и Colin, 1972b). Sanvenero-Rosselli (1956) Вертикальный контрлатеральный лоскут (Janvier и Colin, 1972b). Иссечение лучевой язвы в углу подбородка и устранение возникшего дефекта пересадкой акромиального лоскута. Донорская рана покрывается путем свободной пересадки расщепленного лоскута кожи. 175 Пластика стебельчатым лоскутом Слитый конгломерат рубцов в результате ожога, тяжелые ограничения движений головы и левого предплечья, уродливая форма левой молочной железы. Для реконструкции необходимо удалить всю рубцовую массу, возникший дефект кожи замешается путем пластики стебельчатым лоскутом. 1-ая операция (1-ый день). Изготовление латерального торакоабдоминального стебельчатого лоскута. 2-ая операция (14-ый день). Тренировка продольного спинного лоскута. 3-ья операция (24-ый день). Формирование стебля, свободная пересадка на донорскую рану. 4-ая операция (38-ой день). Тренировка моста между двумя лоскутами. 5-ая операция (48-ой день). Соединение двух стебельчатых лоскутов, закрытие донорской раны. 6-ая операция (62-ой день). Тренировка части лоскута, продленного краниально. Больная после 6-ой операции. 7-ая операция (72-ой день). Поднятие тренированного участка и покрытие обеих раневых поверхностей расщепленными лоскутами кожи. Формирование огромного лоскута проводилось с максимальной осторожностью, лоскут многоэтапно тренировали. После последней операции соблюдался перерыв в два с половиной месяца, чтобы соответствующим пережатием постепенно подготовить каудальный конец лоскута к отсечению. 8-ая операция (147-ой день). Отсечение каудальной ножки стебельчатого лоскута и пересадка его на раневую поверхность, возникшую на шее в результате иссечения части рубцов. Рана брюшной стенки ушивается. 176 \ Больная после 8-ой операции. В течение двух следующих месяцев готовится к отсечению краниальный конец лоскута. 9-ая операция (208-ой день). Отсечение краниальной ножки стебельчатого лоскута и пересадка на рану, возникшую после удаления рубцов в передней подмышечной складке. 10-ая операция (269-ый день). Пересаженный на шею конец стебельчатого лоскута отсекается так, чтобы на месте оставался нужный его участок, достаточный для замещения дефекта кожи, который возникнет после иссечения на шее оставшихся рубцов. 11-ая операция (311-ый день). Косым разрезом мостовидная часть лоскута делится пополам, распластывается и переносится на рану, возникшую после удаления последних рубцов. В результате серии операций, продолжающейся почти целый год, произведена полная реконструкция. Косметический результат, после нескольких небольших вмешательств и Z-пластики, удовлетворил пациента. 177 ОПЕРАЦИИ НА ВЕРХНЕЙ КОНЕЧНОСТИ Проблема замешения кожи верхней конечности очень сложная, поскольку вмешательства на отдельных частях конечности ставят перед хирургом специфические требования, которые нужно учитывать и при планировании вмешательства, и при выполнении операции, а это не всегда легко. Обычно выделяют три характерных обстоятельства, которые необходимо учитывать: 1) разнообразие движений большой амплитуды, которые выполняются отдельными частями конечности и которым подвержена и кожа; 2) соответствующее размещение линий швов; дело в том, что изза большой шкалы разнообразных движений и связанной с ними нагрузки кожа здесь особенно склонна к образованию гипертрофических рубцов, следствием чего являются сморщивание и контрактуры; 3) наконец — и это характерно только для верхней конечности и ни для какой иной части тела — при пересадках на руке имеется еще одно специфическое требование: пересаженные кожные лоскуты должны выполнять осязательную функцию, а потому должны иметь чувствительную иннервацию. Для плече-подмышечной области характерно разнообразие кожного покрова и подверженность интенсивным движениям в различных направлениях. Это приводит к тому, что после частых здесь повреждений рубцы обычно вызывают контрактуры, ограничивающие подвижность плечевого сустава. Часто такие расстройства — из-за особой чувствительности сустава, особенно в преклонном возрасте — становятся необратимыми. Линия швов при пластических вмешательствах должна строго следовать направлению силовых линий, так как даже при малейших отклонениях (например, преломление под тупым углом) вызываются гипертрофия и вторичное сморщивание. Расположение линий швов в этой области требует не меньшего внимания, чем на лице или кисти, хотя для ллече-подмышечной области не характерны естественные складки, ямки, борозды, которые могли бы служить исходными точками при планировании вмешательства. Наиболее просто устранить дефект кожи на предплечье. Свободная пересадка здесь обычно дает удовлетворительный результат, так как кожа здесь не подвергается большой механической нагрузке, а основой служат, как правило, фасция или интактная мускулатура. В тех случаях, когда в интересах защиты глубжележащих образований (опорно-двигательный аппарат) приходится использовать лоскуты на питающих ножках, их можно выкраивать непосредственно по соседству, с туловища, где можно найти любое количество кожи, необходимой для пересадки на предплечье, причем кожа эта удовлетворительна и по своим качествам. Хирургия кисти — самостоятельная дисциплина, что обусловлено особенностью анатомического строения кисти и особенно- 178 стями выполняемых на ней вмешательств. Интактность кожи кисти является непременным условием ее нормальной функции, к тому же кожа ладони выполняет уникальную задачу при функционировании кисти как орудия труда и органа чувств: толстый слой ее эпителия, противостоящий механическим и химическим воздействиям, и подкожный слой, разделенный густой соединительной тканью на отдельные фиксированные к основанию ячейки, обеспечивают приспособление кисти к сложным движениям при захватывании предметов без образования кожных складок. Осязательная же функция становится возможной благодаря прекрасному кровоснабжению кожи и ее богатой чувствительной иннервации. Что касается тыльной стороны ладони, то кожа здесь, наоборот, очень тонкая, мягкая, эластичная, имеет тонкий подкожный слой. Все это дает возможность совершать массу различных движений. Особое значение имеет кисть и с косметической точки зрения, так как, подобно лицу, она также постоянно находится на виду, в центре внимания. Учитывая все это, пластические операции на кисти выполняют на основе следующих основных принципов: из-за непрерывных сложных движений линии швов должны накладываться строго по правилам, иначе возникнут контрактуры. Кожа ладони, и особенно пальцев, должна замешаться такими методами, которые дают наилучший результат с точки зрения полноценности чувствительности. В то же время пересаживаемая кожа должна быть достаточно толстой и обладать большой сопротивляем остью. На тыльной же поверхности кисти, наоборот, пересаженная кожа должна быть тонкой и эластичной, она должна отвечать и высоким косметическим требованиям. В определенном смысле и техника операций на кисти отличается от общепринятой в хирургии. (Например, кожу ладони можно атравматично препаровать только скальпелем, ее и сшивать нужно иначе, чем кожу тыльной стороны.) Пластические операции на кисти требуют знаний общей хирургии кисти. Операции на кисти обычно проводятся при обескровливании. В отношении замешения кожи это имеет свои недостатки: так, при пересадке лоскута на ножке на обескровленную территорию трудно определить цвет кожи, а реактивное обилие крови после обескровливания угрожает возникновением гематомы под пересаженной кожей; при пересадке лоскутов с отдаленных участков тела нельзя предупредить кровотечение с помощью давящей повязки; ишемия тканей вредна при любой пересадке кожи. Поэтому обескровливание мы применяем в крайнем случае, только при иссечении рубцов, а саму пластическую операцию проводим уже без обескровливания. Правильное расположение линий швов в плече-подмышечной области При операциях вблизи плечевого сустава точное определение направления силовых линий не менее важно, чем при вмешательствах на ладони, ибо линии швов должны соответствовать силовым линиям. Линии швов, переходящие с грудной стенки на предплечье постепенно, по прямой линии, как на передней, так и на задней поверхности обычно заживают, оставляя гипертрофические рубцы, которые сильно сморщиваются и приводят к контрактуре. Гипертрофически сморщенные рубцы, расположенные по передней или задней подмышечной линии, можно устранить только тогда, если после их иссечения с помощью Z-пластики линия швов сформируется в соответствующем направлении (хирург L. М.). После операции в области плечевого сустава необходимо обеспечить нужный покой с помощью фиксирующей повязки. Самым надежным методом этого является абдукиионная шина, которую накладывают так, чтобы линия швов оставалась свободной. 179 Пересадко лоскутов но питающей ножке но плече После подпрепаровки краев небольшие раны на плече (шириной до 3—4 см) могут быть ушиты, если продольная ось дефекта параллельна направлению силовых линий. Перемещение встречных лоскутов на ножке из подкожной клетчатки (хирург I. С.). Устранение дефекта кожи после иссечения лучевой язвы, путем пересадки мостовидного лоскута (хирург I. СО- Устранение дефекта, возникшего после иссечения лучевой язвы, путем пересадки лоскута на дорзальной ножке. Комбинированное использование скольжения и вращения лоскутов. 180 Лоскут с грудной стенки (Н. May, 1947b). Для устранения обширных дефектов с костной основой мы используем стебельчатый лоскут, формируемый на грудной стенке той же стороны, который затем методом «кувыркания» переносится к месту дефекта по передней или по задней поверхности тела. В интересах более успешного пользования протезом очень важно сохранение каждого лишнего сантиметра культи кости предплечья. Покрытие культи лоскутами на питающей ножке, выкроенными на грудной стенке. Shadish (1964) использовал для этой цели мостовидный лоскут грудной стенки, сохраняя обе его ножки. Kazanjian (1944) для устранения обширных дефектов на верхушке плеча использовал среднюю часть мостовидного лоскута, сформированного из кожи лопаточной области. Затем после пересадки средней части этого лоскута он пересаживал и оба его конца. 181 Л1естнопластические операции для устранения контрактуры предплечья, обусловленной сморщенными подмышечными рубцами Hirshowitz и сотр. (1969) Суть операции — прервать рубцовый тяж, ограничивающий движения предплечья (особенно абдукцию и элевацию), и удлинить кожу в области подмышечных складок. В принципе применяют Z-шшстику, однако весьма рискованную, поскольку формирование встречных треугольных лоскутов производится из рубцовой кожи, лабильное, кровоснабжение которой при подсечении подвергается еще большей опасности. Стремиться к полному иссечению рубцов обычно не представляется возможным, задача сводится лишь к прерыванию рубцового конгломерата в наиболее критических, с точки зрения ограничения подвижности, местах, причем по возможности следует использовать интактные кожные лоскуты соседних участков. Лоскут, выкроенный из здоровой кожи, нужно стремиться разместить в самой высокой точке подмышечной впадины, в той области, которая наиболее подвержена нагрузке при движениях. При необходимости можно выкраивать по одному лоскуту с каждой стороны, эти лоскуты могут прикасаться друг другу (Gillies и Fraser, J935; Wynn, 1955; Colson и сотр., 1960; J. W. Smith и Conway, 1962; Carrion Vergara и сотр., 1964; Hirshowitz и сотр., 1969). Dupertuis и Musgrave (1956) Berger (1887) 182 Davis (1919) D6fontaine (1892); Barsky(1950) Loeffler (1924) Wiedemann (1930) В этой области тела успешно применяются и методы четырехлоскутной2-пластикиОУоо1Г nBroadbent, 1972),шестилоскутной7-г1ластики (Mir у Mir, 1973), а также «пятилоскутный метод», который Glicenstein и Bonnefous (1975) назвали «лоскутом с тремя концами» («three-pronged flap»). Условием применения всех этих методов пластики является наличие по соседству с рубцовым тяжем здоровой кожи. 183 Хирургическое лечение хронического гнойного гидраденита (hidradenitts suppurutiva chronica) Прочный результат может быть достигнут только при хирургическом лечении гнойного хронического гидраденита. Кожный дефект, возникший после удаления всего участка патологически измененной кожи вместе с потовыми железами, следует немедленно устранить путем пересадки кожи прилежащих участков. Greeley(1951) Masson (1969) Ход операции: иссечение обрисованного патологически измененного участка кожи, взятие лоскута, его отслоение, перенесение на место дефекта, соединение краев раны и подключение отсасывающего дренажа. Harrison (1964) Наилучший результат дает применение лоскута Лимберга, поскольку приходится мобилизовать наименьшее количество тканей (J, O'Brien и сотр., 1976). При операциях у женщин выкраиваются лоскуты из области передней подмышечной складки, ножка их находится спереди. У мужчин используются лоскуты кожи над широкой мышцей спины, ножка таких лоскутов направлена кзади. 184 и Свободная пересадка кожи в плечевой и подмышечной области ш Рубцы после больших ожогов часто сморшиваются. Для устранения контрактуры нет необходимости в удалении всего сморщенного рубца, достаточно только надсечь его в основных направлениях и заместить возникшие дефекты кожи. В результате восстановления подвижности смягчаются и оставшиеся части рубца. Свободная пересадка кожи в области плеча и подмышки дает полностью удовлетворительный функциональный результат, если основанием раны является целостная подкожная соединительная ткань или же фасция с мышцей. Важнейшим условием получения хорошего функционального результата служит обеспечение правильного направления швов по краям трансплантата, особенно в районе передней и задней подмышечных линий. Часто в результате ожогов, вызванных электрическим током, оголяются ключица и лопатка. На освеженной кости хорошо приживает пересаженный сюда свободный расщепленный трансплантат (хирург L. М.). В случае пересадок больших лоскутов позднее обычно возникает необходимость в корригирующих вмешательствах (Z-пластике). 185 Техника крупных иссечений на руке Очень легко определить, какое количество кожи на руке можно удалить без того, чтобы возникла необходимость в замещающей операции. Целесообразно проводить разрез по ходу планируемой линии швов. Края раны в обоих направлениях широко отсепаровываются. До того, как начать иссечение, накладывают непрерывный чрезкожный шов, в который на границе препаровкн с двух сторон захватывают подкожную клетчатку. Затягивая этот шов, можно убедиться, сопоставимы ли края раны после иссечения без натяжения. Оба конца разгрузочного шва фиксируются, погружаются, после чего по линии зигзагообразного запланированного шва, продвигаясь от одного конца его к другому, постепенно удаляют патологически измененные участки кожи. Края раны соединяются внутрикожным непрерывным или узловым швами. 186 Пересадка на верхнюю конечность лоскутов с туловища Устранение дефекта кожи на сгибательной поверхности локтя. Устранение дефекта кожи на разгибательной (тыльной) поверхности локтя. Устранение дефектов кожи предплечья и запястья. Лоскуты на питаюшей ножке при устранении дефектов кожи верхней конечности используются в том случае, если на основании раны видны сухожилия, сустав или кость. Обычно такие лоскуты выкраиваются на туловище. Определяют такое положение, при котором достигается наиболее надежное кровоснабжение лоскута, широкое соприкосновение его с воспринимающим ложем, а также при котором лоскут не закручивается и не перегибается. Все затронутые суставы верхней конечности должны фиксироваться в физиологическом положении. 187 Свободная пересадка кожи на верхней конечности Кожа плеча и предплечья не подвергается большим механическим нагрузкам при движениях. Поэтому свободная пересадка здесь дает удовлетворительный функциональный и косметический результат. Поврежденные при травмах куски кожи с нарушенным кровоснабжением следует удалить и устранить возникающие дефекты путем свободной пересадки. Впервые в 1939 году Farmer описал обратную пересадку сдернутой в ходе травмы кожи после формирования из нее трансплантата во всю толшу. Другие хирурги выступают против использования пересадок такой кожи (Innis, 1958; Bennett и сотр., 1961). В тяжелых случаях Corps и Littlewood (1966) проводят только общую обработку раны, а кожу в виде свободного трансплантата пересаживают обратно спустя 48-96 часов. На предплечье очень часто встречается татуировка. Обычно краска заносится так глубоко, что удовлетворительный результат может быть достигнут только при полном иссечении затронутых участков кожи. Возникшие кожные дефекты устраняются путем свободной пересадки расщепленных трансплантатов. При покрытых волосами пигментных родимых пятнах, если они довольно велики по размеру, удовлетворительного результата также можно достигнуть свободной пересадкой кожи после иссечения родимого пятна. Если пятно имеет круглую форму, иссечение и пересадка проводятся в два приема. Линия швов должна иметь медиолатеральное направление. Чаще всего кожа руки гибнет в результате ожогов. Возникающие рубцы ограничивают подвижность в локте и запястье. Дерматогенная контрактура на локте очень быстро становится артрогенной и необратимой. Предупредить это можно лишь ранней операцией, которая, однако, должна ограничиваться лишь удалением рубца над суставом и замещением возникшего дефекта интактной кожей, но не должна распространяться на замещение кожи в области диафизов, что по сути преследует только косметические цели. 188 Циркулярные рубцы на предплечье часто настолько сморщиваются, что могут вызвать на дистальных участках руки расстройства кровообращения (главным образом, венозного). В таких случаях рекомендуется надсечь рубец в основном направлении натяжения, широко отсепаровать края раны и тем самым устранить сжатие, а затем провести пересадку свободного расщепленного трансплантата для устранения дефекта кожи (хирург М. Т.). Применение стебельчатого лоскута на верхней конечности Большие циркулярные дефекты кожи в области локтя и в проксимальной части предплечья. Рубцы фиксируют локтевой сустав Отделение каудального, а затем и краниального лоскута, их рас пластывание и пересадка. Двухмоментная тренировка мостовидной части между стебельчатыми лоскутами брюшной стенки и спины, имеющими одну ось. Лоскуты формируются для пересадки их на руку. почти в положении 100°-й сгибательной контрактуры. 189 Состояние после распластывания длинного стебельчатого лоскута и его вшивания, перед проведением необходимого дальнейшего моделирования (хирург J. F.). Швы при иссечениях на кисти Размещение линий швов может быть проведено в направлениях, указанных на рисунке; при комбинации таких швов можно выполнить любую операцию. Обычно швы накладываются по линиям, преломляющимся под углом в 45-90°. Линии швов не должны пересекать сгибательные борозды и суставы, но могут проходить в них или непосредственно рядом с ними. Продольные швы могут быть наложены только по медиолатеральной линии пальцев или по линии жизни (linea vitalis). На кисти и на пальцах циркулярно накладываемый шов не может охватывать более 75% окружности, иначе возникнет странгуляционный рубец, чтс приведет к нарушению кровообращения в дистальной части. Возможные эксцизив и швы Просто определить, какое количество кожи можно иссекать без необходимости проведения замещающей операции: для этого нужно собрать кожу в складку при распрямленном запястье и пальцах. Сколько кожи войдет в эту складку, столько и можно удалять без пластического замещения дефекта. Не рекомендуется одновременно проводить иссечения на тыльной поверхности кисти и на пальцах, следует сделать перерыв примерно в полгода. На кончиках пальцев, в центре ладони и в области возвышения мизинца (hypotheпаг) без замещения дефекта нельзя иссечь ни одного миллиметра кожи, в остальных местах максимальное ее количество может составить 2-3 мм. 190 Способность кожи тыльной поверхности кисти к растяжению и скольжению наиболее используется при сжатии кисти в кулак и сгибании в запястье. Следовательно, на тыльной поверхности кисти излишков кожи нет, а все-таки здесь могут в поперечном направлении иссекаться относительно широкие ее участки, ибо кожа тыльной поверхности предплечья делает возможными указанные движения. При движениях поперечных (образование метакарпальной дуги) такого запаса кожи уже нет, а это значит, что продольные дефекты кожи тыльной поверхности кисти всегда нужно замещать путем пересадок! Дефект из-за эластичности кожи будет примерно на 25% больше, чем размеры патологического изменения. Ширина татуировки достигает крайней границы участка кожи, который можно иссечь без последующего пластического устранения дефекта. Границы иссечения точно совпадают с границами патологического изменения. Окружающие ткани широко препаруются в соединительнотканном слое над венами тыла кисти. Осторожно растягивая тонкими крючками края кожи, убеждаемся в том, что их можно сблизить без особого натяжения. Первый шаг закрытия раны — наложение подкожного непрерывного шва. Затягиванием нити сопоставляют края раны, а затем удаляют образующийся излишек кожи. Закрытие раны заканчивается внутрикожным непрерывным или узловым швом. 191 Местнопостические операции на тыльной поверхности кисти Эластичность кожи тыльной поверхности кисти и особенности ее структуры позволяют применять здесь местнопластнческие вмешательства, однако использовать можно только кожу проксимальных участков, поскольку сбоку и дистально кожа тыла кисти фиксирована к коже ладони. Донорские раны по этой причине никогда не ушиваются, а закрываются путем свободной пересадки кожи. 1:3 = мостовидный лоскут Надежным методом устранения глубоких дефектов кожи, имеюших продолговатую форму, но не превышающих одной трети диаметра тыла кисти, является пересадка мостовидных лоскутов. Две питающие ножки обеспечивают хорошее кровоснабжение во всех направлениях тыла кисти. Метод М. Iselin (1955) для устранения дефектов кожи над пястно-фаланговыми суставами. Мостовидный лоскут отсепаровывается в соединительнотканном слое над венами тыла кисти; между венами отслаивают тупо, на остальных участках — остро. Длинные мостовидные лоскуты лучше препаровать тупо в слое под поверхностной фасцией, оставляя на основании рыхлый соединительнотканный слой с сухожилиями. 192 Длинный мостовидный лоскут для покрытия кости, пораженной травматическим остеомиелитом. Для устранения круглых дефектов, не превышающих половины диаметра тыла кисти, используется транспозиционный лоскут. Целесообразно выкраивать его на проксимальной питающей ножке. Препаровка проводится в слое соединительной ткани над венами. 1 : 2 = транспозиционный лоскут Пример дефекта максимальных размеров, который может быть устранен путем местной пластики: рецидив лучевой язвы и после свободной пересадки кожи. Окончательное заживление достигнуто пересадкой лоскута на проксимальной питающей ножке (хирург A. D.). Для устранения дефекта по краю тыльной поверхности кисти можно применить и ротационный лоскут Esser. Метод Morestin (1914) для устранения небольших круглых ценгральных дефектов. Транспозиционный лоскут на проксимальной питающей ножке для замещения дефекта кожи средней величины (лучевая язва). Транспозиционный лоскут пригоден для устранения круглых дефектов, где бы они ни располагались. 193 Непосредственная пересадка лоскутов на питающей ножке с отдаленных участков тела на тыльную поверхность кисти Значительные и глубокие дефекты кожи на тыльной поверхности кисти можно устранить лишь путем пересадки лоскута на ножке. Для этой цели успешно применяются непосредственные пересадки лоскутов с любой такой части тела, которую можно сопоставить с рукой. Чаще всего такие лоскуты берут с туловища. На той части ножки лоскута, которая служит как бы мостиком между донорским местом и дефектом на тыльной поверхности кисти, оставлять открытую раневую поверхность нельзя. Этого можно избежать путем оформления ножки в форме стебля, путем покрытия раневой поверхности лоскутом, перекинутым с тыла кисти или же путем пересадки свободного расщепленного трансплантата. повреждения сухожилий оголенные сухожилия ОБШИРНЫЙ ДЕФЕКТ КОЖИ вскрытый сустав ЛОСКУТЫ С ОТДАЛЕННЫХ ЧАСТЕЙ ТЕЛА травма кости или оголение кости Одним из самых старых методов устранения обширных дефектов кожи на тыльной поверхности кисти является т. н. «муфтовая пластика». Недостатком метода служит то, что часто возникают осложнения в связи с заживлением донорской раны после свободной пересадки; кисть и пальцы остаются почти неподвижными. А потому данный метод мы применяем только при обширнейших рваных ранах, когда ждем того, что лоскут, имеющий прекрасное кровоснабжение, элиминирует продукты распада некробиотических тканей, произойдет т. н. «биологическая эксцизия», которую впервые описал Marino (1945) (хирург L. М.). 194 Наиболее частые донорские участки Чаще всего лоскуты берутся, как уже говорилось, со среднелатеральной поверхности туловища. При этом верхняя конечность может фиксироваться в среднефизиологической позиции, удобно и легко. Можно брать лоскуты и с боковой поверхности туловища на стороне поврежденной конечности, но в таком случае фиксация конечности будет трудной, в неудобном для больного положении. Дельтопекторальная область (McGregor и Jackson, 1970). Наиболее часто лоскуты берутся со среднебоковой поверхности туловища. Для выкраивания лоскутов весьма пригодна и кожа средней и нижней трети брюшной стенки. Тот же самый лоскут может иметь ножку разного расположения — краниальную или каудальную, в зависимости от того, с какой стороны мы намерены вшивать его на руку. Положение ножки определяется и методом закрытия донорской раны (White, 1960). Причиной взятия лоскута с боковой поверхности туловища на стороне повреждеыной конечности послужили большие молочные железы, огромный живот и рубцы на боковой поверхности с противоположной стороны брюшной стенки. 195 Непосредственная пересадко лоскутов но ножке с отдаленных участков тело но ладонь, / Лоскут с боковой поверхности противоположной стороны (контрлатеральный) Лоскут с боковой поверхности на стороне конечности КОЖНЫЙ ДЕФЕКТ (ипсилатеральнын) Больной старше 45 лет эмфизематозный, тучный; лучше использовать пересадку стебельчатого лоскута, Молодой больной до 45 лет здоровый, не тучный открытые нервно-сосудистые образования открытый сустав На радиальные две трети ладони — лоскут с дистальной (каудалыюй) ножкой. оголенное и/или травмированное сухожилие ПЕРЕСАДКА ЛОСКУТА НА НОЖКЕ На ульнарные две трети ладони — лоскут на проксимальной (краниальной) ножке. Линию швов в конце лоскута нужно преломить у дистальной ладонной складки. При необходимости лоскут выкраивается так, чтобы его хватило и на пальцы. 196 Лоскут с туловища на краниальной ножке для устранения дефектов в центре ладони должен вшиваться с ульнарной стороны кисти. Однако из-за ограничения подвижности в локте и в запястье в данном случае это невозможно. Следовательно, лоскут приходится пришивать с радиального направления. Со стороны лоскута часть рубца оставляется связанной с окружающими тканями, чтобы затем использовать для закрытия раневой поверхности части ножки лоскута. Выкраивается брюшной лоскут на латеральной ножке, перед вшиванием следует убедиться в том, может ли он закрыть дефект без натяжения. Ножка лоскута формируется в виде стебля. Вшивание лоскута на воспринимающем ложе начинают со сближения рубцовой части с частью ножки лоскута. Донорская рана закрывается двухрядным непрерывным швом. При этом края раны несколько смещаются по отношению друг к другу, чтобы ножка лоскута оказалась снизу, раневой поверхностью кверху. После излечения. 197 Непосредственная пересадка лоскутов на ножке с отдаленных участков тела на ладонь, II Для пластики при рубцах на ульнарной части кисти, распространяющихся на ладонную и тыльную поверхности, применяется контрлатералышй лоскут (с боковой поверхности противоположной стороны), ножка которого находится снизу. Для закрытия донорской раны можно применять пластику перемещенным лоскутом на боковой ножке, что возможно благодаря особой эластичности кожи в этой области. Жировая подушка брюшного лоскута заполняет неровности контура, возникшие после ампутации пальца (мизинца). Имплантация чрезмерно богатого жиром брюшного лоскута без удаления жира не только большая эстетическая ошибка, но и затрудняет движение руки. Дополнительное обезжиривание возможно через 6 месяцев в 2-3 этапа, в зависимости от размера лоскута. Сморщенный гипертрофический рубец по всей ладонной поверхности указательного пальца, распространяющийся и на ладонь. Необходима пластика лоскутом на питающей ножке. 198 Лоскуты на ножке перед пересадкой на кисть нужно обезжиривать. Ножницами, при слабом давлении другой руки жировая ткань удаляется из соединительнотканных ячеек, после чего становятся видны сосуды подкожного сплетения, теперь уже можно избежать их повреждения. Ножку лоскута обезжиривать не нужно, ее толстая жировая ткань обеспечивает опору, предохраняя лоскут от переломления, перегиба (Kelleher, 1961). Лоскут, выкроенный из жирной кожи грудной стенки, после соответствующего обезжиривания вшит на место дефекта. Соответственно обезжиренный лоскут дал отличный функциональный и удовлетворительный косметический результат. Круглые дефекты можно устранять только путем двухмоментной пластической операции, после пересадки лоскутов на ножке, взятых с предплечья или туловища. На 21-ый день после первой операции проводится тренировка части лоскута, предназначенной для покрытия оставшейся части дефекта. Спустя 10 дней эта часть лоскута пересаживается. На донорскую рану Сначала покрывают лоскутом на краниальноЙ (или каудальной) ножке дорзальную часть дефекта. В острых случаях остальные части дефекта можно временно закрыть ножкой лоскута и самим донорским участком. На неиспользованную часть донорской раны пересаживается расщепленный свободный трансплантат. опять пересаживается расщепленный свободный трансплантат. Ножка отсекается через 3 недели (хирург A. D.). 199 Устранение дефектов кожи но ладонной поверхности путем пересадки лоскута на ножке и создания искусственной синдактилии лоскутом на ножке устраняется дефект, распространяющийся на ладонную поверхность сразу нескольких пальцев, то раневая поверхность между пальцами не может оставаться открытой. Чтобы избежать этого, применяют метод создания искусственной синдактилии. ЕСЛИ Для устранения дефекта, превышающего по размерам две трети ширины ладони, целесообразно использовать мостовидный лоскут. Его можно выкраивать из мягкой, тонкой кожи внутренней поверхности предплечья, где имеется отличное кровоснабжение. Техника операции по созданию искусственной синдактилии Рубцовая кожа, покрывающая ладонную поверхность пальцев, отсепаревывается, отворачивается в сторону, а затем соседние лоскуты сшиваются друг с другом. Самым простым методом сшивания является чрезкожный непрерывный шов, выведенный в дорзальном направлении. Наружные лоскуты, оставшиеся на двух крайних пальцах, используются для закрытия раневой поверхности на ножке мостовидного лоскута предплечья. 200 На внутренней поверхности предплечья определяются контуры нужного лоскута, после чего лоскут обводится разрезом, отсепаровывается, раневая поверхность на донорском месте покрывается расщепленным свободным трансплантатом. Трансплантат прикрепляется к основанию непрерывным швом по линии поднятия лоскута. После создания искусственной синдактилии кисть помешают под мостовидный лоскут. Сначала в наиболее глубоких точках между пальцами вшивается дистальный край лоскута, в заключение сшиваются раневые поверхности ладони. Конечности не требуют особой фиксации, может проводиться активная гимнастика. Ножки мостовидного лоскута отсекаются по отдельности: дистальная на 21-ый день, вторая — на 28-ой. Вшивание производится после очищения и подготовки кожи. Рана часто спонтанно заживает вторичным натяжением. За отсечением ножек следует гимнастика и физиотерапия. Их продолжают, пока кожа не смягчится и не станет возможным устранение синдактилии. 201 Устранение искусственной синдактилии Искусственную синдактилию устраняют после размягчения кожи, не менее, чем с месячными промежутками, постепенно, по одному отделяя пальцы. Межпальцевая складка формируется из двух лоскутов: большого (ромбовидного) дорзального и маленького (треугольного) ладонного. Линии разрезов при разделении II и III пальцев. Надсекая дорзальный лоскут в форме хвоста ласточки, его сшивают с ладонным лоскутом. Линия раны по ладонно-лучевому краю пальцев дважды прерывается путем Z-пластики. Тем самым появляется возможность закрыть дефект кожи, возникающий у основания пальца. Через 2-3 недели после разделения II и III пальцев межпальцевая складка имеет нормальную ширину, места проведения Z-пластики зажили. Линии швов в конце операции 202 Разделение пальцев следует проводить, оставляя один межпальцевой промежуток, следовательно, после II и Ш пальцев разделяются не III и IV, а IV и V пальцы. Принципы выполнения операции по разделению во всех случаях одинаковы. После сшивания осадок, для формирования межпальцевой складки на основании обоих пальцев остаются дефекты кожи. Удлинения, достигнутого простой Z-пластикой, достаточно для устра- нения этих дефектов. Линии швов в конце вмешательства. Через месяц после второй операции складки между пальцами одинаково глубоки, абдукция пальцев полная. На последнем этапе разделяются III и IV пальцы. Зажившая кисть (хирург Е. N.). 203 Устранение дефектов колеи ладони пересадкой стебельчатого лоскута Дефект кожи на всей поверхности ладони, возможно, даже распространяющийся и на пальцы, можно устранить только пересадкой стебельчатого лоскута. Одним из методов распластывания стебельчатого лоскута после мостовидного вшивания его двух концов является косое рассечение их и размещение рядом друг с другом. Ошибки Для замещения дефектов кожи сложной формы, распространяющихся и на межпальцевые промежутки, стебельчатый лоскут пригоден более, чем непосредственная пересадка лоскута на ножке с отдаленных участков тела. Можно хорошо использовать преимущества и узкой, мобильной ножки. Ладонная поверхность кисти полностью покрыта рубдами, пальцы неподвижны. 204 Неправильно наложенные швы. Каждая часть лоскута должна формироваться в соответствии с анатомическим положением, количество жировой ткани нужно уменьшить. Лоскут с брюшной стенки. Окончательная форма и толщина лоскута достигаются путем моделирования. "^, Если приходится устранить дефект кожи сразу на нескольких пальцах, то по степенное пересаживание стебельчатого лоскута делает излишним примене ние искусственной синдактилии. Если с помошью пересадки стебельчатого лоскута одновременно закрывается дефект кожи на ладонной поверхности нескольких пальцев, то создание искусственной синдактилии необходимо, чтобы не оставалось открытых раневых поверхностей на участках лоскута между пальцами. Замещение дефекта кожи на всей поверхности ладони стебельчатым лоскутом — метод очень надежный, дающий хорошие результаты, но требующий чрезвычайно много времени. 105 Замещение дефектов колеи межпальцевой складки Анатомическая модель межпальцевой складки: две поставленные на свои вершины пластинки, сопоставленные основаниями: треугольные (1-ая складка) При повреждении или рубцах межпальцевой складки прежде всего нужно определить, насколько затронуты патологическим процессом ее пластинки. Наиболее важно решить вопрос о характере контрактуры складки (одно- или двухмерная). пятиугольные (II-ая, III-я, IV-ая складка) линия их соприкосновения составляет край складки. Кожа, образующая складку, покрыта рубцами. Необходима заместительная операция! Дорзальная пластинка межпальцевой складки замещается путем свободной пересадки. Условием успешности вмешательства является интактность ладонного листка складки. Для замещения ладонной пластинки первой межпальцевой складки можно успешно использовать транспозиционный лоскут с тыльной поверхности кисти (Brand и Milford, 1971) или крупные, возможно, даже множественные ротационные лоскуты (Flatt и Wood, 1970). Для операций на остальных межпальцевых складках используют лоскуты с боковой или дорзальной поверхности пальцев, которые перемещают на дефект путем вращения. Если необходимо заместить обе пластинки межпальцевой складки, то речь может идти только о пересадке лоскутов с отдаленных участков тела. Наиболее подходящим донорским местом для этой цели является передне-внутренняя поверхность предплечья или обычные места взятия лоскутов на туловище. 206 Линейный рубец I = Z-пластнка J В заместительной кож- > Для частичного замещения палъмарной пластинки первой межпальцевой складки можно использовать транспозиционный лоскут с радиальной поверхности пясти. Метод был впервые предложен для устранения дефекта кожи, возникающего в результате оперативного разрешения миогенной аддукционной контрактуры большого пальца (Spinner, 1969). Данный способ при обширном рубцевании применять нельзя. При одномерной контрактуре и в несколько более сложных случаях можно использовать и лоскут Лимберга, но не в оригинальной его форме (лоскут с внутренней поверхности пальца), а как он показан на рисунке, что значительно облегчает закрытие донорской раны. Для коррекции отграниченного рубцевания в дорзальной части Лимберг (1960) выкраивал с поверхностей пальцев, обращенных друг к другу, треугольные лоскуты, которые использовал одновременно. При закрытии донорской раны использовалась эластичная кожа тыльной поверхности пальцев, поэтому данный метод не может одновременно использоваться для устранения дефектов нескольких межпальцевых складок. При линейных рубцах может использоваться и пластика межпальцевыми лоскутами-«бабочками» (Shaw и сотр., 1973). По сути, это вмешательство состоит из двух встречных Z-пластик. Можно выполнить операцию и так, что одна из ветвей буквы Z будет приходиться на ладонную сторону складки. 207 Местнопластические операции для замещения колеи межпальцевой складки Типичная послеожоговая контрактура дорзальной пластинки межпальцевой складки, сопряженная с большими рубцами. Tanzer (1948) устраняет эту контрактуру путем пересадки лоскута на ножке с боковой поверхности одного из пальцев* Дефект кожи после иссечения сморщившихся рубцов, обусловивших контрактуру. Иссечение лоскута, который не может лежать ниже медиолатеральной линии. Вращение лоскута на дефект в области складки. Вшитый лоскут и донорская рана. Линия швов проходит по пограничной функциональной линии складки, поэтому и не будет сморщиваться. Донорская рана покрывается свободным расщепленным трансплантатом. Операция может быть выполнена одновременно на всех межпальцевых складках. Сформированные межпальцевые складки эластичны, мобильны, их функция безупречна (хирург A. D.). 208 Тяжелая послеожоговая контрактура всех межпальцевьтх складок. Рубец первой межпальцевой складки изъязвился в результате ирритации при движениях. Метод, который разработал Tanzer (1948), пригоден и для формирования первой межпальцевой складки, с тем лишь видоизменением, что лоскут следует брать с ладоняо-лучевой поверхности кисти. Таким образом, для формирования лоскута используется и кожа ладони. Если сморщивание межпальцевых складок присоединяется к обширным рубцам тыла кисти — обычно это бывает после ожогов, — заместительные операции на складках должны проводиться одновременно с устранением дефекта кожи тыла кисти. Если кожа боковой поверхности пальцев не повреждена, ее можно использовать для пересадки по методу, сходному с методом Tanzer (1948). Таким образом можно заместить здоровой кожей по крайней мере 2/3 дорзальной пластинки межпальцевой складки, а линия швов при пересадке свободного расщепленного трансплантата будет проходить по оси движений складки. Восстановление первой межпальцевой складки описанным методом дало отличный результат (хирург A. D.). Межпальцевые складки нормальные, функциональная способность кисти и пальцев полная (хирург A. DO- 209 Устранение дефекта кожи межлолы/eeotf складки путем пересадки лоскутов с отдаленных участков тепа Обе пластинки первой межпальцевой складки могут быть замещены только путем пересадки лоскута с отдаленных частей тела. Условия вмешательства усложняются, если складка окружена Рубцовыми тканями. Для устранения дефекта, возникшего после иссечения рубцов, очень успешно можно использовать стебельчатый лоскут, который предоставляет достаточное количество кожи для замещений одновременно двух пластинок, хорошо размешается на месте дефекта, чему способствует длинная ножка, которую при этом не приходится перегибать. Остальные части лоскута могут быть использованы для замещения дефектов кожи ладони и пальцев. Преимуществом пластики стебельчатым лоскутом является то, что при необходимости вмешательство можно разделить на несколько этапов, между которыми можно соблюдать промежутки. Причины этого: осложнения, заживление, отеки, ограниченность подвижности суставов. В эти промежутки может быть проведено соответствующее лечение. С помощью пересадки стебельчатого лоскута одновременно можно восстановить несколько межпальцевых складок. В случае, приведенном на иллюстрации, стебельчатым лоскутом замещается кожа ладонной пластинки первой межпальцевой складки и обе пластинки межпальцевой складки, сформированной на месте ампутированного третьего пальца. Рубцовое сморщивание обеих пластинок первой межпальцевой складки; окружающие ткани интактны. Точно наложенные швы и значительное обезжиривание обеспечивают успех операции (хирург М. Т.). 210 Оптимальным, но трудно выполнимым методом замещения обеих пластинок первой межпальцевой складки является метод Colson и сотр. (1967), т. н. «lambeaugreffe». При первой операции рубец на ладонной стороне иссекается настолько, чтобы стала возможной абдукция большого пальца и ножка лоскута могла быть свободно, без натяжения размещена на воспринимающем ложе. Лоскут (кроме ножки) полностью обезжиривается, его помещают на дефект так, чтобы обезжиренная территория приходилась на место дорзальной пластинки складки и ее перегиба, а ножка — на место ладонной пластинки складки. Ножка отсекается на 21-ый день после первого вмешательства. Окончательно рубец иссекается на ладонной стороне после отсечения ножки, в это же время формируются и линии окончательных швов. Для замещения пальмарных дефектов складки используется длинная ножка лоскута. 211 Замещение дефектов колеи межпальцевых складок путем свободной пересадки кожи При планировании свободной пересадки кожи на тыльную поверхность кисти следует рассматривать зону межпальцевых складок как самостоятельную топографическую единицу, где действуют особые правила размещения линий швов. Линии швов в зоне межпальцевых складок следует формировать зигзагообразно, ибо при сжатии кисти в кулак кости запясться натягивают кожу в поперечном направлении. Прямой рубец, если он будет совпадать с линией такого натяжения, обязательно гипертрофируется, сморщится и будет препятствовать движениям кисти. Основным принципом проведения свободных пересадок кожи на участках межпальцевых складок является то, что линии швов здесь должны проходить по анатомическим границам складок или параллельно им. Метод, наиболее оправдавший себя при замещениях кожи дорзальной пластинки межпальцевой складки (G. V. Webster и Rowland, 1946). 212 Если дефект кожи распространяется и на пальцы, то устранение дефекта самой складки также проводится путем свободной пересадки сужающегося кверху лоскута. Линии швов встречаются под острым углом, на средне-боковой линии пальца. Если часть кожи складки интактна, ее сохраняют и накладывают зигзагообразные швы (Planas, 1962). Вокруг интактной межпальцевой складки швы будут проходить вдоль границ межпальцевой складки (хирург A. D.). 213 Оперативное вмешательство при врожденной синдактилии Основные принципы вмешательства при врожденной синдактилии; — нужно так сформировать межпальцевую складку, чтобы она имела нормальную глубину и ширину, необходимо правильно выбрать направления линий швов; — дефекты кожи, возникающие при разделении пальцев на поверхностях, обращенных друг к другу, следует замещать по возможности кожей с пальцев. Если это невозможно, то в целях предупреждения сморщивания нужно прибегнуть к свободной пересадке (Ю. Ю. Джанелидзе, 1924); — необходимо предельно щадить кожу на ладонной поверхности пальцев. Teller (1810) Dieffenbach (1834); Oldfield (1948) кожи Iselm (1955) нения 1956). одного из дефекта них на Наиболее распространенным методом пластического формирования межпальцевой складки является метод сопоставления двух треугольных лоскутов. Если межпальцевая мембрана широкая, то при разделении пальцев дефекты замещаются собственной кожей этого пальца, а для устрадругом пальце используется свободная пересадка (Cronin, Norton (1881); Felizet (1892); Bunnell (1932); Cronin (1956) При тесном срастании двух пальцев свободная пересадка кожи при разделении их применяется на обоих пальцах. По линиям суставов линии швов преломляются (Bunnell. 1932; Nylen, 1957; Morel-Fatio, 1958). Morel-Fatio (1958) 214 Линии разрезов в начале операции. Планирование вмешательства при синдактилии средних размеров: для формирования межпальцевой складки используется два треугольных лоскута, линии разрезов при разделении имеют зигзагообразную форму. Состояние после разделения пальцев, отслоения лоскутов и иссечения волокнистой соединительной ткани, находившейся на месте межпальцевой складки. Сформированная межпальцевая складка; для покрытия дистальной поверхности пальцев оказалось достаточно собственной кожи пальцев. Боковые поверхности основных фаланг пальцев покрыты путем свободной пересадки кожи во всю толщу. Глубина и ширина межпальцевой складки нормальны, операционные рубцы почти незаметны (хирург A. D.). 215 Свободная пересадка кожи на тыльной стороне кисти Если с кисти трупа удалить кожу, покрывающую ее тыльную поверхность (включая и зону межпальцевых складок) и максимально растянуть, то мы увидим, что система эластических волокон кисти позволяет значительно большее растяжение в ширину, чем в длину. Растяжению же в продольном направлении способствует кожа предплечья. При вшивании лоскута натягивать кожу в поперечном направлении следует меньше, чем в длину, чтобы впоследствии иметь возможность для дальнейшего растяжения. Геометрическая форма растянутой кожи наводит на мысль о необходимости растягивания по диагоналям. Поэтому выкраивать лоскут проще, если фиксировать его в конечных точках диагоналей швами. При накладывании этих закрепляющих швов пальцы следует согнуть, а большой палец — отвести. Целесообразный порядок наложения фиксирующих швов. Здоровая жающая вании гивается. эластичная кожа при трансплантата окрусморщирастя- П р ямые, даже продольные, швы заживают, давая линейный рубец, если они не пересекают границ данной зоны. Если одна сторона трансплантата фиксирована к коже ладони, то сморщивание компенсируется за счет эластичной кожи тыльной поверхности кисти. Недостаточно преломленные линии швов в ходе этого выпрямляются, в результате чего может возникнуть контрактура! 216 ffl Различные методы вшивания свободного трансплантата Morel-Fatio и Tubiana (1948) Moncrief и сотр. (1964) Результаты свободной пересадки расщепленного лоскута. G. V. Webster и Rowland (1946) Возможные правильные направления швов на тьшьиой поверхности пальпев при вшиваыии свободного трансплантата. 217 Свободная пересадка кожи на ладони Линии швов при свободной пересадке кожи на ладони могут пересекать дистальную ладонную складку, складку запястья и linea vitalis et axialis, вернее, образованную ими букву «Н», а также флексионные борозды пальцев, только под углом в 90°. (На ладони сморщивание трансплантата не компенсируется за счет эластичности окружающих тканей, как на тыльной поверхности кисти.) Возможные варианты вшивания трансплантатов различной формы. Для пересадок на ладонь используется кожа во всю толщу или расщепленные (3/4) лоскуты. Кроме обычных донорских мест, эту кожу можно брать также с подошвы (Micks и Wilson, 1967) или с внутренней стороны лодыжки (J. P. Webster, 1955b), Для пересадки на пальцы Patton (1969) брал растепленный трансплантат с локтевой поверхности кисти, Worthen (1973) — с ладони, a Pakiam (1978a) — с боковой поверхности пальцев. Для пересадок на кончики пальцев наиболее пригоден лоскут («composite graft») с пальцев ног (Bunnell, 1948; McCash, 1959). 218 Устранение ромбовидного дефекта кожи, возникшего после поперечного рассечения стягивающего рубца (Stelling, 1963). Линия швов не должна пересекать сгибательную борозду (Rubin и сотр., 1950). Стороны длинного трансплантата можно прервать небольшими лоскутками. Замещение крупного дефекта кожи после иссечения рубца, распространявшегося почти на всю поверхность ладони и причинившего значительную контрактуру после ожога в детском возрасте, путем свободной пересадки лоскута во всю толщу из паховой области. Коррекция сморщенного рубпа двойной Z-пластикой на гипотенаре (хирург A. D.). Устранение контрактуры на пальцах, вызванной продольным рубцом лоскута на ножке, — методом Z-пластики, а на поверхности ладони — косым надрезом и свободной пересадкой кожи. Продольный рубец лоскута на ножке не причиняет контрактуру на гипотенаре. Ввиду сильных и многосторонних движений большого пальца опасность образования гипертрофического рубца на тенаре особенно большая. Линии швов должны иметь остроугольную форму (хирург A. D.). 219 Местноппастические операции на ладони Отслоение кожи ладони следует проводить в соответствии с топографическими соотношениями подкожных образований. Кожа ладони толстая, ригидная, фиксированная к основанию соединительнотканными волокнами. Для проведения местнопластических операций условия имеются не на всех ее участках, а только на местах, удаленных от центра, где подкожная клетчатка толще, рыхлее и мобильнее. На ладони взрослого человека дефекты кожи диаметром более 1 см обычно устранить путем местной пластики невозможно. Из известных нам способов наиболее соответствуют этим особым условиям лоскуты на подкожноклетчаточной ножке (Esser, Emmett). Но в центральной части ладони их применять нельзя. При отслоении лоскута подкожноклетчаточная ножка мобилизуется путем отсечения соединительнотканных тяжей в косой плоскости, по направлению от тела лоскута, которые «прощупываются» скальпелем. Использование тонкого (5-0) шовного материала предохраняет от чрезмерного натяжения. 220 Для устранения кожного дефекта на ладони (редко — на тыльной поверхности кисти) можно в исключительных случаях использовать и кожу сильно поврежденного пальца. После глубокого ожога по локтевому краю кисти сморщивание большого рубца гипотенара привело к необратимой контрактуре поврежденного мизинца, фиксированного в положении подвывиха. Оставшейся кожи мизинца оказалось как раз достаточно для покрытия кожного дефекта гипотенара. Кожа мизинца снимается с сухожилий и костей с помощью разреза, проведенного по средне-боковой линии локтевого края. Препаровка проводится, по сути, в аваскулярном слое, в кожных лоскутах нервно-сосудистые образования остаются незатронутыми. Экэартикуляция пальца проводится в пястно-фаланговом суставе. Распластав кожу пальца на гипотенаре, определяют границы иссечения рубца. Линия швов в конце операции. В целях определения правильного направления линии швов кожный лоскут по длиннику надсекается. (Две верхушки имеют самостоятельное кровоснабжение из двух ладонных артерий.) Одновременно удаляются рубцово измененные участки кожи мизинца. Приживший лоскут к моменту снятия швов (хирург A. D.). 221 Z-пластика на ладонной стороне кисти На ладони кожа ригидна и прочно фиксирована к основанию, что является фактором, затрудняющим классическую Z-пластику. Что же касается пальцев, то здесь просто-напросто нет достаточного количества кожи для классической пластики двумя встречными перемещенными лоскутами. Поэтому приходится прибегать к множественной Z-пластике. Если длина рубцового тяжа на пальце превышает длину одного его сегмента, то провести простую Z-пластику невозможно, посколько неоткуда выкраивать лоскуты. В результате двойной или еще более многократной Z-пластики можно достигнуть такого же удлинения, как и при классической Z-пластике, в то же время поперечное укорочение будет во столько раз меньше, на сколько частей была разбита территория первоначальной однократной Zпластики (McGregor, 1967). Под небольшим углом (30-45°) можно выкраивать более длинные и мобильные лоскуты, выступы которых, угрожающие некрозом, выходят за линию разреза, а потому их легко удалить (М. Iselin и F. Iselin, 1965). Считающиеся оптимальными лоскуты, иссеченные под углом в 60°, из-за ригидности кожи пальцев могут быть обменены только при сильном натяжении, что угрожает странгуляционным некрозом. 222 Предупредить некроз можно и дугообразным разрезом, выкраиванием лоскута под более острым углом (McGregor, 1967). Оба метода приводят к аналогичному результату: поперечная линия швов становится несколько косой, лоскуты не натягиваются. Применение Z-пластнки на пальцах Если угол стягивающего рубца больше 60° и он не пересекает сгибательную борозду, его можно скорригировать простой Z-пластикой. Если рубец пересекает сгибательную борозду, боковые ветви воображаемой буквы Z нужно формировать так, чтобы они кончались у конечной медиолатеральной точки сгибательной борозды, поскольку при таком условии поперечная линия швов придется точно на линию складки. Ветви Z-образного разреза при иссечении рубцов, пересекающих основные складки ладони, заканчиваются у складок, как и на пальцах. Из-за сильного натяжения проводить Z-пластинку на участке шире 1/4 ладони не рекомендуется. По мере продвижения от центра ладони к ее краям условия проведения Z-пластики становятся все лучше и лучше. Последовательную множественную Z-пластику можно выполнить я в обратном («зеркальном») порядке. Три излишка кожи, расположенные вблизи друг друга, угрожают осложнениями при заживлении. Поскольку пальцы в направлении ногтя утоньчаются, лоскуты при Z-пластике по мере приближения к вершине пальца будут все меньше и меньше («multiple diminishing Z-plasty» McGregor, 1967). Линия швов не должна пересекать сгибательную борозду. После иссечения слишком широкого рубца лоскуты при Z-пластике неспособны полностью покрыть образовавшийся дефект. В таких случаях после обычной Z-пластики остаются маленькие треугольные дефекты, которые устраняются путем свободной пересадки кожи. 223 Специальные формы Zплостики но кисти Устранение т. н. амниотических стягиваний на пальцах проводится путем серийных пластических операций (Zпластик). Циркулярные стягивания оперируют двухмоментно, сначала вмешательство проводится на дорзальной стороне. На месте иссеченного кольца остается довольно широкий дефект кожи. В таком случае для его замещения нужно выкраивать длинные лоскуты под острым углом. На четвертом пальце перетяжка узкая, поэтому одномоментной Z-пластикой с перемещением лоскутов, выкроенных под углом в 60°, можно достигнуть удовлетворительного результата. Z-пластика одностороннего рубца на ладонной поверхности пальца проводится асимметричными Z-образными лоскутами, причем на более узкой стороне выкраивается длинный лоскут, под более острым углом. 224 Подшитые лоскуты на одном пальце и линия разреза — на другом. Спустя месяц можно провести вмешательство на ладонной стороне. После вращения лоскутов выступ более длинного лоскута удаляется. Рубец наподобие струны в первой межпальцевой складке. В случае значительной аддукционной контрактуры большого пальца планируется обычная простая Z-пластика, которая по необходимости модифицируется в ходе вмешательства (М. Iselin и F. Iselin, 1965). Лоскуты широко отсепаровываютсЯ( большой палец максимально отводится. Встречные лоскуты сближают до тех пор, пока они не начнут натягиваться. На встречном лоскуте отмечается наиболее удобное, без натяжения положение другого лоскута. В турами ими дефект. соответствии проводятся с обозначенными дальнейшие резы. О б м е н яв лоскуты, теперь уже их можно удобно разместить рядом и покрыть конраз- Линия швов в конце операции. В подобных случаях, заранее измерив, можно проводить двойную Z-пластику (McGregor, 1967) или т. н. 120°-ную «split Z-plasty» по методу, который предложил Лимберг, Результаты обычно сходны. Однако эмпирический метод гораздо надежнее (хирург М. Т.). 225 Местнопластические операции на пальцах Особая оценка Ротационный лоскут. Транспозиционный лоскут или иной метод. Местной пластикой могут быть устранены дефекты кожи, по ширине не превышающие одной трети отдельных сегментов. Продольные дефекты методами местной пластики устранимы в том случае, если они не шире половины пальца и не длиннее двух третей сегмента. Узкий дисгальный дефект в обоих направлениях может быть устранен перемещением кожи целого сегмента. Перемещение двойного лоскута над проксимальным межфаланговым суставом. 226 На дистальной половине пальцев возможности местнопластических операций более ограниченные, чем на их проксимальной половине. Боковой транспозиционный лоскут для устранения дефектов кожи средних и проксимальных сегментов пальцев (Bunnell, 1948). «У-¥»-образная пластика или смещение лоскутов для замещения узких поперечных дефектов. Продольный узкий дефект, не выходящий за рамки длины одного сегмента, может быть устранен латеродорзальным мостовидным лоскутом — если нужно, двухсторонним (Тапzer, I952). Метод, основанный на использовании эластичной кожи дорзального региона, может использоваться только на проксимальных участках. Дорзальный транспозиционный лоскут для замещения дефектов кожи на боковой поверхности пальцев. Чтобы линия швов не пересекала сгибательную борозду, конец ротационного лоскута, использованный на ладонной стороне, оформляется зигзагообразно. Метод, который предложил Hueston (1966), используется для устранения продольных дефектов, распространяющихся на два проксимальных сегмента. Местная пластика лоскутом «flagflap» (Vilain, 1952). 227 Перекрестная пластика пальцев рук Дефекты кожи ладонной поверхности пальцев покрываются лоскутами на ножке, взятыми с тыльной поверхности основных и средних фаланг соседних пальцев. Донорская рана закрывается путем свободной пересадки кожи. Как на воспринимающем ложе, так и на донорском месте пластика абсолютно полноценна, лишь на кончике пальца чувствительность пересаженного лоскута оказывается хуже. В качестве донорского места можно использовать всю тыльную поверхность кисти до дистального межфалангового сустава. 70-100% ладонной поверхности кисти может быть замещено в зависимости от того, о каких двух пальцах идет речь и о кисти какой конституции. Со времени первого описания (Cronin и Вгаиег, 1949; Cronin, 1951) это один из основных методов хирургии кисти, много раз модифицированный. Показания: такой дефект кожи на ладонной поверхности пальца, который невозможно устранить местной пластикой, и который не больше, чем длина двух проксимальных фаланг соседнего пальца. Лоскут отслаивается в рыхлой соединительной ткани над паратеноном натягивающего сухожилия. Кожа ладонной поверхности пальца очень ценна, ее можно сохранить, если придать дефекту — и лоскуту — зигзагообразные контуры. Дефект на ладонной поверхности пальца обычно расширяют с двух сторон до медиолатеральной линии, чтобы линии швов пришлись на эти пограничные участки. Лоскут отслаивается также до медиолатеральной линии. У ножки лоскута приходится отсекать толстые волокна, прочно фиксирующие его (связка Cleland). Донорская рана и рана на месте отсечения ножки покрываются свободными расщепленными трансплантатами. В зависимости от условий ножка лоскута отсекается на 14-21-й день. Возникший дефект кожи устраняют, накладывая швы по медиолатеральной линии. 228 Через три месяца после вмешательства оба пальца полностью зажили. «Flag-flap» Vilain (1952) Перекрестная пластика пальцев при дефектах на тыльной поверхности Tempest (1952) Для устранения дефекта кончика большого пальца лучше всего брать лоскут с третьего пальца на боковой (М, Iselm, 1955) юш проксимальной ножке (Kislow и Kelly, 1960). Однако можно брать лоскут и со второго пальца (Tempest, 1952). Для устранения небольших дефектов на кончике пальца используется перекрестный лоскут на дистальной ножке. О Основные типы расположения лоскута и его ножек (Calberg, 1957). Перекрестным лоскутом можно одновременно замещать кожу на четырех пальцах (Donati von Gralath, 1965; R. W. Wood, 1968). Использование кожи пальца в форме лоскута, «cross hand flap», предложенного Lewin (1959). 229 Использование колеи плеча и предплечья для устранения дефектов пальцев Для замещения дефектов кожи на длинных пальцах обычно берутся лоскуты с внутренней поверхности предплечья, чаще на краниальной, реже — на каудальной ножке. Можно использовать и кожу со сгибательной поверхности предплечья, но при этом фиксация и послеоперационное лечение затруднены. Для устранения дефекта кожи большого пальца можно брать лоскут как с внутренней, гак и с наружной поверхности предплечья. П ри использовании лоскутов с отдаленных участков чаще всего применяют кожу верхней конечности противоположной стороны, поскольку она тонка, имеет незначительную жировую подкладку, обильно васкуляризована. Однако ее использование предполагает тщательное и технически совершенное выполнение вмешательства и соответствующее послеоперационное лечение. Кожа наружной поверхности толше, чувствительность ее хуже, рубец на месте донорской раны более заметен. Самым надежным методом кожной пластики на инфицированных участках является пластика стебельчатым лоскутом, которую можно предлагать у детей и у больных, с которыми трудно установить контакт (McCash, 1956). Кожа двух пальцев может быть замещена одновременно, для этого на руке выкраиваются два лоскута, один — на краниальной, а другой — на каудальной ножке. 230 При полном дефекте кожи кончика пальца наилучший по форме результат достигается за счет пересадки лоскута с предплечья. Передняя или наружная поверхность предплечья — Для устранения дефектов кожи ыа длинных пальцах выкраиваются лоскуты с наружной поверхности плеча или предплечья. прекрасное донорское место для выкраивания лоскутов, использующихся при дефектах большого пальца. При устранении обширных и глубоких дефектов кожи на тыльной поверхности пальцев удовлетворительного во всех отношениях результата можно ждать только от применения лоскутов с предплечья. Результат, удовлетворительный и с точки зрения косметики, дает только максимально обезжиренный лоскут (Colson и Janvier, 1966). Одновременно с использованием лоскута предплечья может быть проведено и замещение сухожилия. Целесообразно выкраивать лоскут на такой высоте, чтобы предплечье могло служить опорой для кисти. 231 Устранение кожных дефектов пальцев руки путем прямой пересадки лоскутов с отдаленных участков тела Для замещения дефектов кожи на тыльной поверхности пальцев обычно используют лоскуты с брюшной стенки противоположной половины тела. Для замещения кожи на ладонной поверхности пальцев обычно выкраивают лоскуты на брюшной стенке, на той же половине тела. Если наилучшее для этой цели донорское место — верхняя конечность противоположной стороны — по какой-либо причине не может быть использовано (тучный больной, ригидные суставы), то лоскут выкраивается на туловище. Под женской молочной железой можно выкраивать лоскуты для замещения дефектов кожи как на ладонной, так и на тыльной поверхности пальцев. Донорская рана закрывается простым ушиванием, рубец почти незаметен благодаря своему расположению (Morel-Fatio, 1958). Дефекты кожи на пальцах могут быть устранены пересадкой одного лоскута с грудной стенки, двух лоскутов с брюшной стенки, более того, трех, а то и четырех лоскутов одновременно. Большое число лоскутов необходимо в основном в тех случаях, когда дефект находится на боковой поверхности пальцев (Emmett, 1974). 232 цев используется ной питающей лией (хирург L. М.)- Лоскут с брюшной стенки, пересаженный на тыльную поверхность пальцев руки, никогда не дает удовлетворительного косметического результата. Для одновременного замещения дефектов кожи нескольких пальстебельчатый лоскут (возможно, лоскут на одножке) в комбинации с искусственной синдакти- Метод Bertenyi (1968) позволяет избежать создания искусственной синдактилии. Прежде всего формируется мостовидный лоскут с подкладкой из расщепленной кожи. После заживления каудальная ножка лоскута отсекается, из расщепленной кожи и из жировой подкладки лоскута иссекается форма, соответствующая дефекту пальцев. 233 Устранение циркулярных дефектов колеи на пальцах руки Устранить циркулярный кожный дефект на пальцах можно только с помощью лоскута на питающей ножке, поскольку свободный трансплантат сморщивается и странгулирует. Свободная пересадка кожи может использоваться лишь как временный способ пересадки. Наиболее подходящим донорским местом является передняя и внутренняя поверхности предплечья. Лоскут на краниальной ножке планируется так, чтобы линия швов после закрытия донорской раны соответствовала ходу силовых линий. Лоскут отслаивают, захватывая за выступ, с которым его оставляют связанным. Часгь лоскута, приходящуюся на дефект, полностью обезжиривают, после чего вшивают на воспринимающее ложе так, чтобы оба конца лоскута, циркулярно охватывающего палец, по возможности, встретились по медиолатеральной линии. Ножка лоскута формируется в виде стебля. Через три месяца после пластики функция полностью восстановилась, косметический результат рург A. D.). 234 Лоскут по тыльной и обеим боковым поверхностям пальца прижил. Отсечение ножки, обезжиривание и вшивание проводится на 21-й день. также удовлетворителен (хи- Спасти палец, с которого вся кожа сгянута, как перчатка, можно только путем немедленной пересадки лоскута на ножке с безупречным кровоснабжением. Для этой цели как нельзя лучше пригоден стебельчатый лоскут на одной ножке, взятый с брюшной стенки (Shaw и Раупе, 1946а), из дельтопекторальной области (Nieto-Cano, 1948), из-под молочной железы или же с другой верхней конечности (Campbell Reid, 1956a). Если устранение дефекта на травматически денервированном участке путем пересадки лоскута с отдаленной части тела не дало положительный результат, то с целью восстановления чувствительности позже следует провести новую операцию. Bunnell (1944) ранение циркулярных дефектов кожи пальцев, если их длина не превышает 3-4 см, успешно может осуществляться путем скольжения двойного лоскута Bunnell (1944), который пригоден и для одновременной пластики на нескольких пальцах (Kovacs, 1955). У с т Pieper (1972) Для одновременного покрытия циркулярных дефектов кожи нескольких пальцев можно брать лоскут с туловища (McDonald и J. S. Webster, 1946). Пересадка производится в несколько этапов. 235 Устранение дефектов колеи но кончике лолы/о, / Сросшийся с костью, болезненный атрофический рубец, возникший в результате вторичного заживления раны после отрыва кончика пальца. Для полноценной функции кисти необходима полная осязательная способность кончиков I, II и III пальцев. Небольшие дефекты кончиков пальцев могут быть устранены за счет смешения кожи на ладонной поверхности пальца. Два нейроваскулярных тяжа обеспечивают кровоснабжение и иннервацию лоскута (Snow, 1967b). Лоскут отслаивается из двух медиолатеральных разрезов, при этом нужно следить за тем, чтобы не были повреждены дорзальные ветви артерии и нерва. При необходимости можно мобилизовать всю кожу ладонной поверхности пальца. Лоскут вшивается в направлении к кон- У основания пальца, как правило, образуется излишек кожи на дорзальной чику пальца косыми швами (в резуль- стороне, он иссекается в форме треугольника Бурова. тате чего они оказывают натягивающее Последний этап операции — действие в дистальном направлении) иссечение рубца и вшивание конца лоскута на при среднесогнутом пальце. кончике пальца; в швы захватывается и ноготь. Ч е р е з три месяца после операции палец можно полностью выпрямить, кончик его удовлетворительно выполнен лоскутом, чувствительность полностью восстановлена (хирург A. D.). 236 У работников физического труда главной целью вмешательства должно быть покрытие кости кожей с хорошей подкожной подстилкой и высокой сопротивляемостью. Этим требованиям полностью удовлетворяет перекрестная пластика. Клиновидный дефект кожи, возникший после панариция кончика пальца, успешнее всего может быть устранен пересадкой лоскута с отдаленного участка тела, подкожная клетчатка которого заполняет дефект. Все три способа в основном ценны тогда, когда повреждено сразу несколько пальцев и нет возможности провести перекрестную пластику. При дефектах, возникающих после прямых или дорзально-наклонных ампутаций, используется лоскут, показанный на рисунке (Hueston, 1959). Лоскут «flag-flap» (Vilain, 1952) может быть использован для покрытия кости при ампутациях дистальной трети средней фаланги. Дефекты кожи после прямых или наклонных в сторону ладони ампутаций могут быть устранены путем вращения лоскута с ладонной поверхности средней и основной фаланги (Hueston, 1959), Когда-то применялись лоскуты тенара (Flatt, 1955; М. Iselm, 1955), а также заушный лоскут (Wilson, 1965). Вместо перекрестного этот лоскут плохой! 237 Устранение дефектов кож. на кончике пальца, I/ Важнейшим участком чувствительной поверхности кисти является кончик пальца, поэтому замещение дефекта кожи здесь должно быть абсолютно полноценным, г. е, оно должно проводиться с помощью пересадки местных тканей. Маленькие (не превышающие в диаметре 2-3 мм) дефекты кожи на кончике пальца могут быть устранены путем мобилизации мягких тканей кончика пальца. С точки зрения функции, требованием первостепенной важности является получение мягкого линейного рубца. Местнопластитеская коррекция втянутого рубца после инцизии в форме «пасти аллигатора» в комбинации с Z-пластикой (хирург A. D.). На кончике пальца выкраивается треугольный поскуг(разрез захватывает только кожу), затем этот лоскут с дистальной стороны остро отделяется от периоста. Оттягивая лоскут кожным крючком в дистальном направлении, острыми ножницами отсекают натянутые соединительнотканные волокна, пока не удастся сместить лоскут до края ногтя. При косой ампутации кончика пальца, если ногтевая фаланга на две трети сохранена, для устранения возникающего кожного дефекта можно использовать лоскут TranquilliLeali (1935) на питающей ножке из подкожной клетчатки. Пришив лоскут к ногтю, закрьтают донорскую рану, постепенно сужая ее («V-Ytt-образная пластика). Таким образом можно получить кончик пальца, несколько меньше первоначального, но с отличной чувствительной способностью. 238 J В случае ампутаций на уровне сере дины концевой фаланги или лрокси мальнее этого можно восстанавли вать кончик пальца двойным лоску том на ножке из подкожной клет чатки (Kutler, 1947). Лоскуты вы краиваются по бокам пальца. Если плоскость ампутации находится на таком уровне, что ногтя вообще не остается, то проще и надежнее всего покрыть культю кожей, смешенной сюда вращением с дорзальной стороны (Flint и Harrison, 1965). Донорская рана закрывается путем свободной пересадки расщепленного кожного лоскута. 239 Пластика нейроваскупярным островковым лоскутом Утрата чувствительности не вызывает расстройства функции. Участок можно использовать для взятия лоскутов. Чувствительная способность важна. Лоскут начинают отслаивать дистально над сухожильным влагалищем или периостом. Разделенные пальцевые нервы и перевязанная артерия. 240 Чувствительная способность непре- Чувствительной способностью кожи определяется функция кисти как органа осязания. Потеря отдельных важных «рабочих поверхностей» — главным образом, на большом пальце — почти равноценна утрате целого пальца. Поэтому в таких случаях обосновано взятие лоскутов с менее важных в функциональном отношении осязательных поверхностей и использование их для полного восстановления чувствительности на важных местах. Используются нейроваскулярные островковые лоскуты (Moberg, 1955; Littler, 1956). менно необходима. Подняв лоскут, отсепаровывают нейроваскулярный тяж; артерию, дающую ветви к соседнему пальцу, лигируют у места разветвления (Coleman и Anson, 1961). Лоскут на нейроваскулярной ножке должной длины готов для пересадки. После этого проводится эксцизия на большом пальце, формируется подкожный туннель. Полноценное восстановление кожного покрова ладонной поверхности большого пальца по методу Hueston (1965). Пальцевые нервы, идущие общим стволом, остро отделяются друг от друга. К концу лоскута подводится нитка-держалка, после чего на лоскут натягивается палец резиновой перчатки. Смоченный и тем самым ставший скользким резиновый перчаточный палец и нитка-держалка помогают провести лоскут под кожей тенара на большой палец (Sullivan исотр., 1967). Лоскут, вшитый на большом пальце. Донорская рана закрыта путем пересадки кожи во всю толщу, взятой с предплечья. Через год после операции отмечается полноценная функция обоих пальцев (хирург A. D.). Островковый лоскут на двух нейроваскулярных ножках (Littler, 1956; В. O'Brien, 1965). Используется для полноценного устранения дефектов кончиков пальцев. Проксимально мобилизуя нейроваскулярные тяжи, благодаря их эластичности получаем возможность смещения лоскута на 1,5 см. Вторичный дефект устраняется путем свободной пересадки кожи во всю толщу. Holevich (1963) разработал методику пластики островковым лоскутом на нейроваскулярной ножке, включающей в себя чувствительные ветви лучевого нерва, дорзальные ветви лучевой артерии и дорзальные вены. рий, поэтому целесообразно предварительно провести ангиографическое исследование (Coleman и Anson, 1961). Мозговая ориентация пересаженного лоскута лишь спустя длительное время (а то и вовсе нет) приспосабливается к новому положению. С этой точки зрения лучшие результаты достигаются, если пересадка проводится в рамках участка, снабжаемого тем же нервным стволом. 241 ПЛАСТИЧЕСКИЕ ОПЕРАЦИИ НА ТУЛОВИЩЕ Туловище — часть тела, содержащая участки различного строения и функций. Преобладающая часть кожи туловища имеет гомогенную структуру, толщину; характерной чертой ее является эластичность, отсутствие напряженности, кожу туловища легко собрать в складку. Эти свойства кожи туловища позволяют использовать для пересадки участки значительной длины (35-40 см) и ширины (8-12 см) при простом ушивании донорской раны без особого натяжения. Если же восстановительные операции проводятся по функциональным соображениям и косметический эффект вмешательства имеет второстепенное значение, то с кожной поверхности туловища можно брать для пересадок и еще большие по размерам лоскуты, но донорские раны при этом уже по, крываются свободными трансплантатами. Все это и объясняетпочему туловище так часто служит донорским местом при пересадке лоскутов на питающей ножке непосредственно на дефект и при пластических операциях с миграцией лоскутов. Благодаря эластичности кожи туловища ее дефекты устраняются обычно за счет местных тканей, путем местнопластических операций. Если же дефект обширный и местных тканей для его устранения недостаточно, то на туловище прибегают исключительно только к свободной пересадке расщепленных лоскутов кожи. Местнопластические операции в комбинации со свободной пересадкой кожи используются в тех случаях, когда приходится устранять проникающие дефекты стенок полостей туловища (грудной, брюшной). Особенности отдельных участков туловища должны учитываться со следующих точек зрения: В области плечевого сустава — плечо и подмышечная область — довольно часто выполняются различные оперативные вмешательства по поводу злокачественных опухолей, воспалительных процессов и травм. Значение этой области увеличивается за счет того, что движения руки оказывают значительное влияние на ход заживления кожных ран. Поэтому в данной области направление каждого разреза, каждой линии швов нужно планиро- 242 вать тщательно и точно, сантиметр за сантиметром, ибо если линии швов не соответствуют ходу силовых линий, возникают гипертрофические рубцы, которые, сморщиваясь, приводят позже к контрактуре. При планировании любой операции в области молочной железы нужно учитывать нахождение там самой молочной железы, особенно у женщин, поскольку у них этот комплекс ставит перед хирургом такие же строгие косметические требования, как и при вмешательствах на лице. У мужчин нужно лишь оставлять интактным сосок. Пупок — важный эстетический фактор, его устранение приводит к таким косметическим искажениям общей картины брюшной стенки, что становится абсолютно показанной операция в целях создания втяжения, имитирующего пупок, особенно в молодом возрасте. При планировании операций оволосение следует принимать во внимание особенно в тех случаях, когда мы намереваемся переносить кожу с туловища на другие части тела. Если она переносится на такие участки, где оволосения нет (лоб, спинка носа, сгибательная поверхность суставов, ладонь, подошва), то операция обречена на полный неуспех, пластику приходится повторять, поскольку мы не имеем надежного метода стойкой депиляции. Особенно тщательной планировки требуют операции на коже тазовой и промежностной областей, поскольку здесь расположены естественные отверстия тела и половые органы, и небезразлично, в каком месте будут послеоперационные рубцы. Кожа крестцовой области — единственный участок кожного покрова туловища, подверженный значительной механической нагрузке, сюда можно пересаживать только такую кожу, которая может выдержать значительное давление (главным образом — при лежании), она должна иметь жировую подкладку, особое внимание нужно обращать на расположение послеоперационных рубцов (поперечное или косое). Расположение линий швов на туловище Если линии швов проходят перпендикулярно силовым линиям, то возникают гипертрофические рубцы, которые сморщиваются. Прохождение силовых линий на туловище. При истинной склонности к келоидозу келоид образуется даже в правильно расположенном рубце как реакция на операционную травму. Единственным методом коррекции сморщенных гипертрофических рубцов, возникших из-за неправильно выбранного направления линий швов, является иссечение этих рубцов и изменение направления линии швов с помощью Z-пластики. 243 Местнопластические операции на верхней поверхности туловища Длина лоскута на одной питающей ножке на туловище обычно не превышает ширины его ножки. Если ножка боковая, это соотношение может быть несколько улучшено в пользу длины. Мостовидный лоскут поперечного направления, проходящий и над средней линией, можно успешно формировать без тренировки только в области шеи и ключицы. Лоскуты, располагающиеся каудальнее, нужно обязательно тренировать, иначе средняя часть их некротизируется. Та часть лоскута на ножке, обращенной в сторону ключицы, которая превышает его ширину, некротизируется.как и подчревный лоскут, описанный Shaw и Раупе (194ба). Если лоскут на краниальной ножке содержит верхние перфорантные ветви внутренней артерии молочной железы (a. mammaria interna), его длина может быть весьма значительной без угрозы некроза (лоскут может продолжаться даже ниже пупка) (Onizuka и сотр., 1975). Эпигастральный лоскут (Shaw и Раупе 1946а) Кровоснабжается a. epigastrica inferior. Донорское место можно просто закрыть. У тучных больных эпигастральный лоскут является чрезмерно толстым. Подвздошно-бедренный лоскут. Кровоснабжается непосредственно кожными ветвями a. circumflexa ilium superficialis и a. epigastrica superficialis, которые образуют и между собой богатую сеть анастомозов и сопровождаются одноименными венами (J. Wood, 1863; Shaw и Раупе, 1946а; McGregor и Jackson, 1972; P. J. Smith и сотр., 1972). Ротационный лоскут для устранения дефекта, возникшего после удаления naevus pilosus на грудной стенке. 144 Торако-абдоминальный поперечный лоскут, получающий кровоснабжение из перфорантных ветвей артерий прямой мышцы живота. Его описали впервые Tai и Hasegawa (1974), R. G. Brown и сотр. (1975). Если лоскут применяют без тренировки, то он обязательно должен содержать и глубокую фасцию. Baroudi и сотр. (1978) Abbes и Sabatier (1970) Robinson (1976b) Lewinn и сотр. (1975) Burian (1967) Matton и D'Hooghe (1974); Drever (1977a) считают, что лоскут может быть продлен до лобкового сращения, поскольку его кровоснабжение обеспечивают непосредственно кожные ветви a. thoracica longa и a. inter- Bohmert (1976) costalis. 245 Замещение дефектов в области молочной железы за счет второй молочной железы Большие дозы рентгеновского облучения после радикальной операции по поводу карциномы молочной железы часто вызывают серьезные патологические изменения кожи. Единственным результативным методом лечения является иссечение всего патологически измененного участка и пластика здоровой кожей. Для этой цели чаше всего применяются различные методы использования кожи здоровой молочной железы. Sanvenero-Rossetli (1956); Abbes и Sabatier (1970) Reinhard (1953); Whalen (1953) Chalnot и Michon (1958) , f Janvier (1958) Matton и D'Hooghe (1974) 246 Мышечно-кожный лоскут из широкой мышцы спины Широкая мышца спины — самая крупная мышца человеческого тела. Она отходит от малого бугорка плечевой кости я веерообразно расходится по остистым отросткам 7-12 грудных позвонков (pars vertebralis), прикрепляясь на crista ossis ilii (pars Шаса). Мышцу кровоснабжают a. et v. thoracodorsalis. Иннервирует мышцу п. thoracodorsalis. Нервно-сосудистый тяж, вступающий с краниального направления, идет по медиальному краю мьппцы. Мышца тесно спаяна с кожей, она легко смещается над глубокими слоями тканей грудной стенки, что благоприятствует ее использованию для пластических операций, Мышечно-кожный лоскут широкой мышцы спины может быть двух видов: транспозиционный (перемешенный) и островковый. Больная с обозначенным участком вмешательства. Операция начинается с подготовки воспринимающего ложа (иссечение рубцов, отсепаровка окружающих тканей, гемостаз). Затем по вентральной линии обрисованного лоскута доходят до переднего края мышцы и тупо отделяют ее от сетования. Разрезом по дорзальному краю лоскута рассекают кожу и мышечные волокна. Отсепаровывается кожа вокруг лоскута, чем облегчается закрытие донорской раны. Проникая через мышцу, удлиняют краниальный разрез, изолируя тем самым мышечную ножку и увеличивая мобильность лоскута. Убеждаются в том, что лоскут можно без натяжения разместить на воспринимающем ложе. Затем накладывается двухрядный непрерывный шов по вертикальному краю донорской раны, после чего края лоскута соединяются с краями воспринимающего ложа. Больная через полгода после операции. 247 Местнопластические операции на брюшной стенке Conway и Stark (1956) '! Г Для устранения дефекта кожи, возникшего после иссечения лучевой язвы, использовано два транспозиционных лоскута. Донорская рана краниального лоскута может быть ушита, а дефект на месте взятия каудального лоскута покрывается путем пересадки свободного расщепленного трансплантата. Bogart и сотр. (1976) Для устранения дефекта на нижней части брюшной стенки использован мостовидный лоскут с краниальной части брюшной стенки. Дефект кожи на донорском месте устраняется лоскутами с нижней поверхности молочных желез в сочетании со свободной пересадкой кожи. 248 Местнопластические операции в области большого и малого вертелов Conway (1952) Cooway (1952) W. R. Cole и Bernard (1967) Дефект кожи в области вертела, возникший в результате воспалительного процесса в детском возрасте. Griffith (1963) Stark (1962) Мостовидный лоскут Действительные размеры дефекта становятся ясными только после широкого иссечения рубцов. Мобилизация окружающей кожи дает возможность ушить рану, однако ушивание проводится ступенчато (см. стр. 254) с зигзагообразным формированием швов на поверхности. 249 Мсстнопластические операции на спине Janvier и Colin (1972a) использовали для местной пластики на сливе метод С. Dufourmentel(1962). Длина лоскутов на одной питающей ножке, выкраиваемых на спине, должна совпадать с их шириной. Соотношение длины и ширины продольных мостовидных лоскутов может составлять 4 :1 (Onizuka и сотр., 1975). Устранение обширного дефекта, возникшего после иссечения лучевой язвы, лоскутом, взятым со здоровой стороны. Продольный лоскут Onizuka и сотр. (1975) на двух ножках можно одновременно использовать с двух сторон для устранения продольных медиальных дефектов. Устранение поперечного подлопаточного дефекта кожи двумя обменными треугольными лоскутами и двумя транспозиционными лоскутами. Состояние перед вмешательством. 250 План операции. «Bipedicle crossback flap» (Sisson и Goldstein, 1970). Линии швов в конце операции. После выздоровления. Применение «У-У»'Пластики на спине Атрофический рубец на верхней части спины после химического ожога, средина рубца изъязвлена. Разрез при иссечении повсеместно проходит по границе здоровой кожи. Дефект, возникший после иссечения рубца. V-образный разрез. Сформированный мостовидный лоскут после препаровки может быть легко помещен на место дефекта. Широкое подсечение участка кожи, расположенного ниже донорской раны, дает возможность мобилизовать ее нижний край. Состояние после закрытия первичного дефекта. Линии швов в конце вмешательства. После выздоровления. 251 Множественные последовательные эксцизии на спине Типичным показанием для применения данного метода является наличие naevus pitosus pigmentosus в крестцовой области. Метод множественной последовательной эксцизии впервые предложил в 1913 году Morestin для удаления обширных патологических образований кожи. В основу метода положен тот принцип, что кожа молодого человека настолько эластична, что восстанавливает это свое свойство поч;ле сильного натяжения очень быстро. Дальнейшее развитие метода связано с именем F. Smith (1951). Первая операция. Разрез проводится посредине патологически измененного участка кожи, подлежащего удалению; здоровой кожи при этом не касаются. Разрез соответствует ходу силовых линий в данной области. После разреза весь участок кожи с родимым пятном отсепаровывается над глубокой фасцией, но за границы патологического изменения не выходят. Крепкой синтетической монофильной нитью накладывают по границе препаровки, вдали от края раны глубокий подкожный непрерывный шов. После затягивания нити становится видно, какой участок патологически измененной кожи можно удалить без чрезмерного натяжения. Пока ассистент держит нить, сильно затянув ее, хирург с двух сторон иссекает излишки кожи, после чего сшивает края раны узловыми швами. Заживление этого шва не имеет особого значения, поскольку этот шов временный. 252 Промежуток между операциями должен составлять по меньшей мере полгода Вторая операция. Удаление той части родимого пятна, что расположена выше линии швов, наложенных при первой операции. Операционное поле через год после второй операции. Третья операция. Удаление оставшейся части родимого пятна. Разрез проводится по границе широкого рубца и родимого пятна, поскольку из-за натяжения рассчитывать на оптимальные условия рубцевания не приходится, следовательно, и жертвовать здоровой кожей не рекомендуется. Ход операции такой же, как и предыдущих. Разница состоит только в том, что в интересах беспрепятственного закрытия раны приходится отсепаровывать и здоровый участок кожи выше рубца. Коррекция рубца с косметической целью может быть проведена не ранее, чем через год после этой операции. Основные правила вмешательства: Разрез можно вести только в направлении, совпадающем с направлением силовых линий в этой области! Иссечение всегда должно проводиться в пределах патологически измененных тканей, здоровой кожи касаться нельзя. Коррекция рубца с косметической целью должна проводиться не ранее чем через год после вмешательства и в несколько приемов. Больной через год после третьей операции (хирург A. D.). 253 Местношгостические операции в крестцовой области В области крестца дефекты кожи диаметром до 5-6 см могут устраняться путем мобилизации окружающей кожи, ибо здесь — особенно в направлении кверху — мы имеем в распоряжении значительное количество кожи. Выбрать правильное направление линии швов легче, если иссеченный патологически измененный участок кожи был расположен поперечно, ибо в таком случае нет необходимости в дополнительных разрезах, помогающих правильно расположить линию швов. Кожа крестцовой области подвержена относительно небольшой нагрузке при движениях, в то же время ей приходится претерпевать значительное давление при сидении и лежании. Для того, чтобы после операции сохранилась способность переносить такое давление, линия швов на подкожной клет- чатке и коже с толстой дермой должна быть прерывистой, а поверхностные швы должны располагаться поперечно или зигзагообразно. При устранении дефекта, возникшего в результате иссечения сморщенных, сросшихся с основанием рубцов, подкожная клетчатка на одной стороне мобилизуется над глубокой фасцией вместе с кожей, на другой же стороне разрез проводится под дермой. Для предупреждения опасности возникновения гематомы применяется активное дренирование на одном или двух уровнях. 254 Boleo Tome (1971) Bennett и Carter (1963) Двойная «У-У»-образная пластика и пересадка одного транспозиционного лоскута для устранения дефекта кожи при пролежнях в крестцовой области. Устранение дефекта кожи, возникшего в результате воспалительного процесса в детском возрасте за счет смещения соседних участков кожи. Plaue (1973) Lux и Torok (1967) Seleanu (1965) JervisH сотр. (1974) 255 Местноплостическвя операция для устранения дефекта колеи в крестцовой области путем пересадки одного лоскута J. H. Gibson и Freeman (1946) Поперечный люмбосакралышй лоскут. Впервые его описал в 1965 году Seleanu, применение же его было тщательно разработано Hill и сотр. (1978а), Stark (1962) Conway и Griffith (1956) Поперечный люмбосакральный лоскут может быть применен и в комбинации с методом Schrudde(1963). , После широкой препаровки края донорской раны сближаются друг с другом, в результате чего лоскут сам поворачивается на дефект. Соединяют их двухрядным непрерывным швом, начиная шов с угла. Затем однорядным непрерывным швом соединяются края лоскута с краем воспринимающего ложа. В завершение вмешательства дефект на месте донорской раны покрывается свободным расщепленным трансплантатом. 256 BoleoTome (1971); Jervis и сотр. (1974) Masse (1960) Нейроваскулярный островковый лоскут с участка, кровоснабжаемого за счет кожных ветвей межреберных сосудов. Содержит он и ветви межреберного нервного тяжа. Ножка лоскута включает в себя межреберную мускулатуру на всем ее протяжении, ибо в глубине ее и проходят артерия и нерв. Описавшие данный метод Daniel и сотр. (1976а) проводят островковый лоскут к воспринимающему ложу через специально сформированный туннель. Использование расширенной абдоминальной ножки торако-абдоминального стебельчатого лоскута после многоэтапного формирования для устранения дефекта в области крестца (Macomber и сотр., 1957). Sanvenero-Rosselli (1956) Blocksma и сотр. (1949) Vyas и сотр. (1980) Zimany (1953); R. P. Osborne (1955); Crowley и Nickel (1955) 257 Свободная пересадка кожи но Для замещения дефекта после удаления злокачественной опухоли, связанной с кожей, запрещается применять лоскуты на питающих ножках, взятые из окружающих тканей, так как это может способствовать рассеиванию опухолевых клеток. Единственным методом, который может применяться для пластики в таких случаях, является свободная пересадка расщепленного лоскута. Она безопасна с онкологической точки зрения, требует мало времени, лоскут хорошо переносит послеоперационное облучение, функционально удовлетворителен и не скрывает возможного местного рецидива (Haagensen, 1946; Раупе, 1956; В, В. Smith, 1961;Trimble, 1963). После ожога горячими жидкостями в детском возрасте могут оставаться обширные рубцы, которые мешают движениям, а у девочек и развитию молочных желез. Для предупреждения расстройств, возникающих в процессе роста, необходима ранняя операция. Свободно пересаженный расщепленный трансплантат настолько эластичен и растяжим, что даже не мешает вынашиванию ребенка в ходе беременности. Неправильное лечение тяжелых ожогов у ребенка вызывает возникновение таких тяжелых контрактур, которые ведут к необратимым поражениям суставов. 258 Оментоллостико Большой сальник благодаря наличию в нем богатой сети кровеносных и лимфатических сосудов обладает способностью всасывать и крупномолекулярные вещества, поэтому его можно применять как в целях «биологической эксцизии» некротических тканей, так и в целях реваскуляризаиии ишемических тканей; он является прекрасной базой для свободно пересаженной кожи. Наряду со множеством различных методов его использования Dupont и Menard (1972) применяли его для лечения участков, пострадавших от облучения, a Kiricuta (1963) — для заполнения полостных дефектов и для пластического устранения дефектов кожи молочных желез. По мнению Kiricuta (1963), сальник может быть перенесен на грудную клетку и без мобилизации. С точки зрения мобилизации он считает равноценными артерии обеих сторон, в то время как Abbes и сотр. (1974) считают доминирующей правостороннюю. Левосторонняя артерия обычно располагается выше, но в 19% случаев ее вообще не находят. Anson и Lyman (1936); Adlay и Goldsmith (1972) и Das (1976) разработали различные варианты значительной мобилизации большого сальника. Артерии большого сальника: 1) a. gastroepiploica dextra, 2) a. epiploica dextra, 3) a. gastroepiploica sinistra, 4) a. epiploica sinistra 5) a. epiploica media 6) arcus Halleri (Barkowi). Ход операции. Через короткий верхний срединный лапаротомический разрез проникают в брюшную полость (метастазы? срашения? — Bouchet и сотр., 1975). Продвигаясь слева направо, отделяют сальник от поперечнооб од очной кишки и ее брыжейки. На основании оценки кровоснабжения сальника решается вопрос о том, как проводить его мобилизацию. Затем отсекается главная артерия противоположной стороны, после чего сальник отделяется от большой кривизны желудка. Зажатые восходящие ветви нужно тотчас же литировать, ибо легко может возникнуть гематома между листками сальника. Мобилизованный сальник выводится из брюшной полости или через верхнюю часть разреза брюшной стенки, или же через отдельное отверстие и переносится к месту его использования. На воспринимающем ложе несколькими стежками сальник фиксируют к основанию раны, после чего его покрывают свободным расщепленным трансплантатом. После комбинированного лечения карциномы молочной железы (операция + облучение) возник дефект кожи, который был устранен путем свободной пересадки кожи на сальник (больная профессора Poka), 259 ПЕРЕСАДКА КОЖИ КОНЪЧНОСТ\Л Повреждения нижней конечности возникают очень часто, особенно в ходе различных транспортных аварий. Именно поэтому в сравнении с остальными частями тела число пересадок кожи на нижней конечности очень высокое. Нижняя конечность имеет целый ряд анатомических и функциональных особенностей, которые в ходе заместительных операций на коже приводят к ряду специальных проблем. Венозная система нижних конечностей наиболее отдаленная от сердца, поэтому венозный отток затруднен. Это приходится учитывать не только при планировании кожнопластических операций, но и в ходе постоперационного лечения, при определении времени, когда больному можно встать с постели, в какой мере и с какого срока он может нагружать конечность после операции. Расстройства деятельности сосудистой системы нижних конечностей сами по себе приводят к разнообразным патологическим изменениям, заболеваниям, которые усугубляют все прочие изменения. В результате могут возникать и такие патологические изменения кожи на больших или меньших участках, которые требуют ее иссечения, замещение же удаленной кожи здесь наталкивается на значительные трудности. Поэтому перед любой пластической операцией на нижней конечности необходимо тщательно исследовать кровообращение, состояние вен, от оценки деятельности клапанов до осцилло-, артерио- и венографии. Вторым источником трудностей и осложнений при операциях является затрудненность лимфообращения, какое-либо его расстройство. При наиболее тяжелой форме расстройства лимфообращения — при слоновости — приходится прибегать к оперативному лечению и заместительным кожнопластическим операциям. Повреждения часто затрагивают поверхностно расположенные образования: кости, суставы и сухожилия. Если такие повреждения связаны и с дефектами кожи, то на нижней конечности решающее значение имеет время проведения и метод кожной пластики, поскольку от этого зависит судьба глубжележащего образования, сроки и степень его реабилитации. До тех пор, пока не удастся покрыть поврежденное образование кожей, имеющей соответствующую структуру и отличное кровообращение, нельзя ожидать и заживления травм опорно-двигательного аппарата, В таких случаях задача хирурга осложняется тем, что для покрытия поврежденного глубжележащего образования необходима кожа с жировой подкладкой. Следовательно, нужно использовать лоскуты на питающей ножке, которые обеспечивают выносливость к физическим нагрузкам, так как только после такой 260 заместительной кожнопластической операции можно проводит! восстановительные операции на глубжележащих образованиях Из-за упомянутых условий кровообращения нижней конечно' сти здесь значительно реже могут применяться места опластические операции — самые простые, самые быстрые вмешательства, обеспечивающие наилучшие результаты, причем они редкс применяются, даже если кожа, окружающая дефект, интактна, Для замещения кожи на местах обширных дефектов нижней конечности обычно приходится использовать лоскуты на питающих ножках с отдаленных участков тела, обеспечивая их перенос к месту дефекта. И если относительно быстрый метод прямой пересадки такого лоскута применить нельзя, то приходится тратить значительное время на миграцию лоскута, которая возможна лишь в результате многократных операций. А ведь замещение кожного дефекта здесь — задача неотложная, экстренная именно из-за необходимости быстро покрыть, защитить открытое глубжележащее образование, подверженное опасности инфекции, или же провести на нем восстановительную операцию. Следовательно, при планировании операций наряду с конечным функциональным результатом нужно учитывать и такой важнейший в данном случае фактор, как фактор времени. При планировании операций на нижней конечности нужно строго учитывать и самые различные функциональные ее нагрузки, связанные не только с разнообразием движений. Так, например, кожа нижней конечности имеет своеобразную структуру, которая обеспечивает способность переносить нагрузки при ходьбе, ношении тяжестей, а также механические нагрузки, связанные с ношением обуви. Значительная трудность при кожнопластических операциях здесь связана и с тем, что невозможно имитировать структуру кожи пятки и подошвы, а пересаженная сюда кожа должна все-таки отвечать функциональным требованиям. Воздействием всех перечисленных факторов можно объяснить и тот факт, что при операциях на нижней конечности, при выборе метода вмешательства большую, чем где бы то ни было, роль играет и возраст больного, от которого в значительной мере зависит и успех кожнопластической операции. В результате всего вышесказанного в отношении кожнопластических операций на нижней конечности особенно справедливо то утверждение, что от неправильного выбора метода вмешательства возникает гораздо больше неприятностей, чем от технических погрешностей самой операции. Прохождение силовых линий на нижней конечности На нижней конечности — главным образом, вблизи сухожилий — швы должны быть размещены так же тщательно, как и на лице. Неправильного направления линии швов, особенно на сгибательной поверхности сухожилий, закономерно приводят к возникновению гипертрофического рубца, который сморщивается и приводит к контрактуре сухожилия. На бедре, голени, на участках диафизов костей значение силовых линий несколько меньше. И есть на нижней конечности одно-единственное место, где продольно направленные швы не причиняют неприятностей : это медиолатеральная линия наружной (малоберцовой) поверхности, а также внутренняя поверхность (большеберцовая) большого пальца. Не рекомендуется накладывать швы над лодыжками, а также на нижней поверхности пятки, поскольку даже самый оптимальный рубец в этих местах вызывает жалобы при давлении. 261 Местноплаетические операции но голени и в области лодыжек Пластика лоскутами в форме дверных створок (Bruckner, 1961) I. Выкраивание, отслаивание и обратное вшивание лоскута. II. Лоскут снова отсепаровывается, и обе раневые поверхности покрываются расщепленными лоскутами кожи. III, С лоскута удаляется эпидермис, рубец иссекается, лоскут поворачивается на дефект и подшивается на воспринимающее ложе. Местнопластические операции дистальнее колена нужно очень тщательно планировать и чаще тренировать лоскуты, чем во всех остальных областях тела. Это обусловлено неблагоприятными условиями кровообращения. Для устранения линейных продольных дефектов, расположенных проксимально, рекомендуются мостовидные лоскуты с надежным кровообращением. «Смещенный транспозиционный лоскут» (Harrison и Saad, 1977) предупреждает поперечное натяжение, которое угрожает расстройством кровообращения. Метод пластики мостовидным лоскутом после его тренировки (В. S. Crawford, 1957) I. По наружному краю запланированного мостовидного лоскута проводится разрез, затем ведется препаровка лоскута до дефекта. После этого отслоенная кожа складывается, ее свободный край подшивается к фасции. Донорская рана закрывается путем свободной пересадки кожи. 262 II. Через 10 дней проводится разрез по линии, соответствующей внутреннему краю мостовидного лоскута; этот разрез одновременно служит и одним из разрезов для иссечения рубца. Края разреза, служащего цели тренировки лоскута, сшиваются. III. Через 10 дней рубец иссекается, мостовидный лоскут вплоть до края, подшитого к фасции, отсепаровывается, распластывается и сшивается на воспринимающее ложе. Кожа над ахилловым сухожилием должна обеспечивать свободу движений этого сухожилия. Поэтому на данном участке свободная пересадка кожи не проводится. Лоскут на питающей ножке следует планировать так, чтобы линии швов проходили как можно дальше от сухожилия или же поперечно пересекали его. Иссечение изъязвившегося рубцового конгломерата и устранение кожного дефекта по методу Gillies и MHlard (1957). Коррекция продольного рубца, сросшегося с ахилловым сухожилием, Z-гшастикоЙ в комбинации со свободной пересадков кожи (хирург A. D.). Если на участке дефекта кожи (независимо от его природы: после травмы или после операции) на поверхности оказываются образования двигательного аппарата, дефект этот следует устранять пересадкой лоскута на питающей ножке. Если открыт сустав в области лодыжки, экстренно показана местнопластическая операция лоскутом на питающей ножке. Если есть возможность, то перед пересадкой лоскут местных тканей нужно тренировать в целях большей надежности кровообращения. Донорская рана закрывается путем свободной пересадки кожи. Излишек кожи, образующийся у ножки лоскута при пересадке, в течение нескольких недель обычно разглаживается и не требует особой коррекции (хирург М. Т.), Местноплос/гшческие операции в области пятки Snow (1967a) применял метод С. Dufourmentel. Применение двух ротационных лоскуМостовидный лоскут с задней части тов различного направления (Maisels, пятки в комбинации со свободной пере1961). садкой кожи (Maisels, 1961), Кожу пятки на основании ее структуры и функции следует разделить на три участка: 1. кожа подошвенной части пятки, покрытая толстым роговым слоем, соединительнотканными тяжами фиксируется к подлежащей фасции и к кости; в ее задачу входит сопротивление тяжести всего тела, вес которого она должна выдерживать; 2. кожа задней поверхности пятки имеет подобную структуру, ей приходится выдерживать трение, оказываемое обувью; 3. кожа над ахилловым сухожилием делится на две половины: нижняя половина должна отвечать примерно таким же требоваПересадка островкового лоскута, связанного с п. suниям, как и кожа задней поверхности пятки, ralis, на пятку в целях восстановления чувствительа верхняя половина призвана обеспечивать ной способности (Lister, 1979). свободное движение сухожилия. Ротационный лоскут на медиальной питающей ножке проходит одноэтапную тренировку (выкраивание, почти полное отслоение и обратное вшивание) (Maisels, 1961). 264 Нисходящий ротационный лоскут Gillies применял в этой области McFarlane (1962). Comtet и сотр. (1977) использовали перемещение лоскута, взятого с подошвы или голени. Транспозиционный лоскут с ножкой у лодыжки (Maisels, 1961). Мостовидный лоскут Elsahy (1978b), который может применяться и на обеих сторонах. После любой операции на пятке Для устранения дефектов на задней поверхности пятки можно использовать и лоскуты на латеральных питающих ножках. Их можно брать и с участков над ахилловым сухожилием, поскольку при гладком заживлении донорской раны после свободной пересадки кожи движения сухожилия остаются свободными, если при отслаивании лоскута на ножке перитеноний остается связанным с сухожилием. нужно накладывать на конечность дорзальную гипсовую шину от кончиков пальцев до коленного сустава, эта шина проходит над операционным полем. Конечность помещается на шину Брауна. Надежному кровообращению лоскутов, взятых с нижней конечности, больше всего угрожает натяжение лоскута в боковом направлении. Поэтому рекомендуется выкраивать лоскут по методу Harrison и Saad (1977), чтобы он поворачивался на дефект вокруг своей оси (хирург A. D.)- 265 Местноллосггшческие операции на тыльной поверхности нижней конечности При применении лоскутов местных тканей донорская рана покрывается свободно пересаженной кожей. Если дефект распространяется и на основание пальцев, то кожа пальца становится ненужной из-за гибели сустава или сухожилия; после удаления фаланг пальцев ее можно использовать для покрытия самых критических участков дефекта. Островковый лоскут, артериализованный тыльной артерией стопы Применение лоскута, артериализованного тыльной артерией стопы, впервые описали в 1975 году McCraw и Furlow. Эта артерия является конечной ветвью передней большеберцовой артерии. Проходя под экстензорной мышцей, она располагается непосредственно на костях предплюсны, сопровождаемая тьшьнойвеной столы. При вьщелении этой артерии необходимо разделить два фасциальных слоя, покрывающих сухожилие m. extensor hallucis longus, и перерезать сухожилие m. extensor hallucis brevis. (После пересадки лоскута это сухожилие необходимо сшить.) Сосудистый тяж выделяется непосредственно над глубокой фасцией и поднимается вместе с окружающей его рыхлой соединительной тканью. Если нам нужна длинная сосудистая ножка лоскута, нужно пересечь нижнюю и среднюю трети retinaculum musculorum extensorum. Островковый лоскут рекомендуется переносить, соединяя донорское место и воспринимающее ложе разрезом. Сосудистая ножка должна покрываться здоровой кожей без натяжения, что предохраняет ее от сдавливания. 266 Местнопластические операции на подошве Полноценно заменить кожу подошвы, которая имеет своеобразную структуру, сложившуюся из-за необходимости выдерживать вес тела, можно только лоскутом на питающей ножке, взятым из окружающих тканей. Однако кожа эта, фиксированная сильными соединительнотканными перегородками к основанию, трудно мобилизуется. Вторичный дефект устраняется только путем свободной пересадки кожи. Лоскут рекомендуется перед пересадкой тренировать. Hardaway (1955) Небольшие дефекты кожи в дистальной части подошвы можно устранить, пересаживая кожу одного из трехфалантовых пальцев, если предварительно фаланговые кости удаляются («filleted toe flap»: Pangman и Gurdin, 1950; J. Kaplan, 1969). Seleanu (1965) Anderson (1957) J. P. Webster (1955b) Применение лоскутов кожи пальцев, кости которых удалены, можно комбинировать с местной пластикой лоскутом на питающей ножке. Для устранения вторичного дефекта J. P. Webster (1955b) предложил использовать кожу, взятую на внутренней поверхности ниже лодыжки. Zimany (1953) и R. P. Oseborn (1955) 267 Перекрестная пластика на нижней конечности Замещение кожи подошвы и пятки, погибшей в результате отморожения, лоскутом на латеральной питающей ножке, взятым с голени здоровой нижней конечности. Замещение дефекта кожи пяточной области, возникшего от пролежня, образовавшегося под гипсовой повязкой, лоскутом на латерально-дорзальной ножке, пересаженным без тренировки с голени другой нижней конечности. Замещение дефекта кожи на наружной поверхности лодыжки, возникшего в результате дорожной травмы, лоскутом на каудальной питающей ножке, пересаженным с медиальной поверхности бедра здоровой стороны после двухэтапного закаливания. Лоскуты на ножках, обращенных в сторону колена, из-за наличия периартикулярной сети имеют значительно лучшее кровоснабжение, чем лоскуты с других участков нижней конечности. Замещение дефектов кожи второго и третьего участков пятки (см. стр. 264) одномоментной (без тренировки) пересадкой лоскута на ножке с медиальной поверхности голени. 268 На дистальных участках нижней конечности необходимость в использовании лоскутов на питающих ножках возникает в том случае, если в целях защиты образований опорно-двигательного аппарата нужна кожа с жировой подкладкой. Довольно большие лоскуты можно выкраивать из кожи голени или бедра другой нижней конечности без функциональных расстройств на донорских местах. Донорский участок и воспринимающее ложе при определенном положении суставов конечностей помещаются рядом друг с другом, лоскут переносится на воспринимающее ложе. У женщин такую операцию следует тщательно продумать, так как часты косметические расстройства на месте донорской раны. Впервые такую операцию выполнил F. H. Hamilton (1854), позже, в 1874 году ее провели Billroth и Czerny, а в 1885 году — Maas. Во время второй мировой войны этот метод нашел широкое применение, главным образом в английских и американских госпиталях. Поэтому и распространилось английское название этого метода («cross-thigh flap» и «cross-leg flap»). Этот метод можно применять только в том случае, если кровообращение второй конечности безупречное, стенки сосудов интактны. Нет расширения вен, нет рубцов и воспаления кожи, подвижность суставов не ограничена. Со временем появилось множество модификаций данного метода. Наиболее значительным было указание на необходимость пластического покрытия раневой поверхности и мостовидной части ножки (Macomber и Rubin, 1947). Pakiam (1978b) применил в виде перекрестной пластики описанный Clodius и Smahel (1973) лоскут под названием «reserved dermis flap». Этот лоскут, по мнению Morris и Buchan (1978), на участках с плохим кровоснабжением дает лучшие результаты, чем обычный метод перекрестной пластики. Orticochea (1972), используя m. sartorius и т, gastrocnemius, создавал островковые лоскуты, содержащие мышцу, жир и кожу, для перекрестной пластики («musculocutaneous island cross-leg flap»). Mir у Mir (1954) на подошвенную поверхность пятки пересаживал подошвенный лоскут с другой нижней конечности («functional graft of the heel»). , 269 Планирование перекрестной пластики на нижней конечности Залогом успеха этого сложного вмешательства служит хороший план операции! Определение размеров дефекта: контуры рубца обводятся краской, обрисовываются, затем измеряется ожидаемая после иссечения длина дефекта и его ширина. Удерживая обе конечности в избранном положении, отмечают точное место ножки лоскута, после чего измеряют расстояние, на которое ножка лоскута должна быть перекинута до воспринимающего ложа. Конечности опять помещаются рядом друг с другом, конец модели дефекта фиксируется на донорском месте, там, где лоскут будет поднят. Модель расправляется на донорском месте, по краям ее обрисовываются контуры иссечения лоскута. 270 Выбирается соответствующий донорский участок: наряду со всеми остальными условиями, широкая сторона дефекта должна соприкасаться с поверхностью донорского участка, линия соприкосновения и будет местом питающей ножки. Используя рентгеновскую пленку, синтетический материал или кусочек марли, можно получить точную модель дефекта, учитывая и размеры расстояния от лоскута до воспринимающего ложа. После иссечения рубца возникнет дефект, больший по размерам, чем его модель, лоскут же после его выкраивания несколько сморщится, поэтому при планировании нужно примерно на 20% увеличивать размеры лоскута. Тренировка лоскутов При перекрестной пластике лоскут на питающей ножке сразу после его формирования можно пересаживать лишь в тех случаях, когда мы имеем дело с молодым больным, а лоскут выкроен на проксимальной ножке и длина его не превышает ширины. Во всех других случаях целесообразно обеспечить надежное кровоснабжение лоскута его тренировкой (Blair, 1921; Lexer, 1929; J. В. Brown и Cannon, 1944). Для обеспечения надежного кровоснабжения лоскута могут быть применены двухэтялный способ тренировки одномоментный способ тренировки Первый этап: по продольному краю запланированного лоскута проводится разрез, мостик отсепаровывается, затем края раны соединяются непрерывным швом. Лоскут обводится разрезом, отслаивается, затем обе раневые поверхности покрываются свободно пересаженным расщепленным лоскутом кожи. При пересадке, примерно через 3 недели, расщепленный трансплантат снимается с лоскута. Второй этап: спустя 10-12 дней по концу лоскута проводится разрез, который примерно на 1 см короче первого разреза. 271 Ход перекрестной пластики нижних конечностей Патологически измененный участок кожи иссекается впределах здоровых тканей таким разрезом, который обеспечивает соответствие направления линии швов направлению силовых линий. В интересах этой цели часто приходится жертвовать и здоровой кожей. Если мы не имеем в распоряжении готового (тренированного) лоскута, то к определенному планом донорскому участку подводится конечность, на которой расположено воспринимающее ложе, и с помощью стерильной пленки или кусочка текстиля изготовляется макет лоскута, необходимого для замещения дефекта кожи с учетом участка ножки. Модель лоскута помещается на донорский участок, по краям ее рисуются контуры будущих разрезов. По прорисованным на коже контурам проводится разрез в глубину до фасции, после чего лоскут отслаивается непосредственно над мышечным апоневрозом. После тщательного гемостаза, сопоставляя конечности, следует убедиться в том, что лоскут без натяжения и перегибов покрывает воспринимающее ложе. После этого проводится свободная пересадка расщепленного лоскута кожи на донорский участок. Трансплантат для свободной пересадки нужно выкраивать так, чтобы он покрывал не только донорское место, но и ту часть лоскута на питающей ножке, которая проходит над территорией между донорским местом и воспринимающим ложем (участок ножки). Трансплантат вшивается так, чтобы с помощью нитей швов можно было изготовить и давящую повязку. В заключение конечности сопоставляются, непрерывным швом соединяются свободный край трансплантата с противоположным краем воспринимающего ложа, а непрерывным внутрикожным швом — три стороны лоскута с краями воспринимающего ложа. 272 Фиксация, Хорошая фиксация — один из залогов успешного выполнения перекрестной пластики нижних конечностей, что Padgett и Stephenson отметили еще в 1948 году. Для фиксации обычно используется гипсовая повязка, которую большинство хирургов накладывает после операции. Вшитый лоскут оставляется свободным, чтобы можно было следить за процессом его приживления. Сначала гипсовая шина с мягкой подкладкой накладывается на конечность, находящуюся в вытянутом положении, и закрепляется бинтованием. Вторая шина накладывается на соответствующую поверхность второй, согнутой, конечности. После затвердевания гипса шины скрепляются друг с другом, причем в местах наибольшей нагрузки (вблизи суставов) они укрепляются дополнительно. Пятки при гипсовании всегда оставляются свободными, поскольку они очень чувствительны к давлению. Свободным должно оставаться и все операционное поле (в целях контроля и необходимой обработки раны) (Stark:, 1947; Stark и Kernahan, 1959). Macey (1943), а также Ghormley и Lipscomb (1944) накладывали циркулярную гипсовую повязку на обе конечности еще до операции, оставляя свободным операционное поле. В ходе операции на конечности одевались стерильные чулки, в которых вырезались окна соответственно операционному полю. После операции обе загипсованные конечности связывают друг с другом витками бинта, смоченного гипсовой массой. Некоторые хирурги (D. H. Matthews, 1943; Stark, 1947; Zdravic, 1954) укладывают в заранее наложенную гипсовую повязку металлические каркасы, которые после операции скрепляют специальными винтами. Вместо гипса Letterman (1948) использовал для фиксации шины из плексиглаза, Jayes (1950) — из эластопласта; Braithwaite и Moore (1949) — из синтетического материала (пластмассы). Schetrumpf (1973) и Hobby (1978) фиксируют путем метода т. н. «polystyrene vacuum splint». Goumain (1967) с помощью просверленных в кости проволок Кирщнера, a Decoulx и сотр. (1967) путем применения «fixateur externe» скрепляют конечности друг с другом. Обычно ножка лоскута отсекается через 3 недели. Разрез проводится непосредственно у основания лоскута, чтобы было достаточно материала для вшивания. Сначала отсекается только половина ножки, таким образом мы получаем возможность еще раз убедиться в надежности кровоснабжения лоскута. Если кровообращение его недостаточно надежно, полное отсечение ножки на неделю откладывается. После освежения краев раны как на донорском месте, так и на воспринимающем ложе, раны ушиваются. 273 Пересадко плоского мигрирующего лоскута Метод пересадки плоского мигрирующего лоскута разработали Cannon и сотр. (1947а, Ь) и применяли его во время второй мировой войны для быстрого и надежного устранения больших дефектов кожи травматической этиологии на нижних конечностях. Об успешном применении метода сообщали и другие авторы (Converse, 1948; Edwards, 1948; S. С. Morgan и Zbylski, 1972; Serafin и сотр., 1977), Этот метод пересадки требует меньше времени, чем пластика стебельчатым лоскутом, но его можно применять только у молодых людей, которые без повреждения суставов могут перенести трех-четырехнедельную фиксацию конечностей в очень неудобном положении, причем фиксация эта очень тугая («jacket knife position»). Ход операции, получившей название «open jump flap plasty»: Эта пластическая операция требует чрезвычайно точного планирования. На сопоставленных нижней и верхней конечностях в положении, необходимом для миграции лоскута, определяются точные размеры как пересаживаемого лоскута, так и «транспортирующей» его поверхности предплечья. Coakley и сотр. в 1950 году использовали лоскут кожи предплечья для замещения кожи голени. Донорская рана закрывалась путем пересадки свободного расщепленного трансплантата. Отсечение ножки лоскута проводилось постепенно, каждые 2-3 дня, в период с 21 по 35-й день. В 1949 году Cuthbert под названием «marsupial flap» описал, по сути, тот же самый метод, который отличался лишь тем, что на предплечье он формирует двойной лоскут и переносит его к месту дефекта. Это имеет то преимущество, что легко приостановить операцию еще до миграции лоскута. 274 Методы вшивания стебельчатого лоскута Донорскую и воспринимающую части тела скрепляют гипсовой повязкой, которая должна быть надежной, относительно легкой, и в то же время обеспечивать как можно большую свободу движений нефиксированным суставам. Двухэтапная пересадка. Лоскут — за исключением ножки — по всей его длине распластывается и переносится на дефект кожи, возникший после иссечения патологического образования. Вершина лоскута, по возможности, должна располагаться выше ножки, поскольку это наиболее благоприятное положение с точки зрения кровообращения. Через три недели лоскут полностью отделяется от транспортирующей его части тела и вшивается на воспринимающее ложе. Трехэтапная пересадка. Это надежный метод использования длинных лоскутов. Свободный конец лоскута, перенесенного с помощью транспортирующей части тела к воспринимающему ложу, вшивается в здоровые ткани у одной из конечных точек дефекта. Через три недели отделяют лоскут от переносящей его части тела и вшивают эту его сторону у противоположного конца дефекта, также, по возможности, в здоровые ткани. Спустя два месяца рубец иссекается, лоскут во всем его объеме распластывается и вшивается на месте дефекта. Двойной брюшной стебельчатый лоскут распластывается постепенно, в несколько приемов, если размеры воспринимающего ложа (дефекта) обширны. В таких случаях фактор времени отодвигается на второй плав, главное значение приобретает лишь обеспечение надежного кровоснабжения. 275 Свободная пересадка кожи на нижней конечности дефект ограничен только кожей (например, после удаления родимых пятен), то для его устранения также может использоваться свободная пересадка кожи, которая в данном случае дает удовлетворительный косметический результат. ЕСЛИ На всей поверхности бедра наиболее оптимальным методом замещения кожи является свободная пересадка расщепленного лоскута кожи. Этот метод можно применять и для циркулярных дефектов (по всей окружности бедра), как при первичной обработке ран, так и вторично, после отторжения некротизированных тканей и образования грануляций. Удаление naevus pilosus pigmentosus, распространившегося по всей окружности бедра, проводится в два этапа. При циркулярной свободной пересадке расщепленного трансплантата в результате сморщивания, и главным образом по линии швов, может возникнуть втяжение наподобие перемычки песочных часов, кровообращение конечности нарушается. Это стягивающее кольцо устраняется с помощью Z-пластики или же новой свободной пересадкой. 276 Циркулярная свободная пересадка кожи на проксимальных участках голени также может привести к образованию втяжений. Для их устранения на внутреннем и наружном краю конечности нужно вшить по продольной полоске, причем так, чтобы кожа попала и под отсепарованные края раны, так как нужно учитывать возможное сморщивание (Condon, 1960; «guardsman stripe grafts»). Трансплантат приживает и на периосте. Для пересадок кожи в области лодыжек свободная пластика может применяться только в том случае, если образования опорно-двигательного аппарата на месте дефекта кожи не повреждены и покрыты соединительной тканью с хорошим кровоснабжением. Большое внимание следует обращать на правильное прохождение линий швов трансплантата. Продольно проходящая линия швов приводит к гипертрофическому рубцу, самым легким осложнением чего является чувствительность рубца к давлению обуви и его изъязвление. Линия шва не должна проходить непосредственно над лодыжками и параллельно ахиллову сухожилию, а также непосредственно над ним. В интересах правильного расположения линий швов часто приходится жертвовать участками здоровой кожи. Безупречны результаты свободной пересадки расщепленных трансплантатов кожи на тыльной поверхности нижней конечности, в том числе и на тыльной поверхности пальцев, причем как в функциональном, так и в косметическом отношении. Прохождение линий швов на тыльной поверхности нижней конечности не имеет особого значения, но рекомендуется располагать их поперечно или косо. В случае пересадок у основания пальцев или в межпальцевых складках действительны те же правила, что и при операциях на кисти. Линии швов по обеим сторонам не должны больше чем на 1 см приближаться к поверхности подошвы, играющей роль опоры при ходьбе (хирург L. R.). 277 Свободная пересадка кожи в подколенном изгибе Если пересадка проводится не путем использования одного свободного трансплантата, то нужно тщательно следить за Лучше всего — так! Как удалить рубец в подколенном изгибе? Так — ни в коем случае! Идеальное решение: полное иссечение рубца снаружи вплоть до медиолатеральыой линии. Свободно пересаживаемый трансплантат рекомендуется выкраивать, по возможности, одним куском. Если же это невозможно, то два куска следует помешать поперечно друг над другом. После иссечения продолговатого рубца с двух сторон его берутся лоскуты, на место которых свободно пересаживается кожа (МсСоу, 1950). тем, чтобы шов между двумя трансплантатами был правильного направления, ибо если он будет образовывать с подколенным изгибом угол более 55°, то рубец может постепенно выпрямиться, стать гипертрофическим и сморщиться. Два встречных мостовидных лоскута предоставляют защиту глубжележащим образованиям (Hirshowitz и сотр., 1976). 278 Коррекция рубца в подколенном изгибе двумя транспозиционными лоскутами и дополнительная свободная пересадка кожи средней толщины. Косые линии швов должны образовывать угол не более 45°! При выполнении 2-пластики нужно следить за тем, чтобы средняя ветвь воображаемой буквы Z располагалась горизонтально! На боковой и передней поверхностях колена направление прохождения линий швов имеет меньшее значение, чем на сгибательыой поверхности. Рубец, покрывающий три стороны поверхности области колена, гипертрофировался и сморщился, образовав тяж, только в той своей части, которая расположена близко к подколенному изгибу. На большой территории свободной пересадки неправильное расположение даже одной-единственной линии швов или помехи при их заживлении вызывают необходимость в новой операции. В случае выраженной склонности к келоидозу не помогает даже самое точное расположение линий швов! 279