Вход в гортань лежит высоко и соединен с полостью рта, в
advertisement

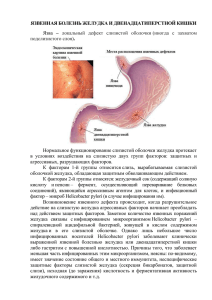
Государственное бюджетное образовательное учреждение высшего профессионального образования «Ставропольский государственный медицинский университет» Министерства здравоохранения Российской Федерации Кафедра поликлинической педиатрии «Утверждаю» заведующая кафедрой поликлинической педиатрии д.м.н., профессор Н.А. Федько «___»_________________ 20__г. МЕТОДИЧЕСКИЕ РЕКОМЕНДАЦИИ к практическому занятию для студентов по учебной дисциплине «Педиатрия» со студентами 4 курса специальности «Стоматология». Занятие №9 «АФО органов пищеварения у детей. Семиотика заболеваний. Синдром рвоты, срыгивания. Дифференциальный диагноз пилороспазма и пилоростеноза. Синдром абдоминальной боли у детей (синдром «острого» живота, диффузные боли в животе, локализованные боли). Хронические заболевания желудочно-кишечного тракта (рефлюкс-эзофагит, хронический гастродуоденит, язвенная болезнь желудка и 12-перстной кишки). Роль патологии полости рта в возникновении заболеваний». Обсуждена на заседании кафедры « 3 » февраля 2015 г. протокол № 13 Методическая разработка составлена доцентом кафедры, к.м.н. Поповой Е.В. «______»_______________ 20__г. г. Ставрополь, 2015 г. Занятие №9 «АФО органов пищеварения у детей. Семиотика заболеваний. Синдром рвоты, срыгивания. Дифференциальный диагноз пилороспазма и пилоростеноза. Синдром абдоминальной боли у детей (синдром «острого» живота, диффузные боли в животе, локализованные боли). Хронические заболевания желудочно-кишечного тракта (рефлюксэзофагит, хронический гастродуоденит, язвенная болезнь желудка и 12-перстной кишки). Роль патологии полости рта в возникновении заболеваний». 2. Актуальность темы (мотивация): В структуре заболеваний детского возраста болезни органов пищеварения занимают существенное место, как по распространённости, так и по тяжести клинических проявлений. При этом в настоящее время наблюдается отчётливая тенденция к нарастанию частоты гастроэнтерологической патологии в детском возрасте и значительному «омоложению» многих заболеваний. Боли в животе – один из очень частых поводов для обращения к врачу и вызовов скорой помощи к детям. Жалоба, которая заставляет каждого врача быть предельно внимательным к больному ребёнку. При всей обычности самой жалобы, её привычном характере для медицинского персонала больницы и поликлиники, расшифровка причины боли и выбор оптимального по эффективности и степени щажения больного пути помощи требуют всегда большого напряжения усилий, мобилизации опыта и ответственности медицинских работников. 3.Учебно – воспитательные цели: 3.1 Общая цель: Изучить анатомо-физиологические особенности органов пищеварения, познакомиться с основными методами диагностики заболеваний органов пищеварения. Научиться проводить дифференциальную диагностику данных заболеваний. 3.2Частные цели (задачи). Студент должен знать: - особенности сбора анамнеза при данной патологии; - анатомо-физиологические особенности органов пищеварения у детей грудного возраста и в другие возрастные периоды; - основные характеристики синдрома абдоминальной боли (характер, длительность, интенсивность, локализация и др.); - основные точки болезненности желчного пузыря, поджелудочной железы; - основные характеристики синдрома рвоты (характер возникновения, интенсивность, объём и характер содержимого, и др.), при каких патологических состояниях он присутствует; - синдром желтухи (при каких патологических состояниях встречается); - какие проявления характерны для синдрома мальабсорбции. Студент должен уметь: - провести детализацию жалоб при опросе пациента; - проводить объективный осмотр (цвет кожных покровов, пальпация живота, определение границ печени и др.); - проводить дифференциальную диагностику данных синдромов по различным заболеваниям. - проводить оценку симптомов острого живота, уметь отдифференцировать острую хирургическую патологию. - проводить дифдиагностику синдрома рвоты центрального генеза и синдрома рвоты при заболеваниях желудочно-кишечного тракта. - трактовать лабораторные данные. 4.Схема интегративных связей: Применить знания по анатомии (строение органов пищеварения), физиологии, пропедевтики детских болезней (знать особенности функционирования органов пищеварения в различные возрастные периоды, становление пищеварительной системы в периоде новорожденности). 5. Вопросы для самостоятельной работы студентов и самоконтроля во внеучебное время: 1. Особенности внутриутробного развития органов пищеварения. 2. Структурные и функциональные особенности органов пищеварения в различные возрастные периоды. 3. Основные синдромы поражения органов желудочно-кишечного тракта: а) синдром рвоты: •дифференциальный диагноз между рвотой и срыгиванием; •пилоростеноз, пилороспазм; •центральная (неврогенная рвота); •психогенная (нервная рвота), •рвота при интоксикациях и инфекциях; •рвота при хирургической патологии; •ацетонемическая рвота; •рвота при хронических заболеваниях желудочно-кишечного тракта. б) синдром абдоминальной боли: •понятие синдрома «острого живота» (клинические признаки раздражения брюшины); •диффузные боли в животе; •локальные боли в животе (боли в эпигастральной области, левом, правом подреберье и т.д.). 4. Дифдиагностика синдрома рвоты и синдрома абдоминальной боли. 6.Рекомендуемая литература студенту: Обязательная: 1. «Педиатрия»: учебник + CD/ под редакцией Н.А. Геппе – М., 2009. – 352 с. 2. Н.П.Шабалов «Детские болезни» 2007г.; 3. «Пропедевтика детских болезней» под редакцией А.В.Мазурина, И.М.Воронцова, Санкт-Петербург, «Фолиант», 2000 г.; 4.«Краткий справочник по педиатрии» под редакцией Ю.П.Копейкина, Ставрополь, 2000 5. Лекционный материал. Дополнительная: 1. «Гастроэнтерология детского возраста», под редакцией проф.С.В.Бельмера и проф.А.И.Хавкина, Москва,2003г. 2. «Актуальная педиатрия» под ред. Н.А. Федько, Ставрополь, 2006. 7.Аннотация Анатомо-функциональные особенности ЖКТ у детей Пищеварительные органы ребенка обладают рядом морфологических и физиологических особенностей. Эти особенности наиболее ярко выражены у детей раннего возраста, у которых пищеварительный аппарат приспособлен главным образом для усвоения грудного молока, переваривание которого требует наименьшего количества ферментов. Полость рта у новорожденного ребенка относительно мала и заполнена коротким широким и толстым языком, при закрытом рте соприкасающимся с твердым небом и щеками. Губы и щеки сравнительно толстые, с достаточно развитой мускулатурой и плотными жировыми комочками Биша. На деснах имеются валикообразные утолщения. Отмечается малая выпуклость неба, относительная сухость слизистой оболочки. Все эти особенности способствуют лучшей герметизации ротовой полости при сосании. Слизистая полости рта нежная, богато васкуляризирована. Сухость слизистой обусловлена недостаточным развитием слюнных желез до 3-4 месяцев жизни. Слюна – результат секреции трех пар слюнных желез (околоушных, подчелюстных и подъязычных) и большого количества маленьких железок слизистой оболочки полости рта. С первых дней жизни в ней содержатся амилолитические ферменты. Содержание -амилазы в слюне у новорожденных низкое (максимальная активность к 2-7 годам), отмечается дефицит диастазы. Реакция слюны нейтральная или слабокислая (вместо слабощелочной). Все это объясняет недостаточность переваривания углеводов (если пища не грудное молоко). Вход в гортань лежит высоко и соединен с полостью рта, в результате чего пища движется по сторонам от гортани через сообщения между полостью рта и глоткой. Поэтому ребенок может сосать и дышать одновременно. Пищевод к рождению в основном сформирован, относительно короткий. Вход в пищевод лежит выше, чем у взрослых (между III и IV шейными позвонками) и с возрастом постепенно снижается, что должно учитываться при проведении эзофагогастордуоденоскопии. Ориентировочно длину пищевода можно рассчитать по формуле: 20+n, где n – возраст ребенка в годах. Мышечный слой тонкий, слизистая нежная, гладкая, богато васкуляризирована, стенка пищевода у новорожденных тоньше, чем у более старших детей, характерно полное отсутствие желез. Желудок. С возрастом происходит увеличение поверхности слизистой оболочки желудка и его емкости. При рождении емкость желудка равна 7 мл, на 4 сутки – 40-50 мл, к 10 дню – 80 мл, в дальнейшем каждый месяц увеличивается на 25 мл. Стенка желудка тонкая, у новорожденных отсутствует складчатость. Слизистая оболочка относительно толще, нежная, богато васкуляризирована, мышечная оболочка тонкая, косые мышцы не сформированы, эластический слой развит слабо. Желудочные железы к рождению как морфологически, так и функционально не развиты, поэтому снижены кислотность (среда желудка ближе к нейтральной) и ферментообразующая функция. С началом энтерального питания количество желез увеличивается. Первые месяцы жизни моторная функция желудка плохо выражена, перистальтика вялая. К 2-м годам структурные и физиологические особенности желудка соответствуют таковым у взрослого человека. В своей практике педиатр нередко встречается с частыми срыгиваниями детей первого полугодия жизни. К этому предрасполагают: слабое развитие анатомических сужений пищевода (диафрагмальное сужение практически отсутствует); наличие небольшого количества воздуха в грудном отделе пищевода; более горизонтальное расположение, из-за относительно короткого пищевода вход в желудок расположен над диафрагмой и находится в грудной полости; слабое развитие дна и кардиального отдела, при хорошо развитом пилорическом отделе (желудок напоминает «открытую бутылку»); до 8-9 месяцев почти не выражен клапан Губарева, препятствующий выходу пищи из желудка. Кишечник. К рождению длина кишечника относительно больше по отношению к длине тела: у новорожденных - 8,3:1; на первом году - 7,6:1; в 16 лет – 6,6: 1; у взрослого – 5,4:1. Длина кишечника увеличивается медленнее, чем длина тела. Часто имеется дивертикул Меккеля (остаток желточного протока). Петли кишечника лежат высоко и компактно, т.к. брюшную полость занимает большая печень, а малый таз не развит, содержится сравнительно много газов. Слизистая тонкая, богато васкуляризирована и обладает большей проницаемостью особенно у детей до года, плохо выражена складчатость. Лимфоидная ткань разбросана по всему кишечнику, лимфатические сосуды многочисленны, имеют широкий просвет и, минуя печень, через грудной проток переносят продукты всасывания прямо в кровь. Слабая фиксация слизистой и подслизистой оболочек тонкого и толстого кишечника нередко приводит к инвагинации. Брыжейка тонкая, на первом году значительно увеличивается в длину и опускается вместе с кишкой, что приводит к частым заворотам. Червеобразный отросток имеет длинную брыжейку, чем объясняется его большая подвижность. Слабо развит мышечный слой. Появление илеоцекального клапана (баугиневой заслонки) наблюдается на 1-ом году жизни. Лимфатические узлы появляются после рождения и достигают максимального развития к 10-14 годам. Прямая кишка относительно длинная (4-6 см), при наполнении может занимать малый таз, почти не развита ампула прямой кишки (формируется в течение года), не развита жировая клетчатка, вследствие чего ампула плохо фиксирована. Мышечный слой развит слабо, стенка тонкая. Благодаря хорошо развитому подслизистому слою, слабовыраженной складчатости и слабой фиксации слизистой оболочки (за счет рыхлого соединения слизистого и подслизистого слоев) у детей часто бывает пролапс. Анус расположен более дорсально (20 мм от копчика). Поджелудочная железа к рождению окончательно не сформирована, располагается глубоко в брюшной полости. Наиболее интенсивно растет впервые 3 года и в пубертатный период. В раннем возрасте поверхность поджелудочной железы гладкая, бугристость появляется к 10-12 годам, что обусловлено выделением границ долек. У новорожденных наиболее развита головка поджелудочной желез. Печень к рождению является одним из самых крупных органов, до 5-7 лет выступает из-под края реберной дуги и легко прощупывается (до 3 лет на 2-3 см по среднеключичной линии), после 7 лет край печени не должен выходить из-под ребра. Печень занимает 1/3-1/2 объема брюшной полости. Левая доля печени к рождению более крупная (более обильно кровоснабжена), уменьшается к 18 мес. Печень полнокровна, вследствие чего быстро увеличивается при инфекциях и интоксикации. Фиброзная капсула тонкая, имеются нежные коллагеновые и тонкие эластические волокна. В составе печени новорожденного содержится больше воды (75-80%), чем у взрослого (65-70%), меньше белка, жира и гликогена, лишь с возрастом повышается содержание плотных веществ. Отмечается ферментативная недостаточность печени. Желчеобразование недостаточно, желчь бедна желчными кислотами (стеаторея), таурохолевая кислота преобладает над гликохолевой (таурохолевая кислота усиливает бактерицидный эффект желчи и ускоряет отделение панкреатического сока). Рвота у детей первых недель, месяцев жизни на фоне нормальной температуры, не сочетающаяся с диареей, чаще является следствием пилороспазма или пилоростеноза. Пилороспазм проявляется на 1-2 неделе жизни преимущественно у детей, перенесших внутриутробную гипоксию, родовую травму ЦНС. Рвоты нерегулярные, но обильные, возникают вскоре после кормления. Рвотные массы могут быть неизмененным или свернувшимся молоком с кислым запахом. Диурез не нарушен. Видимая перистальтика обычно не видна. Ребенок возбудим, криклив. Стул нормальный. Может отмечаться снижение прибавки массы тела за первый месяц жизни. Детям с пилороспазмом рекомендуется придание полувертикального положения в течение 15-30 минут после кормления («поза кенгуру»). Назначение атропина (0.1% раствор 1-2 капли на прием), аминазина (2.5% раствор 2-3 капли на прием), но-шпы (0.01-0.02г на прием) в 3-4 приема обычно прекращают рвоту через 2-3 дня. В лечении пилороспазма также используются препараты с седативным эффектом (фенобарбитал и др.). В качестве диетического лечения используются специализированные добавки – продуктызагустители, обладающие осмотической активностью, влияющие на перистальтику кишечника и облегчающие пассаж пищи (галактоманнан, амилопектин и др.) и антирефлюксные смеси ( «Сэмпер Лемолак », «Энфамил Антирефлюкс», «Нутрилон Антирефлюкс»). Персистирование рвоты после указанного лечения заставляет врача исключить возможность пилоростеноза. Это заболевание вызвано сужением пилорического канала вследствие гипертрофии мышечных волокон привратника. В патогенезе высказывают Рефлюкс-эзофагит Исторически в группе дисфункций пищеводной моторики чаще остальных выявляли гастро-эзофагальную рефлюксную болезнь (ГЭРБ), халазию и ахалазию пищевода. ГЭРБ возникает в результате заброса агрессивного желудочного или кишечного содержимого в пищевод с развитием в нем функциональных нарушений и/или эрозивно-язвенных изменений. Физиологический гастро-эзофагальный рефлюкс (ГЭР) обычно отмечается после приема пищи, характеризуется отсутствием клинических симптомов, незначительной продолжительностью эпизодов ГЭР, редкими эпизодами рефлюксов во время сна. При длительной экспозиции кислого желудочного содержимого в пищеводе может возникать патологический ГЭР. В зависимости от выраженности и распространенности воспаления выделяют пять степеней рефлюкс-эзофагита, которые в основном дифференцируются только на основании результатов эндоскопического исследования. Основными причинами патологического ГЭР, решающего фактора в развитии гастро-эзофагальной рефлюксной болезни, считают: несостоятельность желудочно-пищеводного перехода (недостаточность нижнего пищеводного сфинктера, учащение эпизодов транзиторного расслабления нижнего пищеводного сфинктера), недостаточную способность пищевода к самоочищению и нейтрализации соляной кислоты, патологию желудка, приводящую к учащению эпизодов физиологического ГЭР. Клиническая картина ГЭРБ у детей характеризуется упорными рвотами, срыгиваниями, отрыжкой, икотой, утренним кашлем. В дальнейшем присоединяются такие симптомы как изжога, ощущение жжения за грудиной и их усиление после еды, в положении лежа, при наклоне туловища, физической нагрузке, ночной храп, приступы затрудненного дыхания, поражение зубной эмали. Наряду с изжогой может быть регургитация (заброс кислого, а иногда и горького содержимого с пищей в глотку), избыточная саливация во время сна, жжение в горле с неприятным привкусом и избыточным слизеобразованием в гортани. Срыгивания чаще всего бывают после обильного приема пищи. Больные нередко испытывают неприятный привкус во рту, периодические боли за грудиной, которые иногда напоминают стенокардию, чувство кома в горле, кашель, охриплость голоса. В 40-80% случаев ГЭРБ регистрируется у пациентов с бронхиальной астмой. Особенностью течения при этом является преобладание легочных симптомов над проявлениями патологии пищевода. Особое внимание следует уделять наличию заболеваний, являющихся фоновыми для ГЭРБ. К ним относят хронический гастрит, дуоденит, ЯБ желудка и ДПК, хронический холецистит и др. Тщательный расспрос, анализ анамнестических данных позволяют выбрать правильную тактику диагностики и лечения. Диагностика основана на: 1. Длительной внутрипищеводной pH-метрии. (о наличии рефлюкса свидетельствует падение интрапищеводного pH ниже 4, патологическим считается рефлюкс продолжительностью более 5 минут); 2. Эндоскопическом исследовании пищевода (5 степеней изменения слизистой оболочки пищевода). 3. Гистологическом исследовании биоптата слизистой оболочки пищевода. Лечебные мероприятия включают: 1. Рекомендации по изменению стиля жизни: сон на кровати с приподнятым не менее чем на 15 см головным концом; избегать положения «лежа» после еды в течение 1,5 часов; питание должно быть дробным, малыми порциями, механически и химически щадящим; кормление ребенка в положении сидя под углом 45-60; ношение ребенка в вертикальном положении после кормления; применение сгущенной или коагулированной пищи (детские питательные смеси, включающие клейковину рожкового дерева; гель, образующий комплекс углеводов, в отличие от каш и рисовых отваров, не имеющий пищевой ценности и обладающий слабительным эффектом); исключение из питания продуктов, усиливающих гастро-эзофагальный рефлюкс (кофе, шоколад, жиры); снижение массы тела (если имеется избыточный вес); избегать тесной одежды, тугих поясов и работ в наклонном положении тела. Медикаментозную терапию: назначение препаратов, подавляющих желудочную секрецию (антациды, адсорбенты); назначение препаратов, стимулирующих моторно-эвакуаторную функцию пищеварительного тракта – прокинетиков (мотилиум); использование препаратов, оказывающих протективное действие на слизистую оболочку пищевода (смекта, сукральфат). Хронический гастрит (ХГ) – это рецидивирующее, склонное к прогрессированию заболевание, в основе которого лежит хроническое воспаление слизистой оболочки желудка с её клеточной инфильтрацией, нарушением физиологической регенерации и вследствие этого атрофией железистого эпителия, кишечной метаплазией, расстройством секреторной, моторной и нередко инкреторной функции желудка. Преобладают гастриты (гастродуодениты), ассоциированные с HP-инфекцией. Атрофический гастрит, как правило аутоиммунный, нередко проявляется В12-дефицитной анемией. Также выделяют гастриты, ассоциированные с повреждающим действием желчи (при выраженном дуодено-гастральном рефлюксе) и лекарственных средств, гранулематозные, эозинофильные (при пищевой аллергии) и идиопатический (при неуточненной этиологии). В возникновении заболевания имеют значение наследственная предрасположенность и воздействие различных факторов, как экзогенных, так и эндогенных. Среди экзогенных факторов, наряду с психо-эмоциональными перегрузками, особое значение имеет длительное нарушение гигиены питания (особенно это касается школьников): еда всухомятку, плохое пережевывание пищи, интервалы между приемами пищи более 5 часов, употребление грубой, обильной, холодной пищи, содержащей много специй; недостаток белка, витаминов и микроэлементов в рационе, употребление синтетических пищевых добавок. Важное значение имеет наличие пищевой аллергии, паразитарных инвазий, в первую очередь лямблиоз. У подростков к развитию заболевания могут привести вредные привычки: курение, избыточное употребление кофе, злоупотребление алкоголем. Патогенез различен для каждого типа ХГ. Хронический гастрит, ассоциированный с Нр, вызывается спиралевидной грамотрицательной палочкой. Заражение происходит фекально-оральным путем через загрязненные возбудителем продукты, воду, слюну, зубной камень. Возможно заражение при использовании плохо обработанных эндоскопов и зондов. Возбудитель избирательно поражает эпителий антрального отдела желудка. Он активно размножается и выделяет факторы вирулентности, одним из которых является фермент уреаза. Уреаза расщепляет содержащуюся в желудке мочевину до углекислого газа и аммиака. Последний оказывает повреждающее действие на эпителий, а также защелачивает среду вокруг микроба, создавая для его жизнедеятельности оптимальные условия. Защелачивание поверхности эпителия антрального отдела стимулирует гиперпродукцию гастрина и повышение желудочной секреции. В поврежденной слизистой возникает активный воспалительный процесс, нередко приводящий к образованию эрозий. Ускоряется эвакуация кислого содержимого из желудка. Постоянная стимуляция желудочной секреции и ускоренная эвакуация из желудка приводят к закислению двенадцатиперстной кишки. Это способствует гибели слизистого эпителия и нарушению процессов его регенерации. Такой измененный эпителий двенадцатиперстной кишки может заселяться Нр. Развивается дуоденит. Расстраивается эндокринная регуляция пищеварения. Нарушение продукции гормонов, регулирующих моторную и секреторную функцию желудочно-кишечного тракта, сопровождается дисфункцией желчевыводящих путей кишечника и поджелудочной железы. Разрушение нейроэндокринных связей и вегетативной регуляции приводит к развитию астенического синдрома. Аутоиммунный ХГ возникает на фоне других заболеваний. Предрасположенность к аутоиммунным процессам способствует образованию аутоантител к обкладочным клеткам желудка. 2. Вследствие этого развивается диффузная атрофия слизистой оболочки желудка, повышается секреция гастрина. Стойко снижается секреторная функция желудка, ухудшается переваривание пищи. Нарушается функция кишечника, поджелудочной железы и других отделов ЖКТ. Развитие реактивного гастрита связано с применением медикаментов или выраженным дуодено-гастральным рефлюксом. Эрозии в пилорическом отделе возникают в результате нарушения процессов регенерации и воздействия факторов, раздражающих слизистую оболочку. Клинические симптомы хронического гастрита зависят от характера нарушений секреторной и моторной функций желудка, наличия и степени выраженности дуоденита. Условно можно выделить два основных клинических типа заболевания: язвенноподобный, чаще ассоциированный с Нр, и гастритоподобный (аутоиммунный). Для периода обострения характерны болевой, диспептический и астенический синдромы. Хронический гастрит, ассоциированный с Нр, по сути это всегда гастродуоденит, имеет клинические проявления схожие с язвенной болезнью. Больные жалуются на боли в животе, либо неопределённой локализации (чаще дети дошкольного возраста), либо в эпигастральной области. Боли возникают натощак (возможны ночные боли) при выраженном дуодените и после еды – при гастрите. В первом случае, боли проходят после приема пищи и/или антацидных препаратов. Иногда эквивалентом болей выступают: чувство тяжести в эпигастрии, ощущение быстрого насыщения. Характерными жалобами являются тошнота, отрыжки: воздухом, кислым, тухлым; реже однократная рвота, которая зачастую приносит облегчение. Аппетит либо сохранен, либо снижен. Астенический синдром проявляется слабостью, утомляемостью, головной болью. Больные эмоционально лабильны, не переносят душных помещений. При пальпации живота выявляется болезненность в эпигастральной области. Кишечник вздут. Язык обложен беловатым налетом. Диагноз окончательно должен ставиться после эндоскопического и гистологического исследований. В план обследования следует включать исследование желудочной кислотности, выявление пилорического статуса, исследование вегетативного статуса и нередко консультации невропатолога и психоневролога. Лечение сводится к назначению антацидных (фосфалюгель, маалокс и др.) и обволакивающих препаратов, коррекции вегетативного статуса, а при необходимости – коррекции желудочной кислотности антисекреторными препаратами и эрадикация пилорического хеликобактериоза. Язвенная болезнь (ЯБ) – хроническое рецидивирующее заболевание, с вовлечением в процесс наряду с желудком и двенадцатиперстной кишкой других органов системы пищеварения, приводящее к развитию осложнений, угрожающих жизни больного. Патофизиология ЯБ включает агрессивное действие НСl и пепсина и снижение резистентности гастродуоденальной слизистой оболочки в результате воспаления, метаплазии, дисплазии, атрофии, чаще обусловленных контаминацией Нр. Заболевание полиэтиологично. Важнейшим фактором в его развитии является генетическая предрасположенность к язвообразованию. Она проявляется: 1. врожденной неполноценностью клеток слизистой оболочки желудка; 2. увеличением массы обкладочных и главных клеток; 3. наследственным дефицитом выработки секреторного IgA. Отмечается связь заболевания с HLA-антигенами В5, В15, В35, группой крови 0(1) и полом (мальчики болеют чаще). Риск заболевания повышается при воздействии неблагоприятных факторов внешней среды: погрешностей в питании, психоэмоциональных перегрузках, эндокринных нарушениях в период полового созревания; наличия вредных привычек (курение). Среди внешних этиологических факторов важную роль играют Нр, лечение стероидными гормонами, аспирином и другими противовоспалительными средствами; экологическое загрязнение окружающей среды кадмием, хромом, свинцом. Возникновение язвенной болезни является результатом нарушения равновесия между факторами защиты и агрессии слизистой оболочки. К агрессивным факторам относятся: высокий уровень соляной кислоты и пепсина; наличие бактерии хеликобактер пилори; нарушение моторной функции желудочнокишечного тракта, которая способствует забросу желчных кислот в желудок и ускорению (замедлению) эвакуации желудочного содержимого. Факторами защиты слизистой оболочки желудка служат: непрерывный слой слизи, примыкающий к эпителию желудка и двенадцатиперстной кишки; покровный эпителий, вырабатывающий щелочной секрет (бикарбонаты) и простагландины, регулирующие эти процессы; способность эпителия к быстрому восстановлению после повреждения (регенерация), достаточный кровоток, высокий общий и местный иммунитет. Язвенный дефект в слизистой оболочке возникает на месте локальной ишемии, которая резко снижает защитную функцию слизистой оболочки. Ишемия может быть результатом кровоизлияния или тромбоза в очаге активного воспаления. Критерием язвенной болезни служит обнаружение при эндоскопическом исследовании язвы - дефекта желудка (двенадцатиперстной кишки), достигающего мышечного и серозного слоев. У детей язвы чаще локализуются в двенадцатиперстной кишке и характеризуются повышенной секреторной функцией. Язвенный процесс в желудке встречается реже и сопровождается нормальной или повышенной секрецией желудочного сока. Могут выявляться сочетанные язвы желудка и двенадцатиперстной кишки. В течении язвенной болезни различают фазы: обострения, стихания обострения и ремиссии. Классическим проявлением язвенной болезни является болевой синдром. Выраженность его зависит от возраста, индивидуальных особенностей, состояния нервной и эндокринной систем больного, анатомических особенностей язвенного дефекта, степени выраженности функциональных нарушений желудочно-кишечного тракта. 8. Контроль результатов усвоения темы: тесты исходного (претест) и итогового (посттест) уровня знаний; ситуационные задачи. 9. Методические рекомендации студентам по выполнению программы самоподготовки: 9.1. Ознакомьтесь с целями практического занятия и самоподготовки; 9.2. Восстановите приобретенные на предыдущих курсах и ранее изученным темам знания; 9.3. Усвойте основные понятия и положения, касающиеся темы занятия; 9.4. Уясните, как следует пользоваться средствами решения поставленных задач; 9.5. Обратите внимание на возможные ошибки при постановке дифференциального диагноза; 9.6. Проанализируйте проделанную работу, выполните контрольные задания.