Лек 10.
advertisement

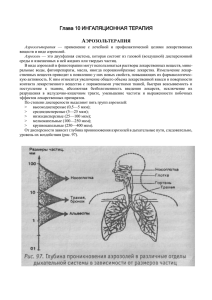
Лекция 10 ФИЗИОАЭРОЗОЛЬТЕРАПИЯ ПРИ ВОСПАЛИТЕЛЬНЫХ ЛОР-ЗАБОЛЕВАНИЯХ Аэрозольтерапия Аэрозоль — дисперсная система, состоящая из множества мелких жидких частиц лекарственного вещества (дисперсная фаза), взвешенных в однородной среде — газе, воздухе (дисперсионная среда). Аэрозоли различают по степени дисперсности частиц, заряду, температуре и виду дисперсной фазы. По степени дисперсности С. И. Эйдельштейн выделяет 5 групп аэрозолей. Степень дисперсной системы Величина частиц, мкм Высокодисперсные Среднедисперсные Низкодисперсные Мелкокапельные Крупнокапельные 0,5-0,5 5-25 25-100 100-250 250-400 Диспергирование лекарственного вещества увеличивает общий объем лекарственной взвеси, поверхность ее контакта с пораженными тканями. В зависимости от области и способа воздействия выделяют ингаляционную терапию и наружную аэрозольтерапию. При лечении заболеваний верхних и нижних дыхательных путей, в том числе болезней ЛОР-органов, основной путь введения аэрозолей — ингаляция. В местах оседания аэрозолей в дыхательных путях увеличивается амплитуда колебаний ресничек мерцательного эпителия, снижается вязкость отделяемого слизистых желез, что способствует улучшению его эвакуации. При воспалении дыхательных путей, когда имеет место увеличение проницаемости слизистой оболочки, расширение кровеносных и лимфатических сосудов, усиление слущивания эпителия, значительно увеличивается и проникающая способность аэрозолей. Взвесь частиц лекарственных препаратов раздражает многочисленные нервные рецепторы слизистой оболочки и подслизистого слоя, влияет на частоту и глубину дыхания, сердечную деятельность, состояние центральной нервной системы. Частицы ингалируемого вещества в аэрозолях могут быть электрически заряженными, в таких случаях их называют электроаэрозолями. При вдыхании униполярно заряженных частиц электроаэрозолей увеличивается время их стабильного состояния и вероятность осаждения на слизистой оболочке. Определяется некоторый антагонизм в лечебном действии разноименно заряженных частиц аэрозолей. Например, после ингаляции отрицательно заряженных электроаэрозолей повышается основной обмен, улучшаются мукоцилиарный клиренс и дренажная функция бронхов, снижается спазм гладких мышц трахеобронхиальной системы и чувствительность рецепторов этой системы к адреналину, гистамину. Напротив, положительно заряженные аэрозоли уменьшают двигательную и секреторную функции мерцательного эпителия, вызывают спазм гладких мышц трахеи и бронхов, увеличивают чувствительность хеморецепторов к вазоактивным медиаторам и биологически активным веществам. К естественным относятся электроаэрозоли, содержащие атмосферные ионы. Количество ионов в воздухе в естественных уровнях невелико. Ионизация воздуха может происходить при распылении и разбрызгивании у водопадов горных рек, во время прибоя на берегу морей и океанов. Искусственные ингаляции проводят в ингаляториях с помощью электроаэрозольной аппаратуры. Аэрозольтерапия в ЛОР-практике используется при орошении слизистых оболочек полости носа и глотки. Это приводит к ускорению всасывания лекарственных препаратов, снижению латентного периода их действия, увеличению площади контакта с лекарствами, непосредственному воздействию на воспалительную слизистую оболочку. • • • • • • • Задачами аэрозольтерапии являются: обеспечение туалета труднодоступных отделов верхних и нижних дыхательных путей; поверхностная дезинфекция их; уменьшение воздействия раздражающих (секрет, аллергены) факторов; оксигенация; улучшение газообмена; устранение ощущения дыхательного дискомфорта; улучшение кровообращения. При аэрозольном способе введения лекарств обеспечивается его равномерное распределение по поверхности слизистой оболочки дыхательных путей, проникновение вместе с потоком воздуха во все отделы носа, глотки, гортани, а также трахеи и бронхов. Линейные размеры частиц лекарства влияют на их устойчивость и глубину проникновения в различные отделы дыхательной системы. Высокодисперсные частицы величиной 2—4 мкм могут длительное время находиться во взвешенном состоянии и оседают в основном на стенках альвеол и бронхиол. Среднедисперсные частицы (величиной 5—25 мкм) оседают выше в бронхах и трахее. Низкодисперсные (25— 100 мкм) частицы проникают в глотку, а мелкокапельные полностью оседают в полости носа и во рту. Средне- и высокодисперсные частицы могут проникать в слуховые трубы, ухо и околоносовые пазухи. По температуре аэрозоли делят на холодные (25— 28 °С и ниже), теплые (28—35 °С), индифферентные (35—40 °С) и горячие (40 °С и выше). Для ингаляционной терапии применяют также паровые, тепловлажные, влажные, а также масляные ингаляции. В паровых ингаляциях, где температура ингалируемого пара 40—45 °С, чаще других применяют растворы щелочей, отвары трав, листьев, шишек и почек фитонцидов. Эти ингаляции не рекомендуются при остром и гнойном воспалении, выраженном отеке и гипертрофии слизистой оболочки. В тепловлажных ингаляциях используют нагретые до 38—42 °С растворы солей и щелочей, комплекс которых представляют минеральные воды. Противопоказания для их проведения аналогичны для паровых. При влажных ингаляциях лекарственные вещества вводят в дыхательные пути без предварительного подогрева. В силу малой нагрузки на респираторный тракт такие ингаляции можно проводить больным в послеоперационный период, детям, а также больным, которым противопоказаны паровые и тепловлажные ингаляции. Масляные ингаляции заключаются во введении в дыхательные пути подогретых аэрозолей различных органических масел, обладающих трофическим, репаративно-регенеративным и слизисто-протекторным действием. Поэтому применяют их при остром воспалении и атрофических процессах слизистой оболочки дыхательных путей. При сочетании с тепловлажными ингаляциями необходимо вначале провести последние, удалить мокроту для профилактики образования масляно-слизистых пробок в нижних дыхательных путях. Для лечения детей и взрослых с заболеваниями ЛОРорганов рекомендуются теплые (тепловлажные) ингаляции, оптимальная температура 36—38 °С. При температуре ниже 16 °С и выше 42 °С снижается двигательная функция мерцательного эпителия, холодные ингаляции могут провоцировать бронхоспазм. Оптимальная pH среды аэрозоля 6,0—8,0. Ингаляции минеральных вод являются эффективным методом лечения, применяемым на многих курортах, и одним из основных — на бальнеологических курортах. Физиологическое действие этих вод связано с их осмотическим, химическим действием, ионно-катионным составом и их специфическими свойствами. Попадая на слизистую оболочку дыхательных путей, соли и щелочи усиливают приток жидкости к слизистым оболочкам, стимулируют функцию многочисленных слизистых желез. В результате наблюдается более обильное отделение жидкой слизи, которая растворяет сухие корочки, густые комочки слизи, улучшает функцию мерцательного эпителия. Муколитическое действие щелочных вод объясняется тем, что щелочи растворяют муцин, от содержания которого зависит вязкость слизи и мокроты. Кроме того, щелочи способствуют нейтрализации кислых продуктов, образующихся в результате жизнедеятельности микроорганизмов. • • • • • • • Правила приема и проведения ингаляций Ингаляции принимать после приема пищи (не принимать натощак). Перед ингаляцией почистить зубы и прополоскать рот и горло хлоридно-гидрокарбонатно-натриевой («Анапская», «Горячий Ключ») минеральной водой. Во время ингаляций и после них, в течение 20—30 мин, не разговаривать, не принимать пищу в течение 1 ч. При ринитах и синуитах вдох и выдох через нос. При трахеобронхитах и пневмониях глубокий вдох носом с задержкой дыхания на 3—4 с и максимальный выдох ртом. При фарингитах и ларингитах — вдох через рот, а выдох через нос. После приема тепловлажных ингаляций минеральных вод (или лекарства) делается перерыв 10—15 мин, а затем проводится масляная ингаляция. • Масляные ингаляции должны быть с растительным, косточковым маслом; небольшое добавление к ним камфоры, ментола, эвкалипта усиливает действие масляных ингаляций, оказывает местное анестезирующее действие. • Лучше иметь компрессоры мембранного типа, ибо поршневые и ротационные имеют недостатки — воздух из них содержит трудноуловимые частицы вредного машинного масла. • Рассолы минеральных вод и рапа для ингаляций нужно разводить дистиллированной водой (до концентрации питьевой). • Нельзя смешивать минеральную и морскую воду с настойками и отварами трав и лекарствами. У аллергиков не следует применять мед и антибиотики (особенно ототоксические). • Нельзя подогревать минеральную воду в открытых сосудах и выше 40 °С, лучше подогревать не воду, а воздух в ингаляторе. • Сжатый воздух из компрессора должен быть чистым и подогретым. • При лечении верхних дыхательных путей использовать мелкокапельные и низкодисперсные, а при синуитах, евстахеитах, трахеобронхитах, пневмониях — высоко и среднедисперсные аэрозоли. При трахеобронхитах и пневмониях могут применяться электро-, вибро- и ультразвуковые ингаляции. • Следует помнить, что неразведенная морская вода тормозит двигательную активность мерцательного эпителия, а разведенная 1:1 дистиллированной водой стимулирует ее. Преформированные физические лечебные факторы На основе использования постоянного тока низкого напряжения функционируют гальванизация и лекарственный электрофорез, на основе использования электрического поля существует ультравысокочастотная (УВЧ) терапия; магнитного поля — магнитотерапия; механических колебаний — ультразвуковая (УЗ) терапия; электромагнитных колебаний оптического диапазона — фото(хромо)терапия: инфракрасное (ИК), ультрафиолетовое (УФ) и лазерное излучение. Последние 10—15 лет на рынке медицинских услуг появился ряд аппаратов для лечения больных с JlOPзаболеваниями. В них используются такие методы, как вакуум-гидротерапия, УЗ-воздействие, магнитотерапия, разные виды фототерапии, в частности лазерная терапия. Россия считается мировым лидером в разработке и производстве аппаратов для низкоинтенсивной лазерной терапии. Весьма эффективным физиотерапевтическим методом, который активно пропагандировал А. И. Коломийченко, является ультразвук. Ультразвук используется высокочастотный (около 1 или 3 МГц) или низкочастотный (22—44 кГц) и небольшой интенсивности (до 3 Вт/см2). В оториноларингологии применяется аппарат «ЛОР-3», генерирующий колебания частотой 880 кГц, работающий с интенсивностью 0,2—1,0 Вт/см2 (детям 0,2—0,4 Вт/см2), в непрерывном режиме, производящий также лекарственный ультрафонофорез. В лечебной практике ультрафонофорез занимает значительное место. Озвучивание проводится через контактные среды, в которые вводят лекарства. При этом лекарственный препарат должен сохранять свою структуру и биологическую активность, а действие его должно быть однонаправленное с действием ультразвука, что обеспечивает синергизм их влияния на организм. В механизме действия ультразвука на организм основное значение имеют 3 фактора: тепловой (неспецифический), механический и физико-химический (специфический) факторы. Они оказывают сочетанное действие. Механический фактор возникает за счет переменного акустического давления и проявляется в своеобразном «микромассаже» на клеточном и субклеточном уровнях. Воздействие ультразвуковой энергии на клеточные структуры, в том числе липопротеидные мембраны липосом, ведут к изменению гомеостаза внутриклеточной среды. Ультразвук активирует механизмы защитных реакций, внутриклеточную регенерацию. Его можно рассматривать как физический катализатор физикохимических и биофизических процессов в организме. Глубина проникновения ультразвука в ткани для аппарата «ЛОР-3» — 5—6 см. Для увеличение глубины проникновения ультразвука используют его низкие частоты. В аппарате «Тонзиллор», предназначенном для лечения больных с хроническим тонзиллитом, генерируются низкочастотные колебания 26 кГц. Не следует применять ультразвук, как и электрическое поле УВЧ, при стойкой фонаторной неподвижности голосовых складок при хроническом гиперпластическом ларингите, а также гнойном воспалении в JIOP-органах при затрудненном оттоке гноя. Оториноларингология является одной из наиболее благодатных областей для фототерапии. Это связано с тем, что JTOP-органы характеризуются хорошим кровоснабжением, а потому одно из свойств светолечения — улучшать микроциркуляцию, в полной мере реализуется при ЛОР-заболеваниях. Кроме того, ЛОРзаболевания чаще всего имеют воспалительную или аллергическую природу, когда фототерапия наиболее эффективна. При лечении ЛОР-заболеваний чаще используют коротковолновое ультрафиолетовое излучение (КУФ) с длиной волны 180—280 нм. Искусственные источники КУФ производят бактерицидное, микоцидное, иммуностимулирующее и метаболическое действие и дозируется индивидуально в биодозах. В лечебных целях при ЛОР-патологии применяют ИКизлучение с длиной волны 800—10 000 нм. Источником ИК-излучения является любое нагретое тело. Интенсивность и спектральный состав такого излучения определяются температурой нагретого тела. ИК-лучи оказывают противовоспалительный (противоотечный, регенеративно-пролиферативный), метаболический, местный анальгетический, вазоактивный эффекты. Фотобиологические реакции возникают вследствие поглощения электромагнитной энергии, которая определяется энергией световых квантов и возрастает с уменьшением длины волны. . Характер взаимодействия оптического излучения с биологическими тканями определяется его проникающей способностью. Различные слои кожи неодинаково поглощают оптическое излучение разной длины волны. Глубина проникновения света нарастает при переходе от ультрафиолетового излучения до оранжевого с 0,7—0,8 до 2,5 мм, а для красного излучения составляет 20—30 мм. Рекомендуется при лечении заболеваний ЛОР-органов применять УФ и красный свет преимущественно для облучения слизистой оболочки, а ИК-лучи для облучения кожи в месте проекции пораженного органа. Последние три десятилетия характеризуются интенсивным применением в медицине нового вида фототерапии — лазерного излучения, получаемого с помощью оптических квантовых генераторов, называемых лазерами. Лазерное излучение имеет фиксированную длину волны (монохроматичность), одинаковую фазу излучения фотонов (когерентность), малую расходимость светового пучка (высокую направленность) и фиксированную ориентацию векторов электромагнитного поля в пространстве (поляризацию). Это позволяет получать нерасходящийся пучок света, который может фокусироваться и концентрировать в себе большую энергию, используемую в технике и хирургии. Для лазерной терапии чаще всего используют оптическое излучение красного (длина волны 633 нм) и ИК (длина волны 800—1200 нм) диапазонов, генерируемое в непрерывном или импульсном режимах. Частота следования импульсов 10— 5000 Гц; выходная мощность до 60 мВт. Глубина проникновения НИЛИ в ткани такая же, как обычного некогерентного света и зависит от длины волны излучения. Лечебное действие его основано в основном на местных реакциях облученных тканей на определенный диапазон света. Оно выражается в метаболическом, противовоспалительном, анальгетическом, бактерицидном, гипосенсибилизирующем, иммуномодулирующем эффектах. Монохроматический свет вызывает избирательную активацию молекулярных комплексов биологических тканей — фотобиоактивацию, активизируя разнообразные процессы клеточного метаболизма. Гелий-неоновый лазер (ГНЛ) не имеет практически никаких преимуществ по сравнению с полупроводниковыми лазерами, которые неумолимо их вытесняют. Этот процесс начался с 1995 г. после появления лазерных диодов с той же длиной волны излучения — 0,63 мкм. Полупроводниковые же лазеры имеют ряд преимуществ перед газовыми как в решении новых технических проблем, так и по габаритам, дизайну, удобствам пользования ими, что определяет их более широкое распространение Оптимальный лечебный эффект большинства физических факторов наступает в результате проведения курсового лечения. Его продолжительность составляет для одних нозологических форм 6—8, других 8—12, реже 14—20 процедур. В этом случае морфофункциональные изменения, возникающие после проведения начальной процедуры, углубляются и закрепляются последующими. В зависимости от динамики клинических проявлений патологического процесса процедуры проводят ежедневно или через 1—2 дня. Суммация лечебных эффектов физических факторов обеспечивает длительное последействие курса физиотерапии, которое продолжается и по его завершении. Вместе с тем слишком большая продолжительность курса лечения одним физическим фактором приводит к привыканию к нему и существенно снижает эффективность его лечебного действия. Следует также учитывать, что отдаленные результаты применения некоторых физических факторов (механолечебных, термолечебных и др.) в некоторых случаях более благоприятны, чем непосредственные. Периоды последействия большинства электро- и светолечебных факторов составляют от 2 нед до 4 мес, а при использовании природных лечебных факторов достигают 6 мес (лечебные грязи) или 1 года (климат).