атеросклероза, стенокардии, инфаркта миокарда
advertisement

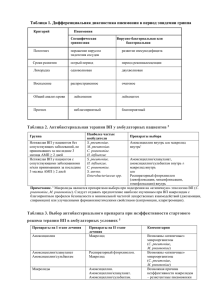
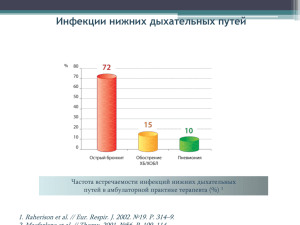
Фармакотерапия ИБС (атеросклероза, стенокардии, инфаркта миокарда) А.Л.Хохлов Профессор, зав. кафедрой клинической фармакологии Определение ишемической болезни сердца (ИБС) ИБС – это заболевание сердца, обусловленное острым и хроническим несоответствием между потребностью миокарда в кислороде и его реальным коронарным кровообращением. В основе ИБС лежит атеросклеротическое поражение коронарных сосудов. При различных вариантах ИБС (стенокардия, инфаркт миокарда, постинфарктный кардиосклероз, нарушения сердечного ритма, хроническая сердечная недостаточность) в миокарде появляются участки ишемии, дистрофии, некроза и рубцы, что сопровождается нарушением систолической и диастолической функции сердца. Эпидемиология ИБС Во всех экономически развитых странах ИБС страдают не менее 25% мужчин и около 15% женщин в возрасте от 45 до 69 лет. На долю ИБС приходится около половины всех смертей от сердечнососудистых заболеваний. Факторы риска ИБС Гиперлипидемия Артериальная гипертония Ожирение Сахарный диабет Продолжительность жизни и сердечнососудистые заболевания Россия : мужчины – 58,6 лет, женщины – 73 года. Разрывы в продолжительность жизни мужчин и женщин в нашей стране превышает 14 лет, в то время как в странах, близких по экономическому развитию, показатель составляет 4-7 лет. США: мужчины – 74,8 лет, женщины – 80,1 года. Разрыв в продолжительности жизни – 5,3 лет. Средняя продолжительность жизни увеличилась с 77,3 года в 2002 г. до 77,6 года в 2003 г. Рост продолжительности жизни обусловлен снижением смертности от ИБС, рака и инсульта. Атеросклероз: прогрессирующий процесс (I) Норма Липидная Фиброзная бляшка полоса Разрыв Окклюзирующая бляшки/ атеросклеро- Изъязвление & тическая бляшка тромбоз Нестабильная стенокардия ИМ Коронарная смерть Инсульт Заболевания периферических артерий Возраст Courtesy of P Ganz. Анатомия атеросклеротической бляшки Интима Липидное ядро Фиброзная покрышка Просвет Основание бляшки – T лимфоциты – Макрофаги – Гладкомышечные клетки Libby P. Lancet. 1996;348:S4-S7. Основные направления в в ведении больных ИБС Профилактика и лечение атеросклероза Лечение клинических проявлений ИБС (стабильная и нестабильная стенокардия, инфаркт миокарда, постинфарктный кардиосклероз, нарушения ритма, хроническая сердечная недостаточность) Вторичная профилактика (предупреждение повторных коронарных событий) Целевые уровни липидов в плазме крови Европейские Рекомендации* XC XC ЛПНП ХС ЛПВП ТГ ммоль/л <5 <3 >1 мг/дл <200 <115 >40 <2 <177 Европейские Рекомендации III пересмотр 2003* ммоль/л мг/дл <5 <200 XC ЛПНП <3 (2,6 США) <115 (100 США) ХС ЛПВП >1,0 (муж); 1,2 (жен) >40 (муж); 46 (жен) <1,77 <155 XC ТГ * Eur Heart J 1998 ** Eur Heart J 2003 Почему Статины? Статины ХС ЛПНП до 41-51% Доказаны преимущества статинов при различных исходных уровнях ХС ЛПНП смертности от всех причин при вторичной профилактике и сердечно-сосудистой смертности при первичной профилактике Исследования подтвердили эффективность статинов в различных группах пациентов женщины пожилые диабетики Действие статинов больше, чем просто липидснижающий эффект Улучшение функции эндотелия Противовоспалительное действие Уменьшение окислительного стресса и ингибирование окисления ЛНП и ЛВП Нестабильная атеросклеротическая бляшка Стабильная атеросклеротическая бляшка Bonetti PO et al. European Heart Journal 2003; 24:225-48. Увеличение стабильности атеросклеротической бляшки Антитромботическое действие Эффективное снижение уровня общего ХС и холестерина ЛНП Reiner Ž et al. Krka Med Farm 2002; 23: 19-32. Влияние статинов на смертность (мета-анализ 38 исследований, GREACE, 2004) Снижение общей смертности на 33% Уменьшение сердечно-сосудистой смертности на 60-83% Остаточный риск – 60-83% Влияние статинов на уровень ЛПНП № Препарат Доза, мг % снижения ЛПНП 1 Аторвастатин 10 39 2 Ловастатин 40 31 3 Правастатин 40 3 4 Симвастатин 20-40 35-41 5 Флювастатин 40-80 25-35 6 Розувастатин 5-10 39-45 FDA: частота рабдомиолиза (на 100000) за 6 месяцев: розувастатин - 0,3; аторвастатин – 0,06 Все статины принимаются раз в сутки Метаболиз м Метаболит ы T½ (ч) Выделени Выделени е с мочой е с калом Аторвастатин CYP 3A4 Активны й 15 – 30 2 70 Флувастатин CYP 2C9 Неактивный 0,5 – 2,3 6 90 Флувастатин ER CYP 2C9 Неактивный 4,7 6 90 Ловастатин CYP 3A4 Активный 2,9 10 83 1,3 – 2,8 20 71 2-3 13 58 Правастатин Сульфатировани Неактивный е Симвастатин CYP 3A4 Активный Параметры определялись при использовании пероральной дозы 40 мг для всех препаратов, за исключением флувастатина ER (80 мг); Т ½ - конечный период полувыведения Статины в лечении острого коронарного синдрома Исследование MIRACLE (2001): рано начатое лечение ОКС с применением аторвастатина в дозе 80 мг/сут. снижает частоту повторных госпитализаций на 26%. PERSUIT, PRISM, PRISMPLUS и др.: раннее назначение статинов приводило к снижению риска годичной смертности у пациентов, переживших ОКС. Статины внесены в рекомендации ВНОК по лечения ОКС без стойкого подъема сегмента ST. Комбинированая гиполипидемическая терапия Комбинации Статины+ секвестранты желчных кислот Эффекты ↓ХСЛПНП Статины + никотиновая кислота ↓ ХСЛПНП ↑ХСЛВП ↓ТГ Статины + фибраты ↓ ХСЛПНП ↑ХСЛВП ↓ТГ Риск побочных эффектов возрастает Комбинированные препараты статинов Статин+ ингибитор абсорбции холестерина (Эзетрол, Виторин – 10 мг симвастатина+10 мг эзетимаба) Статин + ингибитор белка, переносящего холестерин –СЕТР (JTT-705, Торсетрапиб) Статин+гипотензивный препарат (Кадуэт) Статин+никотиновая кислота (Адвикор) Попытки ингибировать микросомального переносящего белка, секреции апопротеина Пример: В и др. Эзетимиб 10 мг + Аторвастатин 10 мг = Аторвастатин 80 мг Критерии безопасности применения гиполипидемического препарата Уровень печеночных ферментов не более, чем в 3 раза Аланинаминотрансферазы (АЛТ) Аспарагинаминотрансферазы (АСТ) Уровень специфичного фермента мышечной ткани не более, чем в 10 раз Креатинфосфокиназы (КФК) Взаимодействия Аторвастатин метаболизируется через CYP 3A4, поэтому может развиться лекарственное взаимодействие с: циклоспорином, антибиотиками (эритромицином, кларитромицином, квинупристином/дальфопристином) ингибиторами протеазы (ампренавиром, индинавиром, ритонавиром) антимикотиками (флуконазолом, итраконазолом, кетоконазолом) или нефазодоном Malhotra HS et al. Drugs 2001; 61: 1835–81. Стабильная стенокардия Наиболее характерным проявлением является сжимающая боль за грудиной, возникающая при физической нагрузке, длительностью до 20 мин Боль может иррадиировать в лопатку, левую руку и т.д. Обычно купируется нитроглицерином Классификация стабильной стенокардии напряжения ФК I. Приступы стенокардии возникают только при чрезмерных для данного пациента нагрузках. Обычная физическая активность не ограничена. ФК II. Приступы возникают при ходьбе по ровному месту на расстояние более 500 м, подъеме на несколько этажей. ФК III. Приступы при ходьбе по ровному месту на 100-300 м, подъеме на один этаж. ФК IV. Приступы при малейшей физической нагрузке. Лечение стабильной стенокардии напряжения (комплекс лечебно профилактических, лекарственных и, при необходимости, хирургических методов) Купирование приступов стенокардии Предупреждение приступов стенокардии Вторичная профилактика ИБС и улучшение прогноза жизни Улучшение качества жизни Купирование приступов стенокардии Некоторые лекарственные формы нитратов (нитроглицерин: сублингвальные, буккальные формы, аэрозоли; изосорбида динитрат: аэрозоли, таблетки для разжевывания; молсидомин : разжевать таблетку) Предупреждение приступов стенокардии Бета-адреноблокаторы Нитраты, молсидомин Антагонисты кальция (верапамил, дилтиазем, амлодипин, нифедипин) Другие препараты: метаболического действия – триметазидин (предуктал), милдронат; антиаритмик, увеличивающий продолжительность потенциала действия амиодарон. Вторичная профилактика стабильной стенокардии Бета-адреноблокаторы Антиагреганты (аспирин, тиклопидин, плавикс) Статины Ингибиторы АПФ (периндоприл 8 мг) Фармакотерапия различных ФК стабильной стенокардии При любом функциональном классе стенокардии показано применение антиагрегантов, статинов При I ФК начинают с монотерапии одним из основных групп (бета-адреноблокаторы, нитраты, антагонисты кальция). При возможности предпочтение отдается бетаадреноблокаторам, т.к. они увеличивают продолжительность жизни. При II-III ФК при неэффективности монотерапии прибегают к комбинированной терапии При IV ФК применяют, как правило, комбинированную терапию. Сочетание нитратов, бетаадреноблокаторов и антагонистов кальция Рационально сочетание нитратов с БАБ или верапамилом, т.к. устраняется тахикардия, уменьшаются головные боли, вызываемые нитратами. Комбинация нитратов с нифедипином нежелательна, т.к. приводит к тахикардии Сочетания антагонистов кальция и бетаадреноблокаторов Сочетание БАБ с верапамилом повышает риск брадикардии, атриовентрикулярной блокады, артериальной гипертонии, сердечной недостаточности. Нифедипин ретард можно сочетать с БАБ или верапамилом Нестабильная стенокардия Термин, предложенный H.Fovler (1971) и C.Conty с соавт. (1973), используется для обозначения наиболее тяжелого периода течения ИБС, для которого характерно быстрое прогрессирование коронарной недостаточности с высоким риском развития ИМ. Основные принципы лечения острого инфаркта миокарда Острый инфаркт миокарда характеризуется развитием ишемического некроза участка миокарда вследствие развития острой недостаточности коронарного кровообращения Понятие «острый коронарный синдром» (ОКС) объединяет комплекс симптомов ИБС, позволяющий заподозрить развивающийся ИМ или НС, в основе которого лежит общий процесс – тромбоз коронарных сосудов различной степени тяжести. Понятие ОКС выделено для определения тактики терапии Клиника инфаркта миокарда Болевой синдром Синдром острой сосудистой недостаточности Синдром острой сердечной недостаточности Резорбционно-некротический синдром Классификация инфаркта миокарда Мелкоочаговый (без зубца Q) Крупноочаговый (с зубцом Q), в т.числе трансмуральный Повторный Рецидивирующий В зависимости от участка поражения (передней стенки левого желудочка, задней стенки л.ж. и т.д.) Алгоритм лечения ОКС (инфаркта миокарда) Подозрение на ОКС Нет стойких подъемов ST Стойкие подъемы ST Алгоритм лечения ОКС. Нет стойких подъемов ST Аспирин Нитраты При сильной боли морфин БАБ Гепарин (НФГ или НМГ) Стабилизация. Симптоматическая и патогенетическая терапия стенокардии Повышение тропонина, высокий риск. Гепарин. Коронарография. ЧКВ или АКШ Алгоритм лечения ОКС. Стойкие подъемы ST Тромболизис (стрептокиназа, альтеплаза, ретеплаза и др.) . Показания: длительность ишемии более 30 мин, подъем сегмента ST более 1 мм по крайней мере в 2 стандартных отведениях и более и более 2 мм в смежных грудных отведениях).Предпочтительней раннее начало тромболизиса ( в течениепервого часас с момента приступа) Тромболитическая терапия не рекомендуется больным с ОКС без стойких подъемов ST Ингибиторы АПФ при инфаркте миокарда Применяют при переднем ИМ (в том числе в анамнезе) При наличии сердечной недостаточности Начинают с малых доз, постепенно увеличивая дозировку Улучшают прогноз. Снижают ремоделирование левого желудочка, уменьшают риск сердечной недостаточности Антиаритмические препараты при инфаркте миокарда Антиаритмическим эффектом обладают применяемые в обязательном порядке (при отсутствии противопоказаний) БАБ При развитии аритмий возможно в/в введение кордарона Осложнения инфаркта миокарда (ранние) Острая левожелудочковая недостаточность (кардиальная астма, отек легких) Кардиогенный шок – крайняя степень левожелудочковой недостаточности Аневризма ЛЖ Разрывы сердца Тромбоэмболические осложнения Осложнения инфаркта миокарда (поздние) Ранняя постинфарктная стенокардия Хроническая сердечная недостаточность Постинфарктный синдром Дресслера Вторичная профилактика после ИМ БАБ Статины Антиагреганты Среди АК только верапамил (у больных с мелкоочаговым ИМ и без признаков ХСН) Фармакотерапия заболеваний ЛОРорганов, хронического бронхита, пневмоний А.Л.Хохлов профессор, заведующий кафедрой клинической фармакологии ЯГМА, главный клинический фармаколог Департамента здравоохранения и фармации Ярославской области Фармакотерапия ринитов Антибактериальные препараты для местного применения Комбинации антибактериальных средств с глюкокортикоидами и адреномиметиками Адреномиметики для местного применения Симпатомиметики для системного применения Антигистаминные средства Глюкокортикоиды для местного применения Глюкокортикоиды для системного применения Стабилизаторы мембран тучных клеток М-холиноблокаторы Средства для лечения атрофического ринита Принципы фармакотерапии синуситов Главная задача лекарственной терапии острого синусита и обострения хронического воспалительного процесса в околоносовых пазухах — воздействие на возбудителя с целью восстановления стерильности пазух. Для лечения используют системные или местные АБ- средства. При первичном назначении АБ-средства выбирают эмпирически с учетом данных о преобладании и устойчивости возбудителей в данном регионе. Также учитывают тяжесть заболевания. Одновременно предпринимают меры, направленные на улучшение дренирования пазух и повышение резистентности организма. Принципы фармакотерапии синуситов (антибиотики) При легком синусите АБ-средства назначают перорально. К препаратам выбора относят амоксициллин, рокситромицин, спирамицин, доксициклин, цефуроксим. Курс лечения — 7—10 дней. При катаральном синусите возможно применение местного антибиотика фузафунгина. При среднетяжелом синусите препаратами выбора являются амоксициллин/клавуланат, цефуроксим аксетил, цефаклор, цефтриаксон, левофлоксацин, спарфлоксацин. При тяжелом синусите и развитии риногенных осложнений показано в/м или в/в введение цефотаксима, цефтриаксона, цефепима или цефпирома, амоксициллина/клавуланата, ципрофлоксацина. Фторхинолоны не рекомендуют назначать детям и старикам, а также пациентам с нарушением функций печени и почек (высокий риск побочных реакций). Принципы фармакотерапии синуситов (улучшение дренирования пазух) Назначают адреномиметики для местного применения. Вливание сосудосуживающих капель в нос или смазывание слизистой оболочки в области среднего носового хода обеспечивает раскрытие соустий пазух с носом и лучший дренаж содержимого. Также применяют капли с АБ-действием (фрамицетин, полидекса с фенилэфрином). Для эвакуации патологического секрета из околоносовых пазух выполняют их пункцию (чаще пунктируют верхнечелюстную и лобную пазухи) с промыванием р-ром антисептика (фурацилин 1:5000) или 0,9% р-ром NaCl и последующим введением в пазуху рра АБ-средства (амоксициллин/клавуланат, гентамицин, 0,5% р-р диоксидина). Вместе с АБ-средствами в пазуху вводят протеолитические ферменты (трипсин, химотрипсин кристаллический — см. Приложение 8), которые расщепляют некротизированные ткани, разжижают вязкий секрет, экссудат, сгустки крови. Препараты с муколитическим действием, стимулирующие мукоцилиарный транспорт: ацетилцистеин, карбоцистеин, синупрет. Принципы фармакотерапии фарингита Острый фарингит обычно сочетается с острым воспалением верхних дыхательных путей. Хронический фарингит связан с длительным местным раздражением слизистой оболочки глотки. Нередко причиной являются заболевания ССС, ЖКТ, болезни печени, СД и др. Лечение зависит от формы хронического фарингита (катаральная, гипертрофическая или атрофическая). Лечение при остром фарингите и обострении хронического фарингита начинают с исключения раздражающей пищи. Назначают ингаляции, пульверизации или полоскания теплыми щелочными и АБ-р-рами. Широко используют АБ-средства (фузафунгин, фрамицетин) и антисептические средства для местного применения (ромазулан, повидон-йод; амбазон, гексетидин, ларипронт и др.). Фармакотерапия ангины и хронического тонзиллита Основные ЛС для лечения ангины — АБ-средства. При легкой форме (катаральная ангина) примененяют фузафунгин. При фолликулярной, лакунарной и других более тяжелых формах ангины одновременно показана системная АБ-терапия. Чаще назначают пенициллины (феноксиметилпенициллин, амоксициллин, амоксициллин/клавуланат), а также макролиды, тетрациклины, цефалоспорины I—II поколения. Продолжительность лечения — не менее 10—12 дней. Предпочтение отдают пероральным препаратам, в/м вводят лишь при тяжелом и осложненном течении ангины. Фармакотерапия ангины и хронического тонзиллита При выраженной температурной реакции (выше 39°С) назначают жаропонижающие средства. Местно применяют полоскание р-ром соды (1 ч. л. на стакан воды), фурацилина 1:5000, перекиси водорода (1 ст. л. 3% р-ра на 1/2 стакана воды), рром мирамистина, грамицидина, настойкой календулы, ромашки (ромазулан); используют йокс, гексорал, септолете и др. При развитии паратонзиллярного абсцесса или парафарингита показано хирургическое лечение — вскрытие абсцесса, по показаниям — абсцесстонзиллэктомия. Фармакотерапия ангины и хронического тонзиллита Для стимулирования защитных сил организма и повышения местной резистентности слизистой оболочки верхних дыхательных путей у больных ангиной и хроническим тонзиллитом используют комплексный растительный препарат тонзилгон Н, иммуномодуляторы полиоксидоний и имудон. Важным элементом комплексного лечения хронического тонзиллита является промывание тонзиллярных лакун р-рами диоксидина, мирамистина, хлорофиллипта, йодинола Фармакотерапия среднего отита Этиологическим фактором острого среднего отита у детей чаще бывают пневмококки, гемофильная палочка, моракселла; у взрослых — также стрептококки, стафилококки, смешанная флора. Во время эпидемической вспышки гриппа возможна вирусная этиология заболевания. При бактериальных инфекциях основу лечения составляют АБсредства, которые значительно снижают риск нарушения слуха и вероятность перехода процесса в хроническую форму. При раннем назначении АБ-средств следует взвешивать их потенциальный терапевтический эффект и угрозу побочных реакций. При заболевании средней тяжести у детей в течение первых суток назначают симптоматическое лечение (неопиоидные анальгетики). При отсутствии положительной динамики в течение 24 ч необходимо назначение АБ-средств. Дети до 2 лет практически всегда нуждаются в их назначении. Хорошее обезболивающее действие оказывают отипакс и анауран (капли в ухо). АБ-средства выбирают с учетом данных о распространенности клинически значимых возбудителей Фармакотерапия среднего отита Для системной терапии обычно используют амоксициллин, амоксициллин/клавуланат, рокситромицин, азитромицин, цефуроксим, цефтриаксон, диоксидин и метронидазол. Местно применяют спирт-глицериновую смесь, 20% р-р сульфацетамида, 0,5% р-р хлорамфеникола , р-р диоксидина, рифамицин, амоксициллин/клавуланат в форме ушных капель. Назначение ототоксичных антибиотиков противопоказано. С целью восстановления или улучшения функций слуховой трубы применяют сосудосуживающие средства (нафазолин, ксилометазолин и др.) в виде капель в нос 3—4 раза в день. Нормализации функции слуховой трубы способствует также ее продувание по Политцеру или с помощью ушного катетера. При этом возможно введение через просвет катетера лекарственной смеси, содержащей р-р антибиотика и несколько капель ГК (например, суспензии гидрокортизона). В комплексе системной терапии различных форм среднего отита оправдано применение противовоспалительных средств, уменьшающих секрецию в просвет барабанной полости и слуховой трубы и стимулирующих мукоцилиарный транспорт (эреспал, синупрет). Местное лечение среднего отита Для местного лечения при остром среднем отите применяют ушные капли или вводят в наружный слуховой проход марлевые турунды, пропитанные р-ром препарата. Выбор препаратов зависит от формы и стадии заболевания. При катаральном среднем отите и в начальной (неперфоративной) стадии острого гнойного среднего отита показан эндауральный микрокомпресс с р-ром, содержащим смесь равных частей 96% этилового спирта и глицерина. В перфоративную стадию с целью удаления гноя из слухового прохода необходимо 2—3 раза в день проводить туалет уха с последующим вливанием лекарственных р-ров, предварительно подогретых до 37°С. В заключительной фазе лечения, когда значительно уменьшается количество отделяемого в наружном слуховом проходе, переходят на местное применение мазевых форм или инсуффляции порошка (например, левомицетин в форме мельчайшего порошка). Острый бронхит Острое воспалительное заболевание бронхиального дерева, вызываемое различными инфекционными и неинфекционными агентами, проявляющееся остро возникшей респираторной симптоматикой при отсутствии легочного анамнеза Принципы фармакотерапии ОБ В большинстве случаев при неосложненном течении антимикробная терапия не показана. При ОБ, связанном с гриппозной инфекцией, назначение противовирусных препаратов (ремантадин). У некоторых категорий (пожилые, дети первых лет жизни) возможно назначение антибиотиков, а также при микоплазменной этиологии. Отхаркивающие средства (муколитики, фенспирид, редко- бронхолитики) Антибиотики при остром бронхите Пожилым и детям (амоксициллин внутрь, альтернативная схема цефаклор, цефуроксим аксетил). При микоплазменной этиологии: азитромицин, джозамицин, кларитромицин, мидекамицин, рокситромицин, спирамицин, эритромицин. Альтернативная схема доксициклин Хронический бронхит Прогрессирующее заболевание, характеризующееся воспалением и морфологической перестройкой бронхиальной слизистой и протекающее с обострениями и ремиссиями. Наиболее частые возбудители обострений ХБ H. Influenzae (30-40%) S. Pneumonia (20-30%) M. Catarrhalis (10-20%) При выраженной бронхиальной обструкции и частых обострениях – семейство Enterobacteriaceae, S. aureus Профилактика ХБ Первичная – борьба с табакокурением, запрещение работать в запыленной атмосфере, закаливание, лечение очагов инфекции в носоглотке, налаживание нормального дыхания через нос. Вторичная – вакцинация против гриппа (бегривак, ваксигрип, гриппол, инфлювак, флюарикс), вакцинация против пневмококковой инфекции Принципы терапии обострения ХБ Антибиотики (амоксициллин +клавуланат, азитромицин, левофлоксацин, ципрофлоксацин, альтернативные схемы – доксициклин, цефуроксим аксетил, цефтриаксон и др.) Отхаркивающие средства (амброксол) М-холинолитики (атровент) Хроническая обструктивная болезнь легких Заболевание, характеризующееся ограничением скорости воздушного потока, которое обратимо не полностью. Ограничение скорости воздушного потока является прогрессирующим и связано с патологическим воспалительным ответом легких на патогенные частицы и газы ХОБЛ может сочетаться с бронхиальной астмой Принципы фармакотерапии ХОБЛ Оценка тяжести и мониторирование болезни Уменьшение воздействия факторов риска Лечение ХОБЛ стабильного течения Лечение обострений Терапия ХОБЛ стабильного течения Бронхолитики (по потребности и в плановом порядке): бета2 агонисты, антихолинергические препараты, метилксантины, комбинированная бронхолитическая терапия. Глюкокортикостероиды (нельзя рекомендовать длительное применение ГК внутрь; длительная терапия инг. глюк. показана больным с клиническими значимыми симптомами и повторяющимися обострениями). Оксигенотерапия. Бронхолитики Бета2-агонисты 1. короткодействующие: фенотерол, сальбутамол, тербуталин 2. длительнодействующие: формотерол, сальмотерол Антихолинергетики 1. Короткодействующие: ипратропия бромид, окситропия бромид 2. Длительнодействующие: тиотропий Ингаляционные ГК Беклометазон Будесонид Флютиказон Триамцинолон Лечение обострений ХОБЛ Увеличение дозы и/или частоты проводящейся бронхолитической терапии. Системные ГКС (внутрь преднизолон 40 мг в сут. в течение 10-14 дней или в/в в дозе 90-120 мг и выше). Инг. ГКС (будесонид) через небузайзер. Антибиотики при увеличении объема гнойной мокроты (см. обостр. хр.бронхита). Оксигенотерапия. Пневмонии Пневмонии – группа различных по этиологии, патогенезу, морфологической характеристике острых инфекционных (преимущественно бактериальных) заболеваний, характеризующихся очаговыми поражениями респираторных отделов легких с обязательным наличием внутриальвеолярной экссудации Пневмония - статистика Одно из наиболее частых инфекционных заболеваний, в РФ ежегодно регистрируется 500 000 случаев (среди лиц старше 18 лет – 3,9 %0) реальное количество – 1,5 млн. случаев3 Одна из ведущих причин смертности от инфекционных заболеваний2 , смертность от инфекций органов дыхания в РФ составляет 70,5 на 100 000 населения1 летальность : 2 амбулаторные больные 1-5 % госпитализированные больные 2-40 % 2 1 Госкомстат России, 2001 2 Huchon&Woodhead, 1998; Ward & Ayres, 2000;File, 2000; ATS statement, 2001 3 А.Г. Чучалин (2003 г.) Consilium Medicum, Федеральная программа по д-ке и лечению ВП Классификация пневмоний 1. Внебольничная (син.: домашняя, амбулаторная) 2. Нозокомиальная (син.: госпитальная, внутрибольничная) 3. Аспирационная 4. Пневмония у лиц с тяжелыми дефектами иммунитета Определение тяжелого течения ВП Тяжелая пневмония – это особая форма заболевания различной этиологии, проявляющаяся выраженной дыхательной недостаточностью и/или признаками тяжелого сепсиса или септического шока, характеризующаяся плохим прогнозом и требующая проведения интенсивной терапии. Критерии тяжелого течения пневмонии (пневмония рассматривается как тяжелая при наличии хотя бы одного критерия) Клинические Лабораторные Острая дыхательная недостаточность: ЧД>30 в мин Насыщение крови О <90% Лейкопения (<4х109 /л) Гипотензия Сист. АД <90 мм рт ст Диаст. АД <60 мм рт ст Гипоксемия Sa О <90% PO <60 мм рт ст Двух – или многодолевое поражение Гемоглобин <100 г/л Гематокрит<30 % Нарушение сознания Острая почечная недост. (анурия, креатинин крови>176,7 мкмоль/л, азот мочевины – 7,0 ммоль/л) 2 Внелегочный очаг инфекции (менингит, перикардит и др.) 2 2 Клиническая картина пневмоний «Золотой стандарт» в постановке диагноза П основан на 5 признаках: острое начало с выраженным общеинтоксикационным синдромом, изменение перкуторного легочного звука, аускультативной картины, лейкоцитоз и новые инфильтраты в легких, которые ранее не были выявлены с помощью рентгенологического исследования. Для большинства больных с П нетяжелого течения и другими инфекциями нижних дыхательных путей (около 80% больных) достаточно лечения в амбулаторных условиях (без проведения сложных диагностических исследований). Принципы антибактериальной терапии пневмоний Эмпирическую терапию — применение АБ-средств до выявления возбудителя. Эмпирически подобранным лечением приходится ограничиться также в тех случаях, когда выявить возбудитель не удается. При выборе препарата для эмпирической терапии следует опираться на данные о наиболее распространенных возбудителях, учитывать клинические особенности заболевания и факторы риска резистентности микроорганизмов. Терапию после выделения возбудителя. В этом случае выбор препарата зависит от вида микроорганизма и/или от результатов исследования чувствительности к антибиотикам in vitro. Как можно более раннее назначение АБ-средств больным является важнейшим фактором, снижающим летальность при П. Принципы современной антибактериальной химиотерапии • Этиотропность, т.е. знание наиболее частых возбудителей • Оценка пациента, его сопутствующих заболеваний и стиля жизни • Использование препаратов узкого спектра действия • Применение а/б препарата в адекватной дозе • Использование антибактериального препарата в течение возможно короткого промежутка времени • Назначение экономически приемлемым схем лечения Группы лекарственных средств для лечения пневмоний Помимо АБ-средств, при лечении П тяжелого течения применяют: инфузионную терапию (при выраженной лихорадке, снижении АД или диуреза или при других симптомах гипогидратации); НПВС при плевральных болях; кислород (при признаках гипоксии). Наиболее частые возбудители внебольничной пневмонии Streptococcus pneumoniae Chlamydophila pneumoniae Mycoplasma pneumoniae Moraxella catarrhalis Haemophilus influenzae K. pneumoniae Legionellae pneumofila 60-65% 10-15% 10-15% 3-5% 3-5% 3-5% 1-2% Ведение больных ВП в амбулаторных условиях Группа Препараты выбора Альтернативные препараты 1 Амоксициллин внутрь или макролиды внутрь Респираторные ФХ (левофлоксацин внутрь и др.) Доксициклин внутрь 2 Амоксициллин/ клавуланат внутрь или цефуроксим аксетил внутрь Респираторные ФХ (левофлоксацин внутрь и др.) Рекомендации ВНОП, 2003 Неэффективность стартового режима терапии (в амбулаторных условиях) Препараты на 1м этапе Возможная причина Амоксициллин Атипичная флора или резистентная типичная флора Амоксициллин/ Клавуланат Макролиды Атипичная флора Резистентная типичная флора Препараты на 2м этапе Макролиды, Амоксициллин/ Клавуланат Макролиды Респ. фторхинолоны Амоксициллин/ Клавуланат Респ. фторхинолоны Ведение больных ВП в условиях стационара Группа 3 группа Препараты выбора Бензилпенициллин в/в, в/м Ампициллин в/в, в/м Амоксициллин/ клавуланат в/в Цефуроксим в/в, в/м Цефотаксим в/в, в/м Цефтриаксон в/в, в/м Альтернативные препараты Респираторные ФХ (левофлоксацин в/в и др.) Рекомендации ВНОП, 2003 Выбор антибактериального препарата при неэффективности стартового режима терапии внебольничной пневмонии у госпитализированных пациентов I этап лечения II этап лечения Комментарии Ампициллин Заменить на или добавить макролид. При тяжелой ВП заменить на ЦС III поколения +макролид Атипичные микроорганизмы (C. pneumoniae, M. pneumoniae, Legionella spp.) Амоксициллин/ клавуланат Цефуроксим Присоединить макролид Атипичные микроорганизмы (C.pneumoniae, Legionella spp.) Цефалоспорины III поколения Присоединить макролид Атипичные микроорганизмы (C. pneumoniae, M. pneumoniae, Legionella spp.) Ведение больных ВП тяжелого течения в условиях стационара (ОИТР) Группа 4 группа Препараты выбора Амоксициллин/ клавуланат в/в + макролид в/в Цефотаксим в/в + макролид в/в Цефтриаксон в/в + макролид в/в Цефепим в/в + макролид в/в Альтернативные препараты Респираторные ФХ (левофлоксацин в/в и др.) Ранние фторхинолоны (ципрофлоксацин в/в, офлоксацин в/в) + цефалоспорины III в/в Рекомендации ВНОП, 2003 Критерии достаточности антибактериальной терапии ВП Температура ниже 37,5 ºС Отсутствие интоксикации Отсутствие дыхательной недостаточности (частота дыхания менее 20 в мин.) Отсутствие гнойной мокроты Количество лейкоцитов в крови менее 10х109/л, нейтрофилов менее 80%, юных форм менее 6% Отсутствие отрицательной динамики на рентгенограмме Ступенчатая терапия когда? Т ниже 37.5°С Уменьшение одышки Отсутствие нарушения сознания Положительная динамика других симптомов Нормальное всасывание из ЖКТ Согласие больного Механизм устойчивости S. pneumoniae к фторхинолонам Частота мутаций 1 на 106 –109. В паренхиме инфицированного легкого > 1010 микроорганизмов. Задачи антибактериальной терапии пневмоний Оптимизация клинического исхода Уменьшение вероятности селекции резистентных микроорганизмов Минимизация стоимости лечения