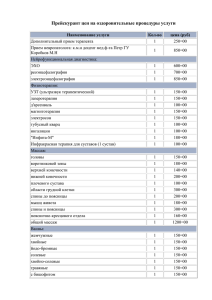
гнойные заболевания лимфатических и кровеносных сосудов
advertisement

ЛЕКЦИЯ Гнойные заболевания лимфатических и кровеносных сосудов. 1 ) Лимфангит 2) Лимфаденит 3) Флебит 4) Тромбофлебит 5) Флеботромбоз 6) Артериит. Прошлая лекция была посвящена, как вам известно, отдельным видам хирургической инфекции, её локализации в мягких тканях, главным образом в коже и подкожной клетчатке, также гнойным заболеваниям плевры и брюшины. Нами было подчеркнуто, что первые из них (фурункулы, карбункулы, абсцессы, флегмоны) нередко осложняются вовлечением в процесс сосудов, а в дальнейшем развитием острого гнойного общего воспаления. Тема сегодняшней лекции посвящается острой сосудистой патологии. 1)Лимфангит - острое гнойное воспаление лимфатических сосудов - является вторичным заболеванием. Оно развивается вследствие не только острых гнойных заболеваний, но и может стать осложнением инфицированных повреждений, или ранений не зависимо от их объема. Из первичного очага флора всасывается и распространяется по лимфатическим путям. Флора здесь разнообразна - стафилококк, стрептококк, кишечная, анаэробная и гнилостная флора и др. В основном процесс распространяется с того, что в зоне входных ворот начинается воспаление, реже вирулентная инфекция из межклеточных щелей без заметной местной реакции прямо и быстро проникает в лимфатические сосуды, вызывая лимфангит. Чем значительнее величина первичного очага, тем вероятность развития лимфангита больше. Большая роль в этом принадлежит локализации первичного очага, а также анатомо-физиологическим особенностям лимфообращения. Первоначально поражаются мелкие лимфатические сосуды в тканях (limphangitis capillaries), а затем и крупные стволы limphangitis turuucalis). Воспаление в сосудах характеризуется отеком, расширением их, замедлением лимфатока, лимфастазом в капиллярах и мелких сосудах, тромбозом, а при гнойной форме - скоплением лейкоцитов с гнойными тромбами в просвете сосудов, инфильтрацией окружающих тканей и даже абсцедированием последних, воспаление кровеносных сосудов, проникновение инфекции в грудной лимфапроток. Клиника лимфангита патогномонична для воспаления. Она зависит от формы заболевания. а) Сетчатый, или капиллярный лимфангит характеризуется резкой гиперемией без четких границ наподобие тонкого сетчатого рисунка. Инфекция локализуется строго в мальпигиевом слое. б) Стволовой лимфангит. Воспаление может охватывать как поверхностные, так и глубокие лимфатические сосуды. При поверхностном лимфангите видны на коже красные, гиперемированные продольные полосы, тянущиеся нередко по всей длине конечности вплоть до паховой складки или подмышечной впадины. Пальпаторно эти сосуды плотны в виде шнуров, окружающие ткани отечны, болезненны, характерны зуд, жжение, или сильные боли. При глубоком лимфангите же отсутствует гиперемия кожи, отечность и боли выражены, рано появляются регионарные лимфадениты. Обе формы могут развиться одновременно или же глубокий лимфангит развивается позже. Начало характеризуется высокой постоянной температурой, ознобом, лейкоцитозом, при прогрессирующем лимфангите отек тканей быстро нарастает. Он может дать, как местные осложнения - абсцесс, флегмону, рожу, тромбофлебит, так и общие - сепсис, пиемию. Трудно поставить диагноз при глубоком лимфангите. Лечение решает задачу ликвидации первичного очага путем тщательной своевременной первичной обработки повреждений, иммобилизации поврежденной конечности, а также своевременным широким вскрытием и дренированием гнойных очагов, применением жировых повязок, рациональной антибиотикотерапии. Лимфаденит - воспаление лимфатических узлов, как правило, вторичное заболевание, но он может развиться и гематогенно (первичный лимфаденит). Вы знаете, что лимфатическая система - это защитная, барьерная система, лимфаузлы являются фильтром для микробов и их токсинов, продуктов распада и тканей. На них процесс может перейти и per continuitatem из окружающих тканей. Чаще всего процесс вызывается стрептококками и стафилококками. Флора может быть и иной, или смешанной. Лимфаденит возникает при инфицированных открытых повреждениях мягких тканей, костей, суставах, а также при гнойных заболеваниях, например, при фурункуле, абсцессе, флегмоне, панариций, тромбофлебите, реже остеомиелите и т.д. Исходя из анатомии лимфообращения нагноительные процессы на нижней конечности, промежности, половых органах и нижней 1/2 брюшной стенки, вызывают острый паховый лимфаденит, тогда как при локализации гнойных очагов на в/конечности, молочной железе и грудной клетке развивается подмышечный лимфаденит. При поражении лица, челюстей, зубов, миндалин возникает подчелюстной и шейный лимфаденит и т.д. Различают простую (катар), гиперпластическую, гнойную, геморрагическую и гнилостную формы лимфаденита, которые отличаются друг от друга как местными патоморфологическими изменениями, так и клинической симптоматикой. Как правило, вначале происходит набухание, кровенаполнение узлов, они становятся рыхлыми, сочными. В их синусах содержатся набухшие, отделившиеся от стенок и ретикулярной стромы ретикулоэндотелиальные клетки, которые из лимфы поглощают микробы, эритроциты, пигментные зернышки и др.. В этой борьбе могут победить микробы, и вместо обычной пролиферации лимфоидной ткани при простой серозной форме, быстро проходящей может наступить их гнойное расплавление с выходом процесса в окружающую жировую ткань, вызывая флегмону, абсцесс, тромбофлебит и др. осложнения. Диагноз не труден. Однако нужно иметь в виду tbc (до 90% всех случаев лимфаденита шеи - tbc), при котором лимфаузлы также увеличиваются, но малоболезненны. Они не спаяны между собой и с окружающими тканями, плотны и подвижны. В последующем кожа вовлекается, спаивается с узлами, последние казеозно распадаются, вскрываются, и образуется свищ с казеозным отделяемым. Нужно дифференцировать и сифилисом (реакция Вассермана + анамнез клиника) лимфаденитом, а также лимфогранулематозом (поражена селезенки, костного мозга и др.), при котором чаще поражаются шейные лимфаузлы, они плотны, кожный зуд, изменена гемограммы. Лечение. При простом (серозном) лимфадените – покой при возвышенном положении конечности, тепло, антибиотики. При гнойных лимфаденитах, равно как и при ухудшении состояния больного, прибегают к вскрытию и дренированию + рационально антибиотикотерапия. Профилактика сводится к соблюдению личной гигиены (удаление с поверхности тела пота, сала, грязи), пользования спецодеждой в грязном производстве, своевременному обращению врачу и применению асептики, антисептики и т.д. Актуальную проблему в теоретической и практической медицине представляют тромбоэмболические заболевания. И первую очередь, я имею в виду флебиты, тромбофлебиты флеботромбозы. В связи с тем, что часто эти три формы заболевания ошибочно не разграничиваются, я считаю необходимым дать и определение. 3) Флебитом называется воспаления вены, которое чаш развивается при общей или местной гнойной инфекции. Снижена защитных сил организма замедление кровотока, повреждение венозной стенки, изменение состава крови, повышена свертываемости ее создают благоприятные условия для оседания микробов на внутренней поверхности стенки вены, вызывает эндофлебит. Снаружи венозная стенка может поражаться инфекцией от рядом расположенного гнойного очага - в этом случае говорят перифлебите. В обеих формах может поражаться вся стенка вены и при наличии выше отмеченных условий в просвете ее образуется тромб (что и будет называться тромбофлебитом (по-гречески «тромбоз» сгусток и «флебе» - вена), т.е. воспалением вены с образование тромба. Многие авторы выделяют еще и флеботромбоз - тромбоз вен без воспаления стенки вены. Тромбофлебит чаще встречается в системе нижней полой вены, в подвздошных венах и в венах нижних конечностей, что рядом авторов объясняется замедлением кровотока в венах, более частым поражением клапанного аппарата вен нижних конечностей в силу анатомо-физиологических особенностей (расшифровать). Тромбофлебит же на верхних конечностях встречается довольно редко. По данным клиники Стручкова вены левой нижней конечности поражаются в 43,5%, правой в 37,6%, обе нижние конечности - 14,6%, одновременно верхние и нижние конечности в 4,3% случае. Чаще страдают женщины (беременность, роды создают фон дл развития этого страдания в 72,2% случаев, по Стручкову). Клинически различают острую, подострую и хроническую стадии тромбофлебита, а по характеру воспаления - гнойный негнойный тромбофлебит. Тромбофлебит может быть поверхностных и глубоких вен, получая соответствующие названия - поверхностный и глубокий тромбофлебит. Из курса патологической анатомии вам вероятна известно, характеристика тромба по внешнему виду и по микроскопическому строению, составные части его, процессе формирования организации тромба, поэтому перехожу к краткой характеристике клиники. Острый глубокий тромбофлебит в первые дни причиняет резкие боли, высокую температуру (39º-39,5º), появляется отек, боли в проекции сосудисто-нервного пучка бедра и в икроножных мышцах. Конечность в целом значительно утолщается, кожа блестящая, чаще цианотичным, мраморным оттенком, на ощупь холоднее здорово конечности на 1,5-2 0 кожная температура ниже в области стопы пальцев, пульс ослабляется или отсутствует в связи со спазмом магистральных артерий. Заболевание длится в среднем от 3 недель д 2,5 месяцев и больше. Возможны рецидивы. Острый поверхностный тромбофлебит вызывает резку болезненность по ходу подкожных (parva et magua) вен и их СИСТЕМ, отек по их проекции, но не всей конечности. Гиперемия кожи в виде, шнура или инфильтраты. Длите заболевание от 2 до 4 недель в среднем. Острые тромбофлебиты могут перейти в гнойные с множественным абсцедированием и развитием флегмоны окружающей жировой ткани, а при прорыве в кровеносное русло с септикопиемией. Состояние больного тяжелое: высокая температура, озноб, резкая гиперемия кожи по ходу вены, болезненность и очаги флюктуации. Часто острая стадия переходит в подострую, а последняя в хроническую, если не наступает полного излечения. Соответственно успокаивается и симптоматика. Подострый тромбофлебит длится в среднем 1 1/2-2 месяца, а иногда - до 4-6 месяцев. Хроническая же форма продолжается от нескольких месяцев до 1-2 лет и больше. Эти люди, как правило, испытывают боли, отеки, снижение трудоспособности, подвержены повторным обострениям заболевания, варикозному расширению вен, развитию трофических язв и т.д. Иную картину представляет флеботромбоз - нет характерной для тромбофлебита симптоматики. В первые 7-8 суток протекает реактивно. Флеботромбоз магистральных вен чаще возникает как осложнение в послеоперационном периоде. При закупорке крупной глубокой или поверхностной вены в последующем может развиться типичная для острого глубокого или поверхностного тромбофлебита. Тромб плотно прикрепляется к стенке вены к 7-8 дню. Предрасполагает к флеботромбозу строгий постельный режим без движения в первые дни после операции. При возникновении флеботромбоза обязательной лечебной мерой и профилактикой эмболии является абсолютный покой в течение 9-10 дней с введением антикоагулянтов (дикумарин, неодикумарин, гепарин, фибринолизин, фенилин) и контролем коагулограммы. Если диагноз тромбофлебита поверхностных вен не труден, то при поражении глубоких вен приходится исходить из всего комплекса симптоматики вплоть до исследования свертываемости системы крови. Лечение. Консервативные способы: абсолютный покой при возвышенном положении нижних конечностей, обильное питье (до 2- 3 л в сутки) - с целью - уменьшения опасности эмболии, распространении инфекции, улучшения лимфообращения и венозного оттока, что снижает отек и боли в больной конечности. Для повышения мышечного тонуса и улучшения кровообращения в остром тромбофлебите рекомендуют движения в постели, а при подостром и хроническом процессе ЛФК. Кварц, соллюкс, УВ инфракрасные лучи назначают при подостром и хроническом тромбофлебите поверхностных вен в период организации тромба. Паранефральная блокада по Вишневскому, при остром глубоком и поверхностном тромбофлебите дает хороший трофический эффект. Используют антикоагулянты, кроме вышеназванных ей лимоннокислый Na, тиосульфат натрия, тромболизин, эскузан, гирудин и другие с обязательным исследованием свертывающей системы крови, мочи на кровь. Нужно помнить, что больные старики 60-ти лет наиболее чувствительны к антикоагулянтам, а при снижении протромбина в крови ниже 25% возникает и угроза носового, маточного, желудочного, почечного, легочного, кишечного кровотечения, тем более при наличии в этих органах патологии (рак, язва, tbc и т.д.). Отсюда понятно, что применение их противопоказано при наличии свежих ран, язв, tbc-x каверн, К-гиповитаминоз, гемморрагическом диатезе, тромбопении и т.д., а также в первые месяцы беременности, во время менструации. При безуспешности консервативного лечения подострого хронического рецидивирующего тромбофлебита особенно поверхностных варикозных венах, а также при восходящем септическом тромбофлебите следует прибегать к хирургическому вмешательству, который включает следующие методы: а) перевязка вен на (при восходящем процессе) протяжении, б) венэктомия, в) эмболэктомия, г) тромбэктомия, д) пересадка и пластические операции на венах. В послеоперационном периоде назначают антибиотики течение 34 суток, а со 2-го дня - антикоагулянты, разрешив активные движения в кровати на 3-4-е сутки - спускать ноги с кровати, на 5-8 сутки ходить. Швы снимают на 10-12 сутки, на 14-16-е суп выписывают больных. В течение 1-2 месяцев рекомендуется носить эластический чулок или эластический бинт. Облитерирующий эндартериит. Синонимы: облитерирующий тромбангиит (США, Англия, Италия), тромбангиоз, эндартериоз. Заболевание возникает преимущественно в возрасте от 20-40 лет, он может наблюдаться 15-16 лет. Болеют исключительно мужчины (95%). Поражаются преимущественно сосуды конечностей, особенно нижних, однако подтверждением системной патологии сосудов являются нередко одновременное поражение сосудов сердца, мозга, почек. Этиология: Для возникновения и развития заболевания имеют значение многие факторы, которые в отдельности или в совокупности вызывают изменения со стороны сосудов. Гиперчувствительность к никотину считается причиной возникновения и развития эндартериита. Однако прямых доказательств роли курения, как причины эндартериита нет, так как среди заболевших наблюдаются больные никогда не курившие. Роль же никотина в прогрессировании заболевания не вызывает сомнений. Поэтому прекращение курения обязательное условие лечения. Длительное повторное охлаждение, особенно во влажной среде, считают важным патогенетическим фактором. Аллергическая теория объясняет облитерацию и тромбоз сосудов аутоиммунными реакциями связанными с сенсибилизацией стенки вследствие охлаждения, травмы, воздействия химических и лекарственных веществ. Это предположение подтверждает наличие в крови больных высокого титра антисосудистых антител. Неврогенная теория: Были выявлены дегенеративные воспалительные изменения в симпатических нервах и ганглиях, что являлось причиной длительного спазма сосудов. Предложенные операции на вегетативной нервной системе имеют несомненный терапевтический эффект. Роль эндокринных факторов, в частности гиперфункция надпочечников, впервые была отмечена в 1911 году В.А. Оппелем. Увеличение в крови больных содержание норадреналина вследствие гиперфункции мозгового слоя надпочечников. В остром периоде заболевания повышается содержание 17- кетостероидов в моче. В период же ремиссии или в далеко зашедшей стадии содержание 17кетостероидов нормальное или даже снижено - фаза угнетения надпочечников. Рассмотренные теории свидетельствуют о многообразии патогенетических механизмов в развитии заболевания. Для эндартериита характерен восходящий тип развития облитерации сосудов конечности - от дистальных отделов артериального русла к проксимальным. Поражение сосудов при эндартериитах сегментарный характер, то есть участки полной облитерации просвета сосудов чередуются с сегментами сосудов с сохранившимся просветом. В просветах поражённых сосудов находят белый организованный тромб, состоящий из клеточных элементов. В раннем периоде заболевания процесс носит воспалительный характер и развивается как панартериит дистальных сосудов. В остром периоде возникает отёк адвентиции сосудов, который сопровождается клеточной инфильтрацией, где преобладают процесс продуктивного воспаления, который выражается в фиброзных изменениях в артериях малого диаметра. Клиника. Начальные симптомы хронической ишемии конечности характеризуются симптомами недостаточности кожного кровотока: изменение окраски (бледность, лёгкая синюшность, пятнистость) и снижение температуры кожи дистальных отделов конечности; зябкость, парестезии (чувство ползания мурашек, покалывания, жжения или холода). Следующий важный симптом преходящей ишемии нижних конечностей проявляется прерывистой ходьбой (перемежающаяся хромота). Больной вынужден останавливаться из-за появления сильной боли. Спустя несколько секунд или минут боль проходит, и больной может пройти такое же расстояние, затем снова появляется боль. Боль возникает в различных мышцах в зависимости от локализации и протяжённости артериальной окклюзии. Так при окклюзии артерий стоп и нижней трети голени она появляется в области подошвы и тыла стопы, при окклюзии подколенной и бедренной артерии - в икроножных мышцах. Появление боли объясняется накоплением в мышцах продуктов метаболизма и ацидозом вследствие недостатка кислорода, что взывает раздражение нервных окончаний. Постоянная боль или "боль покоя" возникает при выраженной недостаточности кровоснабжения конечности. При заболеваниях сосудов нижних конечностей вначале возникает слабая боль, ощущение онемения конечностей обычно ночью в горизонтальном положении легко проходящая после приёма снотворных и обезболивающих препаратов. В дальнейшем интенсивность боли усиливается, особенно ночью. Больной спит с опущенными ногами или днём и ночью сидит с согнутыми в коленном суставе конечностями, массирует стопы, голени. Это вынужденное положение характерно для данного заболевания. После 10-14 дней пребывания в таком положении развиваются отёк голень и стопы с развитием в дальнейшем сгибательной контрактуры. Кожа пальцев стопы при этом бледная, мраморная, синюшная или багровая вследствие паралитического расширения капилляров. Боль значительно усиливается при возникновении очаговой деструкции тканей (некрозов, язв). Деструктивные изменения тканей дистальных отделов конечности являются конечным выражением тяжёлой ишемии тканей. Они проявляются очагами некрозов, трофическими язвами, гангренами пальцев или стопы. Некротические изменения вначале заболевания появляются на пальцах, чаще на большом, этому предшествует характерная пятнистая синева кожи. Эти изменения могут проявляться спонтанно, однако, чаще непосредственной причиной некрозов являются незначительные ушибы, потёртости, ожог грелкой, повреждения кожи при срезании ногтей. Язвенно-некротический и гангренозный процесс чаще имеет вялое течение со слабо выраженной тенденцией к ограничению. Гангрена, осложнённая лимфангоитом и лимфаденитом, отличается очень сильной невыносимой болью, доводящей больного до исступления. Диагностика. Цель - установить характер патологии, её локализацию, протяженность окклюзионного поражения и степень нарушения кровообращения. Жалобы и анамнез - типичным признаком недостаточности артериального кровообращения является симптом перемежающейся хромоты. При лёгкой степени нарушения кровообращения больные отмечают зябкость конечности, парестезии, изменение цвета и температуры кожи. Важно выявить факторы риска заболевания: курение, переохлаждение, а также данные об эффективности применяемых ранее методов лечения. При осмотре обнаруживаются изменения цвета кожи, трофические нарушения и отёк, изменения её толщины, состояния ногтей и волос, наполнение поверхностных вен (в случае спастического состояния капилляров цвет кожи синюшный, бледный; в конечных стадиях кожа из за пареза капилляре приобретает краснофиолетовый цвет). Пальпация - определение пульса артерии является обязательным клиническим исследованием. Пульсацию исследуют в симметричных участках, на обеих нижних конечностях, что позволяет обнаружить разницу в степени наполнения и напряжения пульса. Оценка пульса следующая: 1) отчётливая; 2) ослабленная; 3 отсутствие пульсации. Исследование периферического пульса позволяет определить уровень непроходимости артерий. Температура кожи определяется на симметричных участках обеих конечностей и отличается субъективизмом. Аускультация сосудов: выявление систолического шума над артерией является показателем стеноза или аневризматического расширения сосудов, при эндартериите встречается нечасто. Функциональные пробы при ишемии: 1.Проба Ратшова (для верхней конечности) поднять руку и сжимать кисть в кулак 30 секунд. В норме цвет кистей не меняется, при ишемии - бледность. 2.Проба Ратшова II (для нижних конечностей) - согнутая под углом 45° нижняя конечность, сгибательноразгибательные движения в голеностопном суставе в течение 2 минут 1 раз в секунду. При ишемии через 5-10 секунд - побледнение конечности. 3.Проба Леньел-Левастина (показатель капиллярного кровообращения) - надавливаем на симметричные участки кожи на обеих нижних конечностях. В норме возникающее белое пятно удерживается после прекращения давления в течение 2-4 секунд. Более 4 секунд нарушение капиллярного кровотока. 4.Симптом плантарной ишемии Оппеля - побледнение поверхности подошвы поражённой конечности, поднятой вверх. При ишемии наблюдается через 4-6 секунд. 5.Проба Голдфлама – приподнять нижнюю конечность, совершить сгибательно – разгибательные движения в голеностопном суставе. При нарушении кровообращения через10-2движений появляется утомление в стопах. 6.Симптом прижатия пальца - при сдавливании концевой фаланги 1-го пальца стопы в передне-заднем направлении 5-10 секунд. В норме бледность сразу сменяется обычным цветом кожи. При ишемии бледность сохраняется более 10 секунд. Инструментальные методы: реовазография – графическая регистрация пульсовых колебаний артериальной стенки. Позволяет судить о степени артериальной недостаточности, также о характере изменения тонуса артерий. Ультразвуковое исследование позволяет измерять артериальное давление на различных уровнях, определить локализацию сужений, степень проходимости артерий и определить локализацию артериовенозных соустий. Капилляроскопия - позволяет судить капиллярном кровотоке. Ангиографическое исследование (рентгеновазография) позволяет судить о степени и локализации сужения артерий, развитии коллатералей. Для исследования применяют чрескожную пункцию бедренной артерии. Стадии: I - стадия функциональной недостаточности: при длительной ходьбе больной испытывает быстро проходящие боли в икроножных мышцах, чувство жжения в кончиках пальцев. Пульсация на артериях конечности (стопах) снижена. II - стадия субкомпенсации. Нарастает перемежающаяся хромота, больные могут пройти не более 200 – 400 метров. Нарушается рост волос, кожа голени приобретает бурую окраску. Пульсация на артериях стопы голени не определяется. III - стадия декомпенсации. Боли в покое. Больной может пройти не более 250 метров. Образуются некротические язвы, прогрессирует атрофия мышц. IV - стадия деструктивных изменений. Язвы, некрозы, присоединяется отёк стопы, появляется гангрена пальцев стопы. Проявления облитерирующего эндартериита сходны с проявлениями облитерирующего атеросклероза. Лечение. По сравнению с облитерирующим атеросклерозом реконструктивные операции на сосудах при облитерирующем эндартериите применяются относительно редко. Причина кроется в распространённом характере поражений, мелком диаметре сосудов нередком вовлечении в процесс подкожных вен, что делает их непригодными для использования в качестве шунта. Поэтому чаще выполняют поясничную симпатэктомию, иногда регионарную периартериальную симпатэктомию. Большинство больных получают консервативную медикаментозную терапию. Консервативное лечение: I. Лечение методом Вишневского - основан на том, что применение новокаина ведёт к прерыву дуги в первую очередь в очаге поражения (принцип доминанты), т.е. где нервные элементы находятся в состоянии патологического раздражения (А.А. Вишневский). Способ состоит в блокаде нервов 0,25% раствором новокаина и имеет две модификации: а) первая - состоит в анестезии симпатической нервной системы поясничной области (паранефральная блокада) с введением 60-80 мл новокаина с каждой стороны. В данном случае речь, прежде всего, идёт о прерыве первичных путей и выключении соответствующих сосудосуживающих частей нервной системы. Следует помнить, что положительный эффект (повышение кожной температуры тела, усиление пульсации нормализация цвета кожи) часто наступает не сразу, а через 3-7 дней. б) Вторая модификация - круговая анестезия конечности выше места поражения. При данном методе эффект оказался кратковременным, кроме того Вишневским предложено применение масляно-бальзамических повязок, которые накладываются на 8-10 сутки, после чего 2-3 дня делают гигиенические ванны, а затем повязки повторяют. Здесь следует отметить, что обычно в первые 3-7 суток происходит усиление болей в конечности, требующее назначение мощных аналгетиков. Модификацией метода является внутриартериальное введение 1% раствора 10,0 новокаина по Н.Н. Еланскому. Оказывает стойкий эффект в виде снижения болей, введение 10,0 1% раствора новокаина в губчатое вещество пяточной кости по Векслеру. II. Сосудорасширяющие препараты: А - препараты с выраженным ганглиоблокирующим действием. Б - препараты, действующие преимущественно в области периферических холинреактивных систем. Показания к назначению этих двух групп в первые стадии заболевания (I-II). В стадию декомпенсации и деструктивных изменений, когда расстройства капиллярярного кровотока представлены в атонической форме, назначения приводят к ухудшению состояния. В - сосудорасширяющие препараты, действующие непосредственно на гладкую мускулатуру: 1. Ганглиоблокаторы - это препараты, действующие на вегетативную нервную систему, оказывают сосудорасширяющее действие: бензогексоний, пентам; пахикарпин, дикалин, васкулит, бупатол, мидокалм (Германия); 2.Спазмалитики – препараты, действующие на периферическую холинреактивную систему: андекалин 40 1 в/м № 10-15 (очищенный экстракт поджелудочной железы свиньи), калликреиндепо, депо-падутин, спазмолитин, дипрофен, никотинов кислота, вазоластин, прискол. Сосудорасширяющие препараты миотропного действия (действующие на гладкую мускулатуру стенки сосудов): Но-шпа 2,0 № 30 в/м, папаверин 2,0 № 30 в/м, галидор (кроме I I спазмолитического действия обладает места анестезирующим действием). При назначении спазмолитических препаратов следует сочетать препараты этих трёх групп. III. Препараты, нормализующие нейротрофические и обменные процессы: A. Кортикостероиды: лечение преднизолоном назначают короткими курсами по 6-10 дней, доза составляет 10-20 мг в сутки, через 6 месяцев курс повторяя Б. Витаминотерапия витамины группы В1 В6 (приближаются по действиям к никотиновой кислоте), Е, В15. В. Липотропные препараты липокаин, метионин (0,5'3 раза в день), мисклерон (0,5'3 раза в день), аскорбиновая кислота (0,5-1 г. в сутки), солкосерил (активирует окислительно-восстановительные процессы в тканях), назначают по 4 мл в/м, 6-8 мл на 250 физиологического раствора в/а капельно 20-30 дней, реополиглюкин, реомакродекс 400 мл в/в в сутки. IV. .Препараты, нормализующие гемокоагуляцию: прямого действия - гепарин, непрямого - синкумар, пелентан, неодикумарин. Для разработки этого лечения требуется знать динамику показателей свёртывающей системы крови. Коагулограмму следует повторять через 5-10 дней. Это связано с тем, что в течение заболевания периоды гиперкоагуляции сменяются усилением фибринолитической активности (Фа-лизис сгустка наступает через 3-1,5 часа). Гепарин вводится по 5000 ед. через 6 часов в околопупочную область в течение 2-3 недель. Следует ограничиться снижением протромбина до 60-65% (зарубежные авторы рекомендуют до 30%). Наиболее раннее осложнение при введении гепарина - гематурия. Обычно после курса введения гепарина назначают непрямые антикоагулянты. Лизис "свежего" - 7-8 дневного тромба возможен при применении фибринолизина. Более длительно существующие тромбы не растворяются. 20 000 - 30 000 ед. фибринолизина растворяют в 350 мл раствора Рингера, добавляют 10 000 ед. гепарина. Раствор вводят ежедневно в/в 5-6 часов в течение 2-4 дней. После курса продолжают гепаринотерапию, постепенно уменьшая курсы. Стрептокиназа - более эффективное средство применяют для растворения тромба в остром периоде. 1-4 час 250 000 ед. на 20 мл физиологического раствора со скоростью 20 кап в минуту, следующие 8 часов 750 000 растворяют в 500 мл раствора, инфузии производят со скоростью 20 капель в минуту. Введение полиглюкина в/в (декстран со средним молекулярным весом 80 000) по 400 мл через день 9-12 раз нормализует коагулограмму, активирует процессы фибринолиза. V. Препараты десенсибилизирующие. Димедрол, супрастин, пипольфен. Для комплексного лечения применяются сочетания препаратов из всех групп.