МИНИСТЕРСТВО ОБРАЗОВАНИЯ И НАУКИ КЫРГЫЗСКОЙ РЕСПУБЛИКИ Ошский государственный университет Медицинский факультет
advertisement

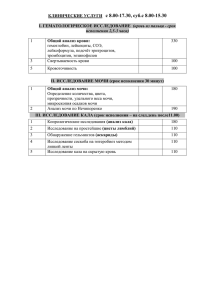
МИНИСТЕРСТВО ОБРАЗОВАНИЯ И НАУКИ КЫРГЫЗСКОЙ РЕСПУБЛИКИ Ошский государственный университет Медицинский факультет КАФЕДРА «Внутренние болезни 2» «РАССМОТРЕНО» на заседании кафедры “Внутренние болезни 2» протокол №______ от «___» ______________ 2014 г. Зав. кафедрой__________________, к.м.н., доцент Маматова С.М. Методическая разработка практического занятия №12 на тему: «Лабораторно-инструментальные методы исследования больных с заболеваниями мочевыделительной системы» по дисциплине: «Внутренние болезни» для студентов 3 курса очного отделения, обучающихся по специальности: 560002 - «Педиатрия» Составитель: преподаватель Садыкова А.А._____________________________ (ФИО, должность, ученая степень и звание.) Ош – 2014-2015 уч.год Тема занятия: «Лабораторно-инструментальные методы исследования больных с заболеваниями мочевыделительной системы» количество часов-2часа Цель занятия: студенты должны знать лабораторные методы диагностики при исследовании больных с заболеваниями мочевыделительной системы Воспитательная цель: Стремиться к воспитанию чувства гуманизма, коллективизма, уважения к старшим, взаимопомощи, чувства субардинации, отзывчивости, стремление к физическому здоровью; Стремиться воспитать чувство ответственности за порученное дело, исполнительности, аккуратности, добросовестности, чувства долга; Стремиться воспитать чувство гордости за избранную профессию, умению управлять эмоциями. Хронометраж занятия: № 1 2 3 4 5 6 ЭТАПЫ ЗАНЯТИЯ Вводная часть: Объявление темы урока, методические и организационные указания преподавателя по проведению занятия Актуальность базовых знаний студентов (выполнение упражнений, игровых заданий и т.д. необходимых как опора для изучения нового материла): Тест контроль Изучение нового материала (последовательное изложение по принципу «от простого к сложному» с возможной демонстрацией наглядных пособий) А. Устный опрос Изложение темы преподавателем Показ электронного материала Работа в малых группах: Решение ситуационных задач в виде ролевых игр Практическая работа Тест контроль исходного уровня Итоговая часть занятия (подведение итогов занятия, выставление комментированных оценок) МАТЕРИАЛЬНО-ТЕХНИЧЕСКОЕ ОСНАЩЕНИЕ 1.Оборудование: Персональный компьютер (ноутбук) Мультимедийный проектор 2. Плакаты 3. Карты задачи 4. Медиафайл 1. Слайды 2. Видеофильм ВРЕМЯ 5 мин 10 мин 20 мин 20 мин 30 мин 5мин План занятия: 1. Лабораторное исследование мочи. 2. Функциональное исследование почек. 3. Инструментальные методы исследования в нефрологии. Вопросы: 1.Физическое исследование мочи. 2. Химическое исследование мочи. 3. Исследование мочевого осадка. 4. Исследование мочи по Нечипоренко, Зимницкому. 5. Проба Томсона. 6.Исследование клубочковой фильтрации. 7. Определение мочевины, креатинина и остаточного азота в крови. 8. Рентгенологическое исследование органов мочевыделения. 9. УЗИ почек и мочевого пузыря. 10. Цистоскопия. Учебно-методическое обеспечение дисциплины Основная литература: 1. «Пропедевтика внутренних болезней» Василенко В.Х. и Гребенев А.Л. 2. «Пропедевтика внутренних болезней» Мамасаидов А.Т 3. «Пропедевтика внутренних болезней» Молдобаева М.С. 4. «Пропедевтика внутренних болезней» Шелагуров А.А. 5. «Ички оорулар пропедевтикасы: Тамак синируу тутуму жана гастроэн терологиянын негизги изилдоо ыкмалары» Сакибаев К.Ш. Дополнительная литература: 1. «Пропедевтика внутренних болезней» Малов Ю.С. 2. «Пропедевтика внутренних болезней» Мухин Н.Ф. 3. Клинические рекомендации «Стандарты ведения больных» выпуск 2 ГЭОТАРМедиа 2008г. 4. Внутренние болезни 1-2 том учебник для ВУЗов А.И. Мартынов, Н.А. Мухин, В.С. Моисеев 2005г. Москва ГЭОТАР – Медиа Электронные источники: 1. www.plaintest.com 2. www.booksmed.com 3. www.bankknig.com 4. www.wedmedinfo.ru 5. www.spr.ru Контрольные тесты для проверки знаний студентов: 1.Нормальный удельный вес утренней мочи составляет у взрослого: 1. 1018 - 1028 г/л; 2. 1005 - 1040 г/л; 3. 1010 - 1020 г/л; 4. 1005 - 1015 г/л; 5. 1030 - 1045 г/л. 2.В нормальном общем анализе мочи: 1. могут содержаться единичные эритроциты; 2. возможно наличие многочисленных эритроцитов; 3. эритроциты не выявляются; 4. допустимо наличие 10 - 14 эритроцитов в поле зрения; 5. эритроциты собраны в «столбики». 3.Преобладание лейкоцитов в третьей порции мочи при проведении трехстаканной пробы характерно для: 1. хронического пиелонефрита; 2. уретритов; 3. заболеваний мочевого пузыря; 4. разных заболеваний почек; 5. острого гломерулонефрита. 4.Наличие клеток почечного эпителия в общем анализе мочи - признак: 1. конкрементов мочеточников; 2. острого цистита; 3. застойной почки; 4. острых и хронических поражений почек; 5. типичный только для острого гломерулонефрита. 5.Мочевые цилиндры - это: 1. достоверный признак поражения почечных клубочков; 2. продукты жизнедеятельности бактерий; 3. образования канальцевого происхождения; 4. образования, формирующиеся в 6.Проба Нечипоренко - это: 1. подсчет количества эритроцитов, лейкоцитов и цилиндров в 1 мл мочи; 2. метод определения суточной про- теинурии; 3. подсчет количества форменных элементов, выделяемых с мочой за сутки; 4. бактериологическое исследование мочи; 5. определение суточного диуреза. 7.При проведении пробы Каковского - Аддиса: 1. определяют количество форменных элементов и цилиндров, выделяемых с мочой за сутки; 2. измеряется количество жидкости, выпиваемой за сутки; 3. подсчитывают количества эритроцитов, лейкоцитов и цилиндров в 1 мл мочи; 4. выявляют изменение плотности мочи в течение суток; 5. определяют клубочковую фильтрацию. 8.При проведении пробы по Зимницкому: 1. собирают только утреннюю порцию мочи; 2. собирают мочу в течение суток каждые 3 часа; 3. определяют содержание креатинина в венозной крови и моче; 4. определяют количество форменных элементов и цилиндров, выделяемых с мочой за сутки; 5. подсчитываю т количества эритроцитов, лейкоцитов и цилиндров в 1 мл мочи. 9.Нормальный суточный диурез у взрослого составляет: указанных точках свидетельствует о стенозе почечных артерий. 1. 3000 - 4000 мл; 2. 800 - 1500 мл; 3. 200 - 300 мл; 4. 1000 - 5000 мл; 5. 100 - 150 мл. 10.Ишурия - это: 1. 2. 3. 4. 5. отсутствие мочи в течение суток; невозможность опорожнить переполненный мочевой пузырь; увеличение суточного диуреза до 3000 мл; уменьшение суточного количества мочи до 200 мл; частые болезненные позывы на мочеиспускание. Краткое содержание темы: Лабораторные и инструментальные методы исследования Клинический анализ мочи Для исследования используют среднюю порцию утренней мочи, т.е. собранную после ночного сна. Перед забором мочи пациент должен произвести туалет наружных половых органов, особенно это касается женщин. Клинический анализ мочи включает: 1) органолептическое; 2) физикохимическое исследование; 3) микроскопическое изучение мочевого осадка. 1. Органолептическое исследование дает представление о цвете, прозрачности и запахе мочи. Цвет. В норме цвет мочи соломенно-желтый. Это обусловлено содержанием в ней урохромов. Темно-коричневого цвета моча (цвет пива) бывает при желтухах. Красный цвет мочи наблюдается при наличии в моче большого количества эритроцитов - макрогематурии. При алкаптонурии моча при стоянии на воздухе становится черной. Это связано с наличием в моче гомогентизиновой кисло - ты - продукта аномального обмена аминокислот тирозина и фенилаланина. Содержание в моче лимфы (хилурия) делает ее похожей на молоко. Изменение цвета мочи возникает иногда при употреблении в пищу некоторых пищевых продуктов и медикаментов. Красный цвет может быть обусловлен наличием антоцианинов (свекольных или ягодных), высокой концентрацией уратов, присутствием пиридина, фениндиона, порфирина или фенолфталеина. Уробилин придает моче красновато-бурую окраску. Метиленовый синий окрашивает мочу в синий цвет. Прозрачность. В норме моча прозрачная. Мутной моча бывает при большом содержании в ней кристаллов солей, бактерий или клеточных элементов. Запах. В норме моча имеет слабый специфический запах. У больных с декомпенсированным сахарным диабетом моча пахнет ацетоном («яблочный» запах»). При циститах и при длительном стоянии у мочи запах аммиака. Он образуется при разложении мочевины микроорганизмами. Гнилостный запах бывает при гангренозных процессах в мочевыводящих путях. 2. Физико-химическое исследование Относительная плотность мочи: обусловлена плотными ингредиентами, выделяемыми с мочой в норме и в патологических условиях (кристаллы солей, белок, глюкоза и т.д.). Больше всего повышает плотность мочи глюкоза, поэтому у больных сахарным диабетом плотность мочи высокая. В норме относительная плотность колеблется в широких пределах (1,001-1,040) в зависимости от водно-солевого режима в течение дня, среднее ее значение у здорового человека - 1,015-1,025. Она определяется при помощи ареометра-урометра. Выделение мочи постоянно низкой плотности (<1,010) может быть признаком развивающейся хронической почечной недостаточности, снижения концентрационной функции почек. Плотность мочи выше 1,030 может быть, как уже отмечалось, при высоком содержании глюкозы в моче (глюкозурия) у больных сахарным диабетом, при обезвоживании организма. Кислотность (pH мочи). Этот показатель зависит от многих факторов, но, прежде всего, от питания больного. В обычных условиях реакция мочи слабокислая или нейтральная, рН=5-7. При преобладании в рационе мясной пищи моча становится кислой. При употреблении преимущественно молочной и растительной пищи моча ощелачивается. Содержание белка в моче (протеинурия). У здорового человека в разовых порциях мочи белок не обнаруживается, в суточном количестве, по данным различных авторов, выделяется небольшое количество его (от 30 до 150 мг). Экскреция белка вышеуказанных допустимых норм в большинстве своем свидетельствует о патологии почек. Хотя могут быть и другие причины появления белка в моче. Можно, в частности, выделить следующие пути поступления белка в мочу: - пререналъный - не связанный с непосредственным поражением почек. Наиболее наглядный пример - синдром размож- жения, когда вследствие массивного повреждения мышечной ткани в кровяное русло, а затем и в первичную мочу поступает много белка, который не успевает полностью реабсорбироваться и избыток его поступает в мочу: - реналъный: 1) клубочковый - связан с поражением базальной мембраны клубочков, увеличением ее проницаемости (гломерулонефрит). Протеинурия при этом достаточно велика и постоянна; 1) канальцевый - связан с уменьшением реабсорбции или увеличением секреции белка в канальцах (тубулорексия), в этом случае протеинурия невелика; - постреналъный - связан с воспалительными процессами в нижележащих мочевыводящих путях. Эта протеинурия всегда незначительная, так как источником белка является распад слущив- шегося в результате воспалительного процесса эпителия или форменных элементов крови (лейкоцитов, эритроцитов). По длительности выделения протеинурия делится на постоянную (при патологии почек) и преходящую (ситуационную). К последней можно отнести протеинурию у совершенно здорового человека после чрезмерной физической нагрузки («маршевая»), у здоровых людей астенической конституции с гиперлордозом поясничного отдела позвоночника (ортостатическая протеинурия, появляющаяся при длительном пребывании в вертикальном положении); у здоровых лиц во время лихорадки. Описаны также преходящие холодовая протеинурия, алиментарная, эмоциональная, паль- паторная, застойная (при тяжелой сердечной недостаточности). По содержанию белка в суточном количестве мочи протеинурию делят на умеренную - до 1 г в сутки, средней выраженности - от 1 до 3 г в сутки и выраженную - более 3 г в сутки. В зависимости от величины молекулярной массы белков, содержащихся в моче, протеинурию делят на селективную (избирательную) и неселективную (неизбирательную). Эта характеристика связана с выраженностью повреждения базальной мембраны клубочков. Когда изменения значительные, через клубочковый фильтр проходят белки почти любой молекулярной массы и любого диаметра (альбумины и глобулины). Эта протеинурия называется неселективной, она наблюдается обычно при тяжелом гломерулонефрите. Если поражения клубочкового фильтра несущественны, то в мочу попадают в основном белки низкой молекулярной массы (альбумины) - это селективная протеинурия. Высокоселективная протеинурия наблюдается при амилоидозе почек. Для определения количественные методы. содержания белка в моче применяют качественные и - Проба с кипячением. Мочу подкисляют уксусной кислотой и кипятят. При наличии белка моча мутнеет. - Проба с сульфосалициловой кислотой. При добавлении к 5 мл мочи 6-8 капель 20% раствора сульфосалициловой кислоты при наличии белка возникает помутнение. - Проба Геллера. В пробирку наливают 1мл 50% азотной кислоты и наслаивают на нее исследуемую мочу. При наличии белка в моче на границе двух жидкостей образуется белое кольцо вследствие денатурации белка. Скорость появления кольца прямо пропорциональна концентрации белка в моче. Установлено, что если кольцо появляется в промежутке между 2 и 3 минутами от момента наслоения мочи, то в данной моче содержится 0,033 г/литр белка. На этом основано количественное определение белка в моче методом БранденбергаРобертса-Стольникова: если кольцо денатурации белка образуется сразу же после наслоения мочи, то исследуемую мочу разводят водой до тех пор, пока кольцо денатурации не появится на 2-й минуте. Затем 0,033 умножают на степень разведения мочи и получают истинное содержание белка в исследованной моче. - Экспресс-методо, помощью индикаторных тест-полосок (dipstix). Глюкоза. В норме в моче содержится небольшое количество глюкозы, которое обычными тестами не выявляется. Появление глюкозы в моче называется глюкозурией. Это бывает, прежде всего, при сахарном диабете. Но у здоровых может иногда наблюдаться кратковременная глюкозурия при стрессах (эмоциональная глюкозурия). Для определения глюкозы в моче применяется: - Проба Ниландера с нитратом висмута: при наличии глюкозы в моче образуется черный осаДОК. - Метод Алътгаузена: кипятят мочу с едким натрием. При наличии глюкозы происходит окрашивание в желтый цвет. - Глюкозооксидазный тест: в мочу опускают специальную индикаторную полоску и наблюдают изменение ее цвета. - Проба Гайнеса с гидратом окиси меди - Cu(OH)2: при наличии глюкозы образуется оранжевое окрашивание. - Рефрактометрический метод - количественное определение глюкозы с помощью рефрактометра. Кетоновые тела. В норме они содержатся в очень небольшом количестве и не определяются. Появляются они чаще всего при декомпенсированном сахарном диабете. Используют качественную реакцию с нитропруссидом натрия - пробу Ланге: при наличии кетоновых тел появляется фиолетовое окрашивание. Уробилиноиды. Это продукты обмена билирубина. В норме они содержатся в моче в небольшом количестве. Для их определения используют пробу Нейбауэра: при наличии уробилиноидов в моче при добавлении реактива Эрлиха образуется красное окрашивание. Кроме этого, используют пробу Флоранса и Богомолова. Билирубин. В норме в моче не содержится. Он появляется при механической и паренхиматозной желтухе. Проводят пробу Розина: на мочу наслаивают раствор Люголя и при наличии билирубина возникает зеленое кольцо. 3. Микроскопия осадка мочи. Осадок получают после центрифугирования мочи. Выделяют организованный и неорганизованный осадки. К элементам организованного осадка относятся эпителиальные клетки, клетки крови (лейкоциты, эритроциты), цилиндры. Эритроциты. В норме в осадке мочи отсутствуют или их не более 1-2 клеток на несколько полей зрения. Наличие увеличенного количества эритроцитов называется гематурией.Ъыв&ет микрогематурия (эритроциты выявляются только микроскопически) и макрогематурия (визуальное окрашивание мочи в красный цвет). Различают «свежие» (неизмененные) и «выщелоченные» (измененные) эритроциты. Неизмененные характерны для кровотечений любого происхождения (травмы, распадающийся рак, мочекаменная болезнь). Измененные эритроциты не содержат гемоглобина и они чаще почечного происхождения (основной признак гломерулонефритов). Лейкоциты. В норме в одном поле зрения у мужчин 1-2 лейкоцита, у женщин - до 5. Увеличение количества лейкоцитов - лейкоцитурия. Она характерна для бактериального воспаления мочевыводящих путей (пиелонефрит, цистит, уретрит). Для уточнения источника клеток крови, в первую очередь лейкоцитов, применяют трехстаканную пробу Томпсона. Больной поочередно мочится в 3 сосуда и распределяет весь диурез таким образом, чтобы начальная порция попала в 1-ю банку, средняя - во вторую, а конец диуреза - в 3-ю банку. Если лейкоциты в 1-й порции - они из уретры, а в последней - из мочевого пузыря. Если клеточные элементы равномерно распределены во всех трех порциях, то их источником являются почки. Цилиндры. Они образуются в канальцах и представляют своеобразные слепки цилиндрической формы. Обнаружение цилиндров в моче - цилиндрурия. Как правило, это патологический признак. Гиалиновые цилиндры образуются в почечных канальцах из белка Тамма-Хорсфалла и иногда встречаются в нормальной моче. Их количество возрастает у лиц, принимающих диуретики, при температуре тела и физической нагрузке, но особенно значительно - при заболеваниях почек, сопровождающихся протеинурией. Эритроцитарные цилиндры образуются при гематурии почечного происхождения. Лейкоцитарные цилиндры обычно обнаруживаются при пиелонефрите. Зернистые цилиндры встречаются при самых разнообразных заболеваниях почек и сходны с эритроцитарными цилиндрами, но образованы гемолизированными клетками. Клеточные цилиндры - это гиалиновые или зернистые цилиндры, содержащие клетки почечных канальцев, а при остром пиелонефрите - полиморфноядерные лейкоциты. Восковидные цилиндры представляют аморфную массу восковидного цвета. Есть мнение, что они образуются из гомогенизированного почечного эпителия, потерявшего клеточную структуру, и появление их - признак хронических дегенеративных изменений в почечных канальцах. Эпителиальные клетки. Плоский эпителий выстилает уретру, влагалище и в нормальной моче встречаются единичные (2-3 в поле зрения) клетки, попадающие из наружных половых органов. Переходный эпителий выстилает мочевой пузырь, мочеточник, лоханку. В норме в моче отсутствует. Появление его в моче может быть при пиелонефрите, цистите. Клетки почечного эпителия указывают на поражение канальцев, которое бывает при тяжелых гломерулонефритах и токсических поражениях почек. Неорганизованные элементы осадка - это кристаллы солей. В кислой моче выпадают в осадок соли щавелевой (оксалаты), мочевой (ураты) и гиппуровой кислот, в щелочной аморфные фосфаты и трипельфосфаты. Умеренная кристаллурия - обычное явление у здорового человека. Выраженная кристаллурия - признак мочекислого диатеза, а также возможный фон для формирования мочекаменной болезни. В тех случаях, когда исследование мочевого осадка в одиночных анализах не позволяет провести грань между нормой и патологией, рекомендуется пользоваться подсчетом абсолютного количества форменных элементов в моче, собранной за определенный промежуток времени: - проба Аддиса-Каковского - самый старый метод количественной оценки мочевого осадка. Предполагает подсчет форменных элементов крови и цилиндров в суточном количестве мочи. Так как сбор мочи в течение суток может привести к лизису форменных элементов, в модифицированном варианте сбор мочи производят в течение 10 часов: начинают с 22—, предварительно опорожнив мочевой пузырь (ночью больной не мочится). Накопившаяся за ночь моча опорожняется в 8 часов утра. Из собранного объема мочи берется 1/50 часть, центрифугируется, и в осадке подсчитываются форменные элементы крови и цилиндры. Затем делается перерасчет на суточное количество мочи. В норме в суточном количестве мочи должно определяться не более 1млн эритроцитов, 2млн лейкоцитов и до 20000 цилиндров. Из-за сложности выполнения в настоящее время эта проба применяется редко. - проба Амбурже (Hamburge) обеспечивает более стабильные результаты, так как сбор мочи проводится только за 3 часа, что позволяет ограничиться одним мочеиспусканием. Утром больной мочится в унитаз. Проводится туалет наружных половых органов и через 3 часа делается сбор мочи. Из собранного объема отбирают 10мл, центрифугируют в течение 5 минут при 2000 об/мин. Поверхностный слой отсасывают, оставляя в пробирке только 1мл мочи, содержащий осадок и частично на- досадочный слой. Подсчет форменных элементов производят в камере Горяева. Путем перерасчетов по специальной формуле определяют количество форменных элементов, выделенных за 1 минуту. По данным Амбурже, за 1 минуту с мочой выделяется не более 1 тысячи эритроцитов и 2 тысяч лейкоцитов. - проба А.З.Нечипоренко - наиболее простая в выполнении, получившая широкое распространение не только в странах СНГ, но и за рубежом. Утром пациент собирает в чистую баночку среднюю порцию мочи, из которой берут 1 мл, центрифугируют и подсчитывают форменные элементы. В норме в 1 мл мочи количество эритроцитов не должно превышать 1000 (1х106/л), лейкоцитов - 2000 (2х106/л), гиалиновых цилиндров - до 20 (2Х104/Л). Профессор С.И. Рябов считает, что наиболее информативным в обследовании почечного больного является хорошо выполненный общий анализ мочи. По его мнению, разумнее иметь 3-5 повторных анализов мочи, так как повторное обследование исключает возможные ошибки и дает точное представление о патологии. Биохимическое исследование крови: наибольшую информативность имеет определение продуктов азотистого обмена. В норме содержание мочевины 2,5-8,3 ммоль/л, мочевой кислоты 0,24 0, 50 ммоль/л, креатинина 0,088-0,176 ммоль/л, индикана 0,87-3,13 мкм/л. Остаточный азот (азот крови за вычетом азота белка) составляет 14,2-28,5 ммоль/л. Функциональные методы исследования Проба С. С. Зимницкого Позволяет определить водо-выделительную и концентрационную способность почек. Для проведения пробы предварительно готовят 8 чистых поллитровых банок. На каждой банке пишется номер порции (с №1 до №8) и время, в течение которого собирается каждая порция. На протяжении суток каждые 3 часа больной мочится в очередную банку. Начало исследования в 6 часов утра. Больной встает, освобождает мочевой пузырь в унитаз. В последующем в промежутке с 6 до 9 часов он собирает мочу в первую банку, независимо от частоты позывов на мочеиспускание, с 900 до 1200 - во вторую и т.д. Окончание пробы в 6 часов следующего дня. Ночью больного будят в 0 часов, 3 часа, а при необходимости ив 6 часов. Необходимо предупредить больного, что мочу надо собирать всю без остатка. Если в одном из 3-часовых промежутков больной не мочился, то банку оставляют пустой. Наоборот, если в какой-то 3-часовой промежуток был обильный диурез, то при необходимости маркируют тем же номером дополнительную банку и сдают в лабораторию. В течение всего исследования больной находится на обычном водно-пищевом режиме. При оценке пробы, а в конечном итоге и функционального состояния почек, учитывают: - общий диурез за сутки (в норме 0,5-2 литра); - соотношение дневного и ночного диуреза (в норме 2:1, 3:1). Если они равны между собой или ночной диурез больше дневного, то это никтурия, которая может быть признаком хронической почечной недостаточности; - относительную плотность мочи во всех порциях и ее колебания в течение суток. Разность между минимальной и максимальной плотностью должна быть не менее 10. При меньших колебаниях (монотонный удельный вес) говорят об изостенурии, а если одновременно во всех порциях относительная плотность не превышает 1012, то это гипоизостенурия. Чем ниже цифры относительной плотности (1003-1005), тем хуже концентрационная функция почки и тем больше выраженность ХПН. - колебание объема между каждой порцией. Разница между минимальной и максимальной порциями должна быть не менее 100 мл. При развивающейся ХПН все порции почти одинаковы по объему - изурия. Заметим, что в норме объем порции и относительная плотность находятся в обратно-пропорциональной зависимости. Выделение малых порций мочи с одновременно очень низкой относительной плотностью - признак выраженной ХПН. Необходимо отметить, что при несомненно высокой информативности эта проба выражает уже достаточно далеко зашедшие изменения. Для более ранней диагностики функциональных нарушений почек длительное время использовали пробы на концентрацию и на разведание, предложенные Фольгартом и Фаром еще в 1914г. Однако в настоящее время эти пробы применяются редко, так как тяжело переносятся больными, а некоторым больным вообще противопоказаны. Проба Ребергадает возможность исследовать выделительную функцию почечных клубочков (клубочковую фильтрацию) и канальцевую реабсорбцию по определению клиренса (коэффициента очищения) эндогенного креатинина. Определив содержание креатинина в сыворотке и моче больного, а также зная величину диуреза за определенный промежуток времени, по выведенной формуле рассчитывают клубочковую фильтрацию в мл/мин. В норме у здорового человека она колеблется от 80 до 140 мл/мин. Зная диурез за 1 мин и исходя из клубочковой фильтрации, легко рассчитать количество реабсорбировавшейся воды в канальцах. Обычно эта величина составляет 98-99%. В настоящее время широко используется изотопный метод определения скорости клубочковой фильтрации с помощью радиоактивного хрома - 51 ( Cr), иода ( I или I). С помощью радиоактивных изотопов технеция, I или I-гиппурана можно осуществлять сканирование почек, динамическую сцинтиграфию (ДСГ), определять эффективный почечный кровоток (ЭПК) и др. Среди методов оценки функционального состояния почек в последнее время существенное значение придают определению функциональногорезерва почки (ФРП). ФРП чаще определяют после нагрузки белком в количестве 1-2 г/кг массы тела. В этих условиях у здоровых людей одновременно увеличиваются почечный кровоток и скорость клубочковой фильтрации (СКФ) в среднем на 10-30%. Уменьшение ФРП свидетельствует о развитии хронической почечной недостаточности и сокращении количества функционирующих нефронов. РЕНТГЕНОЛОГИЧЕСКИЕ И ИНСТРУМЕНТАЛЬНЫЕ МЕТОДЫ ИССЛЕДОВАНИЯ 1. Обзорная рентгенография - применяется для выявления непрозрачных мочевых камней. 2. Внутривенная урография - позволяет с помощью внутривенно введенного контрастного вещества (верографин, диодраст) и последующей серии рентгенограмм оценить почечную паренхиму, лоханки, чашечки, мочеточники и мочевой пузырь. 3. Антеградная (чрескожная) пиелография - контрастное вещество вводят непосредственно в почечную лоханку через иглу №22. Позволяет надежно выявить места обструкции почечной лоханки и мочеточника. 4. Ретроградная пиелография - контрастное вещество вводят непосредственно в мочеточник или почечную лоханку через мочеточниковый катетер при цистоскопии. 5. Цистоскопия - эндоскопический метод. Через мочеиспускательный канал в мочевой пузырь вводится специальный прибор - цистоскоп и через оптический окуляр при наполненном мочевом пузыре осматривается стенка мочевого пузыря, в том числе и устья мочеточников. 6. Хромоцистоскопия - внутривенно больному вводится контрастное красящее вещество ин- дигокармин. Затем в мочевой пузырь вводится цистоскоп и визуально определяется время и симметричность появления контрастного вещества из устьев мочеточников. Метод позволяет диагностировать блокирование мочеточника камнем, опухолью, рубцовойтканью. 7. Почечная артериография - проводится путем чрескожной катетеризации артерии (обычно бедренной) с последующим продвижением катетера до почечной артерии под контролем телеизображения. Метод позволяет выявить врожденные или приобретенные стенозы почечных артерий, которые приводят к тяжелой вазоренальной гипертензии. 8. Ультразвуковое исследование (УЗИ) в современных условиях практически вытеснило почти все рентгенологические методики. Оно позволяет с большой точностью оценить форму и размеры почек, толщину почечной паренхимы, чашечно-лоханочную систему, мочевой пузырь, предстательную железу, наличие конкрементов. Метод не представляет даже малейшего риска для исследуемого, не требует предварительной подготовки пациента. Почки - бобовидной формы, длинник/поперечник соотносятся как 2:1. Размеры почек в норме: 5-6 см поперечник и 10-12 см - длинник, паренхима толщиной 14-20 мм, эхогенность однородная, достаточная по толщине, обычная, ЧЛС не расширена.