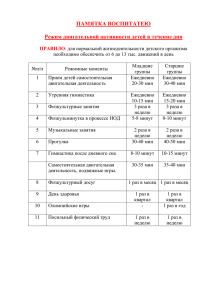
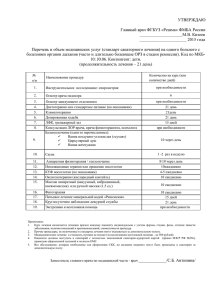
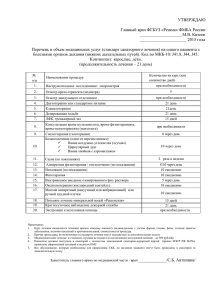
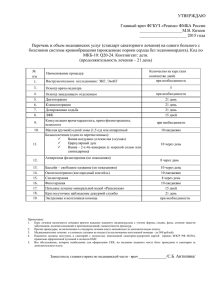
Физиотерапия в войсковом звене медицинской службы. 2009.
advertisement

МИНИСТЕРСТВО ВНУТРЕННИХ ДЕЛ РОССИЙСКОЙ ФЕДЕРАЦИИ ГЛАВНЫЙ ВОЕННЫЙ КЛИНИЧЕСКИЙ ГОСПИТАЛЬ ВНУТРЕННИХ ВОЙСК МВД РОССИИ ФИЗИОТЕРАПИЯ В ВОЙСКОВОМ ЗВЕНЕ МЕДИЦИНСКОЙ СЛУЖБЫ Методические рекомендации г. Балашиха 2009 год 2 ФИЗИОТЕРАПИЯ В ВОЙСКОВОМ ЗВЕНЕ МЕДИЦИНСКОЙ СЛУЖБЫ (Методические рекомендации) Составлено в Главном военном клиническом госпитале внутренних войск МВД России Составители: Т.Н. Афанасьева, Э.А. Махмудов, А.М. Радаева Редакция: Л.А. Верулашвили, И.А. Федорова Под общим руководством начальника военно-медицинского управления ГК внутренних войск МВД России, доктора медицинских наук, Заслуженного врача России генерал-майора медицинской службы Ю.В.Сабанина Настоящие методические рекомендации подготовлены на основе материалов работы военных госпиталей и санаториев по восстановительному лечению военнослужащих, получивших травматические повреждения в ходе войны в Чеченской Республике, результатов практической работы Главного военного клинического госпиталя внутренних войск МВД России, а также публикаций в периодической медицинской литературе. В нем отражены вопросы физиотерапии в войсковом звене медицинской службы военнослужащих с различными заболеваниями, повреждениями и их последствиями с применением физиотерапевтических факторов, способствующих возвращению их в строй. Предназначено для врачей МПП, лазаретов, отдельных медикосанитарных батальонов, госпиталей и санаториев. 3 СПИСОК СОКРАЩЕНИЙ: ДДТ – диадинамотерапия БеМП – бегущее магнитное поле К.П. – конденсаторные пластины ПеМП НЧ – переменное магнитное поле низкой частоты ПуМП – пульсирующее магнитное поле СМТ – амплипулстерапия РР – род работы Э.П. УВЧ – электрическое поле ультравысокой частоты УФО – ультрафиолетовое облучение I. Организация работы физиотерапевтического кабинета Физические факторы в лечении различных заболеваний и травм, как возможный и важный резерв повышения эффективности их терапии, давно применяются в военной медицине. Использование их постоянно расширяется, и сегодня трудно назвать заболевание, при котором физические методы не применялись бы с пользой для пациента. Характерным для последних 10 лет в войсковом звене медицинской службы является последовательное усиление применения физических факторов в борьбе с остро протекающими заболеваниями и более широкое комплексное использование их в терапии, в особенности после хирургических вмешательств, которые нередко сопровождаются тяжёлыми функциональными нарушениями, не поддающимися медикаментозной терапии. Сегодня во внутренних войсках физиотерапевтическая служба представлена в 8 госпиталях, 5 санаториях, 3 медсанбатах, 7 лазаретах, 8 медицинских ротах и 224 медицинских пунктах полка (МПП), оснащенных по нормам положенности согласно приказов: МВД СССР «Об утверждении норм снабжения медицинской техникой и имуществом внутренних войск и учебных заведений МВД СССР» №333 от 1989г. и МО РФ «Об утверждении норм снабжения медицинской техникой и имуществом Вооружённых Сил Российской Федерации на мирное время» и № 30 от 2002г. Основными задачами физиотерапевтической службы являются: - оказание физиотерапевтического лечения больным и раненым на всех этапах медицинской эвакуации; - восстановительное лечение военнослужащих, направленное на увели-чение функциональных резервов и компенсацию нарушенных функций; 4 - профилактика заболеваний с целью изменения резервных регуляторных механизмов для повышения работоспособности и выносливости военнослужащих; - разработка наиболее эффективных методов лечения с использованием природных и преформированных физических факторов в целях профилактики, лечения и реабилитации при различных заболеваниях и состояниях; - проведение анализа работы ФТО и ФТК, реализация предложений по совершенствованию специализированной физиотерапевтической помощи; - планирование и проведение мероприятий по подготовке и усовершенствованию кадров по специальности «физиотерапия». Структура физиотерапевтической службы призвана решать задачи специализированной квалифицированной лечебной помощи на различных этапах эвакуации. Объем и содержание работы физиотерапевтических подразделений определяется типом лечебно-профилактических учреждений: МПП, медрота, лазарет, медсанбат, госпиталь, санаторий. Следуя требованиям времени, в лечебную практику медицинских учреждений внутренних войск активно входят новые современные методы физиотерапии с применением импортного оборудования. Стали применяться криотерапия («КриоДжет»), галло- и спелеотерапия, многофункциональные комбайны (серии BTL 5000, INTELECT ADVANCED, «ИОНОСОН-ЭКСПЕРТ», «ФИЗИОМЕДЭКСПЕРТ», «Slimming BLU»), импульсное переменное низкочастотное электростатическое поле (системы «Хивамат-200»), аппараты пневмокомпрессионного массажа «Лимфамат», «Лимфа Э», аппаратнопрограммные комплексы полирецепторного воздействия типа капсул «АльфаСПА», сенсорная комната, инфракрасная кабина и др. Широкое внедрение новых научно обоснованных методов восстановительной медицины в лечебную практику военной медицины позволит быстрее восстановить здоровье пациентов и приступить к выполнению обязанностей военной службы. В войсковом звене физиотерапия проводится в физиотерапевтических кабинетах, развёртываемых в составе медицинских пунктах полка, медицинских ротах, лазаретах воинских частей. Здания медицинских пунктов имеют различную площадь помещений, оснащены физиотерапевтическим оборудованием и укомплектованы медицинским персоналом с учётом численности личного состава части согласно выше перечисленным приказам и ведомственным строительным нормам – ВСН-35-94 МО РФ (таблица 1). 5 Таблица 1 Оснащение физиотерапевтического кабинета медицинской аппаратурой и имуществом Наименование имущества Аппарат для гальванизации Аппарат для терапии синусоидальными модулированными токами Аппарат для лечения диадинамическими токами Аппарат-комбайн для гальванизации, диадинамотерапии и амплипульстерапии Аппарат для местной дарсонвализации Аппарат для УВЧ переносной Аппарат для коротковолновой индуктотерапии Аппарат для ультразвуковой терапии Аппарат для ультразвуковой терапии оториноларингологический Биодозиметр для ультрафиолетового облучения Лампа инфракрасного облучения настольная Лампа инфракрасного облучения на штативе Аппарат для лазеротерапии Облучатель ртутно-кварцевый настольный Облучатель ртутно-кварцевый на штативе Нормы для физиотерапевтического кабинета войсковой войсковой Отдельного части, части, медицинского учебного учебного батальона, заведения с заведения с лазарета по одним двумя и отдельному врачом более штату врачами 1 1 1 - - 1 1 1 1 1 1 1 - - 1 1 1 1 - - 1 1 1 1 - - 1 1 1 2 1 1 1 - 1 2 1 1 1 1 1 1 1 1 1 6 Очки защитные для глаз от ультрафиолетовых лучей при лечебных облучениях Ингалятор компрессорный двухрежимный Аппарат для низкочастотной магнитотерапии Часы песочные настольные на 1 мин. Часы песочные настольные на 2 мин. Часы песочные настольные на 5 мин. Часы песочные настольные на 10 мин. Часы настольные процедурные с электрическим звуковым сигналом Шнур-удлинитель электрический с розеткой и вилкой Байка (фланель) белая, м Бинты резиновые, шт. Свинец листовой Комплект электродов к аппаратам для гальванизации Парафин твердый, кг Спирт этиловый, кг Процедурная карточка, шт. Бумага фильтровальная, кг Марля медицинская гигроскопическая, м 2 2 4 1 1 2 1 1 1 1 3 5 1 3 5 1 3 5 1 3 5 1 1 1 1 1 2 5 3 1 5 3 1 10 6 1 1 1 2 10 1 300 1 10 1 500 1 20 3 1000 2 10 20 20 В войсковом звене физиотерапевтические кабинеты оснащены преимущественно современными отечественными аппаратами, которые позволяют проводить гальванизацию и лечебный электрофорез, ультразвуковую, импульсную и высокочастотную терапию, магнитотерапию, светолечение, аэрозольтерапию (см. таблицу № 2). 7 Таблица 2 Физиотерапевтическая аппаратура, используемая в ФТК Физиотерапевтический фактор Гальванизация и лекарственный электрофорез Амплипульстерапия Диадинамотерапия Аппаратура Электролечение «Поток-1», «ЭЛФОР-ПРО» (Россия) «Амплипульс-4,5,8» (Россия) «Тонус-1», «Стимул-1», «Тонус-ДТГ» (Россия) Магнитотерапия Переменное низкочастотное поле «Полюс-1,2,101», «Амит-01», (Россия), АМТ-02 МАГНИТЕР Пульсирующее магнитное поле «Градиент-1,2», «МАГ-30, 30-4», «Каскад» (Россия) Высокочастотная терапия Индуктотермия «ИКВ-4» (Россия) УВЧ-терапия «УВЧ-30, 80-30», «Ундатерм» (Россия), ДМВ- И СМВ-терапия «Ранет», «Ромашка» (Россия), «Луч-4» (Россия), Дарсонвализация и ультратонтерапия «Искра-1», «Искра-2», «Искра-4», «Элад» «Ультратон ТНЧ-10-1» (Россия) Ультразвуковая терапия «УЗТ-1,08Ф» (Россия), Светолечение Лазеротерапия «Азор-2К», «Мустанг-2000», «Милта-Ф-8-01» (Россия) УФО-излучение «ОРК-21» на штативе, ОРКш и ОКН-11, ОРКн (Россия) Инфракрасное излучение «Соллюкс», ЛСН-1М Аэрозольтерапия «Муссон-2», «Альбедо» (Россия) Помещения ФТК должны соответствовать Отраслевому ОСТ 42-21-16-86. МЗ СССР. Москва, 1987г. стандарту «ССБТ. Отделения, кабинеты физиотерапии. Общие требования безопасности», который устанавливает требования безопасности проведения физиотерапевтических процедур больным, безопасности труда медицинского персонала в отделениях, кабинетах физиотерапии. Для строительства ФТК должны использоваться современные строительные материалы, соблюдаться требования технической эстетики (создание специального интерьера, освещения, учёт шумового фактора, удобство эксплуатации всего комплекса), которые перекликаются с основными положениями рационализации труда в медицине. 8 Физиотерапевтический кабинет в МПП, как правило, развёртывается на 1 этаже в отдельной комнате (при наличии одной кушетки) площадью не менее 12 кв. м, с амбулаторным посещением 15 человек в смену. При 60 и более амбулаторных посещений в смену развёртывается ФТК не менее 36 м2 (из расчёта 6 м2 на 1 кушетку). Пол в кабинете должен быть деревянным, допускается покрытие его специальным линолеумом, не образующим статического электричества, без выбоин. Стены кабинета на высоту 2 м должны быть покрашены масляной краской светлых тонов или облицованы деревянными панелями. Облицовка стен керамической плиткой запрещается. Батареи центрального отопления, водопроводные трубы и металлические конструкции следует закрывать деревянными кожухами. Для проведения лечебных процедур в ФТК обычно оборудуют 1 или 2 кабины. В каждой кабине (высотой 2 м, длиной 2,2 м, шириной в зависимости от типа аппарата, но не менее 1,8 м) устанавливается только один стационарный физиотерапевтический аппарат, одна деревянная кушетка с подъёмным изголовьем, тумбочка. Одну из кабин используют для электротерапии, другую – для фототерапии, парафина и ультразвуковой терапии. Аппараты для УВЧтерапии, местных ультрафиолетовых облучений и ингаляторы размещают вне кабины. Для занавесей кабин используют драпировочные материалы, не содержащие синтетических нитей. Необходимо выделить специально изолированный бокс площадью не менее 8 м2 для работ по подготовке лечебных процедур, хранению и обработки прокладок, приготовлению лекарственных растворов, стерилизации тубусов и т. д. При малых размерах ФТК в «уголкекухне» оборудуется моечная раковина с двумя отделениями для полоскания гидрофильных прокладок с подачей холодной и горячей воды, рабочий стол и дезинфекционный кипятильник. В ФТК на высоте 1,6 м от пола устанавливают на стенах пусковые щитки электрические ЩЭ-01 с пусковыми включателями «ПВ30» или «ПНВ30», которые выводятся на групповой щит с общим рубильником, установленный в легкодоступном месте. Полосы заземления в ФТК закрепляют на стенах на расстоянии 5-10 см от пола. Температура воздуха в помещениях ФТК должна быть не ниже 20 0 С, при влажности воздуха не более 70%. Оснащение физиотерапевтического кабинета мебелью производится согласно приказу МВД СССР «О порядке обеспечения мебелью и казарменным инвентарём воинских частей, учебных заведений и учреждений внутренних войск» № 215 от 12 сентября 1989 года. В соответствии с ним кабинет физиотерапии должен иметь 2-4 медицинские кушетки с медицинскими тумбочками, 1 письменный стол, 4 полумягких стула, хозяйственный и канцелярский шкаф, часы настенные и сигнальные, термометр комнатный и одну настенную вешалку на 5 крючков. 9 Обязательный объём физиотерапевтических методов на МПП согласно «Методического пособия по организации медицинского обеспечения внутренних войск МВД России», подготовленного под общей редакцией начальника ГВМУ ВВ МВД 2007 г. (п. 645), включает гальванизацию и лекарственный электрофорез, диадинамотерапию, дарсонвализацию, воздействие электрическим и магнитным полем ультравысокой частоты (УВЧ-терапия), инфракрасное облучение, ультразвуковую терапию и фонофорез, ультрафиолетовое облучение, ингаляционную терапию. Кроме них, в физиотерапевтическом кабинете применяют современные методы низкочастотной магнитотерапии, лазеротерапии. Организация работы ФТК медицинского пункта воинской части регламентирована Методическим пособием по организации медицинского обеспечения внутренних войск, подготовленным под общей редакцией начальника ГВМУ ВВ МВД России, 2007г. (пп. 588, 645, 646). Врачи и специально обученный фельдшер войсковой части должны уметь проводить физиотерапевтические процедуры, установленные для медицинского пункта полка. После медицинского осмотра больные прибывают в ФТК с процедурной карточкой ф 044/у (см. приложение 1), где врачом указывается фамилия и инициалы больного, диагноз заболевания, наименование процедуры, область воздействия, дозировка физического фактора, число процедур на курс лечения. Процедурные карточки хранятся после окончания лечения 2 года. Перед проведением физиотерапевтических процедур врач или медсестра разъясняют больному порядок приёма, цель лечения, знакомит больного с правилами поведения и возможными ощущениями во время лечения. Медицинская сестра обязана следить за порядком и санитарным состоянием в кабинете, работой физиотерапевтической аппаратуры, вести необходимую медицинскую документацию: журнал поступления первичных и повторных больных; дневник ежедневного учёта работы, в котором отмечаются процедуры и условные процедурные единицы; журнал учёта аппаратуры с указанием номера паспорта, даты выпуска и получения аппарата; журнал записи текущего и профилактического ремонта аппаратуры. К проведению физиотерапевтических процедур допускаются медицинские сёстры (фельдшеры), прошедшие первичную специализацию по физиотерапии и имеющие сертификат специалиста который подтверждается каждые 5 лет после соответствующей подготовки в системе дополнительного профессионального образования (приказ Минздравмедпрома РФ «Об утверждении Положения об аттестации средних медицинских и фармацевтических работников» № 131 от 23.05.95 г.). Норма нагрузки медицинских сестёр по физиотерапии составляет 15000 условных физиотерапевтических единиц в год при выполнении 50 процедурных 10 единиц в день, каждая единица равна 8 мин и принята для расчёта условных единиц труда (приказ Минздрава СССР «Об утверждении условных единиц на выполнение физиотерапевтических процедур, норм времени по массажу, положений о физиотерапевтических подразделениях и их персонале» № 1440 от 21.12.1984г. в редакции от 18.06.1987 №817). Медицинские сёстры пользуются льготами по приказу МВД России «О дополнительных выплатах отдельным категориям военнослужащих внутренних войск МВД России» №190 от 23 марта 2004 года. Медсестрам, работающим на лазерных установках и ультравысокочастотных генераторах любой мощности (при среднемесячном количестве отпускаемых процедур не менее 10 в смену), отпускающим озокеритовые процедуры, положена 15% надбавка к должностному окладу. Медицинскому персоналу, контактирующему со свинцовыми электродами, выдаётся бесплатно молоко по 0,5л и пептиносодержащие продукты (2г) за смену (ст 222 «Трудового кодекса РФ» от 30.12.2001 №197 ФЗ редакция от 01.12.2007г.). Медперсонал ФТК должен проходить обязательный медицинский осмотр при поступлении на работу, а затем периодический – не реже 1 раза в год (приказ МЗ РФ «О порядке проведения предварительных и периодических медицинских осмотров работников и медицинских регламентах допуска к профессии» № 90 от 14.03.96 г.). Отчёт о работе ФТК представляется следующими показателями: 1) общее количество больных, лечившихся в ФТК МПП войсковой части; 2) общее число, проведенных физиотерапевтических процедур и структура используемых методов физиотерапии; 3) процент охвата больных физиотерапией и среднее число физиопроцедур на одного больного, и на 100 амбулаторных посещений. II. Организация охраны труда при проведении физиотерапевтических процедур В каждом ФТК на видном месте должны быть детальные инструкции по технике безопасности, оказанию первой помощи при поражении электрическим током, световым излучением, противопожарной безопасности и правила работы на отдельных аппаратах, утвержденные начальником медицинской службы части. Физиотерапевтические процедуры проводятся только при исправной аппаратуре, имеющей заводскую электрическую схему и технический паспорт. Перед началом работы медицинская сестра проверяет исправность аппаратов, целостность электродов и изоляции на проводах. Из работы исключается неисправный аппарат, а выявленные дефекты записываются в журнал 11 технического обслуживания (см. таблицу 3), в котором ведётся учёт профилактических осмотров оборудования и отмечаются устранённые недостатки с последующей отметкой в паспорте аппарата. Таблица 3 Контрольно-технический журнал профилактического осмотра и текущего ремонта аппаратуры Что сделано, какие части Название Отметка о Подпись заменены, в каком состоянии Подпись аппарата, замечен- медицин находится аппарат, разрешение специалиста дата № ном ской специалиста, проводившего проводившего заводского дефекте сестры ремонт или осмотр, на ремонт, осмотр паспорта эксплуатацию аппарата Подпись начальника отделения (кабинета), подтверждающего выполнение работ На основании плана мероприятий по метрологическому обеспечению, который составляется начальником медслужбы полка и представляется начальнику метрологической службы (подразделения) регионального командования ВВ. (приказ МВД РФ «Об утверждении Наставления по метрологическому обеспечению внутренних войск МВД России» №423 от 10 июля 1998 г. ст. 214, 215). Ответственность за организацию правильной эксплуатации и метрологического обеспечения медицинских приборов и аппаратов несёт начальник МП части. Техническое обслуживание, надзор за эксплуатацией и ремонтом физиотерапевтического оборудования осуществляют специалисты метрологической службы (подразделения) согласно годового плана работы (приказ МВД РФ «Об утверждении Наставления по метрологическому обеспечению внутренних войск МВД России» №423 от 10 июля 1998 г. ст.214). Категорически запрещается ремонт физиотерапевтической аппаратуры лицам, не имеющим соответствующей подготовки. К работе в ФТК допускается медицинский персонал, прошедший инструктаж по технике безопасности с отметкой в специальном журнале. Вводный инструктаж осуществляет специалист по охране труда со всеми вновь принимаемыми на работу. Обучение личного состава безопасным методам работы со средствами измерений производится путем проведения инструктажей по технике безопасности. К инструктажам относятся: вводный инструктаж; 12 первичный инструктаж на рабочем месте; периодический инструктаж; ежедневный инструктаж; внеплановый инструктаж. Вводный инструктаж проводится по инструкции, утвержденной командиром воинской части, в целях изучения личным составом правил и мер безопасности при эксплуатации средств измерений. Первичный инструктаж на рабочем месте и периодический инструктаж проводятся командирами подразделений индивидуально с каждым военнослужащим по инструкции для конкретного рабочего места или вида работ. Первичный инструктаж на рабочем месте проводится перед допуском личного состава к самостоятельной работе, периодический инструктаж - не реже одного раза в квартал. Ежедневный инструктаж личного состава перед началом работ проводится руководителем работ с целью: напомнить основные правила и меры безопасности при работе со средствами измерений; охарактеризовать наиболее опасные операции предстоящей работы; определить порядок использования защитных средств в аварийных ситуациях. Внеплановый инструктаж проводится должностными лицами или руководителями работ при изменениях в инструкциях, в эксплуатационной документации, по требованию инспектирующих и проверяющих лиц, а также в случаях нарушения личным составом правил и мер безопасности или перерыва в исполнении своих должностных обязанностей свыше одного месяца. Все виды проведенных инструктажей (кроме ежедневного) подлежат учету в журнале учета инструктажей по технике безопасности с подписями инструктирующих и инструктируемых лиц. Лица, эксплуатирующие средства измерений, допускаются к самостоятельной работе после обучения правилам и мерам безопасности при работе на электроустановках, стажировке на рабочем месте под руководством опытного специалиста, проверки знаний квалификационной комиссией, приобретения навыков безопасных способов работы, а также проверки состояния здоровья установленным требованиям (приказ МВД РФ «Об утверждении Наставления по метрологическому обеспечению внутренних войск МВД России» №423 от 10 июля 1998 г. ст.70, 71). Современные аппараты и приборы для физиотерапии являются источниками электрических токов и электромагнитных полей, которые при неосторожном и неумелом использовании могут вызвать повреждения тканей организма и 13 нежелательные изменения здоровья, как больных, так и обслуживающего медицинского персонала. Пренебрежение правилами их эксплуатации может привести к поражению организма электрическим током (электротравме), ожогам и отравлениям химическими веществами. Наибольшую опасность при проведении физиотерапевтических процедур представляет поражение электрическим током – электротравма. Она возникает при непосредственном контакте больного или медицинской сестры с токонесущими элементами аппаратов и проявляется судорожным сокращением мышц, болями, резким побледнением видимых слизистых и кожных покровов, аритмиями, а в тяжёлых случаях остановкой дыхания и сердца, потерей сознания, которые могут привести к смерти больного. Первая помощь пострадавшему – прекращение контакта с источником тока (разомкнуть электрическую цепь, выключить рубильник). Если отключение аппарата не может быть произведено, необходимо отделить пострадавшего от действия тока, надев на себя диэлектрические перчатки на руки, при их отсутствии с помощью сухой материи или деревянной палки. Если пострадавший находится в сознании без нарушения дыхания и пульса, медицинская сестра должна его удобно уложить, расстегнуть одежду, создать приток свежего воздуха (открыть окно), дать понюхать нашатырный спирт и вызвать врача. В зависимости от степени расстройства дыхания и кровообращения требуются немедленные реанимационные мероприятия. Поражённому с нарушением дыхания, но с сохранением пульса немедленно начинают искусственную вентиляцию лёгких по методике «рот в рот» или «рот в нос» с отсасыванием секрета из трахеобронхиального дерева для обеспечения проходимости воздухоносных путей. Пострадавшим с нарушением или остановкой сердца проводят реанимацию с использованием ИВЛ и закрытого массажа сердца. После восстановления циркуляции крови, поражённому вводят внутривенно по показаниям 0,5 (0,3) мл 0,1% раствора адреналина, 0,5 -1 мл 0,1% раствора атропина, 2-4 мл 2% раствора лидокаина, 5-10 мл 25% раствора магния сульфата в 50-100 мл раствора глюкозы и затем, струйно в вену вливают 200 мл 2% раствора гидрокарбоната натрия до полного восстановления сердечной и дыхательной деятельности. 14 Таблица 4 Аптечка первой помощи для физиотерапевтичекого кабинета МПП Наименование имущества и медикаментов Перчатки резиновые технические Кусачки технические с изолированными ручками Воздуховод ротовой №2 и №3 Роторасширитель Языкодержатель Одноразовые шприцы ёмкостью 5 мл Одноразовые шприцы ёмкостью 10 мл Одноразовые иглы к шприцам Раствор аммиака 10% (нашатырный спирт) Адреналин гидрохлорид 0,1% по 1 мл в ампуле Атропина сульфат 0,1% по 1 мл в ампуле Лидокаин 2% по 2,0 мл в ампуле Магния сульфат 25% по 10 мл в ампуле Натрия гидрокарбонат 2 % раствор, 200 мл во флаконе Натрия хлорид 0,9%, 400 мл во флаконе Кальция хлорид 10%, 10 мл в ампуле Йода раствор спиртовой 5%, 1 мл Глюкоза 40% раствор, 20 мл в ампуле Спирт этиловый ректификат 70% Бинты, салфетки, вата гигроскопическая, палочки Количество 1 пара 1 шт. 2 шт. 1 шт. 1 шт. 5 шт. 5 шт. 10 шт. 30 мл 6 амп. 3 амп. 5 шт. 5 амп. 2 шт. 2 шт. 10 шт. 20 шт. 10 амп. 50 мл III. Общие принципы применения физических факторов Для рационального использования методов физиотерапии в лечении раненых и больных необходимо придерживаться синдромно-патогенетической классификации. На этой основе могут быть сформулированы общие принципы их применения. Принцип единства этиопатогенетического и симптоматического подхода. Врач должен назначать такой метод (или методы), который бы одновременно устранял (ослаблял) этиологический фактор, воздействовал на основные звенья патогенеза и ликвидировал симптомы заболевания. Принцип динамизма лечения физическими факторами. Согласно данному принципу, учитывая состояние больного в текущий момент, необходимо постоянно корректировать параметры физических факторов в течение всего периода лечения. 15 Принцип индивидуального лечения физическими факторами. Данный принцип требует учитывать при назначении физиотерапии возраст, пол и конституцию больного, наличие сопутствующих заболеваний, противопоказаний для применения конкретного физического фактора, общую и местную реактивность организма. Принцип курсового лечения физическими факторами. Оптимальный лечебный эффект большинства физических факторов наступает в результате проведения курсового лечения. Его продолжительность составляет от 5-12 до 14-25 процедур ежедневно или через 1-2 дня в зависимости от нозологических форм заболевания. Принцип малых дозировок. Использование с лечебно-профилактическими целями физических факторов небольшой интенсивности. Принцип комплексного лечения физическими факторами. Комплексное действие физических факторов осуществляется в сочетанной (одновременное воздействие на патологический очаг) и комбинированной (последовательное воздействие на патологический очаг) формах. При комплексном применении лекарственной и физической терапии нужно учитывать их взаимодействие. Комплексная физиотерапия способствует более быстрому восстановлению нарушенного физиологического равновесия в деятельности различных систем организма, формированию компенсаторно-приспособительных реакций, повышает эффективность и сокращает сроки лечения, способствует скорейшему восстановлению трудоспособности больных. Благоприятные сдвиги возможны лишь при правильном подборе лечебных средств. Кроме того, важно учитывать этиологию и патогенез заболевания, характер, стадию и особенности его течения у конкретного больного. Необходимо иметь также чёткое представление о сущности применяемых физических факторов, механизме их лечебного действия, последействии и специфичности. Основным принципом комплексной физиотерапии является принцип синергизма – включения в лечебный комплекс физиотерапевтических факторов синергетического действия. Примером сочетанного применения средств синергетического действия являются электрогрязевые процедуры, электрофонофорез, душ-массаж, индуктотермоэлектрофорез и др. Второй принцип комплексного использования лечебных физических факторов может быть назван принципом сенсибилизации. Суть его заключается в том, что одно из воздействий приводит организм или его отдельные системы в состояние их повышенной чувствительности к другому фактору. Например, применение тепловых процедур перед электростимуляцией у больных с парезом конечностей вызывает расслабление спазмированных мышц и повышает эффективность их тренировки. 16 Применяются с лечебно-профилактическами целями и физиотерапевтические факторы антагонистического действия (принцип антагонизма). На принципе антагонизма основано применение контрастных (горячих и холодных) водолечебных процедур, назначенных для закаливания организма и тренировки вазомоторных механизмов. При комплексном использовании физических факторов целесообразно придерживаться некоторых общих правил: 1) необходимо отличать основную процедуру от дополнительной, которую применяют для лечения сопутствующего заболевания; дополнительные процедуры должны быть не нагрузочными; 2) в один день не назначают двух общих процедур; 3) не следует назначать в один день более двух процедур (в отдельных случаях допустимо применение трёх процедур, не вызывающих большой нагрузки и утомления больного); 4) в дни проведения сложных утомляющих диагностических исследо-ваний (ренгеноскопии ЖКТ; дуоденального зондирования; и др.) следует воздержаться от физиотерапевтических процедур; 5) несовместимы в один день процедуры на одну и туже рефлексо-генную зону (воротниковую область, слизистую носа, зону Захарьина-Геда, синокаротидную зону и т. д.); 6) не применяются, как правило, в один день факторы, близкие по своей физической характеристике, сходные по механизму действия, так как суммарная доза раздражителя может превышать оптимальную и вызывать неадекватную реакцию, и факторы разнонаправленного действия; 7) физиотерапевтические процедуры, несовместимые в один день назначаются в разные дни; 8) ультрафиолетовые облучения в период эритемы не комбинируют с тепловыми процедурам, гальванизацией и массажем. 17 Таблица 5 Совместимость естественных и преформированных физических факторов № 1 2 3 4 5 6 7 8 9 10 11 12 13 14 15 Метод Гальванизация общая и лекарственный электрофорез Гальванизация местная и лекарственный электрофорез Диадинамотерапия Амплипульстерапия Дарсонвализация УВЧ-терапия Индуктотермия Магнитотерапия Ультразвуковая терапия Ультрафиолетовое излучение общее Ультрафиолетовое излучение местное Инфракрасное излучение Лазеротерапия Ингаляционная терапия Парафинозокеритолечение Совместимость 1 2 3 4 5 6 7 8 9 10 11 12 13 14 15 - н о о о о д о о о о о о о о н _ ф ф о о о о о о о о о о о о о о ф ф о н о н о о о - о о р о о р о о о о о о о о о о о р о о о о о о о о о о о р о о о о р - н ф о о о о о о р д о о о о о о о о о о о р о о н ф о н о н о о о - о о о р ф р о о о о о о о о о ф ф о д о о о о о о о о - о о о о о р р р р р о р ф р о - о р о р о о о о о о о о о о о о о о о о о о о о о о о р о о о ф о о о ф о о о о о о о о о р о р ф о ф ф о ф о о о ф ф о - Примечание. Н – несовместимы в один день на одно поле, О –совместимы в один день на одно поле, Д – совместимы на одно поле в разные дни (через день), Р – совместимы в один день на разные участки, Ф – совместимы в один день на разные участки или на одно поле в разные дни. IV. Физические методы лечения, используемые в медицинском пункте При назначении больному физиотерапии необходимо противопоказания к назначению физических факторов. учитывать Общие противопоказания: 1. Злокачественные новообразования или подозрения на них. 2. Доброкачественные образования со склонностью к прогрессированию. 3. Резкое обострение воспалительных процессов. 4. Лихорадочные состояния. 5. Резкое истощение организма. 6. Инфекционные заболевания в острой стадии. 18 7. Активный туберкулезный процесс. 8. Заболевания крови и склонность к кровотечениям. 9. Аневризма аорты и крупных сосудов. 10. Сердечная декомпенсация, стенокардия напряжения 3-4 функциональный класс, сложные и пароксизмальные нарушения ритма, кардиостимуляторы в зоне воздействия. 11. Беременность. 12. Заболевания нервной системы с резким возбуждением. Наряду с общими противопоказаниями к применению методов физиотерапии имеются и специальные противопоказания для каждого конкретного метода. ОПИСАНИЕ МЕТОДОВ Гальванизация - применение с лечебной целью непрерывного постоянного электрического тока низкого напряжения (до 80 Вт) и небольшой силы тока (до 50 мА), подводимый к телу пациента с помощью электродов. Применяют аппараты: «Поток-1», «Элфор-проф». Лечебные эффекты: Гальванический ток оказывает нормализующее влияние на функциональное состояние центральной и вегетативной нервной системы, обладает обезболивающим действием, способствует усилению крово- и лимфообращения, стимулирует функцию желез внутренней секреции, стимулирующее действие на обменно-трофические процессы. Показания: гипертоническая болезнь I-II стадии, гипотоническая болезнь, заболевания периферической нервной системы (невралгии, невриты, плекситы, радикулиты), последствия травмы головного и спинного мозга, функциональные заболевания нервной системы с вегетативными нарушениями, заболевания желудочно-кишечного тракта (хронический гастрит, язвенная болезнь желудка и двенадцатиперстной кишки, хронический холецистит, гепатит, колит), заболевания опорно-двигательного аппарата (болезни суставов, остеохондроз позвоночника с рефлекторным синдромом), кожные заболевания, хронические урогенитальные заболевания, хронические неосложненные воспалительные и дистрофические заболевания глаз, ЛОР-органов и др. Противопоказания: индивидуальная непереносимость постоянного тока, нарушение целостности кожных покровов в местах наложения электродов, мокнущая экзема, распространенный дерматит, нарушение болевой и температурной чувствительности (гипералгезия, гиперпатия). Для подведения постоянного тока к телу пациента применяют несколько видов электродов: 1) электроды из пластин луженого листового свинца толщиной 0,5 мм; 19 2) электроды с токопроводящей графитизированной тканью; 3) плоские электроды из токопроводной резины; 4) ванночки с водой для конечностей, для глаза. Гидрофильные вискозные (фланелевые) прокладки толщиной 1-1,5 см, состоящие из трёх частей по 5-6 слоёв и скрепляющиеся в 4-х точках при помощи обычного шва, должны быть площадью больше, чем площадь свинцовой пластины или токопроводящей ткани и выступать за края последней на 1-2 см с каждой стороны для предохранения кожи от электрохимических ожогов кислыми и щелочными продуктами электролиза. Гидрофильные (вискозные, фланелевые) прокладки необходимо промывать в проточной воде и стерилизовать: фланелевые – методом кипячения, вискозные – машинной стиркой без кипячения. Прокладки для гальванизации стерилизуют отдельно в зависимости от заряда иона. В них вставляются электроды и накладываются на кожу пациента с мягким давлением и фиксируются лентами или удерживаются мешочками с песком. Поверхность свинцовых пластин окисляется и загрязняется, поэтому их периодически очищают наждачной бумагой и олуживают (выравнивают), зазубрины срезают, а изношенные - своевременно заменяют новыми. В зависимости от места наложения электродов различают поперечную и продольную методики. При поперечном расположении электроды размещают на противоположных участках тела друг против друга и воздействию подвергаются глубокорасположенные органы. При продольном расположении электроды помещают на одной стороне тела для воздействия на поверхностно расположенные ткани. При использовании электродов различной площади меньший из них условно принято называть активным, а имеющий большую площадь – индифферентным. При близком расположении, расстояние между электродами должно быть не меньше половины их диаметра. Для проведения некоторых процедур применяют три или четыре электрода, а также используют раздвоенные электроды для одновременного соединения 2-х электродов с одной из клемм аппарата соответствующей полярности. Лечение осуществляют при помощи методик местной, общей и сегментарнорефлекторной гальванизации. Продолжительность гальванизации не должна превышать 20-30 минут, допустимая плотность тока при местной гальванизации не должна превышать 0,1 мА на кв.см, при общих и сегментарных воздействиях 0,01-0,05 мА на кв. см, курс лечения – 10-20 процедур. Повторный курс гальванизации проводят не ранее, чем через 1-1,5 месяца. Лекарственный электрофорез - сочетанный метод воздействия на организм постоянного электрического тока и вводимого с его помощью лекарственного вещества. 20 Лечебные эффекты: потенцированные эффекты гальванизации и лекарственного вещества вводимого током. Показания: определяются с учетом фармакологического эффекта вводимого лекарственного вещества и показаний для гальванизации. Противопоказания: противопоказания для гальванизации; индивидуальная непереносимость используемого лекарственного препарата. Особенности лекарственного электрофореза: 1) создание «кожного депо» увеличивает продолжительность действия лекарственного вещества; 2) лекарственное вещество поступает в виде ионов, что повышает его фармакологическую активность; 3) практически не бывает аллергических реакций; 4) усиление лечебного эффекта в результате сочетанного действия постоянного тока и вводимого препарата; 5) можно ввести лекарство в ткань поражённого органа; 6) возможно одновременное введение нескольких (с разных полюсов) лекарственных веществ. Для лекарственного электрофореза можно применять лишь те препараты, которые утверждены Минздравом РФ для физиотерапевтических процедур (любое справочное руководство по физиотерапии, см. таблицу 6). Для лекарственного электрофореза под матерчатый электрод кладут на кожу фильтровальную бумагу с лекарством. Концентрация лекарственного вещества 0,5-5% считается оптимальной, большие количества препарата преимущества не дают. Количество применяемого лекарственного вещества обычно не превышает его разовой дозы для парентерального и перорального введения. Таблица 6 Лекарственные вещества, наиболее часто применяемые при электрофорезе постоянным электрическим током Вводимый ион, частица или радикал Алоэ Анальгин Витамин С Витамин В1 Применяемое лекарственное вещество Экстракт алоэ жидкий, сок алоэ Анальгин Концентрация раствора (%) или количество (г, ЕД) Полярность 1:3 + 2-5% 5-10% в 25% ДМСО _ + Аскорбиновая кислота Тиамина бромид 2-5% _ 2% + 21 Гепарин Гепариновая натриевая соль Димедрол Йод Кальций Лидаза Димедрол Калия (натрия) йодид Кальция хлорид Лидаза Магний Медь Новоиманин Магния сульфат Меди сульфат Новоиманин Новокаин Ронидаза Новокаина гидрохлорид Ронидаза Теофиллин Теофиллин ФиБС ФиБС Фибринолизин Фибринолизин Цинк Эуфиллин Цинка сульфат Цинка хлорид Эуфиллин 5000-10000 ЕД растворить в 30 мл дистиллированной воды 1% 3% _ + - 2-5% 0,1 г (64 АЕ) на 30 мл ацетатного буферного раствора или на 30 мл дистиллированной воды, подкислённой до рН= 5,0-5,2 2-5% 0,5-2% 1% спиртовой раствор разводят в 10 раз 0,5% раствором новокаина 0,25%-2% + + 0,5 г растворить в 30 мл дистиллированной воды с добавлением 5-8 капель 0,1 н. раствора соляной кислоты 2-5% раствор на подщелочённой (рН=8,5-8,7) воде экстракт лиманной грязи (1-2 мл на прокладку) 1 флакон (20 000 ЕД) разводят в 200 мл одного из растворителей: дистиллированная вода, подкислённая до рН=5,0-5,2, или ацетатный буфер; дистиллированная вода, подщелоченная до рН=8,6-8,8 (на процедуру- 30 мл приготовленного раствора) 2% 0,25%-1% 2% + + + + + _ + + _ + + + 22 При лекарственном электрофорезе используются те же подходы, что и при гальванизации, но для усиления клинического эффекта подбираются необходимые лекарственные препараты. Диадинамотерапия - метод лечебного воздействия на организм постоянных импульсных токов полусинусоидальной формы частотой 50, 100 Гц в различных комбинациях. Применяют аппараты: «Тонус-1», «Стимул-1», «Тонус-ДТГ» Лечебные эффекты: диадинамические токи оказывают болеутоляющее действие, активируют крово- и лимфообращение, улучшают трофику тканей, стимулируют обменные процессы, обладают мионейростимулирующим эффектом. Показания: болевые синдромы различного генеза (радикулит, люмбаго, люмбалгия, миозит, остеохондроз с корешковым синдромом, невралгия тройничного, затылочного нервов), заболевания периферической нервной системы (невралгии, невриты, плекситы, радикулиты), последствия черепномозговой травмы, заболевания желудочно-кишечного тракта (хронический гастрит, язвенная болезнь желудка и двенадцатиперстной кишки, хроничекий холецистит, гепатит, колит), заболевания опорно-двигательного аппарата, хронические урогенитальные заболевания, хронические неосложненные воспалительные и дистрофические заболевания глаз, ЛОР-органов и др. Противопоказания: индивидуальная непереносимость постоянного тока, острые внутрисуставные повреждения и переломы костей, разрыв связок и гематомы, камни в желчном пузыре или почечных лоханках, тромбофлебит. Применяют следующие виды токов: ДН – двухтактный непрерывный – полусиноидальный ток частотой 100 Гц. Обладает выраженным анальгетическим и вазоактивным действием; ОН – однотактный непрерывный – полусиноидальный ток частотой 50 Гц. Обладает миостимулирующим действием, вплоть до титанического сокращения мышц; КП – короткий период чередование посылок тока ДН длительностью 1,5 с и тока ОН такой же длительности. Такое чередование уменьшает привыкание к этим токам. Вызывает выраженный обезболивающий эффект; ОР (РС) – однополупериодный ритмический (ритм синкопа) –посылка тока вида ОН длительностью 1,5 с, чередующаяся с паузами такой же продолжительности. Оказывает выраженное миостимулирующее действие; ДП – модулированный длинными периодами ток – чередование токов ОН, длительностью 4 с и ДН, длительностью – 8 с; ОВ – однотактный волновой ток частотой 50 Гц – посылки тока вида ОН нарастают до максимального значения в течение 2 с, сохраняются на этом уровне 23 4 с и снижается до нуля за 2 с, затем - пауза – 4 с. Обладает выраженным нейромиостимулирующим действием; ДВ – двухтактный волновой частотой 100 Гц – изменение амплитуды импульсов происходит аналогично току ОВ. Обладает сосудорасширяющим и трофостимулирующим эффектами. При проведении процедур диадинамотерапии используют электроды, применяемые для гальванизации. Дозирование процедур основывается на силе тока по ощущению больного до возникновения лёгкой или выраженной, но безболезненной вибрации. При этом больной может ощущать под электродами покалывание, жжение, вибрацию, мышечные сокращения. Если во время процедуры у больного появится ощущение болезненной вибрации, то необходимо уменьшить силу тока, а если они не исчезнут, то следует прекратить процедуру. Длительность воздействия на одну зону может составлять от 3 до 5-7 мин при общей продолжительности процедуры 10-20 мин. Курс лечения от 5-6 до 10 процедур. При выраженном болевом синдроме обычно используют сочетание трёх видов тока - ДН, КП, ДП или первые 2-3 процедуры начинают с волновых токов. Амплипульстерапия (СМТ) - метод лечебного воздействия на организм импульсным током синусоидальной формы частотой 5000 Гц. Применяют аппараты: «Амплипульс-5,7,8». Показания и противопоказания: аналогичные для диадинамотерапии. Выделяют 4 основных рода работы: I род работы – частота 5000 Гц, модулированная низкочастотными колебаниями 10-150 Гц. Оказывает выраженное раздражающее действие, поэтому его используют при воздействии на рефлексогенные зоны и электростимуляции. II род работы – чередование посылок тока, модулированного частотой в пределах 10-150 Гц и пауз, которые можно менять в пределах 1-6 с. Оказывает также выраженное раздражающее действие. Используют для электростимуляции гладкой и скелетной мускулатуры. III род работы – чередование посылок тока, модулированного частотой в пределах 10-150 Гц с посылками немодулированного тока частотой 5000 Гц. Длительность посылок серий можно изменять в пределах 1-6 с. Обладает анальгетическим эффектом и оказывает слабораздражающие действие. IV род работы – чередование модуляций двух частот: фиксированной постоянной частоты 150 Гц и серий модулированных колебаний, регулируемых в пределах 10-150 Гц. К этому виду тока не развивается привыкание, формируется выраженная доминанта ритмического раздражения ЦНС, что приводит к более выраженному болеутоляющему эффекту, стимулируется трофическая функция симпатической нервной системы, активируется микроциркуляция. 24 Данные виды токов могут применяться в выпрямленном режиме (режим II), который применяют при введении лекарственных веществ, снижении чувствительности к току, вялом течении патологического процесса, и переменном (режим I), который применяют в остром периоде заболевания. Методика проведения процедуры подбирается индивидуально в зависимости от локализации патологического процесса. Частота модуляции определяется степенью выраженности болевого синдрома: при резком болевом синдроме назначается частота 100-150 Гц, при небольшой выраженности -50-75 Гц. Глубина модуляции изменяется в зависимости от выраженности болевого синдрома: при остром болевом синдроме назначают глубину модуляции 25-50%, при нерезко выраженном – 50-75%, для стимуляции -100%. Процедуры проводятся ежедневно или через день. Длительность воздействия на одну зону может составлять от 3 до 5-7 мин при общей продолжительности процедуры 10-30 мин. Курс лечения 5-10 процедур при остром болевом синдроме, 20-25 процедур – при стимуляции. При остром болевом синдроме (острый радикулит, невралгия и др.) применяют режим I, род работы III - IV, частоту модуляции 100 Гц, глубину модуляций 50%, длительность посылок серий 1-1 ½ с, по 3-5 мин каждого рода работ, силу тока – до ощущения выраженной безболезненной вибрации, ежедневно. По мере стихания болевого синдрома частоту модуляции снижают, глубину модуляции увеличивают до 100%. На курс – 5-10 процедур. Ультравысокочастотная (УВЧ) терапия представляет метод, при котором применяют воздействие на организм больного непрерывным или импульсным электрическим полем высокой (27,12 МГц) или ультравысокой частоты (40,68 МГц). К отечественным стационарным аппаратам относят: «Экран-1», «Экран-2», «Импульс-2», «Импульс-3». К переносным отечественным аппаратам для УВЧ относят: «УВЧ-66-2»,, «УВЧ-30-2», «УВЧ-50-01», «УВЧ-80-3» и др. Лечебные эффекты: противовоспалительный, трофический, сосудорасширяющий, иммуносупрессивный, метаболический, миорелаксирующий. Показания: воспалительные заболевания, включая гнойные процессы (абсцессы, фурункулы, карбункулы), для уменьшения посттравматического отека и болевого синдрома при ушибах мягких тканей и суставов, включая гнойные процессы (при наличии гнойного оттока), гемартрозы после пункции сустава и удаления излившейся крови, переломы конечностей (при наличии гипсовой повязки), фантомные боли, каузалгия, отморожения, острые респираторные заболевания, острый отит, синусит, ларинготрахеит. 25 Противопоказания: наклонности к кровотечениям, выраженная гипотония, инсульт, аневризма аорты, наличие кардиостимулятора. Для проведения УВЧ-терапии используют аппараты малой, средней и большой мощности. Дозируют интенсивность лечебного воздействия по мощности электрического поля в ваттах (Вт) на основании показаний индуктора мощности, находящегося на панели управления аппарата, а также по ощущению больным тепла в области воздействия. Существуют три вида дозировки: атермическая (нетепловая), олиготермическая (слаботепловая) и термическая (тепловая). Мощность назначается в зависимости от локализации патологического процесса. Для воздействия на область лица и шеи применяют мощность 15-40 Вт, на область грудной клетки - до 80 Вт, на суставы верхних конечностей – 30-40 Вт, на суставы нижних конечностей – 80-100 Вт. При проведении процедур, используют две конденсаторные пластины одинакового диаметра, которые располагают поперечно или продольно с воздушным зазором в зависимости от глубины патологического очага (при неглубоком очаге поражения – 1-2 см, а при глубоком-3 см, суммарный зазор не должен превышать 6 см). Процедуры можно проводить только через сухую одежду и сухие гипсовые повязки. Из зоны воздействия должны быть удалены все металлические предметы! Продолжительность процедуры 10-15 мин. Курс лечения – 5-12 процедур. Дарсонвализация - метод электролечения, основанный на использовании переменного импульсного тока высокой частоты (110кГц), высокого напряжения (20 кВТ) и малой силы (0,02 мА). Действующим фактором является искровой разряд, возникающий между электродами и телом пациента, который влияет на микроциркуляцию, стимулирует фагоцитоз и выделение биологически активных веществ (гепарин, простогландины, гистамин) и вызывает гибель микроорганизмов. Для местной дарсонвализации используют аппараты «Искра». К аппаратам прилагаются комплекты стеклянных вакуумных электродов: грибовидный, гребешковый, ушной, десенный и полостной. Лечебные эффекты: спазмолитический, противо-воспалительный, бактерицидный, противозудный, трофостимулирующий. Показания: заболевания сосудистого генеза (варикозное расширение вен нижних конечностей и геморроидальных вен, ангиоспазмы периферических сосудов, болезнь Рейно), кожи (псориаз, нейродермит, зудящие дерматозы), ЛОРорганов (вазомоторный ринит, неврит слуховых нервов). Противопоказания: общие для проведения физиотерапевти-ческих процедур, а также индивидуальная непереносимость тока. Дарсонвализацию можно проводить контактно и дистанционно, лабильным 26 или стабильным способами. При контактной методике электрод прикладывают к коже и, не отрывая от поверхности кожи, перемещают линейными или круговыми движениями. Для улучшения скольжения электрода по коже электроды протирают перед процедурой ваткой, спиртом. При дистанционной методике электрод размещают над местом воздействия на расстоянии 1,5-2 см, при этом действующим фактором является искровой разряд. Дозирование процедуры основывается на мощности воздействия и длительности воздействия. Время воздействия на один участок тела составляет 510 мин при общей продолжительности процедуры 15 мин. Курс лечения 10-20 процедур. Магнитотерапия - метод лечебного воздействия на организм больного переменным или пульсирующим низкочастотным магнитным полем. Наиболее распространенными лечебными аппаратами являются «Полюс-1», «Полюс-101», «Градиент-1», «Алимп-1», «Атос». Лечебные эффекты: противовоспалительный (дренирующедегидратирующий), гипокоагуляционный, местный анальгетический, трофический. Показания: ушибы мягких тканей и суставов, закрытые и открытые переломы костей (суставов) после проведения хирургической обработки ран (наложения наружного металлостеосинтеза внеочагового компрессионно-дистракционного аппарата Г.А. Илизарова), для ускорения рассасывания внутритканевого выпота, отека, улучшения микроциркуляции, обезболивания, а в более поздний период и для стимуляции репаративных процессов, а также после снятия гипсовой повязки с целью окончательного формирования костной мозоли и предотвращения развития осложнений, для стимуляции атрофированных мышц (при травматических, токсических, ишемических повреждениях периферических нервов), травматический остеомиелит (под воздействием магнитотерапии повышается чувствительность патогенной флоры в ране к антибиотикам и стимулируются репаративные процессы), после оперативного вмешательства для ускорения рассасывания отека, уменьшения болевого синдрома, гипертоническая болезнь 1-2 стадии, при болевых синдромах различного генеза, в том числе радикулиты, люмбаго, любмбалгия, миозиты, остеохондроз с корешковым синдромом, невралгии, хронические заболевания внутренних органов, ожоги, заболевания вен конечностей, желудка и 12-перстной кишки. Противопоказания: резко выраженная гипотония, склонность к кровотечениям, аневризма сердца и аорты, наличие кардиостимуляторов. При проведении процедур индукторы устанавливают в проекции патологического очага или сегментарных зонах продольно или поперечно. Дозирование лечебных процедур осуществляется по величине магнитной 27 индукции. Продолжительность проводимых ежедневно или через день процедур 15-30 мин. На курс лечения 20-25 процедур. Для повышения эффективности используют магнитофорез лекарственных средств (обезболивающих, противовоспалительных, рассасывающих). Ультразвуковая терапия – лечебный метод, при котором с лечебной целью используют механические колебания частотой более 20 кГц. В физиотерапевтической практике применяют несколько видов ультразвуковых аппаратов: «УЗТ-Т5», «УЗТ-101Ф», «УЗТ-102», «УЗТ-104», «УЗТ-108ф», «УЗТ-3М» и др. Лечебные эффекты: болеутоляющий, противовоспалительный, спазмолитический, рассасывающий, дефиброзирующий. Показания: заболевания опорно-двигательного аппарата (артриты, артрозы), травмы суставов с повреждением сумочно-связочного аппарата и их последствия (посттравматические артрозы); повреждения и дегенеративно-дистрофические процессы в тканях позвоночника, повреждения мягких тканей и их последствия (контрактуры, рубцы, трофические язвы и т. д.), аутопластическое замещение обширных травматических дефектов кожных покровов, заболевания ЛОР-органов (хронические тонзиллиты), урологические заболевания (простатит). Противопоказания: гипертоническая болезнь 3 стадии, ИБС с нарушениями ритма и частыми приступами стенокардии ФК III - IV , тромбозы и тромбофлебиты, варикозная и вибрационная болезни. Ультразвуковая терапия проводится по двум методикам лабильной и стабильной через контактную среду. Для этого обычно используют вазелиновое и растительное масла или гели. Воздействие ультразвуком осуществляют в области проекции патологического очага или сегментарно, площадь одного поля в среднем не более 150-250 см в непрерывном или импульсном режиме с интенсивностью (плотность потока энергии) от 0,1 Вт/см2 до 0,8 Вт/см2. В течение одной процедуры, возможно, воздействовать на 4-5 полей. Продолжительность проводимых процедур 3 -15 минут, ежедневно или через день. На курс лечения 615 процедур. В последние годы в лечебной практике все большее распространение получил фонофорез лекарственных средств (ультрафонофорез). Наиболее широко для фонофореза используют гидрокортизон, анальгин, гепарин, трилон Б, эуфиллин и др. (см. таблицу 7). Лекарственный фонофорез – способ введения с помощью ультразвука лекарственных веществ. Показания и противопоказания: аналогичные для ультразвуковой терапии с учётом фармакологических свойств вводимого лекарственного препарата. На поверхность тела наносят тонким слоем соответствующую мазь или 28 лекарственный раствор, который сверху покрывают тонким слоем глицерина или вазелинового масла. Используют контактную, лабильную методику воздействия. Таблица 7 Лекарственные вещества и контактные среды, наиболее часто применяемые для фонофореза Вводимое Состав и форма контактной среды (смеси) для фонофореза лекарственное вещество Анальгин Смесь из равных частей анальгина, вазелина, ланолина и дистиллированной воды. 10% мазь (30 г анальгина, по 150 г вазелина и ланолина) Баралгин 2-2,5 мл ампульного раствора баралгина втирают в кожу и покрывают глицерином Гепарин Официальная гепариновая мазь (2500 ЕД, 1 г анестезина, 0,002 г бензилового эфира никотиновой кислоты, ланолина – до 25 г Водный раствор гепарина (5000-1000 ЕД) наносят на кожу и покрывают слоем вазелинового или растительного масла) Гидрокор1% гидрокортизоновая мазь тизон Эмульсия, состоящая из 5 мл суспензия гидрокортизона, вазелина и ланолина по 25 г Йод 2% спиртовой раствор йода Лидаза 64 ЕД растворяют в 1% мл 1% раствора новокаина и наносят на зону воздействия и покрывают вазелиновым или растительным маслом Трилон Б 2% мазь Эуфиллин Смесь 1,5 г эуфиллина, 20 г дистиллированной воды, по 15 г вазелина и ланолина или 3% паста Ультрафиолетовое облучение. Лечебное применение ультрафиолетового излучения в оптическом диапазоне от 180 до 400 нм. По биологическому действию на организм в зависимости от длины волны УФ-спектр делят на три зоны: А- длинноволновую (400-315 нм), В – средневолновую (315-280 нм), С – коротковолновую (меньше 280 нм). Ультрафиолетовые лучи проникают на глубину 0,1-1 мм. Наименьшей проницаемостью обладают коротковолновое, наибольшей – длинноволновое излучение. Аппараты: отечественные облучатели представляют собой газоразрядные лампы высокого и низкого давления, различаются по мощности: «ДРТ-100», «ДРТ-220», «ДРТ-380 (Вт)» (235-365 нм); «ДБ- 15», «ДБ-30», «ДБ-60 (Вт)» (253,7 нм); «ЛЭ-15», «ЛЭ-15», «ЛЭ -30 (Вт)» (285-380 нм). Разновидностями этих искусственных источников УФ-излучения являются люминесцентные лампы низкого давления типа «ДРБ-8-1» (253,7 нм), «ЛУФ-15» и «ЛУФ-80» (320-400 29 нм), а также лампы высокого давления типа «ДРТ-2-100», «ДРТ-250-2» и «ДРП250». Лечебные эффекты: бактерицидный, витаминообразующий, десенсибилизирующий (эритемные дозы), противовоспалительный, анальгетический, метаболический (субэритемные дозы), пигментообразующий, иммуностимулирующий. Показания: при заболеваниях опорно-двигательного аппарата (травмы, открытые переломы с целью усиления местной гиперемии и улучшения местного минерального обмена при переломах конечностей применяют УФО в эритемных дозах на сегментарную или симметричную область поражения, глубокие гематомы после пункции, артриты, миозиты; внутренних органов (бронхиты, трахеиты, пневмонии, ревматизм); нервной системы (радикулиты, люмбаго, люмбалгия, миозиты); кожи (псориаз, нейродермит, раны и язвы, ожоги кожи, рожистое воспаление). Противопоказания: кроме общих (см. выше), диффузный токсический зоб (тиреотоксикоз), системная красная волчанка, кахексия, заболевания печени и почек с нарушением функции органа, повышенная чувствительность к ультрафиолетовому излучению (фотосенсибилизация). Используют два основных метода ультрафиолетового излучения: местное и общее. Дозирование лечебных процедур в практике физиотерапии осуществляется биологическим методом Горбачёва-Дальфельда, основанный на свойстве УФО-лучей вызывать при облучении кожи эритему. Единицей дозой в этом методе является 1 биодоза (БИО). Биодозиметр Горбачёва-Дальфельда БД-2 представляет собой металлическую пластинку 100х60 мм, с 6-прямоугольными окошками 25х7 мм, закрывающихся передвигающейся вверх заслонкой. Биодозиметр укрепляют на коже живота снаружи от средней линии, лежащего на боку пациента в светозащитных очках. Не подлежащие облучению участки тела закрывают простыней. Лампу облучателя располагают перпендикулярно к поверхности облучения над биодозиметром на расстоянии 50 см и последовательно (открывая заслонку через каждые 30 с) проводят облучение 1-6 окошек. Визуальное определение эритемной реакции кожи проводятся через 24 часа после облучения (видны эритемные полоски). Например, при облучении биодозиметра в течение 3 мин (т.е. по 30 с на каждое окошко) время облучения первого окошка составило 3 мин, второго – 2 мин 30 с, третьего – 2мин, под четвёртого – 1 мин 30с, пятого – 1 мин, шестого – 30с. При этом определяют наименьшее время УФ-облучения кожи, соответствующее появлению эритемы минимальной интенсивности (пороговой эритемы) с четкими краями. Обычно биодоза, определённая с расстояния 50 см, составляет в среднем 2 мин. Необходимо помнить, что время облучения прямо пропорционально квадрату 30 расстояния. Следовательно, если биодоза с расстояния 50 см составляет 2 мин, то при облучении с расстояния 100 см биодоза будет в 4 раза больше – 8 мин. Различают дозы: субэритемная - ½ - ¾ БИО, слабоэритемные - 1-2 БИО, средние - 3-4 БИО, гиперэритемные – 5-6 и более БИО. Кожа здорового человека обладает неодинаковой чувствительностью к УФ-лучам. Максимальная чувствительность выявлена в верхних отделах спины, а минимальная – в коже кистей и стоп. Кроме того, эритема может усиливаться после приёма антибиотиков, сульфаниламидных препаратов, психотропных средств и диуретиков. УФ-лучи частично или полностью задерживаются веществами: бриллиантовая зелень, метиленовой синью, раствором риванола, марганцовокислого калия, рыбьим жиром, мазью Вишневского и йодной настойкой. Следует помнить, что УФ-лучи нельзя одновременно использовать с инфракрасными лучами («Соллюкс»), так как последние значительно ослабляют возникновение ультрафиолетовой эритемы. Местное облучение имеет несколько основных вариантов: 1) облучение очага поражения (рана, трофическая язва, т.д.), 2) внеочаговое облучение (воздействие на симметричный участок кожи, так как нельзя воздействовать на место поражения, например, из-за гипсовой повязки); 3) облучение полями по 400-600 см² (грудной клетки при пневмонии, бронхите, по ходу нерва и т.д.); 4) облучение рефлексогенных зон (воротниковой зоны, трусиковой зоны, зон Захарьина-Геда); 5) фракционное облучение (облучаемый участок закрывают клеенчатым локализатором площадью 30х30 см, в котором на равных расстояниях одно от другого выбиты 150-300 перфорированных отверстий диаметром по 1 см на расстоянии 1-2 см друг от друга, что позволяет охватывать большую площадь облучаемой поверхности). Для местного облучения применяются эритемные дозы УФ-лучей (1-8 биодоз) с расстояния 50 см. Через 2-8 часов после облучения возникает равномерное покраснение кожи, ограниченное областью облучения – эритема. Она достигает максимальной интенсивности на 2-е сутки, и постепенно стихает к 5-7 дню. При эритемных дозах участок, подвергающейся облучению не должен быть больше 600 кв. см, при повышенной чувствительности кожи больного, лучше использовать фракционированный метод облучения. Повторные облучения одного и того же участка кожи проводят через 1-2 дня с повышением дозировки на 1-2 биодозы, но не более 4-5 раз. При показаниях повторный курс можно проводить через 8 недель после восстановления 31 чувствительности облученных участков кожи к УФ-лучам. Общее УФО проводят по основной, ускоренной или замедленной схемам, в зависимости от общего состояния пациента и характера его заболевания, ежедневно или через день (см. табл. 8). Общему ультрафиолетовому облучению подвергаются поочередно в течение одной процедуры задняя и передняя поверхность обнажённого тела пациента, лежащего на кушетке на боку в плавках и защитных очках, с расстояния 70-100 см, расположив лампу на уровне пупка или верхней трети бедра. Повторный курс облучений проводят через 2-3 месяца. Таблица 8 Схемы общих ультрафиолетовых облучений основная замедленная ускоренная № расстоян расстояние расстояние проце количест ие от количест количест от лампы, от лампы, дуры во биодоз лампы, во биодоз во биодоз см см см 1 ¼ 100 1/8 100 ½ 100 2 2/4 100 2/8 100 ½ 100 3 ¾ 100 3/8 100 1 100 4 1 100 4/8 100 1 100 5 1 100 5/8 100 1½ 100 6 1¼ 100 6/8 100 1½ 100 7 1¼ 100 7/8 100 2 100 8 1 2/4 100 1 100 2 100 9 1 2/4 100 1 1/8 100 2½ 100 10 1¾ 100 1 2/8 100 2½ 100 11 1¾ 100 1 3/8 100 3 70 12 2 100 1 4/8 100 3 70 13 2 100 1 5/8 100 3½ 70 14 2¼ 100 1 6/8 100 3½ 70 15 2¼ 100 1 7/8 100 4 70 16 2 2/4 100 2 100 4 70 17 2 2/4 100 2 1/8 100 18 2¾ 100 2 2/8 100 19 2¾ 100 100 20 3 70 100 21 3 70 100 Работа ртутно-кварцевой лампы без перебоев возможна только при соблюдении режима их горения. При снижении напряжения тока в сети лампа легко гаснет. Вновь зажечь её можно после охлаждения через 5-10 минут. Если средняя биодоза лампы равна 4 минутам и более, то пользоваться такой не 32 рекомендуется, необходимо заменить её на новую. Ингаляционная терапия. Метод лечебного воздействия аэрозолей лекарственных веществ на дыхательные пути больного. Основные задачи ингаляционной терапии санация верхних дыхательных путей и бронхиального дерева, уменьшение отёка и регенерация, снижение активности воспалительного процесса, купирование бронхоспазма, улучшение дренажной функции дыхательных путей, улучшение микроциркуляции слизистой оболочки дыхательных путей, воздействия на местные иммунные реакции респираторного тракта. Для ингаляционной терапии чаще применяют отечественные и зарубежные аппараты: «Альбедо» (Россия), «АИ-1», «ПАИ-1», «ПАИ-2», «Аэрозоль У-1», «Муссон», «Бореал» (Италия), «Дельфин» (Италия), «Пари Мастер» (Германия), «Пари Бой» (Германия). Показания: острые и хронические заболевания ЛОР-органов, бронхов, состояния после перенесенной пневмонии. Противопоказания: индивидуальная непереносимость лекарственных веществ, бронхиальная астма с часто повторяющимися и тяжёлыми приступами, лёгочное кровотечение и кровохарканье, спонтанный и травматический пневмоторакс, вестибулярные расстройства. Существует 5 основных видов ингаляций: паровые, тепловлажные, аэрозоли комнатной температуры, масляные, ингаляции порошков. По температуре ингаляции делятся на холодные (25-28ºС), индифферентные (28-35º С), теплые (35-38º С), горячие (от 40º С). В зависимости от изменений в бронхолегочной системе применяют лекарственные вещества следующих фармакологических групп: антибактериальные и антисептические средства (1% диоксидин – 5,0 мл в 5,0 мл физиологического раствора на 2 ингаляции, фурацилин 1:5000 – 5,0 мл на ингаляцию, флуимуцил антибиотик – ½ флакона (250 мг) на ингаляцию); бронхолитики (солутан – 1,0 мл в 10 мл физиологического раствора, 2,4% эуфиллин – 2,0 - 5,0 мл и др.); муколитики (10% АЦЦ – 2,0-4,0 мл в 5,0 мл физиологического раствора, лазолван – 2,0 мл (15 мг) на физиологическом растворе, 10% флуимуцил раствор – ½ ампулы (150 мг), амброгексал 2,0 мл в 2,0 мл физиологического раствора); щелочные растворы, соли и минеральные воды – 2% раствор натрия гидрокарбоната 2,0-3,0 мл на ингаляцию, 0,9% изотонический и 2% гипертонический растворы 2,0 мл на ингаляцию, Аква Марис 2,0 мл на ингаляцию, Ессентуки № 4, № 17, Смирновская, Нарзан, Боржоми и др.); протеолитические ферменты (трипсин кристаллический, химотрипсин кристаллический, химопсин, лизоцим 0,005 г в 5,0 мл физиологического раствора); глюкокортикоиды (гидрокортизон, бекламетазон, будесонид, 33 флютикозан, триамцинолон ацетат, флунизолид по 2,0 мл на ингаляцию); биогенные стимуляторы (интерферон 1 ампула в 2,0 мл дистиллированной воды, 5% аминокапроновая кислота 2,0 мл, пелоидин 5 мл, экстракт алоэ 1мл на 0,5% растворе новокаина 2,0 мл, гумизоль 0,01% раствор 2,0 мл на ингаляцию); фитонциды (ментоло-эвкалипто-глицериновая смесь 10 кап. на 100 мл дист. воды, настой цветков ромашки 10,0 гр. на 100,0 мл воды, капли кармолиса – эфирные масла - 14 капель на ингаляцию, настойки аралии, женьшеня, элеутерококка 0,51,0 мл). Все эти лекарственные препараты воздействуют на стенки дыхательных путей, модулируют отхождение мокроты и альвеолокапиллярный транспорт газов, часто их используют в различных сочетаниях. Процедуры аэрозольной терапии проводятся не ранее чем через 1-1,5 часа после приема пищи, физической нагрузки. Больной должен занять удобное положение, лёжа или сидя, не отвлекаться и не разговаривать во время процедуры. Во время ингаляции делать медленный глубокий вдох, задерживая дыхание на 2-3 секунды в конце вдоха, после чего производить выдох через нос. При появлении кашля необходимо уменьшить плотность подачи аэрозоля, дать больному восстановить спокойное дыхание и продолжить процедуру. После ингаляционной терапии необходим отдых в течение 10-15 минут. Запрещается курить, принимать пищу до и после процедуры в течение 1 часа. Ингаляции проводят ежедневно 1-2 раза в день, на курс 10-20 процедур. Аэрозольтерапия совместима в один день с другими методами физиотерапии. V. Частные методики физиотерапии Острый насморк (ринит) Назначают: УВЧ – поле на область носа 20-40 Вт, К.П. №1 с зазором 1-2 см, 7-10 мин., ежедневно, на курс 5-6 процедур; УФО слизистой оболочки носа через тубус с отверстием небольшого диаметра поочередно в каждую половину с ½ до 2 БИО, ежедневно, на курс 3-5 процедур; УФО подошв стоп с 6 БИО до 10 БИО через 1-2 дня, на курс 3 -4 процедуры; Ингаляции тепловлажные щелочные, щелочно-медовые, ментолоэвкалиптовые, танина, водного раствора ромашки (10,0: 200,0), 25% шалфея по 10 мин., ежедневно, на курс 5-6 процедур. Если острый ринит инфекционный (грипп), то рекомендуются ингаляции интерферона (раствор готовят непосредственно перед процедурой; 2 ампулы порошкообразного интерферона разводят в 5 мл дистиллированной воды температуры 37ºС). Продолжительность процедуры 10 мин., на курс 4-5 процедур. 34 Отит наружный Назначают: УФО ушной раковины через тубус с отверстием диаметром 1 см, вводя его в слуховой проход или устанавливая у входа, в зависимости от локализации патологического процесса, 1- 2 БИО, ежедневно, на курс 3-5 процедуры. Инфраруж (соллюкс) на область ушной раковины с расстояния 50-70 см (до ощущения больным умеренного тепла) 10-15 мин., 1-2 раза в день, ежедневно, на курс 4 процедуры. УВЧ – поле на область на уха 20-40 Вт, К.П. №1 с зазором 1-2 см, 7-10 мин., ежедневно, на курс 5-6 процедур. ПеМП НЧ на область уха 20 мТл, 8-10 мин, непрерывный режим, синусоидальная форма тока, ежедневно, на курс 5-6 процедур. Ангина (острый тонзиллит) Назначают: УФО слизистой оболочки зева и миндалин через тубус с косым срезом большого диаметра, направляя поочередно на каждую миндалину с 1 БИО, прибавляя по ½ БИО до 2 БИО, ежедневно, на курс 5-7 процедур. УВЧ – поле на область проекции миндалин 20-40 Вт, К.П. №1 с зазором 1-2 см, 7-10 мин., ежедневно, на курс 5-6 процедур. Лазеротерапия красным или инфракрасным спектром на область миндалин. При пероральном облучении больной сидит в кресле с подголовником, с открытом ртом, придавливая шпателем передние 2/3 языка, суммарное воздействие красного лазера не должно превышать 20 мин, мощность на выходе 5-10 мВт/см. При накожном облучении воздействуют на проекцию миндалины ИК-лазером мощностью 4-6 Вт, 80 Гц, 2 мин. на одно поле, ежедневно, на курс 7 процедур. В целях уменьшения боли и тризма на соответствующую сторону поражения возможно применение электрофореза 2% раствора новокаина, сила тока 2-5 мА, 20 мин., ежедневно или через день, 2-3 процедуры. В исходе острого периода на подчелюстную область шеи можно применять парафиновые аппликации: температурой 45-48ºС, продолжительность 20-30 мин, ежедневно, на курс 5-0. Хронический тонзиллит Назначают: УФО слизистой оболочки зева и миндалин через тубус с косым срезом большого диаметра, направляя поочередно на каждую миндалину с 1 БИО, прибавляя по ½ БИО до 2 БИО, ежедневно, на курс 7 -10 процедур. 35 Ультразвуковая терапия области проекции миндалин через вазелиновое масло: режим непрерывный, 0,2-0,3 Вт/см, стабильно или лабильно, 3-5 мин. на одно поле, ежедневно, на курс 5-8 процедур. Фонофорез с гидрокортизоном по аналогичной методике. ПеМП НЧ на боковые поверхности шеи контактно, без давления 25 мТл, 15-20 мин, прерывистый режим, синусоидальная форма тока, ежедневно, на курс 10-15 процедур. ДДТ области проекции миндалин, малые электроды устанавливают под углом нижней челюсти. Ток, модулированный длинными периодами (ДП) 6-10 мин на каждую миндалину, сила тока до безболезненной вибрации, ежедневно, на курс 10 процедур. Ячмень века Назначают: УВЧ – поле на область глаза 20-40 Вт, К.П. №1 с зазором 1-2 см, 7-10 мин., ежедневно, на курс 5-6 процедур; УФО закрытых век с ½ БИО, увеличивая на ½ БИО, доводят до 2 БИО. При рецидивирующих формах проводят облучение области лица с ½ БИО, увеличивая дозу на ¼ БИО ежедневно или через день до 2 БИО. ПеМП НЧ на область глаза 20 мТл, 8-10 мин, непрерывный режим, синусоидальная форма тока, ежедневно, на курс 5-6 процедур. Герпес Назначают: УФО местно на зону высыпаний с 1-2 БИО через день до 3-4 БИО, на курс 4 процедуры. Лазеротерапия красным спектром на зоны высыпаний, суммарное воздействие не должно превышать 20 мин, мощность на выходе 5-10 мВт/см, ежедневно, на курс 5-6 процедур. В стадии регресса, когда беспокоит кожный зуд, применяют дарсонвализацию местно, мощность средняя (до приятного тепла), грибовидным электродом, контактно по лабильной методике, 3-5 мин на очаг, ежедневно, на курс 6-8 процедур. Фурункул, абсцесс, панариций, гидраденит Назначают: УВЧ – поле на поражённую область 40 Вт, К.П. №1 с зазором 1-2 см, 10 мин., поперечно или тангенциально, ежедневно, на курс 5-6 процедур; при локализации воспалительного очага в ягодичной области – 60-70 Вт, К.П. №2 с зазором 2-3 см, 10 мин, ежедневно, на курс 8-10 процедур; при гидроадените необходимо расположить К.П. один в подмышечную область с зазором 1-1,5 см, а другой на область надплечья с поражённой стороны с зазором 3 см. 36 УФО местно с 2 БИО, увеличивая на 1 БИО через день до 3-5 БИО, на курс 4 процедуры. После вскрытия гнойного очага: ПеМП НЧ 25 - мТл, 15-20 мин, непрерывный режим, синусоидальная форма тока, ежедневно, на курс 5-6 процедур. Лазеротерапия красным или инфракрасным спектром на область раны. Суммарное воздействие красного лазера не должно превышать 20 мин, мощность на выходе 5-10 мВт/см ежедневно, на курс 5-6 процедур. При облучении ИКлазером мощность 6-8 Вт, 10 Гц, 5 мин. на одно поле, ежедневно, на курс 7 процедур. Острый бронхит В зависимости от имеющихся патоморфологических изменений в бронхолегочной системе при бронхите применяют лекарственные вещества различных фармакологических групп (см. раздел ингаляционная терапия). Для потенцирования действия аэрозольтерапии предложен так называемый метод “внутриорганного электрофореза”, когда непосредственно после ингаляции проводится поперечная гальванизация грудной клетки на уровне Th4- Th7. Для процедуры используют два электрода одинаковой площади, которые располагают поперечно, сила тока не более 15 мА, продолжительность 15-30 мин, ежедневно, на курс 10-15 процедур. Аналогично проводится и магнитофорез. Применяют пульсирующее магнитное поле, непрерывный режим, интенсивность – 3-4 ступень, 15 мин, ежедневно, на курс 10-15 процедур. Лазерное облучение на проекцию грудной клетки проводят накожно, по стандартным методикам, продолжительность проводимых ежедневных процедур составляет от 2 до 5 мин на поле, суммарно до 20 мин, ежедневно, на курс – 10-15 процедур. УФ-облучение грудной клетки полями. Лечение проводится ежедневно или через день от 2 до 4 БИО (площадь облучения кожи от 100 до 400 кв. см), на курс 3-6 процедур. Возможно и фракционированное облучение грудной клетки, где перфорированный локализатор смещают на 1 см ежедневно по передней и задней поверхности грудной клетки. Каждое поле облучают 2-3 раза. Электрическое поле УВЧ применяется на область грудной клетки: продольно, на уровне Th 4-Th7, конденсаторные пластины № 2-3, зазор 2-3 см, мощность 7080 Вт, продолжительность процедуры 10 мин, ежедневно, на курс лечения 7-10 процедур. Индуктотермию проводят индуктором-диском или индуктором-кабелем на уровне Th 4-Th7 , доза слаботепловая – 2-3 ступень, зазор 1,5-2 см, время воздействия 15-20 мин, ежедневно, на курс до 10 процедур. 37 Процедуры высокочастотной терапии можно проводить через сухую одежду больного, из зоны воздействия все металлические предметы необходимо удалять. Лекарственный электрофорез 5% хлористого кальция, 2% сульфата меди проводят по поперечной или продольной методикам. Прокладку с лекарственным веществом (в количестве 10-30 мл раствора на 100 кв. см.) располагают в области грудной клетки, сила тока не более 15 мА, продолжительность 15-20 мин, ежедневно или через день, на курс лечения 10-15 процедур. Во время процедуры больной ощущает лёгкое покалывание кожи под электродами. В фазе реконвалесценции применяют не только гальванические, но и импульсные токи. Амплипульстерапию (СМТ) назначают со следующими параметрами: режим I, род работ III-IY, по 5 мин каждым родом работ, частота модуляции - 100 Гц, глубина - 75%, длительность тока – 2-3 сек, силу тока постепенно увеличивают до появления вибраций (безболезненных), ежедневно, на курс лечения 10-14 процедур. Ушибы мягких тканей и суставов Физические факторы можно применять сразу после травмы или в более отдаленный период, в зависимости от клинической картины. Магнитотерапия аппаратами «Полюс-1» и «Полюс-2» осуществляется цилиндрическими индукторами над зоной ушиба, без зазора и давления, форма тока синусоидальная, режим непрерывный, индукция 20-30 мТл, 15-20 минут, на курс 6-10 процедур, ежедневно или через день. Для повышения эффективности используют магнитофорез лекарственных средств (обезболивающих, противовоспалительных, рассасывающих). УВЧ-терапия на область ушиба со 2-3 дня в слаботепловой дозировке, 10-15 мин, на курс 5-6 процедур. Хороший обезболивающий эффект дает применение электрофореза анальгезирующих средств (2% новокаина, 2,5% лидокаина, 5% анальгина, смеси Парфенова и т. д.). При глубоких гематомах применяют электрофорез йода, трипсина, лидазы с целью предупреждения образования плотных рубцов и неврита периферических нервов. Диадинамотерапия проводится на область поражения токами ДН 1-2 мин и КП 2-3 мин, сила тока – до появления ощущений легкой вибрации под электродами, ежедневно, на курс 4-6 процедуры. При резко выраженном болевом синдроме назначается диадинамофорез с 2% раствором новокаина, ДН 10 мин., затем КП 4 мин., при сохранении чувства вибрации под электродами, ежедневно или через день, на курс лечения 5-8 процедур. СМТ-терапия. Зоны воздействия те же, что и при диадинамотерапии. Режим переменный, род работы III (ПН), затем IV (ПЧ), частота модуляции 100 – 150 Гц, 38 глубина модуляции 25-50%, продолжительность серий 2-4 с, каждым родом работ воздействуют 3-5 мин, сила тока – до появления легкой вибрации. По мере уменьшения болевого синдрома частоту модуляции уменьшают до 50 Гц, а глубину модуляции увеличивают до 75%. Общая продолжительность процедуры 10-20 мин. Курс лечения 3-6 процедур, проводимых ежедневно. Для рассасывания кровоизлияния и выпота в суставе применяется ультразвукоовая терапия. Ультразвук назначают в непрерывном режиме, интенсивностью 0,4-0,6 Вт/см2, длительностью 6-8 мин, на курс лечения 6-10 процедур. При воздействии на коленный сустав область надколенника не озвучивается. Фонофорез лекарственных веществ (гидрокортизона, анальгина, индовазина, трилона Б и других препаратов) оказывает значительное обезболивающее действие, улучшает трофику пораженных тканей, способствует профилактике осложнений (тугоподвижности суставов и контрактур). После пункции сустава и удаления излившейся крови рекомендуют физические факторы применять в определенной последовательности. После пункции сустава назначают УВЧ-терапию в сочетании с УФО (3-4 биодоз), либо магнитотерапию в сочетании с импульсной лазеротерапией аппаратом “Мустанг”, мощностью 6-8 Вт, частотой 80 Гц (при выраженном болевом синдроме 3-4 процедуры используют частоту 1500 Гц, с последующим снижением до 80 Гц), по 1-2 мин на каждую точку, курс лечения 8-10 процедур. Ранения мягких тканей При поверхностной свежей неинфицированной ране назначают ультрафиолетовое облучение (УФО) места поражения в небольших дозах – 1-3 биодозы, захватывая не менее 4-5 см окружающей неповрежденной кожи, с последующим наложением стерильной повязки. Курс лечения 3-4 процедур. При обильном отделяемом из раны, выраженных или вялых грануляциях УФО применяют в более высоких дозировках – 4-6 биодоз, процедуры делают с промежутками 1-2 дня. При этом происходит обострение воспалительной реакции, увеличивается количество отделяемого из раны, вымываются продукты тканевого распада, ускоряется очищение раны. После этого переходят на более низкие дозировки УФО (1-3 биодозы). При инфицированных ранах, помимо УФО, используется УВЧ-терапия на область раны 40- 60 Вт в течение 10-12 мин, ежедневно, на курс 6-8 процедур (промокшие повязки, металлические предметы перед процедурой удаляются из зоны воздействия), магнитотерапия. Наряду с указанными методами в последние годы широко применяется лазерная терапия, которая проводится после туалета и обработки раны. На 39 открытую рану используют гелий-неоновый лазерный излучатель с захватом всей раневой поверхности и здоровой ткани 1-2 см, перемещаясь от периферии к центру или стабильно. При отсутствии нагноения и появления грануляции возможно воздействие на рану через 2-3 слоя марли или бинта импульсным инфракрасным лазером. Возможно проведение лекарственного фотофореза с использованием лекарственных веществ, разрешенных для электрофореза. При ранах с глубокими карманами, слабыми, вялыми грануляциями целесообразно использовать УВЧ-терапию в слаботепловой дозировке (30-40 Вт) – поперечно или тангенциально, при продолжительности процедуры 10-15 мин, ежедневно, на курс 4-6 процедур. Вместо УВЧ-терапии можно использовать микроволновую (СВЧ) терапию через тонкую сухую повязку в слаботепловых дозировках, время процедуры 10-12 мин, ежедневно. При вялогранулирующих ранах с явлениями краевого некроза хороший терапевтический эффект дает йод-цинк-электрофорез на область раны продольно (анод – выше раны, катод – ниже) или поперечно. Длительность процедуры 15-20 мин, курс лечения 6-8 процедур. Можно использовать для электрофореза: медь, пелоидин, ферментные препараты. Для стимуляции заживления ран возможно использование диадинамотерапии или амплипульстерапии на область поражения. Малые электроды устанавливают по сторонам от краев раны. При диадинамотерапии используют ток, модулированный длинными и короткими периодами по 4 - 6 мин, ежедневно или через день, на курс 8 - 10 процедур. При амплипульстерапии используют режим работы переменный, род работы III и IV, частоту модуляции 80-100 Гц, глубину – 50 - 75%. Длительность посылки импульсов и пауз 2 - 3с, продолжительность воздействия по 5 мин, ежедневно, на курс 6 - 8 процедур. Также с целью развития грануляционной ткани применяют дарсонвализацию области раны грибовидным электродом, по лабильной методике, время воздействия 5 - 7 мин, курс лечения 7 - 10 процедур. С целью стимуляции роста грануляций и эпителизации раны эффективны парафино-озокеритовые аппликации на область раны (избыточные грануляции уменьшаются в объеме (уплощаются), отечные, рыхлые – уплотняются) при температуре 52 - 55˚С, длительностью 20 - 30 мин, ежедневно в течение 3 - 4 дней. После процедуры парафино-озокеритовые аппликации легко и безболезненно снимаются, не травмируя грануляций. При заживлении ран вторичным натяжением и наличии инфильтрата вокруг швов рекомендуют фонофорез с гидрокортизоновой или гепариновой мазью. Интенсивность ультразвука 0,4 - 0,6 Вт/см2, время воздействия от 3 до 10 мин, на курс лечения 6 - 8 процедур. 40 Если формируются плотные рубцы, стягивающие кожу, можно использовать фонофорез или электрофорез лидазы (ронидазы через буфер) по стандартным методикам. Сочетанное применение грязетеплолечения и фонофореза ферментных препаратов в этих случаях более эффективно. Переломы костей верхних и нижних конечностей При назначении физических факторов необходимо учитывать вид перелома, фазу процесса, влияние отдельных физических методов, время, необходимое для заживления отдельных костей, и общее состояние пострадавшего. При наличии гипсовой повязки показано применение УВЧ-терапии, оказывающей обезболивающее действие, уменьшающей отек тканей. Э. П. УВЧ назначают в слаботепловых дозировках, конденсаторные пластины располагают продольно или поперечно в зависимости от локализации перелома, продолжительность 7-10 мин., курс лечения 6-8 процедур. Аналогичным лечебным действием обладает низкочастотная магнитотерапия, которую применяют при переломах костей после иммобилизации конечности (через 2-3 дня с момента травмы). Наиболее эффективно ПеМП, ПуМП и БИМП низкой частоты, генерируемое аппаратами «Полюс-1», «Полюс-2», «Градиент», «Каскад», «Алимп», «Атос». Магнитотерапия от аппарата «Полюс-1», «Полюс-2» осуществляется цилиндрическими индукторами. Они располагаются поперечно на область перелома или продольно. Индукторы располагают без зазора и давления. Магнитное поле синусоидальное, режим непрерывный, индукция 30 мТл. Продолжительность процедуры 15-20 мин., на курс 10- 20 процедур, ежедневно или через день. С целью усиления местной гиперемии, улучшения кровообращения и минерального обмена применяют УФО в эритемных дозировках на сегментарную зону или на симметричную область пораженной конечности (на здоровую конечность), через 1-2 дня 2-4 биодозы, 4-6 процедур. С целью ускорения образования костной мозоли через две-три недели после перелома применяют электрофорез кальция (5%) или кальций-фосфорэлектрофорез на область перелома или на сегментарную область, плотность тока 0,1 мА/см, длительность воздействия 15-20 мин, курс лечения 10-15 процедур. А также с 15 по 30 день целесообразно назначение общего УФО по ускоренной схеме через день, с 30 по 60 день – общее УФО по основной схеме ежедневно. При резко выраженном болевом синдроме и повышенной раздражительности рекомендуется электрофорез новокаина (2%) на область перелома или сегментарно, электрофорез брома (2%) на воротниковую зону или трусиковую 41 зону, либо электросон, центральная электроаналгезия по стандартным методикам, курс 10-12 процедур. С целью усиления метаболизма костной ткани эффективна инфракрасная лазеротерапия. Лазерному облучению подвергается место перелома кости либо соответствующая сегментарная область пораженной конечности. Для улучшения кровообращения и снятия мышечного напряжения применяют ультразвуковую терапию и фонофорез с обезболивающими средствами по лабильной методике, режим непрерывный, мощность 0,4 - 0,6 Вт/см, 5-10 минут, на курс 6-10 процедур, ежедневно или через день. 42 VI. Приложения Приложение 1 Центр восстановительной медицины ПРОЦЕДУРНАЯ КАРТОЧКА ФИЗИОТЕРАПЕВТИЧЕСКОГО КАБИНЕТА 43 (оборотная сторона карточки) №№ пп Дата Наименование процедуры Дозировка Продолжительность процедуры Подпись медсестры Прочие отметки 44 Приложение 2 УТВЕРЖДАЮ Командир в/ч _________________________ «____»____________200__ г. Образец инструкции по охране труда для персонала физиотерапевтического кабинета МП части 1. Общие требования охраны труда 1.1. К работе медицинской сестры в кабинете физиотерапии допускается лицо, имеющее законченное среднее медицинское образование и прошедшие обучение на сертификационных циклах (приказ МЗ РФ №327 от 30.08.2000г.) в образовательных учреждениях дополнительного профессионального образования по этой специальности. 1.2. Все, вновь поступившие на работу, а также лица, командированные на выполнение работ в периоды времени, должны пройти вводный инструктаж у инженера по охране труда. Инструктаж регистрируется в журнале вводного инструктажа по охране труда. После этого производится окончательное оформление на работу вновь поступающего работника и направление его на рабочее место. 1.3. Каждый вновь принятый на работу должен пройти первичный инструктаж по охране труда на рабочем месте. Повторный инструктаж проводится начальником медицинской службы части не реже одного раза в 6 месяцев. Результаты инструктажа фиксируются в журнале инструктажа на рабочем месте. 1.4. В течение месяца после поступления на работу и периодически, не реже одного раза в 12 месяцев, должна проводиться проверка знаний медицинского персонала по вопросам охраны труда по программе, утвержденной командиром части. 1.5. Начальник медицинской службы части обязан обеспечить проведение обязательных предварительных (при поступлении на работу) и периодических (в течение трудовой деятельности) медицинских осмотров (обследований) работников, внеочередных медицинских осмотров (обследований) работников по их просьбам в соответствии с медицинскими показаниями, недопущение работников к выполнению ими трудовых обязанностей без прохождения обязательных медицинских осмотров, а также в случае медицинских противопоказаний. 45 1.6. На работах с вредными или опасными условиями труда, работникам выдаются сертифицированные средства индивидуальной защиты, смывающие и обеззараживающиеся средства в соответствии с нормами, утвержденными в установленном порядке. 1.7. Медсестра должна быть обеспечен санитарно-гигиенической одеждой и средствами индивидуальной защиты: халат хлопчатобумажный, колпак хлопчатобумажный, а также мыло и полотенце. 1.8. При работе с аппаратурой электро- и светолечения на медицинскую сестру физиотерапевтического кабинета возможно воздействие следующих вредных факторов: - повышенная температура воздуха рабочей зоны; - повышенный уровень шума на рабочем месте; - повышенный уровень ультрафиолетового излучения; - повышенная ионизация воздуха; - повышенный уровень электромагнитных излучений; - повышенный уровень накопления статического электричества; - повышенная напряжённость электрического поля; - возможность поражения электрическим током. 1.9. О каждом несчастном случае, происшедшем в части, пострадавший или очевидец несчастного случая извещает непосредственно начальника медицинской службы войсковой части, который обязан: - немедленно организовать первую помощь пострадавшему и при необходимости госпитализацию; - сообщить начальнику части о происшедшем несчастном случае; - принять меры по предотвращению развития аварийной ситуации и воздействия травмирующего фактора на других лиц; - сохранить до конца расследования несчастного случая обстановку, какой она была на момент происшествия (если это не угрожает жизни и здоровью других людей и не приведёт к аварии), зафиксировать. 1.10. медицинская сестра обязана: - соблюдать требования охраны труда и правильно применять средства индивидуальной и коллективной защиты; - проходить обучение безопасным методам и приёмам выполнения работ, инструктаж по охране труда, стажировку на рабочем месте и проверку знаний требований охраны труда; - немедленно извещать своего непосредственного или вышестоящего руководителя о любой ситуации, угрожающей жизни и здоровью людей, о каждом несчастном случае, происшедшем на производстве, или об ухудшении состояния своего здоровья. 46 - проходить обязательные предварительные (при поступлении на работу) и периодические (в течение трудовой деятельности) медицинские осмотры (обследования); - соблюдать правила пожарной безопасности, знать места расположения средств пожаротушения; - владеть навыками оказания первой медицинской помощи при ожогах, поражении электрическим током и других травмах. 1.11. Лица, допустившие нарушения инструкции по охране труда, подвергаются дисциплинарному взысканию в соответствии с правилами внутреннего трудового распорядка и, при необходимости, внеочередной проверке знаний норм и правил охраны труда. 2. Требования охраны труда перед началом работы 2.1. Перед началом работы необходимо надеть специальную санитарногигиеническую одежду и обувь. 2.2. Смена халатов, шапочек (косынок) должна производиться 1-2 раза в неделю. 2.3. Перед началом работы медицинская сестра должна проверить местное освещение и оснащение рабочего места, температурный режим помещения (температура воздуха должна быть не менее 20°С). 2.4. Проверить в соответствующем журнале устранение техником ранее записанных дефектов. 2.5. Убедиться в исправности аппаратов и в случае обнаружения дефектов немедленно сообщить об этом начальнику медицинской части, сделав соответствующую запись в специальный журнал для отметки о проведении текущего ремонта аппаратуры. 3. Требования охраны труда во время работы 3.1. Персоналу запрещается на неисправном оборудовании, устройствах с неисправными приспособлениями, сигнализацией. 3..2. Эксплуатация электрооборудования должна осуществляться в соответствии с требованиями инструкции завода-изготовителя. 3.3. Светильники, настольные лампы, розетки, выключатели должны быть в исправном состоянии и соответствовать требованиям электробезопасности. 3.4. При проведении электролечебных процедур вне физиотерапевтического кабинета (в перевязочной, операционной, палате), когда больные принимают их на металлических столах или кроватях, должна быть исключена возможность 47 соприкосновения с ними больного. С этой целью металлический стол или кровать покрывают 3-4 слоями прорезиненной ткани, шерстяным одеялом, а также простыней таких размеров, чтобы края их свешивались со всех сторон. При проведении электролечебных процедур в перевязочной, операционной, где наличие плиточного пола, место обслуживающего персонала должно быть покрыто изолирующим материалом площадью не менее 1 м2. 3.5. При работе ультрафиолетовых облучателей глаза медсестры и пациентов должны быть защищены защитными очками со светофильтрами типа ЗН-11-72-В2 по ГОСТ 12.4.013-75. В промежутках между лечебными процедурами рефлекторы ртутно-кварцевых облучателей с лампами должны быть закрыты имеющимися на них заслонками или черными матерчатыми «юбками» длиной 40 см, надевающимися на края рефлектора облучателя. 3.6. Медсестре запрещается подвергать глаза вредному воздействию инфракрасного излучения непосредственно над больным, а только на расстоянии, исключающим возможность попадания осколков на тело больного. 3.7. При проведении ультразвуковых процедур медицинская сестра должна соблюдать индивидуальные меры профилактики применять перчатки из хлопчатобумажных тканей. 3.8. При работе на лазерных аппаратах запрещается смотреть на встречу первичному или зеркально отраженному лучу, медицинский персонал и пациент должны быть защищены очками СЭС-22. Работа с лазерными установками должна проводиться в помещениях с ярким общим освещением. Вблизи лазерного излучения не должно быть предметов с зеркальными поверхностями. Стены помещения должны иметь матовую поверхность. C внешней стороны помещений, где установлены лазерные установки, должен быть предупредительный знак лазерной опасности "ОСТОРОЖНО! ЛАЗЕРНОЕ ИЗЛУЧЕНИЕ!" (ГОСТ 12.4.026-76). 3.9. Подогрев парафина и озокерита следует производить только в специальных подогревателях или на водяных банях. При разогревании парафина необходимо исключить попадание в него воды воизбежании ожога, который может возникнуть при проведении процедуры. Использование открытого огня для подогрева парафина и озокерита строго запрещено. 3.10. Для кипячения инструментов, прокладок применяют дезинфекционные кипятильники только с закрытым подогревателем (ОСТ 42-21-2-85). Прокладки для каждого вида лекарства («+» и «-») необходимо кипятить отдельно. 3.11. При работе медсестре запрещается: работать без установленной спецодежды; 48 - оставлять без присмотра аппараты, приборы, устройства, включенные в электрическую сеть, электронагревательные приборы, держать вблизи них вату, спирт и другие легковоспламеняющиеся вещества; - хранить на рабочих местах пищевые продукты, домашнюю одежду и другие предметы, не имеющие отношения к работе; - курить и принимать пищу на работе; - хранить и применять препараты без этикеток, а также в поврежденной упаковке; - работать с отключенной системой водоснабжения, канализации и вентиляции. - проводить при грозе физиотерапевтические процедуры на аппаратах; - проведение физиотерапевтических процедур младшим медицинским персоналом. 4. Требования охраны труда при аварийной ситуации 4.1. При аварии медсестра должна поставить в известность начальника медицинской части и поступать в зависимости от ситуации: - при коротком замыкании, обрыве в системах электропитания отключить главный сетевой рубильник в помещении; - при поражении человека электрическим током и прочих травмах действовать согласно «Инструкции по оказанию первой помощи пострадавшим от электрического тока и других несчастных случаев»; - при неисправности коммуникационных систем водоснабжения, отопления и вентиляции, препятствующих выполнению медицинских процедур, прекратить работу до ликвидации неисправностей; - при возникновении пожара эвакуировать больных, вызвать пожарную охрану, до ее прибытия принять возможные меры к тушению пожара при помощи первичных средств пожаротушения. 4.2. В помещениях, где находятся электронагревательные приборы, должен быть вывешен указатель о ближайшем месте расположения средств для ликвидации возгорания. 4.3. При прекращении подачи электроэнергии медсестра должна отключить электроаппаратуру и вызвать лицо, ответственное за эксплуатацию электроустановок. 5. Требования охраны труда по окончании работы 5.1. Медицинский персонал обязан после окончания работы привести в порядок рабочее место, снять специальную одежду и убрать её в отведенное место. 49 5.2. Уборка помещений производиться не реже 2 раза в день влажномеханическим способом и с обязательным обеззараживанием материала и предметов уборки. 5.3. Персонал, эксплуатирующий медицинское электрооборудование и приборы, должен отключить или перевести их в режим, оговоренный инструкцией по эксплуатации. Приложение 3 Условные единицы на выполнение физиотерапевтических процедур средним медицинским персоналом (Приложение к приказу МЗ СССР от 21 декабря 1984 г. № 1440) Наименование Количество условных физиотерапевтической физиотерапевтических единиц процедуры при выполнении процедуры взрослым детям Гальванизация 1,0 1,5 Лекарственный электрофорез постоянным, 1,5 2,0 диадинамическим током Диадинамотерапия 2,0 3,0 Амплипульстерапия 2,0 3,0 Дарсонвализация местная 2,0 2,5 УВЧ-терапия 1,0 1,5 Индуктотермия 1,5 2,5 Магнитотерапия 1,0 2,0 Ультразвуковая терапия 2,0 2,5 Фонофорез 2,0 2,5 УФО общее и местное 1,0 1,5 Облучение другими источниками света, 1,0 1,5 включая лазер Определение биодозы 2,0 3,0 Ингаляционная терапия 0,5 1,0 Парафиновые и озокеритовые аппликации 2,0 2,5 Примечание: 1. За одну условную физиотерапевтическую единицу принята работа, на выполнение которой и подготовку к которой требуется 8 мин. 2. При проведении процедур одному больному на разных участках тела за одно посещение, каждая из них учитывается в условных единицах самостоятельно, если эти процедуры проводились не одновременно. 3. На проведение физиотерапевтических процедур, не предусмотренных настоящим приложением, руководители учреждений совместно с профсоюзными организациями устанавливают временные условные физиотерапевтические единицы на основании объективных данных о фактических затратах рабочего времени и материалы об этом направляются в органы здравоохранения по 50 подчинённости для представления, при их обоснованности, в установленном порядке в Министерство здравоохранения. Начальник медицинской службы в/ч __________