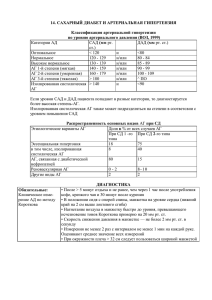
Клиническая фармакология лекарственных средств
advertisement

ФЕДЕРАЛЬНОЕ АГЕНТСТВО ПО ЗДРАВООХРАНЕНИЮ И СОЦИАЛЬНОМУ РАЗВИТИЮ КИРОВСКАЯ ГОСУДАРСТВЕННАЯ МЕДИЦИНСКАЯ АКАДЕМИЯ Клиническая фармакология лекарственных средств, применяемых при артериальной гипертензии Киров - 2007 УДК 615.225.2 ББК 52.81 К 49 Печатается по решению Центрального методического Совета и редакционноиздательского совета Кировской государственной медицинской академии, протокол № 8 от 20.09.2007 Тема: Клиническая фармакология лекарственных средств, применяемых при артериальной гипертензии. Учебное пособие для медицинских вузов / сост. С.В. Мальчикова. – Киров: Кировская государственная медицинская академия, 2007. - 90с. В данном учебном пособии подробно изложены принципы выбора эффективных, безопасных, доступных лекарственных средств для проведения современной индивидуализированной фармакотерапии артериальной гипертензии с использованием основных данных по фармакокинетике, фармакодинамике, взаимодействию, нежелательным лекарственным реакциям. Сделана попытка с современных позиций дать всестороннюю оценку каждой группы антигипертензивных средств в эпоху доказательной медицины. Пособие предназначено для клинических интернов. © Мальчикова С.В. – Киров, 2007. 2 ОГЛАВЛЕНИЕ Предисловие . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 4 Методические указания . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 5 Глава 1. Факторы, определяющие уровень артериального давления . . . . . . . 6 Глава 2. Принципы фармакотерапии артериальной гипертензии . . . . . . . . . . 11 Глава 3. Гипотензивные препараты 1. Диуретики . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 14 2. Блокаторы адренергических систем . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 22 2.1. Препараты, действующие на центральные α-адренергические 22 рецепторы в вазомоторном центре . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 2.2. Агонисты имидазолиновых рецепторов . . . . . . . . . . . . . . . . . . . . . . . . 25 2.3. Блокаторы периферических α-адренорецепторов . . . . . . . . . . . . . . . . 27 2.4. Блокаторы β-адренорецепторов . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 31 3. Вазодилататоры . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 40 4. Ганглиоблокирующие препараты . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 41 5. Ингибиторы АПФ . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 41 6. Блокаторы рецепторов ангиотензина II . . . . . . . . . . . . . . . . . . . . . . . . . . . . 49 7. Антагонисты кальция . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 53 Глава 4. Комбинированная терапия . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 61 Глава 5. Гипертонические кризы . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 68 Контрольные вопросы . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 74 Тестовые задания . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 76 Ситуационные задачи . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 80 Заключение . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 85 Приложение . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 86 Список сокращений . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 89 Список рекомендуемой литературы . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 90 3 ПРЕДИСЛОВИЕ Артериальная гипертония (АГ) в настоящее время по-прежнему остается самым распространенным и социально значимым сердечно-сосудистым заболеванием и одной из наиболее серьезных проблем здравоохранения во всем мире. Данные отечественных эпидемиологических исследований, в том числе ЭПОХА-АГ, показывают, что стабильно повышенное артериальное давление (АД) имеют до 40% взрослого населения России, и по этому показателю АГ опережает все другие болезни системы кровообращения вместе взятые, а Россия все другие страны. Адекватное снижение АД и жесткий контроль его уровня являются важнейшими условиями снижения риска сердечно-сосудистой заболеваемости и смертности. Однако, даже в США, несмотря на высокую (70%) осведомленность больных АГ и применение постоянного лечения (59% больных), эффективно контролировать АД на уровне 140/90 мм рт. ст. и ниже удается лишь у 30% больных. В России этот показатель колеблется от 5 до 17%. Среди причин недостаточной эффективности медикаментозной терапии АГ большое значение имеют: использование или недостаточного, или слишком большого количества лекарственных средств, в том числе короткодействующих препаратов; применение нерациональных комбинаций; неадекватное дозирование гипотензивных средств. Клиническая фармакология XXI века располагает довольно широким арсеналом гипотензивных средств. Ориентироваться в их многообразии – очень непростая задача. Учитывая важность проблемы лечения АГ, оправдан интерес к углубленному изучению данной темы в медицинском вузе. Раскрытие особенностей клинико-фармакологического подхода к эффективному и безопасному применению гипотензивных средств с учетом современных представлений о механизме действия, а также результатов многоцентровых контролируемых исследований создает необходимость к созданию данного методического пособия. 4 МЕТОДИЧЕСКИЕ УКАЗАНИЯ Тема «Клиническая фармакология антигипертензивных средств» изучается в клинической интернатуре по специальности «Внутренние болезни». Продолжительность изучения данной темы составляет 15 часов, из которых 4 часа – лекции, 5 часов семинарских занятий и 6 часов самостоятельной работы (2 часа – аудиторная работа и 4 часа - внеаудиторная работа). Аудиторная самостоятельная работа интернов представляет собой изучение теоретического материала, решение ситуационных задач, решение тестовых заданий множественного расширенного выбора и тестов соответствия, курацию больных с артериальной гипертонией и обсуждения алгоритма лекарственной терапии. Анализ лекарственной терапии артериальной гипертонии проводится с позиций фармакодинамики адекватности выбора препаратов, рациональности индивидуального подбора этого препарата (препаратов), пути и режима его (их) введения с учетом его (их) возрастной фармакокинетики, возможных нежелательных эффектов, особенностей течения заболевания. Внеаудиторная самостоятельная работа заключается в изучении теоретического материала, решении ситуационных задач, составление плана лечения больных артериальной гипертонией в зависимости от стадии болезни, степени повышения артериального давления, наличия осложнений и сопутствующей патологии. Вопросы по данной теме включены в экзамен по окончании клинической интернатуры. Целью практических занятий является навыков фармакокинетики и по формирование правилам фармакодинамики теоретических гипотензивной терапии антигипертензивных знаний с и учетом лекарственных средств, их взаимодействия; изучение методов оценки эффективности и безопасности проводимого лечения. 5 ГЛАВА 1. ФАКТОРЫ, ОПРЕДЕЛЯЮЩИЕ УРОВЕНЬ АРТЕРИАЛЬНОГО ДАВЛЕНИЯ Схема регуляции артериального давления Артериальное давление (АД), как важнейший интегральный показатель гемодинамики, регулируется многочисленными механизмами, обеспечивающими у здорового человека адекватный его уровень, как в покое, так и в различных физиологических состояниях (рис.1). Центр регуляции АД в головном мозге Симпатоадреналовая система Ренин-ангиотензиновая система Контрактильность миокарда Альдостерон АД = сердечный выброс х ОПСС Преднагрузка Венозный тонус Калликреин-кининовая система Объем циркулирующей крови Потребление поваренной соли Экскреция натрия и воды почками Рис. 1. Схема регуляции артериального давления Общеизвестная формула, согласно которой уровень АД определяется произведением сердечного выброса (СВ) на общее периферическое сопротивление (ОПСС). СВ (ударный объем левого желудочка х частота сердечных сокращений) зависит от контрактильности миокарда и преднагрузки на левый желудочек, то есть от его заполнения в диастолу. Факторы, определяющие преднагрузку – это венозный тонус и объем циркулирующей крови (ОЦК). При повышении венозного тонуса депонирование крови в крупных венах таза и нижних конечностей уменьшается, вследствие чего венозный возврат крови к сердцу (преднагрузка) возрастает. Не менее важное значение имеет и ОЦК. При гиповолемии преднагрузка и, соответственно, АД уменьшаются, при гиперволемии – повышаются. Увеличение 6 ОЦК может быть обусловлено высоким потреблением поваренной соли и уменьшением экскреции натрия и воды почками. Величина ОПСС определяется калибром резистивных сосудов – артериол. Одним из основных факторов, от которых он зависит, является тонус гладкой мускулатуры сосудистой стенки. Он повышается при активации двух ключевых систем регуляции АД – симпатоадреналовой (САС) и ренин-ангиотензинальдостероновой системы (РААС). Калликреин-кининовая система, напротив, оказывает вазодилатирующее влияние. Активность САС находится под контролем высших центров регуляции АД в головном мозге. На схеме представлены только основные фрагменты системы регуляции АД. В действительности уровень АД зависит от значительно большего числа факторов (антидиуретический гормон, вазопрессин, эндотелин, простагландины, предсердный натрийуретичекий фактор и др.). Ренин-ангиотензиновая система Ренин-ангиотензиновая система имеет исключительное значение в регуляции многих параметров сердечно-сосудистой системы. Компоненты РАС представлены на рисунке 2. Ангиотензиноген Кининогены Калликреин Ренин Ангиотензин I Брадикинин Химазы АПФ Ангиотензин II АТ1-Р АТ2-Р NO простациклин неакт. кинины Аминопептидаза А Ангиотензин III вазоконстрикция вазодилатация усиление пролиферации замедление пролиферации клеточный рост увеличение выработки NO задержка натрия и воды натрийурез секреция альдостерона симпатическая активация Аминопептидаза N Ангиотензин IV Рис. 2. Синтез и метаболизм ангиотензинов в цепи протеолитических реакций 7 Ангиотензины (от angio - сосудистый и tensio - напряжение) - пептиды, образующиеся в организме из ангиотензиногена, представляющего собой гликопротеид (альфа2-глобулин) плазмы крови, синтезирующийся в печени. Под воздействием ренина юкстагломерулярном (протеолитический аппарате почек) фермент, полипептид образующийся в ангиотензиноген, не обладающий прессорной активностью, гидролизуется, образуя ангиотензин I биологически неактивный декапептид, легко подвергающийся дальнейшим преобразованиям. Под действием ангиотензинпревращающего фермента (АПФ), образующегося в легких, ангиотензин I превращается в октапептид - ангиотензин II. Кроме того, переход ангиотензина I в ангиотензин II может происходить под влиянием не только АПФ, но и других сериновых протеаз – химаз. Химазы, или химотрипсиноподобные протеазы, представляют собой гликопротеины с молекулярной массой около 30000. Ангиотензин II - основной эффекторный пептид РААС. Он оказывает сильное сосудосуживающее действие, повышает ОПСС, вызывает быстрое повышение АД. Кроме того, он стимулирует секрецию альдостерона, а в больших концентрациях - увеличивает секрецию антидиуретического гормона (повышение реабсорбции натрия и воды, гиперволемия) и вызывает симпатическую активацию. Все эти эффекты способствуют развитию гипертензии. Ангиотензин II быстро метаболизируется (период полураспада - 12 мин) при участии аминопептидазы А с образованием ангиотензина III и далее под влиянием аминопептидазы N - ангиотензина IV, обладающих биологической активностью. Ангиотензин надпочечниками, обладает III стимулирует положительной выработку альдостерона инотропной активностью. Ангиотензин IV, предположительно, участвует в регуляции гемостаза. Физиологические эффекты ангиотензина II, как и других биологически активных ангиотензинов, реализуются на клеточном уровне через специфические ангиотензиновые рецепторы. АТ-рецепторы локализуются в различных органах и 8 тканях, преимущественно в гладкой мускулатуре сосудов, сердце, печени, коре надпочечников, почках, легких, в некоторых областях мозга. К настоящему времени установлено существование нескольких подтипов ангиотензиновых рецепторов: АТ1, АТ2, АТ3 и АТ4 и др. У человека наиболее полно изучены два подтипа рецепторов ангиотензина II - подтипы АТ1 и АТ2. Симпатоадреналовая система Организацию симпатического звена вегетативной нервной системы можно представить следующим образом (рис. 3). Гранулы с норадреналином Сосудистая стенка НА НА НА Вазомоторный центр Симпатический ганглий Бета-2 НА Альфа-1 Альфа-2 Рис.3. Симпатическая регуляция сосудистого тонуса Нервные импульсы поступают из вазомоторного центра ЦНС в симпатический ганглий, а оттуда – в пресинаптическую мембрану, где в специализированных гранулах содержится медиатор норадреналин. Активация пресинаптических нервных окончаний приводит к высвобождению норадреналина и его поступлению в синаптическую щель и далее к клеткемишени. Клетка сосудистой стенки имеет альфа-1 (α1-АР) и бета-2-адренорецепторы (β2-АР). Стимуляция α1-АР норадреналином приводит к вазоконстрикции, а β2АР – к вазодилатации. Поскольку количество β2-АР значительно уступает количеству α1-АР, суммарный эффект заключается в сужении сосудов. 9 Пресинаптические альфа-адренорецепторы представлены структурами альфа -2-типа (α2-АР). Их роль заключается в торможении чрезмерного выброса в синаптическую щель норадреналина по механизму обратной связи. Адренорецепторы сосудистой стенки стимулируются также катехоламинами (адреналином и норадреналином), продуцируемыми мозговым слоем надпочечников. Повышение АД при активации САС обусловлено в основном не повышением тонуса артериол, а увеличением СВ в результате тахикардии и стимуляции контрактильности миокарда. Прессорный эффект САС усиливается активацией РАС: уровень ренина плазмы крови повышается в результате стимуляции бета-рецепторов, расположенных в мембране юкстагломерулярных клеток. Имеется и обратная зависимость: ангиотензин II увеличивает высвобождение норадреналина из пресинаптических окончаний симпатических нервов и адреналина из надпочечников. Таким образом, учитывая механизмы артериальной гипертензии (АГ), для снижения АД могут применяться препараты: диуретики, антиадренергические средства и вазодилататоры. 10 ГЛАВА 2. ПРИНЦИПЫ ФАРМАКОТЕРАПИИ АРТЕРИАЛЬНОЙ ГИПЕРТЕНЗИИ Цели и задачи антигипертензивной терапии Цель лечения больных АГ: максимальное снижение риска сердечнососудистой заболеваемости и смертности. Главным в достижении этой цели является снижение повышенного АД до целевых значений, коррекция всех модифицируемых факторов риска (курение, дислипидемия, гипергликемия, ожирение) и адекватное лечение сопутствующих заболеваний (сахарный диабет и т.д.). Целевое АД в общей популяции больных АГ < 140/90 мм рт.ст. При сочетании АГ с сахарным диабетом и/или нарушением функции почек (креатинин сыворотки > 1,5 мг/дл, протеинурия, СКФ <60 мл/мин) целевое АД < 130/80 мм рт.ст. Алгоритм ведения больных с АГ в зависимости от категории риска В группах высокого и очень высокого риска наряду с осуществлением немедикаментозной программы лечения, лекарственную терапию рекомендуется начинать немедленно. В группах пациентов со средним риском допустимо наблюдение за больным с регулярным контроле АД и проведение немедикаментозной программы лечения в течение 3-6 месяцев до принятия решения о начале медикаментозной терапии. Антигиертензивные препараты назначают при устойчивом уровне АД > 140/90 мм рт.ст. В группе низкого риска рекомендуется 6-12 месячный период наблюдения и немедикаментозного лечения перед принятием решения о начале медикаментозной терапии. Показанием к ней является устойчивый уровень АД > 140/90 мм рт.ст. Ранняя, активная медикаментозная терапия показана пациентам с высоким нормальным АД (130-139/85-89 мм рт.ст.), у которых имеется сахарный диабет, почечная или сердечная недостаточность, а также перенесшим инсульт или преходящее нарушение мозгового кровообращения. 11 Тактика начала антигипертензивной терапии Возможны две стратегии начальной терапии АГ: монотерапия и комбинированная терапия (рис.4). Низкодозовая монотерапия Увеличение дозы Два препарата в малых или средних дозах Переход к другому препарату Комбинированная терапия Увеличение дозы Увеличение дозы Три препарата в малых дозах Комбинация из трех препаратов в эффективных дозах Рис. 4. Стратегия терапии АГ Обоснование выбора антигипертензивного препарата для начала лечения артериальной гипертонии В настоящее время для длительной терапии АГ рекомендованы семь классов антигипертензивных препаратов: тиазидные и тиазидоподобные диуретики; бета-адреноблокаторы; антагонисты кальция; ингибиторы АПФ; блокаторы рецепторов к ангиотензину II; агонисты имидазолиновых рецепторов; альфа-адреноблокаторы. Современные руководства выделяют основные показания для назначения антигипертензивных препаратов, основываясь на данных доказательной медицины (табл.1). 12 Таблица 1. Показания для назначения антигипертензивных препаратов Класс препаратов Тиазидные диуретики Петлевые диуретики Антагонисты альдостерона Бета-блокаторы Клинические ситуации в пользу применения ХСН ИСАГ АГ у пожилых ХПН ХСН ХСН После перенесенного ИМ Стенокардия После перенесенного ИМ ХСН (начиная с малых доз) Беременность Тахиаритмии ИСАГ АГ у пожилых Стенокардия Атеросклероз сонных артерий Беременность Недигидропиридиновые Стенокардия антагонисты кальция Атеросклероз сонных артерий Суправентрикулярная тахикардия иАПФ ХСН Дисфункция ЛЖ После перенесенного ИМ Нефропатии Протеинурия Блокаторы рецепторов Диабетическая к ангиотензину нефропатия при СД 2 типа Диабетическая МАУ Протеинурия ГЛЖ Кашель, вызванный иАПФ α1-адреноблокаторы Доброкачественная гиперплазия простаты Дислипидемия Агонисты Метаболический имидазолиновых синдром рецепторов Сахарный диабет Абсолютные Относительные противопоказания противопоказания Подагра Беременность Дислипидемия Гиперкалиемия ХПН АВ блокада II-III ст. Бронхиальная астма Дигидропиридиновые антагонисты кальция Атеросклероз периферических артерий НТГ ХОБЛ Спортсмены и физически активные лица Тахиаритмии ХСН АВ блокада II-III с. ХСН Беременность Гиперкалиемия Двусторонний стеноз почечных артерий Беременность Гиперкалиемия Двусторонний стеноз почечных артерий Ортостатическая гипотония ХСН Тяжелая ХСН АВ блокада II-III ст. 13 ГЛАВА 3. ГИПОТЕНЗИВНЫЕ ПРЕПАРАТЫ 1. Диуретики. Диуретики – это препараты, прямое действие которых на почки приводит к угнетению реабсорбции натрия и воды и, следовательно, к увеличению объема экскретируемой жидкости. В соответствии с последними рекомендациями Объединенного национального комитета по борьбе с АГ США (ОНК VII, 2003) и дополнениями к рекомендациям Всемирной организации здравоохранения и Международного общества по АГ (ВОЗ/МОАГ, 2003) диуретики как исходную терапию АГ следует назначать всем больным АГ, за исключением тех, кто имеет противопоказания. Классификация диуретиков Диуретические препараты можно классифицировать по-разному: 1) по химической структуре, 2) по механизму диуретического действия, 3) по локализации действия в нефроне. По механизму действия выделяют следующие группы диуретиков: ингибиторы карбоангидразы; осмотические диуретики; - усиливающие выделение из организма преимущественно Na+, К+, Сl (петлевые диуретики); усиливающие выделение из организма Na+, Сl - (тиазиды и тиазидоподобные диуретики); антагонисты минералокортикоидных рецепторов; ингибиторы почечных эпителиальных натриевых каналов (непрямые антагонисты альдостерона, калийсберегающие диуретики). Наиболее часто диуретики разделяют на три группы в зависимости от места приложения их действия в нефроне, от которого зависит выраженность 14 натрийуретического эффекта, выражаемого в процентах экскретируемого натрия от общего количества натрия, профильтровавшегося в почечных клубочках. Сильнодействующие диуретики (т. е. вызывающие экскрецию более 15– 20% профильтровавшегося натрия): - органические соединения ртути (в настоящее время не применяются в клинической практике); - производные сульфамонлантраниловой кислоты (фуросемид, буметанид, пиретанид, торасемид и др.); - производные феноксиуксусной кислоты (этакриновая кислота, индакринон и др.). Диуретики с умеренно выраженным натрийуретическим действием (т.е. вызывающие экскрецию 5–10% профильтровавшегося натрия): - производные бензотиадиазина (тиазиды и гидротиазиды) - хлортиазид, гидрохлортиазид, бендрофлюметиазид, политиазид, циклотиазид и др.; - сходные по механизму канальцевого действия с тиазидными диуретиками гетероциклические соединения - хлорталидон, метолазон, клопамид, индапамид, ксипамид и др. Слабодействующие диуретики (т. е. вызывающие экскрецию менее 5% профильтровавшегося натрия): - калийсберегающие диуретики – амилорид, триамтерен, спиронолактон; - ингибиторы карбоангидразы – ацетазоламид и др. (при лечении артериальной гипертензии не используются); - осмотические диуретики - маннитол, мочевина, глицерин и др. (при лечении артериальной гипертензии не используются). Применяемые при лечении АГ тиазидные, петлевые и калийсберегающие диуретики различают по месту приложения действия на уровне почечных канальцев. Тиазидные и тиазидоподобные диуретики подавляют реабсорбцию ионов натрия на уровне той части толстого сегмента восходящего колена петли 15 Генле, которая расположена в корковом слое почек, а также в начальной части дистальных канальцев. Петлевые диуретики влияют на реабсорбцию ионов натрия в той части толстого сегмента восходящего колена петли Генле, которая расположена в мозговом слое почек. В этом отделе канальцы непроницаемы для воды, но происходит активный транспорт хлора в клетки канальцев, что сопровождается значительной реабсорбцией натрия. Именно блокада транспорта хлора приводит к увеличению натрийуреза и диуреза. Калийсберегающие диуретики блокируют обмен ионов натрия на ионы калия на уровне дистальных извитых канальцев и собирательных трубочек. Это приводит к задержке калия и подавлению реабсорбции ионов натрия. Локализация действия диуретиков представлена на рисунке 5. Na+ 5-10% Na+ 60-70% Na + К+ Na+ 5-10% Н H2O + Фильтрация Na+ 1 4 2 5 Na+ 20-25% 2 Пассивный транспорт 3 ClNa+ H 2O АДГ H2O Cl- H 2O Активный АДГ транспорт Рис. 5. Локализация действия диуретиков. Примечание: 1 – ингибиторы карбоангидразы; 2 – осмотические диуретики; 3 – петлевые диуретики; 4 – тиазидные и тиазидоподобные диуретики; 5 – калийсберегающие диуретики. Влияние диуретиков на почечную гемодинамику и экскрецию основных ионов приведено в таблице 2. 16 Таблица 2. Влияние диуретиков на почечную гемодинамику и экскрецию основных ионов Диуретики Ингибиторы карбоангидразы Осмотические Петлевые Тиазиды и тиазидоподобные Непрямые антагонисты альдостерона Прямые антагонисты альдостерона КФ ПК + + K ↑↑ Экскреция ионов Ca++ Mg++ Cl# # ↑ HCO3↑↑ ↓ # Na ↑ ↑ ↑ # ↑ ↑ # ↑↑ ↑↑↑ ↑↑ ↑ ↑↑ ↑↑ ↑ ↑ ↓ ↑↑ ↑↑ ↑↑ ↑↑ ↑↑↑ ↑↑ ↑ ↑ ↑ # # ↑ ↓ ↓ ↓ ↑ # # # ↑ ↓ # ↓ ↑ # Примечание: ↑ - увеличение; ↓ - уменьшение; # - отсутствие влияния. Фармакокинетика диуретиков Фармакокинетические параметры диуретиков представлены в таблице 3. Таблица 3. Фармакокинетические параметры диуретиков Препараты Доза, БД, % Длительность мг/сут элиминации Тиазидные и тиазидоподобные диуретики Гидрохлортиазид 12,5-50 60-80 6-18 Хлортиазид 250-500 10 6-12 Индапамид 1,5-2,5 90 12-24 Ксипамид 10-40 90 12-24 Метолазон 2,5-5 50-60 12-24 Хлорталидон 12,5-50 65 24-72 Петлевые диуретики Буметанид 0,5-4 60-90 2-5 Торасемид 2,5-10 80-90 6-8 Фуросемид 20-240 10-90 2-4 Калийсберегающие диуретики Амилорид 5-10 50 6-24 Триамтерен 50-150 50 8-12 Спиронолактон 25-100 70 3-5 дней Пути элиминации почки почки почки + печень почки + печень почки + печень почки + печень почки + печень почки + печень почки почки почки + печень печень Примечание: БД – биодоступность. 17 ТД хорошо всасываются в ЖКТ, поэтому назначаются во время или после еды, однократно утром или 2-ух кратно в первой половине дня. При лечении рекомендуется диета богатая калием и с пониженным содержанием поваренной соли. Петлевые диуретики являются сильными мочегонными препаратами, вызывают быстрый, непродолжительный эффект. Их гипотензивный эффект выражен значительно меньше чем у тиазидовых препаратов, увеличение дозы сопровождается обезвоживанием. Назначаются утром натощак. Механизм гипотензивного действия тиазидных диуретиков (ТД) Действие ТД по отношению к АД делится на 3 фазы: острую, подострую и хроническую. Острая фаза длится 3-4 недели, и снижение АД при этом наступает за счет увеличения натрийуреза, уменьшения объема внеклеточной жидкости и ОЦК и связанного с этим уменьшения СВ. При приеме с пищей большого количества натрия эффективность лечения ТД может быть низкой или совсем отсутствовать. В дальнейшем в течение 2-3 недель (подострая фаза) вслед за уменьшением СВ отмечается увеличение активности РАС и САС. Эта нейрогуморальная активация вызывает компенсаторное увеличение ОЦК, который остается все же несколько сниженным. В хронической фазе приема ТД отмечается снижение ОПСС. Этот процесс связан с изменением активации ионных каналов ГМК и снижением сосудистого тонуса. Особенности тиазидных диуретиков 1) Умеренный натрийуретический (и диуретический) эффект и более продолжительное действие, чем у петлевых диуретиков. 2) Наибольший диуретический и гипотензивный эффект достигается при назначении сравнительно низких доз ТД (12,5 – 25 мг гидрохлортиазида в сутки 18 или эквивалентные дозы других тиазидных диуретиков). При дальнейшем увеличении дозы увеличения антигипертензивного эффекта не происходит. 3) Снижение эффекта у больных с почечной недостаточностью (уровень креатинина в сыворотке выше 2,0 мг/дл; скорость клубочковой фильтрации менее 30 мл/мин). 4) Уменьшение экскреции ионов кальция с мочой (кальцийсберегающее действие). Ряд диуретических препаратов, отличных по химической структуре от ТД, обладают сходными с ними фармакологическими свойствами, что дает основание называть их тиазидоподобными диуретиками. Особое место в группе тиазидоподобных диуретиков занимает индапамид. Индапамид отличается от других тиазидных и тиазидоподобных диуретиков тем, что наряду с диуретическим эффектом он оказывает прямое сосудорасширяющее действие на системные и почечные артерии. Периферическая вазодилатация связана со способностью препарата тормозить вход ионов кальция в ГМК и стимулировать синтез простациклина. Известно, что индапамид способен вызывать реверсию ГЛЖ. Частота побочных эффектов при лечении индапамидом ниже, чем при применении других тиазидных диуретиков. Близки к индапамиду еще два препарата - ксипамид и метолазон. Эти препараты оказывают значительное натрий- и диуретическое действие даже у больных с выраженной почечной недостаточностью (скорость клубочковой фильтрации менее 30 мл/мин). Особенности петлевых диуретиков (ПД) 1) Выраженный, но кратковременный диуретический эффект. В период действия ПД экскреция ионов натрия с мочой значительно возрастает, однако после прекращения диуретического эффекта препаратов скорость экскреции ионов натрия уменьшается до уровня ниже исходного. Это явление получило название “феномен рикошета” (или отдачи). Предполагают, что в основе “феномена рикошета” лежит резкая активация РАС и, возможно, других 19 антинатрийуретических нейрогуморальных систем в ответ на массивный диурез, вызываемый ПД. Существование “феномена рикошета” объясняет, почему при приеме 1 раз в сутки петлевые диуретики могут не оказывать существенного влияния на суточную экскрецию ионов натрия. Чтобы добиться выведения ионов натрия из организма и добиться гипотензивного эффекта, короткодействующие ПД (фуросемид и буметанид) приходится назначать 2 раза в сутки. ПД длительного действия (торасемид) не дают эффекта рикошета и потому более эффективны при лечении АГ. 2) Диуретический эффект значительно усиливается по мере повышения дозы. 3) Сохранение эффективности при низкой скорости клубочковой фильтрации, что позволяет использовать ПД для лечения АГ у больных с почечной недостаточностью. 4) Увеличение экскреции ионов кальция с мочой. 5) Большая выраженность нежелательных лекарственных реакций. Особенности калийсберегающих диуретиков (КД) 1) КД предотвращают потерю калия с мочой, действуя на уровне дистальных извитых канальцев и собирательных трубочек в качестве либо конкурентного антагониста альдостерона (спиронолактон), либо прямых ингибиторов секреции ионов калия (амилорид, триамтерен). 2) Назначаются в комбинации с тиазидными или петлевыми диуретиками в качестве калийсберегающих препаратов. 3) В качестве монотерапии спиронолактон используется при лечении “идиопатического гиперальдостеронизма”, когда гиперсекреция альдостерона обусловлена двусторонней гиперплазией коркового слоя надпочечников. 4) Нежелательные лекарственные реакции включают: гиперкалиемию, гинекомастию и импотенцию у мужчин, нарушения менструального цикла и гирсутизм у женщин. 20 Побочные эффекты диуретиков 1. Электролитные нарушения: гипокалиемия, которая может явиться причиной желудочковых аритмий; гипомагниемия. 2. Метаболические влияния: нарушение толерантности к углеводам, повышение в крови уровня ТГ, ХС ЛПНП, гиперурикемия. 3. Сексуальная дисфункция: импотенция. 4. Влияние на кровь: тромбоцитопения, лейкопения. 5. Ототоксичность (петлевые диуретики). Противопоказания к назначению диуретиков подагра, гипокалиемия. Взаимодействия Лекарственные взаимодействия с участием БАБ представлены в табл. 4. Таблица 4. Лекарственные взаимодействия с участием диуретиков Аналгетики Аспирин Антиаритмики Антибиотики Антидепрессанты Антидиабетические повышение риска нефротоксичности НПВС; уменьшение гипотензивного эффекта; повышение риска гиперкалиемии в сочетании с КСД повышение риска токсичности ацетазоламида повышение риска кардиотоксического действия на фоне гипокалиемии повышение ототоксичности аминогликозидов и ванкомицина петлевыми диуретиками повышение риска ортостатической гипотензии ослабление гипогликемического эффекта 21 Антигистаминные Адреномиметики бета-блокаторы витамин Д ГКС Литий Миорелаксанты Противогрибковые сердечные гликозиды соли кальция соли калия оральные контрацептивы Циклоспорин повышение риска желудочковой аритмии при развитии гипокалиемии (астемизол и терфенадин) повышение риска гипокалиемии повышение риска желудочковой аритмии при развитии гипокалиемии (соталол) повышение риска гиперкальциемии при назначении с ТД уменьшение гипотензивного эффекта повышение риска токсичности лития усиление гипотензивного эффекта повышение риска гипокалиемии повышение токсичности при развитии гипокалиемии повышение риска гиперкальциемии при назначении с ТД гиперкалиемия в сочетании с КСД ослабление гипотензивного эффекта гиперкалиемия в сочетании с КСД 2. Блокаторы адренергических систем. Для снижения АД могут применяться средства, блокирующие адренергическую иннервацию на разных уровнях (рис.3): I. Препараты, действующие внутри нейрона (резерпин, гуанетидин) – не используются в настоящее время для лечения артериальной гипертонии. II. Препараты, действующие на рецепторы. 1. Преимущественно центральные α-адренергические рецепторы - агонисты в вазомоторном центре. 2. Агонисты имидазолиновых рецепторов. 3. Преимущественно периферические антагонисты α-адренорецепторов: - пре- и постсинаптических, - постсинаптических. 4. Антагонисты β-адренорецепторов. 2.1. Препараты, действующие на центральные α-адренергические рецепторы в вазомоторном центре. Гиперреактивность САС играет одну из главных ролей в патогенезе АГ. В вазомоторных центрах продолговатого мозга два типа рецепторов опосредуют 22 регуляцию тонуса САС – a2-адренергические рецепторы и имидазолиновые рецепторы. Установлено, что a2-адренорецепторы располагаются преимущественно на мембранах нейронов в ядрах одиночного тракта (nucleus tractus solitarii). Эти ядра по афферентным волокнам получают импульсы от баро- и хеморецепторов крупных артерий. Стимуляция адренорецепторов ядер одиночного тракта с помощью специфических агонистов сопровождается снижением ОПСС и уменьшением ЧСС. Ядра одиночного пути соединены вставочными нейронами с вентролатеральными ядрами продолговатого мозга, которые своими волокнами связаны с преганглионарными симпатическими нейронами, расположенными в грудном отделе спинного мозга, и центрами блуждающего нерва в продолговатом мозге. Наряду с ядрами одиночного тракта нейроны вентролатеральных ядер соединены с гипоталамусом. Следовательно, вентролатеральные ядра являются общим путем для нескольких нисходящих влияний на активность СНС и тонус блуждающего нерва. В отличие от мембран нейронов ядер одиночного тракта на мембранах нейронов вентролатеральных ядер продолговатого мозга расположены I1 имидазолиновые рецепторы, стимуляция которых приводит к уменьшению АД и ЧСС. I2 - имидазолиновые рецепторы располагаются на периферии (например, в почках, поджелудочной железе). Последние найдены также на митохондриях. Описан еще один тип рецепторов, не относящихся ни к одному из упомянутых типов и локализующихся в симпатических нервных окончаниях. Их активация приводит к снижению выработки норадреналина. Классификация первое поколение – агонисты α2-адренорецепторов (метилдопа), второе поколение - агонисты α2-адренорецепторов и I1-имидазолиновых рецепторов (клонидин), третье поколение - агонисты I1-имидазолиновых рецепторов (моксонидин и релменидин). 23 Препараты 1 и 2 поколения обладают сродством к двум типам рецепторов центральным а-адеронорецепторам и имидазолиновым рецепторам. Предполагается, что их гипотензивный эффект в большей степени связан со стимуляцией имидазолиновых рецепторов, в то время как основные побочные эффекты (седация и сухость во рту) опосредуются кортикальными a 1-и периферическими α2-адренорецепторами. В настоящее время метилдопа остается препаратом первого ряда для лечения АГ у беременных женщин, поскольку его безопасность для эмбриона и плода доказана многолетними наблюдениями за детьми, матери которых получали препарат во время беременности. Клонидин также безопасен во время беременности, однако он хуже переносится, чем метилдопа. Клонидин может применяться для купирования гипертонического криза 2 типа. Механизмы действия центральных агонистов a2-адренорецепторов Метилдофа (через образование активного a-метилнорадреналина) и клонидин действуют как агонисты a2-адренорецепторов в вентролатеральной зоне продолговатого мозга и ингибируют поток симпатических импульсов из ЦНС, тем самым, приводя к снижению периферического сопротивления сосудов и сердечного выброса. Почечный кровоток сохраняется или даже увеличивается, экскреция натрия и воды уменьшается. Содержание ренина в крови обычно падает, однако снижение АД не зависит от исходного уровня ренина. Побочные эффекты центральных агонистов a2-адренорецепторов развитие аутоиммунных реакций (миокардит, гемолитическая анемия, гепатит); сонливость; сухость во рту; ортостатическая гипотензия; галакторея; импотенция; 24 синдром отмены при внезапном прекращении лечения клонидином (повышение АД, тахикардия, потливость, беспокойство). 2.2. Агонисты имидазолиновых рецепторов (АИР). Механизмы действия агонистов имидазолиновых рецепторов Основные механизмы действия АИР включают: 1. Активация центральных I1-рецепторов приводит к снижению АД и уменьшению частоты сердечных сокращений, вследствие центрального подавляющего воздействия на периферическую симпатическую нервную систему. Таким образом, агонисты a2-адренергических рецепторов и агонисты имидазолиновых рецепторов, действуя на разные участки продолговатого мозга, вызывают в общем одинаковые сердечно-сосудистые эффекты, связанные с ослаблением гиперактивности САС и повышением тонуса блуждающего нерва. Рилменидин и моксонидин обладают высокой селективностью в отношении I1-рецепторов. Их аффинность к I1-рецепторам более чем в 100 раз превосходит сродство к а2-адренорецепторам. Для обоих лекарств характерен выраженный гипотензивный эффект, иногда сопровождающийся незначительным седативным действием. Гипотензивное действие агонистов имидазолиновых рецепторов и вызываемое ими снижение ОПСС связаны с их выраженной периферической симпатолитической активностью. При этом стимуляция I1-рецепторов вызывает лишь незначительное уменьшение ЧСС. Показано, что брадикардия при применении клонидина в большей степени связана со стимуляцией аадренорецепторов. 2. Уменьшение концентрации циркулирующих катехоламинов вследствие торможения высвобождения катехоламинов из хромафинных клеток. 3. Стимуляция I2 - имидазолиновых рецепторов в тканях почек приводит к уменьшению потребления соли и увеличению суточного диуреза. 4. Снижение уровня микроальбуминурии. 25 5. Увеличение секреции инсулина поджелудочной железе в ответ на нагрузку глюкозой, что приводит к ослаблению инсулинорезистентности и улучшению толерантности к глюкозе. 5. Усиление липолиза в адипоцитах, снижение плазменных уровней триглицеридов и холестерина. 6. Улучшение структуры и функции сердца. 7. Снижение тонуса гладких мышц трахеи и бронхов за счет стимуляции имидазолиновых рецепторов в гладких мышцах трахеи и бронхов. 8. Нормализующее воздействие на систему эндотелиального гемостаза. Фармакокинетика агонистов имидазолиновых рецепторов Оба агониста I1-рецепторов обладают сходными фармакокинетическими характеристиками (табл. 5). Следует отметить, что несмотря на относительно короткий период полувыведения, гипотензивный эффект препаратов при однократном приеме терапевтического сохраняется действия в течение имидазолиновых суток. агонистов Длительность связывают с их накоплением в ядрах головного мозга. Таблица. 5. Фармакокинетика препаратов из группы АИР Препарат БД, % Рилменидин 100 Связь с белками плазмы, % 10 Т1/2, ч Экскреция 8 почки Моксонидин 90 8 2-3 почки Основным путем элиминации препаратов является почечная экскреция, поэтому рекомендуется соответствующая коррекция их дозы при назначении пациентам с нарушенной функцией почек. Дозирование агонистов имидазолиновых рецепторов (таблица 6) Препарат Рилменидин Моксонидин Начало действия, ч 1 -1,5 0,5 Максимум, ч 2-5 2-5 Продолжительность, ч 24 24 Доза, мг/сут 1-2 0,2-0,4 26 Побочные эффекты сухость во рту, астения, головная боль, бессонница. Их выраженность зависит от дозы препарата и уменьшается при длительной терапии. Оба агониста имидазолиновых рецепторов, по-видимому, не вызывают "рикошетной" АГ при отмене, что может быть связано с высокой селективностью этих препаратов в отношении имидзолиновых рецепторов. Противопоказания к назначению моксонидина и рилменидина выраженная психическая депрессия; синусовая брадикардия (ЧСС менее 50 в 1 мин.); синдром слабости синусового узла; атриовентрикулярная блокада II–III степени; тяжелые заболевания печени; хроническая почечная недостаточность (клиренс креатинина ниже 30 мл/мин); беременность, грудное вскармливание. Не обнаружено фармакокинетических взаимодействий моксонидина и рилменидина с антигипертензивными препаратами других групп, дигоксином, антикоагулянтами, анальгетиками и гиполипидемическими препаратами. 2.3. Блокаторы периферических α-адренорецепторов. Классификация блокаторов α-адренорецепторов Блокаторы α-адренорецепторов подразделяются на две основные группы: неселективные и селективные. Неселективные блокаторы α-адренорецепторов блокируют преимущественно α1-рецепторы и лишь частично α2-рецепторы. К этой группе 27 относятся: фентоламин, тропафен, феноксибензамин. Применение препаратов этой группы ограничено достаточно редкими клиническими ситуациями, а именно: фентоламин, обладающий очень кратковременным и сильным гипотензивным действием, можно применять при гипертоническом кризе, обусловленном феохромоцитомой. Два других препарата в настоящее время практически не применяют. Селективные блокаторы α1-адренорецепторов избирательно действуют на постсинаптические α1-рецепторы и «закрывают» их от контакта с медиаторами в симпатической нервной системе (норадреналин) или адреномиметиками, циркулирующими в крови (адреналин, допамин). К этой группе относятся празозин, теразозин и доксазозин. Альфузозин и тамсулозин блокируют преимущественно α1А-адренорецепторы, расположенные в гладкой мускулатуре предстательной железы, шейки мочевого пузыря и простатической части уретры. Механизмы действия блокаторов α1-адренорецепторов Механизмы действия и эффекты препаратов этой группы становятся более понятными при рассмотрении эффектов стимуляции α1-рецепторов и их локализации в органах или тканях (табл. 7). Таблица 7. Преимущественная локализация α1-адренергических рецепторов и эффекты, связанные с их стимуляцией Орган или ткань ЦНС Периферическая НС Сердце Сосуды Печень Селезенка Почки Мочевой пузырь Яички Матка Фермент липопротеинлипаза Эффекты стимуляции α1-рецепторов (постсинаптических) Тревожность, беспокойство, страх Уменьшение высвобождения ацетилхолина Увеличение сократимости Констрикция Усиление гликогенолиза Увеличение выброса крови из депо в кровоток Увеличение реабсорбции Nа и Н2О Увеличение скорости выведения мочи Усиление эякуляции Усиление сокращений Торможение расщепления ТГ до СЖК (гипертриглицеридемия) 28 Блокада α1-адренорецепторов, «снимая» эффекты стимуляции, вызывает множество разнообразных эффектов: 1. Гипотензивный эффект за счет вазодилатации. 2. Метаболические эффекты: улучшение липидного состава крови (снижение уровней ЛПНП и ТГ, повышение ЛПВП); повышение чувствительности тканей к инсулину. 3. Торможение агрегации тромбоцитов, индуцированной адреналином, коллагеном и аденозиндифосфатом. 4. Снижение тонуса гладких мышц простаты, ее капсулы, проксимальной части уретры и основания мочевого пузыря, что в свою очередь приводит к уменьшению сопротивления и давления в уретре, сопротивления выносящего отдела мочевого пузыря и клинических симптомов, связанных с доброкачественной гиперплазией простаты. 5. Улучшение половой функции при расстройствах эрекции. 6. Обратное развитие ГЛЖ. Фармакокинетика блокаторов α1-адренорецепторов Таблица 8. Фармакокинетические свойства блокаторов α1-адренорецепторов Препарат Фентоламин Празозин Теразозин Доксазозин Биодоступность, % 5 60 90 62-69 Т1/2, час Элиминация 0,3 3 8-13 16-22 печень (30%) + почки (70%) печень (90%) + почки (10%) печень (80%) + почки (20%) печень (80%) + почки (20%) Побочные действия блокаторов α1-адренорецепторов ортостатическая гипотония (принимать перед сном); задержка жидкости, появление утомляемости; желудочно-кишечный расстройства (тошнота, рвота, диарея, холестаз); 29 геморрагический синдром (тромбоцитопения, геморрагическая пурпура, носовые кровотечения); осложнения со стороны ЦНС (головная боль, сонливость, расстройства зрения, тремор). Противопоказания для назначения блокаторов α1-адренорецепторов 1. Абсолютные: ортостатическая гипотония. тяжелая сердечная недостаточность. 2. Относительные: ХСН. Дозы блокаторов α1-адренорецепторов Таблица 9. Рекомендуемые дозы блокаторов α1-адренорецепторов Препарат Доксазозин Доксазозин ретард Празозин Теразозин Длительность действия, час 18-36 24 Максимальное Терапевтическая действие, час доза, мг/сут 4-6 1-16 6-8 4-8 4-6 18-24 30 мин 1-2 1-20 1-20 Кратность приема 1 1 2-3 1-2 Взаимодействие α1-адреноблокаторов с другими препаратами (табл. 10). алкоголь анестетики местные антидепрессанты антипсихотические анксиолитики и снотворные бета-блокаторы глюкокортикостероиды диуретики НПВС оральные контрацептивы усиление гипотензивного эффекта усиление гипотензивного эффекта усиление гипотензивного эффекта усиление гипотензивного эффекта усиление гипотензивного и седативного эффекта усиление гипотензивного эффекта ослабление гипотензивного эффекта усиление гипотензивного эффекта ослабление гипотензивного эффекта ослабление гипотензивного эффекта 30 2.4. Блокаторы β-адренорецепторов. β-Адренергические антагонисты, или БАБ, - класс лекарственных препаратов, селективно связывающихся с β-адренорецепторами и обладающих свойством конкурентного обратимого антагонизма в отношении эффектов βадренергической стимуляции в различных органах и тканях. Классификация ß-адреноблокаторов БАБ подразделяют на четыре подгруппы: 1) селективные и неселективные; 2) обладающие внутренней симпатомиметической активностью (ВСА) или не обладающие таковой; 3) имеющие периферическое вазодилатирующее действие и не имеющие такового; 4) липофильные, гидрофильные и амфофильные. К селективным БАБ относят препараты, блокирующие преимущественно β1-адренорецепторы, к неселективным относят те БАБ, которые связываются с обоими подвидами β-адренорецепторов – β1 и β2. Классификация относительна, так как в тканях при преобладании одного имеются оба типа рецепторов. В таблице 11 приводятся эффекты, опосредуемые при стимуляции βрецепторов, расположенных в различных органах и тканях. Это дает возможность лучше представить себе результаты их связывания с БАБ, приводящего к невозможности проявить свое действие. Влияние на β2-адренорецепторы обусловливает значительную часть побочных действий и ограничений к применению БАБ, в частности, бронхоспазм, сужение периферических сосудов и увеличение общего периферического сопротивления. Неселективные БАБ предпочтительны при лечении эссенциального тремора, мигрени, портальной гипертензии. 31 Таблица 11. Эффекты стимуляции β -адренорецепторов Локализация Сердце ЮГА почек Сосуды Бронхи Скелетные мышцы Печень Островки Лангерганса Желчный пузырь и протоки Детрузор мочевого пузыря Матка ЖКТ Нервные окончания Щитовидная железа Паратиреоидные железы Жировая ткань Рецептор Результат стимуляции β1 Увеличение ЧСС, усиление силы сокращений, повышение возбудимости, проводимости, автоматизма β1 Увеличение высвобождения ренина β2 Расширение β2 Расширение β2 Увеличение сократимости, тремор, гликогенолиз, стимуляция транспорта калия в клетку β2 Гликогенолиз и глюконеогенез β2 Секреция инсулина и глюкагона β2 Расслабление β2 Расслабление β2 β2 β2 β2 β2 Расслабление Расслабление, ослабление перистальтики Стимуляция высвобождения норадреналина Конверсия Т4 в Т3 Секреция паратгормона β3 Липолиз Высказывается мнение, что антигипертензивное действие селективных БАБ несколько выше, чем неселективных. Однако по мере увеличения дозировки селективность уменьшается. Некоторые БАБ обладают парадоксальным свойством оказывать слабое агонистическое влияние на β-адренорецепторы, могут их стимулировать и блокировать одновременно. Такие БАБ относят к препаратам с внутренней симпатомиметической активностью (ВСА). Эти лекарственные средства в меньшей степени замедляют частоту сердечных сокращений, снижают сердечный выброс, влияют на общее периферическое сопротивление. Ранее считалось, что применение препаратов с ВСА позволяет, хотя и не значительно, расширить сферу применения БАБ при сердечной недостаточности, брадикардии, бронхиальной астме. Однако в последствии выяснилось, что кардиопротективный 32 эффект и способность предотвращать внезапную сердечную смерть зависит от выраженности бета-блокирующего действия. Следовательно, целесообразность применения этой группы БАБ не доказана. Наличие у некоторых БАБ свойства вызывать периферическую вазодилатацию связывают либо с дополнительной блокадой α1-адренорецепторов (карведилол и лабеталол), либо со стимуляцией β2-адренорецепторов (целипролол), либо выработкой эндогенного релаксирующего фактора – оксида азота (небиволол). Таблица 12. Классификация бета-блокаторов в зависимости от селективности, наличия ВСА и вазодилатирующих свойств Неселективные β1+ β2 Без ВСА С ВСА надолол пропранолол соталол окспренолол пиндолол пенбутолол алпренолол тимолол Селективные β1 Без ВСА С ВСА атенолол эсмолол метопролол бисопролол бетаксолол небиволол* ацебутолол целипролол* α1 и β карведилол * (без ВСА) лабеталол* (с ВСА) Примечание: * - БАБ с вазодилатирующими свойствами Важное значение в клинической практике имеет растворимость БАБ в жирах и воде. Все БАБ можно разделить на гидрофильные, липофильные и амфофильные (табл. 13.) Таблица 13. Классификация бета-блокаторов по липофильности Представители Абсорбция из ЖКТ Метаболизм в печени Биодоступность Т1/2 Проникновение в ЦНС Выведение Липофильные Гидрофильные Амфофильные метопролол пропранолол тимолол карведилол бетаксолол полностью да низкая 1-5 ч да печень атенолол надолол соталол эсмолол бисопролол целипролол пиндолол частично нет высокая 6-24 ч нет почки частично частично высокая 6-24 ч да печень + почки 33 Липофильные БАБ быстро и полностью абсорбируются из ЖКТ и метаболизируются в кишечной стенке и печени (эффект первого прохождения). Следовательно, при приеме их внутрь биодоступность низкая (10 – 30%). Эти лекарства могут аккумулироваться у пациентов со сниженным печеночным кровотоком (т.е. у пожилых, при застойной сердечной недостаточности, циррозе печени) и вступать в отрицательное взаимодействие с рядом препаратов. Липофильные лекарства легко проникают через гематоэнцефалический барьер (ГЭБ) и оказывают более мощное влияние на центральную вегетативную регуляцию с одной стороны и могут способствовать развитию депрессии с другой. Гидрофильные препараты абсорбируются не полностью их ЖКТ, выделяются почками в неизменном виде. Они имеют более длительный период полувыведения и не взаимодействуют с другими метаболизируемыми в печени лекарствами. Гидрофильные БАБ практически не проникают через ГЭБ. Элиминация замедляется, когда снижается скорость клубочковой фильтрации, то есть у пожилых, при ХПН. Амфофильные БАБ обладают более широкими возможностями для использования, поскольку их можно применять у лиц с умеренной как печеночной, так и почечной недостаточностью. Препараты имеют низкий эффект первого прохождения, проникают в ЦНС и выводятся в равной степени печенью и почками. Механизмы действия ß-адреноблокаторов Фармакологические эффекты БАБ можно подразделить на обусловленные блокадой β -адренорецепторов и не связанные с блокадой этих рецепторов. Блокада β -адренорецепторов препятствует действию на них катехоламинов, ослабляет стимулирующее действие Gs белка на аденилатциклазу. Снижение активности данного фермента приводит к уменьшению синтеза цАМФ, что тормозит активацию цАМФ-зависимых протеинкиназ, фосфорилирование мембранных кальциевых каналов и уменьшает поступление Са2+ в клетку. 34 Основные механизмы действия БАБ включают: 1. Антигипертензивное действие. Этот эффект обусловливается: снижением сердечного выброса; угнетением секреции ренина, образования ангиотензина II и альдостерона; блокадой пресинаптических β-адренорецепторов, способствующих выделению норадреналина из симпатических нервных окончаний; снижением вазомоторной активности центральной нервной системы и перестройки барорецепторных механизмов дуги аорты и каротидного синуса. При приеме внутрь БАБ снижают АД в течение нескольких часов, стабильный же гипотензивный эффект наступает только через 2-3 недели. Гипотензивный эффект отличается постоянством, он мало зависит от физической активности, положения тела, температуры и может поддерживаться при приеме достаточных доз препаратов в течение длительного времени (10 лет). 2. Антиишемическое действие. Это действие связано с: уменьшением потребности миокарда в кислороде на фоне снижения ЧСС, сократимости миокарда и систолического АД; улучшения кровоснабжения миокарда на фоне удлинения диастолы и снижения внутримиокардиального напряжения. 3. Улучшение структуры и функции сердца. Этот эффект связан с: антиишемическим эффектом; блокадой гистотоксического действия высоких концентраций катехоламинов; угнетением опосредованного КА высвобождения свободных жирных кислот, нарушающих метаболизм кардиомиоцитов; восстановлением количества β -адренорецепторов; снижением окислительного стресса. 4. Антиаритмическое действие – результат электрофизиологических действий на сердце, а именно: снижения ЧСС; 35 уменьшения спонтанной активации эктопических водителей ритма; замедления проведимости и возрастания рефрактерного периода АВ- узла; уменьшения влияния катехоламинов и ишемии; улучшения барорефлекторной функции и предупреждения индуцируемой КА гипокалиемии. 5. Другие механизмы действия БАБ включают: торможение апоптоза; угнетение агрегации тромбоцитов; снижение механического напряжения на атеросклеротических бляшках; предупреждение разрыва бляшки; ресентизацию β -адренергических путей; регуляторное действие на миокардиальную генную экспрессию. Некоторые БАБ проявляют собственную антиоксидантную активность и подавляют пролиферацию сосудистых ГМК. Дозы ß-адреноблокаторов Дозу БАБ приходится подбирать получаемым клиническим эффектом, индивидуально, изменением ЧСС руководствуясь и уровнем АД. Подобранную дозу при отсутствии побочных явлений назначают длительное время в качестве поддерживающей терапии. Следует учитывать, что при назначении БАБ отсутствует корреляция между концентрацией в крови, выраженностью и продолжительностью их гипотензивного действия. Поэтому увеличение рекомендуемых доз нередко вызывает усиление побочных действий. Рекомендуемые дозы БАБ для приема внутрь представлены в табл. 14. 36 Таблица 14. Рекомендуемые дозы бета-блокаторов Название препарата Частота приема в день Надолол Пиндолол Пропранолол Соталол Тимолол Атенолол Ацебутолол Бетаксолол Бисопролол Карведилол Лабеталол Метопролол Небиволол Целипролол 1 2 2 2 2 1 2 1 1 2 2 2 1 1 Рекомендуемый диапазон доз (мг в день) 40-320 10-60 40-240 40-160 5-40 25-100 200-1200 5-20 2,5-10 12,5-50 200-800 50-200 2,5-5 200-600 Побочные действия ß-адреноблокаторов Как правило, БАБ хорошо переносятся, но побочные эффекты могут проявляться, особенно при применении больших доз препаратов. Выделяют следующие побочные эффекты БАБ. 1. Сердечно-сосудистые побочные действия: брадикардия, артериальная гипотензия, усиление левожелудочковой недостаточности, атриовентрикулярная блокада различной степени, усиление синдрома Рейно и перемежающейся хромоты. 2. Метаболические влияния: нарушение толерантности к углеводам, повышение в крови уровня ТГ, ХС ЛПНП, снижение – ЛПВП. 1. Респираторные побочные действия: усиление бронхоспазма. 4. Действие на ЦНС: усталость, 37 головная боль, нарушение сна, депрессия, кошмарные сновидения. 5. Сексуальная дисфункция: импотенция, снижение либидо. 6. Синдром отмены. Он возникает при длительном приеме препарата, но иногда достаточно и нескольких дней терапии. Развитие его связывают с увеличением плотности β -адренорецепторов (феномен апрегуляции) и, в меньшей степени, со способностью влиять на обмен тиреоидных гормонов с накоплением Т3 в плазме. Как результат, реактивность сердца на стимулы симпатоадреналовой системы повышается. О синдроме отмены свидетельствуют появление беспокойства, дрожи в теле, внезапного повышения давления, учащения сердечных сокращений и приступов стенокардии, отрицательная динамика ЭКГ. Наиболее тяжелые последствия синдрома отмены - инфаркт миокарда и внезапная смерть. Для его предотвращения препарат отменяется постепенно в течение 10 - 14 дней. Противопоказания к назначению ß-адреноблокаторов Абсолютные противопоказания для назначения БАБ: брадикардия менее 50 уд/мин, артериальная гипотония (систолическое АД ниже 100 мм рт. ст.), бронхиальная астма. Относительные противопоказания: ХОБЛ без бронхоспастической активности, заболевания периферических сосудов, СД, брадикардия при синдроме слабости синусового узла или АВ-блокаде 2-3 степени (при наличии кардиостимулятора). 38 Во всех этих случаях клиническая эффективность приема БАБ может превышать потенциальную опасность, связанную с побочными эффектами. Контроль за терапией ß -адреноблокаторами Лечение БАБ необходимо проводить под контролем следующих показателей: частота сердечных сокращений (должна составлять 50-60 уд/мин), артериальное давление (должно быть менее 140/90), интервала P-Q на ЭКГ (удлинение более 0,2 с указывает на возникшие нарушения АВ-проводимости). Взаимодействие ß-адреноблокаторов (табл. 15). Таблица 15. Лекарственные взаимодействия с участием бета-блокаторов Алкоголь анестетики местные Аналгетики Антиаритмики Рифампицин Антидепрессанты Антидиабетические Клонидин анксиолитики и снотворные верапамил, дилтиазем сердечные гликозиды глюкокортикостероиды Эрготамин Миорелаксанты средства для внутривенного наркоза оральные контрацептивы М-холиномиметики Адреномиметики Теофиллин Тироксин Циметидин Антикоагулянты усиление гипотензивного эффекта усиление гипотензивного эффекта ослабление гипотензивного эффекта повышение риска кардиодепрессивного действия, брадикардии уменьшает концентрацию в плазме бисопролола и пропранолола повышение концентрации в плазме усиление гипогликемического эффекта, маскируются симптомы гипогликемии усиление брадикардии усиление гипотензивного эффекта повышение риска брадикардии и АВБ повышение риска брадикардии и АВБ ослабление гипотензивного эффекта усиление периферической вазоконстрикции усиление эффекта повышают отрицательное инотропное, гипотензивное и бронхоспастическое действие ослабление гипотензивного эффекта повышение развития аритмий выраженная АГ усиление развития бронхоспазма ослабление эффекта повышение концентрации в плазме усиливают антиаритмический эффект 39 Некоторые БАБ (метопролол, тимолол) подвергаются метаболизму в печени с участием изофермента CYP2D6. Активность этого цитохрома значительно варьирует в популяции ввиду генетического полиморфизма. Кроме того, многие лекарственные средства (амиодарон, хинидин, флуоксетин, сертралин и др.) являются ингибиторами CYP2D6. Снижение активности CYP2D6 (генетическое или в результате лекарственных взаимодействий) может привести к резкому увеличению биодоступности препарата, повышению его концентрации в крови, таким образом, спровоцировать выраженную брадикардию с ЧСС менее 40 ударов в минуту и глубокую летаргию на фоне обычной терапевтической дозы метопролола или тимолола. Несмотря на возможное потенцирование нежелательных эффектов БАБ некоторыми препаратами, их комбинированное применение при необходимости не исключается, а проводится под более тщательным контролем. 3. Вазодилататоры. Для снижения АД в ряде случаев пользуются артериолярными (гидралазин, диазоксид, миноксидил) и смешанными вазодилататорами (нитропруссид натрия и изосорбида динитрат). Артериолярные вазодилататоры понижают общее периферическое сопротивление, непосредственно воздействуя на артериолы. Емкость венозных сосудов при этом не изменяется. Вследствие расширения артериол увеличиваются сердечный выброс, частота сердцебиений и сила сокращений миокарда. Это сопровождается возрастанием потребности миокарда в кислороде и может способствовать появлению симптомов коронарной недостаточности. Под влиянием возрастающей симпатической активности увеличивается секреция ренина. Препараты вызывают задержку натрия и воды, вторичный альдостеронизм и нарушение внутрипочечной гемодинамики. Смешанные вазодилататоры помимо этого вызывают также расширение вен с уменьшением венозного возврата крови к сердцу. 40 В настоящее время лекарственные препараты этой группы применяются очень редко, в основном при купировании гипертонического криза 1 типа. 4. Ганглиоблокирующие препараты. Эти средства блокируют одновременно как симпатические, так и парасимпатические узлы. Гипотензивное действие объясняется угнетением симпатических ганглиев, что влечет за собой расширение артериальных и венозных сосудов. Уменьшение венозного возврата крови приводит к разгрузке сердца, улучшению сократительной функции миокарда, что сопровождается увеличением сердечного выброса. Блокада парасимпатических ганглиев вызывает торможение моторики пищеварительного тракта, угнетение секреции желез желудка и слюнных желез, что определяет основные нежелательные эффекты ганглиоблокаторов. Препараты этой группы применяют только парентерально при острых ситуациях — гипертонических кризах. Они противопоказаны при остром инфаркте миокарда, тромбозе мозговых артерий, феохромоцитоме. К ганглиоблокирующим препаратам относятся пентамин, арфонад и бензогексоний. 5. Ингибиторы АПФ. Классификация иАПФ Общепринятой классификации иАПФ не существует. ИАПФ можно классифицировать по: 1) химическому строению, 2) механизму действия, 3) пути элиминации, 4) продолжительности клинического эффекта. В зависимости от характера химической группы в молекуле препарата, ответственной за взаимодействие с активным центром АПФ, различают: 41 препараты, содержащие сульфгидрильную группу (каптоприл, пивалоприл, зофеноприл), препараты, содержащие карбоксильную группу (эналаприл, лизиноприл, рамиприл, трандалоприл, периндоприл, квинаприл, беназеприл, цилазаприл, спираприл), препараты, содержащие фосфонильную группу (фозиноприл). Существенным различием в химических формулах современных иАПФ является наличие или отсутствие сульфгидрильной группы. Эта группа, являющаяся активным лигандом цинка, может повышать активность ингибитора, то есть степень связывания его с активным центром АПФ. В то же время с наличием сульфгидрильной группы связывают развитие некоторых нежелательных побочных эффектов, таких как нарушение вкуса, кожная сыпь. Эта же сульфгидрильная группа вследствие легкого ее окисления может быть причиной более короткой продолжительности действия препарата. По механизму действия иАПФ можно разделить на активные лекарственные формы и пролекарства. Биотрансформация последних в активные метаболиты (прилаты) происходит главным образом в печени и отчасти в слизистой оболочке ЖКТ и внесосудистых тканях. В связи с этим тяжелые заболевания печени могут существенно снижать образование активных форм иАПФ из пролекарств. ИАПФ в виде пролекарств отличаются от неэстерифицированных препаратов несколько более отсроченным началом действия и увеличением продолжительности эффекта. Первый класс фармакологической – липофильные активностью ингибиторы и АПФ, метаболизирующиеся обладающие в печени (каптоприл); Второй класс – липофильные пролекарства, которые становятся активными после метаболической трансформации (гидролиза) в печени и других органах (эналаприл, моэксиприл, трандолаприл, фозиноприл); 42 Третий класс – гидрофильные препараты, обладающие фармакологической активностью и не метаболизирующиеся в организме - выводятся почками в неизменном виде (лизиноприл). В зависимости от путей элиминации иАПФ подразделяют на: лекарства, имеющие почечный путь выведения, препараты, имеющие печеночный и почечный пути выведения. Таблица 16. Фармакокинетические свойства ингибиторов АПФ Препарат Наличие Биодоступность, пролекарства % Беназеприл да 17 Каптоприл нет 60 Квинаприл да 60 Лизиноприл нет 25 Моэксиприл да 22 Периндоприл да 75 Рамиприл да 30 Спираприл да 40-50 Трандалоприл да 11 Фозиноприл да 25-29 Цилазаприл да 45-75 Эналаприл да 60-70 Элиминация почки (50%) + печень (50%) почки (90%) + печень (10%) почки (50%) + печень (50%) почки почки (50%) + печень (50%) почки (90%) + печень (10%) почки (60%) + печень (40%) почки (45%) + печень (55%) почки (34%) + печень (66%) почки (50%) + печень (50%) почки почки (90%) + печень (10%) Среди иАПФ наиболее низкая биодоступность отмечается у трандолаприла, лизиноприла, моэксиприла и фозиноприла. У прочих препаратов рассматриваемый показатель существенно выше. Биодоступность эналаприла среди всех иАПФ наиболее высока. Одним из факторов, определяющих биодоступность препарата, является его взаимодействие с пищей. Известно, что пища уменьшает всасывание каптоприла и моэксиприла на 30-40%, поэтому препараты необходимо принимать не менее чем за час до еды. Прочие иАПФ характеризуются более стабильной абсорбцией в желудочно - кишечном тракте и могут назначаться как до, так и после еды. Для всех ингибиторов АПФ характерна почечная элиминация, однако только лизиноприл выводится исключительно почками и лишь в неизмененном виде. Остальные препараты элиминируются не только почками, но и печенью, однако доля печеночной экскреции у разных препаратов различается. Наличие 43 дополнительного печеночного пути элиминации имеет важное значение при выборе лекарственных средств у больных с нарушенной функцией почек. По продолжительности клинического эффекта иАПФ делятся на препараты: короткого действия, которые необходимо принимать 2-3 раза в сутки, средней продолжительности действия (2 раза в сутки), длительного действия, которые в большинстве случаев достаточно принимать 1 раз в сутки. Таблица 17. Режим дозирования иАПФ Препарат Т1/2, ч Беназеприл 11 Каптоприл 1-6 Квинаприл 2 Лизиноприл 10-13 Моэксиприл 29-30 Периндоприл 7-9 Рамиприл 10-16 Спираприл 30 Трандалоприл 16-24 Фозиноприл 12 Цилазаприл 4-12 Эналаприл 11 Следует отметить, Длительность Частота Разовая доза гемодинамических приема в (мг) эффектов (ч) сутки 24 1-2 5-20 6-12 3 25-50 24 1-2 10-20 >24 1 10-40 24 1 7,5-15 24 1 4-8 >24 1 2,5-10 24 1 6-12 36-48 1 2-4 24 1 10-20 24 1 2,5-10 24 2 5-20 что у иАПФ не обнаруживается однозначного параллелизма между периодом полувыведения препарата и продолжительностью его фармакологического действия. Так, известно, что у каптоприла период полувыведения составляет всего лишь от 1–2. Однако при длительном применении концентрация препарата в плазме крови и продолжительность действия несколько увеличивается. Считается, что благодаря сульфгидрильной группе каптоприл образует неустойчивые соединения с эндогенными тиолсодержащими веществами (такими, как цистеин и глютатион), которые при уменьшении концентрации рассматриваемого ингибитора АПФ способны отщеплять каптоприл и таким образом являются своеобразным «депо» последнего. Период полужизни квинаприла еще меньше, чем у каптоприла, однако благодаря своему высокому сродству к тканевым 44 ангиотензинпревращающим ферментам препарат может приниматься два раза в сутки или даже однократно. Механизмы действия иАПФ Блокируя образование ангиотензина II, иАПФ оказывают действие на систему регуляции АД (прессорные и депрессорные системы) и в конечном итоге приводят к уменьшению отрицательных влияний, связанных с активацией рецепторов АТ-1 типа (см. рис.2). Все фармакодинамические эффекты иАПФ условно можно разделить по их влиянию на нейрогуморальную активность, гемодинамику и структурные изменения сердечно-сосудистой системы. 1. Нейрогуморальные эффекты: снижение активности ренин-ангиотензин-альдостероновой системы (снижение уровня ангиотензина II, альдостерона); снижение активности симпато-адреналовой системы (снижение уровня норадреналина, вазопрессина); повышение активности калликреин-кининовой системы (повышение уровня кининов и простагландинов I2 и E2); повышение высвобождения оксида азота; повышение уровня предсердного натрийуретического пептида; уменьшение секреции эндотелина-I; повышение фибринолитической активности за счет увеличения высвобождения тканевого активатора плазминогена и уменьшения синтеза ингибитора тканевого активатора плазминогена I типа. 2. Гемодинамические эффекты: артериальная и венозная вазодилатация (снижение постнагрузки и преднагрузки на миокард); снижение АД без развития тахикардии; снижение общего периферического сопротивления; 45 уменьшение улучшение давления регионарного наполнения (коронарного, левого желудочка церебрального, почечного, мышечного) кровообращения; потенцирование вазодилатирующего действия нитратов и предотвращение развития толерантности к ним. 3. Органопротективное действие: кардиопротективное (предотвращение и обратное развитие гипертрофии и дилатации левого желудочка); ангиопротективное (предотвращение гиперплазии и пролиферации гладкомышечных клеток и обратное развитие гипертрофии гладкой мускулатуры сосудистой стенки), уменьшение эндотелиальной дисфункции (вследствие восстановления нарушенного метаболизма брадикинина). 4. Почечные эффекты: усиление диуреза и натрийуреза; повышение уровня калия; ренопротекция (снижение внутриклубочкового давления за счет дилатации в большей степени эфферентных артериол, торможение пролиферации и гипертрофии мезангиальных клеток, эпителиальных клеток почечных канальцев и фибробластов, уменьшение синтеза компонентов мезангиального матрикса); увеличение кровотока в мозговом слое почек; уменьшение проницаемости клубочкового фильтра за счет сокращения мезангиальных клеток; торможение миграции макрофагов. 5. Метаболические эффекты: повышение чувствительности периферических тканей к действию инсулина и улучшение метаболизма глюкозы; антиоксидантное действие; антиатерогенные эффекты; противовоспалительные эффекты. 46 К возможным эффектам ингибиторов АПФ при кардиальной патологии следует отнести антиишемический и антиаритмический, что активно изучается в последние годы. В качестве одного из механизмов кардиопротективного эффекта этой группы препаратов может рассматриваться их воздействие на функцию продольных волокон миокарда. В ряде работ имеются указания на возможное противоопухолевое действие ингибиторов АПФ. Побочные эффекты иАПФ ИАПФ характеризуются хорошей переносимостью. При их приеме могут возникать специфические и неспецифические побочные эффекты. Специфические: сухой кашель, гипотония первой дозы, нарушение функции почек, гиперкалиемия, ангионевротический отек. Неспецифические: нарушение вкуса, лейкопения, кожная сыпь, диспепсия. Противопоказания к назначению ингибиторов АПФ Абсолютные противопоказания: гиперчувствительность, в том числе ангионевротический отек, имевший место во время ранее проводимой терапии ингибиторами АПФ; беременность и лактация; двусторонний стеноз почечных артерий или стеноз артерии единственной функционирующей почки; 47 выраженная гипотония; тяжелый аортальный стеноз; выраженная гиперкалиемия (выше 5,5 ммоль/л); порфирия; лейкопения (число нейтрофилов меньше 1000 в 1 мм3). Относительные противопоказания: умеренная артериальная гипотония (систолическое АД от 90 до 100-105 мм рт. ст.); тяжелая хроническая почечная недостаточность (сывороточный креатинин выше 300 мкмоль/л или 3,5 мг/дл); детский возраст; применение у женщин детородного возраста, не пользующихся эффективными противозачаточными средствами; хроническое легочное сердце в стадии декомпенсации (т. е. при наличии асцита и периферических отеков); облитерирующий атеросклероз артерий нижних конечностей; подагрическая почка; тяжелая анемия (гемоглобин менее 70 г/л). Взаимодействие ингибиторов АПФ с другими препаратами Клинически значимые фармакокинетические и фармакодинамические лекарственные взаимодействия ингибиторов АПФ относительно немногочисленны (табл. 18). Благодаря тому, что метаболизм ингибиторов АПФ происходит в основном без участия цитохрома Р450, рассматриваемые препараты не вступают в клинически значимые взаимодействия с циметидином и варфарином. Нет доказательств того, что ингибиторы АПФ повышают риск дигиталисной интоксикации при их совместном применении с сердечными гликозидами. 48 Таблица 18. Лекарственные взаимодействия с участием иАПФ Алкоголь анестетики местные Аналгетики усиление гипотензивного эффекта усиление гипотензивного эффекта повышение риска нефротоксичности НПВС; антагонизм с гипотензивным действием; повышение риска гиперкалиемии Аллопуринол повышение риска токсичности при сочетании с каптоприлом Антациды снижение всасывания Антидепрессанты усиление гипотензивного эффекта Антидиабетические усиление гипогликемического эффекта Антиаритмики прокаинамид увеличивает риск токсичности при сочетании с каптоприлом Клонидин ослабление эффекта анксиолитики и снотворные усиление гипотензивного эффекта Диуретики повышение риска гипотензии калийсберегающие диуретики риск гиперкалиемии Циклоспорин повышение риска гиперкалиемии Глюкокортикостероиды ослабление гипотензивного эффекта Леводопа усиление гипотензивного эффекта Миорелаксанты усиление эффекта оральные контрацептивы ослабление гипотензивного эффекта Литий повышение плазменной концентрации лития Фенотиазины выраженная ортостатическая гипотензия 6. Блокаторы рецепторов ангиотензина II. Классификация блокаторов рецепторов ангиотензина II (БРА) Существует несколько классификаций БРА: 1) по химической структуре, 2) фармакокинетическим особенностям, 3) механизму связывания с рецепторами и др. По химической структуре БРА можно разделить на 3 основные группы: бифениловые производные тетразола (лозартан, ирбесартан, кандесартан, тазосартан); небифениловые производные тетразола (телмисартан); небифениловые нететразоловые соединения (эпросартан); негетероциклические соединения (валсартан). 49 По наличию фармакологической активности: активные лекарственные формы (валсартан, ирбесартан, телмисартан, эпросартан), пролекарства (лосартан, кандесартана цилексетил). По механизму связывания с рецепторами: конкурентные - при определенных условиях, например, при повышении уровня ангиотензина II в ответ на уменьшение ОЦК, могут вытесняться из мест связывания (лозартан и эпросартан); неконкурентные - связываются с рецепторами необратимо (валсартан, ирбесартан, кандесартан, телмисартан). Кроме того, БРА различаются в зависимости от наличия или отсутствия у них активных метаболитов. Активные метаболиты имеются у лозартана и тазосартана. Фармакокинетика БРА Таблица 19. Основные фармакологические характеристики БРА Показатель Валсартан Ирбесартан Кандесартан Лосартан Телмисартан Эпросартан БД, % Влияние пищи Т1/2, ч Объем распр., л Экскреция почки/печень, % Активные метаболиты Антагонизм к AT1 Связывание с белками, % Взаимодействие с Р450 Аффинность, нМ Т max, ч 25 40-50% 6 17 30/70 60-80 Нет 11-15 53-93 1/99 34-56 Нет 9 9 60/40 33 Мин. 2 34/12 10/90 30-60 Нет 24 500 1/99 13-15 Нет 5 13 30/70 Нет Нет Да Да Нет Нет НК НК НК К НК К 95 90 99,5 99 98 98 Нет Да Да Да Нет Нет 2,4 1,2-4,1 0,7-7,4 19/3,7 1,2 1,5 1-2 2 3-4 1/3-4 1-5 1-2 Примечание: Т1/2 – период полувыведения; Т max – время наступления максимальной концентрации; НК – неконкурентный антагонизм; К – конкурентный антагонизм. 50 Особенности фармакокинетики средств этой группы делают удобным их применение пациентами. Эти лекарственные средства можно принимать вне зависимости от приема пищи. Однократного приема достаточно, чтобы обеспечить хороший гипотензивный эффект в течение суток. Они одинаково эффективны у больных разного пола и возраста, включая пациентов старше 65 лет. Механизмы действия БРА Полагают, что антигипертензивное действие и другие фармакологические эффекты БРА реализуются несколькими путями (один прямой и несколько опосредованных). 1. Основной механизм действия лекарственных средств этой группы связан с блокадой АТ-1-рецепторов, высокоселективными антагонистами которых все они являются. Блокада АТ-1-рецепторов препятствует развитию эффектов ангиотензина II, опосредуемых этими рецепторами (см. рис.2), что предотвращает неблагоприятное влияние ангиотензина II на сосудистый тонус и сопровождается снижением повышенного АД. Длительный прием этих лекарственных средств приводит к ослаблению пролиферативных эффектов ангиотензина II в отношении гладкомышечных клеток сосудов, мезангиальных клеток, фибробластов, уменьшению гипертрофии кардиомиоцитов. 2. Блокада АТ-1-рецепторов вызывает компенсаторное увеличение активности ренина, повышение продукции ангиотензина I и ангиотензина II (по принципу отрицательной обратной связи), то есть обеспечивает высокую активность РАС. 3. В условиях повышенного содержания ангиотензина II на фоне блокады АТ-1-рецепторов проявляются защитные свойства этого пептида, реализующиеся посредством стимуляции АТ-2-рецепторов и выражающиеся в вазодилатации, замедлении пролиферативных процессов и др. 51 4. Кроме того, на фоне повышенного уровня ангиотензинов I и II происходит образование ангиотензина-(1-7). Ангиотензин-(1-7) является еще одним эффекторным пептидом РААС, оказывающим вазодилатирующее и натрийуретическое действие. Эффекты ангиотензина-(1-7) опосредованы через так называемые, не идентифицированные пока, АТ_x рецепторы. 5. На фоне блокады АТ-1-рецепторов, увеличивается эндотелийзависимый синтез и высвобождение оксида азота, что способствует вазодилатации, уменьшению агрегации тромбоцитов и снижению пролиферации клеток. 6. БРА могут проникать через гематоэнцефалический барьер и тормозить активность которые пресинаптических регулируют АТ-1-рецепторов высвобождение симпатических норадреналина, что нейронов, приводит к вазодилатации. Дозы БРА Рекомендуемые дозы БРА для лечения больных АГ представлены в табл. 20. Таблица 20. Режим дозирования БРА Препарат Дозировки, мг в табл. Валсартан Ирбесартан Кандесартан Лосартан Телмисартан Эпросартан 80, 160 75, 150, 300 4,8, 16,32 25, 50 40, 80 200, 300, 400 Стартовая доза, мг 80 75-150 8 25-50 40 600 Поддерживающая Кратность доза, мг приема 80-160 150-300 8-16 50-100 40-80 600-800 1 1 1 1 1 1 Все БРА при приеме 1 раз в сутки равномерно снижают АД на протяжении 24 часов. Кандесартан обладает весьма длительным антигипертензивным действием – до 36 – 48 часов. Максимальный антигипертензивный эффект БРА достигается не ранее 4-8 недель после начала терапии. 52 Побочные эффекты БРА Класс БРА обладает хорошим профилем безопасности и переносимости. Возможные побочные эффекты – слабость, головокружение, головная боль и диспепсические явления (чувство горечи во рту, тошнота) – встречаются у 13-15% больных. Побочные эффекты в большинстве случаев нетяжелые и требуют отмены препарата в среднем у 2,3% больных. Противопоказания к БРА индивидуальная гиперчувствительность; беременность и лактация; двусторонний стеноз почечных артерий или стеноз артерии единственной функционирующей почки; выраженная гипотония; выраженная гиперкалиемия (выше 5,5 ммоль/л); детский возраст. Взаимодействие БРА с другими препаратами схожи с таковыми у иАПФ (см. табл. 18). 7. Антагонисты кальция. Антагонисты кальция (АК) – весьма неоднородная по химической структуре группа лекарственных конкурентный препаратов, общим свойством которых антагонизм в отношении потенциалзависимых является кальциевых каналов. Выделяют потенциалзависимые кальциевые каналы L, Т, P, N и Rтипов. В сердечно-сосудистой системе обнаружены потенциалзависимые кальциевые каналы двух типов: L и, соответственно этому в кардиологии используются АК L- и Т-типа. Каналы L-типа (медленные) локализованы на поверхности цитоплазматической мембраны кардиомиоцитов, клеток синусового узла и АВ-узла проводящей системы сердца, гладкой и скелетной мускулатуры. 53 Каналы Т-типа (быстрые) расположены на поверхности цитоплазматической мембраны клеток фетального миокарда, синусового узла, волокон Пуркинье, гладкомышечных клетках сосудистой стенки. Классификация АК В настоящее время существует несколько классификаций АК: 1) по химической структуре, 2) эволюционная классификация. Класс АК объединяет препараты четырех различных химических групп: производные фенилалкиламина (прототип – верапамил), производные бензотиазепина (дилтиазем), производные дигидропиридина (нифедипин), производные тетралола (мибефрадил), производные дифенилпиперазина (циннаризин). В 1996 году была предложена классификация АК, в которой отражена их эволюция, направленная на создание препаратов с более совершенными фармакокинетическими и фармакодинамическими характеристиками (табл.21). Таблица 21. Эволюционная классификация антагонистов кальция (T.Toyo-Oka, W.Nayler, 1996) Первое поколение Дигидропиридины Нифедипин Фенилалкиламины Верапамил Бензотиазипины Дилтиазем Второе поколение Третье поколение II-а II-b Нифедипин Фелодипин Амлодипин GITS Нисольдипин Лацидипин Никардипин Исрадипин Мибефрадил ER Нимодипин Лерканидипин Фелодипин ER Нитрендипин Верапамил SR Галлопамин Анипамил Тиапамил Дилтиазем SR Клентиазем Примечание: SR – Sustained Release (устойчивый выпуск); GITS – Gastrointestinal Therapeutic system; ER – Extended Release (расширенный выпуск). 54 Первое поколение представлено препаратами короткого действия, которые необходимо применять 3-4 р/с. К АК пролонгированного действия (II поколения) относят либо специальные лекарственные формы нифедипина, верапамила, дилтиазема, обеспечивающие равномерное высвобождение препарата в течение длительного времени (препараты Iia поколения), либо препараты иной химической структуры, обладающие способностью более длительно циркулировать в организме (препараты Iib поколения). АК второго поколения назначают 1 или 2 раза в день. Наиболее длительным эффектом из всех антагонистов кальция обладают АК III поколения. Фармакокинетика АК Общим свойством АК является липофильность, которой объясняются их хорошая всасываемость в желудочно-кишечном тракте (90 – 100%), и активное связывание с белками плазмы. В то же время АК отличаются друг от друга по таким важным фармакокинетическим параметрам, как степень эффекта первого прохождения, биодоступность и период полувыведения (табл.22). Таблица 22. Фармакокинетика различных групп АК Препарат БД, % Т ½, час Нифедипин 35 4 Никардипин Исрадипин Нисолдипин Фелодипин Лацидипин Амлодипин Верапамил Дилтиазем Нитрендипин Мибефрадил Лерканидипин 7-30 17-33 4-8 12-16 3-52 60-80 10-30 30-40 15-30 70-90 30 1-4 9 6-19 3-14 (10-36) 7-8 35-52 3-7 2-7 8-18 17-25 8-10 Время Длительность максимального действия эффекта, час 0,5 час 20 мин – 6 час 1-2 1-2 1–2 1,5 (2-8) 1 6-12 1-2 1-2 1,5-2 1-2 1-3 20 мин – 6 час 2 – 12 20 час 24 час 24 час 24 час 6 час 6 час 18 час 24 час 24 час Примечание: Т ½ - период полувыведения; БД – биодоступность. 55 Наибольшей биодоступностью характеризуются амлодипин и мибефрадил (60-90%), наименьшей – лацидипин и нисолдипин (менее 10%). Период полувыведения из плазмы, который в значительной мере определяет продолжительность терапевтического действия, наибольший у амлодипина (35 – 52 ч) и наименьший у нифедипина. Короткими периодами полувыведения верапамила, дилтиазема и нифедипина объясняется необходимость приема этих препаратов 3 – 4 раза в сутки, в то время как амлодипин обеспечивает достаточное антигипертензивное действие при приеме 1 раз в сутки. Лерканидипин, лацидипин, мибефрадил и ретардные формы верапамила, дилтиазема, исрадипина, нисолдипина, нифедипина и фелодипина, несмотря на более короткий, чем у амлодипина, период полувыведения, способны обеспечивать равномерное снижение АД на протяжении 24 ч при приеме 1 раз в сутки. Механизмы действия АК 1. Гипотензивное действие. В основе антигипертензивного действия всех АК лежит их способность уменьшать общее периферическое сосудистое сопротивление за счет инактивации потенциалзависимых кальциевых каналов в гладкой мускулатуре стенки артерий и артериол. Сосудорасширяющее действие наиболее выражено у АК дигидропиридинового ряда и наименее у кардиоселективных (недигидропиридиновых) АК. Среди дигидропиридиновых АК высокой вазоселективностью выделяются амлодипипин, исрадипин, нитрендипин и особенно нисолдипин и фелодипин. Антигипертензивное действие верапамила и дилтиазема может до некоторой степени быть обусловлено уменьшением хронотропным сердечного эффектами выброса этих в связи с отрицательными кардиоселективных АК. ино- и Основные фармакологические эффекты АК представлены в табл. 23. 56 Таблица 23. Фармакологические эффекты антагонистов кальция Параметр ПВ ЧСС АВпроведение Сократимость миокарда Верапамил ↑ Дилтиазем ↑ Нифедипин ↑↑ ↑↑ 0 Мибефрадил ↑ 0/ 0 0 Примечание: ПВ – периферическая вазодилатация; ↑- увеличение (усиление); уменьшение (ослабление); 0 – отсутствие существенного эффекта. Первым и пока единственным представителем АК Т-типа является мибефрадил. В терапевтических дозах он действует преимущественно на кальциевые каналы Т-типа, расположенные в мембранах гладкомышечных клеток сосудистой стенки и специализированных клеток синусового узла и атриовентрикулярного соединения. И только в более высоких дозах он в одинаковой мере инактивирует потенциалзависимые кальциевые каналы L- и Ттипа. По своим фармакологическим свойствам мибефрадил занимает как бы промежуточное положение между кардиоселективными и вазоселективными АК L-типа: он вызывает вазодилатацию и уменьшает ЧСС, не оказывая при этом существенного влияния на сократительную способность миокарда и предсердножелудочковую проводимость. 2. Нефропротективное действие. АК расширяют афферентные артериолы, клубочков почек, недигидроперидиновые АК и эфферентные артериолы. В результате увеличивается почечный кровоток, снижается внутриклубочковое АД и экскреция альбумина. 3. Повышение толерантности к глюкозе, что предположительно связано с увеличением ее поступления в гепатоциты и уменьшением секреции глюкагона. 4. Уменьшение содержания ЛПНП и ЛПОНП, повышение ЛПВП в крови. 5. Антиагрегантная активность, связанная с угнетением синтеза тромбоксана А2 и стимуляцией образования в эндотелии простациклина и оксида азота. 6. Антиатеросклеротическое действие. 57 Дозы АК Таблица 24. Средние терапевтические дозы АК Препарат Амлодипин Верапамил-ретард Дилтиазем-ретард Исрадипин Исрадипин-ретард Лацидипин Мибефрадил Никардипин-ретард Нисолдипин-ретард Нитрендипин Нифедипин-ретард Фелодипин Лерканидипин Средние дозы, мг/сут 5-10 120-480 120-360 5-10 5-10 2-6 50-100 60-120 20-40 10-40 30-60 5-10 10-20 Кратность приема 1 1-2 1-2 2 1 1 1 2 1 1-2 1 1 1 Побочные эффекты АК АК гораздо лучше переносятся больными, чем диуретики и ß- адреноблокаторы. Серьезные побочные реакции при длительном применении АК в средних терапевтических дозах у больных гипертонической болезнью с сохраненной систолической функцией левого желудочка встречаются редко. Основные побочные реакции, возникающие при приеме АК, можно разделить на следующие группы: реакции, связанные с вазодилатацией (головная боль, головокружение, приливы крови к лицу, сердцебиение, периферические отеки, преходящая гипотония) и более характерные для короткодействующих производных дигидропиридина; отрицательные ино-, хроно- и дромотропные эффекты, присущие верапамилу и в меньшей степени дилтиазему; желудочно-кишечные расстройства (запор, понос, тошнота и др.), чаще всего встречающиеся при лечении верапамилом больных пожилого возраста; 58 метаболические эффекты (например, ухудшение углеводного обмена при лечении нифедипином); гипертрофия десен. Противопоказания АВБ 2-3 степени застойная сердечная недостаточность, тахиаритмия, нестабильная стенокардия и ОИМ, I триместр беременности (тератогенное действие дилтиазема, нифедипина, нитрендипина и фелодипина) Взаимодействия Реакции, связанные с фармакокинетическим и фармакодинамическим взаимодействием между АК и другими лекарственными препаратами представлены в табл. 25. Таблица 25. Взаимодействия с участием антагонистов кальция Взаимодействующее вещество дигоксин альфа-блокаторы АК Результат верапамил увеличение уровня дигоксина в крови на 40-90% избыточная гипотония карбамазепин верапамил дилтиазем дигидропиридины верапамил дигидропиридины верапамил дилтиазем верапамил рифампицин верапамил циметидин верапамил дилтиазем дигидропиридины дилтиазем хинидин пропранолол бета-блокаторы циклоспорин избыточная гипотония увеличение уровня пропранолола потенцирование кардиодепрессивного эффекта увеличение уровня карбамазепина в крови снижение биодоступности верапамила увеличение уровня АК в плазме крови увеличение уровня циклоспорина 59 Большинство АК являются субстратами метаболизма в печени для изофермента CYP3А4. Описано довольно много случаев серьезных нежелательных лекарственных взаимодействий с участием дигидропиридинов, обладающих низкой биодоступностью (фелодипин, нифедипин) при совместном назначении с ингибиторами CYP3А4 (амиодарон, эритромицин, кларитромицин, ципрофлоксацин, циклоспорин, метронидазол, кетоконазол, омепразол, зафирлукаст, флуоксетин, грейпфрутовый сок и др.). Относительно безопасной альтернативой этим препаратам у пациентов, получающих ингибиторы CYP3А4, может служить амлодипин, обладающий высокой биодоступностью. 60 ГЛАВА 4. КОМБИНИРОВАННАЯ ТЕРАПИЯ АРТЕРИАЛЬНОЙ ГИПЕРТЕНЗИИ Общие сведения о комбинированной антигипертензивной терапии Достижение целевых уровней АД с помощью одного антигипертензивного препарата возможно лишь у 30-50% больных с 1 и 2-й степенями повышения АД. У пациентов с 3-й степенью тяжести АГ, при наличии поражения органовмишеней, СД, признаков ССО монотерапия эффективна лишь в редких случаях. В большинстве крупных клинических исследований добиться целевого снижения АД у больных АГ удавалось лишь при применении у части больных комбинации двух препаратов и более. Согласно рекомендациям экспертов ВНОК выбор моно- или комбинированной терапии зависит от уровня АД, наличия поражения органовмишеней, факторов риска ССО. Показания к комбинированной терапии: неэффективность монотерапии, вторая и третья степень повышения АД, АГ в сочетании с СД, протеинурией, ХПН. Виды комбинаций антигипертензивных препаратов: рациональные, возможные, нерациональные. Преимущества рациональной комбинированной терапии: 1. Потенциирование гипотензивного эффекта лекарственных средств, входящих в комбинацию. Это обусловлено тем, что различные классы антигипертензивных препаратов действуют на разные звенья патогенеза АГ, тем самым, дополняя действие друг друга. 61 2. Уменьшение выраженности компенсаторных контррегуляторных механизмов начального этапа лечения. 3. Нивелирование нежелательных лекарственных реакций и улучшение переносимости лечения. Причины снижения частоты появления НЛР при комбинированной терапии следующие: во-первых, зачастую совместное назначение требует небольших доз препаратов, а частота развития побочных эффектов увеличивается с повышением дозы. Во-вторых, при грамотном подборе препараты нейтрализуют побочные эффекты друг друга. 4. Потенцирование органопротективного эффекта, что приводит к уменьшению числа сердечно-сосудистых осложнений у пациентов с АГ. Комбинации антигипертензивных препаратов могут быть произвольными (свободными) и фиксированными. Преимущества фиксированных комбинаций: простота назначения и процесса титрования дозы, повышающая приверженность пациентов к лечению; уменьшение стоимости лечения; исключение возможности использования нерациональных комбинаций. Недостатки фиксированных комбинаций: ограничение маневрирования дозами препаратов; трудности в идентификации нежелательных явлений. Рациональные комбинации 1. Диуретики и β-адреноблокаторы. БАБ вызывают задержку натрия и повышение тонуса периферических сосудов. Назначение диуретиков приводит к выделению жидкости с потерей 62 натрия и активации РААС, что позволяет усилить действие БАБ и уменьшить ими вызываемые нежелательные лекарственные реакции. БАБ в свою очередь подавляют активность САС и РААС. Имеются сообщения, что БАБ препятствуют развитию гипокалиемии, возникающей при применении мочегонных. Недостатки: нагативное влияние на липидный и углеводный обмен, снижение потенции. Фиксированные комбинации: тенорик (атенолол 50/100 + хлорталидон 25); лопрессор (HGT метопролол 50/100 + ГХТ 25/50); лодоз (бисопролол 2,5/5/10 + ГХТ 6,25); индерид (пропранолол 40/80 + ГХТ 25); корзоид (надолол 40/80 + бендрофлюметазид 5); вискальдикс (пиндолол 10 + клопамид 5). 2. Диуретики и иАПФ. Антигипертензивные эффекты диуретиков во многом лимитированы реактивной гиперренинемией, связанной с активацией РААС, выраженность которой снижается при одновременном назначении иАПФ. ИАПФ предотвращают развитие гипокалиемии, возникающей за счет стимуляции выработки альдостерона при действии диуретиков. Применение диуретиков способствует повышению уровня мочевой кислоты и глюкозы в крови, которое значительно ограничивается при совместном применении с иАПФ, ослабляющими неблагоприятное влияние на липидный, углеводный и пуриновый обмен. Применение комбинации иАПФ + диуретик позволяет достигать целевого уровня АД более чем у 80% больных АГ. Эта комбинация доказала разноплановый органопротективный эффект в виде уменьшения гипертрофии ЛЖ, нефропротекции (особенно у больных сахарным диабетом), способности восстанавливать нарушенную эндотелиальную функцию. Данная комбинация обязательна к применению у пациентов с ХСН, наличием ГЛЖ, при 63 диабетической нефропатии. Она также эффективна у пациентов с тяжелой АГ и пожилых. Фиксированные комбинации: капозид (каптоприл 25/50 + ГХТ12,5/25); ко-ренитек (эналапил 20 + ГХТ 12,5); моэкс плюс (моэксиприл 15 + ГХТ 25); энап Н (эналаприл 10 + ГХТ 25); энап НL (эналаприл 10+ГХТ 12,5); энап НL20 (эналаприл 20 + ГХТ 12,5); нолипрел (периндоприл 2 + индапамид 0,625); нолипрел форте (периндоприл 4 + индапамид 1,25); энзикс (эналаприл 10 + индапамид 2,5); фозид (фозиноприл 10+ ГХТ 12,5). 3. Диуретики и БРА. По механизмам совместного антигипертензивного действия эта комбинация близка к предыдущей. Считается, что блокада рецепторов к АТ2 более выражено обеспечивает органопротективные свойства. ТД не только усиливают, но и удлиняют антигипертензивное действие БРА. Фиксированные комбинации: гизаар (лозартан 50 + ГХТ 12,5); лозап плюс (лозартан 50 + ГХТ 12,5); ко-апровель (ирбесартан 150/300 + ГХТ 12,5); ко-диован (валсартан 80 + ГХТ12,5); микардис плюс (телмисартан 80 + ГХТ 12,5); теветен плюс (эпросартан 600 + ГХТ 12,5) атаканд плюс (кандесартан 8 + ГХТ 12,5). 64 4. Антагонисты кальция и иАПФ. Как иАПФ, так и антагонисты кальция снижают АД за счет эффекта вазодилатации; оба класса обладают и натриуретическим действием. Однако пути, с помощью которых осуществляется антигипертензивное действие иАПФ и АК, кардинально различаются. Совместное применение позволяет нейтрализовать активацию контррегуляторных механизмов, снижающую эффективность препаратов. ИАПФ подавляют активность РААС и САС, активация которых снижает действенность АК, уменьшают образование периферических отеков. В свою очередь АК вызывают активацию РААС, САС и отрицательный баланс натрия, что усиливает активность иАПФ. Комбинация иАПФ и АК оказывает выраженное органопротективное действие (ренопротективное). эфферентные артериолы недигидроперидиновые и ИАПФ действуют клюбочков, АК на эфферентные. преимущественно – В на на афферентные, результате снижается внутриклубочковое АД и экскреция альбумина. Комбинация метаболически нейтральна. Фиксированные комбинации: тарка (трандолаприл ½/4 + верапамил SR 180/240); лотрел (беназеприл 10/20 + амлодипин 2,5/5); текзем (эналаприл 5 + дилтиазем 180); лекссель (эналаприл 5 + фелодипин 5). 5. Антагонисты кальция и БРА. Преимущества, что и предыдущей комбинации. Фиксированных комбинации не существует. 6. β-адреноблокаторы и антагонисты кальция (дигидропиридиновые). БАБ противодействуют развитию тахикардии и активации САС, которые могут возникать на начальном этапе терапии антагонистов кальция. С другой стороны антагонисты кальция уменьшаю выраженность периферического спазма 65 сосудов. Такая комбинация показана в первую очередь больным с ИБС. Фиксированная комбинация: логимакс (метапролола сукцинат 50 + фелодипин 5). 7. Антагонисты кальция и диуретики. Это сочетание появилось в списке эффективных комбинаций только в рекомендациях ВНОК 2004 года. Совместное применение позволяет усиливать антигипертензивный эффект друг друга, но не дает возможности нивелировать НЛР. Диуретики не могут устранять отеки лодыжек при применении антагонистов кальция дигидропиридинового ряда, так как отеки развиваются не вследствие задержки натрия и жидкости, а связаны с вазодилатацией. Исследований немного, результаты противоречивы. Фиксированных комбинаций нет. Современные препараты центрального действия (агонисты имидазолиновых рецепторов) хорошо комбинируются со всеми другими классами АГП. Возможные комбинации 1. Антагонисты кальция дигидропиридиновые и недигидропиридиновые. Крупных исследований, в которых бы оценивалась эффективность данной комбинации не проводилось. Можно предположить, что усиление антигипертензивного эффекта связано с фармакокинетическим взаимодействием препаратов. 2. β-адреноблокаторы и иАПФ. Оба препарата действуют однонаправлено – снижают активность РААС и САС. Однако, БАБ способны снизить гиперренинемию, возникающую вследствие ингибирования АПФ. ИАПФ уменьшают вазоконстрикцию, вызываемую БАБ. У пациентов с ХСН эта комбинация не вызывает сомнения, у больных же АГ она не может считаться оптимальной. 66 3. ИАПФ и БРА. Эта комбинация используется крайне редко. Назначение только иАПФ не может обеспечить полной блокады РААС, в то время как присоединение БРА позволяет более значимо снизить ее активность. БРА помогают нивелировать побочные эффекты иАПФ (кашель) и более выражено обеспечивают органопротекцию за счет перераспределения действия ангиотензина на АТ2 типа. Эта комбинация полезна для лечения высокорениновых форм АГ, обеспечения нефропротекции, лечения ХСН. Нерациональные комбинации Нерациональные комбинации – это комбинации, при которых не происходит потенциирования гипотензивного эффекта и/или усиливаются побочные эффекты. К ним относятся: БАБ + агонисты имидазолиновых рецепторов; БАБ + АК недигидропиридиновые; Альфа-блокаторы + все группы, кроме БАБ. Таким образом, для адекватного лечения АГ нужно использовать рациональную комбинированную терапию. Это позволит повысить как эффективность терапии, так и ее безопасность. Назначение фиксированных комбинаций повысит приверженность больных к лечению и более выгодно экономически. 67 ГЛАВА 5. ГИПЕРТОНИЧЕСКИЕ КРИЗЫ Определение Согласно рекомендациям ВНОК 2001 г., сегодня понятие о гипертонических кризах и их классификации приведено в соответствие с мировыми представлениями (рекомендации JNC). К данным состояниям относят все случаи, когда резкое и значимое повышение АД привело к той или иной ситуации, представляющей непосредственную опасность для больного. Поскольку основу для врачебной тактики в данном случае составляет не столько уровень АД или патогенетический механизм, приведший к его повышению, а возникшее осложнение и, соответственно, срочность врачебных мероприятий, то все состояния, при которых требуется в той или иной степени быстрое снижение АД, подразделяют на две большие группы (табл. 26). Таблица 26. Клинические состояния, возникновение которых характерно при угрожающих и неугрожающих жизни гипертонических кризах Emergency Острая гипертоническая энцефалопатия Геморрагический инсульт Субарахноидальное кровоизлияние Отек мозга Острая ЛЖ-недостаточность Отек легких Нестабильная стенокардия Острый инфаркт миокарда Быстро прогрессирующая ПН Острое расслоение аневризмы аорты Эклампсия Острая почечная недостаточность Urgency Индуцированная стрессом гипертония Индуцированная болью гипертония Тяжелая прогрессирующая гипертония Прогрессирующее поражение органов-мишеней 1. Осложненный гипертонический криз (hypertensive emergency) – состояние, требующее неотложной терапии – снижения АД в течение первых минут и часов при помощи парентерально вводимых препаратов. Лечение подобных состояний осуществляется, как правило, в стационаре в блоке интенсивной терапии. 68 2. Неосложненный гипертонический криз (hypertensive urgency) – состояние, при котором требуется снижение АД в течение нескольких часов. Само по себе резкое повышение АД, не сопровождающееся появлением симптомов со стороны других органов, требует обязательного, но не столь неотложного вмешательства и может купироваться пероральным приемом препаратов с относительно быстрым действием. Лечение неосложненного гипертонического криза возможно без госпитализации. Общие принципы лечения больного с кризом Важнейшим аспектом в проблеме ведения больных с гипертоническим кризом (ГК) является тактика лечения. Каких-либо многоцентровых исследований по оценке эффективности АГП при ГК нигде не проводилось. В связи с этим нет единого мнения о средствах лечения ГК. Ситуация выбора препарата у больного с кризом осложняется скудностью имеющихся данных обследования, необходимостью быстрого принятия решения и наличием осложнений, которые могут определять этот выбор. Осложненный ГК является прямым показанием для госпитализации и быстрого начала антигипертензивной терапии, для чего применяют внутривенное введение АГП. Скорость снижения АД при осложненных ГК: в течение 30-120 мин снижение АД на 15-25% в течение 2-6 ч достижение уровня АД 160/100 мм рт.ст. Далее переходят к приему АГП внутрь. Резкое снижение АД до нормальных уровней противопоказано, так как может привести к гипоперфузии, ишемии вплоть до некроза органов-мишеней. При ОНМК скорость снижения АД должна быть умеренной, а наличие расслоения аневризмы аорты требует быстрого снижения АД на 25% в течение 510 минут. Целевое АД при расслаивающей аневризме аорты – 100-110 мм рт. ст. В таблице 27 приведен перечень препаратов, рекомендуемый при лечении осложненных ГК. 69 Таблица 27. Рекомендации JNC VII (2003 г.) по применению вводимых парентерально ЛС при лечении осложненных ГК Препарат Дозировка Нитропруссид натрия Никардипин Фенолдопам Начало действия Мгновенно Продолж-ть действия 1-2 мин Специальные указания Осторожно при высоком в/мозг АД Кроме ОСН Осторожно при глаукоме ОКС 0,25-10 мкг/кг/мин 5-15 мг/ч 5-15 мин 15-30 мин 0,1-0,3 < 5 мин 30 мин мкг/кг/мин Нитроглицерин 5-100 2-5 мин 5-10 мин мкг/мин Эналаприлат 1,25-5 мг 15-30 мин 6-12 ч ОЛЖН Гидралазин 10-20 мг 10-20 мин 1-4 ч Эклампсия Лабеталол 20-80 мг 5-10 мин 3-6 ч Кроме ОЛЖН Эсмолол 250-500 1-2 мин 10-30 мин Расслаивающая мкг/кг/мин аневризма аотры Фентоламин 5-15 мг 1-2 мин 10-30 мин ФХЦ Из всех рекомендуемых ЛС в нашей стране имеются только нитроглицерин, эналаприлат и эсмолол. В таблице 28 приведены лекарственные препараты, которые сегодня имеются в арсенале российского врача, и основные клинические ситуации, при которых их применение предпочтительно. Таблица 28. Выбор препарата при осложненном ГК Состояние Препараты выбора Расслаивающая аневризма аорты ОКС Эсмолол ОНМК Отек легких Эклампсия Катехоламиновый криз Почечная недостаточность Нитроглицерин Эсмолол Эсмолол Нитроглицерин Эналаприлат Фуросемид Гидралазин, Сульфат магния (судорожный синдром) Фентоламин Гидралазин Нерекомендуемые препараты Гидралазин Нитропруссид натрия Нифедипин Метилдопа Клонидин β-блокаторы Гидралазин Нифедипин Ингибиторы АПФ, БРА, Диуретики, Нитропруссид натрия Дуретики β-блокаторы 70 При лечении неосложненных ГК рекомендуется использовать принимаемые внутрь АГП, которые обеспечивают постепенное снижение АД в течение до 24 часов (табл. 29). Таблица 29. Лекарственные средства для купирования неосложненного ГК Препарат Клонидин Каптоприл Карведилол Фуросемид Дозировка 0,075-0,15 мг 25-50 мг 12,5-25 мг 40-80 мг Начало действия 30-60 мин 5-10 мин 30-60 мин 30-60 мин Длительность 6-12 ч 2-6 ч 6-12 ч 4-8 ч Основные препараты для лечения кризов 1. Нитраты. Нитраты являются препаратами, часто применяемыми для быстрого снижения АД, особенно у больных с ОКС (нестабильная стенокардия, острый инфаркт миокарда), при наличии признаков левожелудочковой недостаточности (сердечная астма, отек легких). Наиболее широко применяют нитроглицерин и изосорбида динитрат. Введение начинают со скоростью 5 мкг/мин, в последующем дозу увеличивают на 5 мкг/мин до достижения дозы 20 мкг/мин. 2. β-адреноблокаторы. Из бета-адреноблокаторов предпочтение следует отдавать кардиоселективному препарату ультракороткого действия эсмололу. Снижение АД при болюсном введении его начинается через 1 минуту, достигает максимума через 5-7 мин от начала введения, сохраняется на заданном уровне в течение всего периода введения и исчезает через 20-25 минут после окончания инфузии. Вводят его внутривенно в дозе 250 мкг/кг/мин, а затем проводят инфузию со скоростью 25-50 мкг/кг/мин. Препарат показан при кризе, сопровождающемся ОКС, пароксизмальными формами наджелудочковых нарушений ритма, расслоением аневризмы аорты, гипертонической энцефалопатией, геморрагическим и ишемическим инсультом. Во всех зарубежных рекомендациях для лечения ГК рекомендуют лабеталол. Однако в России этот препарат отсутствует. Но, учитывая, что 71 лабеталол является α- и β-адреноблокатором, вместо него возможно использование карведилола. 3. Диуретики. Для купирования ГК, особенно в случаях, когда он сочетается с отеком легких, чаще всего используют петлевые диуретики. Быстрый эффект фуросемида, введенного внутривенно, вначале обусловлен независимым от диуретического эффекта экстраренальным действием – увеличение податливости вен с уменьшением преднагрузки, а также снижением ОПСС и посленагрузки. Однако следует помнить, что у больных с ГК может иметь место гиповолемия. Диуретики уменьшают ОЦК и тем самым могут еще больше нарушить периферическое кровообращение. 4. Ингибиторы АПФ. Данную группу препаратов в большинстве случаев рекомендуется применять в первую очередь, так как их использование помогает одновременно ответить на вопрос об участии РАС в патогенезе данного состояния и блокировать токсические эффекты ангиотензина II на сосудистую стенку при злокачественной АГ. Эналаприлат показан при ГК, сопровождающемся острой левожелудочковой недостаточностью (кроме случаев острого инфаркта миокарда). Противопоказан при двустороннем стенозе почечных артерий с прогрессирующей азотемией, эклампсии беременных. Препарат вводят в течение 5 минут внутривенно медленно в дозе 1,25 мг каждые 6 часов. При неэффективности доза может быть увеличена до 2,5 мг. 5. Антиадренергические средства. Фентоламин (при подозрении на феохромоцитому) обладает немедленным действием. Быстрый ответ предполагает обследование в отношении феохромоцитомы. Α-блокаторы эффективны также при низкорениновой АГ. 6. Сульфат магния. В ряде случаев (преэклампсия и эклампсия) для снижения АД может быть использовано внутривенное введение 25% раствора сульфата магния. Препарат в 72 дозе 5-10 мл вводят внутривенно струйно, после чего начинаю длительную инфузию со скоростью 1 г/ч. Таким образом, в лечении гипертонических кризов до сих пор остается много «белых пятен». Это связано с тем, что больные с неотложной патологией не являются оптимальными объектами для клинических исследований и отдаленные эффекты терапии изучены недостаточно. Большинство препаратов, эффективно использующихся в настоящее время при лечении кризов, никогда не проходили тестирования в рандомизированных клинических исследованиях. Принятые схемы лечения во многом являются эмпирическими и основываются на известных патофизиологических механизмах, клиническом опыте и фармакологических свойствах препаратов. Стандартный подход к лечению данных состояний заключается в быстром, но не чрезмерном снижении артериального давления. В лечении больного следует руководствоваться целью не снижения АД как такового, а уменьшения повреждения «органов-мишеней», что требует учета возможного развития их гипоперфузии. Выбор препарата должен основываться на имеющихся осложнениях и основных патогенетических механизмах, лежащих в основе повышения АД, а также учитывать возможные побочные эффекты. 73 КОНТРОЛЬНЫЕ ВОПРОСЫ 1. Механизмы регуляции АД (стр. 6-7). 1. Цели и задачи антигипертензивной терапии (стр.11). 2. Основные классы антигипертензивных средств (стр. 12). 3. Классификация диуретиков (стр.14-16). 4. Механизм гипотензивного действия тиазидных и тиазидоподобных диуретиков (стр.18). 5. Особенности фармакодинамики и фармакокинетики петлевых диуретиков (стр.19-20) 6. Классификация блокаторов адренергических систем (стр.22). 7. Место центральных агонистов α2-адренорецепторов в современной терапии АГ (стр.22-23). 8. Фармакодинамика и фармакокинетика агонистов имидазолиновых рецепторов (стр.25-26). 9. Показания к применению блокаторов периферических α-адренорецепторов (стр.29). 10.Классификация β-адреноблокаторов (стр.31-33). 11.Механизм действия и основные нежелательные эффекты β-блокаторов (стр.34-37). 12.Взаимодействие β-блокаторов с другими лекарственными средствами (стр.39). 13.Классификация ингибиторов АПФ (стр.41-44). 14.Изменения гемодинамики на фоне действия ингибиторов АПФ (стр.45-46). 15.Классификация блокаторов рецепторов к ангиотензину 2 (стр.49-50). 16.Фармакодинамика и фармакокинетика блокаторов рецепторов к ангиотензину 2 (стр.50-51). 17.Классификация антагонистов кальция (стр.54). 18.Механизм антигипертензивного действия антагонистов кальция (стр.55-56). 74 19.Нежелательные лекарственные реакции и взаимодействие при применении антагонистов кальция (стр.58-89). 20.Показания к комбинированной терапии АГ (стр.61). 21.Преимущества рациональной комбинированной терапии (стр.61-62). 22.Нерациональные антигипертензивные комбинации (стр.67). 23.Принципы лечения больного с гипертоническим кризом (стр.69). 24.Основные препараты, используемые при кризах (стр.71-73). 75 ТЕСТОВЫЕ ЗАДАНИЯ Тесты с одним ответом, наиболее точно отражающим суть (А-тип) 1. Для купирования гипертензивных кризов не применяют: А. Клонидин. Б. Моксонидин. В. Фуросемид. Г. Азаметония бромид. Д. Натрия нитропруссид. Ответ: Г. 2. Антигипертензивное действие за счет уменьшения объема циркулирующей крови оказывает: А. Гидралазин. Б. Гидрохлоротиазид. В. Пропранолол. Г. Празозин. Ответ: Б. 3. К нейротропным антигипертензивным средствам не относится: А. Моксонидин. Б. Доксазозин. В. Нифедипин. Г. Атенолол. Д. Клонидин. Ответ: В. Тесты с комбинацией ответов (К-тип) Выбрать абсолютно верные ответы. 1. Для систематического лечения артериальной гипертензии применяют: А. Азаметония бромид. Б. Периндоприл. В. Фентоламин. Г. Бетаксолол. Д. Амлодипин. Ответ: Б, Г, Д. 2. Средства, угнетающие ренин-ангиотензиновую систему. А. Лозартан. Б. Эналаприл. В. Пропранолол. Г. Гидрохлоротиазид. Д. Омапатрилат. Ответ: Б, В, Д. 3. Антигипертензивное действие за счет снижения сердечного выброса оказывают: А. Верапамил. Б. Нифедипин. В. Пропранолол. Г. Натрия нитропруссид. Д. Гидралазин. Ответ: А, В. 76 Тесты на оценивание нескольких связанных предметов в одном блоке (Втип) К каждому пронумерованному лекарственному средству подберите наиболее подходящий механизм действия, обозначенные буквой: 1. Препараты: Механизмы действия: 1. Фентоламин А) Избирательно блокирует α1-адренорецепторы 2. Доксазозин Б) Блокирует α1- и α2-адренорецепторы 3. Бисопролол В) Истощает запасы норадреналина в пресинаптических окончаниях 4. Пропранолол Г) Блокирует b1- и b2-адренорецепторы 5. Резерпин Д) Избирательно блокирует b1-адренорецепторы Ответ: 1-Б, 2-А, 3-Д, 4-Г, 5-В. 2. Препараты: Механизмы действия: 1. Гипотиазид А) Ингибирует транспорт ионов Na, K, Cl восходящей части петли Генле 2. Спиронолактон Б) Ингибирует транспорт ионов Na, K, Cl в начальном отделе дистальных канальцев 3. Фуросемид В) Блокирует рецепторы альдостерона в конечном отделе дистальных канальцев и собирательных трубочках 4. Триамтерен Г) Нарушает реабсорбцию воды в проксимальных канальцах, нисходящей части петли Генле, собирательных трубочках 5. Маннитол Д) Блокирует натриевые каналы в конечном отделе дистальных канальцев Ответ: 1-Б, 2-В, 3-А, 4-Д, 5-Г. 77 Тесты на сопоставление формулировки и обоснования (Е – тип) Выбрать А, если обе части имеют правильные формулировки и обоснование точно объясняет смысл утверждения. В- если утверждение и обоснование сформулированы правильно, но второе не является правильным объяснением первого. С- если утверждение правильно, а обоснование неверное. Д- если утверждение ошибочно, а обоснование правильно. Е- если утверждение и обоснование ошибочно. 1. Ингибиторы АПФ вызывают сухой кашель, потому что ингибиторы АПФ снижают уровень брадикинина. Ответ: С. 2. Неселективные b-адреноблокаторы при систематическом применении повышают артериальное давление, потому что неселективные b-адреноблокаторы при систематическом применении суживают кровеносные сосуды. Ответ: Д. 3. Клонидин снижает артериальное давление, потому что клонидин уменьшает сердечный выброс и расширяет сосуды. Ответ: А. Тесты с определением точного количества ответов (N-тип) Для каждого больного с АГ выберите наиболее подходящие гипотензивные препараты. Перечень вариантов ответов: 1. резерпин 2. пропранолол 3. гипотиазид 4. индапамид 5. карведилол 6. нифедипин 78 7. амлодипин 8. верапамил 9. кандесартан 10.фозиноприл 11.бисопролол Условия задания: А. Больная 60 лет. Диагноз: Гипертоническая болезнь 2 стадии, 2 степени повышения АД. ГЛЖ. Риск 4. ХСН I стадия, IIФК. Ожирение 2 степени. Выбрать 2 препарата. Б. Больной 47 лет. Диагноз: ИБС. Стенокардия напряжения IIIФК. Гипертоническая болезнь 3 стадии. Риск 4. ХСН IIа стадия, IIФК. Выбрать 3 препарата. В. Больной 67 лет. Диагноз: Гипертоническая болезнь 3 стадии, 3 степени повышения АД. Риск 4. ХСН IIб стадия, IIIФК. Сахарный диабет 2 типа, декомпенсация. Диабетическая нефропатия. Кашель при приеме иАПФ. Выбрать 4 препарата. Ответ: А-4,10. Б-7,10,11. В-3,5,7,9. Тесты на соотнесение (R-тип) Варианты ответа: 1. диазоксид 2. нифедипин 3. клонидин 4. периндоприл 5. лозартан 6. рилменидин 7. метопролол 8. фелодипин 9. лизиноприл 10. пропранолол 79 11. гипотиазид Для каждого описания механизма подберите наиболее вероятное лекарственное средство. Условия задания: А. Препарат активностью. обладает выраженной Уменьшает периферической концентрацию симпатолитической циркулирующих катехоламинов вследствие торможения высвобождения катехоламинов из хромафинных клеток. Увеличивает суточный диурез. Снижает уровень микроальбуминурии. Увеличивает секрецию инсулина поджелудочной железе в ответ на нагрузку глюкозой. Усиливает липолиз в адипоцитах, снижает плазменные уровни триглицеридов и холестерина. Б. Уменьшает ОПСС. Увеличивает почечный кровоток, снижает внутриклубочковое АД и экскрецию альбумина за счет расширения афферентных артериол клубочков почек. Обладает антиатеросклеротическим и антиагрегантным действием Ответ: А-6. Б- 8. СИТУАЦИОННЫЕ ЗАДАЧИ Задача №1 Больная С, 65 лет, поступила с жалобами на умеренные головные боли в затылочной и височной области, головокружение, мелькание мушек перед глазами, одышку при подъеме на 2 этаж. Из анамнеза: страдает артериальной гипертонией в течение 15 лет, максимальные цифры АД 220/120, лекарства принимает нерегулярно, АД не контролирует. Объективно: состояние удовлетворительное. Дыхание везикулярное, хрипов нет. Тоны сердца приглушены, ритмичные, акцент II тона над аортой. ЧСС 75 в минуту, АД 190/110 мм. рт. ст. Живот мягкий безболезненный, пастозность стоп. Почки не пальпируются, симптом поколачивания отрицательный. 80 При обследовании: ОАК: Нb- 122 г/л, эр – 3,5х1012/л, Л – 5,9х109/л, п-1, с-63, э-2, м-5, лф-29. СОЭ-4 мм/ч. ОАМ: уд.вес. 1012, св.желтая, белок – 0,3г/л, л-1-2 в п/з, эр-2-3 в п/з, гиалиновые цилиндры единичные. Суточная протеинурия – 650 мг. Мочевина сыворотки – 10 ммоль/л, креатинин 0,2 ммоль/л, клубочковая фильтрация 30 мл/мин, калий 4,8 ммоль/л, холестерин 8,6 ммоль/л. 1. Сформулируйте диагноз. 2. Назовите препараты выбора для лечения основного заболевания в данном случае. Выпишите рецепты. 3. Составьте план контроля эффективности и безопасности проводимой фармакотерапии. Решение. Диагноз: Гипертоническая болезнь III стадия, 3 степени повышения АД. 1. Риск 4. ХСН IIА, IIФК. Первичный нефроангиосклероз. ХПН IIА. Гиперхолестеринемия. 2. Ингибиторы АПФ являются оптимальными препаратами для лечения АГ с нефропатией. В основе гипотензивного эффекта препаратов данной группы лежит предотвращение вазоконстрикторного действия ангиотензина II, снижение общего и расширение локального сосудистого выносящей почечной сопротивления. Препараты артерии, уменьшая вызывают тем самым внутриклубочковую гипертензию и гиперфильтрацию. Наряду с гипотензивным эффектом ингибиторы АПФ обладают нефропротективным свойством за счет блокады пролиферации мезангиальных клеток, продукции ими оллагена и фактора роста, что предупреждает склерозирование почек и замедляет развитие ХПН. При умеренно выраженной почечной недостаточности (креатинин менее 300 мкмоль/л) иАПФ в большинстве случаев не вызывают повышение уровня креатинина и калия. При нарастании этих показателей на протяжении 1–2 недель препараты следует отменять. 81 У данного больного осторожно можно назначить иАПФ фозиноприл, имеющий 2 пути выведения (почки и печень). Rp: Fosinoprili 0,01 D.t.d. N28 in tab. S. Применять по 1 таблетке 1 раз в день утром. Контроль АД (должно быть менее 130/80), калия (д.б менее 5,5 ммоль/л), креатинина (д.б. менее 0,3 ммоль/л). Ввиду того, что у больной 3 степень АГ и ХПН, необходимо проведение рациональной комбинированной терапии. К иАПФ оптимально в данном случае добавить антагонист кальция, например, амлодипин, который будет расширять дополнительно афферентные артериолы клубочков, оказывать антисклеротическое действие. Rp: Amlodipini 0,01 D.t.d. N30 in tab. S. Применять по 1 таблетке 1 раз в день утром. Контроль АД (должно быть менее 130/80). При неэффективности возможно назначения диуретиков – только петлевых, поскольку КФ составляет 30 мл/мин. Больному с очень высоким риском сердечно-сосудистой смерти наряду с гипотензивными препаратами необходимо назначение статинов и аспирина. Rp: Simvastatini 0,02 D.t.d. N28 in tab. S. Применять по 1 таблетке 1 раз в день вечером. Контроль холестерина (д.б менее 4,5 ммоль/л), ЛПНП (менее 2,5 ммоль/л), ТГ (менее 1,7 ммоль/л), ЛПВП (более 1 ммоль/л). АСТ, АЛТ, КФК (не должны превышать верхнюю границу нормы в 3 раза). Rp: Аcidi acetylsalicylici 0,5 D.t.d. N10 in tab. S. Применять по ¼ таблетке после ужина при стабилизации АД. 82 Задача №2 Больной Д, 45 лет, обратился в поликлинику с жалобами на головные боли в височной области, больше к вечеру после работы в течение последних 3 месяцев. Одышка только при значительной физической нагрузке. Из анамнеза: 2 года назад перенес острый инфаркт миокарда без зубца Q, давящие боли за грудиной беспокоят только при выполнении тяжелой физической работы в саду. АД не контролирует, хотя несколько раз у врача было зафиксировано повышение до 150/90. Ежедневно принимает аторвастатин 10 мг, аспирин 125 мг. Объективно: состояние удовлетворительное. Дыхание везикулярное, хрипов нет. Тоны сердца приглушены, ритмичные. ЧСС 82 в минуту, АД 150/90 мм. рт. ст. Живот мягкий безболезненный, отеков нет. Почки не пальпируются, симптом поколачивания отрицательный. 1. Сформулируйте диагноз. 2. Назовите препарат выбора для лечения артериальной гипертензии в данном случае. Выпишите рецепты. 3. Составьте план контроля эффективности и безопасности проводимой фармакотерапии. Решение. 1. Диагноз: ИБС. Стенокардия напряжения IФК. ПИКС (ОИМ без Q от 2005). Гипертоническая болезнь III стадия, 1 степени повышения АД. Риск 4. ХСН I, IФК. 2. Бета-адреноблокаторы являются оптимальными препаратами для лечения АГ и ИБС. В основе гипотензивного эффекта препаратов данной группы лежит блокада ß1-адренорецепторов в сердце, что приводит к снижению СВ и ЧСС; блокада пресинаптических ß-адренорецепторов, способствующих выделению норадреналина из симпатических нервных окончаний; угнетение секреции ренина, образования ангиотензина II и альдостерона; снижение вазомоторной 83 активности центральной нервной системы и перестройки барорецепторных механизмов дуги аорты и каротидного синуса. Данному больному необходимо назначить селективный, пролонгированный бета-блокатор, например, бисопролол. Rp: Bisoprololi 0,005 D.t.d. N50 in tab. S. Применять по 1 таблетке 1 раз в день утром. Контроль ЧСС (д.б. 50-60 уд/мин). Прием статинов и аспирина необходимо продолжить. Rp: Atorvastatini 0,01 D.t.d. N30 in tab. S. Применять по 1 таблетке 1 раз в день вечером. Контроль холестерина (д.б менее 4,5 ммоль/л), ЛПНП (менее 2,5 ммоль/л), ТГ (менее 1,7 ммоль/л), ЛПВП (более 1 ммоль/л). АСТ, АЛТ, КФК (не должны превышать верхнюю границу нормы в 3 раза). Rp: Аcidi acetylsalicylici 0,5 D.t.d. N10 in tab. S. Применять по ¼ таблетке 1 раз в день после ужина. 84 ЗАКЛЮЧЕНИЕ Необходимость разработки данного пособия продиктована особой значимостью проблемы артериальной гипертонии в нашей стране и реализацией в настоящее время Федеральной целевой программы «Профилактика и лечение артериальной гипертонии в Российской Федерации». В данном учебном пособии представлены цели и задачи гипотензивной терапии, современные классификации основных групп антигипертензивных средств. Сделана попытка с современных позиций дать всестороннюю оценку каждой группы антигипертензивных средств в эпоху доказательной медицины. Изложены принципы выбора эффективных, безопасных, доступных лекарственных средств для проведения современной индивидуализированной фармакотерапии артериальной гипертензии. Особое внимание уделено изучению фармакокинетики и фармакодинамики гипотензивных препаратов, их изменениям при нарушении функции различных органов и систем, взаимодействию и нежелательным лекарственным реакциям. Четкое представление о показаниях и противопоказаниях к применению лекарственных средств, дозировании, кратности приема, побочных действиях, способность рационально комбинировать гипотензивные препараты разных групп способствует формированию умений и навыков, необходимых в деятельности врача для проведения фармакотерапии в зависимости от варианта артериальной гипертонии. Не менее важным является умение выбирать необходимые методы адекватного контроля эффективности и безопасности лечения и предсказывать риск развития нежелательных лекарственных реакций, а при их возникновении выявлять и предлагать способы коррекции. Пособие предназначено для клинических интернов. 85 ПРИЛОЖЕНИЕ Список основных лекарственных препаратов, рекомендуемых для применения в кардиологической практике (из Формуляра Вятского кардиологического общества) Действующее вещество Каптоприл Эналаприл Периндоприл Квинаприл Рамиприл Спираприл Фозиноприл Лизиноприл Моэксиприл Метопролола сукцинат Метопролола тартрат Бисопролол Карведилол Небиволол Бетаксолол Верапамил-ретард Дилтиазем-ретард Патентованные Фирма названия ИНГИБИТОРЫ АПФ Капотен Bristol-Myers-Squibb Капотен Акрихин ОАО Ренитек Merck Sharp Dohme Энап KRKA Эднит Gedeon Richter Берлиприл Berlin-Chemi Энаренал Polpharma Престариум Servie Аккупро Goedecke Gmbh Продается Pfizer Тритаце Hoechst Хартил Эгис Квадроприл AWD. Pharma Gmbh Продается Pliva Моноприл Bristol-Myers-Squibb Диротон Gedeon Richter Ирумед Belupo Лизинотон Actavis Моэкс Schwarz Pharma БЕТА-АДРЕНОБЛОКАТОРЫ Беталок ЗОК Astra Zeneca Эгилок Egis Эгилок ретард Метокард Polpharma Конкор Merck Конкор кор Продается Nykomed Дилатренд F.Hoffman-La Roch Кориол KRKA Карветренд Pliva Таллитон Egis Небилет Berlin-Chemi Локрен Synthelabo Groupe АНТАГОНИСТЫ КАЛЬЦИЯ Изоптин Abbott Финоптин Orion Верогалид ЕР Galena Лекоптин Lek Дилтиазем Pliva Дилтиазем ретард Дилтиазем Страна Австралия Россия Швейцария Словения Венгрия Германия Польша Франция Германия США Германия Венгрия Германия Хорватия Австралия Венгрия Хорватия Исландия Германия Великобритания Венгрия Польша Германия Норвегия Германия Словения Хорватия Венгрия Германия Франция США Финляндия Чехия Словения Хорватия Германия Австрия 86 Нифедипин ретард Фелодипин Лацидипин Амлодипин Ланнахер Кардил Адалат СЛ Кордафлекс ретард Кордипин ХЛ Плендил Лаципил Норваск Финляндия Bayer Egis KRKA Германия Венгрия Словения Astra Zeneca Великобритания Glaxo Smith Kline Великобритания Heinrich Mack Nachf Германия Продается Pfizer США Нормодипин Gedeon Richter Венгрия Тенокс KRKA Словения Кардилопин Egis Венгрия АНТАГОНИСТЫ РЕЦЕПТОРОВ К АНГИОТЕНЗИНУ II Кандесартан Атаканд Astra Zeneca Великобритания Эпросартан Теветен Solvay Pharma Нидерланды Лосартан Козаар Нидерланды Merck Sharp & Лозап Словения Dohme Zentiva Телмисартан Микардис Boehringer Ingelheim Австрия Валсартан Диован Novartis Pharma Швейцария ДИУРЕТИКИ Индапамид Арифон ретард Servie Франция Равел СР KRKA Словения Ариндап Polpharma Польша Гидрохлортиазид Гипотиазид Chinoin Венгрия Фуросемид Лазикс Aventis Pharma Ирландия Торасемид Диувер Pliva Хорватия Спиронолактон Альдактон Searl, a division of Великобритания Monsanto Верошпирон Gedeon Richter Венгрия КОМБИНИРОВАННЫЕ ПРЕПАРАТЫ Метопролола Логимакс Astra Zeneca АВ Швеция сукцинат 47,5 мг + фелодипин 5 мг Трандолаприл 2 мг + Тарка Abbott Германия верапамила GmbH&Co.KG гидрохлорид 180 мг Лизиноприл 20 мг + Ирузид Belupo Хорватия гипотиазид 12,5 мг Периндоприл 2 мг + Нолипрел Servie Франция индапамид 0,625 мг Периндоприл 4 мг + Нолипрел форте Servie Франция индапамид 1,25 мг Фозиноприл 10 мг + Фозид 10 Bristol-MyersИталия гипотиазид 12,5 мг Squibb Фозиноприл 20 мг + Фозид 20 Bristol-MyersИталия гипотиазид 12,5 мг Squibb Эналаприл 20 мг + Ко-ренитек Merck Sharp Dohme Нидерланды гипотиазид 12,5 мг Эналаприл 20 мг + Энап НЛ 20 KRKA Словения 87 гипотиазид 12,5 мг Эналаприл 10 мг + Энап НЛ Энап Н Словения гипотиазид 12,5 мг Эналаприл 10 мг + Энап Н Энап Н Словения гипотиазид 25 мг Валсартан 80/160 мг Ко-диован Novartis Pharma Швейцария + гипотиазид 12,5 мг Лосартан 50 мг + Гизаар Нидерланды Merck Sharp & гипотиазид 12,5 мг Dohme Лосартан 50 мг + Лозап плюс Zentiva Чехия гипотиазид 12,5 мг Примечание: жирным шрифтом выделены оригинальные лекарственные средства. 88 СПИСОК УСЛОВНЫХ СОКРАЩЕНИЙ АГ – артериальная гипертензия АГП – антигипертензивный препарат АД – артериальное давление АПФ – ангиотензинпревращающий фермент АТ 2 – ангиотензин 2 БАБ – бета-адреноблокатор БРА – блокатор рецепторов к ангиотензину ВСА – внутренняя симпатомиметическая активность ГБ – гипертоническая болезнь ГЛЖ – гипертрофия левого желудочка ГМК – гладкомышечные клетки ГК – гипертонический криз ИАПФ – ингибитор ангиотензинпревращающего фермента ИСАГ - изолированная систолическая артериальная гипертензия ЛЖ – левый желудочек ЛПВП – липопротеид высокой плотности ЛПНП – липопротеид низкой плотности ЛС – лекарственное средство ОПСС – общее периферическое сосудистое сопротивление ОЦК – объем циркулирующей крови РААС – ренин-ангиотензин-альдостероновая система САС – симпатическая нервная система СНС – симпатическая нервная система СВ – сердечный выброс ССС – сердечно-сосудистая система ХСН – хроническая сердечная недостаточность ЦНС – центральная нервная система ЧСС – частота сердечных сокращений 89 РЕКОМЕНДУЕМАЯ ЛИТЕРАТУРА 1. Клиническая фармакология: Учебник /Под.ред. В.Г. Кукеса. – 3-е изд., перераб. и доп. – М.: ГЭОТАР - Медиа, 2006. – 944 с. 2. Машковский М.Д. Лекарственные средства: пособие для врачей в 2 томах – 15-е изд., перераб. и доп. – М.: ООО «Издательство Новая Волна», 2007. – 1026 с. 3. Рациональная фармакотерапия сердечно-сосудистых заболеваний: руководство для практических врачей /под общей редакцией Е.И. Чазова, Ю.Н. Беленкова. – М.: Литтерра, 2005. – 972 с. 4. Рекомендации по профилактике, диагностике и лечению артериальной гипертензии экспертов ВНОК, 2004 (2 пересмотр). 5. Руководство по артериальной гипертонии /Под ред. Е.И.Чазова, И.Е.Чазовой. – М.: Медиа Медика, 2005. – 784с. 6. Тарловская Е.И. Актуальные вопросы диагностики и лечения артериальной гипертонии. – Киров, 2002. – 66 с. 90 91 92