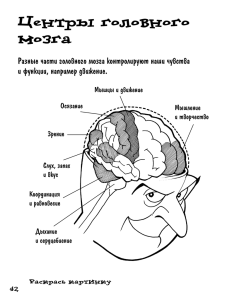
Методичка_по_неврологии
advertisement

ГОМЕЛЬСКИЙ ГОСУДАРСТВЕННЫЙ МЕДИЦИНСКИЙ ИНСТИТУТ КАФЕДРА НЕВРОЛОГИИ И НЕЙРОХИРУРГИИ МЕТОДИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО НЕВРОЛОГИИ Для студентов четвёртого курса. Гомель 1999 ТЕМА: ОРГАНИЗАЦИЯ ДВИГАТЕЛЬНОЙ СФЕРЫ ЧЕЛОВЕКА. СИНДРОМЫ ДВИГАТЕЛЬНЫХ РАССТРОЙСТВ. Учебно-методическое пособие к практическому занятию № 1 Авторы: Янкелевич Ю.Д., Детинкин К.Г. Введение (актуальность темы). Большинство болезней нервной системы сопровождается повреждением структур, отвечающих за произвольные движения. Причем самые тяжелые и инвалидизирующие, такие как инсульты, травмы, рассеянный склероз, боковой амиотрофический склероз, как правило, сопровождаются расстройствами двигательных функций приводящими к инвалидизации больных. Знание симптоматики развивающейся при поражении структур отвечающих за произвольные движения является одной из фундаментальных основ топической диагностики заболеваний нервной системы. Основные учебные вопросы (план занятия). 1. Двигательная сфера – взаимодействие системы произвольных движений, экстрапирамидной и система координации движений. 2. Строение корково-мышечных путей системы произвольных движений. 3. Рефлексы, классификация (поверхностные, глубокие), уровни замыкания, варианты изменений. 4. Симптомы центрального паралича. 5. Симптомы периферического паралича. 6. Терминология нарушений произвольных движений: парез, паралич, плегия, моно-, геми-, тетра- и парапарезы. 7. Синдромы двигательных нарушений при поражении полушарий, ствола мозга, спинного мозга, корешков и сплетений, периферических нервов. Реферат занятия. Анатомия проводящих путей произвольных движений. Главным двигательным путем, осуществляющим произвольные движения, является путь, соединяющий прецентральную извилину коры с поперечнополосатой мускулатурой противоположной стороны тела – кортикомускулярный (пирамидный) путь. Этот путь двухнейронный, состоит из центрального (коркового, верхнего) и периферического (переднерогового, нижнего) мотонейронов. Центральный мотонейрон залегает в 5 слое коры прецентральной извилины (гигантские пирамидные клетки Беца). Имеется определенная соматотопическая организация прецентральной извилины: в верхней трети залегают нейроны иннервирующие ногу, в средней трети – тело и руку, в нижней трети – лицо и язык. Чем более сложные и точные движения выполняет группа мышц, тем большим количеством нейронов, а значит и площадью их залегания, она представлена в прецентральной извилине. Часть кортикоспиномускулярного пути, начинающаяся в верхних двух третях прецентральной извилины и идущая через переднероговые мотонейроны к мышцам туловища и конечностей называется пирамидным (кортикоспинальным) путем, а часть, начинающаяся в нижней трети и идущая через двигательные ядра ствола мозга к мышцам лица, головы и языка – кортико-нуклеарным. Аксоны первого мотонейрона проходят через внутреннюю капсулу, причем кортикоспинальный путь расположен в передних двух третях задней ножки, а кортико-нуклеарный – в колене внутренней капсулы. Волокна кортико-нуклеарного пути, подходя к соответствующим двигательным ядрам ствола, осуществляют неполный перекрест, таким образом, 2 периферические мотонейроны ствола связаны как со своим, так и с противоположным полушарием. Поэтому при одностороннем поражении кортико-нуклеарных волокон не наблюдается симптоматики центрального паралича соответствующих мышц. Исключением являются XII и VII пары: к ядру XII пары перекрест полный, к верхней части ядра VII пары перекрест не полный, а к нижней полный. Волокна кортикоспинального пути проходят транзитом через ствол мозга и на границе со спинным мозгом совершают перекрест. При этом большая часть (80 %) переходит на противоположную сторону, где ложится в боковые канатики спинного мозга, образуя боковой кортикоспинальный (пирамидный) путь, оканчивающийся в передних рогах спинного мозга на всем его протяжении. Меньшая часть (20 %) не перекрещиваясь, спускается в передних канатиках спинного мозга своей стороны, формируя передний кортикоспинальный (пирамидный) путь, также заканчивающийся в передних рогах спинного мозга. Рефлексы. Рефлекс – реакция организма на воздействие факторов внешней среды, осуществляемая с помощью нервной системы. Рефлексы разделяют на безусловные, т. е. врожденные реакции и условные, т. е. новые временные связи, вырабатываемые на основе безусловных рефлексов в процессе индивидуального развития. Все нейроны, участвующие в осуществлении рефлекса, образуют его рефлекторную дугу. Рефлекторные дуги безусловных рефлексов состоят из трех нейронов: афферентного, вставочного и эфферентного. Иногда импульс может переходить с афферентного нейрона на эфферентный, т. е. рефлекторная дуга в таком случае двухнейронная. В зависимости от места вызывания (рефлексогенные зоны), безусловные рефлексы делятся на поверхностные (с кожи и слизистых), глубокие (сухожильные и периостальные) и дистантные (световые, обонятельные, слуховые). А) Поверхностные рефлексы. Роговичный рефлекс – смыкание век при прикосновении к роговице; Конъюнктивальный рефлекс – смыкание век при прикосновении к конъюнктиве; Рефлекс с мягкого неба – поднятие мягкого неба и язычка при прикосновении к нему свернутой в трубочку бумажкой или шпателем; Глоточный рефлекс – кашлевые или рвотные движения, возникающие при прикосновении к стенке глотки свернутой в трубочку бумажкой либо шпателем; Брюшные рефлексы (верхний, средний и нижний) - сокращение мышц одноименной половины брюшной стенки при раздражении ее кожи концом спички или острием рукоятки молоточка ниже края реберной дуги, на уровне пупка и выше паховой складки; Подошвенный рефлекс – сгибание всех пальцев стопы при штриховом раздражении подошвенной поверхности стопы концом спички или рукояткой молоточка; Кремастерный рефлекс – приподнимание яичка при раздражении (легкий укол, штриховое раздражение) кожи внутренней поверхности бедра; Анальный рефлекс – сокращение сфинктера заднего прохода при легком уколе кожи вблизи него. Б) Глубокие рефлексы. Нижнечелюстной рефлекс – сокращение жевательной мускулатуры при ударе молоточком по пальцу, наложенному на подбородок; Запястно-лучевой (карпорадиальный) рефлекс – лёгкое сгибание руки в локтевом 3 суставе и пронация предплечья, в ответ на удар по шиловидному отростку лучевой кости; Биципитальный рефлекс – сгибание предплечья при ударе по сухожилию двуглавой мышцы плеча; Триципитальный рефлекс – разгибание полусогнутого предплечья при ударе по сухожилию трёхглавой мышцы плеча; Коленный рефлекс – разгибание голени при ударе по связке надколенника; Ахиллов рефлекс – подошвенное сгибание стопы при ударе по ахиллову сухожилию. Расстройства рефлекторной деятельности. Выделяют: Гипорефлексия – снижение рефлексов; Арефлексия – утрата рефлексов; Анизорефлексия – неравномерность рефлексов на симметричных участках тела; Гиперрефлексия – повышение рефлексов. Крайняя степень повышения рефлексов – клонус. При поражении пирамидного пути часто возникают рефлексы, отсутствующие у здоровых людей – патологические рефлексы. Различают следующие патологические рефлексы: рефлексы орального автоматизма, стопные и кистевые. Рефлексы орального автоматизма наблюдаются при двустороннем поражении кортиконуклеарных волокон. К ним относятся: Хоботковый рефлекс – сокращение круговой мышцы рта при легком ударе молоточком по губе; Назо-лабиальный рефлекс – сокращение мышц губ при постукивании молоточком по кончику носа; Сосательный рефлекс – сосательные движения губ при легком штриховом их раздражении; Ладонно-подбородочный рефлекс (Маринеску-Радовичи) – сокращение подбородочной мышцы при штриховом раздражении кожи в области тенара; Дистанс-оральный рефлекс Карчикяна - сокращение мышц губ при слежении глазами за приближающимся молоточком. Патологические стопные рефлексы могут быть сгибательные и разгибательные. А) К разгибательным относятся: Рефлекс Бабинского – разгибание первого пальца стопы в ответ на раздражение наружного края подошвы рукояткой молоточка, при этом остальные пальцы сгибаются или расходятся "веером"; Рефлекс Оппенгейма – разгибание большого пальца стопы в ответ на скользящее и давящее движение сверху вниз по переднему краю большеберцовой кости первого и второго пальцев врача; Рефлекс Гордона – разгибание первого пальца стопы при сжатии икроножной мышцы; Рефлекс Шеффера – разгибание первого пальца стопы при сдавлении ахиллова сухожилия. Б) К сгибательным рефлексам относятся: Рефлекс Россолимо – сгибание II–V пальцев стопы в ответ на короткие и быстрые удары по подушечкам ногтевых фаланг пальцами исследователя; 4 Рефлекс Бехтерева-Менделя – сгибание II–V пальцев в ответ на поколачивание молоточком в области III–IV плюсневых костей; Рефлекс Жуковского-Корнилова – сгибание пальцев в ответ на поколачивание молоточком по передним отделам подошвы. Для исследования двигательной сферы человека наряду с проверкой рефлексов необходимо изучить силу, тонус мышц, объём активных и пассивных движений в конечностях. Сила мышц определяется по сопротивлению, которое оказывает больной исследующему при попытке согнуть или разогнуть руку, свести разведённые пальцы и т. п. Мышечный тонус определяется по степени напряжения и сопротивления пассивному движению со стороны расслабленных мышц. Различают снижение мышечного тонуса (гипотонию) вплоть до его отсутствия (атония) и повышение – гипертонию. Гипертония может быть спастической (сопротивление максимально в начале исследования и по мере него постепенно ослабевает – симптом "складного ножа") и пластической (сопротивление пассивному движению осуществляется прерывисто – симптом "зубчатого колеса"). Первая характерна для поражения пирамидной системы, вторая для экстрапирамидной. Расстройства движения. Расстройства произвольных движений могут проявляться в виде снижения мышечной силы и объёма активных движений – пареза, либо в виде полной утраты мышечной силы и активных движений – плегии (паралича). В случае поражения одной конечности говорят о монопарезе, при поражении одноимённых конечностей о парапарезе (верхнем или нижнем), половины тела о гемипарезе, если пострадали все конечности – это тетрапарез. В случае полного исчезновения активных движений речь идёт соответственно о моноплегии, параплегии, гемиплегии и тетраплегии. В зависимости от уровня поражения кортикоспинальных путей различают центральный и периферический параличи. Центральный (спастический) паралич наблюдается при поражении центрального мотонейрона и его аксона. Для него характерны мышечная гипертония, гиперрефлексия вплоть до появления клонусов, оживление глубоких рефлексов и расширение зон их вызывания, исчезновение поверхностных рефлексов, а также появление патологических рефлексов, защитных рефлексов и синкинезий. Периферический (атрофический, вялый) паралич наблюдается при поражении периферического мотонейрона и его аксона. Для него характерны мышечная гипотония вплоть до атонии, гипорефлексия, вплоть до арефлексии, гипотрофия вплоть до атрофии и изменения электровозбудимости мышц при электродиагностике. 1. 2. 3. 4. 1. Основная литература. Гусев Е.И., Гречко В.Е., Бурд Г.С. Нервные болезни: Учебник.- М.: Медицина, 1988, гл.2, с. 66-96. Мартынов Ю.С. Нервные болезни: Учебное пособие.- М.: Медицина, 1988, гл.3, с. 52-68. Мисюк Н.С., Гурленя А.М. Нервные болезни. Ч.1. Основы топической диагностики.- 2-е изд.- Мн.: Выш. шк., 1984. Мисюк Н.С., Гурленя А.М. Нервные болезни. Ч.2. Клиника, диагностика, лечение.- 2-е изд.- Мн.: Выш. шк., 1985. Дополнительная литература. Болезни нервной системы. Руководство для врачей: Т.1, Т.2 /Н.Н. Яхно, Д.Р. Штульман, 5 2. 3. 4. 5. 6. 7. 8. 6 П.В. Мельничук и др.- М.: Медицина, 1995. Дуус П. Топический диагноз в неврологии.: Пер. с англ.- М.: ИПЦ “Вазар-ферро”, 1995. Коллинз Р.Д. Диагностика нервных болезней. Иллюстрированное руководство: Пер. с англ.- М.: Медицина, 1986. Неврология детского возраста: Учебное пособие для ин-тов усоверш. врачей /Под ред. Г.Г. Шанько, Е.С. Бондаренко.- Минск: Выш. шк., 1985. Сандригайло Л.И. Вспомогательные методы диагностики в невропатологии и нейрохирургии: Атлас /Под ред. И.П. Антонова.- Минск: Выш. шк., 1986. Скоромец А.А., Скоромец Т.А. Топическая диагностика заболеваний нервной системы: Руководство для врачей.- СПб.: Политехника, 1996. Справочник по неврологии /Под ред. Е.В. Шмидта, Н.В. Верещагина.- М.: Медицина, 1989. Шток В.Н. Фармакотерапия в неврологии: Справочник.- М.: Медицина, 1995. ТЕМА: ЧУВСТВИТЕЛЬНОСТЬ И ЕЕ РАССТРОЙСТВА. Учебно-методическое пособие к практическому занятию № 2 Авторы: Янкелевич Ю.Д., Детинкин К.Г. Введение (актуальность темы). Большинство болезней нервной системы сопровождается нарушением различных видов чувствительности. Порой подобные нарушения являются первыми и единственными признаками таких заболеваний как инсульт, опухоли головного и спинного мозга, сирингомиелия. Знание симптоматики, развивающейся при поражении структур, отвечающих за чувствительность, является одной из фундаментальной основ топической диагностики заболеваний нервной системы. Основные учебные вопросы (план занятия). 1. 2. 3. 4. 5. 6. 7. 8. Определение чувствительности. Схема строения чувствительного анализатора. Классификация (поверхностные, глубокие, сложные виды чувствительности). Проводники системы поверхностной чувствительности. Проводники системы глубокой чувствительности. Виды чувствительных расстройств. Синдромы расстройств чувствительности при поражении периферических нервов, сплетений, спинномозговых корешков, сегментов спинного мозга, ствола мозга, полушарий. Симптомы натяжения при заболеваниях и повреждениях нервных стволов. Реферат занятия. Чувствительность. Чувствительность – способность организма воспринимать раздражение, исходящие из окружающей среды или от собственных органов и тканей. В физиологии вся совокупность афферентных систем объединяется понятием – рецепции. Чувствительность – это частный случай рецепции, когда афферентные импульсы приводят к формированию ощущений. Не все, что подвергается рецепции, ощущается. Например: афферентные к мозжечку пути Говерса и Флексига до коры не доходят, проприорецептивные импульсы, проводимые по этим путям, не ощущаются, хотя и вызывают ответные реакции на мышцы за счет автоматизма мозжечковой системы. Раздражители внешней среды воспринимаются человеком с помощью специфичных функциональных систем – анализаторов. Анализаторы – это функциональные объединения структур периферической и центральной нервной системы, осуществляющие восприятие и анализ информации о явлениях внешней и внутренней среды. И. П. Павлов в структурном отношении разделял анализатор на три основных отдела: Рецепторные образования, воспринимающие и трансформирующие специфические раздражения (периферический отдел). Проводниковую систему с переключающими нейронами, передающими центростремительно импульс (кондуктивный отдел). Корковый конец анализатора, в котором происходит высший анализ и синтез полученных возбуждений (корковый отдел). Рецепторы (и в соответствие с ними чувствительность) разделяют на общие и специальные (связанные с органами чувств). Первые в свою очередь подразделяются на: Экстерорецепторы – болевые, температурные (луковицы Краузе, тельца Руффини), тактильные (тельца Фатера-Пачини, тельца Мейснера, Меркеля, Гольджи7 Маццони). Проприорецепторы – расположенные в мышцах, сухожилиях, связках, суставах. Интерорецепторы – расположенные во внутренних органах баро- и хеморецепторы. Проводящие пути глубокой и поверхностной чувствительности. А) Проводники болевой и температурной чувствительности. Первый нейрон расположен (как и в других трактах общей чувствительности) в спинальных ганглиях и представлен псевдоуниполярным нейроном. Периферический отросток в составе спинномозгового нерва, сплетения, периферического нерва идет к рецепторам соответствующего дерматома. Аксоны образуют спинномозговой нерв и задний корешок. Войдя в вещество спинного мозга, эти волокна проходят краевую зону, студенистое вещество и в основании заднего рога образуют синапс со вторым нейроном. Клетки второго нейрона составляют так называемые собственные ядра – колонку нервных клеток, проходящую вдоль спинного мозга (столб Кларка). Еще до синапса аксон первого нейрона отдает коллатераль для дуги соответствующего сегментарного рефлекса. Аксон второго нейрона идет косо и вверх и на 1–2 сегмента выше в области передней спайки переходит на противоположную сторону. Войдя в боковой канатик противоположной стороны, аксон второго нейрона направляется вверх вместе с аналогичными волокнами, вступившими в боковой канатик ниже. Образуется пучок, проходящий через весь спинной мозг и мозговой ствол. В мосту и среднем мозге он с дорсальной стороны примыкает к lemniscus medialis и заканчивается в вентролатеральном ядре таламуса. По месту начала и окончания этот путь получил название спиноталамического. Аксоны третьего нейрона (таламического) через заднюю треть задней ножки внутренней капсулы в составе таламо-кортикального пути направляются в постцентральную извилину и верхнюю теменную дольку. Волокна бокового спино-таламического пути распределены очень своеобразно. От дерматомов, расположенных ниже (например, ноги) волокна ложатся кнаружи, а от расположенных более высоко (руки) – кнутри. Такая закономерность расположения длинных проводников, или закон эксцентрического расположения длинных проводников (закон Ауэрбаха-Флаттау), имеет значение для топической диагностики. При экстрамедуллярной опухоли зона расстройства поверхностной чувствительности начинается с дистальных отделов ноги, а при дальнейшем росте распространяется вверх (восходящий тип расстройств чувствительности). При интрамедуллярной опухоли зона расстройств чувствительности, наоборот, распространяется сверху вниз (нисходящий тип). Б) Проводники глубокой и тактильной чувствительности. Первый нейрон этого пути, как и других видов общей чувствительности, представлен клеткой спинномозгового ганглия. Аксон вступает в задний канатик своей стороны, отдавая ветвь для образования дуги сегментарного рефлекса, затем поднимается вверх до продолговатого мозга. Совокупность этих восходящих волокон образует тонкий и клиновидный пучки (пучки Голля и Бурдаха). В ходе волокон задних канатиков имеется следующая особенность – вновь пришедшие волокна ложатся кнаружи от имеющихся. Поэтому в медиально расположенном тонком пучке проходят волокна от нижней конечности, а в латеральном клиновидном от туловища и руки. Аксоны первых нейронов на уровне каудальных отделов продолговатого 8 мозга заканчиваются в одноименных ядрах. Здесь находятся тела вторых нейронов. Их аксоны переходят на противоположную сторону и принимают восходящее направление, в мосту мозга к ним присоединяются волокна болевой и температурной чувствительности. Этот путь имеет два названия: бульбо-таламический или, по старой номенклатуре, медиальная петля. Третий нейрон этого пути находится в таламусе, его аксон через заднюю треть задней ножки внутренней капсулы направляется к постцентральной извилине и верхней теменной дольке. Расстройства чувствительности. А) Виды расстройств чувствительности. Анестезия – утрата того или иного вида чувствительности. Существуют анестезия тактильная, тепловая (термоанестезия), болевая (анальгезия); Гипестезия – не полная утрата, а лишь снижение чувствительности, уменьшение интенсивности ощущений. Может касаться как всей чувствительности, так и ее отдельных видов; Гиперестезия – повышенная чувствительность; Гиперпатия – характеризуется повышением порога восприятия. Единичные уколы больной не ощущает, но серия уколов (5–6 и более) вызывает интенсивную и тягостную боль, которая возникает через некоторый скрытый период как бы внезапно. Указать место наносимого укола больной не может. Одиночные раздражения воспринимаются как множественные, зона этих ощущений расширяется. Восприятие ощущений остается и после прекращения нанесения раздражения (последействие); Дизестезия – извращение восприятия раздражения: прикосновение воспринимается как боль, холод как тепло; Полиестезия – одиночное раздражение воспринимается как множественное. Синестезия – ощущение раздражения не только в месте его нанесения, но и в какой-либо другой области; Аллохейрия – раздражение больной локализуется не там, где оно было нанесено, а на противоположной стороне тела обычно на симметричном участке. От рассмотренных выше видов расстройств чувствительности, выявляемых при обследовании, отличаются чувствительные феномены, возникающие без нанесения внешних раздражителей – боли и парестезии. Парестезии – патологические ощущения, испытываемые без раздражения извне, могут быть чрезвычайно разнообразными: ползание мурашек, жар или холод, покалывание, жжение. Боли – это реальное субъективное ощущение, обусловленное наносимым (слишком интенсивным) раздражением или патологическим процессом в организме. Боли бывают местные, проекционные, иррадиирующие и отраженные. Б) Типы чувствительных расстройств Периферический вариант – к нему относятся невральный, дистальный или полиневрический и плексусный типы. Сегментарный тип чувствительных расстройств наблюдается при поражении заднего рога, передней спайки заднего корешка и спинального ганглия. Проводниковый тип наблюдается при поражении спиноталамических путей на различных уровнях от спинного мозга до коры. Корковый вариант развивается при поражении корково-проекционной зоны анализатора поверхностной чувствительности. Невральный тип – наблюдается при поражении ствола периферического нерва, характеризуется нарушением всех видов чувствительности в области зоны 9 кожной иннервации данного нерва. Полиневритический тип – чувствительность нарушается в дистальных отделах рук и ног по типу "перчаток, чулок". Плексусный тип – как и при невральном типе наблюдается расстройство всех видов чувствительности, но в гораздо большей зоне, соответствующей территории иннервируемой нервами, исходящими из данного сплетения. Сегментарный тип – характеризуется диссоциированным расстройством поверхностной чувствительности в соответствующем данному сегменту дерматоме на стороне поражения. Поражение одного сегмента фактически не вызывает чувствительных расстройств из-за того, что каждый сегмент иннервирует еще и выше- и нижележащий дерматомы. Поражение области передней спайки характеризуется такими же расстройствами с двух сторон по типу "куртки". Проводниковый тип характеризуется расстройством чувствительности на 1–2 дерматома ниже уровня поражения проводящих путей. Интересным вариантом проводникового типа является альтернирующая гемианестезия – альтернирующий синдром, наблюдаемый при поражении ствола мозга, характеризующийся гипо- или анестезией половины лица и противоположной половины тела. Корковый тип характеризуется расстройством чувствительности на противоположной стороне тела по-типу гемигипестезии или гемианестезии. Может наблюдаться не только симптоматика выпадения, но и раздражения участка коры, что проявляется сенсорными Джексоновскими припадками. 1. 2. 3. 4. 1. 2. 3. 4. 5. 6. 7. 8. 10 Основная литература. Гусев Е.И., Гречко В.Е., Бурд Г.С. Нервные болезни: Учебник.- М.: Медицина, 1988. Мартынов Ю.С. Нервные болезни: Учебное пособие.- М.: Медицина, 1988. Мисюк Н.С., Гурленя А.М. Нервные болезни. Ч.1. Основы топической диагностики.- 2-е изд.- Мн.: Выш. шк., 1984. Мисюк Н.С., Гурленя А.М. Нервные болезни. Ч.2. Клиника, диагностика, лечение.- 2-е изд.- Мн.: Выш. шк., 1985. Дополнительная литература. Болезни нервной системы. Руководство для врачей: Т1, Т2 / Н.Н. Яхно, Д.Р. Штульман, П.В. Мельничук и др.- М.: Медицина, 1995. Дуус П. Топический диагноз в неврологии. Анатомия. Физиология. Клиника: Пер. с англ.М.: ИПЦ “Вазар-ферро”, 1995. Коллинз Р.Д. Диагностика нервных болезней. Иллюстрированное руководство: Пер. с англ.- М.: Медицина, 1986. Неврология детского возраста: анатомия и физиология нервной системы, методы исследования, клиническая синдромология: Учебное пособие для ин-тов усоверш. врачей / Под ред. Г.Г. Шанько, Е.С. Бондаренко.- Минск: Выш. шк., 1985. Сандригайло Л.И. Вспомогательные методы диагностики в невропатологии и нейрохирургии: Атлас / Под ред. И.П. Антонова.- Минск: Выш. шк., 1986. Скоромец А.А., Скоромец Т.А. Топическая диагностика заболеваний нервной системы: Руководство для врачей.- СПб.: Политехника, 1996. Справочник по неврологии / Под ред. Е.В. Шмидта, Н.В. Верещагина.- М.: Медицина, 1989. Шток В.Н. Фармакотерапия в неврологии: Справочник.- М.: Медицина, 1995. ТЕМА: СПИННОЙ МОЗГ. ПЕРИФЕРИЧЕСКАЯ НЕРВНАЯ СИСТЕМА. Учебно-методическое пособие к практическому занятию № 3 Авторы: Янкелевич Ю.Д., Детинкин К.Г. Актуальность темы: Заболевания, связанные с поражением спинного мозга, часто приводят к диагностическим ошибкам. Знание симптоматики, развивающейся при поражении спинного мозга, и умение выявлять ее является одной из главных задач топической диагностики заболеваний нервной системы. Поражения периферической нервной системы в том числе вертеброгенно обусловленные – это повседневная реальность, с которой приходится встречаться не только неврологам, но и врачам общего профиля. Неврологические проявления остеохондроза позвоночника являются самой распространенной причиной среди заболеваний с временной утратой трудоспособности. Основные учебные вопросы (план занятия). 1. Анатомия и физиология спинного мозга. 2. Кровоснабжение спинного мозга. 3. Симптоматика поражения переднего рога, заднего рога, бокового рога, бокового и заднего канатика. 4. Синдромы поражения спинного мозга в верхнешейном отделе, шейного утолщения, в грудном отделе, поясничного утолщения, конуса, эпиконуса, конского хвоста. 5. Синдромы Преображенского, Уильямсона, Броун-Секара. Реферат занятия. Анатомия спинного мозга. Спинной мозг представляет собой тяж длиной 42–45 см., окруженный тремя оболочками: твёрдой, паутинной и мягкой и расположенный внутри позвоночного канала. Между паутинной и мягкой мозговыми оболочками в субарахноидальном пространстве циркулирует цереброспинальная жидкость. Спинной мозг состоит из 31–33 сегментов, каждому из них соответствует две пары корешков – передних и задних. По длиннику различают: шейный отдел (8 сегментов), грудной отдел (12 сегментов), поясничный отдел (5), крестцовый отдел (5) и 1–3 копчиковых сегмента. Средняя величина диаметра поперечника спинного мозга – 10 мм; в шейном и пояснично-крестцовых отделах он увеличивается, что соответствует утолщениям. В шейное входят сегменты СV – Th1 (Th2), здесь диаметр составляет 12–14 мм, в пояснично-крестцовое сегменты L1 – S2, диаметр 11–13 мм. В процессе роста мозг отстаёт в длине от позвоночника, поэтому у взрослого он заканчивается на уровне верхнего края тела L2 позвонка. Спинномозговые корешки, направляющиеся к своим межпозвонковым отверстиям, лишь в верхних отделах расположены горизонтально. Уже начиная с грудного отдела, они идут косо вниз, а ниже мозгового конуса формируют, так называемый " конский хвост". На поперечном срезе спинного мозга различают серое вещество, имеющее форму бабочки, и окружающее его белое вещество. Серое вещество разделяют на передние (двигательные) и задние (чувствительные) рога. На уровне сегментов СVIII – LIII и SII – SV серое вещество образует боковые рога. В центре спинного мозга расположен центральный канал. В белом веществе различают передние, боковые и задние канатики. 11 В передних канатиках находятся преимущественно нисходящие пути – передний (неперекрещенный) пирамидный, вестибуло-спинальный, оливоспинальный, передний ретикуло-спинальный, текто-спинальный пути. Кроме того, в передних канатиках проходит тонкий чувствительный пучок – передний спинно-таламический путь. В боковых канатиках залегают как восходящие, так и нисходящие проводники. К восходящим относятся передний (Говерса) и задний (Флексига) спинно-мозжечковые пути (волокна неосознанной проприочувствительности) и боковой спино-таламический путь (волокна поверхностной чувствительности). К нисходящим относятся следующие проводники: боковой пирамидный путь, руброспинальный и ретикуло-спинальный пути. В задних канатиках проходят волокна глубокой чувствительности, формируя тонкий (Голля) и клиновидный (Бурдаха) пучки. Кровоснабжение спинного мозга магистрально-сегментарное, осуществляется ветвями позвоночной артерии (aa. spinalis ant. et post., магистральная часть) и аорты на различных её уровнях (aa. radiculomedullaris ant.et post., сегментарная часть). Выделяют 3 бассейна кровоснабжения по длиннику: 1. Цервикальный отдел (С1–Д3), передняя радикуломедуллярная артерия шейного утолщения; 2. Грудной отдел (Д4–Д8); 3. Пояснично-крестцовый отдел (Д9–S5), в 80 % кровоснабжается по магистральному типу за счёт большой передней радикуломедуллярной артерии Адамкевича, в 20 % случаев кровоснабжение по рассыпчатому типу, подкреплённому за счёт нижней артерии поясничного утолщения Депрож-Геттерона. По поперечнику выделяют тоже 3 бассейна: 1. Бассейн передней спинальной артерии; 2. Бассейн задней спинальной артерии; 3. Боковой артериальный ствол. Периферическая нервная система. Топографически условно выделяемая внемозговая часть нервной системы, включающая передние и задние корешки спинномозговых нервов, спинномозговые узлы, черепные и спинномозговые нервы, нервные сплетения и нервы. Одни структуры периферической нервной системы содержат только афферентные волокна, другие – только эфферентные, однако большинство периферических нервов являются смешанными и содержат в своём составе двигательные, чувствительные и вегетативные волокна. Для установления топического диагноза необходимо сопоставлять имеющиеся двигательные, чувствительные и вазомоторно-секреторно-трофические расстройства с анатомическим строением соответствующего участка периферической нервной системы. При этом двигательные расстройства носят, естественно, характер периферического паралича или пареза с присущими им атонией, атрофией мышц и реакцией перерождения, распространение которых зависит от уровня повреждения нерва. Чувствительные расстройства могут проявляться в виде симптомов раздражения, выпадения или сочетания тех и других, наиболее часто встречающиеся – боли. 12 1. 2. 3. 4. 1. 2. 3. 4. 5. 6. 7. 8. Основная литература. Гусев Е.И., Гречко В.Е., Бурд Г.С. Нервные болезни: Учебник.- М.: Медицина, 1988, гл. 7,8 (с.214-249; с.249-302). Мартынов Ю.С. Нервные болезни: Учебное пособие.- М.: Медицина, 1988, гл. 7 (с. 111117), гл. 8 (с. 118-134); гл. 6 (с.107-110), гл. 12 (с. 172-195). Мисюк Н.С., Гурленя А.М. Нервные болезни. Ч.1. Основы топической диагностики.- 2-е изд.- Мн.: Выш. шк., 1984, гл. 10 (с. 130-142), гл. 13 (с. 178-189); гл. 9 (с. 118-129). Мисюк Н.С., Гурленя А.М. Нервные болезни. Ч.2. Клиника, диагностика, лечение.- 2-е изд.- Мн.: Выш. шк., 1985, гл. 9 (с. 90-108). Дополнительная литература. Болезни нервной системы. Руководство для врачей: Т1, Т2 / Н.Н. Яхно, Д.Р. Штульман, П.В. Мельничук и др.- М.: Медицина, 1995. Дуус П. Топический диагноз в неврологии. Анатомия. Физиология. Клиника: Пер. с англ.М.: ИПЦ “Вазар-ферро”, 1995. Коллинз Р.Д. Диагностика нервных болезней. Иллюстрированное руководство: Пер. с англ.- М.: Медицина, 1986. Неврология детского возраста: анатомия и физиология нервной системы, методы исследования, клиническая синдромология: Учебное пособие для ин-тов усоверш. врачей / Под ред. Г.Г. Шанько, Е.С. Бондаренко.- Минск: Выш. шк., 1985. Сандригайло Л.И. Вспомогательные методы диагностики в невропатологии и нейрохирургии: Атлас / Под ред. И.П. Антонова.- Минск: Выш. шк., 1986. Скоромец А.А., Скоромец Т.А. Топическая диагностика заболеваний нервной системы: Руководство для врачей.- СПб.: Политехника, 1996. Справочник по неврологии / Под ред. Е.В. Шмидта, Н.В. Верещагина.- М.: Медицина, 1989. Шток В.Н. Фармакотерапия в неврологии: Справочник.- М.: Медицина, 1995. 13 ТЕМА: ЧЕРЕПНЫЕ НЕРВЫ. Учебно-методическое пособие к практическому занятию № 4 Авторы: Янкелевич Ю.Д., Детинкин К.Г. Введение (актуальность темы): Поражение черепных нервов может наблюдаться практически при всех заболеваниях головного мозга – инсультах и опухолях, энцефалитах и менингитах, травмах и абсцессах. Поражение черепных нервов может наблюдаться также при всех видах полинейропатий, включая такие угрожающие жизни, как острая воспалительная демиелинизирующая полинейропатия и дифтерийная. Бульбарный синдром, возникающий при поражении 9й, 10й и 12й пар черепных нервов, является синдромом, угрожающим жизни больного. Таким образом, знание симптоматики поражения черепных нервов и умение выявлять ее является одной из основ топической диагностики заболеваний нервной системы. Основные учебные вопросы (план занятия). 1. Анатомия 3, 4, 5, 6, 7, 9, 10, 11 и 12-й пар черепных нервов. 2. Методы исследования функции, 3, 4, 5, 6, 7, 9, 10, 11 и 12-й пар черепных нервов. 3. Синдромы поражения 3, 4, 5, 6, 7, 9, 10, 11 и 12-й пар черепных нервов. 4. Бульбарный и псевдобульбарный параличи. 9. Реферат занятия. Клиническая анатомия черепных нервов. Глазодвиательный нерв (III пара). А) Анатомия и физиология: Ядро глазодвигательного нерва расположено в дне сильвиева водопровода, на уровне передних бугров четверохолмия в ножке мозга. Из черепа нерв выходит вместе с отводящим, блоковым и 1ой ветвью тройничного нерва через верхнюю глазничную щель. Иннервирует 5 наружных (поперечнополосатых) и 2 внутренних (гладких) мышцы. Ядра глазодвигательного нерва состоят из 5ти клеточных групп: два наружных крупноклеточных ядра, два мелкоклеточных ядра (Якубовича) и одно внутреннее, непарное, мелкоклеточное ядро Перлеа. Из парного наружного крупноклеточного ядра исходят волокна для следующих наружных мышц: поднимающей верхнее веко, поворачивающей глазное яблоко кверху и несколько кнутри, поворачивающей глазное яблоко кверху и несколько кнаружи, двигающей глазное яблоко кнутри, двигающей глазное яблоко книзу и несколько кнутри. Из парного мелкоклеточного (парасимпатического) ядра Якубовича идут волокна к гладкой внутренней мышце глаза – суживающей зрачок. Из непарного внутреннего мелкоклеточного (аккомодационного) ядра выходят парасимпатические волокна для цилиарной мышцы. Б) Симптомы поражения: Птоз – глаз закрыт опущенным верхним веком; Глазное яблоко повернуто кнаружи и слегка вниз – расходящееся косоглазие; Диплопия при поднятом верхнем веке; Мидриаз – расширен зрачок; Паралич аккомодации – ухудшается зрение на близком расстоянии; Нарушена конвергенция; Экзофтальм – глаз несколько выстоит из орбиты вследствие потери тонуса ряда наружных мышц глаза. 14 Блоковый нерв (IY пара). А) Анатомия и физиология: Ядро расположено в дне сильвиева водопровода на уровне задних бугров четверохолмия. Волокна из ядра совершают полный перекрест в переднем мозговом парусе. Блоковый нерв выходит из полости черепа через верхнюю глазничную щель. Иннервирует в орбите верхнюю косую мышцу, поворачивающую глазное яблоко кнаружи и вниз. Б) Симптомы поражения: Сходящееся косоглазие, диплопия только при взгляде вниз (симптом лестницы). Отводящий нерв (YI пара). А) Анатомия и физиология: Ядро расположено дорсально в варолиевом мосту, в дне ромбовидной ямки. Выходит из полости черепа через верхнюю глазничную щель в орбиту, где иннервирует наружную прямую мышцу, поворачивающую глазное яблоко кнаружи. Б) Симптомы поражения: Невозможность поворота глазного яблока кнаружи, диплопия при взгляде в сторону пораженной мышцы, сходящееся косоглазие, иногда головокружение и вынужденное положение головы. Методика исследования функции нервов-глазодвигателей. Исследуется ширина глазных щелей, движения глазных яблок во все стороны, состояние зрачков (их величина, форма), реакция зрачков на свет, конвергенцию и аккомодацию, выстояние глазных яблок (энофтальм, экзофтальм). При наличии скрытой недостаточности (жалобы на диплопию при полной сохранности подвижности глазного яблока) исследование с красным стеклом (консультация нейроофтальмолога, окулиста). Неврологические синдромы поражения нервов-глазодвигателей. Синдром Вебера – патологический процесс в ножке мозга: паралич глазодвигательного нерва, сопровождающийся параличом противоположных конечностей. Синдром Бенедикта – паралич глазодвигательного нерва и мозжечковая атаксия противоположных конечностей (в патологический процесс вовлечены красные ядра). Синдром Фовилля – паралич отводящего и лицевого нервов с параличом противоположных конечностей (патологический процесс в варолиевом мосту). Офтальмоплегия полная – движения глазного яблока отсутствуют, зрачковых реакций нет (явления стойкого мидриаза). Офтальмоплегия наружная - движения глазного яблока отсутствуют, зрачковые реакции сохранены. Офтальмоплегия внутренняя – движения глазного яблока не нарушены, зрачковые реакции отсутствуют. Тройничный нерв (Yпара). Смешанный черепно-мозговой нерв, выполняющий и двигательную, и чувствительную функции. Иннервирует жевательную мускулатуру и передает чувствительные импульсы с кожи лица, слизистых оболочек полости рта, носа и глаза. Ядра тройничного нерва лежат в варолиевом мосту. В строении тройничного нерва много общего со спинальными нервами. Он 15 состоит из двух корешков: чувствительного и двигательного. Чувствительный корешок – это совокупность аксонов клеток гассерова узла, расположенного на передней поверхности пирамидки в толще твердой мозговой оболочки, а три ветви тройничного нерва (глазная, верхнечелюстная, нижнечелюстная) составлены дендритами этих клеток. Места выхода ветвей тройничного нерва из полости черепа: глазничный нерв – верхняя глазничная щель, верхнечелюстной нерв – круглое отверстие, нижнечелюстной нерв – овальное отверстие. Точками выхода этих ветвей на лицо являются: надглазничная вырезка, подглазничное отверстие верхней и подбородочное отверстие нижней челюсти соответственно. Чувствительные волокна тройничного нерва отвечают за проприоцептивную чувствительность жевательных, глазных и мимических мышц. В составе нижнечелюстной ветви идут вкусовые волокна к слизистой передних 2/3 языка (от лицевого нерва). Волокна двигательного корешка тройничного нерва являются аксонами клеток двигательного ядра, идут на периферию в составе третьей ветви и иннервируют жевательные мышцы. Клетки центральных нейронов двигательного пути к жевательной мускулатуре расположены в нижней трети прецентральной извилины, аксоны их составляют часть кортиконуклеарных волокон, переход которых на другую сторону далеко не полный, в результате чего каждое полушарие посылает импульсы к жевательному ядру как своей, так и противоположной стороны. Волокна чувствительного корешка вступают в варолиев мост и заканчиваются у чувствительных ядер, где заложены клетки вторых нейронов чувствительного пути. Аксоны вторых нейронов, перейдя на другую сторону, присоединяются частью к медиальной петле (волокна глубокой чувствительности), частью к спинноталамическому тракту (волокна болевой и температурной чувствительности) и доходят до таламуса, где расположены тела третьих нейронов. Методика исследования: состояние жевательных мышц, нижнечелюстного, роговичного и надбровного рефлексов, исследование кожной чувствительности в зонах иннервации всех трех ветвей тройничного нерва, а также по зонам сегментарной иннервации. Исследование чувствительности (общей и вкусовой) на передних 2/3 языка. Лицевой нерв (YIIпара). А) Анатомия и физиология лицевого нерва: Лицевой нерв является смешанным. Двигательное ядро нерва располагается в мосту, аксоны клеток огибают ядра отводящего нерва, образуя внутреннее колено лицевого нерва. Парасимпатическим ядром, является nucl. salivatorius sup., осуществляющее иннервацию подчелюстной и подязычной слюнных желез, а также слёзной железы. Чувствительная порция нерва представлена отростками клеток коленчатого узла (гомолог спинальных ганглиев), дендриты которых через chorda tympani анастомозируют с ветвями тройничного нерва и заканчиваются вкусовыми рецепторами на передних 2/3 языка. Аксоны клеток коленчатого узла в составе лицевого нерва входят в ствол мозга и направляются к nucl. traсtus solitarii от языкоглоточного нерва. На основании мозга нерв выходит в мосто-мозжечковом углу и далее направляется через внутренний слуховой проход в фаллопиев канал. Здесь нерв образует наружное колено. Из полости черепа он выходит через 16 шилососцевидное отверстие и, пройдя через околоушную слюнную железу, иннервирует мимические мышцы лица, некоторые мышцы головы и шеи (околоушные мышцы, заднее брюшко двубрюшной мышцы, платизму). Центральные нейроны для лицевого нерва располагаются в нижнем отделе предцентральной извилины. Для иннервации верхней мимической мускулатуры лица кортико-нуклеарные волокна подходят к ядру своей и противоположной стороны, а нижние – только с противоположной. Б) Симптомы поражения: При поражении ядра или нерва (периферический паралич) парализуются все мимические мышцы одноименной половины лица (лагофтальм, феномен Белла, сглаженность носогубной складки, слабость круговой мышцы рта, асимметрия оскала, наличие изменений эдектровозбудимости). Кроме того в зависимости от уровня поражения (отошли или нет большой каменистый нерв, стремечковый нерв и барабанная струна) могут наблюдаться сухость глаза (ксерофтальмия), гиперакузия, нарушение вкуса на передних 2/3 языка. При поражении центральных нейронов (центральный паралич) развивается паралич не всей, а только нижней мимической мускулатуры противоположной очагу поражения стороны. В) Методы исследования: Осмотр лица, больному предлагают наморщить лоб, закрыть глаза, оскалить зубы, надуть щеки и т. д. Языкоглоточный нерв (IX пара). А) Анатомия и физиология: Это смешанный нерв, в основном чувствительный. Двигательные клетки его располагаются в "объединенном" ядре (общем с X парой), которое находится в продолговатом мозге. Аксоны этих клеток покидают полость черепа через яремное отверстие и подходят к шилоглоточной мышце. Центральные двигательные нейроны расположены в нижних отделах прецентральной извилины, аксоны их идут в составе пирамидного пути и заканчиваются у двигательных ядер с обеих сторон. Первые чувствительные нейроны расположены в двух яремных узлах – верхнем и нижнем. Дендриты этих клеток разветвляются в задней 1/3 языка, мягком небе, зеве, глотке, передней поверхности надгортанника, слуховой трубе и барабанной полости. Аксоны заканчиваются во вкусовом ядре в продолговатом мозге. От вышеуказанного ядра аксоны переходят на противоположную сторону и присоединяются к медиальной петле, в составе которой направляются к зрительному бугру, где заложены клетки 3го нейрона. Волокна 3го нейрона заканчиваются в коре височной доли, при этом вкусовые импульсы достигают обеих корковых зон. В составе IX пары черепных нервов содержатся секреторные (вегетативные) волокна для околоушной железы. Слюноотделительное ядро (общее с X парой) находится в продолговатом мозге. Секреторные клетки околоушной железы получают импульсы как от вкусового ядра, так и от корковых отделов вкусового анализатора (височная доля). Б) Симптомы поражения: Затруднение при глотании твердой пищи, расстройство вкуса и чувствительности на задней трети языка (агейзия, гипогейзия, парагейзия). Кроме того, наблюдается сухость полости рта, невралгия в зоне иннервации IX пары. Блуждающий нерв (X пара). А) Анатомия и физиология: 17 Блуждающий нерв имеет многообразные функции. Он осуществляет не только иннервацию поперечнополосатых мышц в начальном отделе пищеварительного и дыхательного аппарата, но является и парасимпатическим нервом для большинства внутренних органов. С точки зрения неврологической диагностики имеют значение расстройства иннервации мягкого неба, глотки, гортани. Двигательные волокна начинаются от клеток объединенного ядра. Аксоны этих клеток в составе X пары покидают полость черепа через яремное отверстие и иннервируют мышцы мягкого неба, глотки, гортани, надгортанника, верхней части пищевода, голосовых связок (возвратный нерв). Центральные двигательные нейроны располагаются в нижнем отделе прецентральной извилины, отростки их проходят в составе кортиконуклеарного пути и заканчиваются у обоих объединенных ядер. В составе X пары содержатся двигательные волокна для гладкой мускулатуры внутренних органов и секреторные для железистой ткани внутренних органов. Они начинаются от n. dorsalis n. vagi (парасимпатическое ядро). Периферические чувствительные нейроны располагаются в двух узлах – верхнем и нижнем, которые находятся на уровне яремного отверстия. Дендриты клеток этих узлов заканчиваются в затылочных отделах мягкой мозговой оболочки, наружном слуховом проходе, на задней поверхности ушной раковины, в мягком небе, глотке и гортани. Некоторые из дендритов достигают и более дистальных отделов дыхательных путей, желудочно-кишечного тракта и др. внутренних органов. Аксоны клеток верхнего и нижнего узла входят в продолговатый мозг и заканчиваются во вкусовом ядре. Осевоцилиндрические отростки клеток этого ядра (вторые нейроны) переходят на противоположную сторону и вместе с медиальной петлей направляются к зрительному бугру, где находятся клетки 3го нейрона. Аксоны третьего нейрона идут в составе заднего бедра внутренней капсулы к клеткам нижней части задней центральной извилины. Б) Симптомы поражения: При поражении X пары у больного наблюдаются: 1. изменение голоса (гнусавый оттенок, хрипота и ослабление силы фонации вплоть до афонии); 2. нарушение глотания (попадание пищи и слюны в гортань и трахею, что сопровождается поперхиванием); 3. отклонение языка в здоровую сторону, снижается чувствительность мягкого неба, глотки, гортани, небного и глоточного рефлексов; 4. нарушение сердечного ритма, расстройства дыхание и другие вегетативновисцеральные функции. Полный перерыв нервов с двух сторон не совместим с жизнью больного. Подъязычный нерв (XII пара). А) Анатомия и физиология: Двигательный нерв. Ядро XIIой пары располагается в продолговатом мозге. Аксоны клеток этого ядра сливаются в общий ствол, который выходит из черепа через канал подъязычного нерва затылочной кости. Иннервирует мышцы языка. Центральные двигательные нейроны заложены в нижней части прецентральной извилины. Аксоны этих нейронов проходят в составе кортиконуклеарного пучка через колено внутренней капсулы, ножки мозга, мост и на уровне продолговатого мозга переходят на противоположную сторону к ядру подъязычного нерва т. о. осуществляя, полный перекрест. 18 Б) Симптомы поражения: При одностороннем повреждении ядра или нерва наблюдается периферический паралич языка (атрофия мышц одноименной половины языка, фибриллярные подергивания, язык при высовывании отклоняется в больную сторону). При поражении ядра может страдать, в легкой степени, функция круговой мышцы рта. Это связано с тем, что часть аксонов клеток ядра XIIой пары переходит в лицевой нерв и участвует в иннервации этой мышцы. При двухстороннем поражении подъязычного нерва наблюдается глоссоплегия. При поражении кортиконуклеарного пучка развивается центральный паралич подъязычного нерва, для клиники которого характерно: нет атрофии и фибриллярных подергиваний мышц языка, язык при высовывании отклоняется в противоположную очагу поражения сторону. Бульбарный и псевдобульбарный паралич. Бульбарный паралич. Характерной особенностью топографии мозгового ствола является скопление на небольшом пространстве ядер IX, X, XII пар черепно-мозговых нервов. В связи с этим, эти ядра могут вовлекаться в патологический процесс при сравнительно небольшом очаге поражения в продолговатом мозге, в результате чего развивается бульбарный паралич, клиника которого складывается из следующих симптомов: нарушается голос, глотание, мягкое небо на стороне поражения свисает, при фонации перетягивается в здоровую сторону, снижается чувствительность на задней трети языка и мягком небе, исчезают рефлексы с глотки и мягкого неба (дисфагия, дисфония, дизартрия). Псевдобульбарный паралич. При поражении центральных двигательных нейронов IX, X, XII пар черепномозговых нервов с двух сторон развивается псевдобульбарный паралич, который клинически проявляется следующими симптомами: расстройство глотания, фонации и артикуляции речи. При этом у больных не бывает атрофии и фибриллярных подергиваний мышц языка, глоточный и с мягкого неба рефлексы сохранены, нет чувствительных расстройств. Появляются рефлексы орального автоматизма (хоботковый, Маринеску-Радовичи и др.) Добавочный нерв (XI пара). А) Анатомия и физиология: Добавочный нерв является чисто двигательным нервом. Тела периферических двигательных нейронов расположены в основании передних рогов I– YI шейных сегментов. Аксоны этих клеток выходят на боковую поверхность спинного мозга, поднимаются вверх и через большое отверстие затылочной кости входят в полость черепа. В полости черепа волокна XIой пары присоединяют к себе чувствительные волокна от блуждающего нерва (церебральная часть этого нерва) и выходят из полости черепа через яремное отверстие, после чего делятся на две ветви: наружную и внутреннюю. Внутренняя присоединяется к блуждающему нерву, а наружная ветвь иннервирует грудино-ключично-сосцевидную и трапециевидную мышцы. Центральные нейроны располагаются в средней части кортиконуклеарного пучка, совершают частичный перекрест и спускаются до клеток ядра XI пары. Б) Симптомы поражения: атрофия грудино-ключично-сосцевидной и 19 трапециевидной мышц. Затруднен поворот головы в здоровую сторону, плечо на больной стороне опущено, лопатка нижним углом отходит от позвоночника кнаружи и вверх, ограничена подвижность руки выше горизонтальной линии. Двухстороннее поражение этого нерва вызывает опускание головы вниз. При раздражении ядра XI пары у больных наблюдается подергивание головы в противоположную сторону, тикообразное подергивание плеча, кивательные движения головы. Тоническая судорога в вышеуказанных мышцах вызывает кривошею. 1. 2. 3. 4. 1. 2. 3. 4. 5. 6. 7. 8. 20 Основная литература. Гусев Е.И., Гречко В.Е., Бурд Г.С. Нервные болезни: Учебник.- М.: Медицина, 1988, гл. 7,8 (с.214-249; с.249-302). Мартынов Ю.С. Нервные болезни: Учебное пособие.- М.: Медицина, 1988, гл. 7 (с. 111117), гл. 8 (с. 118-134); гл. 6 (с.107-110), гл. 12 (с. 172-195). Мисюк Н.С., Гурленя А.М. Нервные болезни. Ч.1. Основы топической диагностики.- 2-е изд.- Мн.: Выш. шк., 1984, гл. 10 (с. 130-142), гл. 13 (с. 178-189); гл. 9 (с. 118-129). Мисюк Н.С., Гурленя А.М. Нервные болезни. Ч.2. Клиника, диагностика, лечение.- 2-е изд.- Мн.: Выш. шк., 1985, гл. 9 (с. 90-108). Дополнительная литература. Болезни нервной системы. Руководство для врачей: Т1, Т2 / Н.Н. Яхно, Д.Р. Штульман, П.В. Мельничук и др.- М.: Медицина, 1995. Дуус П. Топический диагноз в неврологии. Анатомия. Физиология. Клиника: Пер. с англ.М.: ИПЦ “Вазар-ферро”, 1995. Коллинз Р.Д. Диагностика нервных болезней. Иллюстрированное руководство: Пер. с англ.- М.: Медицина, 1986. Неврология детского возраста: анатомия и физиология нервной системы, методы исследования, клиническая синдромология: Учебное пособие для ин-тов усоверш. врачей / Под ред. Г.Г. Шанько, Е.С. Бондаренко.- Минск: Выш. шк., 1985. Сандригайло Л.И. Вспомогательные методы диагностики в невропатологии и нейрохирургии: Атлас / Под ред. И.П. Антонова.- Минск: Выш. шк., 1986. Скоромец А.А., Скоромец Т.А. Топическая диагностика заболеваний нервной системы: Руководство для врачей.- СПб.: Политехника, 1996. Справочник по неврологии / Под ред. Е.В. Шмидта, Н.В. Верещагина.- М.: Медицина, 1989. Шток В.Н. Фармакотерапия в неврологии: Справочник.- М.: Медицина, 1995. ТЕМА: ГОЛОВНОЙ МОЗГ. ВЫСШИЕ МОЗГОВЫЕ ФУНКЦИИ. ОРГАНЫ ЧУВСТВ. Учебно-методическое пособие к практическому занятию № 5 Авторы: Янкелевич Ю.Д., Детинкин К.Г. Актуальность темы: Знание симптоматики поражения различных отделов головного мозга, а также умение ее выявлять является фундаментальной основой топической диагностики заболеваний центральной нервной системы. Понимание принципов, на которых базируется современная теория о локализации функций в коре мозга является основой понимания принципов высшей нервной деятельности человека. Основные учебные вопросы (план занятия). 1. Структурно-функциональная организация высших мозговых функций. Локализация функций в коре головного мозга. Понятие о функциональной асимметрии полушарий. 2. Кровоснабжение головного мозга. Магистральные артерии головы. Артериальный круг большого мозга, его физиологическое значение. 3. Кровоснабжение ствола мозга. 4. Основные пути венозного оттока. 5. Системы коллатерального кровообращения головного мозга. Сущность механизмов ауторегуляции мозгового кровотока. 6. Речь как высшая функция нервной системы человека. Локализация центров речи. Участие различных отделов нервной системы в реализации речевых функций. Речь импрессивная и экспрессивная. 7. Сущность афазии и ее варианты. 8. Структурное и функциональное обеспечение памяти. Амнезия и ее варианты. 9. Синдромы поражения долей головного мозга. 10. Алексия, аграфия, акалькулия. 11. Анатомия и особенности кровоснабжения ствола головного мозга. 12. Альтернирующие синдромы. Реферат занятия. Анатомия коры головного мозга. Анатомически кора представляет собой пластинку серого вещества, выстилающую наружную поверхность полушарий. Складчатость коры обуславливается наличием большого количества мозговых извилин, разделенных бороздами. Меньшая часть коры находится на поверхности, а большая в глубине борозд. Различают наружную (выпуклую) поверхность полушарий, внутреннюю их поверхность и основание. На наружной поверхности мощная роландова борозда отделяет лобную долю от теменной. Ниже ее расположена сильвиева борозда, отделяющая лобную и теменную доли от височной. Затылочная доля отделяется теменно-затылочной бороздой. Таким образом, на выпуклой поверхности каждого полушария выделяются четыре доли: лобная, теменная, височная и затылочная. Микроскопически кора состоит из ряда слоев клеток и волокон. Основной тип строения мозговой коры – шестислойный. Различают молекулярный слой, наружный зернистый, слой малых и средних пирамидных клеток, внутренний зернистый, слой больших пирамидных клеток и слой полиморфных клеток. Локализация функций в коре головного мозга. Учение о локализации функций в коре имеет довольно большую историю – от отрицания локализованности в ней функций до распределения в коре на строго 21 ограниченных территориях всех функций человеческой деятельности, вплоть до самых высших качеств (памяти, воли и т. д.). Теория узкого локализационизма (с периода открытия центра Брока) – каждой функции организма соответствует строго определенная структура коры головного мозга, в том числе и таким, как эмоции, страх, память и др. Теория эквипотенциальности – равнозначности различных участков головного мозга. Отрицает локализацию функций в коре, что вступает в противоречие с огромным фактическим материалом, накопленным морфологами, физиологами и клиницистами. Повседневный клинический опыт показывает, что существуют определенные незыблемые закономерности в развитии расстройств функций от расположения патологического очага. Теория динамической локализации функций в коре головного мозга (сформулирована И. П. Павловым) – условно простые функции (движения, чувствительности и др.) имеют строго определенное корковое представительство, в то время, как сложные (праксис, гнозис) являются результатом деятельности обширных зон коры головного мозга (без четкой анатомической дифференциации). Проекционные и ассоциативные центры. Представление о двигательных, чувствительных и других проекционных центрах (передней и задней центральных извилинах, зрительных, слуховых центрах и др.) связано с понятием о довольно ограниченной локализации в данной области коры той или иной функции, причем этот центр непосредственно связан с нижележащими нервными образованиями, а в последующем и с периферией, своими проводниками. Отсюда и определение " проекционный". Примером такого центра и его проводника является передняя центральная извилина и пирамидный путь. Проекционные центры ассоциативными путями связаны с другими центрами, с поверхностью коры. Ассоциативные центры, в отличие от проекционных, непосредственной связи с нижележащими отделами нервной системы и периферией не имеют; они связаны только с другими участками коры, в том числе и с проекционными центрами. Примером ассоциативного центра может служить центр стереогноза в теменной доле. Проекционные области коры головного мозга: А) Двигательные проекционные области – для мускулатуры противоположной стороны тела расположены в прецентральной извилине. Проекция для отдельных мышечных групп представлена здесь в порядке, обратном расположению их на теле (соматотопическое представительство). Проекционные зоны поворота головы и глаз в противоположную сторону соответствуют заднему отделу второй лобной извилины. Б) Чувствительные проекционные области – находятся в задней центральной извилине. Проекция кожных рецепторов аналогична соматотопическому представительству в прецентральной извилине. В) Зрительная проекционная область – расположена в затылочных долях, на внутренней поверхности полушарий, по краям и в глубине шпорной борозды. В каждом полушарии представлены противоположные поля зрения обоих глаз, причем область, расположенная над шпорной бороздой, соответствует нижним, а область под ней – верхним квадрантам полей зрения. Г) Слуховая проекционная область коры – находится в височных долях, в верхней височной извилине и в извилинах Гешля (на внутренней поверхности височной доли). 22 Д) Обонятельная проекционная область – расположена в височной доле, в парагиппокамповой извилине, особенно в ее переднем отделе (крючке). Все проекционные области коры головного мозга являются двухсторонними, симметрично расположенными в каждом полушарии. Часть из них связана только с противоположной стороной (передняя и задняя центральные извилины, зона поворота глаз и головы, зрительная область). Корковые слуховые, обонятельные и вкусовые территории каждого полушария связаны с соответствующими рецепторными полями на периферии с обеих сторон. Гнозис и праксис. Их расстройства. Территории коры, связанные с осуществлением праксических и гностических функций, не являются строго ограниченными. Праксия – результат сочетанной деятельности широких территорий коры головного мозга как рецепторно-гностических, так и праксических. Конечный моторный эффект осуществляется через нисходящие, эфферентные проводники. Апраксия может возникать при локализации процесса, как в лобных долях, так и в теменных; при этом необходимо поражение обширных зон левого полушария, а иногда и двустороннее поражение. Наиболее отчетливые формы апраксии возникают все же при поражении левой теменной доли у правшей. Различают идеаторную, моторную и конструктивную формы апраксий. Апраксия является результатом поражения двигательного анализатора без явлений паралича или дискоординации движений. Агнозия – расстройства способности узнавания предметов по тем или иным свойствам их. А) агнозия поверхностной и глубокой чувствительности: возникает при поражении теменной доли мозга. Примером агнозии кожной и глубокой чувствительности является расстройство стереогностического чувства. В таких случаях больной с закрытыми глазами не может узнать предметы при ощупывании их противоположной очагу рукой (астереогноз). Б) слуховая агнозия наблюдается при поражении височных долей головного мозга. Нарушается способность различения предметов (объектов) по звукам, голосу. Одним из частных видов слуховой агнозии является сенсорная афазия (агнозия слуховой речи). В) Зрительная агнозия связана с поражением затылочных долей, их наружных поверхностей. Нарушается распознавание предметов по их виду. Г) обонятельная и вкусовая агнозия встречается чрезвычайно редко. Речевая функция, расстройства речи. Центр сенсорной речи (область Вернике) расположен в височной доле, в заднем отделе верхней височной извилины. При поражении наблюдается утрата способности понимания человеческой речи – сенсорная афазия (словесная агнозия). Центр моторной речи (область Брока) находится в лобной доле, в заднем отделе нижней лобной извилины. При поражении центра Брока возникает моторная афазия (словесная апраксия). Симптомокомплексы поражения отдельных долей головного мозга. 1. Поражение роландовой области, передней и задней центральных извилин: А) передней центральной извилины – монопаралич, монопарез. Могут наблюдаться гемипарезы с явным преобладанием поражения руки, ноги или лица. Б) задней центральной извилины – расстройство чувствительности на 23 противоположной стороне тела. При раздражении указанных зон наблюдаются приступы джексоновской эпилепсии двигательного или чувствительного типа. 2. Поражение лобной доли головного мозга: паралич взора в противоположную очагу сторону; отклонение глаз в сторону очага; адверсивные припадки с поворотом головы и глаз в противоположную очагу сторону; лобная атаксия – расстройство стояния и ходьбы; астазия (падает) – абазия (не может ходить); хватательный феномен Янишевского; феномен сопротивления – противодержания (Кохановского); расстройства психики ("лобная" психика); лобная апраксия; центральный парез мимической мускулатуры на противоположной очагу поражения стороне; моторная афазия (поражение центра Брока). 3. Поражение теменной доли головного мозга: астереогнозия; аутотопоагнозия – неузнавание частей собственного тела, искаженное восприятие его; псевдомелия – ощущение наличия дополнительных конечностей; анозогнозия – отрицание наличия собственного дефекта (паралича, пареза); апраксия; алексия – утрата способности расшифровки письменных знаков. 4. Поражение височной доли головного мозга: квадрантная гемианопсия; атаксия; слуховые, обонятельные и вкусовые галлюцинации; приступы вестибулярнокоркового головокружения; сенсорная афазия; амнестическая афазия; эпилептические припадки; синдром "уже виденного" и "никогда не виденного". 5. Поражение затылочной доли головного мозга: одноименная гемианопсия; зрительная агнозия; метаморфопсия; зрительные галлюцинации. Методика исследования корковых функций излагается при изучении симптоматологии поражения отдельных долей головного мозга. Особо обращается внимание на нарушение речевых функций, праксиса и гнозиса. Органы чувств (I,II и VIII пары черепных нервов). I пара – обонятельный. I пара – обонятельный нерв – клетки первых нейронов обонятельного пути располагаются в слизистой оболочке верхнего носового хода в области верхней раковины и носовой перегородки. Дендриты образуют рецепторы, а аксоны группируются в fila olfactoria, которые в виде тонких нитей входят через продырявленную пластинку решетчатой кости в полость черепа и заканчиваются в обонятельной луковице, где находятся тела вторых нейронов обонятельного пути. Аксоны вторых нейронов формируют обонятельный тракт и заканчиваются у клеток третьего нейрона в первичных обонятельных центрах. Аксоны третьих нейронов совершают частичный перекрест, проходят через fasciculus uncinatus et comissura anterior к корковому анализатору обоняния своей и противоположной стороны. Одностороннее поражение обонятельных структур в полушариях (после перекреста) не дает симптомов выпадения обоняния. При раздражении коркового конца обонятельного анализатора возникают обонятельные галлюцинации. Аносмия чаще возникает при заболеваниях слизистой оболочки носа. Односторонняя аносмия может наблюдаться при опухоли базальных отделов лобной доли, вследствие компрессии обонятельной луковицы или обонятельного тракта к костям основания черепа. Методика исследования: при помощи набора пробирок с ароматическими веществами (камфора, ментол, сосновый экстракт, одеколон, туалетное мыло) исследуют обоняние в отдельности с каждой стороны. Нельзя пользоваться веществами, резко раздражающими слизистую носа (нашатырный спирт, уксусная 24 кислота), которые одновременно раздражают и окончания тройничного нерва. II пара – зрительный нерв. II пара – зрительный нерв – чувствительный нерв. Являясь, по существу, редуцированной долей головного мозга, зрительный нерв по своему строению стоит ближе к проводникам центральной нервной системы, чем к черепно-мозговым нервам. Волокна зрительных нервов начинаются от ганглиозных клеток сетчатки; аксоны через зрительное отверстие вступают в полость черепа, идут на основании мозга и впереди от турецкого седла подвергаются частичному перекресту. Перекрещиваются волокна, идущие от носовых половин сетчатки; волокна же от височных половин проходят хиазму неперекрещенными. После хиазмы зрительные пути носят название зрительных трактов. В каждом из зрительных трактов проходят волокна от одноименных половин сетчаток. В дальнейшем зрительный тракт огибает снаружи ножки мозга и входит в так называемые первичные или подкорковые зрительные центры, где расположены тела очередных нейронов зрительного пути. В подкорковый отдел зрительного пути входят: подушка зрительного бугра, латеральное коленчатое тело и передние бугры четверохолмия (центр пупиллярного рефлекса). От наружного коленчатого тела волокна проходят через внутреннюю капсулу в заднем отделе заднего бедра в составе пучка Грациоле и заканчиваются в корковых зрительных областях – шпорной борозде, cuneus et g. lingualis. В передних буграх четверохолмия заканчиваются пупиллярные волокна зрительных нервов, представляющих собой первое звено рефлекторной дуги реакции зрачка на свет. От передних бугров следующие аксоны идут к ядрам Якубовича как своей, так и противоположной стороны; от ядер Якубовича по глазодвигательному нерву к цилиарному ганглию и далее к мышце, суживающей зрачок. При полном перерыве зрительного нерва наступает слепота (амавроз) на данный глаз с утратой прямой реакции зрачка на свет. Понижение остроты зрения называется амблиопией. При полном разрушении хиазмы – слепота на оба глаза. При разрушении внутренних отделов хиазмы – битемпоральная гемианопсия, наружных – биназальная (гетеронимные). При поражении тракта – гомонимная гемианопсия. Признаки трактусовой гемианопсии: простая атрофия зрительных нервов, гемианопсическая реакция зрачка на свет, асимметричность дефектов полей зрения. Признаки центральной гемианопсии: атрофии зрительных нервов нет, гемианопсической реакции зрачков на свет нет, дефекты поля зрения симметричны. При поражении корковой проекционной зоны – квадрантная гемианопсия. При раздражении зрительные галлюцинации. При поражении коры наружных отделов затылочной доли возникает зрительная агнозия (душевная слепота). Методика исследования: исследование остроты зрения с помощью таблиц Сивцева-Головина, исследование цветоощущения, исследование полей зрения – периметрия, исследование глазного дна. Указать на большую информативность исследования функции зрения, картины глазного дна в неврологической практике. VIII пара – предверно-улитковый нерв. Эта пара объединяет два функционально различных чувствительных нерва – кохлеарный и вестибулярный. Звуковые волны воспринимаются кортиевым органом – особыми рецепторами, к которым подходят дендриты спирального узла. Аксоны этого узла идут во внутреннем слуховом проходе вместе с вестибулярным нервом. Выйдя из пирамидки височной кости, нерв входит в ствол мозга в мостомозжечковом углу, и 25 заканчивается в двух слуховых ядрах: вентральном и дорсальном. Аксоны вентрального ядра делятся на два пучка: большая часть их переходит на противоположную сторону и заканчивается в трапециевидном теле и верхней оливе; меньшая часть заканчивается в этих же образованиях своей стороны. Аксоны клеток верхней оливы и ядра трапециевидного тела формируют боковую петлю, которая поднимается вверх и оканчивается в нижнем двухолмии и внутреннем коленчатом теле. Аксоны клеток дорсального ядра как своей, так и противоположной стороны присоединяются к боковой петле. От клеток внутреннего коленчатого тела аксоны проходят в составе заднего бедра внутренней капсулы и оканчиваются в извилинах Гешля височной доли. Рецепторы вестибулярного нерва расположены внутри ампул трех полукружных каналов и преддверия. Отолитовые приборы являются окончанием дендритов клеток узла Скарпа, аксоны которых, образуя вестибулярный нерв, идут вместе с кохлеарным, проникают в ствол мозга и оканчиваются в 4х ядрах: Бехтерева, Роллера, Швальбе и Дейтерса. Аксоны ядра Дейтерса формируют вестибулоспинальный пучок. От ядер Швальбе и Роллера аксоны подходят к ядрам противоположной стороны, к ядру отводящего нерва, а от ядра Бехтерева – к ядру глазодвигательного нерва своей стороны. Эти волокна входят в состав заднего продольного пучка и заканчиваются у ядер Даркшевича и Кахаля. Аксоны нейронов этих ядер передают вестибулярные импульсы в зрительный бугор и, по-видимому, в височную, частично теменную и лобную доли. Симптомы поражения: снижение остроты слуха, шум в ушах, слуховые галлюцинации, головокружение, нарушение ориентировки в пространстве, расстройства равновесия и походки. Методика исследования остроты слуха, нистагма, координации движений. Калорическая, вращательная и гальваническая пробы, аудиометрия, пробы Ринне и Вебера. Краткая клиническая анатомия и физиология мозгового ствола. К стволу мозга относится средний мозг (пластинка четверохолмия, ножки мозга), задний мозг (варолиев мост и продолговатый мозг). Нижняя часть ствола является продолжением спинного мозга.В мозговом стволе выделяют сегментарный и проводниковый аппарат. Ядра черепно-мозговых нервов, ретикулярная формация, красные ядра, черная субстанция относятся к сегментарному аппарату, проводниковый представлен отдельными пучками восходящих и нисходящих волокон. В стволе мозга принято различать три этажа: А) нижний (вентральный) называется основанием. В нем расположены преимущественно нисходящие проводники (пирамидный путь и др.); Б) участок мозга между основанием ствола, сильвиевым водопроводом, четвертым желудочком называют покрышкой. Здесь расположены ядра черепномозговых нервов, восходящие (чувствительные, мозжечковые) и часть нисходящих пучков, клеточные скопления сетевидного образования экстрапирамидной системы; В) структуры над четвертым желудочком и сильвиевым водопроводом (пластинка четверохолмия, мозжечок, передний и задний мозговой парус) относятся к крыше. Поражение всего поперечника ствола мозга несовместимо с жизнью. В клинике приходится встречать больных с очагом поражения в одной половине ствола. Почти всегда при этом в процесс вовлекаются ядра или корешок какого-либо из черепных 26 нервов. Кроме того, повреждаются, проходящие по соседству, проводящие пути (пирамидный, спиноталамический и др.), то есть, возникают альтернирующие синдромы. 1. 2. 3. 4. 1. 2. 3. 4. 5. 6. 7. 8. Основная литература. Гусев Е.И., Гречко В.Е., Бурд Г.С. Нервные болезни: Учебник.- М.: Медицина, 1988, гл. 7,8 (с.214-249; с.249-302). Мартынов Ю.С. Нервные болезни: Учебное пособие.- М.: Медицина, 1988, гл. 7 (с. 111117), гл. 8 (с. 118-134); гл. 6 (с.107-110), гл. 12 (с. 172-195). Мисюк Н.С., Гурленя А.М. Нервные болезни. Ч.1. Основы топической диагностики.- 2-е изд.- Мн.: Выш. шк., 1984, гл. 10 (с. 130-142), гл. 13 (с. 178-189); гл. 9 (с. 118-129). Мисюк Н.С., Гурленя А.М. Нервные болезни. Ч.2. Клиника, диагностика, лечение.- 2-е изд.- Мн.: Выш. шк., 1985, гл. 9 (с. 90-108). Дополнительная литература. Болезни нервной системы. Руководство для врачей: Т1, Т2 / Н.Н. Яхно, Д.Р. Штульман, П.В. Мельничук и др.- М.: Медицина, 1995. Дуус П. Топический диагноз в неврологии. Анатомия. Физиология. Клиника: Пер. с англ.М.: ИПЦ “Вазар-ферро”, 1995. Коллинз Р.Д. Диагностика нервных болезней. Иллюстрированное руководство: Пер. с англ.- М.: Медицина, 1986. Неврология детского возраста: анатомия и физиология нервной системы, методы исследования, клиническая синдромология: Учебное пособие для ин-тов усоверш. врачей / Под ред. Г.Г. Шанько, Е.С. Бондаренко.- Минск: Выш. шк., 1985. Сандригайло Л.И. Вспомогательные методы диагностики в невропатологии и нейрохирургии: Атлас / Под ред. И.П. Антонова.- Минск: Выш. шк., 1986. Скоромец А.А., Скоромец Т.А. Топическая диагностика заболеваний нервной системы: Руководство для врачей.- СПб.: Политехника, 1996. Справочник по неврологии / Под ред. Е.В. Шмидта, Н.В. Верещагина.- М.: Медицина, 1989. Шток В.Н. Фармакотерапия в неврологии: Справочник.- М.: Медицина, 1995. 27 ТЕМА: ЭКСТРАПИРАМИДНАЯ СИСТЕМА, МОЗЖЕЧОК. Учебно-методическое пособие к практическому занятию № 6 Авторы: Янкелевич Ю.Д., Детинкин К.Г. Актуальность темы: Нормальное функционирование экстрапирамидной системы и мозжечка у человека – основа, на которой базируется формирование произвольного двигательного акта. Поражение экстрапирамидной системы или мозжечка вызывают разнообразные двигательные нарушения, знание которых является непременным условием в подготовке врача-невролога. Основные учебные вопросы (план занятия). 1. Структурные элементы и функциональная организация экстрапирамидной системы. 2. Стриарная и паллидарная системы. 3. Синдромы поражения паллидарного и стриарного отделов (паркинсонизм, гиперкинетический синдром). Варианты гиперкинезов. 4. Строение мозжечка. 5. Функциональное значение связей мозжечка с другими структурами нервной системы. 6. Симптомы поражения мозжечка, признаки атаксии. 7. Варианты атаксии (статическая, динамическая, мозжечковая, сенситивная, вестибулярная, корковая). 8. Алгоритмы диагностики нарушений моторных функций. Реферат занятия. Анатомия и физиология мозжечка. Мозжечок лежит в задней черепной ямке. Вес мозжечка 120–150 г. Средняя часть мозжечка называется червем. По сторонам от него лежат полушария мозжечка – правое и левое. Параллельными дугообразными бороздами мозжечок разделяется на извилины. Фило- и онтогенетически мозжечок подразделяется на древний ( клочок, узелок ), старый ( червь) и новый ( полушария ). Мозжечок имеет три пары ножек. Верхняя пара ножек соединяет мозжечок со средним мозгом, средняя – с варолиевым мостом и нижняя – с продолговатым мозгом. Ножки состоят из нервных волокон, которые приносят импульсы к мозжечку или отводят от него. В глубине мозжечка серое вещество образует ядра: зубчатое, пробковидное, шаровидное, а также ядро шатра. Мозжечок выполняет функцию автоматической координации движений, участвует в регуляции мышечного тонуса и равновесия тела. В осуществлении произвольного движения главная роль мозжечка состоит в согласовании быстрых (фазических) и медленных (тонических) компонентов двигательного акта. Это становится возможным, благодаря двухсторонним связям мозжечка с мышцами и корой головного мозга. Мозжечок получает афферентные импульсы от всех рецепторов, раздражающихся во время движения (от проприоцепторов, вестибулярных, зрительных, слуховых и др.). Получая информацию о состоянии двигательного аппарата, мозжечок оказывает влияние на красные ядра и ретикулярную формацию, которая посылает импульсы к гамма-мотонейронам спинного мозга, регулирующим тонус мышц. Кроме того, часть афферентных импульсов через мозжечок поступает в двигательную зону коры головного мозга. Однако, основная функция мозжечка, по-видимому, осуществляется на подкорковом уровне (мозговой ствол, спинной мозг). Эфферентные импульсы от ядер мозжечка регулируют проприоцептивные рефлексы на растяжение. Многие симптомы 28 мозжечковой дисфункции связаны с нарушением реципроктной иннервации антагонистов. Основные афферентные и эфферентные связи мозжечка: путь Флексига (задний спинно-церебеллярный), неперекрещенный; путь Говерса (передний спинноцеребеллярный), дважды совершающий перекрест; лобно-мосто-мозжечковый путь; затылочно-височно-мозжечковый путь. Существующие перекресты мозжечковых афферентных и эфферентных систем приводят к гомолатеральной связи одного полушария мозжечка и конечностей. Поэтому при поражении полушария мозжечка или боковых столбов спинного мозга мозжечковые расстройства наблюдаются на своей половине тела. Полушария головного мозга соединены с противоположными гемисферами мозжечка. В связи с этим, при страдании головного мозга или красных ядер мозжечковые расстройства наблюдаются на противоположной половине тела. В мозжечке существует определенная соматотопика. Считается, что червь мозжечка принимает участие в регуляции мускулатуры туловища, а кора полушарий – дистальных отделов конечностей. Вследствие этого различают статическую и динамическую атаксию. Симптомы поражения. А) Статическая атаксия. Расстраивается в основном стояние и ходьба. Больной стоит с широко расставленными ногами, покачивается. Походка напоминает походку пьяного. Особенно затруднены повороты. В позе Ромберга больной покачивается или вообще не может стоять со сдвинутыми стопами. Это наблюдается как при открытых, так и закрытых глазах. При попытке больного стоя отклониться назад отсутствует наблюдающееся у здоровых людей сгибание в коленных суставах и в поясничном отделе позвоночника. Появляется асинергия (проба Бабинского, синдром отсутствия "обратного толчка" Стюарта-Холмса). Б) Динамическая атаксия. Нарушается выполнение различных произвольных движений конечностями. Этот вид атаксии зависит, в основном, от поражения полушарий мозжечка. При выполнении пальценосовой пробы наблюдается промахивание и интенционный тремор. При пяточноколенной пробе больной не попадает пяткой в колено, пятка соскальзывает в сторону при проведении по голени. Промахивание, соскальзывание пятки с голени возникает у больного как с открытыми, так и с закрытыми глазами. Наблюдается адиадохокинез и гиперметрия. Кроме нарушения движения в конечностях, при поражении мозжечковых систем, расстраиваются и другие простые и сложные двигательные акты: речь (брадилалия, скандированная речь), почерк (мегалография), нистагм. У больных с поражением мозжечка наблюдается также гипотония мышц. Координация движений нарушается при страдании лобной и височной доли и их проводников. В таких случаях расстраивается ходьба и стояние, туловище отклоняется назад и в сторону, противоположную очагу (астазия-абазия). Выявляется промахивание в руке и ноге – гемиатаксия. Методика исследования. Исследование ходьбы, устойчивость в позе Ромберга, проба Бабинского, проба Стюарта-Холмса, координационных проб, диадохокинеза, нарушения речи, наличия нистагма, изменений мышечного тонуса. 29 Экстрапирамидная система, симптомы поражения. В обеспечении произвольной моторики человека значительную роль играют многочисленные рефлекторные механизмы, действующие автоматически. Этот большой комплекс нервных структур получил название экстрапирамидной системы. К экстрапирамидной системе относят: бледный шар и полосатое тело, состоящее из скорлупы и хвостатого ядра. Хвостатое ядро со скорлупой составляют вместе неостриатум, в то время как бледный шар является палеостриатумом. Деление на два разных ядра основано как на разновременном появлении этих образований в филогенезе и включении их в действие в онтогенезе, так и на различии в их гистологическом строении. Кроме этого, к экстрапирамидной системе относят субталамические ядра Льюиса, черную субстанцию, красные ядра, зрительные бугры, сетевидное образование, вестибулярные ядра Дейтерса, зубчатое ядро мозжечка, нижние оливы, ядра Даркшевича. В настоящее время к экстрапирамидной системе относят обширные участки коры головного мозга (особенно лобных долей), которые тесно связаны с указанными выше образованиями. Перечисленные составляющие экстрапирамидной системы имеют многочисленные связи. Последние образуют замкнутые нейронные круги, объединяющие многочисленные экстрапирамидные образования ствола и больших полушарий мозга в единые функциональные системы. От коры латеральной, медиальной и нижней поверхностей лобной доли направляются волокна к гомолатеральным ганглиям и ядрам мозгового ствола. Хвостатое ядро, скорлупа, бледный шар связаны с нижерасположенными клетками мозгового ствола, в частности, с сетевидным образованием. От ядер ствола мозга берут начало пучки волокон, представляющие собой совокупность аксонов соответствующих нервных клеток. Эти пучки проходят в канатиках спинного мозга и заканчиваются синапсами с клетками передних рогов спинного мозга на разных уровнях. К их числу относятся: ретикулоспинальный тракт, оливоспинальный, руброспинальный, тектоспинальный пучки, а также медиальный продольный пучок. Надо полагать, что нисходящие импульсы из черного вещества направляются к мотонейронам спинного мозга, вероятно, через ретикулоспинальный тракт. Таким образом экстрапирамидная система представляет собой длинную колонку клеток с большим количеством нервных волокон на протяжении всего головного и спинного мозга. Колонка эта местами резко увеличивается в объеме (подкорковые узлы, на некоторых уровнях образуется густое переплетение волокон с телами клеток (бледный шар, сетчатое вещество)). Открытию функционального значения экстрапирамидной системы способствовали клинико-анатомические наблюдения. Была описана клиническая картина гиперкинеза, гипокинеза, расстройства мышечного тонуса. Ранее была выдвинута концепция, что, гипокинезия зависит от поражения бледного шара, а гиперкинезы связаны с поражением хвостатого ядра и скорлупы. Однако, в последнее время, такой механизм возникновения гипо- и гиперкинеза был отвергнут. Выяснено, что экстрапирамидные расстройства могут возникать как при поражении коры головного мозга, так и при поражении стволового отдела. Принцип нейронного кольца, замыкающегося при помощи канала обратной связи, признают в настоящее время основным в организации деятельности центральной нервной системы. Экстрапирамидная система участвует в формировании мышечного тонуса и позы, как бы предуготавливает скелетную мускулатуру в каждое мгновение 30 воспринимать возбудительные и тормозные импульсы. Нарушение в одном из звеньев, регулирующих деятельность экстрапирамидной системы, может привести к ригидности, развитию гипо- или гиперкинеза. Топический диагноз приходится устанавливать на основании анализа комплекса расстройств различных функций экстрапирамидной системы. Синдромы поражения экстрапирамидной системы. 1. Паркинсонизм (гипертонический гипокинетический синдром). Для этого синдрома характерны: А) малая двигательная активность больного – олигокинезия (лицо имеет маскообразный вид, взор неподвижен, бедная жестикуляция). Туловище наклонено вперед, руки слегка согнуты в локтевых суставах, прижаты к туловищу. Имеется наклонность застывать в одной, даже неудобной, позе; Б) активные движения совершаются очень медленно – брадикинезия (больной ходит мелкими шагами, отсутствуют содружественные движения рук при ходьбе); В) наблюдаются пропульсии; Г) мышечная ригидность (симптом "зубчатого колеса"); Д) наличие гиперкинеза в виде дрожания (ритмичный тремор в пальцах рук напоминающий счет монет или катание пилюль). В более выраженной форме указанные выше симптомы возникают при очагах в верхних отделах мозгового ствола (вовлечение черной субстанции). Мышечная ригидность обуславливается недостаточным уровнем дофамина в хвостатом ядре, куда он поступает из черной субстанции. В результате усиливаются облегчающие влияния, идущие из премоторной коры и бледного шара к мотонейронам спинного мозга, что сопровождается повышением тонического рефлекса. Из других симптомов паркинсонизма необходимо отметить вегетативные расстройства и нарушение психики. 2.Экстрапирамидные гиперкинезы. А) Хорея (гипотонический гиперкинетический синдром) характеризуется беспорядочными непроизвольными движениями с выраженным локомоторным эффектом, возникает в различных частях тела как в покое, так и во время произвольных двигательных актов. Движения напоминают целесообразные, хотя и утрированные действия. Их сравнивают с пляской, паясничанием. При этом гиперкинезе часто отмечается снижение мышечного тонуса. Б) Атетоз (неустойчивый) – для этого гиперкинеза характерны медленные тонические сокращения мышц, что внешне похоже на червеобразные движения медленного ритма. Они возникают в покое и усиливаются под влиянием эмоций. Эти периодически наступающие мышечные спазмы, чаще всего локализуются в дистальных отделах рук. Атетоз может быть двусторонним. От хореи атетоз отличается замедленностью движений и обычно меньшей распространенностью. Иногда в различии этих гиперкинезов возникает затруднение, тогда говорят о хореоатетозе. Атетоз может наблюдаться при поражении различных участков экстрапирамидной системы. В) Торсионная дистония. У больных, особенно при активных движениях, происходит неправильное распределение тонуса мускулатуры туловища и конечностей. Внешне это выражается тем, что при ходьбе в туловище и конечностях появляются штопорообразные насильственные движения. Торсионно-дистонический гиперкинез может ограничиваться какой-либо частью мышечной системы, например 31 при спастической кривошее. Торсионная дистония возникает при поражении различных участков экстрапирамидной системы (базальные ганглии, клетки мозгового ствола). Г) Гемибаллизм. Этот редкий тип гиперкинеза локализуется на одной стороне тела, больше страдает рука. В одиночных случаях захватываются обе стороны, тогда говорят о парабаллизме. Проявляется гиперкинез быстрыми размашистыми движениями большого объема, напоминающими бросание или толкание мяча. Эта клиническая картина описывается при поражении Люисова ядра. Д) Миоклонии – быстрого темпа, обычно беспорядочные сокращения различных мышц или их участков. Небольшая амплитуда, одновременное сокращение антагонистических групп мышц не приводит к выраженному локомоторному эффекту. Е) Тик – быстрые непроизвольные сокращения мышц. В отличие от функциональных (невротических), тики экстрапирамидного генеза отличаются постоянством и стереотипностью. Ж) Другие гиперкинезы: лицевой спазм, тоническая судорога взора, миоклонус-эпилепсия. 1. 2. 3. 4. 1. 2. 3. 4. 5. 6. 7. 8. 32 Основная литература. Гусев Е.И., Гречко В.Е., Бурд Г.С. Нервные болезни: Учебник.- М.: Медицина, 1988, гл. 7,8 (с.214-249; с.249-302). Мартынов Ю.С. Нервные болезни: Учебное пособие.- М.: Медицина, 1988, гл. 7 (с. 111117), гл. 8 (с. 118-134); гл. 6 (с.107-110), гл. 12 (с. 172-195). Мисюк Н.С., Гурленя А.М. Нервные болезни. Ч.1. Основы топической диагностики.- 2-е изд.- Мн.: Выш. шк., 1984, гл. 10 (с. 130-142), гл. 13 (с. 178-189); гл. 9 (с. 118-129). Мисюк Н.С., Гурленя А.М. Нервные болезни. Ч.2. Клиника, диагностика, лечение.- 2-е изд.- Мн.: Выш. шк., 1985, гл. 9 (с. 90-108). Дополнительная литература. Болезни нервной системы. Руководство для врачей: Т1, Т2 / Н.Н. Яхно, Д.Р. Штульман, П.В. Мельничук и др.- М.: Медицина, 1995. Дуус П. Топический диагноз в неврологии. Анатомия. Физиология. Клиника: Пер. с англ.М.: ИПЦ “Вазар-ферро”, 1995. Коллинз Р.Д. Диагностика нервных болезней. Иллюстрированное руководство: Пер. с англ.- М.: Медицина, 1986. Неврология детского возраста: анатомия и физиология нервной системы, методы исследования, клиническая синдромология: Учебное пособие для ин-тов усоверш. врачей / Под ред. Г.Г. Шанько, Е.С. Бондаренко.- Минск: Выш. шк., 1985. Сандригайло Л.И. Вспомогательные методы диагностики в невропатологии и нейрохирургии: Атлас / Под ред. И.П. Антонова.- Минск: Выш. шк., 1986. Скоромец А.А., Скоромец Т.А. Топическая диагностика заболеваний нервной системы: Руководство для врачей.- СПб.: Политехника, 1996. Справочник по неврологии / Под ред. Е.В. Шмидта, Н.В. Верещагина.- М.: Медицина, 1989. Шток В.Н. Фармакотерапия в неврологии: Справочник.- М.: Медицина, 1995. ТЕМА: ЛИКВОР И ЛИКВОРООБРАЩЕНИЕ. МЕНИНГЕАЛЬНЫЙ СИНДРОМ. ВЕГЕТАТИВНАЯ НЕРВНАЯ СИСТЕМА. Учебно-методическое пособие к практическому занятию № 7 Авторы: Янкелевич Ю.Д., Детинкин К.Г. Актуальность темы: Ликвор является внутренней средой мозга. Различные варианты нарушения ликворообращения весьма часто встречаются при заболеваниях мозга. Менингеальный синдром является основой диагностики таких экстренных неврологических заболеваний как менингиты и субарахноидальные кровоизлияния. Знание показаний и противопоказаний к проведению, техники выполнения и осложнений люмбальной пункции является непременным условием подготовки врача-невролога. Патология вегетативной нервной системы очень широко распространена в популяции, синдром вегетативной дистонии наблюдается у больных неврозами и другими пограничными заболеваниями, часто встречается у больных с соматической патологией. Основные учебные вопросы (план занятия). 1. Особенности топографии оболочек головного и спинного мозга. 2. Субдуральное, подпаутинное пространства, синусы твердой мозговой оболочки. Строение гематоэнцефалического барьера. 3. Секреция, циркуляция и резорбция спинномозговой жидкости. 4. Характеристики спинномозговой жидкости в норме. 5. Менингеальный синдром. Менингизм. 6. Синдром внутричерепной гипертензии. 7. Особенности строения вегетативной нервной системы. 8. Особенности вегетативной иннервации глаза. Синдром Горнера. 9. Особенности иннервации тазовых органов. 10. Синдромы поражения вегетативной нервной системы. Реферат занятия. Оболочки мозга. Ликвор. Ликворообращение. Оболочки головного и спинного мозга представляют собой как бы футляр, который покрывает мозг, и состоят из трех листков: твердой, паутинной и мягкой. Твердая мозговая оболочка состоит из двух листков. Наружный плотно прилегает к костям черепа и позвоночника и является их надкостницей. Внутренний листок, или собственно твердая мозговая оболочка, представляет собой плотную фиброзную пластину. В полости черепа оба листка прилегают друг к другу (в месте их расхождения образуются синусы), в позвоночном же канале между ними имеется рыхлая жировая ткань, богатая венозной сетью (эпидуральное пространство). Паутинная оболочка выстилает внутреннюю поверхность твёрдой мозговой оболочки и тяжами соединена с мягкой. Паутинная оболочка покрывает ткань мозга, но в борозды не погружается. Мягкая мозговая оболочка плотно покрывает и срастается с поверхностью мозга, следуя за его рельефом. Пространство между паутинной и мягкой оболочкой называется субарахноидальным или подпаутиным и заполнено ликвором. На основании мозга субарахноидальное пространство расширяется, образуя полости, заполненные ликвором – цистерны. Спинномозговая жидкость находится также внутри головного и спинного мозга, заполняя желудочковую систему. Ликвор синтезируется сосудистыми сплетениями боковых желудочков мозга, непрерывно, в количестве 600 мл в сутки. 33 Объём же ликворных пространств – 120–150 мл, т. е. в сутки осуществляется 4–5кратное его обновление. Из боковых желудочков через отверстие Монро ликвор попадает в 3й желудочек, а из него через Сильвиев водопровод – в 4 желудочек. Затем – через отверстия Люшка и Мажанди в субарахноидальное пространство, где он всасывается через систему пахионовых грануляций в венозные синусы. Функции ликвора: механическая защита ("гидравлическая подушка"); поддержание онкотического и осмотического давления мозга; бактерицидное действие; регуляция кровообращения в полости черепа; выведение некоторых продуктов метаболизма. Менингеальный синдром. При менингитах, субарахноидальных кровоизлияниях, реже – при гематомах, опухолях и интоксикациях развивается клиническая картина, называемая менингеальным синдромом. Для него характерны: общемозговые симптомы: головная боль, рвота, возможны нарушения сознания и некоторые психические расстройства; оболочечные симптомы: общая гиперестезия, реактивные болевые феномены (болезненность при перкуссии черепа, скуловой дуги, при надавливании на глазные яблоки), мышечно-тонические (ригидность мышц затылка, симптомы Кернига, Брудзинского, Лессажа). Менингеальный синдром является показанием для люмбальной пункции, и при отсутствии изменений в ликворе является проявлением менингизма. Вегетативная нервная система. (ВНС). ВНС регулирует работу внутренних органов, эндо- и экзокринных желез, кровеносных и лимфатических сосудов, гладкой и, отчасти, скелетной мускулатуры, а также трофику тканей. Она также обеспечивает гомеостаз на тканевом, органном и системном уровнях. ВНС подразделяется на центральный и периферический отделы. Центральный отдел – это совокупность вегетативных нейронов и их аксонов, локализованных в головном и спинном мозге. К периферическому относятся пограничный симпатический ствол, вне- и внутриорганные узлы и сплетения, вегетативные волокна в составе черепных и спинальных нервов. Выделяют надсегментарный и сегментарный отделы ВНС. Надсегментарный отдел – это гипоталамо-лимбико-ретикулярный комплекс, осуществляющий эрго- или трофотропное влияние на организм. В сегментарном отделе различают симпатическую и парасимпатическую части. К первой относят нейроны боковых рогов спинного мозга от уровня С8 до L2, превертебральные симпатические узлы и их аксоны в составе вегетативных сплетений и периферических нервов. Парасимпатическая часть включает вегетативные ядра ствола мозга, нейроны боковых рогов спинного мозга на уровне S2–S5 сегментов, экстра- и интрамуральные ганглии. Вегетативная иннервация глаза. Парасимпатическая иннервация глаза осуществляется из ядер Перлиа и Якубовича, их волокна в составе глазодвигательного нерва выходят из полости черепа и в глазнице переключаются на второй нейрон в цилиарном ганглии. Нейроны ядра 34 Перлиа иннервируют цилиарную мышцу, осуществляющую аккомодацию. Нейроны ядра Якубовича иннервируют мышцу, суживающую зрачок, осуществляющую фотореакцию. Симпатическая иннервация глаза осуществляется нейронами боковых рогов спинного мозга лежащих на уровне CVIII–TI сегментов. Аксоны этих клеток в составе передних корешков выходят из позвоночного канала и в виде соединительной ветви проникают в звездчатый узел, не прерываясь, проходят через него и заканчиваются на клетках верхнего шейного симпатического узла. Постганглионарные волокна оплетают стенку внутренней сонной артерии, по которой попадают в полость черепа, а затем по глазной артерии достигают глазницы, где иннервируют следующие образования: m. dilatator pupillae, которая расширяет зрачок; m. tarsalis superior, которая изменяет угол наклона хряща верхнего века и таким образом расширяет глазную щель; орбитальную мышцу (Мюллеровскую) – гладкомышечные волокна в глазнице, сокращение которых обеспечивает выстояние глазного яблока; При выключении симпатической иннервации глаза развивается триада симптомов: полуптоз, миоз и энофтальм, получившая название синдром Клода Бернара-Горнера. Иногда синдром Горнера сопровождается гиперемией конъюнктивы и депигментацией радужки. Развитие данного синдрома связывается с поражением бокового рога спинного мозга (опухоль, кровоизлияние) в зоне сегментов CVIII–TI, звездчатого или верхне-шейного узлов (при блокаде, опухоли верхушки легкого), при повреждении стенки внутренней сонной или глазничной артерии. При раздражении симпатических волокон возникает расширение глазной щели, экзофтальм, мидриаз (синдром Пурфюр дю Пти). 1. 2. 3. 4. 1. 2. 3. 4. 5. 6. 7. 8. Основная литература. Гусев Е.И., Гречко В.Е., Бурд Г.С. Нервные болезни: Учебник.- М.: Медицина, 1988, гл. 7,8 (с.214-249; с.249-302). Мартынов Ю.С. Нервные болезни: Учебное пособие.- М.: Медицина, 1988, гл. 7 (с. 111117), гл. 8 (с. 118-134); гл. 6 (с.107-110), гл. 12 (с. 172-195). Мисюк Н.С., Гурленя А.М. Нервные болезни. Ч.1. Основы топической диагностики.- 2-е изд.- Мн.: Выш. шк., 1984, гл. 10 (с. 130-142), гл. 13 (с. 178-189); гл. 9 (с. 118-129). Мисюк Н.С., Гурленя А.М. Нервные болезни. Ч.2. Клиника, диагностика, лечение.- 2-е изд.- Мн.: Выш. шк., 1985, гл. 9 (с. 90-108). Дополнительная литература. Болезни нервной системы. Руководство для врачей: Т1, Т2 / Н.Н. Яхно, Д.Р. Штульман, П.В. Мельничук и др.- М.: Медицина, 1995. Дуус П. Топический диагноз в неврологии. Анатомия. Физиология. Клиника: Пер. с англ.М.: ИПЦ “Вазар-ферро”, 1995. Коллинз Р.Д. Диагностика нервных болезней. Иллюстрированное руководство: Пер. с англ.- М.: Медицина, 1986. Неврология детского возраста: анатомия и физиология нервной системы, методы исследования, клиническая синдромология: Учебное пособие для ин-тов усоверш. врачей / Под ред. Г.Г. Шанько, Е.С. Бондаренко.- Минск: Выш. шк., 1985. Сандригайло Л.И. Вспомогательные методы диагностики в невропатологии и нейрохирургии: Атлас / Под ред. И.П. Антонова.- Минск: Выш. шк., 1986. Скоромец А.А., Скоромец Т.А. Топическая диагностика заболеваний нервной системы: Руководство для врачей.- СПб.: Политехника, 1996. Справочник по неврологии / Под ред. Е.В. Шмидта, Н.В. Верещагина.- М.: Медицина, 1989. Шток В.Н. Фармакотерапия в неврологии: Справочник.- М.: Медицина, 1995. 35 ТЕМА: ВОСПАЛИТЕЛЬНЫЕ ЗАБОЛЕВАНИЯ НЕРВНОЙ СИСТЕМЫ. Учебно-методическое пособие к практическому занятию № 8 Авторы: Янкелевич Ю.Д., Детинкин К.Г. Актуальность темы: По материалам отечественных исследователей нейроинфекции составляют около 1/3 всей патологии нервной системы. Общими чертами всех нейроинфекций является тяжесть их течения, высокий уровень летальности и инвалидности. Так, например, при наиболее часто встречающемся герпетическом энцефалите умирает до 75 % больных. Пандемия летаргического энцефалита в начале нашего века унесла жизни большего количества людей, чем первая мировая война. Однако своевременная диагностика и лечение позволяют уменьшить эти катастрофические последствия. Так во время вспышки энтеровирусного менингита, выэванного вирусом Коксаки В, в Гомеле в 1997 году не погиб ни один больной. Основные учебные вопросы (план занятия). 1. Распространённость менингитов; 2. Классификация менингитов; 3. Первичный гнойный менингит (менингококковый). Этиология, патогенез, клиника, диагностика, лечение; 4. Вторичные гнойные менингиты (пневмококковый, стафилококковый, менингит, вызванный палочкой Афанасьева-Пфейффера). Этиология, патогенез, клиника, диагностика, лечение; 5. Серозные менингиты. Этиология, патогенез, клиника, диагностика, лечение; 6. Туберкулёзный менингит. Этиология, патогенез, клиника, диагностика, лечение; 7. Распространённость энцефалитов; 8. Классификация энцефалитов; 9. Герпетический энцефалит. Этиология, патогенез, клиника, диагностика, лечение; 10. Эпидемический энцефалит Экономо. Этиология, патогенез, клиника, диагностика, лечение; 11. Клещевой энцефалит. Этиология, патогенез, клиника, диагностика, лечение; 12. Вторичные энцефалиты. Этиология, патогенез, клиника, диагностика, лечение; 13. Полиомиелит, полиомиелитоподобные заболевания. Этиология, патогенез, клиника, диагностика, лечение, профилактика; 14. Поражение нервной системы при сифилисе. Классификация поражения нервной системы при сифилисе. Патогенез, клиника, диагностика, лечение; 15. Поражение нервной системы при ревматизме. Патогенез, клиника, диагностика, лечение; 16. Поражение нервной системы при ВИЧ-инфекции. Реферат занятия. Распространённость менингитов. Инфекционно-воспалительные заболевания головного мозга могут развиваться преимущественно в мозговом веществе (энцефалит), в синусах (тромбоз синуса), завершаться отграниченным скоплением гноя в веществе мозга (абсцесс мозга). В их основе лежит проникновение различных экзогенных и эндогенных микроорганизмов. Известно несколько сот патогенных видов микробов, вирусов и грибков. От нейроинфекции (энцефалитов, менингоэнцефалитов и др.) еще в начале XX века умирало около 50 % населения, в настоящее время менее 2 %. На долю энцефалитов, абсцессов мозга и тромбозов синусов приходится около 6 % органических заболеваний нервной системы. Патогенность и другие свойства возбудителей постоянно изменяются, что 36 является результатом не только очень высокой скорости их эволюции (в течение суток у микробов происходит смена 70 поколений, а человеку для этого нужно около 1500 лет), но в известной мере и следствием больших успехов медицины (широкое применение антибиотиков, вакцин, сывороток и др.). Все это повысило резистентность к ряду нейроинфекций, снизило патогенность многих микроорганизмов, привело к появлению устойчивых к химиопрепаратам штаммов и даже к смене возбудителей некоторых болезней. Например, все чаще стали встречаться менингиты и менингоэнцефалиты, вызванные не менингококком (он является классическим возбудителем первичных бактериальных менингитов), а условно патогенными микробами – стафилококком, стрептококком, кишечной палочкой. Энцефалит (от греч. enkephalos – головной мозг) – острое воспалительной природы поражение вещества мозга. Все энцефалиты делятся на: первичные и вторичные. Причиной первичного поражения нервной системы могут быть арбовирусы (вирусы комариных и клещевого энцефалита), энтеровирусы (вирусы полиомиелита, ECHO и Коксаки), вирусы герпеса, лимфоцитарного хориоменингита, бешенства. Возбудителями большинства первичных энцефалитов являются арбовирусы, т. е. вирусы, передающиеся членистоногими – комарами, клещами, москитами, кровососущими мухами (выделено более 200 видов этих вирусов). Они встречаются на всех континентах. Общая эпидемиологическая черта – наличие резервуара возбудителя в природе – является причиной достаточно четкого регионального распространения заболеваний. Наиболее известные формы арбовирусных энцефалитов – это клещевые (русский весенне-летний, шотландский, киасанурская лесная болезнь в Индии) и комариные (японский, австралийский, американский, западнонильский). Круг болезней, могущих при неблагоприятном течении вызвать вторичные энцефалиты, очень широк: туберкулез, сифилис, ревматизм, грипп и гриппоподобные инфекции, бруцеллез, парагонимоз и т. д. Способы заражения вирусными и бактериальными энцефалитами различны: трансмиссивный – через укус клещей, комаров, вшей, блох и других насекомых (арбовирусные, сыпнотифозный); алиментарный – через пищу и питье (энтеровирусные, дизентерийные, иногда арбовирусные); аспирационный – капельным путем через легкие (гриппозный, герпетический); контактный – через слизистые и кожу (бруцеллезный, туляремийный). Главный путь заражения первичными энцефалитами – трансмиссивный и алиментарный, вторичными – алиментарный и аспирационный. Разнообразие этиологических факторов обусловливает различия в клиническом течении и исходах заболевания, но для всех форм энцефалитов характерно развитие очаговых и менингеальньгх симптомов на фоне лихорадки и других признаков инфекционного процесса. Клещевой энцефалит. Клещевой энцефалит – острое вирусное эндемичное поражение нервной системы с преимущественным вовлечением передних рогов на шейно-плечевом уровне. Возбудитель заболевания – нейротропный вирус, относящийся к арбовирусам. Хозяевами являются теплокровные животные – полевые мыши, зайцы, 37 белки, бурундуки, птицы, а также домашний скот. Переносчик заболевания – клещ из семейства иксодовых. Инкубационный период равен приблизительно 2 нед. При алиментарном заражении или после множественных укусов клещей он укорачивается до нескольких дней. В продромальном периоде наблюдаются общее недомогание, боль в мышцах. Затем повышается температура и развивается наиболее патогномоничный для клещевого энцефалита симптом поражения серого вещества спинного мозга и ствола – вялые параличи мышц шеи "свисающая голова", проксимальных отделов рук с арефлексией и мышечной гипотонией и отдельных черепных нервов. В крови наблюдаются нейтрофильный лейкоцитоз со сдвигом влево, ускорение СОЭ. Изменения спинномозговой жидкости в острой стадии характеризуются повышением давления и лимфоцитарным плеоцитозом, небольшим или умеренным гиперальбуминозом. Помимо шейно-плечевой, наблюдаются и другие формы заболевания: бульбарная, энцефалитическая, менингеальная, полирадикулоневритическая, двухволновая, стертая. В эндемичных районах стертые формы заболевания встречаются наиболее часто у местных жителей. Неблагоприятные исходы чаще наблюдаются при восточном варианте клещевого энцефалита (Дальний Восток, Сибирь); западный вариант (север европейской части СССР) имеет более легкое течение. У отдельных больных вследствие спаечного процесса, глиоза и возможной персистенции возбудителя энцефалит может перейти в хронически прогрессирующую стадию. В этих случаях через некоторый срок после острого периода (наиболее часто через 3–6 мес) появляются новые симптомы поражения нервной системы (парезы, гиперкинезы, эпилептические припадки и др.) и усиливаются имевшиеся ранее остаточные явления. Одним из часто наблюдаемых вариантов хронически прогрессирующей стадии заболевания является синдром кожевниковской эпилепсии. Он характеризуется гиперкинезом, постоянными судорогами клонического характера, локализованными в определенных мышцах, обычно в руке или одной половине тела. В конечностях на стороне гиперкинеза отмечается снижение мышечного тонуса и силы. На этом фоне периодически возникают фокальные сенсомоторные эпилептические припадки. Эпидемический энцефалит. Эпидемический энцефалит (летаргический энцефалит, болезнь Экономо, энцефалит А) – остро развивающееся заболевание нервной системы, вероятно, вирусной этиологии с преимущественным поражением подкорковых узлов и ствола мозга. В 1918–1926 гг. эпидемия этого энцефалита распространилась по всему миру (по неполным данным, переболело более 100 тыс. человек при летальности 20–25 %). В настоящее время вспышки болезни отсутствуют, но регистрируются спорадические случаи заболевания, чаще в холодное время года. Возбудитель неизвестен, хотя от больных эпидемическим энцефалитом неоднократно выделяли вирус, но эти исследования не были завершены. Клиническая картина: лихорадка, головная боль, головокружение, сонливость, параличи глазодвигательных мышц, нистагм, иногда избыточное слюнотечение, сальность лица. В последнее время чаще заболевание протекает абортивно. Наблюдаются повышенная сонливость или бессонница в сочетании с легкими глазодвигательными расстройствами, поэтому больные могут переносить 38 заболевание на ногах. Возможно вовлечение в процесс не всего глазодвигательного нерва, а его ветвей, иннервирующих отдельные мышцы. Особенно часто страдает мышца, поднимающая верхнее веко (развивается птоз), и внутренняя прямая мышца (наблюдается парез конвергенции).Наиболее характерные для эпидемического энцефалита симптомы – умеренная лихорадка, сонливость и глазодвигательные расстройства "триада Экономо". Спинномозговая жидкость в зависимости от тяжести и остроты заболевания или нормальна, или в ней отмечаются небольшой лимфоцитарный плеоцитоз и гиперальбуминоз. Через несколько месяцев (а иногда и лет) после острой фазы болезнь может постепенно перейти в хронически прогрессирующую стадию – развивается синдром паркинсонизма. Резидуальные состояния проявляются: гидроцефалией, диэнцефальными расстройствами, поражением глазодвигательных нервов. Часть случаев летаргического сна также можно отнести к последствиям эпидемического энцефалита. Гриппозный энцефалит. Гриппозный энцефалит – токсико-инфекционное поражение нервной системы, развивающееся обычно на высоте гриппозного заболевания. Эта форма энцефалита наблюдается во время эпидемий и вспышек гриппа, реже при спорадических заболеваниях. Патоморфологически в головном мозге обнаруживаются отек и дисциркуляция; явления воспалительного характера (пролиферация, инфильтрация) выражены стерто или весьма умеренно. Клиническая картина. Начало заболевания, как правило, острое. На фоне симптомов гриппа появляются сильная головная боль, тошнота, рвота, менингеальные симптомы, патологические рефлексы, анизорефлексия. В тяжелых случаях могут быть нарушения сознания (сопор, кома), параличи, парезы, афазия. Особенностью клиники гриппозного энцефалита является преобладание общемозговых и менингеальных симптомов над локальными. Все течение острого периода болезни занимает не больше 1–2 недель. Спинномозговая жидкость вытекает под резко повышенным давлением; в легких случаях она имеет нормальный состав, в тяжелых – наблюдаются гиперальбуминоз и лимфоцитарный плеоцитоз. Диагностика энцефалитов, абсцесса мозга и тромбоза синусов основывается на данных анамнеза (пребывание в эндемичной зоне, наличие гнойного процесса в организме и т. д.), клиники "синдром свисающей головы" при клещевом энцефалите, сонливость – при эпидемическом, боли и высыпания в пораженных сегментах – герпетическом и т. д.) и дополнительных методах исследования (главным образом спинномозговой пункции, серологического (РСК) и вирусологического (выделение возбудителя из цереброспинальной жидкости и крови) исследований, а в случае абсцесса мозга и тромбоза синуса – результатах ЭХОЭГ, ЭЭГ, сцинтиграфии и КТ. Лечение энцефалитов должно проводиться с учетом этиологии, особенностей патогенеза и клиники заболевания. В остром периоде клещевого и других арбовирусных энцефалитов чаще всего проводится специфическое лечение противоэнцефалитным донорским иммуноглобулином (по 3–6 мл. 2–3 раза в день) и рибонуклеазой (по 25 мг. внутримышечно до 6 раз в сутки). В особенно тяжелых случаях рибонуклеазу дополнительно вводят эндолюмбально (по 25 мг. через день, 2– 39 3 введения). Всего на курс лечения необходимо до 3–5 г. рибонуклеазы. Лечение абсцесса и тромбоза синусов главным образом хирургическое. Проводится оно на фоне массивной химиотерапии (пенициллин, левомицетин, сульфаниламиды). В зависимости от состояния больного, расположения и величины удаляют внутримозговой абсцесс полностью вместе с капсулой или ограничиваются пункцией с отсасыванием содержимого и введением дренажа. В случае тромбоза синусов оперативное вмешательство состоит в ревизии первичного гнойного очага. В профилактике клещевого и других арбовирусных энцефалитов главная роль принадлежит вакцинированию, ношению защитной одежды, а также общим мероприятиям, направленным на ликвидацию или снижение плотности популяции переносчиков и животных-хозяев. У людей, перенесших комариный и клещевой энцефалиты, остается стойкий иммунитет. Повторные заболевания очень редки. Важнейшее направление предупреждения вторичных энцефалитов – своевременное и достаточное лечение различных инфекций (ангины, тонзиллита, гайморита, отита, тифов, дизентерии, гриппа), а также гигиена человека, жилья, воды, пищевых продуктов. Менингиты. Менингит (от греч. meninx – мозговая оболочка, син. лептоменингит) – острое разлитое воспаление мягкой мозговой оболочки с некоторым вовлечением обычно и других оболочек, на которое приходится около 2–3 % органических заболеваний нервной системы. В зависимости от характера возбудителя менингиты разделяются на: гнойные и серозные, а по локализации на: конвекситальные, базальные, задней черепной ямки. Среди гнойных наибольшее распространение имеют первичный менингококковый и вторичные пневмококковый, стрептококковый и стафилококковый менингиты. Реже бывают случаи менингитов при гонорее, брюшном и возвратном тифах, дизентерии, туляремии, кандидомикозе, листериозе, лептоспирозе, сибирской язве, чуме. Среди первичных серозных менингитов чаще встречаются хореоменингит и менингиты энтеровирусного генеза. Вторичные серозные менингиты наблюдаются при гриппе, туберкулезе, сифилисе, бруцеллезе, паротите. Источники инфекции разнообразны – больные и здоровые носители (цереброспинальный и энтеровирусные менингиты) или животные – чаще всего мыши (хореоменингит). При вторичных формах инфекция проникает в субарахноидальное пространство из очагов в ухе, придаточных полостях носа или из легких (туберкулезный процесс) и т. д. Инфекция передается от носителей капельным способом (цереброспинальный менингит), с частицами пыли (лимфоцитарный хореоменингит) или фекально-оральным путем (энтеровирусный менингит). Клиническая картина. Для менингитов типично развитие оболочечного синдрома на фоне лихорадки и других общеинфекционных симптомов. Могут быть продромальные явления – общее недомогание, насморк, боли в животе или ухе и т. д. Менингеальный синдром состоит из общемозговых симптомов, выявляющих тоническое напряжение мышц конечностей и туловища. Характерно появление рвоты без предварительной тошноты, внезапно после перемены положения, вне связи с приемом пищи, во время усиления головной боли. Перкуссия черепа болезненна. Типичны мучительные боли и гиперестезия кожи. Постоянный и специфический симптом всякого менингита – изменение цереброспинальной жидкости. Давление повышено до 250–400 мм вод. ст. Наблюдается синдром клеточно-белковой 40 диссоциации – увеличение содержания клеточных элементов (плеоцитоз нейтрофильный – при гнойных менингитах, лимфоцитарный – при серозных) при нормальном (или относительно небольшом) увеличении содержания белка. Анализ цереброспинальной жидкости наряду с серологическими и вирусологическими исследованиями имеет решающее значение при проведении дифференциального диагноза и установлении формы менингита. Бактериальные формы менингитов. Цереброспинальный менингит. Болезнь вызывается менингококком и встречается в виде эпидемических вспышек и спорадических случаев преимущественно в холодные месяцы года. Чаще заболевают дети. Контагиозность больных невелика, и заражения обслуживающего персонала очень редки. В зависимости от клинического течения выделяют следующие формы менингита: обычную, молниеносную, энцефалитическую. Заболевание начинается с озноба, гипертермии (39–41°С), сильнейшей головной боли, рвоты. В случае молниеносной формы быстро присоединяются нарушения сознания, возбуждение, затем оглушенность, сопор, кома, эпилептиформные припадки. Выявляются грубые менингеальные симптомы, парез черепных нервов (III, VI, VII и др.), а при энцефалитической форме – и парезы конечностей. Один из нередких признаков цереброспинального менингита – появление мелкоточечной геморрагической сыпи на ягодицах, бедрах, голени, лице, туловище. Сухожильные рефлексы в первые дни болезни повышены, а в дальнейшем снижаются. Наблюдаются осложнения: поражение надпочечников с развитием инфекционно-токсического шока (синдром Уотерхауса-Фридериксена), пневмонии, миокардиты, полиартриты. В цереброспинальной жидкости обнаруживают повышенное давление, нейтрофильный плеоцитоз (до нескольких тысяч или десятков тысяч клеток), снижение содержание сахара, а при бактериологическом исследовании – менингококки (внутриклеточно или внеклеточно). Если больной пунктирован в первые 6–12 ч. от начала заболевания, то жидкость может быть прозрачна, а количество клеточных элементов незначительно повышено. Наиболее тяжело протекает молниеносная форма, смертельный исход наступает в течение суток вследствие острого отека и набухания головного мозга с ущемлением ствола мозга в тенториальном и большом затылочном отверстиях. Вторичные гнойные менингиты. Клиническая картина заболевания (острое развитие, гипертермия, головная боль, светобоязнь, менингеальные симптомы, изменения в цереброспинальной жидкости – нейтрофильный плеоцитоз, гиперальбуминоз, понижение сахара и т. д.) похожа на симптоматику цереброспинального менингита. Решающим в диагностике гнойного менингита является наличие воспалительного очага (отита, гайморита, фурункулеза), бактериологическое исследование (обнаружение соответствующего возбудителя в цереброспинальной жидкости больного) и положительная серологическая реакция. Значение последней особенно велико, так как она показывает нарастание титра антител именно к возбудителю, вызвавшему менингит у больного. Течение вторичных гнойных и первичного менингококкового менингитов может осложняться внедрением инфекции в субдуральное пространство (субдуральный выпот), что приводит к развитию грубых очаговых симптомов (гемипарез, гемиплегия, афазия). Лечение. Терапия гнойных менингитов основана на раннем назначении 41 антибиотиков (чаще всего пенициллина) или сульфаниламидных препаратов (норсульфазола, этазола, сульфадимезина) в достаточных дозах. Средняя терапевтическая суточная доза пенициллина 12000000–24000000 ЕД и сульфаниламидов 4–6 г. При относительно нетяжелых формах лечение можно проводить только сульфаниламидами. Тяжелым больным рекомендуется сразу же ввести 3000000 ЕД пенициллина и далее в течение суток давать по 3000000 ЕД через 3 ч (24000000 ЕД в сутки) или вводить пенициллин внутривенно (10000000–12000000 ЕД в сутки) или комбинировать пенициллин с левомицетином (по 1 г внутримышечно, до 4 г в сутки). В крайне тяжелых случаях дозу пенициллина приходится доводить до 30000000–40000000 ЕД в сутки; можно ввести антибиотик (чаще бензилпенициллина натриевую соль) по 30000–50000 ЕД интралюмбально. В случае недостаточной эффективности лечения в течение 2–3 дней используют антибиотики резерва, прежде всего полусинтетические пенициллины (ампициллин, карбенициллин, ампиокс), а также гентамицин, цефалоридин (цепорин), мономицин, канамицин, нитрофураны (фурадонин, фурацилин, фуразолидин). Лечение рекомендуется проводить с учетом чувствительности выделенных микробов к антибиотикам. Одним из традиционных способов повышения эффективности лечения является комбинирование антибиотиков (пенициллина и левомицетина, ампициллина и гентамицина, ампициллина и оксациллина, пенициллина и сульфаниламидов и др.). Эти сочетания применяются в первые дни заболевания до выделения возбудителя и определения его антибиотикограммы, когда нужна срочная помощь тяжелобольному, а затем обычно переходят на монотерапию. Средний срок дачи антибиотиков и сульфаниламидов 1–2 нед. Критерии для отмены: нормализация температуры, регресс менингеальных и общемозговых симптомов, снижение цитоза в цереброспинальной жидкости (приблизительно до 100 клеток с преобладанием лимфоцитов). Недостаточность функции надпочечников (синдром УотерхаусаФридериксена) купируют безотлагательным внутривенным капельным введением преднизолона (60 мг.), полиглюкина (или реополиглюкина 500 мл.), строфантина (0,05 % раствор 0,5–1 мг), норадреналина (1 мл.). Затем в течение необходимого времени кортикостероиды назначают внутрь. Туберкулезный менингит. Развивается чаще всего постепенно. У больных появляются лихорадка (субфебрилитет, реже – высокая температура), головная боль, головокружение, тошнота, иногда рвота. У лиц пожилого возраста возможно развитие болезни и при нормальной температуре. Выраженность менингеальных симптомов может быть различной. У тяжелобольных приходится наблюдать расстройства сознания, децеребрационную ригидность (резкая гипертония всех разгибателей или сгибателей на руках и в разгибателях ног), тазовые нарушения, параличи, парезы, афазию, агнозию и т. д. Цереброспинальная жидкость прозрачная или слегка опалесцирующая, реже ксантохромная или мутноватая, вытекает под повышенным давлением; характерны умеренный лимфоцитарный плеоцитоз и гиперальбуминоз. В первые дни в клеточном составе преобладают нейтрофилы (до 70–80 %). Уровень сахара резко понижен. При стояния жидкости в течение 12 ч. выпадает характерная пленка. Большое диагностическое значение имеет нахождение в цереброспинальной жидкости микобактерий туберкулеза. Течение туберкулезного менингита длительное. Хотя вскоре после начала 42 лечения интенсивность клинических симптомов уменьшается, для нормализации цереброспинальной жидкости требуется несколько месяцев, а выздоровление наступает примерно через полгода. Лечение туберкулезного менингита комплексное. Основу его составляет применение двух – трех антибактериальных препаратов, чаще всего стрептомицина и изониазида (тубазида) и непрерывное (до полного выздоровления) введение их в бактериостатических дозах. Вирусные формы менингитов. Лимфоцитарный хориоменингит. Начинается остро с повышения температуры, головной боли, тошноты, светобоязни. Однако общемозговые и оболочечные симптомы не достигают той выраженности, как при гнойных менингитах. Могут наблюдаться локальные симптомы – анизорефлексия, поражение лицевого, отводящего, преддверноулиткового и других нервов. Энтеровирусный менингит. Развиваются лихорадочное состояние, головная боль, нередко тошнота. Meнингеальные симптомы выражены умеренно. Характерны боли в мышцах ног, в животе, конъюнктивит, быстро проходящие кожные сыпи, припухание шейных лимфатических узлов. Цереброспинальная жидкость при вирусных менингитах прозрачная; отмечается лимфоцитарный плеоцитоз (несколько десятков или сотен клеток) при нормальном или слегка увеличенном содержании белка. В первые дни болезни цитоз может быть смешанным. Содержание глюкозы и хлоридов не изменено. Течение лимфоцитарного и энтеровирусного менингитов доброкачественное. Температура нормализуется через 1–2 нед; затем постепенно (за 2–4 нед) исчезают менингеальный синдром и локальные симптомы. Описаны как ранние (через 2–3 нед), так и поздние (через несколько месяцев) рецидивы болезни. Полиомиелит. Классификация. Паралитическая форма: спинальная; бульбарная; понтинная; энцефалитическая; Непаралитическая форма: бессимптомная (с повышением титра антител); "ненервная" (висцеральная – катар ВДП или ЖКТ); менингеальная. Клинические стадии: инкубационный период 10–14 дней; первых клинических проявлений 1–3 дня; латентный период 2–15 дней; паралитический период 2–6 дней; восстановительный период до 2 лет; резидуальный период. Этиология и патогенез: Острое вирусное заболевание, характеризующееся распространённым воспалительным процессом в центральной нервной системе с преимущественным поражением передних рогов спинного мозга и развитием вялых атрофических парезов и параличей мышц. Возбудителем являются вирусы трёх типов. Заражение происходит капельным и алиментарным путём. Вирус, попадая в глотку, ЖКТ, внедряется в миндалины и групповые лимфатические фолликулы (пейеровы бляшки). В лимфатической системе происходит первоначальное размножение вируса, откуда он по лимфатическим путям проникает в кровь, а затем в нервную систему. В связи с охватом проф. прививками всего восприимчивого населения классические формы полиомиелита почти не встречаются. В Беларуси применяется живая полиомиелитная вакцина Гейна-Медина. Возможен прививочный полиомиелит. Риск его возникновения ~ 1:1000000. Рассмотрение случая 43 постпрививочного П. Возможно, если болезнь возникает спустя 5–15 дней после прививки. Клиника. Инкубационный период длится 10–14 дней. После этого возникает "малая болезнь", протекающая 1–3 дня с лихорадкой, катаральными явлениями в зеве, ЖКТ. Затем наступает "период мнимого благополучия" 2–15 дней. Вторая атака – "большая болезнь" – является препаралитической стадией болезни. На фоне высокой температуры возникают общемозговые, менингорадикулярные синдромы, двигательные нарушения, (судороги, дрожание, фибриллярные подёргивания, вздрагивания, изменение тонуса мышц), болевой синдром, сонливость, нарушения сознания. В цереброспинальной жидкости в конце этого периода и начале следующего наблюдается клеточно-белковая диссоциация, сменяющаяся на второй неделе болезни белково-клеточной. В паралитическом периоде, продолжающемся 2–6 дней, развиваются вялые парезы и параличи мышц туловища и конечностей. Они появляются на фоне высокой температуры или в день её снижения. Если разрушено 40–70 % двигательных нервных клеток – то возникает парез; если гибнет 75 % и больше – развиваются параличи. Летальные исходы наступают от паралича дыхательной мускулатуры. Восстановительный период продолжается около 2 лет, в течение которых происходит обратное развитие. Резидуальный период характеризуется стойкими вялыми остаточными парезами, отставанием в росте, остеопорозом, резкими атрофиями, деформацией конечностей и туловища. Резидуальные симптомы наблюдаются у 30 % заболевших. Специфического лечения нет. Для облегчения боли – анальгетики; применение антибиотиков показано при цистите, ангине; при параличе дыхательной мускулатуры – реанимационные мероприятия. В восстановительном периоде проводят массаж, ЛФК, профилактику деформаций опорно-двигательного аппарата, ритмическую стимуляцию поражённых мышц, сан-кур. лечение. Клинические проявления ВИЧ-инфекции и СПИД в неврологии. Первичные проявления, вызванные ВИЧ для практического врача важны по причине их новизны. Степень поражения ЦНС не всегда соответствует степени тяжести соматических проявлений ВИЧ-инфекции. Клиническая классификация ВИЧ-инфекции. 1. Стадия инкубации. 2. Стадия первичных проявлений. 3. Стадия вторичных заболеваний. 4. Терминальная стадия. Прогноз – продолжительность жизни от 6–9 месяцев до 3–6 лет, наиболее длительно СПИД протекает, когда проявляется саркомой Капоши. Классификация поражений нервной системы, связанных с ВИЧ-инфекцией. 1. Поражение нервной системы, обусловленное первичным действием непосредственно вируса иммунодефицита. 2. Поражение нервной системы, вызываемые оппортунистическими инфекциями. 3. Поражение нервной системы, вызываемые опухолевыми процессами. 4. Поражение нервной системы, вызываемые ассоциированными ВИЧинфекционными заболевыаниями: сифилис, нокардиоз и др. 5. Цереброваскулярная патология, сязанная с ВИЧ (инфаркты, геморрагии, васкулиты). 44 Атипичный асептический менингит. Связан с прямым воздействием вируса на головной мозг. Встречается на ранних стадиях инфекции. Его отличает стёртость течения, скудность неврологической симптоматики. В острой фазе больные жалуются на головную боль, лихорадку (до38–39 градусов) и менингиальные симптомы. Если подобная симптоматика наблюдается у лиц "группы риска", то и при отрицательной ИФА ВИЧ и других патогенов врач обязан проявить настороженность. Вакуолярная миелопатия. Заболеванние спинного мозга, проявляющееся у 20–25 % больных СПИДом. Она может сочетаться с ВИЧ-деменцией. Индуцируется непосредственно ВИЧ. В основе – специфическое поражение белого вещества спинного мозга – отёк, вакуолизация, разрушение миелина в боковых и задних рогах на уровне грудного отдела спинного мозга. Клиника: прогрессирующие спастико-атаксические парапарезы нижних конечностей, позднее развитие недержания мочи. Периферические нейропатии. Характерны для 16 % больных. Может развиться раньше, чем иммунодефицит, уже в стадии лимфоаденопатии или в стадии вторичных заболеваний. В этой стадии чаще встречается множественный мононеврит, например, в виде паралича лицевых нервов, который проходит за несколько месяцев. Может проявляться симметричными полинейропатиями или как хроническая воспалительная демиелинизирующая полирадикулонейропатия. Они сопровождаются болями и парестезиями в нижних конечностях. Оппортунистические инфекции. Инфекции, вызываемые грибами. Криптококковый менингит: Прогноз жизни 4–6 месяцев после первого эпизода. В условиях иммунодефицита не виден ответ организма, нет чёткости границ между барьерами и правильнее говорить о менингоэнцефалите. Почти у всех отмечаеся сильнейшая головная боль, лихорадка, примерно у половины – тошнота и рвота. Менингеальные знаки часто отсутствуют или выявляются в виде ригидности мышц шеи. Всем этим симптомам предшествуют утомляемость, лихорадка, потеря веса. Ликвор прозрачен, макроскопических изменений нет, при исследовании плейоцитоз, повышение содержания белка, хотя все эти показатели могут оставаться в пределах нормы. На соответствующих средах можно получить культуру грибов, диагноз можно поставить также путём выявления в ликворе или сыворотке крови криптококкового антигена. Церебральный гистоплазмоз. Как проявление диссеменированной формы гистоплазмоза. Клиника подобна криптококковому менингиту. Паразитарные инфекции. Лидером в этой группе является токсоплазмоз, который встречается от 3 до 40 % на разных этапах СПИДа. Симптомы церебрального Т. проявляются за 1–2 недели. Отмечаются интенсивные стойкие головные боли, которые будят больного по ночам. Могут развиваться очаговые симптомы – локальные неврологические расстройства – судороги или, реже припадки, афазии. В диагностике помогает КТ или МРТ, на которых выявляются характерные кольцевидные структуры в поражённых отделах мозга. Герпесвирусные инфекции. 45 Цитомегаловирус – лидер вирусной патологии при поражении ВИЧ. Частота поражения достигает 34 % от всех больных СПИДом. Проявляется чаще энцефалитами и миелитами. Реже встречаются поражения вирусом простого герпеса и проявляются в виде энцефалитов и миелитов. Энцефалиты могут протекать под маской объёмных процессов, особенно в лобных долях. В плане диагностики помогает КТ, на которой отмечаются очаги сниженной плотности неправильной формы преимущественно в глубинных отделах височных долей. Прогрессирующая мультифокальная лейкоэнцефалопатия. Довольно редкое заболевание, 3–4 % от числа больных СПИДом, так как для возникновения требуется глубокая иммунодепрессия. Группа опухолевых поражений ЦНС. К СПИД-индикаторным заболеваниям относятся саркома Капоши головного мозга. Проявляются опухолевые поражения головными болями, судорогами, нарушением сознания вплоть до комы; очаговые проявления – афазии, гемипарезы. Неврологические проявления более чем в 70 % случаев носят множественный характер и могут сочетаться со связанным со СПИД слабоумием. Для диагностики обычно недостаточно КТ или МРТ, чаще требуется биопсия головного мозга и изучение тканей опухоли. Итак, к СПИД-индикаторным поражениям нервной системы относятся: 1. Энцефалопатия,связанная с ВИЧ; 2. Лимфома головного мозга первичная; 3. Саркома Капоши головного мозга (на эндотелии сосудов); 4. Лейкоэнцефалопатия мультифакторная прогрессирующая; 5. Токсоплазмоз мозга. 1. 2. 3. 4. 1. 2. 3. 4. 5. 6. 46 Основная литература Гусев Е.И., Гречко В.Е., Бурд Г.С. Нервные болезни: Учебник.- М.: Медицина, 1988, гл. 7,8 (с.214-249; с.249-302). Мартынов Ю.С. Нервные болезни: Учебное пособие.- М.: Медицина, 1988, гл. 7 (с. 111117), гл. 8 (с. 118-134); гл. 6 (с.107-110), гл. 12 (с. 172-195). Мисюк Н.С., Гурленя А.М. Нервные болезни. Ч.1. Основы топической диагностики.- 2-е изд.- Мн.: Выш. шк., 1984, гл. 10 (с. 130-142), гл. 13 (с. 178-189); гл. 9 (с. 118-129). Мисюк Н.С., Гурленя А.М. Нервные болезни. Ч.2. Клиника, диагностика, лечение.- 2-е изд.- Мн.: Выш. шк., 1985, гл. 9 (с. 90-108). Дополнительная литература Болезни нервной системы. Руководство для врачей: Т1, Т2 / Н.Н. Яхно, Д.Р. Штульман, П.В. Мельничук и др.- М.: Медицина, 1995. Дуус П. Топический диагноз в неврологии. Анатомия. Физиология. Клиника: Пер. с англ.М.: ИПЦ “Вазар-ферро”, 1995. Коллинз Р.Д. Диагностика нервных болезней. Иллюстрированное руководство: Пер. с англ.- М.: Медицина, 1986. Неврология детского возраста: анатомия и физиология нервной системы, методы исследования, клиническая синдромология: Учебное пособие для ин-тов усоверш. врачей / Под ред. Г.Г. Шанько, Е.С. Бондаренко.- Минск: Выш. шк., 1985. Сандригайло Л.И. Вспомогательные методы диагностики в невропатологии и нейрохирургии: Атлас / Под ред. И.П. Антонова.- Минск: Выш. шк., 1986. Скоромец А.А., Скоромец Т.А. Топическая диагностика заболеваний нервной системы: Руководство для врачей.- СПб.: Политехника, 1996. 7. 8. Справочник по неврологии / Под ред. Е.В. Шмидта, Н.В. Верещагина.- М.: Медицина, 1989. Шток В.Н. Фармакотерапия в неврологии: Справочник.- М.: Медицина, 1995. 47 ТЕМА: СОСУДИСТЫЕ ЗАБОЛЕВАНИЯ НЕРВНОЙ СИСТЕМЫ. Учебно-методическое пособие к практическому занятию № 9 Авторы: Янкелевич Ю.Д., Детинкин К.Г. Введение (актуальность темы). В настоящее время всё большую значимость приобретают сосудистые заболевания головного мозга. Это обусловлено увеличением среди населения численности лиц пожилого и старческого возрастов, а также нарастающим негативным влиянием факторов урбанизации в экономически развитых странах. Увеличение числа больных гипертонической болезнью, широкая распространённость аритмий, высокая стоимость антигипертензивных медикаментов обуславливают рост заболеваемости инсультом в странах СНГ. Инсульты и их последствия занимают 2–3 место среди причин смертности в мире. По данным России и стран СНГ в течении ближайшего месяца с момента заболевания умирают около 30 %, а к концу года 45– 48 %. При геморрагическом инсульте смертность в первый месяц достигает огромной цифры 75 %. Из лиц переживших инсульт, к трудовой деятельности возвращаются не более 10–12 %; 25–30 % остаются до конца жизни инвалидами. Высокий уровень смертности, заболеваемости и инвалидизации при инсульте обуславливает актуальность знания данной патологии. Основные учебные вопросы (план занятия). 1. Частота и распространённость сосудистой патологии головного мозга. 2. Представления об этиологии и патогенезе сосудистых заболеваний. 3. Классификация нарушений мозгового кровообращения. 4. Транзиторные ишемические атаки. 5. Малый ишемический инсульт. 6. Инфаркт мозга. 7. Ишемический инсульт с вторичным геморрагическим пропитыванием. 8. Субарахноидальное, паренхиматозное кровоизлияние. 9. Методы и возможности инструментальной диагностики. Формулировка предварительного диагноза. Методы люмбальной пункции. КТ и ЯМР. 10. Базисная терапия на доврачебном и врачебном догоспитальном этапе. 11. Сущность методов базисной терапии инсульта. 12. Дифференцированная терапия ишемического инсульта. 13. Дифференцированная терапия геморрагического инсульта. 14. Тактика при субарахноидальном кровоизлиянии. 15. Реабилитационный период больных, перенесших острую сосудистую катастрофу. 16. Механизм прогрессирующего нарушения мозгового кровообращения, основные клинические синдромы, методы коррекции. 17. Острое нарушение спинального кровообращения. 1. 2. 3. 48 Реферат занятия. Классификация сосудистых заболеваний головного мозга. Начальные проявления недостаточности мозгового кровообращения; Преходящие нарушения мозгового кровообращения: а. Транзиторные ишемические атаки; б. Церебральные гипертонические кризы; в. Острая гипертоническая энцефалопатия. Стойкие нарушения мозгового кровообращения (инсульты): а. Ишемический инсульт: В левом каротидном бассейне; В правом каротидном бассейне; В вертебро-базилярном бассейне; В том числе инсульт с восстановимым неврологическим дефицитом, малый инсульт (3 недели). б. Геморрагический инсульт: Паренхиматозная гематома; Вентрикулярное кровоизлияние; Субдуральная гематома; Эпидуральная гематома; Субарахноидальное кровоизлияние. в. Последствия перенесенного инсульта (более 1 года). 4. Прогрессирующие нарушения мозгового кровообращения: а. Дисциркуляторная энцефалопатия (атеросклеротическая, гипертоническая); б. Хроническая нетравматическая субдуральная гематома. Этиопатогенез острых нарушений мозгового кровообращения. Все острые нарушения мозгового кровообращения являются вторичными заболеваниями по отношению к имеющемуся поражению мозговых сосудов или сердечно-сосудистой системы в целом. Тремя наиболее частыми причинами острых нарушений мозгового кровообращения можно считать гипертоническую болезнь, атеросклероз и их комбинации. Реже инсульты могут возникать на фоне васкулитов различной этиологии (сифилитический, инфекционно-аллергический), системных заболеваниях соединительной ткани (СКВ, узелковый периартериит), заболеваниях сердца (пороки сердца, пролапс митрального клапана, бактериальный эндокардит, инфаркт миокарда, аритмии), при врожденных аномалиях развития мозговых сосудов (аневризмы, врожденные стенозы и окклюзии, болезнь мойя-мойя), при системных болезнях крови (лейкозы, эритремия, коагулопатии). Для ишемического инсульта более характерен следующий патогенез. Нормальный мозговой кровоток должен быть не меньше 55 мл/100 г/мин, при уменьшении его ниже 55 мл. тормозится синтез белков, при снижении ниже 35 мл. начинается анаэробный гликолиз. При уменьшении мозгового кровотока ниже 20 мл/100 г/мин – так называемый функциональный или ишемический порог, начинается избыточное высвобождение возбуждающих нейротрансмиттеров (аспартата и глутамата) и нарушение энергетического обмена. При снижении меньше 15 мл. – инфарктный порог, возникает аноксическая деполимеризация мембран. В настоящее время общепризнанно, что зона инфаркта мозга формируется не одномоментно. После нарушения кровообращения в каком-то участке мозга там, где кровоток падает до 8–10 мл/100 г/мин в течение 4–6 минут развивается необратимая гибель клеток с выпадением их функции, "биоэлектрическим молчанием" на ЭЭГ и отсутствием вызванных потенциалов – это так называемая "ядерная зона" инфаркта. Вокруг "ядерной зоны" находится участок мозга, где кровоток падает до уровня ниже 20 мл/100 г/мин, в нейронах этой зоны включается каскад патохимических реакций, начинающихся с выброса возбуждающих аминокислот – глутамата, аспартата, неуправляемого входа кальция в клетку, активации липаз, повреждении мембран. Это так называемая зона "ишемической полутени", в англоязычной литературе – "пенумбра", нейроны которой функционально не активны, здесь уплощается ЭЭГ и замедляются вызванные потенциалы. То есть под пенумброй понимают зону 49 динамических метаболических нарушений с относительно сохранным энергетическим обменом без формирования структурных нарушений. Данные ПЭТ свидетельствуют, что динамика зоны "ишемической полутени" может идти в двух направлениях: при достаточно раннем возобновлении кровотока нормализуются обменные процессы в нейронах и восстанавливается их функциональная активность, обеспечивая максимум отстройки при инсульте; при не восстановлении кровотока, либо восстановлении, но слишком позднем, нейроны зоны "ишемической полутени" гибнут, увеличивая зону инфаркта. Именно время существования зоны "ишемической полутени" определяет границы "терапевтического окна" – периода, когда терапия инфаркта мозга наиболее эффективна. С помощью ПЭТ установлено, что зона "ишемической полутени" существует не более 6 часов – это и есть временные границы "терапевтического окна". В патогенезе геморрагического инсульта или нетравматического субарахноидального кровоизлияния следует отметить резкое, быстрое повышение АД при сильном, внезапном физическом усилии, дефекации, при сильном кашле, крайнем эмоциональном напряжении; выраженное ухудшение венозного оттока во время ночного сна при резком атеросклеротическом поражении сосудов, резкая инсоляция, выраженную декомпенсацию заболеваний системы крови. К ПНМК принято относить такие нарушения цереброспинальной гемодинамики, которые характеризуются внезапностью и кратковременностью очаговых или общемозговых расстройств. Согласно рекомендации ВОЗ к ПНМК относят случаи, когда все очаговые симптомы проходят за 24 часа. Если они длятся более суток, то такие наблюдения следует расценивать как мозговой инсульт. К ПНМК относят: - транзиторные ишемические атаки - церебральный гипертонический криз ( с очаговыми или общемозговыми симптомами). Транзиторные ишемические атаки. Осложняют течение многих заболеваний, но чаще всего атеросклероз и гипертоническую болезнь. Значительно реже они встречаются при васкулитах разной этиологии, пороках сердца. Остеохондроз шейного отдела позвоночника оказывает влияние на кровоток в позвоночной артерии. В патогенезе ПНМК большую роль играют эмболы, состоящие из частичек холестериновых бляшек. Артериоартериальные микроэмболы состоят из скопления форменных элементов крови – эритроцитов и тромбоцитов, которые образуют клеточные агрегаты, способные распадаться, подвергаться дезагрегации, а, следовательно, способны вызвать временную окклюзию сосуда. В ряде случаев ТИА могут возникать при тромбозе или облитерации крупного сосуда, чаще магистрального на шее, при сохраненном нормально сформированном артериальном круге большого мозга. В ряде случаев ТИА возникают по механизму "обкрадывания" – отвлечение крови из магистральных сосудов головного мозга в периферическую сеть. Например, при окклюзии подключичной артерии кровоснабжение руки осуществляется из вертебро-базилярного бассейна. ТИА развиваются в большинстве случаев остро, реже – пролонгированно. Различают общемозговые и очаговые симптомы, обусловленные нарушением кровотока в каком-либо определённом сосудистом бассейне. Общемозговые симптомы характеризуются головной болью, рвотой, 50 ощущением слабости, пелены перед глазами. Возможны кратковременные нарушения сознания. Очаговые – определяются локализацией дисциркуляторных нарушений. Гипертонические церебральные кризы. Составляют по некоторым данным 13–15 % всех ОНМК. На фоне повышения АД, превышающего 180–200 мм рт. ст., ауторегуляция мозгового кровообращения срывается и может развиться гиперемия головного мозга, сопровождающаяся общемозговыми и очаговыми симптомами, исчезающими в течение суток. Ишемический инсульт тромботического генеза. Развивается, как правило, ночью или во время отдыха, после "предвестников" (головная боль, головокружение, тошнота, преходящая слабость в какой-либо конечности). Потери сознания чаще не бывает. Типичны: бледный цвет лица, слабый частый пульс, чаще пониженное или нормальное АД. Ишемический нетромботический инсульт. Наблюдается в относительно более пожилом возрасте (старше 60 лет) на фоне сердечно-сосудистой недостаточности, у страдающих диабетом, болезнями лёгких. Развитие инсульта острое или подострое, с локализацией поражения в корковых ветвях мозговых артерий, поэтому парезы часто сочетаются с афазией, апраксией и т. д. Очаговым симптомам предшествуют признаки гипоксии мозга ( возбуждение, спутанность или, наоборот, сонливость, оглушение). Течение более благоприятное по сравнению с тромботическими. Геморрагический инсульт. Развивается чаще днём, после волнения и напряжения, без предвестников. Наблюдаются выраженные по глубине и длительности нарушения сознания (сопор или кома), повторная рвота, иногда судорожные припадки. Лицо гиперемировано, дыхание громкое, пульс напряжённый, АД значительно повышено (220/100 мм. рт. ст и более). Сосуды шеи пульсируют. Зрачки сужены. Иногда наблюдается анизокория с расширением зрачка на стороне поражённого полушария. Конечности атоничны, в более редких случаях отмечается ранняя контрактура. Через несколько часов могут появиться менингеальные симптомы и повыситься температура. При массивных кровоизлияниях быстро развиваются симптомы, обусловленные дислокацией мозгового ствола (нарушение дыхания, сердечной деятельности, двухсторонние патологические рефлексы, плавающие движения глазных яблок, птоз, нистагм, икота). Субарахноидальное кровоизлияние. Характерно острое, внезапное начало с ощущением как бы удара в голову. Затем появляется сильная головная боль, тошнота, рвота. Часто на фоне нарушения сознания развивается психомоторное возбуждение – больной пытается сесть, встать. Через несколько часов, в лёгких случаях на 2–3 день, появляются менингеальные симптомы – ригидность мышц затылка, симптом Кернига, симптомы Брудзинского. Сухожильные рефлексы на всех конечностях резко снижены. Система этапной помощи больным инсультом. Концепция этой системы сформулирована академиком Шмидтом Е.В. и рекомендована в 1974 году ВОЗ для внедрения во всех странах мира. Система включает три последовательных этапа: 1. неврологическая бригада скорой помощи; 2. специализированное отделение для лечения больных с инсультами (нейрососудистое отделение) 51 3. реабилитационные отделения больниц и поликлиник. Больные с инсультом должны лечится в стационаре. Попытки лечить их дома неоправданны и бесперспективны. Ни у кого же ни возникает мысли организовать стационар на дому больному с острым инфарктом миокарда! Летальность транспортабельных больных инсультом по разным причинам оставленных дома превосходит летальность в стационарах в 2 раза, соответственно 54 % и 28 %. Отказ от срочной госпитализации правомерен лишь в случае нетранспортабельности больного из-за атонической комы (4–5 баллов по шкале Глазго), некупируемого на месте оказания первой помощи нарушения дыхания (шумное, большое, нерегулярное дыхание) критического падения АД, отека легких. Неврологическая бригада скорой помощи. В соответствии с приказом МЗ СССР №21-2 от 16.07.88 оказание помощи больным ОНМК на догоспитальном этапе в городах с населением свыше 100 тысяч жителей должно оказываться преимущественно специализированными неврологическими бригадами СП. Основной задачей неврологических бригад является оказание экстренной специализированной неврологической помощи больным инсультом и другими неотложными состояниями, обусловленными поражением нервной системы на месте и во время транспортировки в стационар. В функции бригады входит также определение профиля госпитализации соответственно характеру и тяжести состояния больных. Неврологические бригады в Москве, Петербурге, Свердловске, Омске функционируют больше 30 лет. Эффективность деятельности нейрореанимационных бригад несомненна и давно доказана, летальность больных инсультами, обслуженных неврологическими бригадами, а затем стационированных в нейрососудистые отделения в 1,3 раза ниже, чем больных, которым помощь на догоспитальном этапе оказывалась линейной бригадой. Помощь, оказываемая неврологическими бригадами улучшает показатели повседневной жизненной активности в отдаленном периоде инсульта; среди больных, к которым на догоспитальном этапе выезжала неврологическая бригада, число могущих себя обслужить в 1,3 раза выше, а число нуждающихся в посторонней помощи в 1,6 раза меньше, чем при обслуживании линейными бригадами. Нейрореанимационная бригада должна быть оснащена эхоэнцефалоскопом, электрокардиографом, дефибриллятором, электроотсосом, экспресс набором для определения сахара крови, средствами для коррекции нарушений дыхания (воздуховод, по возможности аппаратура ИВЛ). Объем экстренной помощи проводится по сокращенной реанимационной программе АВС (А:air – воздух, В: blood – кровь, С: cor – сердце). Следует отметить, что АД надо поддерживать на 20–25 % выше "рабочего", если "рабочее" АД не известно, то не допускать его снижения ниже 200 мм. рт. ст. Надо предостеречь от использования мочегонных, больной и так находясь в тяжелом или бессознательном состоянии, испытывает недостаток поступления жидкости и у него наблюдается сгущение крови, повышение гематокрита; введение салуретиков усугубляет нарушения водно-электролитного баланса. Из специфического лечения при ишемических инсультах на догоспитальном этапе должна проводится инфузия низкомолекулярных декстранов, препаратов нейропротекторного действия. При геморрагическом инсульте инфузия эпсилонаминокапроновой кислоты. Нейрососудистое отделение. 52 По приказу МЗ СССР №25 от 13.01.84 в городах с населением 500 тысяч человек и выше должны быть организованы специализированные отделения для оказания помощи больным инсультом. Они создаются в многопрофильных больницах с доступными нейрохирургической помощью и методами нейровизуализации. В составе нейрососудистых отделений могут выделяться палаты (блоки) интенсивной терапии из расчета 1 место на 10 нейрососудистых коек. После осмотра в приемном покое должен решаться вопрос, куда должен госпитализироваться больной. Показания для госпитализации в отделение реанимации: 1. Угнетение сознания в течение не более 24 часов с момента развития инсульта, не превышающее кому 1 степени (7–8 баллов по шкале Глазго); 2. Резкие нарушения дыхания; 3. Выраженные нарушения гемодинамики, инфаркт миокарда развившийся одновременно с инсультом; 4. Эпилептический статус, серия эпилептических припадков; 5. Резкое нарушение глотания, требующее проведение зондового питания. Показания для госпитализации в палату (блок) интенсивной терапии в составе нейрососудистого отделения: 1. Угнетение сознания не превышающее степени сопора (9 баллов) у лиц не старше 60 лет при отсутствии выраженных нарушений дыхания и гемодинамики, без аритмии и выраженной коронарной недостаточности Палаты (блоки) интенсивной терапии в составе нейрососудистого отделения должны быть оснащены аппаратурой для постоянного мониторинга состояния жизненно-важных функций и основных параметров гомеостаза (электролитный баланс, КЩС, реологические и коагуляционные характеристики крови). Следует отметить, что организация палат (блоков) интенсивной терапии в составе нейрососудистого отделения, не обеспеченных круглосуточным дежурством реаниматолога или невропатолога, владеющих приемами реанимации, не оправдана ни с медицинской, ни с экономической точки зрения. Показания для госпитализации в нейрососудистые отделения: 1. Отсутствие нарушений жизненно важных функций; 2. Угнетение сознания более суток с момента развития инсульта, превышающее кому 1й степени (6 и менее баллов по шкале Глазго) 3. Субарахноидальные кровоизлияния и геморрагические инсульт в ситуациях, когда не показано оперативное лечение. Отсюда видно, что в нейрососудистое отделение госпитализируются как больные со среднетяжелыми и легкими формами инсульта, так и больные с крайне тяжелыми формами, с неблагоприятным прогнозом. Показания для госпитализации в нейрохирургическое отделение: 1. Субарахноидальные кровоизлияния у больных, состояние которых соответствует 1–3 степени тяжести по классификации Ханта и Хесса; 2. Кровоизлияние в мозжечок и инфаркты мозжечка при внезапном ухудшении состояния; 3. Быстро развивающаяся гидроцефалия. План обследования больных с инсультами. Острое появление очаговой мозговой симптоматики является основанием для 53 срочного выполнения томографии головного мозга, любым из доступных методов нейровизуализации – КТ или МРТ. В настоящий момент нет однозначной точки зрения на информативность этих методов в ранние сроки ишемического инсульта. Разные авторы указывают различные сроки появления достоверных его признаков, в среднем после 8–12 часов, лишь обширные, быстро формирующиеся инфаркты видны в первые 12 часов. Тем не менее методы нейровизуализации необходимо применять как можно более рано для дифференциальной диагностики ишемического и геморрагического инсульта, а также исключения других заболеваний головного мозга. На КТ геморрагии размером 2–3 мм и больше видны в конце первого часа. МРТ имеет следующие преимущества перед КТ: 1. точнее распознает мелкие (лакунарные) инфаркты; 2. лучше визуализирует отек мозга; 3. выявляет патологию в задней черепной ямке (почти не доступной для КТ из-за костных артефактов). Люмбальную пункцию имеет смысл проводить при недоступности томографии, при наличии методов нейровизуализации она имеет второстепенное значение в дифференциальной диагностике характера инсульта. Эхоэнцефалоскопия позволяет выявить смещение срединных структур мозга уже в ранние сроки при крупных гематомах; при больших инфарктах, сопровождающихся массивным отеком, смещение может выявляться на 2–3 день. ТКУЗДГ позволяет уточнить этиопатогенетический вариант ИИ путем обнаружения аномалий, стенозов экстра- и интракраниальных сосудов, определение объема и уровня коллатерального кровообращения, а также выявляет диффузный сосудистый спазм при субарахноидальном кровоизлиянии. Ангиография имеет значение при диагностике аневризм и аномалий развития сосудов при субарахноидальных кровоизлияниях и ГИ. При ишемических поражениях используется для диагностики степени стеноза перед эндартериэктомией. Ввиду длительного бессознательного состояния больных, злоупотребления салуретиками со стороны врачей скорой да и стационаров у больных, зачастую, наблюдается сгущение крови с повышением ее гематокрита и осмолярности, гипернатриемией. Обнаружение таких изменений является противопоказанием для назначения противоотечных препаратов. Принципы лечения инсультов. В отсутствие у нас в настоящее время возможностей для проведения современной специфической терапии инсульта базисная терапия – это то реальное и значимое, чем мы можем помочь больным инсультом. Если мы не можем пока повлиять на зону инфаркта, то мы должны максимально рано корригировать все его осложнения, а также все обострившиеся и возникшие сопутствующие заболевания. Проведение базисной терапии в условиях стационара позволяет примерно в 2 раза уменьшить смертность больных по сравнению с больными лечившимися дома. При возможности начать терапию в первые 1–3 часа оптимальна комбинация тромболитической терапии с помощью ТРА и истинных (нейротрансмиттерных) нейропротекторов, прерывающих процессы некроза и апоптоза. При начале терапии позже, чем через 3–6 часов, тромболизис противопоказан из-за высокого риска геморрагических осложнений, использование нейропротекторов уже малоэффективно, в связи с чем рекомендуется сочетать дезагреганты и антиоксиданты. 54 Еще большие сложности возникают с лечением ГИ, ни консервативное ни хирургическое лечение не имеют доказанных преимуществ. Возможно, в плане хирургического удаления гематом важен фактор времени, так по данным некоторых авторов наблюдались очень хорошие результаты ультраранних (в первые 7 часов) операций удаления больших внутримозговых гематом, так функционального восстановления удалось добиться в 30,1 % случаев, возможности самообслуживания в 25,8 %, неполного самообслуживания в 17,7 %, прикованными к постели остались 13,4 %, вегетативное состояние было у 3,2 %. Летальность составила всего лишь 9,7 %. После 24 часов с момента начала заболевания проведение вмешательства не давало преимуществ. Однозначной можно полагать целесообразность применения нимодипина при ГИ. Фирма-разработчик ноотропила – "UCB" рекомендует применять при инсультах следующие дозировки: 12 граммов в сутки (первые сутки – 24 грамма) в течение 2х недель, то есть 4 раза по 15 мл 20 % раствора, с последующим приемом 4,8 грамм в сутки не менее 2–4х недель. Эти данные подтверждаются российскими исследованиями под руководством Гусева Е. И., утверждающими, что наиболее эффективны высокие (10–12 грамм) суточные дозы при максимально раннем начале лечения и его продолжительности не менее 30 суток. 1. 2. 3. 4. 5. 1. 2. 3. 4. 5. 6. 7. Основная литература. Гусев Е.И., Гречко В.Е., Бурд Г.С. Нервные болезни: Учебник.- М.: Медицина, 1988. Мартынов Ю.С. Нервные болезни: Учебное пособие.- М.: Медицина, 1988. Мисюк Н.С., Гурленя А.М. Нервные болезни. Ч.1. Основы топической диагностики.- 2-е изд.- Мн.: Выш. шк., 1984. Мисюк Н.С., Гурленя А.М. Нервные болезни. Ч.2. Клиника, диагностика, лечение.- 2-е изд.- Мн.: Выш. шк., 1985. Болезни нервной системы. Руководство для врачей: Т1, Т2 / Н.Н. Яхно, Д.Р. Штульман, П.В. Мельничук и др.- М.: Медицина, 1995. Дополнительная литература. Дуус П. Топический диагноз в неврологии. Анатомия. Физиология. Клиника: Пер. с англ.М.: ИПЦ “Вазар-ферро”, 1995. Коллинз Р.Д. Диагностика нервных болезней. Иллюстрированное руководство: Пер. с англ.- М.: Медицина, 1986. Неврология детского возраста: анатомия и физиология нервной системы, методы исследования, клиническая синдромология: Учебное пособие для ин-тов усоверш. врачей / Под ред. Г.Г. Шанько, Е.С. Бондаренко.- Минск: Выш. шк., 1985. Сандригайло Л.И. Вспомогательные методы диагностики в невропатологии и нейрохирургии: Атлас / Под ред. И.П. Антонова.- Минск: Выш. шк., 1986. Скоромец А.А., Скоромец Т.А. Топическая диагностика заболеваний нервной системы: Руководство для врачей.- СПб.: Политехника, 1996. Справочник по неврологии / Под ред. Е.В. Шмидта, Н.В. Верещагина.- М.: Медицина, 1989. Шток В.Н. Фармакотерапия в неврологии: Справочник.- М.: Медицина, 1995. 55 ТЕМА: ХРОНИЧЕСКИЕ ПРОГРЕССИРУЮЩИЕ И ДЕМИЕЛИНИЗИРУЮЩИЕ ЗАБОЛЕВАНИЯ НЕРВНОЙ СИСТЕМЫ. ПОРАЖЕНИЕ НЕРВНОЙ СИСТЕМЫ ПРИ СОМАТИЧЕСКИХ ЗАБОЛЕВАНИЯХ. Учебно-методическое пособиек практическому занятию № 10 Авторы: Янкелевич Ю.Д., Детинкин К.Г. Введение (актуальность темы). Основным контингентом, который поражает рассеянный склероз, являются лица молодого и зрелого возраста. Проблему делает актуальной и неясность этиологического момента, а, соответственно трудности терапии, быстрая инвалидизация больных. В настоящее время средняя продолжительность жизни от момента установления диагноза в цивилизованных странах у больных РС составляет 40 лет. Такие результаты стали возможны благодаря разработке оптимальных вариантов патогенетической и симптоматической терапии, а также врачебному и самоконтролю патологического процесса. Относительно частой и тяжелой патологией являются также первичные воспалительные демиелинизирующие полинейропатии. Боковой амиотрофический склероз – фатальное неуклонно прогрессирующее заболевание центральной нервной системы с избирательным поражением верхнего и нижнего мотонейрона. БАС – относительно нечастое заболевание, вызывающее у клиницистов при встрече определённые трудности в диагностике. Болезни внутренних органов, прежде всего сердца и магистральных сосудов, легких, печени, почек, могут сопровождаться поражением центральной и периферической нервной системы – астеническими и вегетативно-сосудистыми нарушениями, острыми и хроническими энцефалопатиями и энцефаломиелопатиями, полинейропатиями и невралгиями. Патогенез поражения нервной системы обусловлен нарушениями гомеостаза, токсикозом вследствие накопления различных шлаков, подлежащих выведению из организма, гипоксемией и тканевой гипоксией, а также нейрорефлекторными и ирритативными расстройствами. Роль каждого из этих факторов определяется особенностями соматической патологии. Основные учебные вопросы (план занятия). 1. Демиелинизирующие заболевания, сущность демиелинизации. Рассеянный склероз. Современные представления о патогенезе. 2. Основные неврологические синдромы, клинические формы, типы течения. Диагностические критерии. Информативность инструментальных методов исследования. Дифференциальный диагноз. Лечение. Острый рассеянный энцефаломиелит. 3. Боковой амиотрофический склероз. Современные представления об этиопатогенезе. Основные неврологические синдромы, клинические формы, типы течения. Дифференциальный диагноз. 4. Сирингомиелия. Представления об этиологии и патогенезе. Клинические формы. Диагностика и лечение. 5. Детский церебральный паралич. Клинические формы. Лечение. Перинатальная энцефалопатия. Внутричерепная родовая травма. 6. Болезнь Альцгеймера. Патогенез. Клиника и диагностика. Частота и причины синдрома деменции, классификация (первичная, вторичная, подкорковая, корковая формы). 7. Патогенез развития поражений нервной системы при соматических заболеваниях. 8. Поражение нервной системы при сахарном диабете, эндогенных интоксикациях (заболевания почек, печени), интоксикации этиловым алкоголем. Отравление 56 9. метиловым алкоголем, барбитуратами, окисью углерода, ртутью. Радиационные поражения нервной системы. Поражение нервной системы при болезнях сердца, легких, крови, эндокринной патологии, злокачественных опухолях, диффузных болезнях соединительной ткани. Реферат занятия. Сирингомиелия. Сирингомиелия – хроническое заболевание, характеризующееся наличием продольных полостей, которые локализуются в центральной части спинного мозга и нередко в продолговатом мозге (сирингобульбия). Впервые термин предложен в 1824 г. Распространённость 8–9 на 100000 населения. Этиология и патогенез. Выделяют два варианта cирингомиелии:"сообщающаяся" и "несообщающаяся". Сообщающаяся сирингомиелия связана с дефектом закладки первичной мозговой трубки или шва, несообщающаяся обычно имеет симптоматический характер и связана с травмой спинного мозга, арахноидитом (как осложнение гнойного или туберкулёзного менингита, осложнениями спинальной анестезии, перенесённого субарахноидального кровоизлияния или нейрохирургического вмешательства.). Полость может развиваться в интрамедуллярной глиоме или эпендимоме. Наиболее часто полости, как сообщающиеся, так и несообщающиеся встречаются в шейно-грудном отделе позвоночника. В образовании полости, помимо гидродинамических факторов, играют роль венозная обструкция, экссудация белка, ишемия и отёк. Значительно чаще встречается сообщающаяся сирингомиелия, что связано с врождёнными аномалиями большого затылочного отверстия. Клиника. Заболевание может иметь семейный характер, чаще болеют мужчины, начало преимущественно в 25–40 лет. Начало, как правило, постепенное. Манифестацию провоцирует кашель, физическая нагрузка. К наиболее ранним изменениям относятся похудание, слабость мелких мышц кисти и утрата чувствительности в ней. Реже первым симптомом является боль или нарушение трофики. Нарушение чувствительности. Сначала полость расположена преимущественно с одной стороны, разрушая задние рога и прерывая волокна спиноталамического пути – возникает утрата болевой и температурной чувствительности при сохранении глубокомышечной. Если полость расположена центрально или распространяется на другую сторону, диссоциированное выпадение чувствительности оказывается билатеральным. Вовлечение в процесс спинального ядра тройничного нерва приводит к выпадению болевой и температурной чувствительности в наружных сегментах лица, кончике носа и верхней губе. Если полость первично располагается в продолговатом мозге, то первые нарушения чувствительности обнаруживаются на лице. Значительно позже развиваются проводниковые расстройства чувствительности. Если спиноталамический тракт сдавливается на уровне продолговатого мозга, то болевая и температурная чувствительность нарушаются на всей контралатеральной половине тела. Задние столбы поражаются в последнюю очередь: нарушается глубокомышечная, тактильная и вибрационная чувствительность. Двигательные нарушения. К наиболее ранним двигательным нарушениям относятся слабость и атрофии мышц вследствие сдавления или деструкции клеток передних рогов. Поскольку полости раньше всего формируются в шейно-грудном 57 отделе, первые амиотрофии обнаруживаются в мелких мышцах кисти. В дальнейшем наблюдаются атрофии мышц плечевого пояса и верхних межрёберных мышц, но не такой выраженности, как при поражении двигательного нейрона. Фасцикуляции редки. В дальнейшем, при распространении процесса каудально, развивается парез мягкого нёба, глотки, голосовых связок. Паралич гортани может осложниться стридором и потребовать трахеостомии. Иногда наблюдаются двигательные нарушения со стороны черепных нервов. Нередок нистагм. Разрушение симпатических центров приводит к двухстороннему синдрому Горнера. В случае сдавления пирамидных путей возникает нижний спастический парапарез. Восходящий характер парезов, как центральных, так и периферических, подобно восходящему типу нарушений чувствительности, с большой вероятностью указывает на несообщающуюся полость, растущую вверх. Трофические нарушения. Возможны: истинная гипертрофия всех тканей на одной конечности; ангидроз, повышенное потоотделение спонтанное или при употреблении горячей острой пищи, нейроостеоартропатии (чаще плечевой и локтевой суставы.). При рентгенографии обнаруживаются атрофия и декальцификация костей, образующих сустав, безболезненная зрозия суставных поверхностей и, в дальнейшем, разрушение кости. Поражённый сустав часто увеличивается в объёме, движения в нём сопровождаются крепитацией и хрустом. Трофичнеские изменения кожи: гиперкератоз, “банановые” пальцы, наклонность к повторным травмам. Часто наблюдается гнойное воспаление мягких тканей дистальных фаланг, некрозы костей с выпадением секвестров. На ладони часто обнаруживаются рубцы от нередких безболезненных ожогов. Клиника сирингобульбии: тригеминальная боль, головокружение, атрофия языка, параличи мягкого нёба, глотки, гортани, нистагм. Диагностика. При исследовании цереброспинальной жидкости отклонения, как правило, не выявляются, кроме тех случаев, когда отток ликвора блокируется расширяющейся полостью. Локальная ЭМГ выявляет поражение клеток передних рогов. При рентгенографии можно выявить врождённые костные аномалии. На МРТ обнаруживаются одно-, двух- или многокамерные варианты, равномерные или расширенные в верхней части в виде бус. Лечение. Заключается в защите нечувствительных участков кожи и раннем лечении банальных повреждений. При продолжительных трудно купируемых болях – анальгетики в сочетании с антидепрессантами. Иногда прибегают к медуллярной трактотомии, стереотаксической талассотомии. При наличии несообщающейся полости, возникшей вследствие спинальной опухоли или арахноидита, могут быть показаны ламинэктомия с полным удалением опухоли, декомпрессия, дренирование кист или полостей, рассечение фиброзных тяжей, сдавливающих вещество спинного мозга. Наиболее эффективный хирургический метод – сирингоперитонеальное дренирование. Хирургическое вмешательство может способствовать устранению болей, постепенному восстановлению утраченной чувствительности и нормализации рефлексов; полное выздоровление наблюдается редко. Демиелинизирующие заболевания нервной системы. Классификация. В эту группу заболеваний (их называют также лейкоэнцефалитами) входят: рассеянный склероз, острый энцефаломиелит, периаксиальный энцефалит, подострый склерозирующий панэнцефалит, вторичные поствакцинальные и параинфекционные энцефалиты и ряд очень редких форм 58 (болезнь Пелицеуса-Мерцбахера, лейкодистрофия Краббе и др.). Их объединяют некоторые особенности этиологии, патоморфологических изменений, патогенеза и клиники: роль определенных экзогенных и эндогенных факторов в происхождении заболеваний, преимущественное поражение белого вещества (демиелинизация пирамидных, понтоцеребеллярных и кортикостриопаллидарных систем), незначительное вовлечение проводников чувствительности и периферических нейронов, чаще всего прогрессирующее или ремиттирующее течение и малоблагоприятный прогноз. Различия между отдельными формами сводятся к следующему: процесс демиелинизации захватывает главным образом полушария (периаксиальный энцефалит), подкорку (панэнцефалит), ствол и спинной мозг (рассеянный склероз). Развитие болезни может быть острым (энцефаломиелит, поствакцинальные энцефалиты, иногда периаксильньй энцефалит), подострым (панэнцефалит, некоторые случаи параинфекционных энцефалитов), постепенным (рассеянный склероз). Наиболее часто встречающаяся форма – рассеянный склероз, на долю которого приходится до 5–8 % всех заболеваний нервной системы. Рассеянный склероз. Это заболевание, характеризующееся многоочаговостью поражения нервной системы, ремиттирующим течением, вариабельностью неврологических симптомов, преимущественным поражение лиц молодого возраста. Как нозологическая форма впервые описан Шарко в 1886 году. По распространённости выделяют зоны с высокой, умеренной и низкой частотой заболеваемости. Особенно распространено заболевание в Северной Америке и Северо-Западной Европе. Частота заболеваемости в нашей стране колеблется в пределах 2–70 на 100000 человек. Этиология и патогенез. Наиболее общепринятой является аутоиммунная теория, согласно которой в организме пациента длительно персистирует вирусный агент. Механизм персистенции изучен недостаточно. Вероятно, вирус либо другой инфекционный или токсический агент могут играть роль триггерного механизма в начале аутоиммунного процесса. Предполагают, что процессы демиелинизации опосредуются иммунопатологическими механизмами: вирус сенсибилизирует популяцию лимфоцитов, что приводит к аутоимунной атаке на миелин. Кроме того, имеются данные о том, что переезд из климатически холодных зон с высоким риском в зоны с низким риском увеличивает частоту заболеваемости в этих странах. Повреждающий агент, внедряясь в клетки олигодендроглии миелиновой оболочки, вызывает дезинтеграцию миелина, изменяет синтез нуклеиновых кислот глиальными клетками. При этом в первую очередь поражаются более молодые структуры (зрительные нервы, пирамидный путь, задние канатики спинного мозга). Образуются новые белковые соединения, против которых вырабатываются антитела, в том числе и миелотоксические. Образующиеся иммунные комплексы с одной стороны поддерживают деструктивные изменения нервных и глиальных элементов, а с другой их формирование приводит к высвобождению биологически-активных субстанций, нарушающих сосудистую проницаемость, в том числе и ГЭБ. Кроме того, иммунные комплексы приводят к нарушению клеточных популяций. Миелотоксические и промиелотоксические антитела наряду с элиминацией распавшихся дериватов миелина могут воздействовать на неповреждённую нервную ткань и поддерживать процесс демиелинизации. Таким образом, аутоаллергическая реакция приводит не только к разрушению миелина, но и к сосудисто-воспалительным пролиферативным 59 процессам в очаге демиелинизации, к формированию бляшек рассеянного склероза. У больных РС развивается глюкокортикоидная недостаточность, которая изменяет иммунореактивность в сторону усиления аллергических реакций. Начало заболевания приходится на возраст от17 до 35 лет. Из черепных нервов чаще страдает зрительный, глазодвигательный, отводящий и вестибулярный. Обычно параличи носят преходящий характер вплоть до полной отстройки. В качестве раннего синдрома чаще всего имеет место ретробульбарный неврит (падение остроты зрения при нормальном глазном дне). Могут наблюдаться также центральные и периферические скотомы, концентрические сужения полей зрения. Каудальная группа черепных нервов страдает главным образом при стволовой форме заболевания. Характерен псевдобульбарный синдром с повышением нижнечелюстного рефлекса, наличием рефлексов орального автоматизма, альтернирующим псевдобульбарным симптомокомплексом. Нередко первым симптомом является повышенная утомляемость, которая может предшествовать пароксизмальному нарастанию мышечной спастичности и парезам. Наиболее постоянные и характерные признаки РС: Повышение сухожильных и периостальных рефлексов, на нижних и верхних конечностях, снижение или отсутствие поверхностных брюшных рефлексов, патологические знаки Россолимо, Бабинского, клонусы стоп, надколенных чашек, кистей, ягодиц, нижней челюсти, защитные рефлексы. Из координаторных расстройств характерны: атаксия в конечностях с асинергией, дисметрией, гиперметрией; интенционное дрожание, скандированная речь, промахивание при коодинационных пробах, возможны изменения почерка по типу мегалографии, зигзагообразности. Характерна атактическая (пьяная) или спастическая (пружинящая) походка. Субъективные нарушения чувствительности разнообразны: парестезии, симптом Лермитта. (электрический разряд, пробегающий по позвоночнику с иррадиацией в руки или ноги). Характерны психические нарушения вплоть до психоорганического синдрома. Клинико-функциональная классификация: Цереброспинальная форма – типичная, 50 % больных. Характерна многоочаговая неврологическая симптоматика. Остальные формы относят к атипичным. 1. Спинальная форма – спастический парез нижних конечностей без нарушения проводниковых видов чувствительности, кроме вибрационной. Походка спастическая. При псевдотабетическом варианте нарушается и суставно-мышечная чувствительность. 2. Мозжечковая форма – атаксия со всеми компонентами. При гиперкинетическом варианте все симптомы поражения мозжечка дополняются крупноразмашистым тремором покоя, который резко увеличивается при напряжении. Оптическая форма – парацентральные скотомы, особенно на цвета. Выявляются различной степени нарушения статической и динамической координации, гиперрефлексия и пр. Стволовая (острая) форма – симптомы нарастают в течение 1–2 суток при нормальной температуре. Симптомы поражения ствола по типу альтернирующих синдромов. Стволово-мозжечковый вариант (подострый) дополняется нарушением координации движений. 60 По течению РС делится на: Рецидивно-ремисионный РС – характеризуется наличием ремиссий различной длительности с ухудшением или без него после каждого рецидива. 2. Вторично прогрессирующий РС, когда после одной или нескольких сравнительно коротких ремиссий без большой стабилизации заболевание переходит в прогрессирующую стадию. 3. Первично прогрессирующий РС – заболевание начинается с прогрессирующего течения на определённом этапе развития и затем переходит в рецидивную форму. 4. Прогрессирующий рецидивный РС заболевание начинается с прогрессирования и никогда не колеблется ни в ту ни в другую сторону. Лечение рассеянного склероза. В настоящее время основными терапевтическими целями патогенетическеой терапии РС являются: наступление ремиссии сохранение ремиссии изменение течения болезни Средства для достижения данных целей: Кортикостероиды (пульс-тепария метилпреднизолоном). Цитостатики, антиметаболиты (циклофосфамид, азатиоприн, проспидин). Цитокины (b-интерферон). Антигеноспецифические средства (кополимер-1). Для симптоматической терапии РС применяют: Мышечная спастичность – баклофен; сирдалуд; Тремор – тубазид; карбамазепин; Нарушение функции мочевого пузыря – атропина сульфат, празозин; Нарушение половой функции – вохимбин, простагландин; Утомляемость – мидантан; Хронические дизестезивные боли – клоназепам, амитриптилин; Психопатологические расстройства – амитриптилин; Температурные пароксизмы – дигоксин, амидопирин. Прогноз: при правильном и своевременном лечении продолжительность жизни больного с РС составляет около 40 лет. Острая демиелинизирующая полирадикулоневропатия Гийена-Барре. В патогенезе принимают участие гуморальные и клеточные механизмы. Сначала отмечается отёк и расширение эндоневрального интерстиция, растворение базальной мембраны, деформация леммоцитов. Затем наступает внедрение моноцитов в миелиновое волокно с последующей воспалительной реакцией. При тяжёлых формах наряду с выраженным распадом миелина возникает дегенерация аксона. В этих случаях полного восстановления двигательных функций не наступает. Клиника. У 30–60 % больных развитию заболевания предшествует инфекция, переохлаждение, токсические поражения. Болеют молодые люди. Ведущий симптом – вялые параличи, без лихорадки, им иногда предшествуют парестезии и боль. Парезы чаще всего начинаются с ног, иногда по типу восходящего паралича. Нарастание парезов занимает то дней до 1 месяца. Часто вовлекаются черепные нервы: лицевые, блуждающий, языкоглоточный, подъязычный. В 25 % случаев поражается бульбарная и респираторная мускулатура, что требует применение ИВЛ. Расстройства чувствительности представлены негрубыми "перчатками и носками". Выражены 1. 61 спонтанные боли, симптомы натяжения, болезненна пальпация мышц, нервных стволов. В ряде случаев может страдать мышечно-суставное чувство, наблюдаться тазовые нарушения. Сухожильные рефлексы снижаются, а затем исчезают. В ликворе – белково-клеточная диссоциация – к 10му дню болезни гиперальбуминоз, 3–5 г/л Резкое снижение скороссти проведения по нервам обнаруживается только к 7–14 дню болезни. Восстановление начинается на 3й неделе и затягивается до 1–2 лет. Дифференциальный диагноз проводят с острым полиомиелитом, энцефаломиелитами друрой этиологии. Лечение. При необходимости – реанимационные мероприятия, при болевом синдроме – анальгетики. Гормональная терапия у взрослых начинается с 1 мг/кг в сутки с постепенным снижением на протяжении 6 недель. В восстановительный период – ЛФК, курортное лечение (спустя 6-8 месяцев). Возможно применение плазмафереза при тяжёлых формах. Летальность не превышает 1.5-3%. Подострый склерозирующий панэнцефалит. Подострый склерозирующий панэнцефалит (лейкоэнцефалит Ван-Богарта) – прогрессирующее заболевание центральной нервной системы, характеризующееся сочетанием психических, экстрапирамидных и вегетативно-трофических нарушении. Патоморфологически в головном мозге обнаруживается значительно выраженная демиелинизация с акцентом на поражение ассоциативных и двигательных волокон полушарий и подкорковых узлов. Кроме того, при отдельных формах отмечается вовлечение серого вещества: микроузелковые глиальные очаги, инфильтраты, клеточные включения. Клиническая картина. Начало подострое, чаще болеют дети и подростки. Первыми симптомами являются нарушения психики, которые появляются обычно после повторных лихорадочных заболеваний. Больные становятся вялыми, медлительными, пассивными или, наоборот, агрессивными, перестают самостоятельно одеваться, раздеваться, иногда могут возникать немотивированные вспышки возбуждения. Уже в этом периоде развиваются симптомы, указывающие на органический характер болезни: эпилептические припадки, апраксия, агнозия, афазия, алексия, аграфия, разнообразные экстрапирамидные гиперкинезы типа атетоза, хореи, миоклоний, баллизма, торсионной дистонии, крупноразмашистого тремора. Гиперкинезы носят обычно смешанный характер, и у больных выявляются сложные насильственные движения в виде открывания и закрывания рта, отведения глазных яблок в стороны, бросковых движений в руках и т. п. По мере прогрессирования болезни нарастают явления экстрапирамидной мышечной ригидности, пирамидные симптомы (патологические рефлексы, клонусы, синкинезии) и вегетативные нарушения (гипергидроз, слюнотечение, похудание, покраснение лица). Гиперкинезы в этой стадии могут постепенно уменьшаться. Вследствие расстройства центральной вегетативной регуляции развиваются резкая кахексия и гипертермия. Продолжительность болезни – от нескольких месяцев до 4–7 лет. Болезнь Шильдера. Лейкоэнцефалит Шильдера описан в 1912 году. Заболевание характеризуется тяжёлой двухсторонней демиелинизацией полушарий большого мозга и мозгового ствола (при довольно сохранённых цилиндрах), выраженной глиальной и периваскулярной воспалительной реакцией. Встречается одинаково часто у детей и взрослых. Начало обычно постепенное, редко – инсультоподобное. Первыми основными проявлениями могут быть изменения поведения, прогрессирующие 62 нарушения высших психических функций (зрительно и слухового гнозиса, праксиса, речи, интеллекта), эпилептические припадки, психотические состояния, пирамидные парезы. Типичной клинической картины не существует. В одних случаях болезнь начинается под маской опухоли, а в других – как психическое заболевание, в третьих – напоминает рассеянный склероз. Такое многообразие клиники обусловлено диффузным характером демиелинизации, величиной очагов демиелинизации, а также степенью выраженности периваскулярного отёка. Наиболее частой формой является псевдотуморозная. При ней признаки внутричерепной гипертензии сопровождают нарастающую преимущественно одностороннюю симптоматику (джексоновские припадки, пирамидный гемипарез, центральная гомонимная гемианопсия). Нередко выявляется патологическая активность ЭЭГ, небольшое повышение давления цереброспинальной жидкости, белково-клеточная диссоциация (белок 0.7–3.3 г/л при нормальном цитозе). Исключительно важны для диагностики результаты КТ или МРТ. Развитие болезни может быть острым (энцефаломиелит, поствакцинальные энцефалиты, иногда периаксильньй энцефалит), подострым (панэнцефалит, некоторые случаи параинфекционных энцефалитов), постепенным (рассеянный склероз). Наиболее часто встречающаяся форма – рассеянный склероз, на долю которого приходится до 5—8% всех заболеваний нервной системы. Амиотрофический боковой склероз. БАС – хроническое прогрессирующее заболевание, характеризующееся поражением центрального и периферического двигательных нейронов. Первые симптомы чаще регистрируют в возрасте 40–60 лет, болеют в основном мужчины. На долю бокового амиотрофического склероза (БАС) приходится около 0,01 % заболеваемости и смертности населения. Спорадические случаи болезни встречаются повсеместно. Классификация по клинико-анатомическому признаку: шейно-грудная, пояснично-крестцовая, бульбарная, высокую (церебральная) формы. Клиническая картина складывается из симптомов центрального и периферического парезов, которые развиваются обычно на фоне астенического синдрома. Вначале процесс захватывает шейно-плечевую область: повышаются рефлексы на руках, появляются кистевые патологические рефлексы, атрофии рук, надплечий и лопаток. Атрофии вначале ограничиваются мелкими мышцами кистей и, в случае преимущественной их локализации в межкостных промежутках, кисть постепенно приобретает форму "когтистой лапы", в области tenar и hypotenar — "обезьяньей лапы". Атрофия нижних конечностей развивается позже и не достигает значительной выраженности. Повышаются коленные и ахилловы рефлексы, появляются клонусы коленных чашечек и стоп, патологические рефлексы разгибательной и сгибательной групп. В пораженных и клинически интактных мышцах можно увидеть фибриллярные и фасцикулярные подергивания. Мышечный тонус постепенно повышается, особенно в ногах. На завершающем этапе болезни в результате вовлечения ствола мозга развивается бульбарный паралич. Лицо становится амимичным, нижняя челюсть свисает, рот полуоткрыт и из него постоянно выделяется слюна. Глоточный и небный рефлексы отсутствуют. Атрофии мышц могут достигать степени общей кахексии. Типичны для бокового амиотрофического склероза сохранность чувствительности, координации движений, брюшных, конъюнктивальных и корнеальных рефлексов, а также функций сфинктеров. Лечение. При лечении бокового амиотрофического склероза и других 63 переднероговых поражений используют витамины группы В и Е, средства, влияющие на тканевой обмен (пирацетам, энцефабол, инозин-F, церебролизин, глутаминовая кислота, кокарбоксилаза), гормоны и их синтетические аналоги (ретаболил, нерабол, нераболил), стимуляторы (ацефен, стрихнин, женьшень). Прогноз мало благоприятный. Длительность болезни – несколько лет. Смерть наступает от бульбарных нарушений (дыхательных, сердечно-сосудистых, а также аспирационных пневмоний). Продолжительность жизни около 5–7 лет при пояснично-крестцовой и шейно-грудной формах и до 2–3 лет – при бульбарной. Медленные инфекции нервной системы. Их можно разделить на две группы. В первую входят известные вирусы, некоторые из них помимо медленных инфекций могут вызывать острые заболевания. Медленный характер их течения связан, вероятно, с иммунодефицитом. К этой группе относятся вирус кори, ВИЧ, паповавирусы, вирус Вилюйского энцефалита. Ко второй группе относятся возбудители, структура и свойства которых принципиально отличается от всех известных в настоящее время микроорганизмов. Это прионы – возбудители летальных дегенеративных заболеваний ЦНС человека и животных. По современным данным прион не содержит в своём составе НК и является высокоустойчивым белком. К медленным инфекциям животных относят: скрепи у овец, энцефалопатию норок, хронические энцефалопатии оленей и лосей при содержании их в неволе. У человека встречаются: болезнь куру, Крейцфельда-Якоба, синдром ГерстманаШтрейслера, амиотрофический лейкоспонгиоз. В клинической картине болезни Крейцфельда-Якоба выделяют следующие расстройства: Неврологические расстройства чувствительной сферы – потеря и извращение чувствительности, выпадение функции органов чувств. Нарушение в двигательной сфере – параличи, нарушение ходьбы, равновесия, обездвиживания, атрофия мышц, в том числе дыхательных. Нарушение психики с картиной типичного прогрессирующего предстарческого психоза – депрессия, сонливость, агрессивность, снижение интеллекта вплоть до полного слабоумия, галлюцинации, фобии. Пути профилактики и терапия не разработаны. Нервная система при болезнях внутренних органов. Роль нервно-психических нарушений в развитии различных заболеваний получила всеобщее признание. Эти нарушения разделяются на психосоматические и нейросоматические. В основе психосоматических лежат стрессы и эмоциональные перенапряжения, нейросоматических – органические поражения мозга (инсульты, опухоли мозга, энцефалиты; церебральные арахноидиты и др.). Большая роль принадлежит нервно-психическим факторам в развитии артериальной гипертензии, инсультов, инфаркта миокарда, дискинезии желудочно-кишечного тракта, язвенной болезни желудка и двенадцатиперстной кишки, аэрофагии, кожного зуда, никтурии, дисменорей, гипертиреоза, и ряда других болезней и синдромов. Патогенез психосоматических и нейросоматических нарушений обусловлен центральными нейротрофическими и нейрососудистыми изменениями, имеющими в своей основе рефлекторную природу, т. е. необычные по силе и длительности раздражения. Патологические импульсы достигают того или другого органа или нескольких органов, что приводит сначала к избыточному выделению норадреналина 64 и других медиаторов, а затем к истощению их тканевых запасов и развитию локальных и диффузных дистрофий. Нервная система при болезнях сердца и магистральных сосудов Болезни сердца и сосудов (врожденные и приобретенные пороки сердца, аневризмы аорты, окклюзия брюшной аорты и др.) в результате нарушения кровообращения в нервной системе осложняются разнообразными нервнопсихическими расстройствами – неврастеническим, цефалгическим или энцефалопатическим синдромами, синкопальными состоящими, преходящими расстройствами мозгового кровообращения и инсультами, кардиогенным шоком, миелопатией, ишемическими невритами. Неврастенический и цефалгический синдромы и синкопальные состояния развиваются на фоне начальных проявлений недостаточности кровоснабжения мозга. Цефалгический синдром проявляется главным образом постоянными (диффузными) головными болями. В их основе лежат вазомоторные или реже вазомоторно-ликвородинамические нарушения. Синкопальные состояния почти обязательно возникают при атриовентрикулярной блокаде (синдром Морганьи-Адамса-Стокса). На фоне замедления пульса до 30–10 в минуту возникают ощущения дурноты, головокружение, общая слабость и затем потеря сознания. Больные падают. Лицо бледное, пульс очень редкий, слабого наполнения. Артериальное давление понижено. В тяжелых случаях развивается эпилептиформный припадок с тоническими и клоническими судорогами, упусканием мочи. Энцефалопатический синдром развивается у больных с более выраженной недостаточностью кровообращения (одышка, отеки) и характеризуется головной болью, тошнотой, головокружением и рассеянными очаговыми симптомами (нистагмоид, рефлексы орального автоматизма, тремор рук, патологические рефлексы и др.). Сосудистый криз, преходящее нарушение мозгового кровообращения, инсульт возникают обычно у больных, страдающих гипертонической болезнью, церебральным атеросклерозом, нарушениями сердечного ритма. Тромботическому инсульту предшествуют общее недомогание, парестезии в конечностях, нетромботическому – сонливость, заторможенность, снижение артериального давления, акроцианоз, одышка, тромбоэмболическому – появление или нарастание сердечных аритмий. Кардиогенный шок может осложнить тяжелый инфаркт миокарда. Симптомы: резкая бледность, холодный пот, нитевидный пульс, а также разнообразные нервно-психические нарушения – вначале возбуждение, двигательное беспокойство; затем заторможенность, вялость, сонливость, угнетение рефлексов, парезы и др. При инфаркте миокарда иногда развивается кардиоцеребральный синдром Боголепова (нарушение сознания, параплегия, парезы, менингеальные симптомы, патологические рефлексы, цианоз кончика носа и губ и т. д.) или кардиоспинальный синдром (небольшая слабость в ногах, снижение, а позже повышение коленных и ахилловых рефлексов, умеренные проводниковые или сегментарные нарушения чувствительности и тазовые расстройства). После инфаркта миокарда, обычно при наличии и других факторов риска (шейного остеохондроза, облитерирующего атеросклероза сосудов руки и др.) может развиться "синдром плечо-кисть" (синдром Стейнброккера), который проявляется болями, отечностью, вазомоторными и трофическими расстройствами в руке, особенно в кисти. 65 Синдромы миелопатии и ишемических невритов развиваются чаще всего при аневризмах и окклюзиях аорты. Симптомы аневризмы аорты – опоясывающие боли на уровне ее расположения, интенсивность которых меняется в зависимости от положения больного, поворотов туловища и физической нагрузки. В случае локализации аневризмы в области дуги аорты могут сдавливаться левый возвратный нерв (охриплость голоса, затруднения глотания, приступы кашля, удушья), диафрагмальный нерв (одышка, икота), пограничный симпатический ствол (симптом Горнера, жгучие боли в половине лица, слезотечение и покраснение глаза, ринорея), позвонки (деструктивные изменения в них с развитием миелопатических расстройств). Клиника расслаивающей аневризмы аорты – внезапное появление резчайших болей в области груди или спины с иррадиацией в нижнюю часть живота и ноги, потеря сознания, иногда развитие коллапса или шока и симптомов ишемической миелопатии (вследствие нарушения кровотока по радикуломедуллярным артериям). Нервная система при болезнях легких. Острая гипоксия головного мозга при тромбоэмболиях легочной артерии вызывает патоморфологические изменения шоково-аноксического типа – выраженные нарушения кровотока в сосудах мозга, отек, диапедезные кровоизлияния, кольцевидные тромбы в капиллярах, очаги ишемии в коре, венозный застой и т. п. Хроническая гипоксия проявляется прежде всего нервно-клеточной патологией – тяжелой формой поражения нервных клеток с медленно нарастающим дистрофическим процессом в ядре и цитоплазме нейронов и клеток глии. Синдром острой энцефалопатии развивается обычно на фоне тромбоэмболии легочной артерии, инфарктной или двусторонней пневмоний при нарастании лихорадки и лёгочной недостаточности (тахикардии, цианоза, одышки) и проявляется нарушением сознания, психомоторным возбуждением, тошнотой, рвотой, менингеальными и очаговыми симптомами, эпилептиформными припадками, падением систолического АД до 100 мм рт. ст. и ниже. В спинномозговой жидкости отмечается только повышение давления без цитоза и гиперальбуминоза. При улучшении состояния, уменьшении гипоксических явлений неврологические симптомы относительно быстро регрессируют. Синдром хронической эндефалопатии развивается при длительном и тяжелом течении легочного заболевания и характеризуется диффузной тупой головной болью (которая особенно интенсивна по утрам при физическом напряжении и кашле), повышенной утомляемостью и раздражительностью и небольшой рассеянной очаговой симптоматикой (нистагмоид, гиперрефлексия, анизорефлексия, легкие парезы, дрожание пальцев рук), а иногда судорожными припадками (по типу бетолепсии). Тяжелые формы крупозной пневмонии могут осложняться гнойным менингитом, а эмпиема легких и бронхоэктатическая болезнь – формированием метастатического абсцесса в мозге. Туберкулез легких проявляется симптомами общей интоксикации и вегетативной дисфункцией: головной болью, слабостью, потливостью, тахикардией, неустойчивостью артериального давления. Туберкулезная интоксикация может привести и к возникновению менингизма (более резкая головная боль, светобоязнь, тошнота), а в случае генерализации туберкулезной инфекции возможно развитие туберкулезного менингита, туберкуломы головного или спинного мозга, туберкулезного спондилита. Туберкулома по течению процесса похожа на опухоль мозга – общемозговые симптомы сочетаются с локальными, но, кроме того, имеются 66 признаки инфекционного процесса – субфебрилитет, общее недомогание, потливость и т. д. Для туберкулезного спондилита типичны корешковые опоясывающие боли, болезненность перкуссии остистых отростков и ограничение подвижности в пораженном отделе позвоночника, а в дальнейшем, вследствие переломов позвонков или образования натечника, развивается сдавление спинного мозга с проводниковыми и тазовыми нарушениями. Нервная система при болезнях печени. Среди разнообразных нервно-психических расстройств, осложняющих болезни печени (цирроз печени, холецистит, холангит, желчнокаменная болезнь), наблюдаются следующие синдромы: неврастенический, энцефалопатии, энцефаломиелопатии, поражения периферических нервов – полиневропатии, невропатии, радикулопатии, полирадикулоневриты, а также висцеральные (гепатокардиальные и гепаторенальные) расстройства. Болезни печени могут быть одной из причин невропатии (неврита) зрительных нервов. Энцефалопатия проявляется общемозговыми, оболочечными и небольшими очаговыми симптомами, цефалгическими, вестибулярными пароксизмами, синкопальным состоянием. Возможно как острое, так и постепенное развитие всех нарушений. Самый тяжелый синдром – портальная энцефалопатия. Она наблюдается чаще всего в далеко зашедшей стадии цирроза печени, когда нарушен кровоток через воротную вену и между нею и системой нижней полой вены развиваются анастомозы. Аммиак и другие токсические продукты, которые в норме проходят через печеночный фильтр и подвергаются дезинтоксикации, начинают поступать в кровь. Клиника полирадикулоневропатии (полирадикулоневрита): дистальные периферические парезы с атрофиями мышц, снижением сухожильных рефлексов и чувствительности по типу перчаток и чулок. В начале заболевания наблюдается поражение 1–2 нервов, затем постепенно процесс распространяется и на другие нервы и развивается картина полиневропатии или полирадикулоневропатии (полирадикулоневрита). В настоящее время чаще встречается сенсорная форма заболевания, которая проявляется только болями, гипестезией в дистальных отделах рук и ног и вегетативно-сосудистыми нарушениями (мраморность кожи, акроцианоз, гипергидроз). Нервная система при болезнях почек. Патология почек (хронический нефрит, пиелонефрит, нефросклероз, мочекаменная болезнь, атеросклеротический или врожденный стеноз почечных артерий и др.) может быть причиной различных нервно-психических синдромов: энцефалопатии, радикулалгического, полиневропатического, уремической комы. У ряда больных изменения нервной системы и почек развиваются параллельно и обусловлены наследственной патологией (семейная невропатия с глухотой, нефрогенный несахарный диабет, наследственный псев-догиперпаратиреоз, окулоцеребронефральный синдром и др.). Острая ренальная энцефалопатия возникает в период нарастания почечной недостаточности. Появляются апатия, безучастность или, наоборот, возбуждение, головная боль, светобоязнь, гиперестезия и небольшие очаговые симптомы (анизокория, снижение корнеальных рефлексов, болезненность точек выхода тройничного нерва, горизонтальный мелкоразмашистый нистагм, повышение сухожильных рефлексов). Синдром хронической энцефалопатии развивается в случаях длительного 67 течения почечного заболевания или при повторении пароксизмов острой почечной недостаточности. Симптомы: головная боль, общая слабость, снижение работоспособности, памяти, внимания и небольшая рассеянная симптоматика – повышение рефлексов орального автоматизма, оживление сухожильных рефлексов, патологические рефлексы и т. п. Дискалиемические параличи возникают при резком снижении или повышении калия в крови. Пароксизмальная мышечная слабость (в конечностях, туловище, а иногда в глоточных и дыхательных мышцах и т. д.) часто сопровождается парестезиями, снижением или выпадением сухожильных рефлексов. Уремическая кома характеризуется наличием зуда, расчесов и сухости кожи, аммиачным запахом изо рта, икотой, рвотой, миоклониями, а нередко и эпилептиформными припадками. Сухожильные рефлексы повышены, рефлексы со слизистых (корнеальные, глоточный и др.) снижены. Часто отмечаются патологические рефлексы. На глазном дне – расширение вен, иногда застойные соски или картина альбуминурического нейроретинита. Цереброспинальная жидкость обычно нормальная по клеточному составу, но давление и содержание белка, мочевины, креатина, сахара повышено. Радикулалгия проявляется длительными болями на стороне поражения почки, которые распространяются на поясницу, паховую складку, бедро и не сопровождаются сколько-нибудь выраженными симптомами натяжения нервных стволов, а полиневропатия – легкими сенсорными и вегетативными расстройствами в дистальных отделах рук и ног (боль, жжение, акроцианоз). Нервная система при болезнях поджелудочной железы. Болезни поджелудочной железы (панкреонекроз, панкреатит, инсулома и др.) нередко сопровождаются различными синдромами поражения нервной системы (острой и хронической энцефалопатии, полиневропатическим), а также нарушениями углеводного обмена с развитием гипергликемических или гипогликемических состояний, вплоть до коматозных. Синдром острой энцефалопатии может осложнить панкреонекроз и тяжелый острый панкреатит. Проявляется резким психомоторным возбуждением и менингеальными симптомами: больные мечутся в постели, пытаются встать, бежать и т. д. Нередко пароксизмы возбуждения сменяются адинамией и оглушенностью. Синдромы гипогликемической энцефалопатии характеризуются снижением нервно-психического тонуса, рассеянными очаговыми симптомами и гипогликемическими пароксизмами: беспокойство, общая слабость, побледнение лица, иногда липотимия или синкопальное состояние. При дальнейшем снижении уровня сахара нервно-психические расстройства углубляются – появляются возбуждение, спутанность, галлюцинации, эпилептиформные припадки, парезы. В тяжелых случаях возможно развитие коматозного состояния. Выделяют следующие формы гипогликемической энцефалопатии: делириозную, менингеальную, гемиплегическую, эпилептическую. Гипергликемическая (диабетическая) кома чаще развивается постепенно – в течение нескольких часов или суток, иногда на фоне симптомов диабетической энцефалопатии (постоянных головных болей, снижения памяти и внимания и небольших рассеянных симптомов поражения нервной системы). Появляются жажда и полиурия. Больные становятся вялыми, сонливыми, апатичными, безучастными. Кожа сухая, со следами расчетов. При отсутствии лечения прекоматозное состояние 68 переходит в кому: сознание полностью утрачивается, падает артериальное давление, пульс слабый, частый. Запах ацетона изо рта. Зрачки узкие, корнеальные, брюшные и сухожильные рефлексы утрачиваются. Иногда в течение некоторого времени определяются патологические рефлексы. У больных сахарным диабетом нередко отмечаются полиневропатические расстройства, которые протекают с преобладанием чувствительных, атактических или двигательных симптомов. Чувствительная форма проявляется парестезиями, болями и небольшим снижением чувствительности, нарушением координации движений, двигательная – негрубыми вялыми парезами конечностей и мышечными атрофиями, более выраженными в проксимальных отделах. Встречаются также невропатии (невриты) и невралгии отдельных нервов, особенно часто лицевого. Нервная система при болезнях желудочно-кишечного тракта. Нервно-психические расстройства наблюдаются при различных болезнях желудочно-кишечного тракта – язвенной болезни желудка и двенадцатиперстной кишки, кардио-эзофагоспазме и ахалазии пищевода, гастрите, колите, гипохлоргидрии. Чаще всего встречаются следующие синдромы: неврастенический, висцерорадикулярцый и пароксиз-мальных состояний. Неврастенический синдром обнаруживается чаще всего (приблизительно у одной трети больных, страдающих колитом, язвенной болезнью и гастритом). Начальным проявлениям заболеваний желудочно-кишечного тракта чаще сопутствуют симптомы раздражительной слабости (аффективные вспышки, несдержанность чередуются со слезливостью). Для длительного течения характерны симптомы астенизации (ослабление всех форм психической активности, мнительность, "уход в болезнь", пониженная работоспособность, пассивность). Преобладают аффективные реакции отрицательного характера: тревога, подавленность. Висцерально-радикулярный синдром - отраженные боли в зонах ЗахарьинаГеда – является одним из ведущих симптомов язвенной болезни желудка и двенадцатиперстной кишки, а также гастрита. Боли возникают периодически в связи с приемом пищи (голодные и ночные боли) или нервным перенапряжением, обостряются в осенне-весенний период. Пароксизмальные состояния проявляются вегетативно-сосудистыми кризами и обмороками, которые наблюдаются чаще всего у больных кардиоэзофагоспазмом или ахалазией пищевода, иногда после операции резекции желудка (синдром агастральной астении, демпинг-синдром). Они возникают в связи с болями при затруднении прохождения пищи, переменой положения тела, наклоне головы вниз, пребывании в душном, жарком помещении. У больных с кардиоэзофагоспазмом и ахалазией пищевода вегетативно-сосудистые кризы развиваются сразу после проглатывания пищи, синдроме агастральной астении – через 20–30 минут после еды. Наряду с диспепсическими симптомами (тошнота, икота и др.) и болями в эпигастрии в этих случаях появляются нейровегетативные расстройства – общая слабость, обильное потоотделение, тахикардия, ознобоподобный тремор, головокружение, потемнение в глазах, а иногда и кратковременный обморок: больной бледнеет, АД резко падает (до 90/60 мм рт. ст. и ниже), пульс замедляется (до 50–40 в минуту). Нервная система при болезнях органов малого таза, беременности и климаксе. Заболевания органов малого таза, осложненная беременность и климакс могут проявляться различными нервно-психическими нарушениями – синдромами 69 радикулалгии, дисциркулярной миелопатии и дисциркуляторной энцефало-патии и нарушениями мозгового кровообращения. Радикулярный синдром возникает при острых и хронических слипчивых воспалительных процессах в области малого таза, миомах матки, предменструальных расстройствах. Отмечаются односторонние или двусторонние боли в пояснице, отдающие в крестец, паховую область, промежность и несколько усиливающиеся при вставании и ходьбе. Чувствительные расстройства – зоны гиперестезии, гиперпатии или гипестезии – захватывают чаще всего верхнепоясничные или нижнекрестцовые сегменты и могут быть двусторонними. Вегетативно-сосудистые нарушения и остеопороз позвоночника (гормональная спондилопатия) часто сопутствуют климаксу. Постепенно нарастает кифоз верхнегрудного отдела позвоночника, появляются корешковые боли на этом уровне (односторонние или двусторонние); изменения водно-электролитного обмена со снижением содержания кальция могут проявляться тетаническими симптомами (судорогами, сведением мышц рук, шеи, туловища и т. д.). Синдром дисциркуляторной миелопатии развивается преимущественно во II– III триместре осложненной беременности и при больших миомах матки. Проявляется приступами слабости в ногах и парестезиями в нижней половине тела, ощущением тяжести в ногах, главным образом во время ходьбы и работы стоя. Синдром энцефалопатии наблюдается обычно при тяжелых формах токсикоза беременных, сопровождающегося патологией почек (повышение артериального давления, гипокалиемия, азотемия и др.), и характеризуется головной болью, подергиваниями в мышцах конечностей и лица, которые в дальнейшем сменяются оглушенностью и загруженностью. Нервная система при болезнях крови и кроветворных органов. Различные нервно-психические нарушения часто осложняют течение заболеваний крови и кроветворных органов – пернициозной анемии, лейкоза (лимфолейкоза, миелолейкоза), миеломной болезни, лимфогранулематоза, эритремии, геморрагических диатезов (тромбоцитопении и др.). Пернициозная анемия (болезнь Аддисона-Бирмера, злокачественная анемия). Нервно-психические изменения при этом заболевании развиваются на фоне гиперхромной анемии с макроцитозом, диспепсии, ахилии и проявляются синдромом фуникулярного миелоза (нейроанемический синдром, подострая дегенерация спинного мозга). В клинической картине отмечаются парестезии в ногах, выпадение глубокой чувствительности и заднестолбовая атаксия, снижение коленных и ахилловых рефлексов, иногда (в случае преимущественного поражения боковых столбов) – спастические парезы ног. В далеко зашедшей стадии расстраиваются тазовые функции (задержка мочеиспускания, запор). Неврологические симптомы развиваются медленно. Лейкозы. У больных, страдающих различными формами лейкозов, в мезенхимальной ткани нервной системы (сосуды, оболочки) развиваются лейкозные инфильтраты, вызывая соответствующую симптоматику. Чаще всего патологический процесс захватывает спинной и головной мозг. Наблюдаются два типа поражения – сосудистый и опухолевидный. Первый имеет в основе тромбозы и кровоизлияния, часто множественные, второй— обусловлен инфильтрацией клеточными элементами миелоидного вида различных 70 образований нервной системы и проявляется картиной псевдотумора: постепенным нарастанием общемозговых симптомов, эпилептическими припадками, застойными сосками зрительных нервов и т. д. Миеломная болезнь проявляется развитием опухолеподобных (округлой формы) инфильтратов из плазматических клеток в костях черепа, грудине, позвонках, ребрах и т. д. Разрушая кость, они постепенно сдавливают корешки, нервы, а позже и вещество головного и спинного мозга. Диагностика базируется на данных рентгенографии (наличие рассеянных очерченных круглых инфильтратов в костях), изменениях в крови (гиперглобулинемия, анемия, повышение СОЭ) и моче (появление белковых телец Бенс-Джонса). Лимфогранулематоз. Нервно-психические расстройства обусловлены главным образом давлением лимфогранулематозных узлов на оболочки, корешки, сплетения и т. п., имеют неспецифический рассеянный характер (головные и корешковые боли, судорожные припадки, менингеальные симптомы, парезы черепных нервов и конечностей и т. д.). Чаще всего, как и при лейкозах, наблюдается поражение спинного мозга. Эритремия. Сопровождается сосудистыми нарушениями (кровоизлияние, тромбозы) и вторичным поражением нервной системы (афазия, гомонимная гемианопсия, парезы и др.). Одними из ранних проявлений болезни могут быть головные боли, чувство жара, головокружение, звон в ушах, гиперемия лица и слизистых оболочек, а также синдром эритромелалгии. Геморрагические диатезы – гемофилия, тромбоцитопеническая пурпура (болезнь Верльгофа), геморрагический капилляротоксикоз (болезнь ШенлейнаГеноха), апластическая анемия наиболее часто вызывают паренхиматозное кровоизлияние в мозг. Нервная система при болезнях соединительной ткани. Болезни соединительной ткани (ревматизм, красная волчанка, полимиозит, дерматомиозит, узловой периартериит, склеродермия, височный артериит, облитерирующий тромбоангиит) закономерно сопровождаются дегенеративновоспалительными изменениями в оболочках и кровеносных сосудах, питающих нервную систему (головной и спинной мозг, периферические нервы), и развитием нервно-психических нарушений. Наблюдаются различные синдромы поражения нервной системы: миастенический (повышенная утомляемость при жевании, глотании, ходьбе, особенно к вечеру); миопатический (атрофии проксимальных отделов рук и ног, мышечная слабость); невральной амиотрофии (атрофии голеней и предплечий, снижение рефлексов); полиневропатический (парезы кистей и стоп, нарушения чувствительности по типу перчаток и чулок); миелитический (нижний парапарез, тазовые нарушения); энцефалопатический (головная боль, головокружение, парезы черепных нервов, патологические рефлексы). Иногда, кроме того, отмечаются психоэмоциональные расстройства (возбуждение, раздражительность, двигательное беспокойство или, наоборот, угнетенное настроение, заторможенность и т. д.); эпилептиформные припадки; а в терминальной стадии – нарушения сознания (сопор, кома). Атипичные случаи могут проявляться главным образом астеническими симптомами. Нервная система при злокачественных новообразованиях. Злокачественные новообразования внутренних органов (рак легких, желудка, молочной железы, почек, матки, яичников и др.) часто проявляются нервно71 психическими нарушениями, которые обусловлены метастазами опухоли в мозг или обменно-токсическими расстройствами в мозге - токсической энцефалопатией. Клинические симптомы метастаза опухоли в мозг во многом аналогичны первичной внутримозговой опухоли. Около половины всех метастазов в мозг обусловлено раком легкого. Метастатический карциноматоз мозговых оболочек наблюдается чаще при первичной локализации рака в желудке или легких и по клинике напоминает менингоэнцефалит (менингеальные симптомы, двустороннее поражение черепных нервов, повышение температуры). Множественные метастазы в мозг встречаются примерно так же часто, как и одиночные. О наличии двух и более метастазов свидетельствует сочетание нескольких первично-очаговых симптомов (левосторонний гемипарез и моторная афазия и др.). Метастатический процесс характеризуется следующими особенностями: быстрым, неуклонно нарастающим течением болезни (средняя продолжительность около 3–5 мес); наличием симптомов поражения какого-либо внутреннего органа; прогрессирующим истощением больных, изменением крови (ускорение СОЭ, снижение гемоглобина, реже полицитемия); более старшим возрастом больных (50– 55 лет); положительными лабораторными пробами на рак (реакция самоагглютинации эритроцитов, хроматографическое исследование и др.). У больных с токсической энцефалопатией без внутричерепных метастазов отмечаются нарушения психики (апатия, дезориентировка, психомоторное возбуждение, зрительные галлюцинации) и нерезко выраженные подкорковостволовые расстройства (анизокория, вялая реакция зрачков на свет, слабость отводящих нервов, амимия, брадикинезия, дрожание рук). Общемозговые симптомы выражены слабо. На фоне ракового процесса (у части больных в сочетании с атеросклерозом или артериальной гипертензией) нередко развиваются нарушения мозгового кровообращения (ишемические размягчения, кровоизлияния). Злокачественные новообразования чаще всего легких, яичников и матки могут сопровождаться развитием миопатического или миастеноподооного синдромов. Рак верхушки легкого, распространяясь кверху, может поражать сосудистонервный пучок в области ключицы – плечевое сплетение, подключичную артерию и вену (так называемый синдром Панкоста). При этом синдроме наблюдаются боли в плечевой области, иррадиирующие в предплечье и кисть, симптом Горнера, потливость или сухость кожи на руке, отек руки; в более далеко зашедшей стадии возникают периферический парез руки, снижение чувствительности по корешковому типу. При рентгеновском исследовании определяются деструкция верхних ребер и ключицы. Метастазы рака внутренних органов в позвоночник главным образом вследствие механического сдавления спинного мозга проявляются резкими постоянными болями и другими неврологическими нарушениями по типу синдрома менингомиелита. Диагностика. Первые признаки, указывающие на вовлечение нервной системы при заболеваниях внутренних органов – это повышенная утомляемость, раздражительность, головные боли, нарушение сна, парестезии или гиперестезии в зонах Захарьина-Геда. В дальнейшем, если дисфункция того или другого органа или эндокринной железы нарастает, постепенно развиваются снижение памяти, внимания, слезливость и очаговые симптомы – нистагм, симптомы орального автоматизма, понижение рефлексов, парезы, патологические рефлексы. Иногда острое заболевание внутреннего органа (тромбоэмболия легочной артерии, панкреатит, гепатит) 72 дебютирует нервно-психическими нарушениями: возбуждением, двигательным беспокойством, галлюцинациями, менингеальными явлениями и т. д. Повышенная нервно-мышечная возбудимость, спазмы и парестезии в конечностях – первые признаки гипокальциемии вследствие недостаточности паращитовидных желез или почек. Большое диагностическое значение имеет выявление на коже больного болевых зон Захарьина-Геда, возникающих при заболеваниях внутренних органов. Нервно-психические нарушения развиваются, как правило, на фоне уже выявленного соматического или эндокринного заболевания. Последнее может опережать развитие нервно-психической патологии на несколько лет. Реже бывают обратные соотношения: нервно-психические нарушения опережают соматические. В этом случае промежуток между ними обычно бывает короче – он редко превышает срок в 2–3 мес, иногда 6 мес – 1 год. Диагностика подтверждается специальными электрофизиологическими, биохимическими, рентгенологическими исследованиями. При заболеваниях легких – показателями функции внешнего дыхания и газового состава крови, печени – состоянием ее дезинтоксикационной функции и различных видов обмена, в частности, содержанием белка, белковых фракций, билирубина, желчных кислот, витаминов С и К в сыворотке крови и т. д. Следует учитывать и другие факторы – особенности наследственности и конституции больного, возраст, вредные привычки, предшествующую патологию. Детский церебральный паралич. ДЦП – группа непрогрессирующих нарушений двигательных функций мозга, обусловленных его повреждением в перинатальном периоде и существующих с момента рождения ребёнка. Двигательные нарушения обычно представлены тетра- и парапарезами, параличами, дистоническими явлениями и гиперкинезами. В значительном проценте случаев они сопровождаются дефектами интеллектуального и речевого развития. Частота заболевания составляет 1,7 на 1000 новорожденных. У большинства детей с ДЦП поражение мозга обусловлено пренатальной патологией беременности, а также нарушениями аутоимунных механизмов. Родовые травмы лишь в относительно небольшом проценте случаев служат единственной причиной повреждения. В постнатальном периоде наиболее частой причиной развития ДЦП является гемолитическая болезнь новорожденных (ядерная желтуха), при которой повреждаются преимущественно базальные ганглии. Нередко обнаруживаются и пороки развития мозга: агенезия коры, микрогирия, кистозные образования в белом веществе мозга. При ДЦП реципрокность функционирования фазической и тонической системы нарушается. Кроме того, выявляется недостаточность механизмов, блокирующих возникновение синкинетических движений. Клиника. Различают несколько форм ДЦП. Спастическая диплегия – форма характеризуется симметричностью поражения, преимущественно нижних конечностей и в меньшей степени верхних. Эта форма также получили название болезни Литтля. Гемиплегическая форма – возникает в результате преимущественного поражения одного полушария кровоизлиянием. Движение в руке и ноге ограничены, мышечный тонус и глубокие рефлексы повышены, есть патологические рефлексы; при активных движениях возникают синкинезии. Поражённые конечности нередко отстают в росте, часто в них развивается атрофия центрального генеза, нередко олигофрения. 73 Гиперкинетическая форма. При преимущественном поражении подкорковых ганглиев.во внутриутробном периоде. Для этой формы характерны изменчивость мышечного тонуса, признаки гипертонии, чередующиеся с нормальным тонусом или гипотонией, что обусловливает наличие вычурных поз, неловкость в движении. Отмечается гиперкинезы типа хореи, хореоатетоза, торсионной дистонии. В значительных случаях страдает психика больных. Двойная гемиплегия – спастический тетрапарез с более выраженным дефектом в верхних или нижних конечностях. Больные не могут сидеть, стоять, самостоятельно перемещаться. Часто сопровождается грубым нарушением интеллекта. Атоническо-астатический синдром характеризуется низким мышечным тонусом, при наличии обычных или даже повышенных глубоких рефлексов, поструральные выражены умеренно. Наиболее стойкий симптом – туловищная атаксия. Примерно 50% больных отстают в интеллектуальном развитии. Мозжечковая форма – нарушение координации, умеренные спастические парезы. ДЦП – представляет собой непрогредиентное заболевание, а резидуальные явления перенесённого ранее поражения мозга. Прогноз при ДЦП определяется прежде всего степенью сохранности интеллекта. Лечение. ЛФК, курсы массажа, средства снижающие мышечный тонус (баклофен, реланиум); меры, препятствующие развитию контрактур – парафиновые аппликации, озокерит, ортопедические вмешательства на сухожилиях; а также средств, улучшающих метаболизм – ноотропил, церебролизин. При наличии медленных гиперкинезов можно осторожное использование препаратов группы L-допа. 1. 2. 1. 2. 3. 4. 5. 6. 7. 8. 74 Основная литература. Гусев Е.И., Гречко В.Е., Бурд Г.С. Нервные болезни: Учебник.- М.: Медицина, 1988; гл.9 (с. 303-322; с. 346-353), гл. 17 (с. 499-507). Мартынов Ю.С. Нервные болезни: Учебное пособие.- М.: Медицина, 1988; гл. 14 (с. 211220), гл. 24 (с. 409-422); гл. 18 (с. 250-267). Дополнительная литература Болезни нервной системы. Руководство для врачей: Т1, Т2 / Н.Н. Яхно, Д.Р. Штульман, П.В. Мельничук и др.- М.: Медицина, 1995. Дуус П. Топический диагноз в неврологии. Анатомия. Физиология. Клиника: Пер. с англ.М.: ИПЦ “Вазар-ферро”, 1995. Коллинз Р.Д. Диагностика нервных болезней. Иллюстрированное руководство: Пер. с англ.- М.: Медицина, 1986. Неврология детского возраста: анатомия и физиология нервной системы, методы исследования, клиническая синдромология: Учебное пособие для ин-тов усоверш. врачей / Под ред. Г.Г. Шанько, Е.С. Бондаренко.- Минск: Выш. шк., 1985. Сандригайло Л.И. Вспомогательные методы диагностики в невропатологии и нейрохирургии: Атлас / Под ред. И.П. Антонова.- Минск: Выш. шк., 1986. Скоромец А.А., Скоромец Т.А. Топическая диагностика заболеваний нервной системы: Руководство для врачей.- СПб.: Политехника, 1996. Справочник по неврологии / Под ред. Е.В. Шмидта, Н.В. Верещагина.- М.: Медицина, 1989. Шток В.Н. Фармакотерапия в неврологии: Справочник.- М.: Медицина, 1995. ТЕМА: ЭПИЛЕПСИЯ И СУДОРОЖНЫЕ СОСТОЯНИЯ. ЗАБОЛЕВАНИЯ ВЕГЕТАТИВНОЙ НЕРВНОЙ СИСТЕМЫ. Учебно-методическое пособие к практическому занятию № 11 Авторы: Янкелевич Ю.Д., Детинкин К.Г. Введение (актуальность темы). Эпилепсия – хроническое заболевание головного мозга человека, характеризующееся повторными припадками, которые возникают в результате чрезмерных нейронных разрядов (эпилептические припадки) и сопровождаются разнообразными клиническими и параклиническими симптомами. Заболевание известно очень давно. Его описания встречаются у египетских жрецов, врачей тибетской медицины, арабской медицины. В России была известна как падучая болезнь. Встречается с частотой до 3–5 случаев на 1000 населения. Число больных эпилепсией на планете составляет не менее 30 миллионов. Эпилепсия характеризуется не только большой распространенностью, но и потенциально тяжелыми последствиями. Не только при развитии эпилептического статуса, но и при одиночных припадках могут наблюдаться тяжелые повреждения и даже смертельный исход. Припадки потенциально опасны в связи с местом их возникновения и особенностями выполняемой больными работы. Наиболее часто заболевание возникает в детском возрасте, когда особенно легко проявляется неблагоприятное воздействие припадков на мозг. Все это свидетельствует о том, что эпилепсия представляет собой не только медицинскую, но и важную социальную проблему. Патология вегетативной нервной системы наиболее трудна для изучения в связи с многогранностью и чрезвычайной вариабельностью проявлений вегетативных расстройств, а также с отсутствием достаточно объективных доступных методов исследования, трудностями терапии. Мигрень – заболевание, характеризующееся наследственно обусловленным нарушением регуляции экстра- и интракраниальных сосудов головы, проявляющееся периодически возникающими характерными приступами головной боли. По данным разных авторов распространенность мигрени в популяции варьируется от 4 до 20 %. Головная боль напряжения – наиболее часто встречающаяся форма головной боли, чрезвычайно распространенная в популяции. Синдром вегетативной дистонии – является вторичным вегетативно-эмоциональным расстройством, возникающим на фоне различных психических, неврологических и соматических заболеваний, его правильная идентификация и лечение часто являются главной задачей при лечении различной патологии. Вегетативные кризы требуют дифференциальной диагностики с другими пароксизмальными расстройствами здоровья. Основные учебные вопросы (план занятия). 1. Частота и распространенность эпилепсии. Определение эпилепсии. Этиология эпилепсии как мультифакториального заболевания. Представления об очаге эпилептической активности, механизмы эпилептогенеза. 2. Классификация эпилептических припадков. Стадийность и клинические проявления генерализованного судорожного приступа. Фокальные приступы. Простые и сложные абсансы, психомоторные приступы. Эпилептические приступы – специфический класс пароксизмальных состояний; проблема дифференциальной диагностики эпилептических припадков, синкопальных и кризовых состояний, истерических приступов. Факторы и состояния, провоцирующие развитие эпилептических приступов. 3. План обследования больных с приступами эпилептического характера. Помощь при одиночном эпилептическом припадке. Медикаментозное лечение эпилепсии. 75 4. 5. 6. Эпилептический статус, определение, причины, лечение. Разграничение понятий эпилепсии как болезни, эпилептических (судорожных) синдромов, случайных эпилептических приступов (эпилептических реакций). Современные представления о структурной и функциональной организации вегетативной нервной системы. Надсегментарные и сегментарные образования. Эрготропные и трофотропные реакции. Методы исследования вегетативной сферы (тонус, реактивность, вегетативное обеспечение деятельности). Синдромы вегетативных расстройств при повреждении различных отделов нервной системы. Представления о психосоматических нарушениях. Синдром вегетативной дистонии. Место в структуре неврологической и общей заболеваемости и нетрудоспособности. Вопросы терминологии и классификации. Клиническая характеристика: симпатотонические и ваготонические симптомы; генерализованные, системные и локальные нарушения; перманентные и пароксизмальные проявления. Этиологические варианты синдрома вегетативной дистонии. Лечение. Эволюция представлений о гипоталамических синдромах, диагностические критерии. Мигрень. Патогенез, классификация, международные критерии диагностики. Мигренозный статус, мигренозный инфаркт. Лечение мигрени. Пучковая головная боль. Клиника, диагностика, лечение. Головная боль напряжения, этиология, патогенез, диагностика, лечение. Реферат занятия. Эпилепсия. Эпилепсия – хроническое заболевание головного мозга человека, характеризующееся повторными припадками, которые возникают в результате чрезмерных нейронных разрядов (эпилептические припадки) и сопровождаются разнообразными клиническими и параклиническими симптомами. Заболевание известно очень давно. Его описания встречаются у египетских жрецов, врачей тибетской медицины, арабской медицины. В России была известна как падучая болезнь. Встречается с частотой до 3–5 случаев на 1000 населения. Число больных эпилепсией на планете составляет не менее 30 миллионов. Эпилепсия характеризуется не только большой распространенностью, но и потенциально тяжелыми последствиями. Не только при развитии эпилептического статуса, но и при одиночных припадках могут наблюдаться тяжелые повреждения и даже смертельный исход. Припадки потенциально опасны в связи с местом их возникновения и особенностями выполняемой больными работы. Наиболее часто заболевание возникает в детском возрасте, когда особенно легко проявляется неблагоприятное воздействие припадков на мозг. Все это свидетельствует о том, что эпилепсия представляет собой не только медицинскую, но и важную социальную проблему. Эпилептический статус. Критерии диагностики. Следующие один за одним эпилептические припадки. Нарушение сознания в межприступный период. Формы эпилептического статуса. Статус тонико-клонических судорог. Статус джексоновских припадков. Статус абсансов. Статус психомоторных припадков. Причины развития эпилептического статуса. Неадекватное лечение эпилепсии. 76 Резкое снижение дозы противосудорожных средств. Присоединение интеркуррентных заболеваний (инфекции, интоксикации, ЧМТ). Припадки других, не связанных с эпилепсией, заболеваний мозга (гематомы, опухоли, воспаления). Лечение эпилептического статуса. Первая помощь: Уложить больного на бок (профилактика аспирации рвотных масс, слизи, западения языка); В межприступном периоде изо рта вынуть протезы зубов (если они имеются), удалить слизь; В период приступа стремиться предупредить дополнительную травматизацию (особенно головы); Вызвать скорую помощь. Первая медицинская помощь: Обеспечить проходимость дыхательных путей (отсасывание зондом слизи из полости рта и глотки). При наличии используется роторасширитель, языкодержатель. После аспирации слизи из верхних дыхательных путей необходимо ввести за корень языка воздуховод. Проведение противосудорожой терапии: Седуксен 0,5 % – 4 мл на 16 мл 40 % глюкозы в/венно медленно, при невозможности – в/мышечно; Литическая смесь в/мышечно: промедол 2 % – 1 мл, анальгин 50 % – 2 мл, димедрол 1 % – 2 мл, новокаин 0,5 % – 2 мл; Введение седуксена можно повторить через 1–2 часа 2–4 мл, всего за сутки до 10 мл; Через 3–4 часа можно повторить введение литической смеси, всего 3–4 раза в сутки; Оксибутират натрия 20 % – 10 мл в/венно медленно или капельно в общей дозе 100–150 мг на кг веса (в 10 мл 20 % раствора содержится 2000 мг вещества); При отсутствии или недостаточной эффективности седуксена в/венно вводится 40 мл 2,5 % раствора гексенала или тиопентала натрия (медленно!) или 5–10 мл 4 % раствора амитала натрия. Дегидратационная и противоотечная терапия: Сразу вводится в/мышечно фуросемид (лазикс) 2 % – 2 мл; В/венное капельное введение маннитола 15 % – 400 мл в общей дозе 0,5–1 г на кг массы тела; Преднизолон в/мышечно 30–60 мг; В/венное капельное введение реополиглюкина 200–400 мл, гемодеза 100–200 мл; Коррекция сердечной деятельности и артериального давления. Все больные в состоянии эпилептического статуса, а также после его купирования подлежат обязательной госпитализации с целью уточнения причин, вызвавших возникновение статуса. Мигрень. Мигрень – заболевание, характеризующееся наследственно обусловленным нарушением регуляции экстра- и интракраниальных сосудов головы, проявляющееся периодически возникающими характерными приступами головной боли. По данным 77 разных авторов распространенность мигрени в популяции варьируется от 4 до 20 %. Предрасположенность к мигрени наследуется по аутосомно-доминантному типу, так ген семейной гемиплегической мигрени картирован в 19 й хромосоме. У ближайших родственников больного болезнь встречается в 50–60 % случаев. Патогенез заболевания до конца не ясен и, по-видимому, связан с центрально обусловленной неустойчивостью тонуса преимущественно черепных сосудов на фоне выраженных во время приступа биохимических нарушений. При мигрени выявлены фазово развивающиеся изменения сосудистого тонуса. Первоначально возникает спазм артерий, приводящий к ишемизации вещества мозга и появлению очаговой симптоматики в виде различного типа аур. Затем развивается дилятация сосудов с увеличением амплитуды пульсовых колебаний (именно эта фаза воспринимается как пульсирующая головная боль). В третью фазу возникают отек и воспаление стенки сосуда и периартериальных тканей, пульсовое растяжение его уменьшается. Больной при этом ощущает тупые, распирающие боли, которые могут длится часам, сутками. Четвертая фаза характеризуется обратным развитием вышеупомянутых нарушений. Эти сосудистые реакции имеют определенные биохимические корреляты. Начало мигренозного пароксизма сопровождается избыточным выбросом серотонина из тромбоцитов, что приводит к вазоконстрикции (фаза продрома и ауры). Повышенная концентрация серотонина, с одной стороны, приводит к повышенной его экскреции почками с последующим снижением содержания в крови, а, с другой стороны, свободный серотонин повышает проницаемость сосудов и снижает болевой порог. Падение уровня серотонина приводит к паретической дилятации ветвей наружной сонной артерии и в первую очередь поверхностной височной артерии, что соответствует второй фазе болезни. Другие биохимические изменения, выявляемые у больных мигренью, не имеют такой четкой корреляции с динамикой приступа. Так обсуждается связь нарушения обмена тирамина (дефект фермента его разрушающего) с развитием мигрени. Избыток тирамина вытесняет норадреналин из мест депонирования, запуская тем самым каскад патологических реакции в функционально неполноценных сосудах, с этим связаны диетические рекомендации для больных мигренью исключающие продукты богатые тирамином. Была установлена роль окиси азота, простогландинов Е1 и Е2, брадикинина в патогенезе приступа мигрени. Болезнь начинается в юношеском возрасте, чаще встречается у женщин (в три раза чаще, чем у мужчин), а к моменту климакса частота и интенсивность приступов снижаются и выравнивается разница в заболеваемости между мужчинами и женщинами. У женщин мигренозные пароксизмы часто предшествуют менструации, а на период беременности исчезают. Мигрень проявляется приступами интенсивной боли в лобно-височно-глазничной области с одной стороны либо во всей половине головы. Изредка боль бывает двусторонней или меняет локализацию от приступа к приступу. В начале приступа боль носит пульсирующий, а затем интенсивный монотонный характер. Мигрень сопровождается фото - и фонофобией, больного во время приступа все раздражает, он стремится уединится, лечь, закрыть глаза. Любая физическая активность усиливает боль. Если больному удается заснуть, то это может вызвать обрыв приступа. Часто больному приносит кратковременное облегчение сдавление головы полотенцем, жгутом, прижатие висков руками. На высоте болей зачастую возникают тошнота, рвота, бледность или гиперемия лица. Без должного лечения приступ мигрени может длится от 4 до 72 часов. Приступ, затянувшийся более чем на трое суток, называется мигренозный статус и требует 78 стационарного лечения. Приступ мигрени может сопровождаться, предшествующей развитию головной боли, симптоматмикой – аурой. Наиболее часто встречается аура в виде расстройств зрения (офтальмическая). Больные отмечают выпадение поля зрения, мерцающий зигзаг, искры перед глазами. Следующей по частоте встречаемости является парестетическая аура, с преимущественной локализацией парестезий в руке, языке и лице. Выделяют также офтальмоплегическую, афатическую и гемиплегическую ауры. Длительность ее, за исключением редких форм с пролонгированной аурой, не более 60 минут, если у больного несколько видов аур, то их продолжительность может суммироваться. Если симптоматика, характерная для ауры, не редуцируется полностью за 7 суток, говорят об осложнении мигрени – мигренозном инфаркте. Мигрень, которой аура не предшествует, называется простой мигренью. У большинства больных при обоих типах мигрени наблюдаются продромальные явления в виде изменения настроения, раздражительности, жажды, изменения аппетита, нарушения сна, что свидетельствует о системных нарушениях вегетативной регуляции с дисфункцией гипоталамо-лимбико-ретикулярного комплекса. Приступы мигрени провоцируются переутомлением, недосыпанием и пересыпанием, менструацией, голоданием и гипогликемией, приемом сосудорасширяющих препаратов, алкоголя, оральных контрацептивов. Зачастую простые мероприятия по нормализации режима труда и отдыха приводят к урежению приступов. В пищевом рационе больным следует избегать сыров, сельди, маринадов, копченостей, шоколада, бананов, бобов, цитрусовых, орехов. Терапия мигрени подразделяется на абортивную (лечение приступа мигрени) и превентивную (профилактика приступов). Если у больного редкие мигренозные пароксизмы (1 раз в 1–2 недели и реже) показана абортивная терапия, если частые (1 раз в неделю и чаще) – превентивная. С целью абортивной терапии используют аналгетики, препараты спорыньи, седативные средства и транквилизаторы. Лечение мигренозного пароксизма следует начинать как можно раньше, при появлении первых признаков головной боли, так как развернутый приступ гораздно более резистентен к лечению. Препаратом выбора для купирования приступа мигрени, является эрготамин и его производные, который используется с этой целью с 1926 года. Основой механизма действия служит мощный вазоконстриктивный эффект. Эрготамина тартрат применяется внутрь в дозе 1–2 мг, при не эффективности прием можно повторить через час, но не более 6 мг в течение приступа. Наличие у больных рвоты, стаза желудочного содержимого существенно нарушает абсорбцию препарата и поэтому многими специалистами рекомендуется эрготамин ректально по 1–2 свече немедленно, при необходимости повторить через час, но не более 6 свечей за приступ. Кроме эрготамина в абортивной терапии мигрени могут использоваться сложные лекарственные средства (кофетамин, кофергот, миграл, вигрен, мигрекс), в состав которых, наряду с эрготамином, входят кофеин, фенацетин, белладонна, повышающие их эффективность. Вышеупомянутые препараты используются по 1–2 таблетки в начале приступа, при не эффективности дозу можно повторить через 1 час, но не чаще 10 таблеток в неделю. Острая либо хроническая передозировка эрготамина может привести к эрготизму, называемому ранее “огнем святого Антония”. Интоксикация эрготамином вызывает вазоспазм, приводящий в при умеренных его степенях к периферической нейропатии либо вплоть до гангрены при выраженных 79 формах. Могут наблюдаться коронароспазм, поражение сосудов почек, сетчатки. Новым мощным средством абортивной терапии мигрени является селективный агонист 1го подтипа серотониновых рецепторов - суматриптан. Применяется в дозе 100 мг внутрь, при необходимости прием повторяется через 2 часа, но не более 300 мг/сут. Эффективность аналгетиков в купировании приступов мигрени значительно ниже, чем препаратов спорыньи. Используется ацетилсалициловая кислота в дозе 300600 мг/сут, ибупрофен 400 мг/сут. Некоторые пациенты отмечают, что применение препаратов, содержащих комбинацию аналгетика и кофеина, таких как аскофен, цитрамон, кофицил, оказывает больший эффект, чем применение “чистых“ аналгетиков. Седативные средства и транквилизаторы имеют в купировании приступа мигрени вспомогательное значение. Лечение мигренозного статуса проводится в неврологическом отделении с использованием глкокортикоидов, мочегонных, антигистаминных, нестероидных противовоспалительных, седативных средств, а также инъекционных форм препаратов алкалоидов спорыньи. В превентивной терапии мигрени используются следующие группы препаратов: средства влияющие на метаболизм серотонина (метисергид, пизотифен, ципрогептадин, амитриптилин), бета-адреноблокаторы (анаприлин, метопролол), блокаторы кальциевых каналов (верапамил, флунаризин, нимодипин), аспирин. Подбор препарата и дозы осуществляется индивидуально для каждого больного. Продолжительность приема составляет от нескольких месяцев до года. При менструальной мигрени уместно начать лечение с использования нестероидных противовоспалительных средств и диуретиков за 3–5 дней до предполагаемого начала менструации. Определённый положительный эффект у больных мигренью имеет использование иглорефлексотерапии, психотерапии. При решении вопросов экспертизы больных с мигренью нередко возникают сложности, но, несомненно, что в день приступа больной является нетрудоспособным и должен получить листок нетрудоспособности, продолжительность которого определяется особенностями течения болезни у конкретного больного. При статусе мигренозных болей пациент нуждается в стационарном лечении. Кластерная головная боль. Кластерная (пучковая) головная боль характеризуется атаками жесточайшей боли, длящейся от 10–15 мин до 3 ч, повторяющейся от одного до нескольких раз в сутки. Обязательно сочетание с одним или несколькими клиническими признаками: инъекция кровеносных сосудов коньюктивы глазного яблока, слёзотечением, ринорея. Потение лба и лица. Миоз, отёк века. Эти вегетативные проявления связаны с импульсацией, проходящей по большому поверхностному каменистому нерву. Пароксизмы нередко возникают ночью в одно и то же время ("будильниковая" цефалгия). Интенсивность боли и поведение больного разительно отличают пучковую боль от мигрени. Приступы появляются сериями (“пучками”), длящимися в течении недель или месяцев (так называемый кластерный период) с последующими ремиссиями (месяцы, годы). Этиология и патогенез заболевания неясны. Лечение. Отсутствие ауры и небольшая продолжительность кластера головных болей значительно затрудняют терапию. Может быть эффективен ежедневный приём эрготамина по 1 мг 2 раза в день. Для прерывания серии атак может быть эффективным пропранолол (40–60 мг/сут в 3–4 приёма). При неэффективности эрготамина можно назначить преднизолон по 75 мг или дексазон по 80 6–8 мг 3–4 раза в день в течении 3–4 дней с последующим постепенным снижением дозы и отменой препарата при прекращении болей. Некоторым больным рекомендуют карбонат лития в дозе 300 мг 3–4 раза в день. Препарат целесообразно назначать при хронической пучковой боли. Для прерывания очередного эпизода боли эффективны ингаляции кислорода в течении 10 мин, поступающего со скоростью 7–10 л/мин. Как и при мигрени, для прерывания приступа эффективен суматриптан внутрь или подкожно (6 мг). В качестве симптоматической терапии иногда необходимы наркотические анальгетики. Приступ головной боли могут прервать интраназальное введение 1 мл 4 % раствора лидокаина и внутривенная инъекция дегидроэрготамина. При хронической пучковой головной боли эффективен индометацин. Его назначают по 25–50 мг, повышая при необходимости дозу до 150–200 мг/сут. Головная боль напряжения. Наиболее часто встречающаяся форма головной боли. Этиология и патогенез. Причиной заболевания являются физические и психические нагрузки, стресс, сопровождающийся напряжением мышц скальпа, жевательных мышц. Клиника. Головная боль напряжения двухсторонняя, локализуется преимущественно в лобной и затылочной областях, генерализованная. Больные испытывают ощущение сдавления лёгкой или умеренной интенсивности. Боль не усиливается при физической нагрузке, не сопровождается тошнотой или рвотой, но может возникать фото – или фонофобия. Выделяют эпизодическую головную боль напряжения с длительностью болевых ощущений от получаса до нескольких дней с числом дней, сопровождающихся головной болью, менее 15 в месяц и хроническую, когда головная боль беспокоит больного в течение более 15 дней в месяц. Возможно сочетание этого вида головной боли с мигренью. Лечение. Основной метод лечения – устранение эмоционального напряжения, психотерапия, аутогенная тренировка. Назначают анальгетики, транквилизаторы, антидепрессанты. Эфффективна ацетилсалициловая кислота. Важна рациональная психотерапия. Болезнь Меньера. Этиология неизвестна. В патогенезе имеет место избыточное накопление эндолимфы во внутреннем ухе. В клинике наблюдаются возникающие среди полного здоровья острые приступы резкого головокружения, сопровождающиеся шумом в ухе. Снижением слуха, рвотой, бледностью лица, холодным потом, снижением температуры тела, артериального давления. Объективно обнаруживается нистагм. Продолжительность приступа 1–6 час. При хроническом течении заболевания в промежутках между острыми приступами отмечается шум в ушах, снижение слуха, неустойчивость при ходьбе. Заболевание характерно для мужчин в возрасте от25 до 50 лет. Намного чаще, чем болезнь Меньера, встречается меньероформный синдром, при котором обычно не страдает слуховая функция (отсутствует шум в ухе, не наблюдается снижение слуха). Наиболее регулярно синдром Меньера встречается при вертебробазилярной недостаточности и вегетативной дистонии. Этиотропная терапия не разработана. Для симптоматического лечения используют циннаризин, производные фенотиазина, противосудорожные средства, 81 транквилизаторы, спазмолитические средства, противорвотные средства. При острых атаках применяют парентерально седуксен, метеразин, церукал, атропин. Синдром вегетативной дистонии. Особенность вегетативной патологии заключается в том, что в качестве самостоятельной нозологии она выступает достаточно редко. Как правило, вегетативные нарушения являются вторичными, возникающими на фоне различных психических, неврологических и соматических заболеваний. Выделяют: СВД конституционального характера, обычно проявляющийся в раннем детском возрасте и характеризующийся нестойкостью вегетативных параметров: быстой сменой окраски кожи, потливостью, колебанием ЧСС и АД, болью и дискинезией ЖКТ, склонностью к субфибрилитету, тошнотой, плохой переносимостью физического и умственного напряжения, метеотропностью. СВД психофизиологической природы возникает у здоровых людей на фоне острого или хронического стресса. Массовое проявление этого синдрома наблюдается при катастрофах. СВД при гормональных перестройках. К ним относятся периоды пубертата и климакса. СВД при органических соматических заболеваниях. Наблюдаются вегетативнотрофические проявления. СВД при органических заболеваниях нервной системы. СВД при профессиональных заболеваниях. Например: синдром Рейно при вибрационной болезни. СВД при неврозах. СВД при психических расстройствах. Вегетативные кризы. Встречается три типа кризов: симпато-адреналовые, вагоинсулярные и смешанные. Симпато-адреналовые кризы характеризуются повышением артериального давления, тахикардией, гипергликемией, болями в области сердца или головными болями, ознобом, страхом. Длятся от нескольких минут до нескольких часов и заканчиваются полиурией. Вагоинсулярные кризы проявляются артериальной гипотензией, брадикардией или тахикардией, гипергидрозом, головокружением. Возможно обморочное состояние. Для смешанных кризов типичны сочетания или чередующиеся признаки как того, так и другого пароксизмального состояния. 1. 2. 3. 4. 5. 1. 82 Основная литература. Гусев Е.И., Гречко В.Е., Бурд Г.С. Нервные болезни: Учебник.- М.: Медицина, 1988. Мартынов Ю.С. Нервные болезни: Учебное пособие.- М.: Медицина, 1988. Мисюк Н.С., Гурленя А.М. Нервные болезни. Ч.1. Основы топической диагностики.- 2-е изд.- Мн.: Выш. шк., 1984. Мисюк Н.С., Гурленя А.М. Нервные болезни. Ч.2. Клиника, диагностика, лечение.- 2-е изд.- Мн.: Выш. шк., 1985. Болезни нервной системы. Руководство для врачей: Т1, Т2 / Н.Н. Яхно, Д.Р. Штульман, П.В. Мельничук и др.- М.: Медицина, 1995. Дополнительная литература. Дуус П. Топический диагноз в неврологии. Анатомия. Физиология. Клиника: Пер. с англ.М.: ИПЦ “Вазар-ферро”, 1995. 2. 3. 4. 5. 6. 7. Коллинз Р.Д. Диагностика нервных болезней. Иллюстрированное руководство: Пер. с англ.- М.: Медицина, 1986. Неврология детского возраста: анатомия и физиология нервной системы, методы исследования, клиническая синдромология: Учебное пособие для ин-тов усоверш. врачей / Под ред. Г.Г. Шанько, Е.С. Бондаренко.- Минск: Выш. шк., 1985. Сандригайло Л.И. Вспомогательные методы диагностики в невропатологии и нейрохирургии: Атлас / Под ред. И.П. Антонова.- Минск: Выш. шк., 1986. Скоромец А.А., Скоромец Т.А. Топическая диагностика заболеваний нервной системы: Руководство для врачей.- СПб.: Политехника, 1996. Справочник по неврологии / Под ред. Е.В. Шмидта, Н.В. Верещагина.- М.: Медицина, 1989. Шток В.Н. Фармакотерапия в неврологии: Справочник.- М.: Медицина, 1995. 83 ТЕМА: НАСЛЕДСТВЕННЫЕ ЗАБОЛЕВАНИЯ НЕРВНОЙ СИСТЕМЫ. Учебно-методическое пособие к практическому занятию № 12 Авторы: Янкелевич Ю.Д., Детинкин К.Г. Введение (актуальность темы). Наследственные заболевания нервной системы занимают большое место в структуре наследственной патологии человека. Частота её обусловлена особой чувствительностью нервной системы к различным воздействиям в период закладки; множеством генов, отвечающих за анатомию и функцию нервной системы. Таким образом, основную долю предмета медицинской генетики составляют наследственные заболевания нервной системы. Основные учебные вопросы (план занятия). 1. Частота и распространённость нервно-мышечной патологии. Представления о возможном патогенезе нервно-мышечных заболеваний. Классификация нервномышечных заболеваний. 2. Важность анамнеза. 3. Представления о типах наследования и возможностях медико-генетического консультирования. 4. Клиника Миодистрофии: первичные (миопатии), вторичные (амиотрофии). Миопатии Дюшенна, Беккера, Эрба-Ротта. 5. Невральные и спинальные амиотрофии. Болезни Шарко-Мари и ВерднигаГоффмана. 6. Миотония Томсона. 7. Пароксизмальные миоплегии. 8. Сущность методов патогенетической и симптоматической терапии. Дифференцированная диагностика различных форм нервно-мышечной патологии. 9. Патогенез болезней с преимущественным поражением экстрапирамидной системы. Болезнь Паркинсона и другие виды паркинсонизма. Гепатоцеребральная дистрофия: этиология, патогенез, клиника, лечение. Хорея Гентингтона, этиология, патогенез, клиника, лечение. 10. Болезни Фридрейха, Пьера Мари, Штрюмпеля. 11. Миастения, вероятная этиология патогенез, клиника, диагностика, принципы терапии. 12. Неотложная помощь при миастеническом кризе. Реферат занятия. Миодистрофии. 1. Первичные (миопатии) 2. Вторичные (амиотрофии) Первичная прогрессирующая мышечная дистрофия – миопатия. Хроническое наследственное заболевание, проявляющееся симметричными атрофиями и слабостью мышц. Встречается как семейная так и спорадическая форма. Толчком к проявлению болезни могут служить травмы, инфекции, интоксикации, физическое переутомление, истощение. Патоморфология сводится в основном к перерождению мышечных волокон (атрофии и гипертрофии) и постепенной замене их соединительной и жировой тканью. Мышечные волокна истончены и неравномерны, местами отмечаются продольное расщепление и образование в них вакуолей, очаги некроза в саркоплазме. При гистохимическом исследовании в мышцах определяется увеличение кислых мукополисахаридов. Изменения в нервной системе незначительны и непостоянны. 84 Патогенез. В основе болезни лежат расстройства обмена веществ в мышечной ткани вследствие ферментного блока, что приводит к нарушению синтеза и ускоренному распаду мышечного белка. Наиболее убедительны представления о дефекте обмена в самом мышечном волокне. Клиника. Характеризуется постепенно нарастающими симметричными атрофиями и слабостью мышц верхних и нижних конечностей, лица, шеи, туловища. Поражение мышц конечностей и туловища приводит к затруднению передвижения ("утиная походка") и оттопыриванию лопаток ("крыловидные лопатки"), выпячиванию живота ("лягушачий живот"), сужению талии ("осиная талия"). При распространении процесса на лицо больной не может наморщить лоб, плотно закрыть глаза, ("миопатическое лицо"), при смехе и улыбке углы рта чрезмерно растягиваются ("поперечная улыбка"). Наряду с атрофичными мышцами могут наблюдаться псевдогипертрофии некоторых мышц вследствие отложения жира и разрастания соединительной ткани. Выделен особый миосклеротический вариант (Сестана-Лежонна), при котором ретракции мышц доминируют в клинической картине. Симптомов органического поражения нервной системы не бывает. Исчезновение сухожильных рефлексов обусловлено мышечными атрофиями. Чувствительность, координация движений, тазовые функции сохранены. Имеют место разнообразные вегетативные нарушения; нередко вовлечение гладких мышц внутренних органов. Ювенильная (поясноконечностная) форма Эрба-Ротта. Самый частый вариант прогрессирующей мышечной дистрофии. Наследуется по аутосомно-доминантному типу, реже – аутосомно-рецессивному. Первые симптомы возникают в детском и юношеском возрасте. Амиотрофический процесс начинается с мышц тазового пояса и проксимальных отделов ног или реже плечевого пояса. Течение болезни медленно прогрессирующее. Псевдогипертрофическая форма Дюшенна. Частая форма, наследование рецессивное, сцеплено с полом, болеют мальчики. Пенетрантность высокая. Начинается в первые 5 лет жизни со слабости мышц тазового пояса и ног, а затем вовлекаются проксимальные отделы рук. Характерны псевдогипертрофии мышц. Рано выпадают коленные рефлексы. Часты вегетативно-эндокринные расстройства. Заметно снижен интеллект. Течение болезни быстропрогрессирующее – к 13 годам дети становятся полностью обездвиженными. Плечелопаточно-лицевая форма Ландузи-Дежерина. Наследуется по доминантному типу с полной пенетрантностью. Начало в возрасте 20–25 лет, с атрофии мышц лица. Развивается гипомимия лица, потом процесс захватывает мышцы плечевого пояса, туловища, проксимальных отделов рук и дистальных отделов ног. Наблюдаются умеренные псевдогипертрофии, долго сохраняются сухожильные рефлексы. Течение сравнительно доброкачественное. Окулярная миопатия. Передаётся по аутосомно-доминантному типу, но встречаются также спорадические случаи. Заболевают чаще в зрелом возрасте. Процесс захватывает в основном наружные мышцы глаз: развивается двухсторонний птоз, затруднение при движении глаз в стороны и вниз. Двоение редко. Постепенно заболевание генерализуется. Лопаточно-перонеальная форма. Передаётся по доминантному типу, характеризуется поздним началом (25– 30) лет, преимущественным вовлечением проксимальных отделов верхних 85 конечностей и дистальных отделов ног. Дистальная миопатия. Наследуется по доминантному типу. Начинается в возрасте 20–25 лет. Её отличает преимущественное поражение мышц предплечий, кистей, голеней, стоп, медленное прогрессирование. Встречаются также воспалительные и алкогольные миопатии. Диагностика. Часто креатинурия как следствие дистрофического процесса в мышцах, повышена активность КФК, АСТ, АЛТ, альдолазы. В крови: увеличивается содержание пирувата и молочной кислоты, снижается – лимонной. На ЭМГ – снижение амплитуды биопотенциалов, полифазность и укорочение длительности одиночного потенциала. Достоверный диагноз может выставить патогистолог. Лечение. Комплексное, курсовое, по 2–3 курса в год , 1,5–2 мес. Применяют витамины В1, В6, В12, С, Е а также АТФ, церебролизин, ноотропил, энцефабол, ретаболил. Положительный кратковременный эффект дают прозерин, галантамин, мистинон. Рекомендуются хвойные ванны, ЛФК, лёгкий массаж. Спинальные амиотрофиии. Группа наследственных заболеваний, в основе которых лежит поражение передних рогов спинного мозга. Клинически поражение передних рогов проявляется вялым параличом и атрофией мышц. Кроме того, главным образом у взрослых могут возникнуть фасцикуляции в покое, однако они более характерны для быстропрогрессирующих заболеваний. При медленно прогрессирующих поражениях – лишь при произвольном напряжении могут возникать неритмичные сокращения больших пучков мышц. В большинстве случаев наблюдается симметричная слабость проксимальной мускулатуры, и лишь для редких вариантов характерно поражение дистальных мышц, асимметричное поражение, вовлечение бульбарной мускулатуры. Чувствительных расстройств не бывает. Большинство форм наследуется по аутосомно-рецессивному типу, однако, у взрослых может наблюдаться аутосомнодоминантный или X-сцеплённый тип наследования. Болезнь Верднига-Гоффмана (острая злокачественная инфантильная спинальная амиотрофия). Аутосомно-рецессивное заболевание. Первые проявления уже во время беременности: вялое шевеление плода. Течение злокачественное, быстро прогрессирующее. Начало в 5 мес. Средний возраст смерти детей 7 мес. Основная причина смерти – респираторные инфекции. В первые дни после рождения выявляются явные парезы со снижением мышечного тонуса, полная арефлексия, характерен бульбарный синдром с фасцикуляциями в языке. Диафрагма не вовлекается, мимическая мускулатура – на поздней стадии. Болезнь ВГ выявляется в 60% случаев синдрома "вялого ребёнка". Хроническая инфантильная спинальная амиотрофия. Аутосомно-рецессивный тип наследования. Отличается более поздним началом (между 3 и 24 мес.) и относительно медленным прогрессированием. Нередко первые симптомы возникают после перенесённой инфекции или пищевой интоксикации. Вялые парезы поднимаются с дистальных мышц ног на мышцы бульбарной группы. Нередко отмечается общий гипергидроз. При позднем начале заболевание течёт более доброкачественно, поражая главным образом мышцы туловища и тазового пояса. 86 Болезнь Кугельберга-Веландер (ювенильная форма спинальной амиотрофии). Болезнь возникает между 2 и 15 годами, очень медленно прогрессирует. Больные длительно сохраняют способность к самообслуживанию, и даже работоспособность. По клиническим проявлениям напоминает миодистрофию Эрба. Бульбоспинальная амиотрофия с глухотой (синдром Виалетто-ван Лэре). Заболевание возникает на 1–2 десятилетии жизни и проявляется двусторонним снижением слуха и нарастающей слабостью мимических мышц., дисфагией и дизартрией. Позднее мышечная слабость генерализуется. Смерть развивается в течение 10 лет от начала. Спинальные амиотрофии взрослых (бульбоспинальная амиотрофия Кеннеди, дистальная форма, скапулоперонеальная, окулофарингеальная, мономелическая). Классическая и наиболее частая проксимальная форма развивается между 15 и 60 годами, в среднем около 35 лет. Течение заболевания медленное, доброкачественное, с периодами стабилизации. Тип наследования – аутосомнодоминантный или рецессивный. Диагностика. При патоморфологическом исследовании выявляются уменьшение количества клеток в передних рогах спинного мозга, дегенеративные изменения в них. На ЭМГ – спонтанная биоэлектрическая активность в покое с наличием потенциалов фасцикуляций. При произвольных сокращениях регистрируется уреженная эл. активность с "ритмом частокола". Ферменты сыворотки крови обычно нормальны. Невральная амиотрофия (болезнь Шарко-Мари). Проявляющееся в основном атрофиями мышц дистальных отделов конечностей. Может иметь как семейный так и спорадический характер. Заболевание начинается в детском или юношеском возрасте. Патоморфология. Наблюдаются перерождение осевых цилиндров и миелиновой оболочки периферических нервов и нервных корешков, атрофии клеток передних рогов, главным образом поясничной и шейной обл. спинного мозга. Изменения в мышцах носят преимущественно вторичный нейрогенный характер. Наряду с этим возможно вовлечение и проводящих систем спинного мозга. Патогенез обусловлен нейротрофическими расстройствами в мышцах вследствие поражения передних корешков и периферических нервов, а также передних рогов. Клиника. Основной симптом – симметричные атрофии дистальных отделов конечностей, которые начинаются обычно с ног. Нередко эти изменения (свисающая стопа) сочетаются со стопой Фридрейха – несколько укороченной и имеющей высокий свод. Развивается своеобразная походка – штампующая, петушиная, степпаж. С течением времени атрофии распространяются на мелкие мышцы кисти и предплечья, развивается характерная поза – "рука Арана-Дюшене". Могут быть выражены фасцикулярные подёргивания. Постепенно угасают сухожильные рефлексы. Но, они могут увеличиваться при вовлечении боковых столбов. Иногда имеются боли и парастезии в конечностях, а в дистальных отделах – нарушение чувствительности. При пальпации периферических нервов в отдельных случаях обнаруживается небольшое их утолщение. 87 Диагностика. На основании данных анамнеза, данных ЭМГ – признаки невритического переднерогового и супрасегментарного типов нарушения мышечного электрогенеза, исследования скорости проведения по нервным стволам – она резко снижается. Лечение. Симптоматическое и общеукрепляющее. Прогноз заболевания благоприятный. Медленно прогрессирующее наследственное заболевание. Миотония. Феномен миотонии представляет собой замедленную релаксацию мышцы после сокращения. Выделяют М. действия, перкуссионную, электромиографическую. Наследуется по доминантному типу с высокой пенетрантностью и экспрессивностью. Чаще болеют лица мужского пола. Спорадические случаи редки, провоцируются травмами, охлаждениями, инфекциями. Миотонию принято разделять на: собственно миотонию или болезнь Томсена; дистрофическую миотонию или болезнь Куршмана-Баттена-Штейнерта, холодовую; Эйленбурга; интермиттирующую; абортивную (частичную). Патоморфология. Выраженная гипертрофия мышечных волокон, увеличение ядер сарколеммы, стушёванность структуры волокон. Патогенез. Имеет значение нарушение водно-электролитного обмена и проницаемости клеточных мембран с увеличением в мышечной ткани ацетилхолина и калия. Они обусловлены уменьшением секреции альдостерона. Клиника. Основной симптом болезни – нарушение движения в следствии того, что вслед за активным сокращением в мышце появляется тонический спазм, затрудняющий её расслабление. Чем сильнее и быстрее движение, тем продолжительнее спазм, очень характерно, что после 10-15 движений интенсивность спазма всё более уменьшается и двигательная функция полностью или почти полностью нормализуется. Миотонические нарушения наблюдаются, прежде всего, в мышцах конечностей, в кистях рук, в ногах при подъёме по лестнице, иногда в круговых мышцах глаз, в мышцах языка. Затруднены мимика, жевание, глотание, речь. Миотонические нарушения могут распространяться на гладкую мускулатуру, например на мышцы радужки. В результате при перемене освещения сужение и расширение зрачка удерживается необычайно длительно (синдром Эди). Мышечная сила развита хорошо, с признаками некоторой гипертрофии в некоторых мышцах. Вследствие этого больные имеют вид атлета., хотя сила мышц ниже, чем в норме. Лечение. Нетяжёлые формы специальной терапии не требуют. Больным следует рекомендовать режим, питание (избегание К-содержащих продуктов), избегание нервно-психических нагрузок, физических, резких охлаждений. В тяжёлых случаях показан короткий курс глюкокортикоидами. Доказан эффект антагонистов кальция. Усиливать миотонию могут калийсберегающие диуретики, понижающие содержание липидов, b-адреноблокаторы. Пароксизмальная миоплегия. Семейное заболевание, протекающее с периодически повторяющимися параличами мышц. Болезнь чаще передаётся по аутосомно-доминантному типу с относительно невысокой пенетрантностью. Первые симптомы обычно проявляются в подростковом возрасте. Имеются спорадические случаи болезни. Патогенез обусловлен дисфункцией высших вегетативных центров, что 88 приводит к нестабильному выделению корой надпочечников альдостерона и нарушению баланса электролитов – прежде всего: К, Na, Ca, Mg, а также расстройству углеводного обмена. Клиника. Выделяют три формы болезни: гипоrалиемическую; гиперкалиемическую (семейная эпизодическая адинамия – болезнь Гармстроп); нормокалиемическую. У больных чаще во время сна или сразу же после него, наступает резкая слабость мышц конечностей и туловища, которая может достигать полной обездвиженности. Приступу иногда предшествуют парастезии. Провоцируют приступы – покой после физического переутомления, переохлаждение, употребление большого количества сладостей. В наибольшей мере вовлекаются мышцы ног, рук, туловища и шеи. Снижается мышечный тонус, сухожильные и кожные рефлексы. В тяжёлых случаях из-за паралича дыхательной мускулатуры может наступить летальный исход. Продолжительность приступа от часов до 2-3 сут. Частота вариабельна. Обычно во время приступа бывают вегетативные расстройства – жажда, повышение температуры, потливость, брадикардия, артериальная гипотония, слюнотечение, тошнота. Двигательная активность при проявлении первых симптомов пароксизма иногда обрывает его или смягчает течение. Во время приступа в крови отмечается обычно снижение уровня калия и фосфора и повышение уровня кальция и фосфора. ЭМГ определяет полное отсутствие ответа на оба вида тока – "трупную реакцию". При гиперкалиемической форме приступ провоцируется голоданием, обычно наблюдается в дневное время. Лечение. При семейных формах показан диакарб 250–1000 мг. В сутки в 2–3 приёма в качестве профилактического средства. При гипокалиемическом параличе в момент приступа назначают 10 г. KCl, при недостаточном эффекте – через 1–2 ч. ещё 5 г. Вне приступа больные должны получать ежедневно 5–10 г. калия. Следует ограничить калорийность суточного рациона за счёт углеводов и уменьшить количество NaCl. Рекомендуются продукты, богатые калием. При гиперкалиемическом варианте купирующее действие оказывает в/в вливание р-ра глюкозы (40 мл. 40 % р-ра) или глюконата кальция (20 мл.. 10 % р-ра) Для профилактики приступов рекомендуется приём салуретиков. Рекомендуется избегать пищи, богатой K, увеличить в суточном рационе углеводы и NaCl. При нормокалиемическом варианте показан дополнительный приём 8–10 г. NaCl ежедневно. Миастения. Миастения (myasthenia, от греч. Myos – мышца и asthenia – слабость) – тяжелое хроническое заболевание, характеризующееся генерализованной или относительно локальной слабостью мышц. Патологическая утомляемость усиливается при повторных активных движениях, достигая степени пареза или даже паралича. У значительной части больных находят изменения вилочковой железы (опухоли железы – тимомы, гиперплазию ткани железы). Важен не столько факт ее поражения, сколько нарушение функции: известны случаи, когда у людей, имеющих опухоль вилочковой железы, не отмечалось симптомов миастении. Роль вилочковой железы подтверждается и экспериментальными данными. В результате введения экстракта опухолевой ткани вилочковой железы или крови больных миастенией у подопытньк животных удается воспроизвести клинические проявления миастении. В 89 мышцах наблюдаются периваскулярные инфильтраты (лимфоррагии Буцара). Болезнь не щадит и мышцы внутренних органов – сердца, желудка, кишечника. Этиология полностью не раскрыта. Имеющиеся данные позволяют рассматривать миастению как сложное нейроэндокринно-гуморальное заболевание, обусловленное поражением, прежде всего вилочковой железы, а также других желез внутренней секреции (недостаточность надпочечников и половых желез; гиперфункция щитовидной железы, гипофиза и др.). Миастения развивается на фоне конституциональной предрасположенности (амиотрофии определенных уровней нейроэндокринной системы), нередко под влиянием экзогенных причин (инфекции, интоксикации, авитаминозы, травмы, охлаждение). Есть описания семейных случаев заболевания, но в общем наследственные формы миастении редки. Патологическая слабость мышц при миастении обусловлена нарушением передачи импульса с нерва на мышцу в связи с недостаточным образованием ацетилхолина или избыточным выделением в синапсах холинэстеразы, разрушающей ацетилхолин. Избыточное выделение гормона вилочковой железы – тимина способствует выработке аутоантител, направленных против ацетилхолиновых рецепторов. В итоге страдают интимные процессы передачи возбуждения на уровне мионеврального синапса (поэтому миастению иногда называют "синаптической болезнью"). Клиника. Первые симптомы заболевания связаны с избирательным нарушением функции некоторых мышц. К концу дня после утомления, физического напряжения появляются преходящее двоение (диплопия), опущение век, затруднение при жевании. Наиболее часто страдает мышца, поднимающая верхнее веко. Птоз один из самых ранних и частых проявлений болезни. Отмечается слабость и других глазодвигательных мышц, обычно асимметричная, но внутренние мышцы глаза вовлекаются далеко не всегда (зрачковые реакции сохраняют удовлетворительную живость). В дальнейшем присоединяются нарушения мимической, речедвигательной и глотательной мускулатуры. Слабость распространяется на мышцы шеи, проксимальных отделов рук и ног, грудной клетки и живота. При поражении межреберных мышц и диафрагмы развивается грозный симптом – дыхательные расстройства. Нарушений чувствительности обычно не бывает, но иногда наблюдаются неприятные ощущения жжения в языке и легкие парестезии в руках. Сухожильные рефлексы сохранены, иногда оживлены, а при наличии мышечных атрофий – снижены. Часты вегетативные расстройства (артериальная гипотония, тахикардия, потливость). Специальными методами (ЭКГ, рентгенография, сканирование) удается обнаружить нарушение сократительной функции и гладких мышц внутренних органов (сердца, желудочно-кишечного тракта и др.). Имеет место миграция симптомов – двигательные нарушения появляются то в одной, то в другой группах мышц. Состояние больных в течение суток меняется, отмечаются и более длительные ремиссии. У женщин во время менструального цикла и беременности двигательные расстройства нередко усугубляются. Замечено, что они в целом заболевают в более раннем возрасте, чем мужчины. В зависимости от локализации и распространенности процесса выделяются четыре формы заболевания: генерализованная (патологическая слабость во всех или почти во всех группах мышц), бульбарная (нарушение жевания, речи, глотания), глазная (глазодвигательные расстройства – диплопия, птоз, косоглазие) и туловищная (преимущественное поражение мышц конечностей, грудной клетки и живота). 90 Преобладает генерализованная форма заболевания. По развитию и течению болезнь может быть: злокачественной: острое начало; на протяжении нескольких недель появляются тяжелые расстройства жевания, глотания, дыхания; прогрессирующей: постепенное начало; неуклонное нарастание явлений, иногда с ремиссиями; непрогрессирующей – стационарной: малозаметное начало, стабильность двигательных нарушений; эпизодической: двигательные нарушения носят временный характер, появляясь под влиянием инфекции, интоксикации. Вследствие недостаточного лечения или изменения дозы принимаемых лекарств (больные очень чувствительны к этому), а также под влиянием других факторов (инфекции, интоксикации, нервно-психическое или физическое перенапряжение) может наблюдаться резкое ухудшение состояния – миастенический криз. Он чаще возникает у больных с генерализованной или бульбарной формами заболевания. Нарастают стволовые симптомы, общая мышечная слабость, появляются нарушения дыхания и сердечной деятельности. Тревога и беспокойство постепенно сменяются апатией, сопорозным и коматозным состоянием. Известны парциальные кризы – дыхательные и сердечные, когда в течение короткого времени (а иногда и внезапно) развиваются угрожающие жизни расстройства: частое и поверхностное дыхание, тахикардия, падение артериального давления. В тяжелых случаях дыхательные нарушения завершаются апноэ, а сердечно-сосудистые – остановкой сердца. Число кризов за весь период заболевания обычно 1–2, в отдельных случаях–до 10–15. Передозировка антихолинэстеразных препаратов может привести к холинергическому – "мускариновому" кризу. У больных появляются саливация, слезотечение, тошнота, рвота, частые позывы на мочеиспускание, судороги и фасцикулярные подергивания мышц. Пульс замедляется, нарушается дыхание. Диагноз и дифференциальный диагноз. Диагностика миастении основана на характерных симптомах - избирательности поражения мышц, лабильности всех расстройств в течение дня с усилением после физической нагрузки, а также положительном эффекте прозериновой пробы: через 30 мин после подкожного введения 1–2 мл прозерина в виде 0,05 % раствора двигательный функции больных миастенией временно (на 2–3 ч) улучшаются. Применяют также пробы с закрыванием и открыванием глаз (до 40 раз) или высовыванием языка (до 40 раз). Они считаются положительными, если появляется или нарастает птоз или отмечается ограничение объема движений языка и дизартрия. Специфические изменения находят при электромиографии (миастеническая реакция истощения) и пневмомедиастинографии (увеличение тени вилочковой железы, наличие опухоли). В крови отмечается небольшое снижение уровня калия. Все эти данные помогают при проведении разграничения миастении с рядом заболеваний, при которых также отмечается мышечная слабость. Миастенический синдром описан при энцефалитах, бронхогенном раке легких (синдром Ламберта-Итона), миотонии, пароксизмальной миоплегии, пароксизмальной миоглобинурии, гиперинсулинизме, тиреотоксикозе, болезни Конна, аддисонизме, интоксикациях (в частности, антибиотиками), дерматомиозите, красной волчанке. Основные отличия этих синдромов от миастении: мышечная 91 слабость и утомляемость отмечаются преимущественно в ногах, руки вовлекаются редко, краниальная мускулатура – почти никогда, эффект от введения антихолинэстериновых препаратов менее четкий и постоянный, выраженность двигательных нарушений зависит от основного заболевания. Не всегда своевременно диагностируются абортивные формы заболевания, которые проявляются повышенной общей утомляемостью, небольшими преходящими расстройствами – слабостью жевательных мышц, двоением в глазах и т. д. В целом диагностические ошибки на этапе поликлинического обследования нередки, поэтому правильный диагноз в течение первого года заболевания устанавливается приблизительно у больных. Лечение. Болезнь лечится консервативно и хирургически. Патогенетически обоснованы и эффективны антихолинэстеразные препараты – прозерин, пиридостигмина бромид (мистинон), галантамин (нивалин), оксазил. Антихолинэстеразные препараты, как основной метод лечения, применяют при легких формах болезни и у детей. Прозерин вводят подкожно в дозе 1–2 мл в виде 0,05 % водного раствора или внутрь по 0,015 г. Оксазил (по 5–10 мг) и мистинон (по 60 мг) относятся к средствам с более длительным сроком действия (6–8 ч); улучшение после их приема наступает не сразу, а через полчаса, час. В тяжелых случаях приходится давать больным до 20–30 стандартных доз препаратов. Привыкания к ним обычно не наблюдается. Более стойкий эффект достигается в результате хирургического удаления или облучения вилочковой железы. Первые успешные операции были проведены хирургами Блалок (1939) и А. М. Дыхно (1941). Показания к хирургическому вмешательству или лучевой терапии - неуклонное прогрессирование болезни, отсутствие ремиссии и отрицательный результат медикаментозной терапии. Операция предпочтительнее у лиц молодого возраста с длительностью болезни до 5 лет. Если миастения обусловлена опухолью вилочковой железы, лучевую терапию применяют до и после тимэктомии. Малорезультативна операция у больных с глазной формой заболевания и при резких эндокринных расстройствах. В этих случаях, а также при наличии противопоказаний к хирургическому вмешательству и лучевой терапии (или их неэффективности) можно назначать цитостатические средства, антиметаболиты (циклофосфан, тиофосфамид, сарколизин, меркаптопурин), глюкокортикостероиды (преднизолон в индивидуально подобранных дозах), а мужчинам – анаболические стероиды (ретаболил и др.). Преднизолон (40–80 мг) дают через день в течение нескольких месяцев (до года), далее дозу постепенно снижают до поддерживающей (10–15 мг). Необходим контроль за побочным действием стероидных гормонов (артериальная гипертензия, язва желудка, сахарный диабет). Ретаболил применяют вначале довольно часто (по 1–2 инъекции в неделю), а спустя 1–2 мес переходят обычно на одно введение через каждые 2–4 нед. Нарастанию мышечной силы способствуют эфедрин, сиднофен, препараты калия (раствор калия хлорида по 1 г с водой после еды). Иногда с целью задержки калия в организме больного назначают игнибитор альдостерона – альдактон. При развитии миастенического криза необходимо срочно вводить прозерин (внутривенно медленно по 1 мл 0,05 % раствора каждые 10–20 мин до наступления желаемого эффекта). В случае нарастания дыхательных расстройств показаны интубация, трахеостомия, аппаратное дыхание. 92 Для купирования холинергического криза рекомендуется повторное (до появления сухости во рту) введение холинолитиков (атропина по 1 мл 0,1 % раствора подкожно, в тяжелых случаях – внутривенно) или реактиваторов холинэстеразы (дипироксима по 1–2 мл 15 % раствора подкожно). Параллельно отсасывают слизь из носоглотки и бронхов. Антихолинэстеразньге препараты временно отменяют. У больных миастенией нередко наблюдаются неврастенические реакции, снижение фона настроения, ипохондрия и они, поэтому нуждаются в постоянной поддержке медицинского персонала и родных. Прогноз. Течение заболевания хронически прогрессирующее, стационарное или ремиттирующее. В последнее время в связи с успехами в лечении прогноз даже при наиболее тяжелых формах стал значительно благоприятнее. Применение холиномиметических средств (прозерина, мистенона, оксазила), тимэктомия и облучение железы существенно снизили смертность. Неблагоприятный исход отмечается в далеко зашедших случаях, когда наступают тяжелые дистрофии сократительных элементов мышц. Причина смертельных исходов – миастенический криз с бульбарными и дыхательными нарушениями, тяжелые пневмонии. Медицинский, социальный и трудовой прогноз более благоприятен у больных со стационарной, эпизодической и глазной формами заболевания, при раннем (в первые 1–2 года) начале комплексного лечения, особенно в случаях, если двигательные нарушения хорошо компенсируются небольшими дозами антихолинэстеразных препаратов. Лечение эффективнее в отношении восстановления дыхания, речи и глотания, хуже нормализуются глазодвигательные нарушения. Менее благоприятен прогноз при наличии опухоли вилочковой железы, а также у мужчин. Семейная атаксия Фридрейха. Спинальная атаксия – хронически прогрессирующее заболевание, основным клиническим проявлением которого служит спинальная атаксия. Болезнь наследуется по аутосомно-рецессивному типу, но могут встречаться спорадические случаи. Первые проявления появляются чаще в позднем детском возрасте 12–14 лет. Патоморфология. Отмечается дегенеративное перерождение задних и боковых канатиков СМ (Голля и Бурдаха, мозжечковых, экстрапирамидных и пирамидных путей). Менее выраженные атрофические изменения наблюдаются в мозжечке. Патогенез. В основе лежит дисфункция спинальных систем координации движений, прежде всего задних столбов, причём определённая роль отводится нарушению оксидации ЛДГ и снижению синтеза ацетилхолина в стволе, мозжечке, афферентных и эфферентных системах спинного мозга. Клиника. Ведущим симптомом является атаксия. Резко положительна поза Ромберга. Больной ходит неуверенно, неуклюже, медленно, шатаясь, широко расставляя ноги. По мере развития болезни ухудшается письмо, появляется адиадохокинез, мимопопадание, интенционный тремор. Речь становится скандированной. Мышечный тонус понижен. Снижаются, а затем угасают сухожильные рефлексы. Весьма характерен крупноразмашистый нистагм, а также костные аномалии: сколиоз, "стопа Фридрейха", боль в сердце, диабет и т. д. Интеллект в основном сохранён. В поздних стадиях имеют место симптомы поражения пирамидных путей, проводниковые расстройства чувствительности. Наследственная мозжечковая атаксия Пьера Мари. Хронически прогрессирующее заболевание, основным проявлением которого служит мозжечковая атаксия. Передаётся по аутосомно-доминантному типу с 93 высокой пенетрантностью. Начинается в возрасте 20–45 лет. Патоморфология. Находят выраженную гипоплазию мозжечка, а также ствола, особенно нижних олив и варолиева моста. Наряду с этим имеет место комбинированная дегенерация спинальных систем. Клиника. Главный признак болезни – атаксия, с более резко выраженным мозжечковым компонентом и снижение интеллекта. Чаще отмечается оживление сухожильных рефлексов, повышение мышечного тонуса по спастическому типу, патологические рефлексы. Деформация стопы не всегда. Выявляются глазодвигательные и зрительные нарушения – птоз, парез отводящего нерва, недостаточность конвергенции, атрофия зрительных нервов, сужение полей зрения, снижение остроты зрения. Диагностика. Анамнез, клиника, на ЭЭГ – нарушения в виде диффузной дельта- и тета-активности и редукции альфа-ритма. Выявляется нарушение аминокислотного обмена – снижение концентрации аланина и лейцина в крови и понижение их экскреции с мочой. Лечение. Симптоматическое и общеукрепляющее. Семейная спастическая параплегия (болезнь Штрюмпеля). Хроническое прогрессирующее заболевание, основным признаком которого являются спинальные пирамидные расстройства. Наследуется по доминантному или рецессивному типу. В последнем случае протекает более тяжело. Начало болезни возможно в промежутке от13–15 до 25–30 лет. Патоморфология. Наблюдается перерождение пирамидных путей на всём протяжении боковых канатиков спинного мозга; в несколько меньшей степени – других систем: передних пирамидных, спиноцеребеллярных, задних канатиков, и др. Отмечаются дегенеративные изменения и гибель клеток коры большого мозга – прежде всего в обл. прецентральной извилины (III и Y слоёв), клеток Пуркинье в мозжечке, мотонейронов в стволе и спинном мозге. Клиника. Основной симптом болезни – постепенное развитие нижнего спастического парапареза с повышением мышечного тонуса, гиперрефлексией, клонусами, патологическими рефлексами, но без нарушения чувствительных и тазовых нарушений. Спастичность преобладает над парезами. Болезнь дебютирует с утомляемости ног при ходьбе, их тугоподвижности. Позже присоединяется слабость в них. Руки вовлекаются в процесс через 10–20 лет и далеко не всегда. Тазовые функции обычно не нарушены. Цереброспинальная жидкость нормальна, интеллект сохранён. Диагностика. ЭМГ – позволяет выявить субклинические расстройства тонуса в мышцах ног ( наличие ритмичных уреженных биопотенциалов низкой амплитуды – II тип ЭМГ). Лечение. Симптоматическое. Применяют миорелаксанты: мидокалм, элениум, миоластан, сирдалуд. Применяют физиотерапию (ванны, парафин, озокерит), лёгкий массаж, ЛФК. Гепатоцеребральная дистрофия. Болезнь Вильсона-Коновалова. Тяжёлое прогрессирующее заболевание, при котором сочетается поражение подкорковых узлов и печени. Наследуется по аутосомно-рецессивному типу. Встречаются спорадические случаи. Начало, как правило, в детском или молодом возрасте. Патоморфология. Распространённые изменения в чечевицеобразных ядрах, 94 хвостатом и зубчатом ядре мозжечка, коре полушарий большого мозга: очаги разрушения ткани и кисты, дегенеративные изменения нервных клеток, реактивное разрастание глии с образованием необычно крупных клеток или очень мелких сморщенных клеток. В печени наблюдается картина атрофического склероза (дегенерация клеток, разрастание соединительной ткани). В меньшей степени поражаются другие внутренние органы. Патогенез. Наиболее значимы нарушения в обмене меди. По наследству в качестве рецессивного признака передаётся недостаточность функций печени и обусловленное этим нарушение синтеза церулоплазмина.(медной оксидазы) – альфа2глобулина, удерживающего медь в связанном состоянии. Уровень Ц. В плазме сыворотки крови снижается до 60–100 мг/л и ниже ( при норме 250–450 мг/л ). Повышенное накопление меди, а при длительном течении и аммиака приводит к блоку сульфгидрильных групп в окислительных ферментах, нарушению гликолиза и дыхания клетки. Всё это оказывает токсическое воздействие на ткани организма, особенно на головной мозг. Клиника. Складывается из поражения нервной системы и внутренних органов. Ведущими являются экстрапирамидные расстройства – мышечная ригидность и гиперкинезы. Чаще всего при выполнении разного рода произвольных движений наблюдается дрожание, которое охватывает верхние и нижние конечности, иногда распространяется на глазные яблоки, мягкое нёбо, надгортанник, голосовые связки, диафрагму. В покое, как правило, отсутствует. В верхних конечностях дрожь может усилиться до общего трясения – “взмах крыльев птицы”. Развивается общая скованность. Постепенно снижается интеллект, память, внимание. По краям роговицы откладывается зеленовато-бурый содержащий медь пигмент – кольцо Кайзера-Флейшнера. У одних больных имеет место патология печени – желтуха, асцит, спленомегалия, диспепсические расстройства; у других – признаки печёночной недостаточности носят стёртый характер. Вследствие нарушения пигментного обмена кожа туловища и лица приобретает иногда серо-коричневый оттенок. Закономерны симптомы гипохромной анемии. Характерно повышение меди в цереброспинальной жидкости. Выделяют: брюшную, ригидную, ригидно-дрожательную, экстрапирамиднокорковую формы заболевания. Брюшная форма. Встречается у детей 3–5 лет и имеет злокачественное течение. Смерть наступает через несколько месяцев из-за тяжёлого нарушения печёночных функций. Ригидная форма. Чаще развивается у детей в возрасте от 7 до 12–15 лет. Преобладает ригидность мускулатуры, контрактуры, обездвиженность. Дрожание относительно слабое. Характерны: "кукольная походка", пропульсия, застывание в необычной позе при выполнении активного движения. Болезнь быстро прогрессирует и заканчивается смертью от печёночной недостаточность и соматических расстройств. Дрожательно-ригидная форма. Основная форма заболевания. Начинается в юношеском возрасте. Повышение мышечного тонуса по пластическому типу сочетается с гиперкинезом типа дрожания, которое более выражено в руках, а ригидность – в ногах. Все симптомы нарастают медленно. Нередки ремиссии. Дрожательная форма. Начало в более позднем возрасте 20–35 лет, преобладание дрожания или других гиперкинезов; отсутствие чётких клинических признаков поражения печени. Течение относительно доброкачественное. 95 Экстрапирамидно-корковая форму. Раннее снижение интеллекта, патологические рефлексы, анизорефлексия, пирамидные моно- и гемипарезы, афазия, эпиприпадки общего или Джексоновского типа (характерно поражение коры). Диагностика. Клиническая картина, анамнез близких родственников, увеличение меди с мочой, снижение уровня церулоплазмина в сыворотке крови, повышение меди в цереброспинальной жидкости. Лечение. Патогенетическое лечение основано на применении тиоловых препаратов, прежде всего унитиола или купренила, которые увеличивают выведение меди из организма. Последний менее токсичен и возможно его длительное применение. Купренил назначают по одной капсуле (после еды) в день 0,15 г. Постепенно дозу доводят до 6–10 капсул. При плохой переносимости купренила назначают унитиол или купренил курсами по 2–3 мес. Прогноз. При условии систематического лечения течение ГЦД, особенно дрожательной и дрожательно-ригидной форме становится боле доброкачественным. Хорея Гентингтона. Хроническое прогрессирующее заболевание нервной системы, характеризующееся сочетанием хореического гиперкинеза и деменции. Наследуется по аутосомно-доминнантному типу с высокой пенетрантностью. Первые симптомы появляются в зрелом возрасте (около 35–40 лет). Патоморфология. Масса мозга уменьшена, особенно атрофичны базальные ядра; желудочки расширены. Наблюдаются дегенеративные изменения с гибелью клеток в хвостатом ядре, скорлупе, в меньшей степени в коре полушарий головного мозга. Патогенез. В патогенезе играет роль нарушение соотношения между холинергической и дофаминергической медиаторными системами. Вследствие дегенерации холинергических интеррецепторов имеет место снижение содержания ацетилхолина, повышение уровня дофамина и чувствительности дофаминергических рецепторов. Клиническая картина. Характеризуется распространённым гиперкинезом и постепенным изменением психики. Гиперкинез проявляется быстрыми, неритмичными, беспорядочными движениями, в которые вовлекаются мышцы лица, (гримасничание, подёргивание носа, вытягивание губ), верхней части туловища и рук (раскачивание, жестикуляция, размашистые движения) и нижних конечностей (пританцовывание, прихрамывание). В результате этого затруднены еда, речь, письмо, ходьба. Во время сна он обычно исчезает, при волнениях, напряжениях – усиливается. Мышечный тонус понижен. По мере прогрессирования заболевания прогрессирует нарушение психики: снижаются критика, память, внимание. Больные становятся раздражительными, несдержанными, упрямыми; появляется склонность к аффектам. Изменения интеллекта достигают стадии глубокой деменции. На этом фоне могут развиваться психотические состояния с возбуждением, бредовыми идеями и галлюцанациями. во время которых больные способны совершить асоциальные поступки. Возможно преобладание ригидности над гиперкинезами, что может приводить к развитию контрактур вплоть до полной обездвиженности больного. Встречаются необычные формы заболевания: дрожание без ригидности, только ригидность, с изменениями главным образом в мышцах лица, в одной конечности. Диагностика. Основана на клинической картине болезни; повышение экскреции ДОФА и адреналина. 96 Болезнь Паркинсона. Хроническое прогрессирующее заболевание, основные проявления которого – дрожание, акинезия, ригидность. Наследуется по аутосомно-доминантному или по аутосомно-рецессивному типам с невысокой пенетрантностью гена. В генезе синдрома Паркинсонизма играют роль сосудистые заболевания, инфекции, интоксикации, прежде всего Mn, CO, Pb. Патоморфология. В базальных ядрах умерших больных наблюдаются дегенеративные изменения и гибель нервных клеток, пролиферация глии. Обнаруживается гибель клеток чёрного вещества, содержащих меланин. Сохранившиеся клетки раздуты и содержат особые гиалиновые включения – тельца Леви, которые более специфичны для дрожательного паралича и позволяют его дифференцировать от симптома Паркинсонизма. Патогенез обусловлен нарушением соотношений медиаторов в базальных ядрах и чёрном веществе среднего мозга – резким снижением содержания дофамина и относительно повышением холинергической активности. Клиника. Первые симптомы появляются обычно в возрасте 45–55 лет. Развивается ритмичное (4–7 колебаний в минуту) дрожание, которое захватывает руки, а позже другие части тела. В пальцах рук оно напоминает "скатывание пилюль" или "счёт монет" Тремор усиливается под влиянием нервно-психических и физических перенапряжениях; нарастает в покое, при произвольных движениях он ослабевает, а во сне прекращается. Тонус в конечностях повышается по пластическому типу – феномен "зубчатого колеса". Развивается акинезия, гипомимия, замедленность движений. Формируется специфическая поза – туловище полусогнуто, голова опущена – "поза просителя". Мигание редкое, речь глухая, монотонная, но взгляд живой. Походка становится шаркающей; больные передвигаются мелкими шажками, с трудом отрывают ноги от пола; характерен ахейрокинез. Начав движение больной не сразу может остановиться. В зависимости от направления этот феномен носит название "пропульсии, ретропульсии. Латеропульсии". Изменяется почерк – наблюдается микрография. Появляются парадоксальные акинезии. Определённые изменения претерпевает психоэмоциональная сфера: больным присущи назойливость, снижение инициативы, эгоцентризм, “навязчивые мысли” Иногда развиваются состояния возбуждения с неожиданными импульсивными действиями, когда больной может взбежать по лестнице на второй этаж и т. д. Отмечаются вегетативные нарушения – повышение слюнотечения, потоотделения, сальность лица, вазомоторная лабильность. Диагностика. Вследствие специфической клинической картины не затруднительна. Лечение. В настоящее время этиологическое лечение не разработано. Предпринимаются попытки нейротрансплантации дофаминергических нейронов мезенцефального эмбриона человека. Эффективность их продолжает изучаться. Внутримозговая трансплантация не приводит к полному исчезновению симптомов болезни, но значительно улучшает перспективы последующей фармакотерапии. Одним из методов лечения паркинсонизма являются стереотаксические операции (деструкция или стимуляция базальных ядер) Показания к стереотаксическим деструктивным операциям служат клинические формы паркинсонизма со значительным односторонним преобладанием 97 тремора или ригидности, не поддающихся фармакотерапии или при наличии побочных реакций на препараты. Стереотаксическая стимуляция – хроническая электростимуляция подкорковых структур через имплантированные электроды – проводится с целью торможения тремора и ригидности. Патогенетическая терапия. Производные аминоадамантана. Препараты обладают холинолитическими свойствами и улучшают кругооборот дофамина в дофаминергических синапсах. Аналоги назначаются 2–3 р/д по 1 таблетке. К препаратом этой группы относятся мидантан и амантодин. Препараты леводопы. Применяют для заместительной терапии метаболический предшественник дофамина, который проходит через ГЭБ и в дофаминэргических нейронах превращается в дофамин. Леводопа может применяться как средство монотерапии или в комбинации с холинолитиками. Часть препарата подвержено трансформации в дофамин на периферии, что обуславливает побочные эффекты: дискинезии кишечные, аритмии, стенокардию, колебания АД. Уточная доза не должна превышать 3 г. 80 % леводопы, принятой внутрь подвергается декарбоксилированию и только 1/5 достигает головного мозга. Если уровень образующихся в мозге катехоламинов превышает порог побочного действия, то появляются неврологические (дистонии и дискинезии) и психические (галлюцинации, возбуждение, бред, спутанность) побочные реакции. С препаратами леводопы нельзя одновременно назначать витамины группы В. Препараты леводопы в сочетании с ингибиторами периферической ДДК. Сюда относят карбидопу или бенсеразид, синемет, наком, мадопар. Чем больше в препарате ингибитора, тем меньше побочные эффекты со стороны ЖКТ и ССС. В то же время увеличивается количество леводопы, достигающей головного мозга, поэтому дозу "чистой" леводопы следует уменьшить в 5 раз. Лечение начинают с субпороговых доз (1/4 таблетки синемета или накома) 2 р/д. Возможно применение с этой группой витамина В 6. Препараты пролонгированного действия, содержащие леводопу и ингибитор ДДК. К ним относят капсулы мадопар HBS, таблетки синемет CR, наком R. Ингибиторы МАО типа В. К ним относятся, например, селегелин. Препараты препятствуют деградации наличного дофамина. Эффект никогда не бывает значительно выражен, достаточно принимать селегелин по 5 мг. 2–3 раза в день. Ингибиторы КОМТ. Препараты препятствуют метаболизму дофамина и его предшественника. К ним относятся энтакапон и токапон (действующий и на периферии). Агонисты дофаминовых рецепторов. В основе корригирующего влияния АДР лежит сочетание стимулирующего действия на постсинаптические рецепторы и модулирующего действия на функцию пресинаптического дофаминергического нейрона. К препаратам относятся пирибедил и бромкриптин. Бета-адреноблокаторы. Препараты уменьшают мышечный тремор. 1. 2. 3. 98 Основная литература. Гусев Е.И., Гречко В.Е., Бурд Г.С. Нервные болезни: Учебник.- М.: Медицина, 1988, гл. 7,8 (с.214-249; с.249-302). Мартынов Ю.С. Нервные болезни: Учебное пособие.- М.: Медицина, 1988, гл. 7 (с. 111117), гл. 8 (с. 118-134); гл. 6 (с.107-110), гл. 12 (с. 172-195). Мисюк Н.С., Гурленя А.М. Нервные болезни. Ч.1. Основы топической диагностики.- 2-е 4. 1. 2. 3. 4. 5. 6. 7. 8. изд.- Мн.: Выш. шк., 1984, гл. 10 (с. 130-142), гл. 13 (с. 178-189); гл. 9 (с. 118-129). Мисюк Н.С., Гурленя А.М. Нервные болезни. Ч.2. Клиника, диагностика, лечение.- 2-е изд.- Мн.: Выш. шк., 1985, гл. 9 (с. 90-108). Дополнительная литература. Болезни нервной системы. Руководство для врачей: Т1, Т2 / Н.Н. Яхно, Д.Р. Штульман, П.В. Мельничук и др.- М.: Медицина, 1995. Дуус П. Топический диагноз в неврологии. Анатомия. Физиология. Клиника: Пер. с англ.М.: ИПЦ “Вазар-ферро”, 1995. Коллинз Р.Д. Диагностика нервных болезней. Иллюстрированное руководство: Пер. с англ.- М.: Медицина, 1986. Неврология детского возраста: анатомия и физиология нервной системы, методы исследования, клиническая синдромология: Учебное пособие для ин-тов усоверш. врачей / Под ред. Г.Г. Шанько, Е.С. Бондаренко.- Минск: Выш. шк., 1985. Сандригайло Л.И. Вспомогательные методы диагностики в невропатологии и нейрохирургии: Атлас / Под ред. И.П. Антонова.- Минск: Выш. шк., 1986. Скоромец А.А., Скоромец Т.А. Топическая диагностика заболеваний нервной системы: Руководство для врачей.- СПб.: Политехника, 1996. Справочник по неврологии / Под ред. Е.В. Шмидта, Н.В. Верещагина.- М.: Медицина, 1989. Шток В.Н. Фармакотерапия в неврологии: Справочник.- М.: Медицина, 1995. 99 ТЕМА: ОПУХОЛИ НЕРВНОЙ СИСТЕМЫ. Учебно-методическое пособие к практическому занятию № 13 Авторы: Янкелевич Ю.Д., Детинкин К.Г. Введение (актуальность темы). Опухоли головного мозга в настоящий момент составляют 10% всех неопластических образований и 4% всей органической патологии ЦНС. Актуальность данной темы определяется некоторыми особенностями внутричерепных новообразований: опухоли головного мозга не обладают склонностью к метастазированию (кроме медулло- и глиобластомы по ликворным путям); некоторые доброкачественные опухоли обладают инфильтративным ростом, не имеют капсулы, а, следовательно, их нельзя удалить радикально, нарушают кровообращение окружающих тканей; они склонны к рецидивированию; иногда локализация опухоли исключает возможность радикального удаления. Однако в настоящее время хирургическое лечение опухолей головного мозга достигло больших успехов, учитывая новый вид операций. Многим больным оно не только обеспечивает длительное сохранение жизни и облегчение симптоматики, но во многих случаях и полное восстановление работоспособности. Послеоперационная летальность в настоящее время колеблется от 3,4 % до 26,3 %. Артериальные и артериовенозные аневризмы являются главной причиной спонтанных внутримозговых кровоизлияний у лиц молодого возраста. Тяжесть данной патологии, высокий риск осложнений и рецидивов, сложность оперативного лечения определяют значимость артериальных и артериовенозных аневризм в структуре нейрохирургической заболеваемости. Гидроцефалия часто встречается в детском возрасте. Ее прогрессирование ведет к снижению интеллекта и нарастанию неврологического дефицита и требует оперативного лечения. Синдром гидроцефалии у взрослых является следствием нарушения ликвороциркуляции при опухолях, травмах, аномалиях развития, перенесенных менингитах и также может потребовать оперативного лечения. Основные учебные вопросы (план занятия). 1. Эпидемиология опухолей головного спинного мозга. Классификация опухолей головного (обратить внимание на опухоли суб- и супратенториальной локализации, хиазмально-селлярной области) и спинного (экстра- и интрамедуллярные опухоли, опухоли конского хвоста.). 2. Клиника опухолей головного мозга (очаговые и оболочечные симптомы, синдром внутричерепного давления). Современные возможности диагностики опухолей головного и спинного мозга. Возможности оперативного (радикального и паллиативного) лечения. Возможности химиотерапии. Прогноз. 3. Этиология, патогенез и классификация артериальных и артериовенозных аневризм сосудов головного мозга. Клиника догеморрагического и постгеморрагического периода в течении артериальных и артериовенозных аневризм сосудов головного мозга. План обследования и консервативное лечение больных с артериальными и артериовенозными аневризмами сосудов головного мозга. Принципы хирургического лечения. 4. Этиология, патогенез и классификация гидроцефалии. План обследования и консервативное лечение больных с гидроцефалией. Принципы хирургического лечения. 100 Реферат занятия. Опухоли мозга и периферических нервов. Опухоли нервной системы встречаются реже, чем новообразования внутренних органов (желудка, легких, грудной железы, матки). По данным Л. И. Смирнова, они обнаруживаются в 1,22 % вскрытии. На их долю приходится около 4 % всех органических заболеваний нервной системы. Классификация: По отношению к веществу мозга: внутримозговые; внемозговые. По локализации: супратенториальные; субтенториальные. По гистологии: 1. Опухоли нейроэпителиальной ткани: а. Астроцитарные опухоли (астроцитома, глиобластома); б. Олигодендроглиальные опухоли (олигодендроглиома); в. Опухоли эпендимы (эпендимома); г. Нейрональные и смешанные нейронально-глиальные опухоли (медуллобластома, ганглионеврома, ганглиома); д. Опухоли сосудистого сплетения (папиллома и карцинома сосудистого сплетения; е. Опухоли из шишковидной железы (пинеалома, пинеалобластома); ж. Смешанные опухоли (смешанная и анапластическая олигоастроцитома); з. Эмбриональные опухоли (ретинобластома, примитивные нейроэктодермальные опухоли – PNET). 2. Опухоли черепных и спинальных нервов: а. Шваннома (син. неврилеммома, невринома); б. Нейрофиброма; в. Злокачественная опухоль оболочек периферических нервов (нейрогенная саркома). 3. Опухоли оболочек мозга: а. Опухоли менингоэпителиальных клеток оболочек мозга (менингеома); б. Неменингеальные опухоли (липома, гемангиоперицитома, хондросаркома, рабдомиосаркома, меланоцитома, гемангиобластома). 4. Лимфомы и опухоли кроветворной ткани: а. Первичные злокачественные лимфомы; б. Плазмоцитома. 5. Опухоли из зародышевых клеток: а. Герниома; б. Эмбриональная карцинома; в. Тератома. 6. Кисты и кистоподобные опухоли: а. Киста кармана Ратке; б. Эпидермоидная киста (холестеатома); в. Дермоидная киста; г. Нейроглиальная киста. 7. Опухоли области турецкого седла: а. Аденома гипофиза; б. Карцинома гипофиза; в. Краниофарингеома. 101 8. Прорастание опухоли из соседних тканей. 9. Метастатические опухоли. 10. Неклассифицируемые опухоли. Чаще всего (более 60 %) встречаются нейроэктодермальные опухоли – внутримозговые опухоли, растущие из клеток глии. В их число входят: 1) медуллобластома – одна из самых злокачественных глиом, развивающаяся в черве мозжечка у детей; 2) мультиформная спонгиобластома – очень злокачественная глиома; наблюдается в полушариях большого мозга у лиц пожилого возраста; 3) астроцитома и олигодендроглиома – медленнорастущие, более отграниченные и доброкачественные опухоли, локализующиеся в любых отделах головного мозга; 4) эпендимома – доброкачественная опухоль, растущая из стенок желудочков; 5) пинеалома – чаще доброкачественная опухоль, растущая из шишковидной железы; 6) невринома – доброкачественная опухоль, развивающаяся из шванновских элементов периферических нервов (VIII, реже V, III и др.). Оболочечно-сосудистые опухоли (около 20 % всех опухолей) растут из мезодермальной ткани, отличаются доброкачественным течением, объединяются в два вида: 1) менингеомы, исходящие из паутинной оболочки и располагающиеся у венозных коллекторов головного мозга; 2) ангиоретикуломы, локализующиеся обычно в мозжечке. Опухоли гипофиза – хромофобные, эозинофильные и базофильные аденомы и краниофарингеомы – отличаются доброкачественным течением. Среди метастатических опухолей встречаются рак, меланома и саркома. Источники метастазов – легкие, желудок, молочная, щитовидная и предстательная железы и др. Клиника и характеристика отдельных форм опухолей головного мозга. Клиническая картина опухолей тесно связана с локализацией, размерами и особенностями их гистологического строения. В целом воздействие растущей опухоли на головной мозг очень разнообразно и включает следующие симптомы: 1) общемозговые (головная боль, тошнота, рвота); 2) очаговые (парез, афазия, гипестезия и др.); 3) симптомы, характерные для поражения соседних с опухолью областей (симптомы "по соседству"); 4) симптомы, характерные для поражения отдаленных от опухоли областей (симптомы "на расстоянии"). В развитии общемозговых симптомов, симптомов "по соседству" и "на расстоянии" важнейшую роль играют дислокационно-гипертензионные нарушения (повышение внутричерепного давления, дисциркуляция, отек мозга), очаговых симптомов – преобладание явлений раздражения, а затем выпадения в пределах пораженных опухолевым процессом отделов мозга. Примером симптомов "по соседству" могут быть нарушения структур моста мозга при опухолях мозжечка; симптомов "на расстоянии" – стволовые расстройства при опухолях супратенториальной локализации, лобные симптомы – при опухолях затылка. Разграничение симптомов очаговых и симптомов "на расстоянии" представляет определенные трудности. Достоверно указывает на область поражения наличие гемианопсии, афазии, апраксии, агнозии, астереогноза. Присутствие хотя бы одного из них, даже при выраженных нарушениях, характерных для поражения задней черепной ямки (глухота на одно ухо, выпадение корнеальных рефлексов, глазодвигательные расстройства), свидетельствует о локализации новообразования в теменной или теменно-височной области. 102 Из общемозговых симптомов чаще всего наблюдается головная боль, вначале приступообразная, затем постоянная, глубинная, с усилением по ночам, под утро, при изменении положения головы, физическом напряжении. В зоне проекции опухоли может быть локальная болезненность при перкуссии и пальпации черепа. Рвота, тошнота и головокружение отмечаются примерно у половины больных. Часто они появляются на высоте головной боли и в связи с переменой положения головы. Очаговые симптомы зависят от локализации новообразования. При значительных размерах опухоли, выраженных отеке и ликвородинамических нарушениях может развиться синдром вклинения. Чаще всего отмечается височно-тенториальное вклинение (верхнестволовое) и ущемление миндалин мозжечка в большом затылочном отверстии (нижнестволовое). Верхнестволовое вклинение наблюдается при супратенториальньк опухолях и проявляется усилением головной боли, тошнотой или рвотой, запрокидыванием головы назад, глазодвигательными и слуховыми нарушениями. Нижнестволовое вклинение отмечается в далеко зашедшей стадии опухоли (задней черепной ямки, височной доли и др.) и проявляется сильными болями в области затылка и повторными рвотами, наклоном головы вперед, усиленным потоотделением, нарушением глотания, икотой, разлитой или пятнистой гиперемией лица и груди, одышкой. Смерть обычно наступает от остановки дыхания и сердечно-сосудистых расстройств. Глиомы. Большие различия в степени злокачественности и топографии глиом обусловливают полиморфизм клинической картины. Для доброкачественных глиом (астроцитом) типично длительное течение с нарастанием общемозговых и очаговых симптомов. Симптоматика злокачественных глиом несколько похожа на менингоэнцефалит (острое начало с быстрым прогрессированием общемозговых и очаговых симптомов, повышение температуры, лейкоцитоз со сдвигом формулы влево, ускорение СОЭ). Обычно выражены общетоксические и подкорковые нарушения (аспонтанность, загруженность, вялость, акинетико-ригидный синдром, гиперкинезы). Изменения цереброспинальной жидкости и глазного дна зависят от локализации процесса (близости к ликворным путям) и наблюдаются реже, чем при менингососудистых опухолях. Менингеомы. Клинику отличает постепенное нарастание общемозговых (головная боль, головокружение, тошнота) и очаговых симптомов. Последние зависят от локализации опухоли. При конвекситальном расположении опухоли наблюдаются различные корково-подкорковые симптомы, при базальном – симптомы вовлечения черепных нервов, находящихся на основании мозга. Менингеома, расположенная в области передней центральной извилины, проявляется фокальными припадками, начинающимися с подергивания мышц лица, руки, ноги, а позже – парезом ноги или руки; бугорка турецкого седла – битемпоральной гемианопсией, или темпоральной гемианоптической скотомой, или слепотой одного глаза и височным сужением поля зрения другого, основания мозга – поражением черепных нервов. Один из признаков арахноидэндотелиомы ольфакторной ямки – лобнобазальный синдром Фостера-Кеннеди (первичная атрофия зрительного нерва на стороне опухоли, застой – на противоположной стороне). На глазном дне у значительной части больных обнаруживают застойные соски. Единственным симптомом менингеомы, расположенной вдали от центров речи, движения и чувствительности, могут быть застойные соски зрительного нерва с вторичным падением остроты зрения, вплоть до слепоты. 103 На краниограммах наблюдаются характерные изменения костей черепа в месте роста опухоли: истончение, расслоение, деструкция кости, расширение диплоэтических ходов. Высокоинформативны данные компьютерной томографии. Гистоструктура менингеом весьма различна, что обусловливает разнообразие в течении опухолей: от медленно прогрессирующего доброкачественного до относительно злокачественного. Опухоли гипофиза. Основные симптомы опухолей гипофиза (аденом) – это эндокринно-обменные расстройства (половая дисфункция, ожирение, жажда, голод). В случаях эндоселлярного роста эти расстройства остаются единственными на протяжении длительного времени. Клиника зависит также от гистогенеза опухоли: для базофильной аденомы типичен синдром Иценко-Кушинга, для эозинофильной – акромегалия, для хромофобной – адипозогенитальная дистрофия. При супраселлярном и параселлярном росте постепенно появляется нарушение зрения – битемпоральная гемианопсия с первичной атрофией зрительного нерва сначала одного, а впоследствии обоих глаз. Значительно реже наблюдается гомонимная гемианопсия. Иногда встречаются гормонально малоактивные аденомы, проявляющиеся главным образом зрительными нарушениями. В далеко зашедших стадиях присоединяются симптомы на расстоянии (стволовые, подкорковые). Диагноз подтверждается рентгенографией турецкого седла: определяются увеличение его размеров, деструкция и порозность стенок, расширение входа, углубление дна. Сочетание типичной для опухолей гипофиза триады симптомов – нейроэндокринных расстройств, битемпоральной гемианопсии и изменений турецкого седла – носит название "синдрома Гирша". Течение опухолей чаще всего медленно прогрессирующее. Краниофарингеомы развиваются из эмбриональных остатков клеток гипофизарного хода и встречаются чаще у детей школьного возраста. В зависимости от отношения к полости турецкого седла все краниофарингеомы делятся на интраселлярные и экстраселлярные. Основные клинические симптомы: 1) эндокринно-обменные нарушения (задержка роста, инфантильность, ожирение, жажда, голод, гипертермия, сонливость); 2) зрительная патология (битемпоральная гемианопсия, скотома). Выпадение полей зрения отмечается особенно рано при супраселлярном или параселлярном направлении роста опухоли. По мере роста опухоли могут возникать симптомы окклюзионной гидроцефалии, связанные со сдавлением растущей опухолью дна III желудочка и монроевых отверстий. Известны случаи бессимптомного течения краниофарингиом на протяжении многих десятков лет. На глазном дне обнаруживается первичная атрофия зрительных нервов, на рентгенограмме черепа – петрификаты в области турецкого седла, в стенках кисты опухоли; спинка седла порозна, вход расширен. В цереброспинальной жидкости наблюдается белково-клеточная диссоциация. Иногда может произойти прорыв кисты опухоли в субарахноидальное пространство, клиника которого похожа на тяжелый менингит (коматозное состояние, гипертермия, судорожные припадки, резкие менингеальные симптомы). В цереброспинальной жидкости у этих больных выявляют очень высокий гиперальбуминоз, плеоцитоз смешанного характера. Опухоли четверохолмия и пшшковой железы (чаще астроцитомы и пинеацитомы) характеризуются неполным птозом, нарушением зрачковых реакций на свет, аккомодацию и конвергенцию и парезом взора вверх (синдром Парино). Позже присоединяются мозжечковые симптомы, главным образом нарушение статики и 104 походки, а также диэнцефальные расстройства (нарушение сна, ожирение, олигурия, гипер- или гипотермия). У детей болезнь проявляется синдромом macrogenitosomia praecox (преждевременное половое созревание, короткие конечности, умственная отсталость). Опухоли мозжечка (астроцитомы, медуллобластомы, ангиоретикулемы) проявляются общемозговыми (головной болью, головокружением, тошнотой, рвотой) и локальными симптомами (нистагмом, мышечной гипотонией, атаксией, нарушением координации движений). У больных с опухолями червя мозжечка наблюдаются преимущественно атаксия при стоянии и ходьбе, дискоординация в ногах, резко выраженная мышечная гипотония. При опухолях полушарий отмечаются дискоординация в конечностях (дисметрия, промахивание, адиадохокинез) и гипотония, в основном на стороне очага поражения. Перкуссия затылочной области болезненна. Воздействие опухоли на мозжечковый намет проявляется тенториальным синдромом Бурденко-Крамера: болями в глазных яблоках, светобоязнью, слезотечением, блефароспазмом. Давление цереброспинальной жидкости резко повышено, но состав ее бывает измененным не всегда. На глазном дне у большинства больных обнаруживаются застойные соски. Медуллобластомы мозжечка могут начинаться остро и по клиническому течению напоминать энцефалит (общее недомогание, головная боль, в основном в затылочной области, повышение температуры, лейкоцитоз, ускорение СОЭ и др.). Из локальных симптомов характерен резкий тонический горизонтальный и вертикальный нистагм. Опухоли мостомозжечкового угла. Из опухолей этой локализации чаще всего встречаются невриномы VIII нерва, менингиомы и холестеатомы. Невринома проявляется медленно нарастающим снижением слуха, шумом в ухе, а иногда и головокружением. В этой стадии общемозговых симптомов и симптомов "по соседству" может не быть. В дальнейшем к слуховым и вестибулярным расстройствам присоединяется поражение находящихся по соседству лицевого и тройничного нервов, что приводит к снижению корнеального рефлекса и чувствительности на лице, периферическому парезу лицевых мышц и нарушению вкуса на передних двух третях языка на стороне поражения. Постепенно в результате ликворо-динамических нарушений, воздействия на мозжечок и ствол появляются головные боли, нарушения статики, походки, координации движений, а также симптомы поражения проводящих систем и ядер черепных нервов. Больным с подозрением на невриному проводится аудиометрическое исследование, которое позволяет в ранние сроки выявить характерные для нее признаки (нарушение слуха преимущественно на высокие тоны, частичное сохранение слуховой и вестибулярной возбудимости и др.). На рентгеновских снимках пирамид по Стенверсу обнаруживается расширение внутреннего слухового прохода. В цереброспинальной жидкости у большей части больных повышается содержание белка. Для менингиом мостомозжечкового угла типичны большая выраженность общемозговых симптомов и меньшая – слуховых. Холестеатомы развиваются на фоне хронического отита. Опухоли этой локализации приходится дифференцировать с невритом VIII нерва, арахноидитом, синдромом Меньера. Опухоли IV желудочка (эпендимомы, ангиоретикулемы, эпендимобластомы) характеризуются появлением при резких движениях головой и нагибании тела 105 сильной головной боли с головокружением, рвотой, икотой, расстройствами дыхания, сердечной деятельности и сознания (так называемый синдром Брунса). В межприступном периоде отмечаются симптомы вовлечения дна IV желудочка (нистагм, поражение ядер IV, VIII, VII, IX, Х пар черепных нервов), мозжечка (атаксия, адиадохокинез) – двусторонние проводниковые нарушения, но, как правило, при отсутствии парезов. Опухоли мозгового ствола подразделяются на внутристволовые (астроцитомы, глиобластомы) и внестволовые (менингиомы). Внутристволовые опухоли проявляются постепенно развивающимся синдромом альтернирующего или бульбарного паралича (поражение ядер черепных нервов, пирамидных и чувствительных проводников). Общемозговые симптомы (головная боль, тошнота, рвота) появляются в позднем периоде. Глазное дно долго остается нормальным. Цереброспинальная жидкость изменена не у всех больных. Для внестволовых опухолей характерна большая выраженность общемозговых симптомов, вовлечение черепных нервов, ликвородинамические расстройства. Краниобазальные опухоли (остеомы, саркомы, остеосар-комы, метастазы и др.) проявляются особенно в случае супраоболочечного их расположения и разрушения костей выраженным (чаще односторонним) поражением черепных нервов при длительном отсутствии признаков поражения проводящих путей и гипертензионных симптомов (так называемый синдром Гарсена). Только в терминальной стадии появляются общемозговые и пирамидные симптомы. Метастатические опухоли мозга. В основе неврологических нарушений могут быть как единичные или множественные метастазы, так и раковая интоксикация. Ранняя диагностика: = план обследования. 1. Стандартный клинический неврологический осмотр; 2. Осмотр нейроофтальмолога, отоневролога; 3. ЭЭГ (при наличии эпиприступов); 4. Краниография (выявляет оссифицированные опухоли и косвенные признаки повышенного ВЧД, изменения турецкого седла); 5. МРТ (метод выбора), КТ с/без контрастированием; 6. Ангиография (при обильной васкуляризации опухоли, при расположении её вблизи крупных артерий. Разграничение опухоли от опухолеподобных заболеваний – паразитарных (цистицерк и эхинококк), сосудистых (аневризма, дисциркуляторная энцефалопатия), воспалительных (туберкулома, абсцесс, кистозный арахноидит), а также от метастазов рака в мозг основывается на клинике и дополнительных исследованиях. При хронических интоксикациях и инфекциях, эндокринопатиях, конституционально-экзогенном ожирении может развиться синдром доброкачественной внутричерепной гипертензии – повышение внутричерепного давления сочетается с небольшими общемозговыми и очаговыми симптомами (головная боль, головокружения, нистагмоид, глазодвигательные расстройства и др.). Лечение. Основной метод лечения опухолей головного мозга – оперативный в пределах анатомической доступности новообразования и физиологической дозволенности его удаления. Наиболее операбельны доброкачественные опухоли (астроцитомы, менингиомы, невриномы), но многое зависит от размеров и локализации опухоли, особенностей ее гистогенеза, сроков проведения операции. 106 Радикальное удаление новообразования нередко возможно только в относительно ранней стадии болезни. В более поздних опухоль грубо деформирует окружающую ткань, тесно связана с сосудистой системой. Становится возможной только частичная резекция опухолевого узла или паллиативная операция, что является прогностически менее благоприятным, так как обычно возникают рецидивы опухолевого роста. В случаях медуллобластом мозжечка в зависимости от состояния больного показано удаление опухоли или декомпрессивная трепанация с массивной лучевой терапией и химиотерапией. Появление симптомов дислокации ствола при опухолях различного гистогенеза и локализации, как правило, является показанием к неотложному вмешательству (пункция боковых желудочков и выпускание избыточной спинномозговой жидкости) с последующей операцией. При глиальных опухолях (астроцитомы, спонгиобластомы), эпендимомах, опухолях основания черепа и метастазах в качестве дополнительного, а иногда и основного лечебного средства, применяют лучевую терапию. Цитостатические средства, антиметаболиты, противоопухолевые антибиотики и кортикостероиды (метотрексат, циклофосфан, оливомицин, преднизолон и др.), иногда в сочетании с лучевой терапией, назначают неоперабельным больным или после операции по поводу злокачественных глиом. При опухолях гипофиза применяют лучевую терапию или хирургическое вмешательства. Основное показание к операции – выход опухоли из турецкого седла и нарастающее нарушение зрительных функций. Значительную часть глубинно расположенных глиом приходится относить к неоперабельным опухолям. Полностью удалить опухоль с инфильтрирующим ростом удается редко – почти всегда остаются элементы глиомы, из которых постепенно формируется новый узел. Прогноз определяется типом опухоли и ее локализацией, своевременностью диагностики и объемом лечебных мероприятий (радикальная операция, частичное удаление, лучевая терапия, химиотерапия и др.). В целом общая послеоперационная смертность уменьшилась до 8–10 %, а по отдельным видам опухолей (менингеомы, астроцитомы мозжечка, невриномы VIII нерва и др.) – до 2–3 %. Классификация опухолей спинного мозга: По гистологической структуре: 1. Нейроэктодермальные (астроцитомы, олигодендроглиома, эпиндимомы, глиобластомы); 2. Оболочечные (менингиомы); 3. Опухоли корешков (невриномы; 4. Из соединительной ткани и элементов костного футляра (саркомы, остеомы, остеосаркомы). По локализации: 1. Шейного; 2. Грудного; 3. Поясничного отделов; 4. Опухоли мозгового конуса; 5. Опухоли конского хвоста. По отношению к оболочкам и спинному мозгу: 1. Экстрадуральные 2. Интрадуральные опухоли: 107 3. Экстамедуллярные 4. Интрамедуллярные. Опухоли спинного мозга делятся на экстра- и интрамедуллярные. Экстрамедуллярные опухоли (невриномы, менингеомы, ангиомы) преобладают над интрамедуллярными (глиобластомами, астроцитомами, эпендимомами). Невриномы развиваются из клеток шванновской оболочки задних корешков, менингеомы – из паутинной оболочки. На их долю приходится до 80 % первичных опухолей спинного мозга. Наблюдаются, кроме того, сосудистые опухоли-ангиомы, ангиоретикулемы. Участились метастазы раковых опухолей в спинной мозг из легких, молочной железы, матки, надпочечников, желудка, простаты. Последние поражают сначала позвонки, затем постепенно прорастают в позвоночный канал и сдавливают спинной мозг. Свыше половины всех первичных и вторичных опухолей спинного мозга локализуется в грудном отделе. В клиническом течении экстрамедуллярных опухолей спинного мозга принято выделять три стадии: I стадия – корешковые боли; II стадия – синдром Броун-Секара; III стадия — полное сдавление спинного мозга. Вначале появляются, обычно с одной стороны, корешковые боли и парестезии. В зависимости от расположения опухоли это может быть синдром шейной, межреберной, пояснично-крестцовой невралгии. Боли нередко сильнее в лежачем положении, чем при стоянии и движении (симптом «положения» Раздольского). Опухоли, расположенные на передней или переднебоковой поверхности спинного мозга, могут протекать без болей. По мере роста опухоль начинает сдавливать соответствующую половину спинного мозга, что приводит к развитию синдрома Броун-Секара. В дальнейшем выявляются симптомы поперечного поражения спинного мозга. Интенсивность болей на этой стадии может снижаться. При перкуссии позвоночника ощущается болезненность на уровне расположения опухоли (симптом остистого отростка). Этот признак особенно типичен для эпидуральной локализации объемного процесса. Опухоли, расположенные в области конского хвоста, характеризует медленное течение. Основным клиническим симптомом на протяжении многих лет могут быть нарастающие по интенсивности боли в области промежности, ягодиц и нижних конечностей, усиливающиеся при кашле и чихании, при лежании и сидении (симптом «положения»). Позднее к болевому синдрому присоединяются расстройства чувствительности, вялые парезы нижних конечностей, преимущественно дистальных отделов, с атрофиями и наклонностью к контрактурам, нарушение функций тазовых органов (задержка мочеиспускания или истинное недержание мочи, отсутствие ощущений при прохождении мочи и кала). Интрамедуллярные опухоли проявляются постепенно прогрессирующим синдромом поражения серого вещества – диссоциированным нарушением чувствительности и вялыми и сегментарными парезами. В дальнейшем отмечаются проводниковые симптомы – пирамидные парезы и нарушения чувствительности, причем граница последних спускается сверху вниз. Диагностика в дифференциальная диагностика. Важное диагностическое значение имеет исследование цереброспинальной жидкости. Для экстрамедуллярных опухолей характерен синдром блокады субарахноидального пространства с белково108 клеточной диссоциацией (количество белка может резко возрастать) и симптом ликворного толчка (усиление болей при сдавлен™ яремных вен). После пункции может развиться синдром вклинения, т. е. усиливаются парез, расстройства чувствительности, тазовые нарушения. Интрамедуллярные опухоли могут длительное время протекать без существенных изменений цереброспинальной жидкости. Нередко приходится проводить дифференциальный диагноз между опухолью спинного мозга и метастазами в позвоночник, туберкулезным спондилитом, спинальным арахноидитом и спинальной формой рассеянного склероза, сирингомиелией, обострением радикулита на фоне остеохондроза, плекситом. В отграничении первичной спинальной опухоли от метастаза раковой опухоли в позвонки или туберкулезного спондилита решающая роль принадлежит рентгенографии позвоночника (изменения позвонков при первичных опухолях наблюдаются нечасто). Кроме того, метастаз проявляется очень резкими, упорными, корешковыми болями, быстрым нарастанием проводниковых симптомов (парезов, тазовых расстройств), спондилит – двусторонностью корешковых болей, ограничением подвижности позвоночника, субфебрилитетом. Лечение. Экстрамедуллярные опухоли с успехом лечатся оперативно. Ограниченные интрамедуллярные новообразования (например, эпендимомы) также могут быть удалены. В случаях глиом прибегают к эксплоративной ламинэктомии с последующей рентгенотерапией или они признаются неоперабельными. Прогноз определяется типом опухоли и ее локализацией (экстрамедуллярная или интрамедуллярная, вентральное или дорсальное расположение), радикальностью проведенного лечения. Более доступны для удаления новообразования, расположенные дорсально или дорсолатерально. Полное выздоровление наблюдается приблизительно у 50 %, частичное – у 20 % больных. Случаи продолжительного роста опухолей после операции (рецидивы) имеют место в 3–5 % наблюдений. Абсцессы головного мозга. Асцесс головного мозга – это ограниченное скопление гноя в веществе мозга. При черепно-мозговой травме источником инфекции являются проникающие в полость черепа инородные тела. При гнойно-септических заболеваниях (прежде всего легких) инфекция заносится в мозг гематогенно. Контактный путь заражения наблюдается при гнойных процессах внутреннего уха (отогенные абсцессы), придаточных пазух (риногенные абсцессы). Абсцесс мозга также может развиться после перенесенного гнойного менингита и менингоэнцефалита. Пути заноса инфекции в нервную систему: контактный – при гнойных заболеваниях внутреннего уха (отогенные абсцессы), придаточных пазух (риногенные абсцессы). Отогенные абсцессы чаще располагаются в височной доле или в мозжечке, риногенные – в лобных долях. При проникающей черепно-мозговой травме – по ходу раневого канала, вокруг инородного тела, в области ушиба мозга. Абсцесс мозга может также развиться после перенесённого гнойного менингита и менингоэнцефалита. Гематогенный: при гнойно-септических заболеваниях (прежде всего лёгких), абсцесс располагается на границе серого и белого вещества, где капиллярная сеть истончается и существуют предпосылки для оседания микробов. Множественные абсцессы мозга в основном метастатического характера. Локализация абсцесса во многом определяется путем инфицирования. Абсцессы отогенного генеза чаще всего располагаются в височной доле, реже в мозжечке, риногенные в лобных долях, при проникающих травмах – по ходу раневого 109 канала, вокруг инородного тела, в области размягчения мозга. Множественные абсцессы мозга в основном метастатического характера. В своем развитии абсцесс мозга проходит, как правило, следующие фазы: очагового энцефалита, фазы формирования капсулы и разрешения. Первая стадия болезни характеризуется наличием тяжелого общего состояния, повышения температуры тела, головной боли, тошноты, рвоты, лейкоцитоза т. е. симптомами менингоэнцефалита. Во-вторую фазу болезни воспалительные явления стихают и на первый план выходит клиника объемного заболевания головного мозга с типичным гипертензионно-гидроцефальным синдромом. Диагностика абсцесса головного мозга, как объемного образования, основывается на тех же принципах, что и диагностика опухолей мозга. Лечение абсцессов мозга хирургическое на фоне массивной антибиотикотерапии средствами проникающими через гематоэнцефалический барьер. Существует три способа оперативного лечения: вскрытие полости абсцесса и ее дренирование, пункционное опорожнение абсцесса и тотальное удаление абсцесса с капсулой. Каждый из этих методов имеет свои показания и противопоказания. Гидроцефалия. Формы: внутренняя, наружная, смешанная. С нейрохирургической точки зрения: Окклюзионная (несообщающаяся), препятствие на уровне отверстия Монро, Люшке, Мажанди. Сообщающаяся (открытая) арезорбтивная секреторная смешанная По течению: острая и хроническая По стадии: компенсированная (стабилизированная) и прогрессирующая Гидроцефалия врожденнаяпроявляется увеличением и изменением формы головы. Лобная часть нависает над миниатюрным лицевым скелетом. Кожа истончена, просвечивают вены. Кости черепа истончаются, увеличивается диастаз. Выбухает родничок, не пульсирует. Неврологическая симптоматика разнообразна и является следствием атрофии и дегенерации нервной ткани: снижение зрения (атрофия диска зрительного нерва), мозжечковые нарушения, задержка интеллектуально-мнестического развития, пирамидная недостаточность. Гидроцефалия, возникающая в более зрелом возрасте, проявляется преимущественно синдромом нарастающей внутричерепной гипертензии. ЭЭС – дополнительные эхо-сигналы от стенок расширенных желудочков. Рентгенография черепа – нарушение формы черепа, расхождение швов, разрушение спинки турецкого седла, пальцевые вдавления, венозный рисунок. Вентрикулография с контрастом. Компьютерная томография – метод выбора. Показания к операции: при прогрессирующей гидроцефалии с невыраженным поражением головного мозга (если толщина коры >2 см. – прогноз хороший, если <=1 – то плохой). При стационарной гипертензии только в случае, если есть нарастание клинических симптомов. При стационарной гипертензии показано консервативное ведение, мочегонные (диакарб), т. к. он не оказывает мочегонного эффекта, а лишь уменьшает секрецию ликвора. Методы хирургического лечения. При окклюзионной гидроцефалии 110 используют: удаление препятствия ликворному току – иссечение, удаление опухоли, кисты. Вентрикулостомия III желудочка (по Стуккею и Спарфу). Сущность операции – прокол передненижней стенки III желудочка и задней – сообщение с межножковой цистерной. Вентрикулоцистерностомия (по Торкильдсену). Накладывают анастомоз (силиконовую трубку) между задним рогом бокового желудочка и мозжечковой цистерной. Шунт зашивается под кожу головы. Если окклюзия на уровне IY желудочка – односторонний, а если на уровне III желудочка – с 2х сторон. У маленьких детей вентрикулостомия III желудочка редко бывают эффективны из-за облитерации и недоразвития субарахноидального пространства. При сообщающейся гидроцефалии используют: люмбо-перитонеальное шунтирование. Универсальные методы (при любом виде гидроцефалии): вентрикулоатриальное шунтирование, вентрикулоперитонеальное шунтирование. Паразитарные заболевания головного мозга. К ниаболее распространённым паразитарным заболевания головного мозга относятся цистицеркоз и эхинококкоз Цистицеркоз. Заболевание, связанное с паразитированием в ЦНС и других органах и тканях (мыщцах, глазу, подкожной клетчатке) цистицерка (финны) – личиночной (юной) стадии свиного солитера. Локализуется главным образом в коре полушарий большого мозга, мягкой мозговой оболочке, в желудочках и на основании мозга, изредка в спинном мозге. Заражение происходит алиментарным путём. Вокруг паразита развивается воспалительная реакция с разрастанием соединительнотканной капсулы. В организме человека паразиты сохраняют жизнеспособность от 3 до 10 и более и часто обызвествляются. Клиника характеризуется длительным ремиттирующим течением с преобладанием явлений раздражения, эпилептическими или окклюзионными приступами, повышениями температуры до 38–390С. Очаговые симптомы зависят от локализации паразита. При поражении коры возникают эпилептические припадки, монопарезы, афазии; при поражении IY желудочка – интенсивные приступообразные головные боли, головокружение с потерей сознания и расстройством дыхания (синдром Брунса). Ц. основания мозга (чаще рацемозный – ветвистый) проявляется поражением черепных (глазодвигательного, зрительного) нервов, гидроцефалией. Могут развиваться преходящие психозы или более стойкие психические нарушения. В полушариях чаще наблюдаются множественные цистицерки; в желудочках, на основании и в спином мозге – единичные. В цереброспинальной жидкости лимфоцитарно-эозинофильный плейоцитоз, гиперальбуминоз. Положительны реакции связывания комплемента с сывороткой и ликвором (реакция Возной). Ориентируются также на данные рентгенографии, КТ, МРТ. Эхинококкоз. Эхинококк – это личиночная стадия паразитов из класса ленточных червей, живущих в кишечнике у некоторых животных. Выделениями их загрязняются пастбища, водоёмы и может происходить заражение человека. При внедрении личинок паразита в головной или спинной мозг в окружающих тканях развивается хронический воспалительный процесс с образованием фиброзной капсулы. Встречаются одно- и многокамерный эхинококки. Локализуются пузыри в глубине полушарий или желудочках мозга. Клиника характеризуется сочетанием общемозговых и очаговых симптомов, затяжным течением с ремиссиями. 111 Наблюдаются головная боль, тошнота, рвота, параличи, парезы, эпиприпадки, изменения психики. В ликворе – лимфоцитарно-эозинофильный плеоцитоз, умеренный гиперальбуминоз. На рентгенограммах – гипертензионные изменения. При поверхностной локализации выявляются признаки повреждения костей черепа (истончение, узуры). Помогают распознованию анамнестические данные (контакт с собакой), наличие эхинококка во внутренних органах, а также специфическая реакция Каццони и РСК (Вейнберга). Лечение. Больным применяют радикальные и паллиативные операции. Своевременное удаление единичных цистицерков приводит к полному выздоровлению. При невозможности – выполняют паллиативные операции, а также проводят дегидратирующую, противосудорожную терапию. Артериальные аневризмы сосудов головного мозга. Артериальные аневризмы головного мозга – одна из частых причин внутричерепных кровоизлияний. Аневризма представляет собой отграниченное или диффузное выпячивание стенки артериального сосуда. Чаще всего встречаются так называемые мешотчатые аневризмы, имеющие вид небольшого тонкостенного мешка, в котором различают дно, тело и шейку (причем в области дна и тела в стенке, как правило, отсутствует мышечный слой). Реже встречаются фузиформные (веретенообразные) аневризмы, S-образные. Большинство аневризм расположено в артериях основания мозга, преимущественно в сосудах виллизиева круга, типична их локализация в местах деления и анастомозирования сосудов. Главным этиологическим фактором является врожденная аномалия закладки мозговых сосудов. 4–5 % аневризм развиваются в связи с попаданием в артерии мозга инфицированных эмболов – микотические аневризмы. В происхождении крупных сферических и Sобразных аневризм несомненна роль атеросклероза. Различают две формы клинических проявлений артериальных аневризм – апоплексическую и опухолеподобную. Чаще встречается первая из них, проявляющаяся клиникой спонтанного субарахноидального кровоизлияния. Без видимых предвестников возникают головная боль, тошнота, рвота, потеря сознания, менингеальный синдром, иногда судорожные припадки, часты психические нарушения от спутанности сознания до тяжелых психозов. Наличие очаговых симптомов может быть обусловлено либо наличием смешанного (субарахноидальнопаренхиматозного кровоизлияния), либо развитием ишемии мозга вследствие диффузного сосудистого спазма. Его развитие обусловлено действием излившихся в субарахноидальное пространство продуктов распада крови, он возникает на 5–7 день с момента кровоизлияния и может длиться до 2–3 недель. В некоторых случаях аневризмы, медленно увеличиваясь в размерах, вызывают симптоматику, сходную с доброкачественными объемными процессами основания мозга. Диагностика артериальных аневризм в догеморрагический период представляет значительные трудности. Окончательный диагноз артериальной аневризмы сосудов головного мозга устанавливается путем ангиографии или МРТангиографии. Консервативное лечение разрывов аневризм может проводится при непоказанности из-за тяжести состояния оперативного лечения. Оно включает в себя строгий постельный режим, полный покой, назначение средств повышающих свертывание крови (аминокапроновая кислота, дицинон), снижающих артериальное давление (нельзя снижать до низких цифр, чтобы не усилить ишемические явления), 112 противоотечных препаратов при наличии отека мозга (маннитол, глицерин). Единственным способ профилактики и лечения сосудистого спазма является назначение нимодипина (нимотопа). Радикальным методом лечения мешотчатых аневризм является клипирование её шейки. Иногда укрепляют стенку аневризы, "укутывая" её мышцей. В последние годы предложен ряд новых методов лечения: искусственное тромбирование с помощью коагулянтов или взвеси порошкообразного железа в магнитном поле, стереотаксическая электрокоагуляция или клипирование, тромбирование при помощи сбрасываемого баллон-катетера. Прогноз при аневризмах не очень благоприятный, около 30 % больных умирают после первого кровоизлияния, на второй неделе болезни резко повышается риск повторной геморрагии. Каждое последующее кровоизлияние протекает тяжелее предыдущего, редко кто из больных переживает 4–5 кровоизлияний. Артериовенозные аневризмы. Артериовенозная аневризма (или мальформация) представляет собой врожденную аномалию развития мозговых сосудов, при которой происходит непосредственный сброс артериальной крови в венозную систему, минуя капиллярное русло, через артериовенозный шунт в виде клубка тонкостенных сосудов с несколькими расширенными дренирующими венами. Клиническая картина артериовенозной мальформации также делится на два периода: догеморрагичесий и геморрагический. Первый характеризуется наличием картины объемного образования либо наличием эпилептиформных припадков, вследствие "обкрадывания" мозга при сбросе крови в венозную систему. Во втором периоде типична картина субарахноидального кровоизлияния, которое обычно протекает несколько мягче, чем кровоизлияние при разрыве артериальной аневризмы. Подходы к диагностике и лечению сходны с таковыми при артериальной аневризме, необходимо отметить только большую сложность операции при артериовенозной аневризме, так как требуется клипировать все приносящие и отводящие сосуды, что не всегда технически возможно. 1. 2. 3. 1. 2. 3. 4. 5. 6. 7. 8. Основная литература. Гусев Е.И., Гречко В.Е., Бурд Г.С. Нервные болезни: Учебник.- М.: Медицина, 1988; гл. 9 (с. 323-345). Мартынов Ю.С. Нервные болезни: Учебное пособие.- М.: Медицина, 1988; гл. 13 (с. 196-203). Мисюк Н.С., Гурленя А.М. Нервные болезни. Ч.2. Клиника, диагностика, лечение.- 2-е изд.- Мн.: Выш. шк., 1985;гл. 3 (с. 56-66). Дополнительная литература. Болезни нервной системы. Руководство для врачей: Т1, Т2 / Н.Н. Яхно, Д.Р. Штульман, П.В. Мельничук и др.- М.: Медицина, 1995. Дуус П. Топический диагноз в неврологии. Анатомия. Физиология. Клиника: Пер. с англ.М.: ИПЦ “Вазар-ферро”, 1995. Коллинз Р.Д. Диагностика нервных болезней. Иллюстрированное руководство: Пер. с англ.- М.: Медицина, 1986. Неврология детского возраста: анатомия и физиология нервной системы, методы исследования, клиническая синдромология: Учебное пособие для ин-тов усоверш. врачей / Под ред. Г.Г. Шанько, Е.С. Бондаренко.- Минск: Выш. шк., 1985. Сандригайло Л.И. Вспомогательные методы диагностики в невропатологии и нейрохирургии: Атлас / Под ред. И.П. Антонова.- Минск: Выш. шк., 1986. Скоромец А.А., Скоромец Т.А. Топическая диагностика заболеваний нервной системы: Руководство для врачей.- СПб.: Политехника, 1996. Справочник по неврологии / Под ред. Е.В. Шмидта, Н.В. Верещагина.- М.: Медицина, 1989. Шток В.Н. Фармакотерапия в неврологии: Справочник.- М.: Медицина, 1995. 113 ТЕМА : ТРАВМАТИЧЕСКИЕ ПОВРЕЖДЕНИЯ НЕРВНОЙ СИСТЕМЫ. ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ НЕВРОЛОГИЧЕСКИХ ПРОЯВЛЕНИЙ ОСТЕОХОНДРОЗА ПОЗВОНОЧНИКА. Учебно-методическое пособие к практическому занятию № 14 Авторы: Янкелевич Ю.Д., Детинкин К.Г. Введение (актуальность темы). Черепно-мозговая травма (ЧМТ) занимает первое место в структуре нейрохирургической патологии и является наиболее частой причиной смерти и инвалидности взрослого населения в возрасте до 45 лет. Актуальность темы возрастает в свете постоянного роста автодорожного и бытового травматизма. На каждые 1000 человек ежегодно госпитализируется 2–3 больных с ЧМТ, но истинная заболеваемость ЧМТ выше так как на одного стационарного больного приходится 3–4 амбулаторных пациента. 85–90 % составляют больные с легкой ЧМТ, 5–10 % cо среднетяжелой и 5 % с тяжелой травмой. Летальность среди больных ЧМТ варьируется от 1,3 до 4,9 %, достигая 15–30 % у больных с тяжелой травмой. Не меньшую проблему представляет собой позвоночно-спинномозговая травма. Хотя встречаемость позвоночно-спинномозговой травмы на порядок ниже, чем ЧМТ и составляет 1–4 % в структуре общего травматизма, но тяжелые неврологические последствия и инвалидизация при ней намного выше. Не своевременно и не адекватно оказанная помощь при позвоночно-спинномозговой травме сводит вероятность восстановления неврологического дефекта к нулю. Травматические повреждения нервных стволов конечностей встречаются преимущественно в молодом и среднем возрасте и, хотя не представляет угрозы для жизни больного, приводят к длительной потере трудоспособности, а в ряде случаев и к стойкой инвалидности. Основные учебные вопросы (план занятия). 1. Частота и структура черепно-мозговых травм. Классификация. Патогенез черепно-мозговых повреждений: представления о первичных и вторичных, диффузных и очаговых повреждениях. Понятие травматической болезни головного мозга. Клиника и диагностика сотрясения головного мозга и ушибов мозга. Особенности клиники диффузного аксонального повреждения мозга. Клиника и диагностика основных форм сдавления мозга: эпидуральных, субдуральных и внутримозговых гематом, вдавленных переломов костей черепа. Сдавление головы. Особенности черепно-мозговых травм у детей, лиц пожилого возраста и травм на фоне алкогольной интоксикации. Осложнения и последствия черепно-мозговых травм. Формулировка диагноза. 2. План обследования пострадавших с черепно-мозговыми травмами. Консервативное лечение больных с черепно-мозговыми травмами. Принципы хирургического лечения. Оптимальные сроки лечения и временной нетрудоспособности при наиболее распространенных формах черепно-мозговых повреждений. Реабилитация пострадавших с черепно-мозговой травмой. Организация нейротравматологической помощи. 3. Распространенность и механизмы травматических поражений спинного мозга. Классификация. Патогенез. Диагностика уровня и степени повреждения спинного мозга (сотрясение, ушиб, сдавление спинного мозга). Понятие о спинальном шоке. Особенности оказания первой помощи и транспортировки. План обследования пострадавших. Принципы консервативного и хирургического лечения. Коррекция нарушений функций тазовых органов и трофических расстройств. Реабилитация пострадавших со спинномозговыми травмами. 4. Механизмы травматических повреждений периферических нервов. 114 5. Функционально-морфологические варианты повреждений, основные неврологические синдромы. Терминология и формулировка диагноза. Методы инструментальной диагностики (классическая электродиагностика и электронейромиография). Консервативное лечение. Хирургическое лечение. Реабилитация пострадавших с повреждениями периферических нервов. Исходы травматических повреждений периферических нервов, трудоспособность. Неврологические проявления остеохондроза позвоночника, при которых показано хирургическое лечение. Варианты оперативных вмешательств, исходы. Реабилитация больных после оперативного лечения, экспертиза трудоспособности. Реферат занятия. Черепно-мозговая травма. ЧМТ занимает первое место в структуре нейрохирургической патологии и является наиболее частой причиной смерти и инвалидности взрослого населения в возрасте до 45 лет. Актуальность темы возрастает в свете постоянного роста автодорожного и бытового травматизма. На каждые 1000 человек ежегодно госпитализируется 2–3 больных с ЧМТ, но истинная заболеваемость ЧМТ выше так как на одного стационарного больного приходится 3–4 амбулаторных пациента. 85– 90 % составляют больные с легкой ЧМТ, 5–10 % cо среднетяжелой и 5% с тяжелой травмой. Летальность среди больных ЧМТ варьируется от 1,3 до 4,9 %, достигая 15– 30 % у больных с тяжелой травмой. В настоящее время выделяют 7 основных клинических форм черепно-мозговых повреждений, которые следующим образом классифицируются по степени тяжести: 1. Легкая ЧМТ: а) сотрясение головного мозга; б) ушиб головного мозга легкой степени; 2. ЧМТ средней степени тяжести: а) ушиб мозга средней степени тяжести; б) подострое и хроническое сдавление мозга; 3. Тяжелая ЧМТ: а) ушиб мозга тяжелой степени; б) диффузное аксональное повреждение мозга; в) острое сдавление мозга; г) сдавление головы К закрытой ЧМТ относят повреждения, при которых отсутствуют нарушения целостности покровов головы или раны мягких тканей без повреждения апоневроза, а также переломы костей свода черепа без ранений прилежащих тканей и апоневроза. Открытой ЧМТ считают повреждения, при которых имеются раны мягких тканей головы с повреждением апоневроза, либо перелом костей свода с ранением прилежащих тканей, либо перелом основания черепа, сопровождающийся кровотечением или ликвореей из уха или носа. При целости твердой мозговой оболочки открытые ЧМТ относят к непроникающим, а при нарушении целости ее – к проникающим. При отсутствии каких-либо внечерепных повреждений ЧМТ называют изолированной. Если механическое воздействие вызывает одновременно и внечерепные повреждения, травму рассматривают как сочетанную. Комбинированная травма подразумевает одновременно с механическим воздействие других повреждающих факторов – термических, лучевых, химических. 115 ЧМТ вне связи с каким-либо предшествующим расстройством здоровья, которое могло бы привести к падению и ушибу головы, называют первичной. Вторичные ЧМТ происходят вследствие нарушений сознания, равновесия, ориентировки при многих церебральных и соматических расстройствах (инсульт, обморок, эпилептический припадок и т.п.). В динамике травматической болезни головного мозга выделяют несколько периодов: 1. Острый период – время от момента травмы до стабилизации на различном уровне нарушенных функций. 2. Промежуточный период – от момента стабилизации функций до их полного или частичного восстановления или устойчивой компенсации. 3. Отдаленный период – период клинического выздоровления, либо максимально возможной реабилитации нарушенных функций, либо возникновения и (или) прогрессирования новых, вызванных травмой патологических состояний. Осложнения черепно-мозговых травм. 1. внутричерепные: а. менингит; б. энцефалит; в. абсцессы мозга; г. остеомиелит костей черепа; д. жировая эмболия сосудов мозга; 2. внечерепные: а. гипоксия; б. гиповолемический шок при тяжелой сочетанной ЧМТ; в. диссеминированное внутрисосудистое свертывание крови; г. пневмония; д. инфаркт миокарда, нарушения ритма сердца, острая сердечная недостаточность; е. эрозии и язвы пищевода, желудка и 12-перстной кишки, желудочнокишечные кровотечения; ж. дистрофические изменения кожи, печени, почек, других внутренних органов. Последствия черепно-мозговых травм. Посттравматические дефекты черепа. Посттравматическая деформация черепа. Посттравматическая ликворная фистула. Посттравматическое поражение черепных нервов. Внутричерепные инородные тела. Посттравматические оболочечно-мозговые рубцы. Посттравматический арахноидит. Посттравматическая атрофия мозга: а) диффузная, б) локальная. Посттравматическая киста: а) субарахноидальная, б)внутримозговая. Посттравматическая хроническая гематома: а) субдуральная, б) эпидуральная, в) внутримозговая. Посттравматическая хроническая субдуральная гигрома. Посттравматическая гидроцефалия. Посттравматические ишемические поражения мозга. 116 Посттравматическое каротидно-кавернозное соустье. Посттравматическая артериальная аневризма. Посттравматический тромбоз внутричерепных синусов. Посттравматический пахименингит. Растущие переломы черепа. Посттравматическая эпилепсия. Посттравматический паркинсонизм. Посттравматические психические и вегетативные дисфункции. Сотрясение головного мозга. В настоящий момент сотрясение рассматривается как наиболее легкий вариант диффузного травматического повреждения мозга, при котором отсутствуют структурные изменения мозгового вещества, определяемые макроскопически или даже микроскопически. Патоморфологическую основу сотрясения составляют ультраструктурные и ультрацитохимические нарушения синаптического и аксонального аппарата верхнестволовой и полушарной локализации. В основе патогенеза лежит обратимая дисфункция неспецифических систем мозга, что проявляется непродолжительным нарушением сознания и синдромом вегетативной дистонии. Главным проявлением сотрясения считается кратковременное нарушение сознания – утрата от нескольких секунд до нескольких минут, которая может сменяться оглушением. Большая часть больных отмечает кратковременную ретро- или антероградную амнезию. Обычно после травмы наблюдается рвота. Преобладают жалобы на головную боль, головокружение, тошноту, слабость, шум в ушах, болезненность при движении глаз. Вегетативная дисфункция считается "ядром" клиники сотрясения мозга. Доминируют субъективные расстройства – гиперсаливация или сухость во рту, чувство жара или озноба, потливость, лабильность артериального давления и пульса, обмороки, непереносимость табака и алкоголя. Характерны нарушения сна. Большинство больных отмечают рассеянность, ухудшение памяти, замедление темпа мышления, затруднение концентрации внимания. Очаговая неврологическая симптоматика отсутствует. Имеющиеся иногда микросимптомы: нистагмоид, слабость конвергенции, снижение брюшных рефлексов, неуверенность при выполнении координаторных проб, невозможно интерпретировать изза отсутствия сведений о преморбидном статусе и перенесенных травмах и заболеваниях. Применение вспомогательных методов обследования направлено не на диагностику сотрясения, а на исключение более тяжелых форм повреждения. Каждому больному с сотрясением должны быть выполнены: рентгенография черепа в двух проекциях, эхоэнцефалоскопия, осмотр окулиста. При подозрении на более тяжелую форму повреждения должны выполняться компьютерная томография (при ее отсутствии и подозрении на гематому – ангиография), исследование ликвора. Ушиб головного мозга. Ушиб мозга отличается от сотрясения макроскопически обнаруживаемыми участками повреждения мозгового вещества. Для ушибов легкой степени характерно наличие локального отека, для ушибов средней тяжести – обширных зон геморрагического пропитывания, а для тяжелых – разложение участков мозга и образование мозгового детрита. Ушибы часто сопровождаются субарахноидальными кровоизлияниями, переломами костей свода и основания черепа. Наблюдается локальный и генерализованный отек мозга. 117 Ушиб головного мозга легкой степени. Легкий ушиб характеризуется выключением сознания от нескольких минут до часа. Часто наблюдается амнезия, головная боль, головокружение, тошнота и повторная рвота. Важнейший момент в диагностике ушиба является появление в статусе симптомов локального повреждения мозга – нистагма, анизокории, пирамидной недостаточности, дисфункции черепных нервов, которые регрессируют через 2-3 недели. При легких ушибах в отличие от сотрясения возможны переломы костей черепа, субарахноидальные кровоизлияния. Особую группу составляют "малосимптомные ушибы мозга", когда с первых часов при наличии переломов костей черепа самочувствие больных хорошее, а отдельные очаговые симптомы быстро регрессируют. Тем не менее, даже такой вариант травмы всегда сопровождается локальными повреждениями мозга, оболочек и сосудов и должен быть расценен как ушиб. Ушиб мозга средней тяжести Продолжительность выключения сознания при ушибах средней тяжести составляет от нескольких десятков минут до 4-6 часов. Обнаруживается отчетливая ретро- и антероградная амнезия. Общемозговые симптомы – головная боль, головокружение, тошнота, рвота наблюдаются длительно. Очаговая симптоматика четкая и, в зависимости от локализации ушиба, представлена сочетанием глазодвигательных нарушений, парезов конечностей, расстройств чувствительности, атаксией и афазией. Симптоматика постепенно регрессирует на протяжении 3–5 недель. Как правило, имеются кровь в ликворе и менингеальный синдром, переломы свода и основания черепа. Тяжелый ушиб мозга. Тяжелый ушиб характеризуется грубыми общемозговыми расстройствами. Выключение сознания длится от нескольких часов до нескольких недель. В случае благоприятного исхода обнаруживается выпадение из памяти обстоятельств ЧМТ, событий, предшествующих ей и происходивших значительно позднее. На фоне глубокого угнетения сознания часто развиваются угрожающие расстройства дыхания и сердечной деятельности, нарушение глоточного рефлекса и проходимости дыхательных путей, что требует неотложных мероприятий в реанимационном отделении. В неврологическом статусе преобладают стволовые симптомы: плавающие движения глазных яблок, мидриаз или миоз, горизонтальное или вертикальное косоглазие, двусторонние патологические знаки, горметония. В первое время эти стволовые нарушения могут маскировать признаки локального поражения полушарий мозга. Часто наблюдаются парезы и параличи конечностей, афазии, экстрапирамидные нарушения, лобная психика. Как правило, присутствуют переломы черепа и массивные субарахноидальные кровоизлияния. Томография обычно выявляет обширные очаги неоднородной плотности, обусловленные размозжением тканей, скоплением крови, отеком. К 30–40 суткам после травмы эти изменения преобразуются в участки атрофии и кисты. В целом летальность при всех формах тяжелой ЧМТ составляет 15–30 %. До половины этих больных погибает на месте происшествия или по дороге в больницу. Диффузное аксональное повреждение мозга. Эта разновидность повреждений мозга обычно обусловлена действием интенсивного углового ускорения-замедления, что случается в автодорожных 118 катастрофах, падениях с высоты, баротравмах (взрывы). При этом в белом веществе полушарий и ствола возникают натяжения и многочисленные разрывы аксонов. Грубые изменения на поверхности полушарий и основании мозга отсутствуют. Самые существенные изменения обнаруживаются при микроскопии. В зонах повреждения белого вещества заметны "аксональные шары" (утолщенные концы разорванных отростков), затем наступает распад и фрагментация аксонов, дегенерация миелина. Если больные не умирают в ранние сроки, в белом веществе прогрессируют процессы демиелинизации, атрофии и расширения желудочковой системы. Диффузные аксональные повреждения характеризуются длительным коматозным состоянием, декортикацией. Характерной особенностью является переход из комы в хроническое вегетативное состояние состоянием. Наблюдается явление децеребрации, которое длится от нескольких суток до многих месяцев. При этом больные открывают глаза спонтанно или в ответ на раздражение. Глазные яблоки неподвижны или совершают плавающие движения. Слежение, фиксация взора или выполнение инструкций невозможны. Краткие промежутки бодрствования сменяются длительными периодами сна. Дыхание, системный кровоток и сердечная деятельность не нарушены. Такой контраст между полным отсутствием психических функций и сохранностью вегетативных является определяющим для этой формы ЧМТ. По мере выхода из этого состояния начинают преобладать экстрапирамидный синдром с мышечной ригидностью, брадикинезией, олигофазией, значительны психические нарушения. Сдавление головного мозга. Сдавление мозга могут вызывать: внутричерепные гематомы (эпидуральные, субдуральные, внутримозговые, внутрижелудочковые, множественные); вдавленные переломы костей свода черепа; очаги размозжения с перифокальным отеком; субдуральные гигромы; пневмоцефалия. Клинически сдавление мозга, независимо от причины, характеризуется неуклонным нарастанием общемозговых и очаговых симптомов. Так называемый светлый промежуток может быть развернутым, стертым или отсутствовать. Отсутствует он, как правило, на фоне сопутствующего тяжелого ушиба головного мозга. В классическом случае клиническая картина посттравматической внутричерепной гематомы заключается в нарастающей степени расстройства сознания, нарастающем контралатеральном гемипарезе, нарастающих брадикардии и диспноэ, анизокории с мидриазом на стороне гематомы, смещении М-эха в сторону, противоположную гематоме, приступах джексоновской эпилепсии в противоположных конечностях, На каротидной ангиографии выявляется бессосудистая зона в виде “серпа” или “линзы” и смещение передней мозговой артерии в противоположную сторону. При подострой и хронической гематоме на глазном дне, как правило, выявляются признаки застоя. Подозрение на внутричерепную травматическую гематому является основанием для срочного выполнения магнитно-резонансной или рентгеновской компьютерной томографии, а при их отсутствии – каротидной ангиографии. При выявлении внутричерепной гематомы показана неотложная операция. С учетом ее локализации проводят либо костно-пластическую, либо резекционную трепанацию черепа. При субдуральных 119 гематомах в трепанационном окне видна синюшная напряженная непульсирующая твердая мозговая оболочка. Она вскрывается и из субдурального пространства удаляется кровь и сгустки, затем проводится гемостаз, ушивается твердая мозговая оболочка и укладывается костный лоскут, после чего восстанавливаются покровы черепа. На сутки в ране оставляется дренаж. Лишь при небольших объемах гематомы (до 30 мл) и в отсутствие дислокационных явлений при КТ контроле допустимо консервативное лечение. При внутримозговых гематомах показана трепанация черепа с рассечением вещества мозга и опорожнением гематомы. Иногда ограничиваются пункционной биопсией с аспирацией содержимого при условии, что удалено не менее 75 % объема и достигнута пульсация мозга. Позвоночно-спинномозговая травма. Позвоночно-спинномозговая травма встречается намного реже черепномозговой и составляет 1,5–4 % от общего числа всех травм. Преимущественный возраст пострадавших от 20 до 50 лет, 75 % из них мужчины. Летальность среди больных с повреждениями спинного мозга составляет 10,5 % у взрослых и 1,6–6 % у детей. Классификация. Все повреждения позвоночника, спинного мозга и конского хвоста в остром периоде делятся на закрытые и открытые. К открытым относятся такие повреждения, которые сопровождаются нарушением целости кожных покровов, в результате чего создается опасность инфицирования содержимого позвоночного канала, поэтому требуется проведение неотложных мероприятий по профилактике инфекционных осложнений. Закрытые повреждения по характеру травмы позвоночника подразделяются на: а. повреждения связочного аппарата (растяжение, разрыв связок без костных повреждений); б. перелом тел позвонков (линейный, компрессионный, оскольчатый, компрессионно-оскольчатый); в. перелом заднего полукольца позвонков (дуг, суставных, поперечных или остистых отростков); г. переломовывихи и вывихи позвонков, сопровождающиеся их смещением в той или иной плоскости и деформацией позвоночного канала; д. множественные повреждения. Кроме того, все закрытые повреждения позвоночника могут быть стабильными или нестабильными, при которых нарушается целость межпозвонковых суставов, дисков, связок, в результате чего может возникнуть смещение позвонков по отношению друг к другу. Закрытые травмы спинного мозга делятся на сотрясение, ушиб и сдавление спинного мозга. По уровню травмы спинного мозга и конского хвоста выделяют повреждение шейного, грудного, пояснично-крестцового отделов спинного мозга и корешков конского хвоста. Открытые повреждения делятся на проникающие (с нарушением целости твердой мозговой оболочки) и непроникающие (без ее нарушений). Наличие проникающего ранения устанавливается по наличию ликвореи или во время операции. По виду ранящего орудия все открытые повреждения подразделяют на неогнестрельные и огнестрельные. Последние, в свою очередь, делят на: а. сквозные ранения (раневой канал пересекает позвоночный); 120 б. слепые ранения (раневой канал слепо заканчивается в позвоночном, где находится инородное тело); в. касательные ранения (раневой канал разрушает одну из стенок позвоночного канала, но не проникает вглубь него); г. непроникающие ранения (раневой канал, проходя через костные структуры позвонка, не повреждает стенок позвоночного канала); д. паравертебральное ранение (раневой канал проходит рядом с позвоночником при этом не повреждая его костной ткани). Открытые травмы, как и закрытые, различаются по уровню повреждения спинного мозга на повреждения шейного, грудного, пояснично-крестцового отделов и корешков конского хвоста. Все открытые позвоночно-спинномозговые травмы могут приводить как к частичному повреждению спинного мозга, так и к полному его перерыву. Позвоночно-спинномозговая травма может быть изолированной и сочетанной, когда ей сопутствует повреждение органов брюшной или грудной клетки, переломы длинных костей, а также комбинированной, когда наряду с механическим повреждением позвоночника и спинного мозга имеется химическое, радиационное или термическое поражение. Сотрясение спинного мозга. Сотрясение характеризуется функциональными, обратимыми изменениями, которые после лечения полностью или почти полностью проходят в течение первых 5–7 суток. Клинически оно может проявляться сегментарными нарушениями в виде слабости каких-то групп мышц, снижения рефлексов и нарушений чувствительности в зоне подвергшихся травме сегментов спинного мозга. К сегментарным могут присоединяться легкие проводниковые нарушения в виде преходящих задержек мочи, слабости дистальных от уровня поражения спинного мозга мышечных групп. Сотрясение проявляется синдромом частичного нарушения проводимости спинного мозга. Синдрома полного нарушения проводимости спинного мозга при сотрясении фактически не бывает. Спондилограмма и анализ ликвора не изменены, проходимость субарахноидального пространства не нарушена. Ушиб спинного мозга. Ушиб спинного мозга характеризуется наряду с обратимыми, функциональными нарушениями появлением необратимых анатомических изменений в виде различной величины очагов кровоизлияния и ушиба, отека мозга и которые приводят к частичному повреждению или к полному анатомическому перерыву вещества мозга. Независимо от степени морфологических изменений в первые 2–3 недели после травмы наблюдается полное выпадение функций спинного мозга – паралич и анестезия ниже уровня ушиба, задержка мочи и кала. Через несколько дней часто присоединяются воспалительные и нейродистрофические осложнения: пневмония, пиелонефрит, пролежни. В ликворе наблюдается примесь крови, проходимость субарахноидального пространства не нарушена. Восстановление при ушибе спинного мозга начинается постепенно, спустя 2–5 недель. Сроки и степень восстановления зависят от тяжести ушиба. Сдавление спинного мозга. Сдавление спинного мозга в остром периоде травмы может быть обусловлено следующими причинами: 121 а. б. в. г. д. е. костными отломками или телами смещенных позвонков; мягкими тканями (обрывками связок, дисков); внутрипозвоночной гематомой; металлическим инородным телом; вследствие отека-набухания спинного мозга; сочетанием вышеперечисленных причин. В позднем периоде позвоночно-спинномозговой травмы сдавление спинного мозга может быть обусловлено рубцово-спаечными процессами, абсцессом, эпидуритом. Для диагностики сдавления используют спондилографию, ликвородинамические пробы, МРТ, миелографию. При сдавлении спинного мозга независимо от того, чем и в какой степени сдавливается спинной мозг, показано оперативное лечение в максимально ранние сроки, лучше в первые часы после травмы. Без устранения компрессии спинного мозга улучшения его функционального состояния не наступает. Нецелесообразной оказывается операция при наличии анатомического перерыва спинного мозга, но заведомо решить вопрос в дооперационный период о полном или частичном перерыве спинного мозга не представляется возможным. Размозжение спинного мозга. При размозжении спинного мозга, которое приводит к полному анатомическому перерыву, ниже уровня поражения наблюдается выпадение двигательных и чувствительных функций, отсутствует пузырный рефлекс, боль при сдавлении яичек, грубо страдает трофика. Восстановление утраченных функций спинного мозга не наступает. Осложнения при травме спинного мозга. Одним из ранних и тяжелых осложнений является травматический шок, который возникает обычно при сочетании повреждения позвоночника и спинного мозга. Из-за тяжелого расстройства трофики ниже уровня поражения спинного мозга у больных часто развиваются пролежни и мацерации. В ряде случаев они быстро инфицируются и ведут к возникновению сепсиса. На фоне паралитического состояния мочевого пузыря и задержки мочи, нарушения трофики стенок мочевого пузыря возникают цистит, пиелит, пиелонефрит. При травмах шейного отдела на фоне трофических расстройств в легких возникают бронхопневмонии, плевропневмонии с исходом в отек легких. Лечение. Выбор лечебных мероприятий определяется видом травмы, характером осложнений, временем, прошедшим с момента травмы. При оказании первой помощи в зависимости от тяжести состояния больного проводят борьбу с шоком и коллапсом, нарушением жизненно важных функций, в первую очередь дыхания и кровообращения. Транспортируют пострадавших на жестких носилках или на щите в положении лежа на спине при повреждении шейного отдела и на животе при повреждении грудного и поясничного. Лечебная тактика, то есть проведение только консервативной терапии или сочетание последней с операцией, определяется единственным критерием - наличием сдавления спинного мозга. Если оно имеется, то независимо от того, чем и в какой степени сдавлен спинной мозг, оперативное вмешательство обязательно показано в максимально ранние сроки, желательно в первые часы. Без устранения компрессии спинного мозга улучшения его функционального состояния не наступает. 122 Нецелесообразной операция оказывается в случае полного анатомического перерыва спинного мозга. Однако заранее решить вопрос о полном или частичном перерыве спинного мозга в дооперационном периоде не представляется возможным. Сущность операции заключается во вскрытии позвоночного канала путем ламинэктомии с последующей ревизией содержимого, удалением сгустков крови, отмыванием мозгового детрита, резекции компремирующих спинной мозг структур. Ламинэктомию заканчивают задним спондилодезом. В случаях сотрясения и легкого ушиба без повреждения позвоночника назначают средства повышаюшие обмен в нервной клетке, возбудимость и проводимость спинного мозга (аминалон, пармидин, галантамин, пирацетам, прозерин), рассасывающие средства (лидаза, алоэ, стекловидное тело, пирогенал). Большое внимание уделяют физиотерапии и ЛФК. Травма периферических нервов. Травматические повреждения нервных стволов конечностей встречаются преимущественно в молодом и среднем возрасте и, хотя не представляет угрозы для жизни больного, приводят к длительной потере трудоспособности, а в ряде случаев и к стойкой инвалидности. В 1982 году группой экспертов ВОЗ принята следующая классификация повреждений нервов: 1.Формы повреждений: перерыв, размозжение, ушиб, растяжение, сдавление с разрывом или отсутствием перерыва нервных стволов. 2.Макроскопические изменения: а. полный анатомический перерыв нерва; б. частичный анатомический перерыв нерва; в. внутриствольная неврома; г. отечность на уровне повреждения нерва без его перерыва; д. повреждения, при которых нерв визуально не изменен; 3.Микроскопические изменения: а. Нейротмезис – разрыв нерва с пересечением аксонов; б. Нейропраксия – сохранение непрерывности аксонов поврежденного нерва с нарушением проводимости; в. Аксонотмезис – разрушение аксонов, отсутствие аксоплазмы на месте повреждения с развитием нисходящего перерождения. Кроме того травмы могут быть открытые и закрытые. Повреждение нерва проявляется полным или частичным блоком проводимости, что выражается различной степенью нарушений двигательной, чувствительной вегетативной функций в зоне иннервации нерва ниже уровня повреждения. Иногда могут отмечаться симптомы раздражения в сфере чувствительности и вегетативных реакций. Диагноз повреждения нерва основывается на общеклинических данных и показателях электрофизиологических исследований. Анамнез в значительной мере дает возможность уточнить характер и механизм повреждения нерва. Осмотр пораженной конечности, расположение раны позволяют предположить, какой нерв (нервы) поврежден и какова глубина повреждения. В отличие от процесса репарации большинства других структур тела, для срастания проксимальной и дистальной культей нерва недостаточно заполнения промежутка между ними коллагеном с образованием рубца. Процесс заживления 123 должен проходить в организованной форме, позволяющей растущим группам аксонов проходить через зону восстановления, но также подключаться к дистальным культям двигательных и чувствительных волокон до того, как наступят необратимые атрофические изменения. Типы операций: Невролиз – освобождение нерва из окружающих рубцов, вызыающих его сдавление. Эндоневролиз (внутренний невролиз) – разделение пучков нерва после вскрытия эпиневрия. Выполняют с целью декомпрессии пучков и выяснения характера повреждения волокон нерва. Для предупреждения появления новых спаек и рубцов нерв укладывают в подготовленное ложе из здоровых тканей, производят тщательный гемостаз. Шов нерва. Показанием к сшиванию нерва является полный или частичный его перерыв со значительной степенью нарушения проводимости. Различают первичный шов нерва, осуществляемый одновременно с первичной хирургической обработкой раны, и отсроченный, выполняемый спустя 2–4 недели после обработки раны. При чистых ранах показан первичный шов нерва. Учитывая, что валлеровское перерождение в дистальном отрезке нерва происходит независимо от сроков сшивания нерва, функция нерва восстанавливается только после того, как регенерирующий аксон из центрального отрезка нерва прорастает в дистальном направлении весь периферический отрезок, вплоть до конечных ветвей и их рецепторов. Средняя скорость прорастания аксона 1–2 мм. в сутки. С целью поддержания оптимальных условий для этого процесса назначают ЛФК, массаж, электростимуляцию парализованных мышц, тепловые процедуры, а также лекарственные средства повышающие обмен в нервной клетке. Показания к хирургическому лечению неврологических проявлений остеохондроза позвоночника. Абсолютные показания: Острое развитие картины сдавления грыжей конского хвоста с двигательными, чувствительными и сфинктерными нарушениями. Острое или подострое сдавление спинного мозга. Относительные показания: Выраженный болевой синдром, не купирующийся всеми видами консервативной терапии. 1. 2. 3. 4. 5. 1. 2. 3. 124 Основная литература. Гусев Е.И., Гречко В.Е., Бурд Г.С. Нервные болезни: Учебник.- М.: Медицина, 1988. Мартынов Ю.С. Нервные болезни: Учебное пособие.- М.: Медицина, 1988. Мисюк Н.С., Гурленя А.М. Нервные болезни. Ч.1. Основы топической диагностики.- 2-е изд.- Мн.: Выш. шк., 1984. Мисюк Н.С., Гурленя А.М. Нервные болезни. Ч.2. Клиника, диагностика, лечение.- 2-е изд.- Мн.: Выш. шк., 1985. Болезни нервной системы. Руководство для врачей: Т1, Т2 / Н.Н. Яхно, Д.Р. Штульман, П.В. Мельничук и др.- М.: Медицина, 1995. Дополнительная литература Дуус П. Топический диагноз в неврологии. Анатомия. Физиология. Клиника: Пер. с англ.М.: ИПЦ “Вазар-ферро”, 1995. Коллинз Р.Д. Диагностика нервных болезней. Иллюстрированное руководство: Пер. с англ.- М.: Медицина, 1986. Неврология детского возраста: анатомия и физиология нервной системы, методы 4. 5. 6. 7. исследования, клиническая синдромология: Учебное пособие для ин-тов усоверш. врачей / Под ред. Г.Г. Шанько, Е.С. Бондаренко.- Минск: Выш. шк., 1985. Сандригайло Л.И. Вспомогательные методы диагностики в невропатологии и нейрохирургии: Атлас / Под ред. И.П. Антонова.- Минск: Выш. шк., 1986. Скоромец А.А., Скоромец Т.А. Топическая диагностика заболеваний нервной системы: Руководство для врачей.- СПб.: Политехника, 1996. Справочник по неврологии / Под ред. Е.В. Шмидта, Н.В. Верещагина.- М.: Медицина, 1989. Шток В.Н. Фармакотерапия в неврологии: Справочник.- М.: Медицина, 1995. 125 ОГЛАВЛЕНИЕ ТЕМА: ОРГАНИЗАЦИЯ ДВИГАТЕЛЬНОЙ СФЕРЫ ЧЕЛОВЕКА. СИНДРОМЫ ДВИГАТЕЛЬНЫХ РАССТРОЙСТВ. ___________________________________________ 2 Анатомия проводящих путей произвольных движений. _________________________________ 2 Рефлексы. _________________________________________________________________________ 3 Расстройства рефлекторной деятельности. ____________________________________________ 4 Расстройства движения. ____________________________________________________________ 5 ТЕМА: ЧУВСТВИТЕЛЬНОСТЬ И ЕЕ РАССТРОЙСТВА. _________________________ 7 Чувствительность. _________________________________________________________________ 7 Проводящие пути глубокой и поверхностной чувствительности. _________________________ 8 Расстройства чувствительности. _____________________________________________________ 9 ТЕМА: СПИННОЙ МОЗГ. ПЕРИФЕРИЧЕСКАЯ НЕРВНАЯ СИСТЕМА. __________ 11 Анатомия спинного мозга. _________________________________________________________ 11 Периферическая нервная система. __________________________________________________ 12 ТЕМА: ЧЕРЕПНЫЕ НЕРВЫ. ________________________________________________ 14 Клиническая анатомия черепных нервов. ____________________________________________ 14 Глазодвиательный нерв (III пара). __________________________________________________ 14 Блоковый нерв (IY пара). __________________________________________________________ 15 Отводящий нерв (YI пара). _________________________________________________________ 15 Методика исследования функции нервов-глазодвигателей._____________________________ 15 Неврологические синдромы поражения нервов-глазодвигателей. _______________________ 15 Тройничный нерв (Yпара). _________________________________________________________ 15 Лицевой нерв (YIIпара). ___________________________________________________________ 16 Языкоглоточный нерв (IX пара). ____________________________________________________ 17 Блуждающий нерв (X пара). ________________________________________________________ 17 Подъязычный нерв (XII пара). ______________________________________________________ 18 Бульбарный и псевдобульбарный паралич. __________________________________________ 19 Добавочный нерв (XI пара). ________________________________________________________ 19 ТЕМА: ГОЛОВНОЙ МОЗГ. ВЫСШИЕ МОЗГОВЫЕ ФУНКЦИИ. ОРГАНЫ ЧУВСТВ. __________________________________________________________________________ 21 Анатомия коры головного мозга. ___________________________________________________ 21 Локализация функций в коре головного мозга. _______________________________________ 21 Проекционные и ассоциативные центры. ____________________________________________ 22 Гнозис и праксис. Их расстройства. _________________________________________________ 23 126 Речевая функция, расстройства речи. ________________________________________________ 23 Симптомокомплексы поражения отдельных долей головного мозга. _____________________ 23 Органы чувств (I,II и VIII пары черепных нервов). ____________________________________ 24 I пара – обонятельный._____________________________________________________________ 24 II пара – зрительный нерв. _________________________________________________________ 25 VIII пара – предверно-улитковый нерв. ______________________________________________ 25 Краткая клиническая анатомия и физиология мозгового ствола. ________________________ 26 ТЕМА: ЭКСТРАПИРАМИДНАЯ СИСТЕМА, МОЗЖЕЧОК. _______________________28 Анатомия и физиология мозжечка. __________________________________________________ 28 Экстрапирамидная система, симптомы поражения. ___________________________________ 30 Синдромы поражения экстрапирамидной системы. ___________________________________ 31 ТЕМА: ЛИКВОР И ЛИКВОРООБРАЩЕНИЕ. МЕНИНГЕАЛЬНЫЙ СИНДРОМ. ВЕГЕТАТИВНАЯ НЕРВНАЯ СИСТЕМА. ______________________________________33 Оболочки мозга. Ликвор. Ликворообращение. ________________________________________ 33 Менингеальный синдром. __________________________________________________________ 34 Вегетативная нервная система. (ВНС). _______________________________________________ 34 Вегетативная иннервация глаза. ____________________________________________________ 34 ТЕМА: ВОСПАЛИТЕЛЬНЫЕ ЗАБОЛЕВАНИЯ НЕРВНОЙ СИСТЕМЫ. ___________36 Распространённость менингитов. ___________________________________________________ 36 Клещевой энцефалит. ______________________________________________________________ 37 Эпидемический энцефалит. _________________________________________________________ 38 Гриппозный энцефалит. ____________________________________________________________ 39 Менингиты. ______________________________________________________________________ 40 Бактериальные формы менингитов. _________________________________________________ 41 Вторичные гнойные менингиты. ____________________________________________________ 41 Вирусные формы менингитов. ______________________________________________________ 43 Клинические проявления ВИЧ-инфекции и СПИД в неврологии. _______________________ 44 ТЕМА: СОСУДИСТЫЕ ЗАБОЛЕВАНИЯ НЕРВНОЙ СИСТЕМЫ. _________________48 Классификация сосудистых заболеваний головного мозга. _____________________________ 48 Этиопатогенез острых нарушений мозгового кровообращения. _________________________ 49 Транзиторные ишемические атаки. __________________________________________________ 50 Гипертонические церебральные кризы. ______________________________________________ 51 Ишемический инсульт тромботического генеза. _______________________________________ 51 Ишемический нетромботический инсульт. ___________________________________________ 51 127 Геморрагический инсульт. _________________________________________________________ 51 Субарахноидальное кровоизлияние. _________________________________________________ 51 План обследования больных с инсультами.___________________________________________ 53 Принципы лечения инсультов. _____________________________________________________ 54 ТЕМА: ХРОНИЧЕСКИЕ ПРОГРЕССИРУЮЩИЕ И ДЕМИЕЛИНИЗИРУЮЩИЕ ЗАБОЛЕВАНИЯ НЕРВНОЙ СИСТЕМЫ. ПОРАЖЕНИЕ НЕРВНОЙ СИСТЕМЫ ПРИ СОМАТИЧЕСКИХ ЗАБОЛЕВАНИЯХ. ________________________________________ 56 Сирингомиелия. __________________________________________________________________ 57 Демиелинизирующие заболевания нервной системы. __________________________________ 58 Рассеянный склероз._______________________________________________________________ 59 Острая демиелинизирующая полирадикулоневропатия Гийена-Барре. __________________ 61 Подострый склерозирующий панэнцефалит. _________________________________________ 62 Болезнь Шильдера. ________________________________________________________________ 62 Амиотрофический боковой склероз. _________________________________________________ 63 Медленные инфекции нервной системы. _____________________________________________ 64 Нервная система при болезнях внутренних органов. ___________________________________ 64 Нервная система при болезнях сердца и магистральных сосудов ________________________ 65 Нервная система при болезнях легких. _______________________________________________ 66 Нервная система при болезнях печени. ______________________________________________ 67 Нервная система при болезнях почек. _______________________________________________ 67 Нервная система при болезнях поджелудочной железы. ________________________________ 68 Нервная система при болезнях желудочно-кишечного тракта. __________________________ 69 Нервная система при болезнях органов малого таза, беременности и климаксе. ___________ 69 Нервная система при болезнях крови и кроветворных органов. _________________________ 70 Нервная система при болезнях соединительной ткани._________________________________ 71 Нервная система при злокачественных новообразованиях. _____________________________ 71 Детский церебральный паралич. ____________________________________________________ 73 ТЕМА: ЭПИЛЕПСИЯ И СУДОРОЖНЫЕ СОСТОЯНИЯ. ЗАБОЛЕВАНИЯ ВЕГЕТАТИВНОЙ НЕРВНОЙ СИСТЕМЫ. ____________________________________ 75 Эпилепсия. _______________________________________________________________________ 76 Мигрень. _________________________________________________________________________ 77 Кластерная головная боль. _________________________________________________________ 80 Головная боль напряжения. ________________________________________________________ 81 Болезнь Меньера. _________________________________________________________________ 81 Синдром вегетативной дистонии. ___________________________________________________ 82 128 Вегетативные кризы. ______________________________________________________________ 82 ТЕМА: НАСЛЕДСТВЕННЫЕ ЗАБОЛЕВАНИЯ НЕРВНОЙ СИСТЕМЫ. ___________84 Миодистрофии. ___________________________________________________________________ 84 Первичная прогрессирующая мышечная дистрофия – миопатия. _______________________ 84 Ювенильная (поясноконечностная) форма Эрба-Ротта. ________________________________ 85 Псевдогипертрофическая форма Дюшенна.___________________________________________ 85 Плечелопаточно-лицевая форма Ландузи-Дежерина. __________________________________ 85 Окулярная миопатия. ______________________________________________________________ 85 Лопаточно-перонеальная форма. ____________________________________________________ 85 Дистальная миопатия. _____________________________________________________________ 86 Спинальные амиотрофиии. _________________________________________________________ 86 Болезнь Верднига-Гоффмана (острая злокачественная инфантильная спинальная амиотрофия). _____________________________________________________________________ 86 Болезнь Кугельберга-Веландер (ювенильная форма спинальной амиотрофии). ___________ 87 Бульбоспинальная амиотрофия с глухотой (синдром Виалетто-ван Лэре). ________________ 87 Спинальные амиотрофии взрослых (бульбоспинальная амиотрофия Кеннеди, дистальная форма, скапулоперонеальная, окулофарингеальная, мономелическая). __________________ 87 Невральная амиотрофия (болезнь Шарко-Мари). _____________________________________ 87 Миотония. ________________________________________________________________________ 88 Пароксизмальная миоплегия. _______________________________________________________ 88 Миастения. _______________________________________________________________________ 89 Семейная атаксия Фридрейха. ______________________________________________________ 93 Наследственная мозжечковая атаксия Пьера Мари. ___________________________________ 93 Семейная спастическая параплегия (болезнь Штрюмпеля). ____________________________ 94 Гепатоцеребральная дистрофия. ____________________________________________________ 94 Хорея Гентингтона.________________________________________________________________ 96 Болезнь Паркинсона. ______________________________________________________________ 97 ТЕМА: ОПУХОЛИ НЕРВНОЙ СИСТЕМЫ. ___________________________________100 Опухоли мозга и периферических нервов. ___________________________________________ 101 Абсцессы головного мозга. ________________________________________________________ 109 Гидроцефалия. ___________________________________________________________________ 110 Паразитарные заболевания головного мозга. ________________________________________ 111 Эхинококкоз. ____________________________________________________________________ 111 Артериальные аневризмы сосудов головного мозга. __________________________________ 112 Артериовенозные аневризмы.______________________________________________________ 113 129 ТЕМА : ТРАВМАТИЧЕСКИЕ ПОВРЕЖДЕНИЯ НЕРВНОЙ СИСТЕМЫ. ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ НЕВРОЛОГИЧЕСКИХ ПРОЯВЛЕНИЙ ОСТЕОХОНДРОЗА ПОЗВОНОЧНИКА. ______________________________________ 114 Черепно-мозговая травма._________________________________________________________ 115 Сотрясение головного мозга. ______________________________________________________ 117 Ушиб головного мозга. ___________________________________________________________ 117 Ушиб головного мозга легкой степени. _____________________________________________ 118 Ушиб мозга средней тяжести ______________________________________________________ 118 Тяжелый ушиб мозга._____________________________________________________________ 118 Диффузное аксональное повреждение мозга._________________________________________ 118 Сдавление головного мозга. _______________________________________________________ 119 Позвоночно-спинномозговая травма. _______________________________________________ 120 Сотрясение спинного мозга. _______________________________________________________ 121 Ушиб спинного мозга. ____________________________________________________________ 121 Сдавление спинного мозга. ________________________________________________________ 121 Размозжение спинного мозга. ______________________________________________________ 122 Травма периферических нервов. ___________________________________________________ 123 130