МЕТОД №2: ПЕРИТОНЕАЛЬНЫЙ ДИАЛИЗ • Введение
advertisement

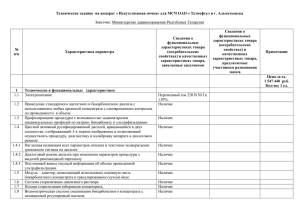
МЕТОД №2: ПЕРИТОНЕАЛЬНЫЙ ДИАЛИЗ Введение Анатомические основы перитонеального диализа Физиология перитонеального диализа Основные факторы, влияющие на скорость диффузии Ультрафильтрация Клиренс ПАПД Доза ПАПД Введение В данной главе мы поставим перед собой задачу объяснить лишь общие принципы перитонеального диализа в его наиболее популярном виде. Речь пойдет о постоянном амбулаторном перитонеальном диализе (ПАПД). Сегодня способов замещения утраченной функции почек, кроме гемодиализа и перитонеального диализа, не существует. Наша цель - показать весьма ограниченные возможности перитонеального диализа в коррекции уремии, дабы читатель не обольщался ложной дешевизной, кажущейся простотой и, главное, сильно преувеличенной эффективностью этого метода. Анатомические основы перитонеального диализа Общая площадь мезотелия брюшины составляет 2 м2 и приблизительно равна площади поверхности тела. В нормальных условиях брюшина представляет собой гладкую, тонкую оболочку, покрывающую внутренние органы и стенки брюшной полости (рис. 16-1). Рис. 16-1. Анатомия брюшины. Любопытно, что площадь брюшины впервые точно определил г-н P.V. Putiloff, в 1884 г. сделавший доклад на заседании Сибирского отделения Русского географического общества. Результаты его исследования подтвердились почти 100 лет спустя. Функциональной частью брюшины является тот ее участок, который разделяет кровь и диализирующий раствор. Для проникновения какого-либо метаболита из крови в диализат ему требуется преодолеть следующие слои (рис. 16-2). капиллярная кровь; эндотелий капилляров; базальная мембрана капилляров; перитонеальный интерстиций; мезотелий брюшины; неподвижные слои диализата. Рис. 16-2. Анатомическое строение перитонеальной мембраны. Перитонеальная мембрана - непростая тканевая многослойная структура. Состояние каждого из перечисленных слоев может оказывать влияние на эффективность перитонеального диализа. Мезотелий брюшины представляет собой клетки с микроворсинами, которые очень реактивны ко всевозможным факторам (рис. 16-3). Рис. 16-3. Функциональное строение мезотелия. В отличие от мембраны гемодиализатора, проницаемость которой и строение пор достаточно стабильны и прогнозируемы, перитонеальная мембрана имеет очень большой диапазон пор, функциональное состояние которых может меняться весьма быстро (рис. 16-4). Рис. 16-4. Поры перитонеальной мембраны. Кровоток через кровеносную систему внутренних органов составляет около 1200 мл/мин, что равно нормальному почечному кровотоку. Фактически же в этом процессе участвуют только капилляры брюшины, кровоток через которые составляет примерно 40 мл/мин. Поэтому высокий клиренс во время перитонеального диализа в принципе невозможен. Состояние микроциркуляции брюшины играет наибольшую роль в перитонеальном диализе. Физиология перитонеального диализа Перитонеальный диализ осуществляется путем введения в полость брюшины от 1 до 3 л декстрозосодержащего солевого раствора. Вследствие диффузии и ультрафильтрации токсичные метаболиты проникают в диализат из окружающих тканей. Удаление из организма отработанных продуктов и избытка жидкости происходит во время дренирования диализата. Один цикл обмена диализата состоит из следующих этапов: инфузии (вливания); экспозиции (выдержки); эксфузии (дренирования). Диффузия является основным механизмом перитонеального диализа, в котором брюшина выступает как полупроницаемая мембрана. На рис. 16-5 Рис. 16-5. Насыщение перитонеального диализата мочевиной, креатинином и витамином В12 в зависимости от времени экспозиции диализата в полости брюшины. показан процесс диффузии мочевины, креатинина и витамина B12 в перитонеальный диализат. Следует обратить внимание на то, что уже к концу 6-го часа экспозиции происходит выравнивание концентраций метаболитов в диализате и плазме. Это означает, что с точки зрения клиренса экспозиция диализата свыше 6 ч практически ничего не дает, т.е. при ПАПД производить за сутки более 5 обменов не имеет смысла. На рис. 16-5 представлен вариант насыщения диализата метаболитами, близкий к нормальному. Но в реальной практике в зависимости от состояния перитонеальной мембраны насыщение диализата мочевиной может существенно отставать от нормы (рис. 16-6). Рис. 16-6. Насыщение перитонеального диализата мочевиной при высоком и низком транспорте. Это же касается и креатинина. При плохом транспорте даже при 6-часовой выдержке отношение D/P едва превышает 0,5 (рис. 16-7). Рис. 16-7. Насыщение перитонеального диализата креатинином при высоком и низком транспорте. Основные факторы, влияющие на скорость диффузии Концентрационный градиент По мере того как концентрация метаболита, например мочевины, в перитонеальном диализате возрастает, скорость ее поступления в диализат снижается. Уже ко 2-му часу выдержки диализата в полости брюшины кривая увеличения концентрации мочевины в диализате становится более пологой, а на 9-м часу выдержки, концентрация мочевины в диализате равна ее концентрации в крови, и процесс диффузии мочевины прекращается. Молекулярная масса Малые молекулы диффундируют с большей скоростью, чем крупные. Мочевина с относительной молекулярной массой 60 Д существенно быстрее проникает в диализат, чем креатинин (130 Д) и витамин B12 (1352 Д). В противоположность гемодиализу, при котором мембрана имеет строго определенные параметры проницаемости, брюшина может пропускать в диализат даже белки массой до 30 000 Д, хотя и в небольших количествах. Попадание белка в диализат в принципе явление нежелательное. Поэтому потеря белка во время перитонеального диализа должна компенсироваться диетой. С другой стороны, не исключено, что с белком в диализат могут попадать токсины, прочно связанные с белками. Сопротивление мембраны При различных заболеваниях ткани брюшины могут изменять свою проницаемость и оказывать влияние на эффективность перитонеального диализа. Острый перитонит значительно увеличивает проницаемость тканей брюшины для воды и метаболитов. И, напротив, фиброзное утолщение брюшины - так называемый "перитонеальный склероз" - приводит к существенному уменьшению транспорта воды и метаболитов. Ультрафильтрация Основным способом выведения из организма избытка жидкости во время перитонеального диализа является осмотическая ультрафильтрация. В зависимости от клинической ситуации используют диализаты с содержанием декстрозы 1,5, 2,5 и 4,25%. Декстроза представляет собой d-изометр глюкозы. Осмотический эффект декстрозы является транзиторным и снижается по мере того, как глюкоза абсорбируется из перитонеального диализата (рис. 16-8). Рис. 16-8. Эффект осмотической ультрафильтрации перитонеального диализата в зависимости от концентрации Если концентрации декстрозы в крови и диализате равны, осмотическая ультрафильтрация прекращается. Максимальный эффект осмотической ультрафильтрации достигается примерно на 3-5-м часу выдержки. Объем ультрафильтрации рассчитывается как разность между объемом инфузии и эксфузии. В отличие от гемодиализа, когда можно точно установить и даже программировать ультрафильтрацию, при ПАПД этот процесс менее управляем. А если сильно запоздать с началом эксфузии, можно получить эффект абсорбции в кровь перитонеального диализата. Добавление глюкозы в качестве осмотического агента в перитонеальный диализат абсолютно необходимо даже у тех больных, которые не имеют избытка жидкости. При отсутствии осмотического агента перитонеальный диализат абсорбируется больным, что приводит к перегрузке жидкостью. С абсорбцией глюкозы из перитонеального диализата тоже не все однозначно. При хорошем транспорте глюкоза очень быстро реабсорбируется (рис. 16-9); Рис. 16-9. Абсорбция глюкозы из перитонеального диализата при хорошем и недостаточном транспорте. при функциональной недостаточности перитонеальной мембраны абсорбция глюкозы сильно замедлена. Перитонеальный диализат, введенный в полость брюшины, вызывает повышение интраабдоминального гидростатического давления, величина которого зависит от объема введенной жидкости, габаритов тела пациента, его положения. Однако объем гидростатической ультрафильтрации незначителен, и в практической работе эффектом гидростатической ультрафильтрации пренебрегают. Клиренс ПАПД Попробуем рассчитать клиренс ПАПД по мочевине. Например, больному весом 55 кг проводится ПАПД по 4 двухлитровых обмена в сутки. Средняя суточная ультрафильтрация составляет 1,5 л. Каков клиренс мочевины и недельный Kt/V? Решаем по Малинину и Буренину: 1) Сколько литров инфузируют больному в сутки? 2 л х 4 = 8 л. 2) Сколько литров эксфузируют из полости брюшины в сутки? 8 л + 1,5 л фильтрата = 9,5 л. 3) Сколько литров эксфузируют в неделю? 9,5 л х 7 сут = 66,5 л/нед. 4) Каков клиренс мочевины? Так как концентрация мочевины в эксфузате почти равна концентрации мочевины в плазме, то объём недельной эксфузии и будет клиренсом мочевины, т.е. 66,5 л/нед, или, что более привычно: 6,6 мл/мин. Итак, клиренс ПАПД по мочевине составляет около 6,6 мл/мин. Не густо! Поэтому остаточная функция почек имеет большое значение для расчета дозы диализа при ПАПД. В самом деле, перитонеальный диализ хорош, если функция почек полностью не утрачена. Далее: 5) Каков объём пространства распределения мочевины? 55 л х 60% = 33 л. 6) Каков недельный Kt/V? 66,5 ? 33 = 2,02. Итак, при перитонеальном диализе Kt/V=2,02. Но, подчеркиваем, - это недельный индекс!!! Доза ПАПД Очевидно, что оценка диализной дозы по Kt/V при ПАПД производится несколько иначе, чем при лечении трехразовым гемодиализом, когда Kt/V > 1,3 считается достаточной дозой. А недельный индекс приличного гемодиализа составляет 3,9. Пристойная эффективность ПАПД достигается при недельном Kt/V = 2. Но, как и при лечении гемодиализом, при ПАПД при расчете дозы исходят из веса больного (рис. 16-10). Номограмма составлена, исходя из допущения, что остаточная функция почек равна нулю, средняя суточная ультрафильтрация - около 1,5 л, а экспозиция диализата - около 5 ч, чтобы D/P = 1,0 (D - концентрация мочевины в дренируемом диализате, Р - концентрация мочевины в плазме). Рис. 16-10. Прескрипция ПАПД. Из номограммы следует: стандартная схема ПАПД (4 обмена по 2,0 л) является достаточной только для больных весом не более 55 кг; больным, имеющим вес от 55 до 75 кг, предпочтительно производить по 5 двухлитровых обменов в сутки или по 4 обмена мешками емкостью 2,5 л; пациент весом более 75 кг нуждается в использовании мешков большего объема - по 2,5 и 3,0 л. Мешки большего объема в полость брюшины инфузировать опасно; больным весом более 90 кг едва ли можно осуществить адекватный ПАПД при отсутствии резидуальной функции почек. Читателю следует уяснить, что ПАПД в подборе адекватной диализной дозы имеет очень большие ограничения в отличие от гемодиализа. Кроме того, номограмма рассчитана на нормальное функциональное состояние перитонеальной мембраны. В реальной практике, как мы уже говорили, все может быть совсем по-другому. По проницаемости брюшина соответствует мембранам хай-флакс, поэтому при любом варианте перитонеального диализа происходит существенная потеря собственных белков в диализат. Естественно, что больные на ПАПД нуждаются в усиленном белковом питании. Перитонеальный диализ хорош, если брюшина интактна и имеется ощутимая остаточная функция почек. Поэтому четырехлетняя выживаемость при лечении гемодиализом существенно выше, чем при перитонеальном диализе (рис. 16-11). Рис. 16-11. Сравнение четырехлетней выживаемости при лечении гемодиализом и перитонеальным диализом. И еще: как ни хорош перитонеальный диализ, он неизбежно заканчивается гемодиализом. Брюшина не вечна и с течением времени становится только хуже. Поэтому заблаговременно наложите больному фистулу.