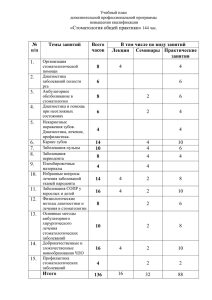
Ортопедические принципы лечения заболеваний
advertisement

МИНИСТЕРСТВО ОБРАЗОВАНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ КАБАРДИНО-БАЛКАРСКИЙ ГОСУДАРСТВЕННЫЙ УНИВЕРСИТЕТ им. Х.М. БЕРБЕКОВА И.А Кучмезов, Э.Б Иттиев. ОРТОПЕДИЧЕСКИЕ ПРИНЦИПЫ ЛЕЧЕНИЯ ЗАБОЛЕВАНИЙ ПАРОДОНТА Рекомендовано Редакционно-издательским советом университета в качестве методического пособия для студентов обучающихся по специальности « Стоматология» ЧАСТЬ 2 НАЛЬЧИК 2004 УДК 617, 3 (75) ББК 54. 58 Я 73 Рецензент: заведующий кафедрой клинической стоматологии и имплантологии. Федеральное управление "Медбиоэкстем" при Минздраве РФ Центральная стоматологическая поликлиника, доктор медицинских наук, профессор В.Н. Олесова Составители: Кучмезов И.А, Иттиев Э.Б. Ортопедические принципы лечения заболеваний пародонта. Методическое пособие. Нальчик: Каб. Балк. ун-т, 2004. 77 стр. Целью методического пособия является ознакомление студентов с изменениями, происходящими в зубочелюстной системе в результате заболеваний тканей пародонта. Даны основные принципы и методы лечения заболеваний пародонта. Использованы материалы из отечественных и зарубежных литературных источников. Предназначено для студентов 4-го курса медицинского факультета специальности "Стоматология". Рекомендовано РИСом университета © Кабардино-Балкарский государственный университет им. Х.М. Бербекова, 2004 Практическое занятие № 8 Тема занятия: ортопедические методы лечения очагового пародонтита при сохраненных зубных рядах. Анализ одонтопародонтограммы. Несъемные и съемные виды шин и протезов. Цель занятия: научиться ортопедическим методам лечения очагового пародонтита при сохраненных зубных рядах, ознакомиться с одонтопародонтограммой, освоить возможности применения съемных и несъемных шин при лечении очагового пародонтита. Содержание занятия. Лечение очагового пародонтита должно быть комплексным. Терапевтические методы направлены на снятие воспалительных процессов и факторов, поддерживающих это воспаление (местное лечение). Общего лечения при очаговом пародонтите не требуется, так как процесс имеет местный характер. Ортопедические лечебные мероприятия направлены на: устранение причин, вызвавших очаговый пародонтит; шинирование зубов, пораженных очаговым пародонтитом; предупреждение функциональной перегрузки пародонта здоровых зубов. Устранение только причин, вызвавших поражение пародонта при развившейся стадии очагового пародонтита, не эффективно из-за потери или значительного снижения резервных сил пародонта зубов, вовлеченных в процесс. При этом даже нормальное давление при жевании является чрезмерным раздражителем, поддерживающим и усугубляющим течение деструктивных процессов пародонта. Для лечения очагового пародонтита необходимо использовать лечебные аппараты, которые: а) снимают травмирующее действие на пародонт жевательного давления; б) равномерно распределяют это давление на пародонт пораженных зубов, а в случае отсутствия резервных сил объединяют их в единый блок с зубами, пародонт которых имеет резервные силы; в) создают равновесие функциональных возможностей пародонта пораженного участка и пародонта антагонирующих зубов. Клинические основы выбора лечебного аппарата - учет результатов клинического исследования больного: вид прикуса, состояние органов полости рта, зубочелюстной системы, слизистой оболочки, твердых тканей зубов и т. д. Биологические основы - учет резервных сил пародонта антагонирующих групп зубов, участвующих в жевании. Количество зубов, которое необходимо включить в блок (вид стабилизации) зависит от топографии и протяженности дефекта, степени атрофии костной ткани пародонта опорных зубов и зубов антагонирующей челюсти. Чем больше протяженность дефекта, тем большее количество зубов должно быть включено в блок. Чем больше атрофия костной ткани пародонта опорных зубов, тем больше должно быть включено в блок зубов данной челюсти. В отношении учета состояния пародонта зубов противоположной челюсти закономерность обратная: чем меньше атрофия костной ткани пародонта одной челюсти, тем больше зубов должно быть включено в блок на антагонирующей челюсти. Индивидуально для каждого больного решить вопрос о количестве зубов, которое необходимо включить в блок, помогает одонтопародонтограмма - запись состояния костной ткани пародонта зубов верхней и нижней челюстей в условных коэффициентах. Значение пародонтограммы: дает представление о состоянии опорного аппарата функционально ориентированных групп зубов (передние зубы, боковые справа и слева), а также всех зубов верхней и нижней челюсти; дает возможность оценить соотношение выносливости пародонта к нагрузке антагонирующих групп зубов, определить локализацию травматических узлов, функциональных центров; позволяет выбрать протяженность шинирующего аппарата, протеза с учетом состояния пародонта, уменьшает число ошибок в выборе вида стабилизации, уменьшает вероятность возникновения зубопротезного травматизма; позволяет осуществлять динамическое наблюдение за состоянием пародонта (например, при повторении записей пародонтограммы в различные сроки после ортопедического лечения); позволяет составить прогноз развития заболевания пародонта. Анализ пародонтограммы проводят после записи коэффициентов остаточной выносливости пародонта зубов верней и нижней челюсти, сложения этих коэффициентов по группам зубов. Затем определяют соотношение выносливости пародонта антагонирующих групп зубов, что позволяет выявить локализацию травматических узлов (участков зубных рядов, где жевание происходит с травмой пародонта), функциональных центров (участков зубных рядов, где жевание не сопровождается травмой пародонта). После этого, учитывая состояние пародонта, приступают к выбору протяженности ортопедических аппаратов, позволяющих снять травматическую перегрузку зубов, распределить жевательное давление, предотвратить дальнейшее разрушение зубочелюстной системы. Очаговый пародонтит в группе фронтальных зубов при глубоком резцовом перекрытии, прогении и при патологической стираемости группы жевательных зубов является прямым следствием изменений, развивающихся в пародонте под влиянием патологической нагрузки. В тех случаях, когда путем ортодонтического лечения удалось устранить аномалию зубных рядов и прикуса, вызвавшую появление прямого травматического узла, переходят к применению постоянной шины для иммобилизации пораженных зубов и перераспределения давления при жевании. Наблюдения показывают, что шина, объединяющая только группу резцов, не эффективна. Если пародонт клыков поражен на половину длины лунки, необходимо включить в блок один или два первых премоляра. Для шинирования резцов с атрофией пародонта II -III степени могут быть использованы несъемные шины любых конструкций, а также система спаянных коронок с облицовкой на всю группу фронтальных зубов, в том числе шина из цельнолитых вкладок со штифтами (шина Мамлока). Шинирование зубов с помощью съемных протезов имеет преимущество перед несъемными, так как не требуется препарирования интактных зубов. Кроме того, исключается травма десны краем коронки, что имеет существенное значение при заболеваниях пародонта. Эти преимущества съемных шин реализуются при условии и обоснованности выбранной для шинирования конструкции и высокой точности ее изготовления, так как: необходимость неоднократного снятия и наложения шины при затруднениях этих манипуляций ведет к перегрузке пародонта; неточность в исполнении некоторых элементов (кламмеров Роуча, вестибулярных отростков многозвеньевых кламмеров) не обеспечивает надежной стабилизации зубов; изготовление перекидных кламмеров без элементов окклюзионной накладки ведет к раздвижению и перемещению зубов. Разобрав шинирующие элементы в съемных протезах, применяемых при лечении заболеваний пародонта, ассистент на конкретных примерах (разбор историй болезни, данных рентгенограмм и пародонтограмм) разъясняет терапевтическое значение наиболее типичных и распространенных съемных шин, применяемых при лечении травматических узлов. При этом необходимо, в зависимости от степени подвижности зубов, внести коррективы в степень прилегания дуги к слизистой оболочке, в расположение дуги и дуговых элементов по отношению к десневому краю. Необходимо подчеркнуть и продемонстрировать на конкретных примерах (модели, конструкции протезов, рентгенограммы, диапозитивы) возможность и показания к сочетанному применению съемного и несъемного видов шинирования при лечении одного и того же пациента. Вопросы для контроля исходного уровня знаний. 1. Этиология, патогенез, клиника заболеваний тканей пародонта. 2. Особенности клинического течения очагового пародонтита. 3. Методы обследования больных с очаговым пародонтитом. 4. Принципы комплексного лечения больных с заболеваниями тканей пародонта. Ортопедические методы лечения очагового пародонтита при сохраненных зубных рядах. Ортопедические лечебные мероприятия: 1) устранение причин, вызвавших очаговый пародонтит; 2) шинирование зубов, пораженных очаговым пародонтитом при снижении или полной потере резервных сил пародонта; 3) предупреждение функциональной перегрузки пародонта опорных зубов. Средства и условия лечения. 1) устранение аномалий развития зубов и зубных рядов; 2) исправление нерационального протезирования; 3) исправление невыверенных окклюзионных соотношений; 4) устранение хронической профессиональной травмы; 5) устранение ослабления морфологического субстрата за счет удаления зубов и измененных функциональных соотношений зубных рядов; 6) устранение перераспределения функции на определенную группу зубов или ее характера из-за: воспалительных процессов кариозного происхождения, потери группы зубов, локализованной патологической стираемости, устранение неправильно изготовленных вкладок, коронок, восстановление анатомической формы зубов. Шинирование производят с помощью съемных и несъемных шин из металла, пластмассы, металлопластмассы, металлокерамики. Тщательное выявление резервных сил пораженных зубов и равномерное распределение жевательной нагрузки между пораженными и здоровыми зубами согласно результатов анализа одонтопародонтограммы. Критерии и формы самоконтроля качества проводимого лечения. Локальные поражения пародонта, обусловленные развитием патологической функциональной перестройки под влиянием функций (1-6): Устранение только причин, вызвавших поражение пародонта, при развившейся стадии очагового пародонтита из-за потери или незначительного снижения резервных сил является недостаточным. При этом даже нормальное давление при жевании является чрезмерным раздражителем, поддерживающим и усугубляющим течение деструктивных процессов в пародонте. Действие шинирующих лечебных аппаратов при пародонтите: 1) снимают патологическое действие жевательного давления; 2) равномерно распределяют жевательное давление на пародонт пораженных зубов, а в случае, отсутствия резервных сил, объединяют их в единый блок с зубами, пародонт которых имеет резервные силы; 3) создают равновесие функциональных возможностей пародонта пораженного участка и антагонирующих групп зубов. 4) способствуют снятию патологической подвижности зубов, вовлеченных в процесс. В зависимости от величины и локализации очагового пародонтита включают в шину часть здоровых зубов или все имеющиеся на челюсти зубы. Виды шин, применяемых для лечения очагового пародонтита при сохраненных зубных рядах. Шины из металла на витальных зубах. Шины на фронтальных зубах: кольцевая полукольцевая колпачковая коронковая из полукоронок модифицированная шина Оксмана из полукоронок шина Курляндского Шины на боковых зубах: коронковая из спаянных экваторных коронок из вкладок шина Оксмана для боковых зубов. Шины на депульпированных зубах: Шины из пластмассы на фронтальных зубах: армированная Христозова, Боянова армированная по Эльбрехту на микроштифтах (цельнолитая) из спаянных коронок с облицовкой из металлопластмассы Шины из металла на фронтальных зубах : Мамлока Мидела-Секи комбинированные (штифты в полости зуба и вне ее) Бруна балочная со штифтами в каналах зубов. Съемные шины: Эльбрехта Грозовского с дентоальвеолярными Т-образными кламмерами цельнолитая с вестибулярными отростками Шпренга Ван-Тиля. Шины из пластмассы на фронтальных зубах: армированная шина по Христозову, Боянову 1. 2. 3. 4. 5. 6. 7. 8. 9. коронковая на штифтах, входящих в полость зуба цельнолитая шина Мамлока. Требования к несъемным шинам при очаговом пародонтите. С помощью шины должны создаваться единый блок из группы зубов, который принимает и распределяет жевательное давление. Шина не должна повреждать расположенные около нее ткани. Шина не должна препятствовать проведению медикаментозной и хирургической терапии. Не создавать ретенционных пунктов для задерживания пищевых остатков. Шина должна быть прочно фиксирована на зубах объединяемых в единый блок независимо от степени поражения их пародонта патологическим процессом. Шина должна быть достаточной устойчивости и включать в себя различно ориентированные в функциональном отношении группы зубов. Не нарушать эстетических и фонетических требований. Не нарушать окклюзии и скользящих движений нижней челюсти. Изготовление шины не должно сопровождаться потерей значительного количества зубных тканей. 10. Шина должна легко и быстро исправляться в случае надобности. Контрольные вопросы: 1. Основные лечебные мероприятия по устранению причин очагового пародонтита. 2. Действие шинирующих лечебных аппаратов при очаговом пародонтите. 3. Анализ одонтопародонтограммы. 4. Требования, предъявляемые к препаровке зубов и снятию слепков при несъемном шинировании. 5. Виды шин, применяемые для лечения очагового пародонтита при сохраненных зубных рядах. 6. Требования к несъемным шинам при очаговом пародонтите. 7. Несъемные шины для фронтальных зубов с сохранением пульпы. 8. Несъемные шины на депульпированных фронтальных зубах. 9. Несъемные шины на боковых зубах. 10. Шины из благородных металлов. 11. Съемные шины при лечении очагового пародонтита при сохраненных зубных рядах. 1. Задачи. В ортопедическое отделение обратился больной 38 лет c жалобами на подвижность нижних фронтальных зубов. 12, 11, 21, 22 имеют подвижность 1 степени. Нижние клыки клинически без патологии. На рентгенограмме атрофия костной ткани в области 12, 11, 21, 22 на 1/3 длины корня. Больной постоянно лечится у пародонтолога. Воспалительные явления в области десневых карманов, подвижность зубов не наблюдаются. Поставьте диагноз и обоснуйте план ортопедического лечения. 2. В ортопедическое отделение стоматологической поликлиники обратился больной в возрасте 42 лет с жалобами на подвижность зуба 11. Боли только при приеме пищи. Соседние с 11 зубы здоровы 11 имеет подвижность II степени. Больной регулярно лечится у пародонтолога. Воспалительных явлений в области 11 не наблюдается. Обосновать выбор конструкции протеза. 3. Больной, 41 год, обратился в ортопедический кабинет районной поликлиники общего профиля с жалобами на подвижность в области 12, 11, 21, 22 зубов. (В поликлинике нет литейной стоматологической установки). По роду деятельности (лектор) больному необходимо постоянно общаться с людьми и много говорить, поэтому больной постоянно просит оказать стоматологическую помощь в максимально сжатые сроки. 11, 21 имеют подвижность II степени. Боли при пальпаторном движении зубов 11, 21. Рентгенологическая картина: атрофия костной ткани в области 11, 21 на 1/2 длины корня. Зубной камень. Слизистая десны в области 11, 21 слегка гиперемирована. Поставьте диагноз, обоснуйте план ортопедического лечения. 4. Больной 39 лет обратился в ортопедическое отделение стоматологической поликлиники по поводу подвижности 21, 26, 27, 28 зубов. Болей нет. Больной в течение 4 лет регулярно лечится у пародонтолога. 21, 26, 27, 28 зубы имеют подвижность 1 степени. Поставьте диагноз. Обосновать план ортопедического лечения. 5. Больной 29 лет обратился в клинику ортопедической стоматологии с жалобами на подвижность 13, 12, 11, 21, 22, 23 зубов, на непереносимость к стальным протезам. Больной регулярно лечится у пародонтолога. Подвижность 13, 12, 11, 21, 22, 23 зубов 1 степени. Рентгенологическая картина: атрофия костной ткани на 1/3 длины коронки соответственно 13, 12, 11, 21, 22, 23. Поставить диагноз. Обосновать план ортопедического лечения. Темы рефератов: 1. Виды пластмассовых шин, показания к применению, методика изготовления. 2. Виды несъемных шин, применяющихся для лечения подвижных витальных зубов, методики их изготовления. 3. Виды несъемных шин, применяющихся для лечения подвижных депульпированных зубов, методики их изготовления. 4. Виды съемных шин, применяющихся для лечения очагового пародонтоза при сохраненных зубных рядах. Литература 1. Курляндский В.Ю. Ортопедическая стоматология. - М., 1969. -с. 240-253. 2. Копейкин В.Н. Ортопедическое лечение заболеваний пародонта. - М., Медицина. 1977 - С. 90-98, 146, 172. 3. Курляндский В.Ю. Бюгельное зубное протезирование. - Ташкент. Медицина. 1988 - С. 317-320, 329336. 5. Руководство по ортопедической стоматологии. Под ред. А.И. Евдокимова. - М.; Медицина. 1974- С. 235-245. Практическое занятие № 9 Тема занятия: Особенности лечения очагового пародонтита при частичной вторичной адентии. Несъемные и съемные виды шин и протезов. Цель занятия: Научиться лечить очаговый пародонтит с помощью соответствующих съемных и несъемных шин и протезов. Содержание занятия. Частичную потерю зубов следует рассматривать как тяжелое осложнение заболеваний пародонта. К особенностям клинической картины заболеваний пародонта при частичной потере зубов следует отнести появление дополнительной функциональной перегрузки оставшихся зубов, связанной с уменьшением их числа. Клиническая картина зависит от характера в протяженности дефектов зубного ряда, вида прикуса, степени атрофии альвеолярной части, наличия деформаций зубных рядов. Наиболее тяжелая клиническая картина складывается при утрате боковых зубов. Передние зубы в этом случае получают дополнительную функциональную перегрузку в виде смешанной функции, они веерообразно расходятся. Это приводит к снижению межальвеолярной высоты, и вследствие этого уменьшается нижний отдел лица. Одновременно изменяется положение головки нижней челюсти в суставной ямке и возникает опасность функциональной перегрузки сустава, нарушения функции жевательных мышц. Еще большие сложности складываются при глубоком резцовом перекрытии. Здесь уменьшение межальвеолярной высоты приводит к тому, что глубокое резцовое перекрытие превращается в глубокий травмирующий прикус. Признаки заболеваний пародонта при частичной потере зубов всегда более ярко выражены, чем при интактных зубных рядах. К особенностям протезирования полости рта пациентов с заболеваниями пародонта, осложненными частичной потерей зубов, относятся следующие: использование в протезах шинирующих и разгружающих элементов; увеличение количества опорных зубов; сокращение площадей жевательной поверхности зубов; уменьшение выраженности бугорков естественных и искусственных зубов. Ортопедическое лечение больных с концевыми дефектами зубного ряда и пародонтопатиями слагается из шинирования сохранившихся зубов и замещения дефектов зубного ряда. Шинирование оставшихся зубов необходимо не только для уменьшения функциональной перегрузки, вызванной поражением пародонта, но и для предупреждения дополнительной перегрузки, связанной с использованием зубов как опоры для кламмеров. Замещение концевых дефектов зубного ряда производится съемными зубными протезами. При выборе конструкции съемного протеза предпочтение отдается дуговым протезам с введенными в конструкцию их каркаса шинирующих и разгружающих элементов (многозвеньевой кламмер, когтевидные отростки, окклюзионные накладки, дробители нагрузки), так как эти протезы выполняют две функции: замещение дефектов зубного ряда и шинирование оставшихся зубов. В дуговых протезах разгрузка зубов с пораженным пародонтом тем больше, чем больше зубов включено в блок. Следовательно, чем больше протяженность концевых дефектов зубного ряда, тем больше количество опорных, фиксирующих и шинирующих элементов необходимо внести в конструкцию такого протеза. Однако для окончательного выбора конструкции съемного протеза необходимо учитывать степень поражения пародонта оставшихся зубов, степень атрофии альвеолярной части, форму и глубину небного свода. При этом следует помнить о возможности несоответствия между клинической и рентгенологической картиной состояния пародонта. При замещении одностороннего концевого дефекта зубного ряд предпочтение отдается также дуговым протезам. В области концевого дефекта используются те же типы опорноудерживающих кламмеров, что и при двусторонних дефектах зубного ряда. С противоположной стороны крепление производится с применением кламмеров 1-го типа по Нею на последний моляр или же кламмеров Джексона (петлевидный), Бонвиля или Рейхельмана на моляры и премоляр при наличии места для окклюзионных накладок. Применять малые седловидные протезы в этих ситуациях нецелесообразно, т.к. исключается поперечная стабилизация. При наличии включенных дефектов зубного ряда во фронтальном отделе протезирование осуществляется при помощи мостовидных протезов, фиксированных на опорных зубах коронками с облицовкой из пластмассы или фарфора. В качестве опорных зубов следует использовать клыки, которые всегда, более устойчивы, чем другие передние зубы. Количество опор в мостовидном протезе увеличивают, заканчивая его устойчивыми зубами со здоровым пародонтом, Мостовидный протез в этом случае выполняет две функции - замещение дефекта зубного ряда и шинирование подвижных зубов. При слабости клыков протяженность мостовидного протеза следует удлинить путем подключения к нему премоляров. При большей протяженности дефекта зубного ряда, возникшего при потере резцов, клыков и премоляров, оставшиеся зубы шинируют несъемными шинами, а дефект в переднем отделе замещают съемным протезом. Лучше, если это будет протез с литым базисом и опорно-удерживающими кламмерами, расположенными на всех оставшихся боковых зубах, что предотвратит сбрасывание и опрокидывание протеза при жевании. При односторонних и двусторонних включенных дефектах, образовавшихся при удалении 1-2 боковых зубов, шинирование осуществляют несъемными мостовидными протезами, укрепленными на опорных зубах экваторными или полными коронками. С целью шинирования подвижных зубов в мостовидных протезах увеличивают количество опор. Мостовидные протезы противопоказаны при условии, если дистально расположенный опорный зуб подвижен. В этом случае необходимо воспользоваться для замещения дефекта и шинирования зубов дуговым протезом с непрерывным многозвеньевым кламмером и когтевидными отростками для передних зубов. При средних и больших включенных дефектах (от потери более 3-х зубов) также применяют дуговые протезы с шинирующими элементами. Для успеха ортопедического лечения пациентов с пародонтопатиями при выборе конструкции съемного протеза следует соблюдать следующие правила: высвободить десневой край от травмирующего действия базиса съемного протеза; разгрузить зубы с пораженным пародонтом. При наличии комбинированного дефекта зубного ряда его замещение производится съемными протезами, преимущественно дуговыми, с шинирующими элементами. При комбинированных дефектах, когда зубной ряд распадается на несколько групп зубов, протезированию предшествует шинирование каждой группы несъемными протезами. Боковые зубы блокируются экваторными, а передние комбинированными (металлопластмассовыми или металлокерамическими) коронками. Границы съемных протезов у подобных больных должны быть максимально полными, чтобы, с одной стороны, сделать протез более устойчивым, а с другой , разгрузить оставшиеся зубы путем передачи жевательного давления на ткани протезного ложа. Заключительное слово ассистента. Ассистент обращает внимание студентов на строго дифференцированный подход к ортопедическому лечению пациентов с заболеваниями пародонта, учитывающий весь комплекс клинических проявлений заболевания. Вопросы для выявления исходного уровня знаний: 1. Анатомия, морфология тканей пародонта. 2. Этиология и патогенез пародонтитов. 3. Принципы комплексного лечения очагового пародонтита. 4. Принципы комплексного лечения очагового пародонтита, осложненного частичной вторичной адентией. Особенности течения пародонтита при частичной вторичной адентии. Признаки пародонтита при частичной вторичной адентии всегда более выражены, чем при очаговом пародонтите, в целостном зубном ряду. Особенности Характеристика особенностей течения течения 1. Дистрофия Часто прогрессирует и рано или поздно возникает альвеолярного необходимость в удалении зубов, потерявших отростка. функциональную ценность. Процесс идет быстрее, чем при сохраненных зубных рядах. 2. Частичная потеря Появление дефектов в зубной дуге коренным образом зубов. изменяет клиническую картину и течение болезни, т.к. на симптомы пародонтита наслаиваются признаки, характеризующие частичную потерю зубов. Дефект в зубном ряду следует рассматривать как тяжелое осложнение при пародонтите. 3. Появление дополнительной функциональной нагрузки. 4. Изменения в височнонижнечелюстном суставе. Большое значение имеет количество утраченных зубов, расположение дефектов, вид прикуса, степень атрофии альвеолярного отростка. Наиболее тяжёлая клиническая картина складывается при утрате боковых зубов. Передние зубы в этом случае получают дополнительную функциональную нагрузку. Сочетание двух видов функциональной перегрузки, вызванной дистрофией пародонта и утратой зубов, гибельно отражается на ослабленном пародонте фронтальных зубов, который оказывается в особо тяжелых условиях. При глубоком прикусе удаление моляров приводит к значительной функциональной перегрузке оставшихся премоляров, они становятся подвижными и внедряются в альвеолярную кость, а глубокий прикус становится травмирующим. В связи с этим увеличивается подвижность передних зубов, верхние резцы и клыки веерообразно расходятся, выдвигаясь вперед, промежутки между ними увеличиваются, понижается высота прикуса и как следствие этого, уменьшается высота нижней трети лица. Изменяется положение суставной головки в суставной ямке, и возникает опасность функциональной нагрузки сустава. Ортопедическое лечение пародонтита при наличии частичной потери зубов. Ортопедическое лечение больных с включенными дефектами зубных рядов и пародонтитом: мостовидные протезы с фиксацией на коронках мостовидные протезы с фиксацией на полукоронках съемные седловидные протезы съёмные бюгельные шинирующие протезы комбинация съёмных и несъемных протезов. Ортопедическое лечение больных с концевыми — дефектами зубных рядов и пародонтитом. комбинация съемных и несъемных шин съемные бюгельные шинирующие протезы съемные пластиночные протезы с опорно-удерживающими кламмерами. Ортопедическое лечение больных с обширными дефектами зубных рядов в сочетании с одиночно стоящими зубами, пораженными пародонтитом. съемные пластиночные протезы с балочной фиксацией. Контрольные вопросы. 1. Особенности течения пародонтита при частичной вторичной адентии. 2. Ортопедическое лечение больных с включенными дефектами зубных рядов и пародонтитом. 3. Ортопедическое лечение больных с концевыми дефектами зубных рядов и пародонтитом. 4. Ортопедическое лечение больных с обширными дефектами зубных рядов в сочетании с одиночно стоящими зубами, пораженными пародонтитом. 1. Ситуационные задачи. В ортопедическое отделение стоматологической поликлиники обратился больной 36 лет с жалобами на частичное отсутствие зубов, подвижность некоторых зубов во фронтальной области. 14, 13, 23, 24 зубы имеют подвижность 1 степени. Поставьте диагноз и обоснуйте план ортопедического лечения. 2. Больная 42 лет обратилась в ортопедическое отделение стоматологической поликлиники с жалобами на подвижность 47, 37 зубов и наличие дефектов зубных рядов в боковых областях. зубы 47, 37 имеют подвижность 1 степени. Поставьте диагноз и обоснуйте план ортопедического лечения. 3. Больной 55 лет обратился в ортопедическое отделение стоматологической поликлиники с жалобами на наличие подвижности зубов 24, 26, 27 и наличие дефектов зубного ряда верхней челюсти. Зубы 24, 26, 27 имеют подвижность II степени. Поставьте диагноз и обоснуйте план ортопедического лечения. 4. Больной 59 лет обратился в ортопедическое отделение стоматологической поликлиники с жалобами на подвижность оставшихся зубов и наличие дефектов зубных рядов верхней и нижней челюстей. Имеющиеся 17 16, 31, 32, 33 зубы имеют подвижность 1 степени. Обоснуйте план ортопедического лечения для каждой челюсти. 5. Больной 64 лет обратился в ортопедическое отделение стоматологической поликлиники с жалобами на обширные дефекты зубных рядов верхней и нижней челюстей и на подвижность оставшихся 43, 33 зубов. 43, 33 имеют подвижность II степени. Поставьте диагноз и обоснуйте план ортопедического лечения. Литература: Гаврилов Е.И., Оксман И.М. Ортопедическая стоматология. 1969- С. 260-263. Копейкин В.Н« Ортопедическое лечение заболеваний пародонта, 1977, с. 20-28,120-146, Гаврилов Е.Н., Щербаков А.С. Ортопедическая стоматология, М., 1984, с. 318-322 Практическое занятие № 10 Методика параллелометрии при изготовлении шинирующих аппаратов и протезов. Методика изготовления цельнолитых съемных шин и шин-протезов, применяемых при лечении заболеваний пародонта. Цель занятия: обучить студентов методике изучения диагностических моделей и выбора участков сошлифовывания окклюзионных поверхностей для расположения окклюзионных частей шины, методике параллелометрии. Содержание занятия Изготовление цельнолитых съемных шин складывается из следующих этапов: 1) изучение диагностических моделей; 2) сошлифовывание участков окклюзионных поверхностей зубов для расположения окклюзионных частей шин; 3) получение слепков и рабочих моделей, определение центральной окклюзии; 4) изучение рабочей модели в параллелометре и выбор пути введения шины или шины-протеза; 5) планирование конструкции шины и нанесения рисунка ее каркаса на гипсовую модель; 6) подготовка модели к дублированию и получение огнеупорной модели; 7) воспроизведение рисунка каркаса шины на огнеупорной модели; 8) моделировка каркаса шины; 9) создание литниковой системы; 10) получение литейной формы, процесс литья; 11) отделка каркаса шины; 12) проверка каркаса шины в полости рта; 13) окончательная отделка и полировка шины; 14) наложение шины на зубной ряд. Этапы 6 – 11, 13 выполняются зубным техником. Этапы 1- 5,12,14 врачом или врачом совместно с зубным техником. После обследования больного на диагностических моделях наносят ориентировочный рисунок съемной шины. Рисунок шинирующих элементов (вид кламмера) выбирают исходя из клинических данных и необходимости не только объединить зубы в единый блок, но и снять травмирующее действие горизонтальных и вертикальных компонентов жевательного давления, воздействующего на каждый зуб и функционально ориентированные группы зубов. Сопоставив модели в центральной окклюзии, определяют места расположения окклюзионных накладок, перемычек, соединяющих оральные и вестибулярные части шины, перекидных элементов кламмеров. При отсутствии места для элементов шины располагающихся на окклюзионных поверхностях зубов, на модели красным карандашом отмечают участки, подлежащие сошлифовыванию. Если не создать место для окклюзионных элементов, то последние будут очень тонкими и со временем сломаются или будут нарушать окклюзию зубных рядов. Сошлифовывают участки бугров зубов-антагонистов, контактирующих с зоной, где будет проходить перекидной элемент. Лишь в том случае, когда этого недостаточно, сошлифовывают зону перехода жевательных поверхностей зубов в апроксимальную. На моделях отмечают зону снятия режущих краев при изготовлении литой каппы на фронтальную группу зубов. По намеченным участкам сошлифовывают слой эмали и контролируют его величину при окклюзионных движениях нижней челюсти. Толщина перемычек должна быть не менее 1 мм, ширина - до 1.5 мм. Чем длиннее плечо кламмера, тем толще его окклюзионная часть. После сошлифовывания зубов получают слепки и рабочие модели. При изготовлении съемной цельнолитой шины, как и шинирующего бюгельного протеза, необходимо определить путь введения и выведения шины для обеспечения беспрепятственного наложения шины и сохранения шинирующих свойств всех элементов протеза. Необходимо определить места расположения стабилизирующей и ретенционной частей кламмеров. Линия, соединяющая точки наибольшего периметра на вестибулярных, оральных и апроксимальных поверхностях зуба, именуют анатомическим экватором, который как бы делит коронку на две части. Анатомический экватор совпадает с наибольшей выпуклостью зуба лишь в случаях вертикального расположения продольной оси коронки зуба. В клинике из-за наклона зубов линия анатомического экватора не совпадает с наибольшей выпуклостью зуба по отношению к вертикальной плоскости, поэтому часто говорят о клиническом экваторе зуба. Если зуб наклонен орально, то линия клинического экватора с язычной стороны смещается к окклюзионной поверхности, а с вестибулярной - опускается к десневому краю. Аналогичное положение наблюдается при том или ином наклоне модели. В наклонной модели, можно изменить ось наклона зуба, а следовательно, расположение наибольшей выпуклости по отношению к вертикальной плоскости. Рассмотрев вопрос об изменении клинического экватора, необходимо остановиться на определении общей клинической экваторной линии зубного ряда или, как ее еще называют, линии обзора, общей экваторной линии. Для нанесения линии обзора на модель используют параллелометр - прибор для определения параллельных между собой точек на поверхности зубов и альвеолярных отростков при заданном положении модели по отношению к вертикальному диагностическому стержню. Принцип устройства параллелометра: столик для фиксации модели и вертикальный стержень с грифелем для разметки модели. В зависимости от вида параллелометра может перемещаться либо столик, либо вертикальный стержень. С помощью параллелометра можно оценить форму коронковой части опорных зубов, их положение (наклон), нанести на модель линию обзора и обозначить глубину ретенционного окончания кламмера. Разработаны два метода изучения модели с применением параллелометра: 1) метод определения среднего угла наклона продольных осей зубов, выбранных в качестве опоры; 2) метод наклона модели. По первому методу выбирают с одной стороны два зуба, оси коронковой части которых имеют наибольшее расхождение (например, клык и моляр). Посредине вестибулярной поверхности этих зубов карандашом отмечают длинную ось коронки и продолжают ее на основании модели. Между этими линиями, характеризующими степень наклона зубов, необходимо найти среднюю ось наклона. Оси двух зубов соединяют на основании модели параллельными линиями и делят их пополам. Соединив отмеченные середины вертикальной линией, получают среднюю ось наклона зубов. После этого определяют среднюю ось наклона двух зубов (например, моляр и премоляр) с противоположной стороны и среднюю ось наклона двух зубов в трансверзальной плоскости (например, между осями первых моляров правой и левой сторон). Таким образом, на модели вычерчены три средние оси наклона трех пар зубов: две в сагиттальной плоскости модели и одна в трансверзальной. Для того чтобы найти средние оси между ними, модель закрепляют на столике параллелометра и совмещают вертикальный штифт-анализатор с направлением средней оси наклона зубов правой стороны. Закрепив подвижную площадку столика в таком положении, переносят эту линию на левую сторону модели, вычерчивая ее вблизи от левой усредненной линии. После этого по известной методике находят среднюю линию между средней осью наклона зубов правой и левой сторон в сагиттальной плоскости. Далее эту линию переносят на заднюю поверхность основания модели и опять определяют ось наклона между трансверзальной средней осью наклона и усредненной линией наклона зубов правой и левой сторон в сагиттальной плоскости. Полученная линия является ориентиром для установки и вычерчивания общей экваторной линии. Модель челюсти вместе с подвижной площадкой перемешают до совпадения общей средней линии с вертикальным штифтом и закрепляют зажимной винт столика параллелометра. Вертикальный штифт заменяют стержнем с графитовым отметчиком и наносят общую экваторную линию. Описанный метод предопределяет вертикальный путь наложения шины на зубной ряд. Метод определения общей экваторной линии по среднему углу наклона продольных осей зубов трудоемок. Его лучше применять при изготовлении простого бюгельного протеза с двумя опорноудерживающими кламмерами. Изготавливая съемные шины при пародонтите, наиболее целесообразно использовать метод наклона моделей или, как его еще называют, логический метод. Он основан на изменении топографии линии клинического экватора зуба при изменении угла наклона, а следовательно и коронок зубов. Наклоняя модель, можно изменять положение наибольшего периметра у коронок зубов, а также топографию и площадь окклюзионной и гингивальной частей, то есть зоны расположения стабилизирующей и ретенционной частей кламмеров. Таким образом, в каждом отдельном случае можно найти наиболее рациональный тип кламмера, особенно для зубов, которые необходимо разгрузить от вертикальных и горизонтальных компонентов жевательного давления. Закрепив модель на столике параллелометра, изменяют ее наклон и находят вертикальным стержнем наиболее приемлемое для всех зубов положение линии обзора: коронковую часть зубов она делит на относительно равные окклюзионные и гингивальные зоны. Различают следующие положения модели: 1) горизонтальное; 2) 3) 4) 5) передний наклон (задний край модели расположен выше переднего); задний наклон; (передний край модели расположен выше заднего); правый наклон (левая половина модели расположена выше правой); левый наклон (правая половина модели расположена выше левой); Задний наклон модели выбирают в тех случаях, когда по эстетическим соображениям вестибулярные отростки многозвеньевого кламмера в группе фронтальных зубов хотят расположить ближе к десне. При таком наклоне модели общая экваторная линия проходит с вестибулярной стороны фронтальных зубов вблизи от десневого края, а с оральной стороны поднимается над зубным бугорком. Для того, чтобы получить нужный наклон, столик параллелометра освобождают от зажима, наклоняют модель и вертикальным штифтом-анализатором определяют уровень расположения экваторной линии у каждого зуба с вестибулярной и язычной сторон (на диагностической модели необходимо отметить степень обнажения зубов при улыбке, что позволит определить уровень расположения вестибулярных отростков и делать их невидимыми при улыбке). При изучении наклонной модели край вертикального штифта-анализатора перемещается на уровне десневого края. Точки прикосновения самого штифта к поверхности зуба показывают уровень на котором располагается линия обзора (синонимы – экваторная линия, межевая линия). При правом наклоне модели линия обзора поднимается к окклюзионной поверхности с вестибулярной стороны зубов правой половины челюсти и с оральной у зубов левой половины. При этом же наклоне линия обзора у зубов левой половины челюсти с вестибулярной стороны и зубов правой с оральной стороны она опускается к десневому краю. Наклон модели на столике параллелометра определяет и путь наложения шины на зубные ряды: 1) если модель исследуют при наклоне ее кзади, то путь наложения шины спереди назад; 2) если модель наклонена влево, то шину накладывают на зубной ряд справа налево. Можно сказать, что шину накладывают на зубной ряд со стороны, противоположной наклону модели. Этого правила должен придерживаться и зубной техник при припасовке на модели шины после ее отливки. Закрепив подвижный столик и помещенную на него модель в выбранном положении, вертикальным штифтом с грифелем наносят линию обзора. Подводя грифель к каждому зубу так, чтобы его нижний край находился и перемещался на уровне десневого края, вычерчивают линию сначала на вестибулярных, а потом на оральных поверхностях всех зубов. Сняв модель со столиком с подставки параллелометра, тонким фломастером или мягким карандашом обводят полученную общую экваторную линию и приступают к планированию конструкций кламмеров и нанесению рисунка каркаса шины. Полученная линия является ориентиром для размещения частей кламмеров. При этом надо строго придерживаться правила: все непружинящие части кламмеров - окклюзионные накладки, стабилизирующая часть опорно- удерживающего кламмера, каждое звено многозвеньевого кламмера и вестибулярные отростки располагают над общей экваторной линией. Нарушение правила размещения непружинящих частей цельнолитой шины по отношению к общей экваторной линии ведет к невозможности наложения шины на зубной ряд, так как то, что не пружинит, не может пройти через выпуклую часть зуба. Если непружинящий элемент шины (например, соединяющие многозвеньевой кламмер и дугу ответвления, места перехода дуги в кламмер и т. д.) должен пересечь экваторную линию, то в этот участок необходимо залить воск. Им покрывают поверхность от экваторной линии до шейки зуба (так называемая зона поднутрения). Затем специальным ножом, имеющимся в параллелометре, выравнивают поверхность воска. Аналогично обрабатывают и апроксимальные поверхности зубов, ограничивающие дефекты зубного ряда, создавая тем самым их параллельность. В этих участках непружинящие элементы не прилегают к зубам на расстояние, равное толщине воска. Фактически общую экваторную линию пересекают только ретенционные части кламмера. Для определения расположения ретенционной части в параллелометре имеется специальный стержень с уступом - измеритель степени ретенции 1, 2 и 3. Стержень укрепляют в плече параллелометра и устанавливают его так, чтобы он касался экваторной линии. В этот момент уступ касается точки зуба ниже экваторной линии. Проведя стержнем по зубу, получают насечку, которая указывает границу расположения ретенционной части: при первой степени ретенции глубина поднутрения составляет -0,25 мм , второй - 0,5 мм и третьей - 0,75 мм. Следует помнить, что при наложении шины на зубной ряд ретенционная часть кламмера должна пройти через наибольшую выпуклость. Отгибаясь при этом, она оказывает определенное давление на зуб, а следовательно, и на ткани пародонта. При снятии шины ретенционная часть как бы извлекает зуб из лунки. Чем больше ретенция, тем лучше фиксируется шина и тем значительнее действие шины на пародонт при наложении и снятии. Ретенционное свойство кламмера зависит от длины и толщины его плеча, пружинящих свойств металла, и, наконец, от кривизны поверхности зуба и степени удаления от экваторной линии ретенционной части. В связи с тем, что в шине, используемой при пародонтите, как правило, имеется много кламмеров с ретенционным окончанием, зоны расположения его не должна находиться глубже чем на 0,5 мм от уровня обзорной линии (1, 2 измерительный стержень). Ассистент после определения общей экваторной линии, нанося на модель цветным карандашом рисунок каркаса шины, объясняет необходимость применения того или иного шинирующего элемента в выбранной конструкции шин. К настоящему времени разработано множество конструкций литых опорно-удерживаюших кламмеров, из которых выделено пять основных типов (система Нея). Первый тип - жесткий опорно-удерживающий кламмер Аккера имеет одну окклюзионную накладку и два плеча. Применяется при включенных дефектах и в тех случаях, когда линия обзора делит вестибулярную и оральную поверхности зуба примерно пополам. У этого кламмера ретенционную функцию выполняют лишь дистальные концы (1/3 длины плеча) вестибулярного и орального плеч. Второй тип - эластичный опорно-удерживающий кламмер имеет одну окклюзионную накладку и два Т-образно расщепленных концевых отдела плеч (кламмера Роуча). Применяется при концевых дефектах зубных рядов, устанавливается на премоляры. Этот кламмер рекомендуется выбирать при диагональном прохождении линии обзора и при высоком расположении этой линии (близко к окклюзионной поверхности). Третий тип - комбинированный кламмер, состоящий из жесткого плеча с окклюзионной накладкой (как у кламмера Аккера) и эластического плеча кламмера Роуча. Применяется при разном уровне расположения линии обзора на поверхностях зуба. Жесткое плечо расположено на той поверхности, где линия обзора расположена низко (близко, к десневому краю), эластическое плечо - с противоположной стороны, там, где линия обзора расположена близко к окклюзионной поверхности. Кламмер применяется на премолярах, молярах и клыках. Четвертый тип - одноплечий кламмер заднего (обратного) действия, имеет окклюзионную накладку и одно плечо, проходящее по оральной и вестибулярной поверхностям зуба. Применяется на премолярах и клыках, при концевых дефектах зубных рядов. Пятый тип - круговой (кольцевой) сходен по конструкции с четвертым типом, применяется на молярах, имеет 1 - 2 окклюзионные накладки и одно плечо, расположенное на оральной и вестибулярной поверхностях зуба. Концевая часть кругового плеча расположена на той поверхности зуба, где линия обзора расположена близко к окклюзионной поверхности. Ассистент объясняет этапы изготовления цельнолитой съемной шины, демонстрируя их на соответствующих фантомах. Наиболее подробно ассистент объясняет, как и в какой последовательности ведется припасовка каркаса шины на рабочей модели, концентрируя внимание на путь введения каркаса. Важно подчеркнуть, что этот этап аналогичен этапу припасовки и проверки каркаса шины в клинике, где также обязательно соблюдение правила наложения шин на зубной ряд по избранному пути введения. Неправильная припасовка может привести к плохому прилеганию шины к зубам, что поведет к снижению лечебного эффекта. Разобрав функциональное назначение отдельных видов кламмеров, следует сделать важный, с нашей точки зрения, вывод: что при заболеваниях пародонта конструкция шины или шинирующего протеза и элементы кламмеров надо выбирать, исходя из целенаправленного перераспределения всех перегружающих компонентов жевательного давления и лечения ретенции ослабленного пародонта зубов, а не из задач стабилизации самого протеза. Большое значение в перераспределении жевательного давления играет дуга (бюгель) шинирующего аппарата или протеза. Так же как многозвеньевой кламмер, дуга жестко соединяет все шинирующие элементы. Именно этим объясняются требования к дуге шинирующих конструкций. Форма дуги, ее ширина и толщина должны обеспечивать надежную жесткость всей конструкции, не иметь пружинящих свойств. Если дуга и конструкция шины пружинят при сжимании пальцами, то такая шина не может быть применена в клинике, ибо не обеспечит всех видов стабилизации. Иногда в конструкцию дополнительно вводят элементы, обеспечивающие жесткость всей конструкции или ее отдельных отделов. Расположение дуги зависит от ряда анатомических особенностей челюстей. Дуга должна соединять многозвеньевые элементы кламмерной системы у зубов с наибольшим поражением пародонта. Ее положение по отношению к слизистой оболочке неба и десны зависит от степени подвижности зубов, а при дистальных дефектах зубных рядов - от степени податливости слизистой оболочки протезного ложа: чем больше подвижность зубов и податливость слизистой оболочки, тем больше дуга отстоит от поверхности последней. Ассистент рассказывает о правилах обучения больного по наложению и снятию шины, так как неправильное ее наложение может вызвать перегрузку некоторых зубов. Вопросы, для контроля исходного уровня знаний. 1 Этиология и патогенез заболеваний пародонта. 2. Классификация заболеваний пародонта. 3. Клиника, методы обследования, дифференциальная диагностика заболеваний пародонта. 4. Ортопедические методы лечения заболеваний пародонта. 5. Несъемные и съемные виды шин и протезов. 6. Конструктивные элементы бюгельных протезов. 7. Виды кламмеров и их составные части. 8. Анатомическая форма зубов. Клинический экватор зуба. 9. Топография общей экваторной линии. 10. Элементы бюгельного протеза, снижающего жевательное давление на пародонт жевательных зубов. 11. Параллелометр, его назначение, виды параллелометров. 12. Методы проведения параллелометрии. 13. Определение путей введения и выведения протеза. Схема темы: «Методика параллелометрии при изготовлении шинирующих аппаратов и протезов» Рациональное распределение Задачи параллелометрии жевательной нагрузки. Определение пути введения шинирующих аппаратов и протезов. Обеспечение фиксации и стабилизации шинирующих аппаратов и протезов. Достижение эстетических норм Методы параллелометрии Произвольный метод. Метод выявления среднего наклона длинных осей опорных зубов с помощью угломерных механизмов. Метод выявления среднего наклона длинных осей опорных зубов по НовакуБерезовскому. Схема ориентировочной основы действий по теме: «Методика параллелометрии при изготовлении шинирующих аппаратов и протезов» Параллелометром называется аппарат, предназначенный для определения параллельности стенок опорных зубов, нанесения на них межевой линии и определения вида и места расположения элементов кламмеров, что обеспечивает надежную фиксацию протеза и свободное введение, и выведение его из полости рта. Этапы действия Оборудование, инструменты , материалы и алгоритм действий Критерии самоконтроля 1. Определени е наклона модели. Параллелометр, набор инструментов к нему, диагностические модели челюстей. Модель устанавливается на столике параллелометра так, чтобы окклюзионная поверхность зубов модели была перпендикулярна анализирующему стержню. Стержень Из нескольких вероятных наклонов выбирайте такой, который обеспечивает 2. Нанесени е линии обзора. 3. Определе ние глубины ретенции. 4. Нанесени е рисунка каркаса шины. подводится к каждому опорному зубу по очереди и изучается величина опорной и удерживающих зон. Может оказаться, что на одном или нескольких зубах определяются хорошие условия для расположения элементов кламмера, а на других неудовлетворительные. Тогда модель должна быть рассмотрена под другим углом наклона. Выбрав наиболее рациональный наклон модели, анализирующий стержень заменить грифелем и, не меняя выбранного наклона модели, нанести межевую линию на вестибулярной и оральной поверхности зубов. Для определения глубины ретенции в наборе параллелометра имеются три специальных стержня с шириной козырька 0,25, 0,5, 0,75 мм. Глубина ретенции зависит от выпуклости поверхности зуба и от типа кламмера. Чем выпуклее поверхность коронки, тем ближе к экватору мы должны располагать ретенционное плечо кламмера (стержень № 1), но длина и толщина его увеличиваются. А чем больше выражено поднутрение (стержень № 3), тем тоньше, эластичнее и короче должен быть фиксирующий конец кламмера. При определении глубины ретенции стержень должен касаться опорного зуба по межевой линии, а козырек касаться зуба в зоне ретенции. Химический карандаш. Нанести на модели рисунок каркаса и сёдел (шинахпротезах), расположение других элементов шинирующих аппаратов и шинпротезов, ориентируясь на клиническую картину, начертить на опорных зубах конструкцию кламмера. лучшую удерживающую зону на всех опорных зубах. Необходимо отметить, что при нанесении межевой линии грифель необходимо доводить до десневого края опорного зуба. Область между линией обзора и линией, нанесенной козырьком стержня и будет являться зоной для расположения ретенционной части кламмера. Учесть, что все непружинящие части кламмеров, окклюзионная накладка, стабилизирующ ая часть опорноудерживаюшего кламмера, каждое звено многозвеньевог о кламмера и вестибулярные отростки располагают в опорной зоне. Контрольные вопросы: 1. Какие методы изучения модели с применением параллелометра вы знаете? 2. Как определяется путь введения и выведения шины на зубной ряд, зоны стабилизирующей и ретенционной частей кламмеров? 3.В чем заключается функциональное назначение отдельных видов кламмеров в съемных шинах и шинахпротезах? 4. Какое значение в перераспределении жевательного давления имеет дуга (бюгель) шинирующего аппарата или протеза? 5. Какие конструктивные элементы шинирующего аппарата увеличивают его шинирующий эффект? 6. Из каких этапов складывается процесс изготовления цельнолитой съемной шины и шин-протезов, применяемых при лечении заболеваний пародонта? 7. Чем руководствуется врач при выборе кламмерной системы и видов кламмеров других элементов конструкции шинирующего аппарата или шины-протеза? 8. Как осуществляется подготовка модели к дублированию? 9. Как производится замена восковой композиции шины на металл? Логико-дидактическая структура темы: «Методика изготовления цельнолитых съемных шин и шинпротезов, применяемых при лечении заболеваний пародонта» Клинические этапы изготовления: Получение слепков. Определение центральной окклюзии. Изучение диагностических моделей в параллелометре. Подготовка окклюзионных поверхностей зубов для расположения окклюзионных накладок шины. Получение слепков. Определение центральной окклюзии. Изучение диагностических моделей в параллелометре и окончательный выбор пути введения шины или протеза. Планирование конструкции шины и нанесение рисунка ее каркаса на гипсовой модели. Проверка конструкции шины-протеза в полости рта. Наложение шины протеза в полости рта. Технические этапы изготовления: Изготовление диагностических и рабочих моделей, изготовление восковых шаблонов с окклюзионными валиками. Подготовка модели к дублированию и получение огнеупорной модели. Воспроизведение рисунка каркаса шины на огнеупорной модели карандашом. Моделировка каркаса шины из воска . Создание литниковой системы. Замена восковой композиции шины на металл. Окончательная отделка полировка каркаса шины. Формирование воскового базиса, постановка искусственных зубов. Замена воска на пластмассу. Отделка и полировка пластмассы. Ситуационные задачи: 1. Больная 55 лет обратилась с жалобами на подвижность передних зубов на нижней челюсти, кровоточивость десен. При осмотре полости рта отмечается подвижность 43, 42, 41, 31, 32, 33 зубов III степени. Какая конструкция протеза обеспечит разгрузку фронтальных зубов нижней челюсти? 2. При проверке конструкции шины выявлена ее балансировка и плохая фиксация. Что необходимо сделать в этом случае? 3. При осмотре полости рта у больного М. отмечается подвижность III степени зубов 16, 11, 24, 25, 26, 31, 32, 33, 34, 41. Ваш диагноз? Составьте план лечения. Больная М., 40 лет, обратилась с жалобами на кровоточивость десен, невозможность приема пищи и подвижность зубов на верхней челюсти. При осмотре полости рта отмечается подвижность III степени 47, 46, 45, 44, 34, 37 зубов. Какой вид стабилизации необходимо осуществить при ортопедическом лечении заболеваний пародонта? 5. Больная С., 46 лет, обратилась с жалобами на подвижность всех зубов на нижней челюсти, кровоточивость десен. При осмотре полости рта отмечается подвижность II степени 44, 43, 42, 41, 31, 32, 33 зубов, подвижность III степени 48, 47, 46, 45, 34, 35, 36, 37 зубов. Какой вид конструкции шины необходим для лечения заболевания пародонта в данной ситуации? Литература 1 Гаврилов Е.И., Щербаков А.С. Ортопедическая стоматология, М., Медицина, 1984, с. 207-234. 2. Перзашкевич Л.М. с соавт. Опирающиеся зубные протезы, М.. Медицина, 1974, с. 10-22, 50-55. 4. Копейкин В.Н. Ортопедическое лечение заболеваний пародонта, М., Медицина, 1977, с. 48-170. 5. Ирошникова E.G., Шевченко В.И. Параллелометрия в ортопедической стоматологии. М.: Медицина, 1989,с. 128. 6. Курляндский В.Ю. Бюгельное зубное протезирование. Ташкент: Медицина, 1965, с. 7-101. Практическое занятие № 11 1. Тема занятия: Особенности применения постоянных шинирующих аппаратов и протезов при генерализованном пародонтите и пародонтозе. Обоснование выбора конструктивных особенностей шин и протезов 2. Цель занятия: научиться особенностям планирования ортопедического лечения заболеваний тканей пародонта, выбора конструкции различных видов шин и протезов. Содержание занятия Характер лечения больных с генерализованным пародонтитом при непрерывных зубных рядах зависит от степени поражения пародонта. В начальной стадии развития заболевания когда атрофия костной ткани пародонта менее 1/4, шинирование не показано. Рекомендуется устранение экзогенных факторов: удаление зубного камня; замена некачественных пломб и коронок; избирательное сошлифовывание зубов. При атрофии более 1/4 длины стенки альвеолы наряду с вышеназванными мероприятиями показано применение иммобилизации по дуге с помощью цельнолитых съемных шин, состоящих из единой системы опорно-удерживающих и многозвеньевых кламмеров с вестибулярными отростками. При неравномерном течении атрофического процесса в конструкцию съемных шин необходимо включить литые элементы, полностью перекрывающие окклюзионную поверхность зубов со значительным поражением пародонта. При этом возможно сочетание несъемного и съемного шинирования. При атрофии более 1/4 длины стенки альвеолы зуба наилучший лечебный эффект достигается применением несъемных шин в сочетании со съемными, обеспечивающими парасагиттальную стабилизацию, стабилизацию по дуге в сочетании с парасагиттальной. Используя несъемные шины, следует решить вопрос о депульпировании зубов с целью предупреждения развития ретроградного пульпита. К несъемным видам шин относятся цельнолитые или спаянные экваторные коронки, интердентальные шины, колпачковые литые шины со штифтами на депульпированных зубах, системы цельнолитых коронок, облицованных керамикой или композитными материалами, шины, фиксирующиеся на зубах с помощью композитных материалов,клеев. Генерализованный пародонтит, осложненный вторичной частичной адентией, характеризуется значительным поражением пародонта антагонирующих пар зубов. Чем меньше сохранилось антагонирующих зубов, тем больше поражение пародонта. В этой ситуации сложность выбора конструкции ортопедических лечебных аппаратов обусловлена тем, что любой вид протеза дополнительно нагружает пародонт опорных зубов. В начальной стадии заболевания количество опорных элементов шины должно быть таким, чтобы равномерно перераспределить жевательное давление, передающееся с промежуточной части шины-протеза. При атрофии костной ткани пародонта на 1/2 иммобилизация отдельных групп зубов неэффективна, показано включение в единый блок всех оставшихся зубов, увеличение базиса протеза, сочетание несъемных и съемных шин. Несъемные мостовидные протезы применяются при значительном поражении коронок зубов кариесом, при некариозных процессах (клиновидные дефекты), небольших размерах коронок зубов и плохой выраженности их экватора. Отсутствие экватора и малый вертикальный размер зубов является противопоказанием к изготовлению бюгельного шинирующего протеза, так как его фиксация будет ненадежна, а плечи кламмеров будут травмировать десневой край. Ортопедическое лечение пародонтита, осложненного частичной адентией без дистальной опоры, является наиболее сложным. Седловидная часть протеза как консоль нагружает опорные зубы. Чем податливее слизистая оболочка протезного ложа, чем длиннее плечо этой консоли и чем меньше атрофия зубов-антагонистов, подключаемых к функции после наложения шины-протеза, тем больше нагружаются опорные зубы. Поэтому в шину между кламмером и седловидной частью нужно включать амортизатор жевательного давления. Назначение такого амортизатора - уменьшение вертикальных, горизонтальных и опрокидывающих компонентов жевательного давления, передающегося с седловидной части протеза на опорные зубы. Эффективным амортизатором является соединение шинирующих кламмеров с седловидной частью протеза при помощи рессорного ответвления. В данных конструкциях при нагружении искусственных зубов значительная часть вертикального давления передается на слизистую оболочку и меньшая часть - на опорные зубы. Чем длиннее рессорное ответвление, тем больше нагружается слизистая оболочка протезного ложа, тем меньше жевательное давление на пародонт зубов. При сохранности передней группы зубов верхней челюсти и наличии одиночных жевательных зубов, имеющих подвижность в переднезаднем направлении, показано применение различных небных стабилизирующих пластинок, препятствующих смещению шинированных зубов кпереди. При атрофии костной ткани пародонта передних зубов на 1/2 показано их депульпирование, удаление коронковой части и применение каппы на культи зубов или системы штампованных спаянных колпачков системы Румпеля. Эта система служит опорой для съемного протеза. При потере всех жевательных зубов на верхней челюсти конструктивные особенности шины зависят от выраженности альвеолярных бугров и высоты свода твердого неба. При хорошо выраженных буграх и альвеолярных отростках верхней челюсти показан съемный шинирующий бюгельный протез с многозвеньевым кламмером и вестибулярными отростками на передние зубы. Соединение шинирующего кламмера с базисом лабильное. В процессе изготовления этого протеза определение линии обзора проводится при наклоне модели кпереди с учетом наклона задней стенки бугра верхней челюсти. Путь наложения такого протеза сзади. В этом случае задние участки бугров будут использованы для стабилизации протеза. При высоком своде неба и плохо выраженных буграх верхней челюсти применяют съемный шинирующий протез с литым базисом, расположенным в области передней трети твердого неба. Плоский свод неба и плохо выраженные бугры верхней челюсти являются показанием к изготовлению съемного пластиночного протеза с системой шинирующих кламмеров и границами базиса по линии А. В качестве шинирующих элементов возможно применение цельнолитых или спаянных коронок, многозвеньевого кламмера с вестибулярными отростками, системы кламмеров Роуча. Необходимо отметить, что - при пародонтите вследствие изменений в нервно-рецепторном аппарате пародонта регуляция силы сокращения мышц осуществляется по искаженному типу. При второй или сочетании второй и третьей степени атрофии частичная стабилизация только в области отдельных групп зубов неэффективна. Только включение в единый блок всех оставшихся зубов позволяет равномерно перераспределить жевательное давление, падающее непосредственно на оставшиеся зубы и передающееся с тела протезов. В конструкциях шин-протезов должно быть предусмотрено нивелирование всех факторов, ведущих к перегрузке как опорных зубов, так и зубов-антагонистов. Регулировать передачу жевательного давления с промежуточной части шины-протеза можно путем увеличения числа опорных зубов, выравнивая углы наклона коронковой части опорных зубов, уменьшая ширину искусственных зубов, меняя конструктивные особенности кламмеров и увеличивая базис протеза. Нивелировка функциональных возможностей между зубными рядами верхней и нижней челюстей может быть достигнута путем обоснованного применения съемных и несъемных шин-протезов. При выборе конструкций шин следует исходить из функциональной ценности каждого зуба и функциональных соотношений зубных рядов верхней и нижней челюстей в целом и на отдельных участках функционально ориентированных групп зубов, которые сложатся после протезирования и шинирования. Это положение диктуется тем, что в процессе откусывания и разжевывания пищи давление одновременно передается на опорные зубы верхней и нижней челюстей. Естественно, там, где меньше площадь опоры, на которую передается это давление, удельное давление на ткани пародонта будет большим и шина не окажет должного лечебного эффекта. С этих общих позиций рассмотрим некоторые вопросы, связанные с особенностями протезирования и шинирования при пародонтите, осложненном частичной вторичной адентией, и в первую очередь вопрос о сохранении и использовании корней зубов. Удаление зуба и даже корня должно расцениваться как один из факторов, ведущих к нарушению целостности зубочелюстной системы, ослаблению зубного ряда и развитию патологических состояний. Однако до настоящего времени нет не только четкости и ясности, но и единого мнения в оценке возможности использования корней при протезировании. В периодической литературе этому уделяется мало внимания. Такая точка зрения, когда учитывается лишь состояние самого корня и недооценивается предупреждение развития или усугубления течения патологических состояний зубочелюстной системы, в повседневной практике ведет к неоправданному удалению корней зубов, особенно жевательных. С нашей точки зрения, следует проанализировать целесообразность сохранения и восстановления корня зуба с целью предупреждения дальнейших разрушений зубочелюстной системы, состояние периапикальных тканей и возможное купирование периапикальных патологических процессов, возможность использования корня как будущей точки опоры для протеза (шины). В основу показаний и противопоказаний к сохранению корней зубов должно быть положено состояние всей зубочелюстной системы, о которой можно судить по пародонтограмме. При этом состояние костной ткани альвеолярного отростка у корня оценивается так же, как и цельного зуба: отсутствие атрофии, первая степень – атрофия 1/4, вторая 1/2, третья 3/4, четвертая - более 3/4 костной ткани. Степень атрофии костной ткани у корней определяют при помощи размеченного зонда, а эталоном является коронковая часть одноименного зуба с противоположной стороны. Степень атрофии костной ткани у корня должна быть проверена и рентгенологически. Рентгенограмма позволяет судить о размерах корня и состоянии периапикальных тканей. Показанием к сохранению и восстановлению корней зубов и использованию их в качестве точек опоры различных видов протезов являются: 1 Возможность восстановления или уравновешивания силовых соотношений антагонирующих зубных рядов при подключении корня к функции жевания при помощи различных видов протезов. Предотвращение развития в пораженной системе новых патологических процессов. 2. Возможность изготовления функционально более ценного протеза (например, штифтовый зуб вместо мостовидного протеза, мостовидный протез вместо съемного). 3. Предотвращение атрофии альвеолярного отростка и ослабления пародонта соседних зубов, неизбежно наступающих после удаления корня зуба в зубном ряду. 4. Возможность объединения в единый блок с другими зубами корня зуба с пораженным опорным аппаратом, что обеспечивает непрерывность зубного ряда. 5. Необходимость передачи части жевательного давления от съемного протеза на зубы и возможность использования корня зуба для создания более совершенных в функциональном отношении видов стабилизации и конструкций шинирующих протезов. 6. Возможность создания двусторонней фиксации съемного шинирующего протеза. Корни зубов подлежат удалению по следующим показаниям: при общих хронических заболеваниях неизвестной этиологии; при перегрузке антагонирующей группы зубов в случае подключения корня зуба к функции жевания, особенно, если перегрузка создается на зубном ряду нижней челюсти; если сохранение корней не улучшает условий протезирования; при значительных изменениях периапикальных тканей у корня зуба и невозможности купирования патологического процесса; при атрофии костной ткани третьей и четвертой степени; при разрушении корня больше чем на 1/4 его длины; Корни даже при наличии атрофии костной ткани первой, а иногда и второй степени после восстановления коронковой части зуба могут быть использованы как точки опоры для мостовидных протезов или кламмерной фиксации шин и съемных протезов. В этих случаях в зависимости от состояния всей зубочелюстной системы, особенно зубов-антагонистов, и конструкции протеза решается вопрос о восполнении недостаточности пародонта данного корня за счет мобилизации резервных сил пародонта других зубов. Это осуществляется путем наложения спаянных коронок, мостовидных протезов, съемных шин. Количество объединяемых в блок зубов определяют на основе коэффициентов пародонтограммы. При использовании в качестве опоры мостовидного протеза корней зубов с атрофией костной ткани первой и второй степени во избежание консольной нагрузки дополнительная точка опоры должна располагаться со стороны корня. При наличии в полости рта лишь одиночных корней они могут быть сохранены и использованы для установки на них различных фиксирующих элементов (аттачмены, магнитные фиксаторы и т. д.) при изготовлении перекрывающих протезов. Внедрение в практику стоматологии новых методов лечения периапикальных тканей и надежное купирование их дают возможность значительно сузить показания к удалению корней зубов. Тщательно проведенное лечение (применение ферментов, антибиотиков, пломбирование цементом до верхушки корня, при непроходимости ионогальванизация корневых каналов), как правило, позволяет сохранить почти все пораженные зубы и корни и использовать их при протезировании и шинировании. В блоках, объединяющих большую группу зубов, а также для кламмерной фиксации не рекомендуется использовать корни со значительными кистозными изменениями периапикальных тканей, даже если лечение проведено успешно. Последний фактор, который необходимо проанализировать - это состояние стенок корня. Оценка стенок корня проводится после тщательного удаления всего размягченного дентина. Решающее значение при этом имеют толщина и целостность стенок корня. Корень нижних фронтальных зубов и медиальных каналов у нижних моляров и щечных каналов у верхних моляров нельзя использовать для протезирования, если толщина его стенок меньше 1 мм. Толщина стенок корня всех остальных зубов должна быть не менее 1,5- 2 мм. Нельзя использовать корень для протезирования и в том случае, если какая-либо из его стенок имеет дефект, равный или больший 1/4 величины корня. С нашей точки зрения, стенки корня не обязательно должны выступать над десневым краем. Таким образом, при решении вопроса о сохранении корня и его использовании следует исходить не из местоположения, степени проходимости и количества корней, а из степени поражения опорного аппарата корня, зубного ряда в целом и силовых соотношений антагонирующих зубных рядов. Корни разрушенных зубов после соответствующего лечения , могут быть использованы для восстановления коронковой части зуба или для установки фиксирующих элементов съёмного протеза . Темы, изученные ранее и необходимые для проведения данного занятия: 1. Этиология и патогенез заболеваний пародонта. 2. Классификация заболеваний пародонта. 3. Ортопедические методы лечения очагового пародонтита. 4. Анализ одонтопародонтограммы. 5. Особенности лечения при сохраненных зубных рядах при очаговом пародонтите. 6. Несъемные и съемные виды шин и протезов. 7. Методика параллелометрии при изготовлении шинирующих аппаратов-протезов. 8. Методика изготовления цельнолитых съемных шин и шин-протезов, применяемых при лечении заболеваний пародонта. Схема темы: "Особенности применения постоянных шинирующих аппаратов-протезов при генерализованном пародонтите и пародонтозе, сохраненных зубных рядах". Пародонтит - воспаление тканей пародонта, характеризующееся прогрессирующей деструкцией периодонтальной связки и кости. Пародонтоз - дистрофическое поражение пародонта. Стадии течения заболевания. В клиническом течении пародонтита принято различать начальную и развившуюся стадии. В начальной стадии определяется потеря компактной пластинки края альвеол и появление дистрофических процессов, захватывающих менее 1/4 длины стенок лунок. В этой ситуации необходимо учитывать два положения: деструктивные процессы протекают на фоне значительного сохранения резервных сил; малая степень атрофии вызывает равномерное и незначительное снижение резервных сил зубного ряда как верхней, так и нижней челюстей. Если не произошло смещение зубов и образование трем и диастем, шинирование зубов не показано. Показаны терапевтические методы лечения. Положение резко меняется, если атрофические процессы усиливаются, и обнаруживается атрофия 1/4 длины стенки лунки. Это ведет к снижению функциональной ценности зубов, еще большему снижению или полному исчезновению резервных сил, развитию функциональной недостаточности пародонта, усилению патологической подвижности зубов, обусловленной не только воспалительными процессами, но также атрофией костной ткани лунки зуба и расширением периодонтальной щели. В этих случаях показана комплексная терапия. Ортопедическое лечение должно быть направлено на выполнение следующих задач: жевательное давление, приходящееся на отдельные зубы, перераспределить на весь зубной ряд; объединить в единый блок зубы каждой челюсти; устранить патологическую подвижность зубов. предупредить смещение зубов. Выбор времени для шинирования. Важно вспомнить, что функциональная перегрузка зубов при заболеваниях пародонта возникает не сразу, а постепенно. Поэтому необходимо по клиническим и рентгенологическим признакам определить время ее появления. Таким симптомом является патологическая подвижность зубов, свидетельствующая о декомпенсированном состоянии пародонта. Шинирование можно проводить и на более поздних стадиях болезни, но лучший лечебный эффект достигается, если шинирование зубов проведено при первых признаках функциональной перегрузки. Ортопедическое лечение является одним из действенных лечебных методов, изменяющих течение болезни, и оно позволяет надолго сохранить целостность зубного ряда. Уменьшение функциональной перегрузки благоприятно сказывается на трофике пародонта. Одновременно улучшается функция жевания, уменьшаются воспалительные явления в десне, изменяется самочувствие больного. Биомеханические принципы использования шин. Шина, укрепляемая на зубах, вследствие ее жесткости ограничивает свободу их подвижности. Зубы могут совершать движения лишь вместе с шиной и в одном направлении. Шинирующая конструкция, объединяя в блок все передние и все боковые зубы, разгружает их пародонт при откусывании или разжевывании пищи. Нагрузка в шинирующем блоке в первую очередь воспринимается зубами, имеющими меньшую патологическую подвижность, они разгружают зубы с более пораженным пародонтом. Зубы расположены по дуге, кривизна которой более выражена в переднем отделе, поэтому шинирующая конструкция, расположенная по дуге, более устойчива к действию наружных сил, чем шина, расположенная линейно. Порядок распределения жевательной нагрузки зависит от точки приложения силы. При линейном расположении шины возможны колебания шин, когда зубы имеют 1 или II степень подвижности. Требования, предъявляемые к шинам. Для того чтобы лучше выполнять свою лечебную роль аппарата, шина должна: Создавать прочный блок из группы зубов, ограничивая их движения в трех направлениях: вертикальном, вестибуло-оральном и медио-латеральном (для передних) и передне-заднем (для боковых зубов). Быть устойчивой и прочно фиксированной на зубах. Не оказывать раздражающего действия на маргинальный пародонт. Не препятствовать медикаментозной и хирургической терапии десневого кармана. Не иметь ретенционных пунктов для задержки пищи. Не создавать своей окклюзионной поверхности блокирующих пунктов при движении нижней челюсти. Не нарушать речи. Не вызывать грубых нарушений внешнего вида больного. Кроме того, изготовление шины не должно быть связано с удалением большого слоя твердых тканей коронок зубов. Виды постоянных шин. Постоянные шины применяют как лечебные аппараты для иммобилизации зубов на продолжительное время. Это постоянно действующее лечебное средство. В качестве материала шин используются пластмассы, композиты и различные металлы. По конструкции постоянные шины подразделяются на съемные, несъемные и комбинированные. Съемные шины с многозвеньевым кламмером и элементами бюгельного протеза, бюгельные протезы с системой шинирующих элементов. Комбинированные: сочетание съемных и несъемных шин. Выбор конструкции постоянных шин Изучение клинического состояния пародонта, знание биомеханических основ шинирования при пародонтите, требования, предъявляемые к шинам, лежат в основе выбора конструкции шинирующего аппарата. Схема темы: «Показания к выбору конструкции шины при генерализованном пародонтите» При определении показаний к выбору конструкции шины необходимо учитывать: индивидуальные особенности течения заболевания; наличие резервных сил и функциональную недостаточность пародонта; степень подвижности зубов; действие горизонтального и вертикального компонентов жевательных сил на смещение зубов; функциональную характеристику шинирующих элементов лечебных аппаратов. Контрольные вопросы. 1. Каковы стадии течения заболевания? 2. Выбор времени для шинирования. 3. Биомеханические принципы использования шин. 4. Требования, предъявляемые к постоянным шинам. 5. Виды постоянных шин. 6. Отчего зависит выбор конструкции постоянных шинирующих аппаратов? 7. Функциональная характеристика шинирующих элементов постоянных шин. 8. В чем заключается действие горизонтального и вертикального компонентов жевательных сил на смещение зубов? 9. Что такое параллелометрия и каковы ее методы? 10. Какие основные разновидности опорно-удерживающих кламмеров? II. Особенности технологического процесса изготовления цельнолитых шин при пародонтите и пародонтозе. Ситуационные задачи: 1. Больная Г., 55 лет, обратилась с жалобами на резкую боль, кровоточивость и припухлость десен, подвижность всех зубов на нижней челюсти, невозможность приема пищи. При осмотре полости рта целостность зубных рядов верхней и нижней челюстей сохранена, имеется подвижность II-III степени всех зубов на нижней челюсти и I – II степени всех зубов верхней челюсти. Диагноз? План лечения и выбор конструкции протеза на нижнюю челюсть. 2. Больному М. При лечении генерализованного пародонтита изготовлена цельнолитая шина с многозвеньевым оральным кламмером без вестибулярных отростков, Обладает ли в данном случае шина шинирующим эффектом? 3. Больная С. обратилась с жалобами на кровоточивость и припухлость десен, боли при приеме пищи, подвижность зубов на верхней и нижней челюстях. При осмотре полости рта отмечается следующая клиническая картина: слизистая в области -11,12, 13, 21, 22, 23, 24, 31, 32, 33, 34, 35, 41, 42, 43, 44 гиперемирована, отечна, болезненна при пальпации. При надавливании на десну из зубо-десневых карманов выделяется гнойное содержимое, запах изо рта. Межзубные сосочки изъязвлены в области 11,12, 13, 21, 22, 23, 31, 32, 33, 41, 42, 43 зубов. На рентгенограммах отмечается атрофия лунок зубов более ½ у 11,12, 13, 21, 22, 31, 32, 33, 41, 42, 43 зубов, подвижность II-III степени. Диагноз? План лечения? 4. Больной М. обратился в 2001 году в поликлинику с жалобами на резкую боль, кровоточивость и припухлость десен, невозможность приема пищи, подвижность зубов. Было проведено лечение: снятие зубного камня, физиотерапевтическое лечение, стимулирующая терапия, изготовлены несъемные шины на нижнюю челюсть в связи с подвижностью всех зубов, шины изготовлены отдельными блоками на 31, 32, 33, 41, 42, 43 зубы и на 34, 35,36, 37,44,45, 46, 47, 48зубы. За 2,5 года наблюдались обострения, которые купировались терапевтическими приемами. В настоящее время при осмотре полости рта отмечается резкое воспаление слизистой оболочки, подвижность II-III степени 31, 32, 33, 41, 42, 43, 34, 35,36, 37зубов. Какая допущена ошибка при ортопедическом лечении больного? Методы ее устранения. Литература 1. Гаврилов Е.И., Оксман И.М. Ортопедическая стоматология, М., Медицина, 1978, с. 222-237. 2. Доминик К. Пародонтопатии, Варшава, 1967. 3. Копейкин В.Н. Ортопедическое лечение заболеваний пародонта, М., Медицина, 1977, с. 146-169. 4. Копейкин В.Н. Ортопедическая стоматология, М., 1988, с. 317-329. 5. Лекционный материал. методам изготовления Практическое занятие № 12 1. Тема занятия: Непосредственное протезирование при лечении пародонтита и пародонтоза. Показания к данному методу. 2. Цель занятия: Обучить студентов методам изготовления непосредственных протезов. Содержание занятия При значительной атрофии костной ткани (более 1/4 длины стенки лунки), резком расширении периодонтальной щели, подвижности зубов третьей степени и частом абсцедировании зубы подлежат удалению. После множественного удаления зубов оставшиеся подвергаются повышенной нагрузке, что ведет к обострению воспалительного процесса пародонта оставшихся зубов, ускорению резорбции костной ткани. За период заживления раны патологический процесс в пародонте оставшихся зубов может настолько прогрессировать, что возникает необходимость удаления еще части зубов. Операция удаления зубов у человека сопровождается значительными анатомическими и функциональными изменениями. Возникающие в послеоперационном периоде нарушения акта жевания, речи, эстетические дефекты оказывают отрицательное влияние на больного. Удаление даже одного или нескольких фронтальных зубов резко нарушает произношение звуков, затрудняет профессиональную деятельность, сопровождается психической травмой. Одним из наиболее эффективных способов устранения дефектов, возникающих в результате удаления зубов, является метод непосредственного протезирования. Этот метод заключается в том, что протезы готовятся до оперативного вмешательства, затем, непосредственно после удаления зубов, припасовываются и накладываются на челюсти. Такие протезы получили название иммедиат-протезов. Работа, проведенная с применением радиоактивных изотопов, показала, что процессы регенерации лунки под непосредственным пластиночным протезом протекают значительно быстрее. При обычном заживлении послеоперационной раны максимальное содержание Са45 в лунке удалённого зуба наблюдается на 30-й день, под непосредственным протезом - на 21-й день. Ускорение репаративных процессов альвеолярного отростка можно объяснить интенсификацией обменных процессов в альвеолярном отростке благодаря ранним функциональным раздражениям. Применение иммедиат-протезов позволяет сохранить высоту нижнего отдела лица, которая может быть изменена в результате удаления зубов, удерживающих окклюзионную высоту. На модели, полученной по слепку, снятому у больного до удаления зубов, срезают подлежащие удалению зубы и сглаживают альвеолярный отросток. Проделанные оперативные вмешательства на модели должны быть воспроизведены на челюсти больного. Наряду с непосредственным протезированием протезы можно изготовить после оперативного вмешательства до полного заживления лунки зуба - раннее протезирование (через 5 - 7 дней после удаления зубов). Первый способ (непосредственное протезирование) применяется в тех случаях, когда состояние подвижности зубов позволяет получить слепок без опасения удалить зуб в момент снятия слепка. Второй способ (раннее протезирование) применяется при абсцедирующих процессах, необходимости удаления значительного количества подвижных зубов, когда возникают затруднения в получении слепка и когда не удается установить величину возможных изменений формы альвеолярного отростка после оперативных вмешательств. Этапы изготовления непосредственного протеза: выбор конструкции протеза; получение слепков и моделей; определение центральной окклюзии или центрального соотношения челюстей; подготовка моделей; лабораторные этапы изготовления протеза; припасовка и наложение протеза. Снятие гипсовых слепков с челюстей при наличии сильно подвижных зубов связано с опасностью удаления их вместе со слепком или причинения боли, поэтому необходимо применять только эластичные материалы. Определение центральной окклюзии или центрального соотношения челюстей производится с помощью восковых базисов с окклюзионными валиками. При подготовке модели рекомендуют придавать альвеолярному гребню гладкую, овальную форму во фронтальном отделе и трапециевидную - в боковых отделах. При пародонтитах слой снимаемого с модели гипса не должен превышать 1 - 1,5 мм. На верхней челюсти во фронтальном участке гипс снимают только с вестибулярной стороны. Небную поверхность модели, особенно в области резцового сосочка, не обрабатывают. На модели нижней челюсти во фронтальном участке, после того как срезаны зубы, снимают равномерный слой гипса по гребню альвеолярного отростка и на вестибулярной и на оральной стороне в верхней трети: В области жевательных зубов с модели снимают слой гипса по краям лунок, слегка закругляя края. После подготовки модели проводят параллелометрию и в случае изготовления пластиночнаго иммедиат-протеза закрывают зоны поднутрений гипсом или фосфат-цементом для беспрепятственного наложения иммедиат-протеза. Перед наложением протез выдерживают 15 -20 минут в 3% растворе перекиси водорода, участки базиса, прилегающие к раневой поверхности, обрабатывают 5% спиртовым раствором йода» На следующий день больной должен явиться на прием к врачу для коррекции протеза. При правильной обработке поверхности гипсовой модели базис протеза ускоряет процесс заживления раны. Лишь спустя месяц после удаления зубов, требуется уточнение базиса самотвердеющей пластмассой. В случаях, когда после удаления зубов показаны мостовидные протезы или шинирующие аппараты, возможно применение несъемных мостовидных конструкций иммедиат-протезов. При этом методика изготовления протезов в принципе идентична общепринятой, так же, как и характер обработки опорных зубов. Применяют также непосредственные съемные шинирующие бюгельные протезы и несъемные мостовидные шинирующие протезы. Непосредственное шинирование с использованием постоянных шинпротезов имеет несомненное преимущество перед применением иммедиат-протезов, так как не только дает лучший терапевтический эффект, но и лучше переносится больным. Процесс адаптации к шинам короткий. Кроме того, этот метод избавляет больного от привыкания сначала к съемному пластиночному протезу, а затем к шине-протезу. Перед изготовлением непосредственного постоянного шинирующего протеза проводят тщательное и всестороннее обследование, определяют зубы, подлежащие удалению, и выбирают оптимальную конструкцию шины. Если по состоянию оставшихся зубов, топографии дефектов зубного ряда и функциональному состоянию зубов-антагонистов показано применение съемной шины, приступают к изготовлению слепков. Перед получением слепков между зубами, подлежащими удалению, и зубами, сохраненными в полости рта, вводят пластмассовые штифты или смазанные вазелином ватные турунды. Это необходимо для того, чтобы сохранить форму апроксимальных поверхностей зубов, остающихся в полости рта. После получения моделей их фиксируют в окклюдатор (в случае необходимости предварительно определяют центральное соотношение челюстей). Зубы, подлежащие удалению, аккуратно срезают с модели по линии клинической шейки зуба и приступают к оформлению гребня альвеолярного отростка. Этому участку альвеолярного отростка необходимо придать ту форму, которую он примет после заживления раны. Г. П. Соснин рекомендует во фронтальном участке придавать гребню альвеолярного отростка овальную форму, в области жевательных зубов - трапециевидную. При пародонтозе слой снимаемого гипса, как правило, не превышает 1 - 1,5 мм. На верхней челюсти во фронтальном участке гипс снимают только с вестибулярной стороны. Зона гравировки расположена от центра альвеолярного отростка до середины вертикального размера альвеолярного отростка. Во всех случаях небную поверхность модели, особенно в области резцового сосочка, не обрабатывают. На модели нижней челюсти во фронтальном участке, после того как срезаны зубы подлежащие удалению, снимают равномерный слой гипса по гребню альвеолярного отростка и на вестибулярной и оральной стороне в верхней трети. В области жевательных зубов с модели снимают слой гипса по краям лунок, слегка закругляя края. После гравировки поверхность гипса сглаживают увлажненной наждачной бумагой с зерном мелкого помола. После подготовки модели проводят параллелометрию, в соответствии с клиническими задачами размечают конструкцию будущего шинирующего протеза, подготавливают модель к дублированию, получают огнеупорную модель, моделируют из воска каркас будущего протеза и отливают его из металла. Обработанный каркас оценивают и в случае хорошего качества завершают изготовление шины-протеза. При формовке в области планируемого удаления седловидную часть протеза заполняют прозрачной бесцветной пластмассой. Прозрачность базиса позволяет выявлять неточности, которые были допущены при обработке гребня альвеолярного отростка (если был снят большой слой гипса, то в этих участках слизистая оболочка за счет чрезмерного сдавления бледнеет). В участках базиса, сдавливающих слизистую оболочку, необходимо внести коррекцию. Перед наложением протез тщательно промывают щеткой с мылом, раствором перманганата калия и спиртом или йодом. Участки базиса, прилегающие к раневой поверхности, обрабатывают 5% спиртовым раствором йода. На следующий день больной должен явиться на прием к врачу. Необходимо оценить состояние раневой поверхности и слизистой оболочки под базисом протеза и при необходимости провести соответствующую коррекцию. Наши клинические наблюдения показали, что при правильной обработке поверхности гипса базис шины-протеза ускоряет процесс заживления раны. Лишь в редких случаях спустя месяц после удаления зубов, требуется частичная перебазировка. В тех случаях, когда после удаления зубов показано применение несъемных шинирующих протезов, методика их изготовления в принципе идентична общепринятой. Производят соответствующую обработку зубов, являющихся опорными для данного вида шины. Получают слепки, определяют центральную окклюзию и изготавливают опорные элементы шины. Если таковыми являются коронки или полукоронки, слепки должны быть двухслойными, что позволяет установить точную степень погружения края коронки в зубодесневой карман, особенно со стороны удаляемого зуба. После припасовки опорных элементов шины получают слепок и по нему модель. Характер обработки гипсовых моделей аналогичен описанному выше. Завершив обработку модели, изготавливают тело несъемного протеза. После удаления зубов несъемную шину-протез временно (на 1 -2 недели) фиксируют на опорных зубах при помощи репина или водного дентина. По истечении 1 - 2 недель, при условии полного заживления раневой поверхности, шину фиксируют фосфат-цементом. Если в процессе динамического наблюдения за временно фиксированной шиной устанавливают, что тело протеза, изготовленного в группе фронтальных зубов, не касается слизистой оболочки (прошла большая атрофия, чем предполагалось), то степень прилегания уточняют при помощи быстротвердеющей пластмассы. Обработав и отполировав уточнённые участки, шину вновь временно (на 1 неделю) фиксируют для контроля. Наблюдения за больными, пользующимися как съёмными, так и несъёмными непосредственными шинами-протезами, свидетельствуют о хорошей адаптации за счет функциональных раздражений, ускоренной эпителизации и заживления раны, восстановления жевательной эффективности. В ходе подготовки полости рта к протезированию съёмными или несъёмными протезами нередко приходится прибегать к удалению зубов с больным пародонтом. При решении этого вопроса необходимо, во-первых, иметь в виду функциональную ценность зуба, а во-вторых, возможность использования его при ортопедическом лечении. Определение функциональной ценности требует, прежде всего, выяснения степени его патологической подвижности и глубины поражения пародонта, то есть степени атрофии лунки, наличия патологических десневых и костных карманов, их ширины, глубины и локализации. В большинстве случаев степень патологической подвижности зуба тесно связана с величиной атрофии лунки и пр. Но у некоторых больных, например, с дистрофическими формами заболевания пародонта, такой связи не прослеживается. Более того, при крайних, глубоких формах резорбции альвеолярного отростка зубы долго сохраняют устойчивость. Однако присоединяющееся воспаление резко ухудшает клиническую картину, а зубы могут быстро приобрести патологическую подвижность. Хорошим подспорьем в этом случае является рентгенологическое обследование, которое существенно дополняет клиническую картину и позволяет сопоставить выраженность клинических проявлений с данными рентгенографии. При патологической подвижности третьей степени, когда компенсаторные возможности пародонта полностью исчерпаны, зубы подлежат удалению. Однако даже и в этом случае крайняя степень подвижности может быть следствием обострения воспалительного процесса. Ликвидация последнего может привести к укреплению зуба, снижению подвижности и, возможно, позволит использовать этот зуб для шинирования или протезирования. Таким образом, тщательная оценка подвижных зубов с больным пародонтом, особенно после проведенного курса медикаментозной терапии, может существенно повлиять на окончательное решение об их удалении. При патологической подвижности первой и второй степени также осуществляется оценка степени атрофии лунки. Лишь при крайних формах, то есть атрофии альвеолы более чем на 2/3 лунки и подвижности II - III степени, зубы удаляют. Зубы, обладающие большей устойчивостью, имеющие подвижность в пределах I степени, на фоне дистрофического поражения пародонта, когда воспалительные изменения выражены слабо или полностью отсутствуют, могут быть сохранены. Однако одиночно стоящие зубы с такой картиной заболевания, по мнению Е. И. Гаврилова (1984), следует удалять. Кроме того, зубы с крайней степенью патологической подвижности (II- III), имеющие периапикальные очаги хронического воспаления, также подлежат удалению. Удаление зубов на фоне системных заболеваний пародонта, как правило, приводит к возрастанию тяжести функциональной перегрузки оставшихся зубов. С целью предупреждения возможных осложнений и сохранения оставшихся зубов следует шире применять непосредственное протезирование. Изготовление протеза до удаления зубов позволяет предотвратить развитие наиболее тяжелых форм травматической окклюзии с увеличением подвижности оставшихся. Темы изученные ранее и необходимые для проведения данного занятия: 1. Дифференциальная диагностика пародонтита и пародонтоза. 2. Ортопедические методы лечения заболеваний пародонта. 3. Показания к применению временных и постоянных шинирующих аппаратов и протезов. 4. Несъемные и съемные виды шин и протезов. 5. Особенности подготовки зубных рядов перед изготовлением шинирующих лечебных аппаратов. 6. Изучение моделей в параллелометре, методы параллелометрии и выбор пути введения шины. 7. Функциональная значимость в перераспределении жевательной нагрузки различных частей кламмера и видов кламмеров. 8. Состояние зубных рядов и выбор конструктивных особенностей шин. Схема темы "Сроки ортопедического лечения при заболеваниях пародонта» Непосредственное протезирование (первичное): протез изготавливается до операции и накладывается на протезное ложе на операционном столе, но не позднее 24 часов с момента операции (послеоперационное протезирование) Ближайшее протезирование (раннее): в первые 2 недели в период заживления послеоперационной раны и ее эпителизации. Отдаленное протезирование: отдаленное протезирование производят в более поздние сроки (через 2-3 месяца и позже), после того, как заканчивается формирование альвеолярного отростка, связанного с атрофией кости, неизбежной в первые 1 -2 месяца после потери зуба. Показания к непосредственному ортопедическому лечению при заболеваниях пародонта: опасность перегрузки оставшихся зубов, профилактика развития вторичной деформации; стимулирование процессов заживления раневой поверхности, целенаправленное формирование альвеолярного отростка; профилактика обострения воспалительных процессов; специфика профессии (преподаватели, артисты, актеры и др.), восстановление утраченной функции Противопоказание к непосредственному протезированию: абсцедирующие процессы при пародонтите. Логико-дидактическая структура темы: "Клинические и технические этапы изготовления непосредственного съемного шинирующего протеза" Клинические этапы: определение зубов, подлежащих удалению, снятие слепков; определение центральной окклюзии; изучение диагностических моделей с помощью параллелометра, планирование конструкции протеза; подготовка окклюзионных поверхностей для окклюзионных накладок, снятие слепков для рабочих моделей; определение центральной окклюзии исследование рабочих моделей с помощью параллелометра, нанесение рисунка каркаса протеза на модель; антисептическая обработка протеза, наложение протеза в полости рта рекомендации; коррекция протеза; осмотр больного через месяц; повторное протезирование. Технические этапы: изготовление диагностических моделей, изготовление воск овых окклюзионными валиками. шаблонов с отливка рабочих моделей, изготовление восков ых шаблонов с окклюзионными валиками; фиксация моделей в окклюдаторе. подготовка моделей для изготовления протеза, подготовка модели к дублир ованию; перенос рисунка каркаса протеза с рабочей модели на огн еупорную модель. Моделирование каркаса протеза из воска. Замена воска на металл, отделка и полировка каркас, проверка конструкции каркаса протеза на модели. постановка искусственных зубов; замена воска на пластмассу, отделка и полировка протеза. Контрольные вопросы: 1. Назовите показания к множественному удалению зубов. 2. Назовите показания к непосредственному протезированию и шинированию. 3. Каковы клинические и технические этапы изготовления непосредственных шин-протезов? 4. Как подготовить модели при непосредственном протезировании фронтальной группы зубов? 5. Как подготовить модели при непосредственном протезировании в области боковых зубов? 6. Как обрабатывают иммедиат-протез перед наложением в полость рта? 7. В каких случаях показано применение несъемных конструкций иммедиат-протезов? 8. Лечебный эффект при использовании непосредственных протезов. Ситуационные задачи: 1. Больной М. обратился с жалобами на подвижность зубов, кровоточивость десен, болезненность при приеме пищи. При обследовании полости рта установлена подвижность III-IV степени 35, 36, 37, 45, 46, 47, 12, 22, 13 зубов, на рентгенограммах атрофия стенок лунок этих же зубов более 3/4. Диагноз? План лечения? 2. Больной Т. проведено непосредственное протезирование на верхнюю и нижнюю челюсти. При наложении иммедиат-протеза на нижнюю челюсть в области жевательных зубов справа слизистая оболочка бледнеет. На каком этапе изготовления непосредственного протеза была допущена ошибка? Методы ее устранения. 4. Больная К., обратилась с жалобами на подвижность зубов на верхней челюсти, кровоточивость десен, болезненность при приеме пищи. При осмотре полости рта установлена подвижность III-IV степени,11, 12, 13, 14, 21, 22, 23 зубов, на ортопантомограмме атрофия стенок лунок этих же зубов более 3/4. Слизистая оболочка в области подвижных зубов несколько гиперемирована, без выраженных патологических изменений. Диагноз? План лечения? 5. Больной С. нуждается в протезировании. При осмотре полости рта установлена подвижность I-II степени 11, 12, 21, 22, 23, 24, 25 зубов, на рентгенограммах определяется атрофия лунок на ½ высоты корня. Имеются ли показания в данной ситуации к непосредственному протезированию? Литература 1. Гаврилов Е.И., ОксманИ.М. Ортопедическая стоматология, М., Медицина, 1978, стр. 222-237. 2. Доминик К., Пародонтопатии, Варшава, 1967, с. 236. 3. Копейкин В.Н. Ортопедическое лечение заболеваний пародонта, М., Медицина, 1977, с. 128-132. 4. Копейкин В.Н. Ортопедическая стоматология. М.. 1988, с 317-328. Практическое занятие № 13 Тема занятия: Ортодонтический этап в лечении заболеваний пародонта. Цель занятия: Ознакомить с принципом ортодонтического лечения при заболеваниях пародонта. Содержание темы При пародонтозе и пародонтите из-за изменений в связочном аппарате и дистрофических процессов в костной ткани под влиянием функциональных нагрузок как при окклюзионных контактах, так и через пищевой комок (т. е. при опосредованной окклюзии) наступают вторичные деформации зубных рядов. Они являются наглядным примером ведущей роли функции жевания в перестройке зубочелюстной системы при заболевании пародонта. Силы жевательного давления сдвигают зубы в одном или нескольких направлениях. Так, фронтальные зубы смещаются чаше всего в ' вестибулярном направлении. Смещение зубов кпереди лишает их контакта между собой, обусловливает попадание пищи в межзубные промежутки и расхождение зубов или наложение их друг на друга. Внедрение пищевого комка между зубами происходит и за счет подвижности зубов. При этом к травме межзубного сосочки присоединяются смещение зубов по отношению друг к другу, разворот их или наклон в сторону дефекта. Вторичные деформации развиваются как при интактных зубных рядах, так и при дефектах в них. В последних случаях деформации возникают чаще, и клиническая картина пародонта резко обостряется, появляется ряд дополнительных нарушений в топографо-анатомических взаимоотношениях элементов зубочелюстной системы. Например, при потере группы жевательных зубов на одной или обеих челюстях или при перекрестных дефектах т.е. (потеря жевательной группы зубов на нижней челюсти с одной стороны и жевательной группы с противоположной стороны на верхней челюсти) при этом происходит уменьшение окклюзионной высоты, нижняя челюсть смещается дистально, увеличивается степень перекрытия во фронтальной группе зубов как следствие этого изменяются взаимоотношения элементов височно-челюстного сустава. В дальнейшем, при вестибулярном смещении фронтальных зубов, исчезает режуще-бугорковый контакт, еще больше снижается окклюзионная высота, фронтальные зубы нижней челюсти травмируют слизистую оболочку альвеолярного отростка верхней челюсти. При пародонтите, развившемся на фоне аномалий челюстей и зубных рядов, вторичные деформации зубных рядов возникают чаще и протекают значительно тяжелее. Из приведенных выше данных о характере распределения жевательного давления и деформации костной ткани альвеолярного отростка следует, что направленная под углом к длинной оси зуба сила вызывает большую степень деформации тканей, как и наклон зуба даже при вертикально действующей силе. Этого достаточно, чтобы обосновать необходимость ортодонтического лечения вторичных деформаций при патологии пародонта. Не исправив положение зубов, не восстановив нормальную окклюзионную высоту и правильное взаимоотношение элементов зубочелюстной системы, нельзя снять дополнительные факторы перегрузки тканей пародонта. Следует подчеркнуть, что перегрузка сама может служить причиной развития патологических процессов в пародонте, а измененная ось наклона зуба при увеличенной внеальвеолярной части (за счет атрофии) усиливает деформацию тканей и деструктивные процессы. Возникновение вторичных деформаций и нарушений во взаимоотношении зубных рядов должно быть расценено как осложнение основного заболевания - генерализованного или очагового пародонтита, лечение которого требует специфических мероприятий. Осложнение усугубляет течение основного заболевания, и невнимание врача к этому факту снижает эффективность лечения. Лечение вторичных деформаций и восстановление правильных артикуляционных взаимоотношений проводятся ортодонтическими методами. Наиболее эффективными ортодонтическими аппаратами следует считать съемные конструкции. При незначительных деформациях допустимо скрепление смещенных зубов ниткой по типу лигатурного связывания. Применение резиновых колец недопустимо. К ортодонтическому лечению приступают после удаления зубных отложений и исчезновения острых воспалительных явлений в пародонте. Перемещение зубов при дистрофических процессах в пародонте требует применения слабых, дозируемых врачом сил. Следует предположить, что малые силы оказывают стимулирующее действие на костеобразовательный процесс. Кроме того, ортодонтический аппарат в какой-то степени является своеобразной шиной, препятствующей смещению зубов при приеме пищи. Желательно на период ортодонтического лечения исключить из пищевого рациона жесткую и грубоволокнистую пищу. В начале лечения подвижность перемещаемых зубов несколько возрастает, но со временем эти явления стихают и процесс стабилизируется. Анализ рентгенограмм и пародонтограмм позволяет констатировать, что ортодонтическое лечение не усугубляет дистрофических процессов в пародонте. Перемещение зубов и восстановление нормальных артикуляционных взаимоотношений зубных рядов в комплексе с другими лечебными мероприятиями позволяет добиться прекращения обострений процесса, исчезновения воспалительных явлений. В развившейся стадии пародонтита после ортодонтического лечения необходимо применять постоянные шины. Можно определить следующие показания к ортодонтическому лечению при очаговом и генерализованном пародонтите и пародонтозе. 1. Вторичные деформации: тремы и диастемы, обусловленные смещением зубов; снижение окклюзионной высоты, осложненное глубоким резцовым перекрытием и дистальным смещением нижней челюсти; феномен Попова - Годона. 2. Зубочелюстные аномалии: глубокий прикус; прогения, осложненная уменьшением окклюзионной высоты; глубокий прикус, прогения, осложненные вторичной деформацией зубных рядов. При вестибулярном смещении зубов, тремах и диастемах с успехом применяют пластинку с вестибулярной дугой (диаметр проволоки 0,4 - 0,6 мм). При наложении одного зуба на другой в конструкцию данного аппарата вводят пальцевидные отростки из проволоки диаметром 0,4 мм, а при наличии супраокклюзионного положения зуба - плоскую зацепную петлю. Если имеется и вторичная частичная адентия, аппарат изготавливают по типу съемного пластиночного протеза. В этом случае аппарат устраняет дефект зубного ряда, что в большинстве случаев равносильно устранению этиологического момента (травматическая перегрузка), и самую деформацию. Применяя этот лечебный аппарат, следует помнить, что после его припасовки базисная пластинка в области перемещаемых зубов не должна прилегать к ним с оральной стороны на расстояние, равное расстоянию, на которое необходимо переместить зубы. Вестибулярная дуга должна располагаться на расстоянии 1,5 -2 мм от режущего края зубов. Наши наблюдения показали, что при слабом активировании дуги путем сближения краев петель эффект лечения наступает в первые 2 - 3 недели. Преимущество данного аппарата заключается и в том, что после окончания ортодонтического лечения и до момента фиксации постоянного вида шины он выполняет функцию ретенционного аппарата. Снижение окклюзионной высоты при пародонтите и обусловленное этим изменение топографических взаимоотношений зубных рядов верхней и нижней челюстей требуют предварительного ортодонтического лечения. Снижение окклюзионной высоты развивается при: потере группы жевательных зубов с двух сторон на одной или обеих челюстях, при перекрестных дефектах; патологической стираемости, локализованной в группе жевательных зубов, или генерализованной форме стертости; частичной вторичной адентии, сопровождающейся конвергенцией премоляров и моляров, ограничивающих дефект зубного ряда. Необходимо обратить внимание на возможное снижение окклюзионной высоты в случаях изготовления мостовидных протезов в области жевательных зубов из-за стачивания окклюзионных поверхностей. В перечисленных случаях вследствии потери сдерживающих окклюзионную высоту опорных пунктов изменяется топографическое взаимоотношение нижней и верхней челюстей. Характер изменений пространственного отношения челюстей в центральной окклюзии зависит от вида прикуса. При ортогнатическом, бипрогнатическом прикусе и тупом угле нижней челюсти она смещается кзади и кверху. При этом в группе фронтальных зубов появляется глубокое резцовое перекрытие, клыки нижней челюсти теряют контакт с боковым резцом верхней челюсти. Суставная головка (по данным рентгенограмм) смещается кзади и вниз. При физиологической прогении зубы верхней челюсти перекрываются нижними зубами и травмируют слизистую оболочку альвеолярного отростка. На рентгенограмме обнаруживается смещение суставной головки кверху. При прямом прикусе изменение окклюзионной высоты происходит только в случае вестибулярного смещения фронтальных зубов или развития патологической стираемости этих зубов. Описанные изменения топографических взаимоотношений зубных рядов при их смыкании дают основание говорить об измененной (вторичной) окклюзии. Следовательно, все лечебные аппараты и протезы необходимо строить с учетом восстановления исходной центральной окклюзии. Несоблюдение данного требования ведет к фиксации лечебным аппаратом нижней челюсти в смещенном положении и закреплению элементов височно-челюстного сустава в неправильных топографических соотношениях. В этих случаях не снимается глубокое резцовое перекрытие, которое является одним из факторов развития очагового пародонтита в группе фронтальных зубов. Для подтверждения предположения, что в результате патологических процессов в зубных рядах произошли снижение окклюзионной высоты и смещение нижней челюсти, необходимо: тщательное измерение нижнего отдела лица в состоянии физиологического покоя мышц и в состоянии вторичной окклюзии; получение рентгеновских снимков височно-челюстных суставов в состоянии смыкания зубных рядов и при фиксированной исходной центральной окклюзии. Для получения рентгеновских снимков суставов в исходной окклюзии необходимо определить ее и зафиксировать при помощи восковых базисов с окклюзионными валиками. В фиксированном положении нижней челюсти, т. е. когда восковые базисы с окклюзионными валиками находятся в полости рта, делают рентгеновские снимки правого и левого височно-челюстного сустава. Изучение рентгеновских снимков позволяет выявить соотношение элементов правого и левого сустава в состоянии исходной и вторичной центральной окклюзии, определить, правильно ли установлена исходная центральная окклюзия. Определение соотношения элементов сустава в исходной окклюзии является отправным моментом в построении временных и постоянных шин. Для восстановления правильных окклюзионных соотношений, снятия развившегося глубокого резцового перекрытия и одновременного перемещения зубов применяют съемную пластинку на верхнюю челюсть с вестибулярной дугой и наклонной плоскостью. При наличии дефектов зубных рядов следует применять съемный протез с вестибулярной дугой и наклонной плоскостью. С целью предупреждения перегрузки фронтальных зубов нижней челюсти наклонной плоскостью возможно применение шиныкаппы на эти зубы. При дефектах зубного ряда нижней челюсти применяют каппу-протез, замещающий дефект и позволяющий восстановить правильные окклюзионные соотношения. При пародонтите, развившемся на фоне глубокого прикуса или прогении, с целью разгрузки фронтальных зубов необходимо повысить окклюзионную высоту. По данным Э. А. Киликяна (1966), разница в размере нижнего отдела лица при физиологическом покое и в центральной окклюзии составляет 3-12 мм. При резком расхождении этих показателей повышение окклюзионной высоты для снятия глубокого резцового перекрытия на постоянных шинирующих аппаратах ведет к увеличению размера коронок жевательных зубов, что при пародонтозе следует признать нежелательным. При данных видах аномалий ортодонтическое лечение сочетают с укорочением фронтальных зубов верхней и нижней челюстей. Укорочение фронтальной группы зубов преследует цель снятия блокирующих участков зубов при сагиттальном сдвиге нижней челюсти и уменьшении разобщения группы жевательных зубов при передней окклюзии. Сошлифовывание проводят по режущему краю и по контактирующим поверхностям зубов при смещении челюсти вперед. При пародонтите сошлифовывание осуществляют для снятия концентрации окклюзионных контактов на отдельных зубах, а не выключения их из окклюзии. Стачивание проводят в пределах эмалевого слоя вначале под визуальным контролем при смещении нижней челюсти кпереди, вправо и влево и прекращают его при первых болевых ощущениях. Вначале укорачивают центральные резцы, затем боковые и при необходимости клыки. После укорочения зубов приступают к снятию блокирующих участков. Для этого сложенную вдвое копировальную бумагу укладывают между зубами и, фиксируя пальцами подвижные зубы, просят больного переместить нижнюю челюсть вперед, затем вправо и влево. На зубах в местах наибольшего контакта остаются жирные следы копировальной бумаги. После визуальной проверки этих участков при движениях челюсти их стачивают. Если копировальная бумага оставляет равномерный след на всех контактирующих поверхностях, а визуальный контроль подтверждает отсутствие блокирующих участков, сошлифовывание прекращают. Все сточенные участки обязательно сглаживают резиновым полиром. Сошлифовывание блокирующих участков в области жевательных зубов проводят при боковых движениях челюсти под визуальным контролем и затем с применением копировальной бумаги. И в этой группе полное выключение зубов из окклюзии недопустимо, так как ведет к временному и очень обманчивому эффекту разгрузки зубов. Через некоторое время эти зубы вновь входят в контакт. При нерезко выраженном глубоком резиновом перекрытии сошлифовывание фронтальных зубов дает хорошие результаты. При значительном фронтальном перекрытии необходимо дополнительно повысить окклюзионную высоту. При глубоком прикусе окклюзионную высоту повышают одновременно с сагиттальным смещением нижней челюсти, что позволяет уменьшить фронтальное перекрытие. Повышение окклюзионной высоты и сагиттальное смещение нижней челюсти осуществляют под контролем рентгеновских снимков суставов, применяя временные аппараты - каппы на зубной ряд верхней и нижней челюстей, съемную пластинку с вестибулярной дугой и наклонной плоскостью - на верхнюю и каппу - на нижнюю челюсть. Выбор аппаратов основан на учете состояния пародонта зубов верхней и нижней челюстей. Ортодонтический аппарат не должен вызывать перегрузки антагонирующего зубного ряда или группы зубов. Применение ортодонтического лечения при данных видах аномалий позволяет провести перестройку миотатического рефлекса. Перестройка координации нервно-рефлекторных связей жевательного аппарата, как показал И. С. Рубинов (1958), происходят сравнительно быстрее, чем морфологическая перестройка в артикуляции и суставах. Ортодонтическое лечение проводят до того момента, когда после снятия аппаратов больной легко удерживает нижнюю челюсть в заданном положении. Если это достигнуто, то переходят к изготовлению постоянного шинирующего аппарата, окклюзионные накладки которого в области жевательных зубов удерживают нижнюю челюсть от смещения кзади и фиксируют ее в новом (как принято говорить в ортодонтии) конструктивном прикусе. При прогеническом соотношении челюстей перестройку миотатического рефлекса проводят, применяя шинирующую каппу, которую изготавливают с учетом поднятия прикуса в пределах 2 - 4 мм. Ортодонтический этап лечения феномена Попова - Годона при пародонтите показан только в тех случаях, если применение лечебного аппарата не вызовет резкой перегрузки опорных зубов. В этих случаях дезокклюзию проводят при помощи не временной пластинки по Пономаревой, а шинирующего бюгельного протеза, у которого после лечения феномена Попова - Годона заменяют накусочные площадки на искусственные зубы. Применение постоянного шинируюшего протеза в качестве аппарата для дезокклюзии способствует предупреждению перегрузки опорных зубов. Ортодонтическое лечение феномена Попова - Годона не показано в тех случаях, когда пародонт зубов нижней челюсти не имеет физиологических резервов (атрофия второй - третьей степени). В этой ситуации можно применять метод сошлифовывания, метод депульпации с последующим сошлифовыванием и покрытием этих зубов коронками. В. Ю. Курляндский (1956) и В. А. Пономарева (1974) считают, что в отдельных случаях, когда невозможно уравнять силовые соотношения между зубными рядами верхней и нижней челюстей ни одним из шинирующих протезов современной конструкции, подготовка зубного ряда верхней челюсти при феномене Попова - Годона должна предусматривать и хирургический метод - удаление зубов. Такие рекомендации направлены на разгрузку пародонта зубов нижней челюсти и сохранение этих зубов на более длительный период. Вопросы для проверки исходного уровня знаний 1. Морфологические признаки прогенического прикуса 2. Морфологические признаки глубокого прикуса и глубокого резцового перекрытия. 3. Анатомия и физиология тканей пародонта. 4. Принципы комплексного лечения пародонтита при интактных зубных рядах и вторичной частичной адентии. 5. Признаки, характерные для вторичной деформации зубных рядов и прикуса. 6. Классификация ортодонтических аппаратов. Ситуационные задачи. 1. Больная жалуется на кровоточивость десен при чистке зубов, появившуюся более года назад, отсутствие боковых зубов на нижней челюсти, затрудненное пережевывание пищи, появление промежутков между фронтальными зубами верхней челюсти. Жевательные зубы удалены 2-3 года назад из- за их разрушения. Отмечается выраженность носогубных и подбородочных складок. Поставьте предварительный диагноз, составьте план ортопедического лечения. 2. Больная К. 42 лет обратилась с жалобами на боли при жевании, кровоточивость десен, подвижность зубов, расхождение и выдвижение зубов верхней челюсти. Ранее лечилась у пародонтолога. Объективно: отсутствуют все жевательные зубы обеих челюстей. Соответственно передней группе зубов обеих челюстей десна отечна, гиперемирована, с синюшным оттенком. Корни зубов оголены на 1/4 длины. Глубина патологических зубодесневых карманов от 3 до 6 мм у разных зубов. Зубы верхней челюсти имеют подвижность I-II степени. Между зубами имеются тремы, диастемы, они выдвинуты вперед. Отмечается незначительное понижение высоты нижнего отдела лица. На рентгенограмме отмечается резорбция межзубных перегородок на 1/3 - 1/2 длины корня. Поставьте диагноз. Наметьте план ортопедического лечения. 3. Больная М. 40 лет обратилась с жалобами на боли при жевании, кровоточивость десен, подвижность и расхождение зубов верхней челюсти. Ранее лечила заболевания десен. Протезируется уже несколько раз. Объективно: отсутствуют зубы 14, 15, 24, 25,35, 36, 37, 45, 46, 47. Имеющиеся 31, 32, 33, 34, 41, 42, 43, 44 интактные, пародонт в норме. Зубы 11, 12, 13,21, 22, 23 имеют подвижность I степени, корни их оголены на 1/4 длины корня, между ними тремы, зубы наклонены вперед. Патологические зубодесневые карманы глубиной 3-5 мм. Слизистая десны синюшного оттенка, несколько гиперемирована. 16, 17, 26, 27 смещены в сторону антагонистов. Отмечается видимое увеличение альвеолярного отростка. Корни зубов оголены на 1/4 длины. Отмечается снижение высоты нижнего отдела лица. На рентгенограмме отмечается резорбция исследуемых перегородок на 1/3-1/2 длины корня. Поставьте диагноз. Наметьте план ортопедического лечения. 4. Больная 45 лет обратилась в клинику с жалобами на подвижность фронтальных зубов верхней и нижней челюстей, кровоточивость десен, которая наблюдается при чистке зубов щеткой, во время жевания твердой пищи, появление трем между фронтальными зубами и перемещение зубов в вестибулярном направлении. Данные анамнеза: кровоточивость десен появилась 3 года назад. Зубная формула: 25,26 устойчивые, положения не изменили, интактные. Потеря жевательной эффективности по Агапову - 20%. Прикус ортогнатический. 1. Поставьте диагноз с учетом классификации Кеннеди. 2. Назовите виды протезов, которые можно применить при данной патологии. 5. У больного 22 лет двусторонние концевые дефекты зубов на нижней челюсти глубокое резцовое перекрытие, патологическая подвижность передней группы зубов нижней челюсти I степени, высокое прикрепление уздечки языка, низкие клинические коронки. Какой вид шины-протеза можно применять на нижней челюсти? Особенности ее конструкции? Контрольные вопросы. 1. Для определения какой патологии применяется окклюзиограмма. 2. Какие этиологические факторы являются причиной возникновения очагового пародонтита? 3. Что такое избирательная пришлифовка зубов, какие цели преследует врач при проведении этой процедуры? 4. Допустимо ли выключение зубов из окклюзионных контактов при пародонтите? 5. При помощи чего выявляются преждевременные контакты зубов антагонистов? 6. Каким требованиям должны отвечать временные шины при лечении болезней пародонта? 7. Какой вид стабилизации должна обеспечить временная шина при генерализованном пародонтите? 8. Какие комплексные клинические мероприятия можно применять при вторичной деформации зубов и зубных рядов на фоне частичной потери зубов и патологии пародонта? 9. Какова должна быть тактика врача - ортопеда при решении вопроса, применения ортодонтических аппаратов на фоне заболеваний пародонта? Литература 1. Копейкин В.Н. Ортопедическое лечение заболеваний пародонта. М., 1977, с. 67-77. 2. Иванов B.C. Заболевания пародонта. М., 1981. с. 175-180. 3. Щербаков А.С. Анатомия прикуса у взрослых. М., 1987, с. 128-133