Заболевания шейки матки. Клиника, диагностика, лечение
advertisement

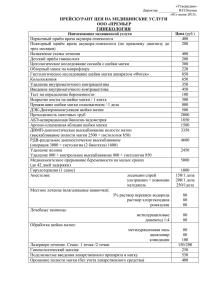
Т.В.Овсянникова, И.О.Макаров, Н.А.Шешукова, И.А.Куликов ЗАБОЛЕВАНИЯ ШЕЙКИ МАТКИ Клиника, диагностика, лечение Учебное пособие для врачей Рекомендовано Учебно-методическим объединением по медицинскому и фармацевтическому образованию вузов России в качестве учебного пособия для системы послевузовского и дополнительного профессионального образования врачей Москва «МЕДпресс-информ» 2013 УДК 618.146:616-07+08 ББК 57.15 О34 Все права защищены. Никакая часть данной книги не может быть воспроизведена в любой форме и любыми средствами без письменного разрешения владельцев авторских прав. Авторы и издательство приложили все усилия, чтобы обеспечить точность приведенных в данной книге показаний, побочных реакций, рекомендуемых доз лекарств. Однако эти сведения могут изменяться. Информация для врачей. Внимательно изучайте сопроводительные инструкции изготовителя по применению лекарственных средств. О34 Овсянникова Т.В. Заболевания шейки матки. Клиника, диагностика, лечение: учеб. пособ. для врачей / Т.В.Овсянникова, И.О.Макаров, Н.А.Шешукова, И.А.Куликов. – М. : МЕДпресс-информ, 2013. – 64 с. : ил. ISBN 978-5-98322-959-4 Заболевания шейки матки являются наиболее часто встречающейся патологией женских половых органов. Несмотря на достаточно хорошо организованную программу скрининга, отсутствует позитивная тенденция к снижению частоты предраковых процессов данной локализации. Современные методы диагностики и лечения заболеваний шейки матки из года в год претерпевают существенные изменения и являются предметом дискуссий и обсуждений. Кроме того, женщины с доброкачественными процессами шейки матки нуждаются в конкретных рекомендациях по лечению и профилактике злокачественных процессов. В учебном пособии отражены современные взгляды на этиологию и патогенез доброкачественных и предраковых заболеваний шейки матки, а также подробно освещены принципиально важные вопросы, касающиеся диагностики, лечения и профилактики патологических процессов шейки матки. Учебное пособие предназначено для интернов, ординаторов и врачей, обучающихся в системе дополнительного профессионального образования по специальностям «Акушерство и гинекология», «Онкология». УДК 618.146:616-07+08 ББК 57.15 ISBN 978-5-98322-959-4 © Овсянникова Т.В., Макаров И.О., Шешукова Н.А., Куликов И.А., 2013 © Оформление, оригинал-макет. Издательство «МЕДпресс-информ», 2013 АВТОРЫ Т.В.Овсянникова – профессор кафедры акушерства и гинекологии ФППОВ ГБОУ ВПО Первый МГМУ им. И.М.Сеченова Министерства здравоохранения Российской Федерации, доктор медицинских наук. И.О.Макаров – заведующий кафедрой акушерства и гинекологии ФППОВ ГБОУ ВПО Первый МГМУ им. И.М.Сеченова Министерства здравоохранения Российской Федерации, доктор медицинских наук, профессор. Н.А.Шешукова – доцент кафедры акушерства и гинекологии ФППОВ ГБОУ ВПО Первый МГМУ им. И.М.Сеченова Министерства здравоохранения Российской Федерации, доктор медицинских наук. И.А.Куликов – доцент кафедры акушерства и гинекологии ФППОВ ГБОУ ВПО Первый МГМУ им. И.М.Сеченова Министерства здравоохранения Российской Федерации, кандидат медицинских наук. СОДЕРЖАНИЕ Список сокращений . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 5 1. Анатомо-физиологические особенности шейки матки . . . . . . . . . . . 6 2. Диагностика заболеваний шейки матки . . . . . . . . . . . . . . . . . . . . . . . 8 3. Доброкачественные заболевания шейки матки . . . . . . . . . . . . . . . . . 20 4. Оценка состояния шейки матки у подростков, беременных и женщин в периоде менопаузы . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 32 5. Предраковые заболевания шейки матки . . . . . . . . . . . . . . . . . . . . . . . 39 6. Рак шейки матки . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 43 Приложения . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 50 Рекомендуемая литература . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 63 Алфавитный указатель . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . 63 1. АНАТОМО-ФИЗИОЛОГИЧЕСКИЕ ОСОБЕННОСТИ ШЕЙКИ МАТКИ Шейка матки формируется на 12–16-й неделе внутриутробного развития путем слияния парамезонефральных каналов. Она делится на две части: надвлагалищную и влагалищную. Влагалищная часть шейки матки покрыта многослойным плоским эпителием (МПЭ), который представлен четырьмя слоями: базальным, парабазальным, промежуточным и поверхностным. Базальный слой – это 1 ряд мелких клеток с крупным ядром, располагающихся на базальной мембране. Базальные клетки обеспечивают рост и регенерацию МПЭ в физиологических условиях. Клетки парабазального слоя располагаются в 2 ряда и также обладают высокой митотической активностью и содержат крупные ядра. Они принимают участие в процессах созревания и дифференцировки МПЭ, обеспечивая его рост и регенерацию. Промежуточный слой состоит из 6–7 рядов крупных клеток, располагающихся группами. Клетки полигональной формы с небольшим ядром, не содержащим хроматина. Цитоплазма этих клеток содержит большое количество гликогена и кератин, что обеспечивает прочность слизистой оболочки. Поверхностный слой представлен 2–3 рядами клеток, которые проявляют тенденцию к ороговению и легко подвергаются десквамации в зависимости от фазы менструального цикла. Цервикальный канал имеет около 8 мм в диаметре и выстлан одним слоем цилиндрических (железистых) клеток, которые являются продолжением эпителиальных клеток эндометрия. Цилиндрический эпителий (ЦЭ) покрывает складки, ворсинчатоподобные образования и выстилает углубления в строме шейки матки. Ядро в этих клетках расположено базально, цитоплазма продуцирует слизь, которая формирует слизистую пробку цервикального канала. На уровне наружного зева находится область стыка МПЭ и ЦЭ. В этом месте ЦЭ дополняется слоем резервных клеток, располагающихся в несколько слоев. Резервные клетки располагаются под ЦЭ на базальной мембране и под МПЭ переходной зоны. Резервные клетки обладают полипотентными свойствами, обеспечивая регенерацию ЦЭ или МПЭ. В процессе пролиферации эти клетки могут образовывать метаплазированный МПЭ, который по характеру межклеточных контактов и цитоскелету отличается от истинного МПЭ. Резервные клетки в ЦЭ обнаруживаются непостоянно, их много в шейке матки новорожденных и грудных детей. В пубертатный период они 1. Анатомо-физиологические особенности шейки матки 7 появляются в значительном количестве в секреторной фазе менструального цикла и первой половине беременности. Граница МПЭ влагалищной части шейки матки (эктоцервикса) и ЦЭ эндоцервикса чаще всего находится у наружного зева, однако она может быть сдвинута в сторону как влагалищной части, так и эндоцервикса. В шейке матки возникают разнообразные процессы, захватывающие как ее влагалищную часть, так и слизистую оболочку цервикального канала. Изменения в эпителии и строме имеют функциональный характер и зависят от фазы менструального цикла. В пролиферативной фазе менструального цикла МПЭ эктоцервикса имеет наибольшую толщину, клетки промежуточного и поверхностного слоев богаты гликогеном. ЦЭ высокий, с базальным расположением ядер, в цитоплазме определяется слизь. Резервные клетки единичные, находятся в состоянии покоя. В секреторной фазе менструального цикла начинается отторжение поверхностных клеток МПЭ. В базальном слое отмечается повышенная митотическая активность. В эпителии эндоцервикса обнаруживается большое количество пролиферирующих резервных клеток с образованием 2–3-рядных и многослойных пластов, внутриэпителиальных железистых структур. Со стороны ЦЭ отмечают миграцию ядер в центр клетки и повышение слизеобразования. В строме экто- и эндоцервикса имеются скопления лимфоидных клеток, гистиоцитов, встречаются тучные клетки. В фазах десквамации и регенерации менструального цикла наблюдают слущивание большей части клеток поверхностного и промежуточного слоев МПЭ, разрыхление базальной мембраны, инфильтрацию межуточной ткани лимфоидными и гистиоцитарными элементами. В ЦЭ эндоцервикса снижается количество слизи, клетки уменьшаются в размерах, ядра расположены базально, гиперплазия резервных клеток отсутствует. 2. ДИАГНОСТИКА ЗАБОЛЕВАНИЙ ШЕЙКИ МАТКИ 2.1. Анамнез и гинекологическое обследование При сборе анамнеза следует определить наличие возможных факторов риска развития патологических процессов шейки матки (травмы и разрывы шейки матки, воспалительные заболевания гениталий, ранее проводимое лечение патологии шейки матки и др.) и обратить внимание на длительно существующие изменения на шейке матки и рецидивы заболевания. Гинекологическое обследование. Производится тщательное обследование состояния наружных половых органов и вульвы. Осмотр при помощи зеркал является самым доступным в диагностике патологии шейки матки. При визуальном осмотре оценивают форму шейки матки, наличие анатомических особенностей, характер выделений, состояние влагалищной части шейки матки и видимые изменения. Отсутствие визуальных изменений на шейке матки не является основанием для исключения ее патологии. Согласно рекомендациям ВОЗ, методика визуального скрининга рекомендована только при первичном обследовании женщин или при случайном мониторинге (за исключением пациенток в периоде постменопаузы). 2.2. Основные методы оценки состояния шейки матки Кольпоскопия Этот метод представляет собой визуальный осмотр с помощью оптического прибора при большом увеличении всего цервиковагинального отдела, включая вульву (вульвоскопия), как логическое завершение этого исследования. Расширенная кольпоскопия (РКС) включает осмотр и оценку состояния поверхности влагалищной части шейки матки, влагалища и вульвы при увеличении в 7–30 раз и применение ряда эпителиальных тестов, при которых оценивается реакция тканей в ответ на обработку растворами Люголя и 3% уксусной кислоты. Для детальной оценки сосудистой сети применяются различные фильтры. Показаниями для проведения РКС являются профилактические осмотры, обследование на приеме у гинеколога и наличие изменений на шейке матки. Проведение РКС позволяет: • изучить состояние эпителия и сосудов; • определить состояние стыка эпителиев шейки матки и цервикального канала; • выявить наличие патологических очагов и их границы; • определить место биопсии, чтобы она была наиболее эффективной; 2. Диагностика заболеваний шейки матки 9 • определить метод терапии с целью достижения наибольшей эффективности и сохранения максимального объема шейки матки, особенно у нерожавших женщин. Кольпоскопические признаки, подлежащие оценке: состояние эпителия и стыка различных его типов, рельеф поверхности шейки матки, состояние подлежащей соединительной ткани. Обязательным является проведение пробы с 3% раствором уксусной кислоты и раствором Люголя. РКС может проводиться в любой день менструального цикла, но не во время менструации или в период другого кровотечения. Оценка данных РКС осуществляется согласно Международной кольпоскопической классификации, которая была принята в 1990 г. в Риме, пересмотрена и улучшена в 2002 г. в Барселоне (табл. 2.1). Кольпоскопическая номенклатура, утвержденная Международной федерацией по патологии шейки матки и кольпоскопии (IFCPC) на Всемирном Таблица 2.1 Классификация IFCPC (Рим, 1990; Барселона, 2002) Нормальная кольпоскопическая картина А – Оригинальный сквамозный эпителий (МПЭ) В – ЦЭ С – Нормальная зона трансформации (ЗТ) Патологическая кольпоскопическая картина А – На уровне ЗТ 1. Ацетобелый (ацидофильный) эпителий* 2. Мозаика* 3. Пунктация* 4. Лейкоплакия 5. Йод-негативная зона 6. Атипическая васкуляризация В – Вне ЗТ Подозрение на инвазивный рак Неудовлетворительные результаты исследования А – Стык МПЭ и ЦЭ не визуализируется В – Воспаление или тяжелая атрофия С – Шейка не визуализируется Различные поражения А – Микрососочковая поверхность неацидофильная В – Экзофитная кондилома С – Воспаление D – Атрофия E – Язва F – Другие Зона трансформации, требующая уточнения: Тип 1: полностью эктоцервикальная, полностью видимая Тип 2: эндоцервикальный компонент, видимый полностью Тип 3: эндоцервикальный компонент, видимый не полностью Примечание: * – уточнить степень изменений: большие или меньшие. 10 2. Диагностика заболеваний шейки матки конгрессе в Рио-де-Жанейро (июль, 2011 г.), представлена в Приложении 1. Возможности и сроки применения данной номенклатуры в РФ обсуждаются. Критерии оценки эпителия шейки матки • Цвет эпителия: бледно-розовый, розовый, ярко-розовый; тусклый, блестящий. • Поверхность МПЭ: не изменена, истончена (локально, диффузно), наличие и характер изменений (дефект МПЭ, участок ЦЭ, участок гиперемии и др.). • Очаговые изменения: локализация, очертания (округлые, неправильные), поверхность (гладкая, шероховатая, зернистая, изъязвленная). • Полипообразные образования: локализация, количество (одиночные, множественные), консистенция (мягкая, плотная), ножка (широкая, узкая, длинная, короткая). • Опухолевидные и опухолевые образования: локализация, форма роста (экзофитная, эндофитная, смешанная), размеры, вид (узловатые, изъязвленные, некротизированные и др.), цвет (белесоватый, серовато-белый, пестрый), консистенция (мягкая, плотная, эластичная). • Локализация и характер стыка эпителиев поверхности шейки матки и цервикального канала: наличие ЗТ, метапластического эпителия (МЭ), зрелого и незрелого. • Состояние сосудистого рисунка: не выражен, выражен (наличие нормальных сосудов – разнокалиберных, с плавной градацией, ветвящихся, анастомозирующих между собой; атипические сосуды – хаотично расположенные, причудливой формы, грубые, утолщенные, булавовидно расширенные, обрубленные и т.д.). • Оценка состояния желез: наличие открытых протоков желез, закрытые железы, ороговевающие железы. • Реакция на раствор уксусной кислоты: интенсивность, длительность изменений, контуры белого эпителия. • Реакция на раствор Люголя: равномерное окрашивание в темно-коричневый цвет, слабое окрашивание МПЭ; контуры патологически измененного эпителия. После проведения РКС делается заключение (нормальная слизистая оболочка, доброкачественные изменения, атипический эпителий) и даются рекомендации (биопсия шейки матки, лечение и др.). Атипическая кольпоскопическая картина • Атипические сосуды. • Наличие ороговевающих желез. • Наличие атипической ЗТ (ороговевающие железы, ацетобелый эпителий, лейкоплакия, мозаика, пунктация). • Зоны ацетобелого (уксусно-белого) эпителия, ярко выраженная интенсивность цвета, способность длительно сохранять бело-серый цвет (при проведении пробы с 3% раствором уксусной кислоты). • Йод-негативные резко очерченные образования, приподнимающиеся над поверхностью МПЭ (при проведении пробы с раствором Люголя). 2. Диагностика заболеваний шейки матки 11 • Пунктация (точечность) является проявлением атипической васкуляризации эпителия. • Мозаика – рисунок и границы изменений проявляются после нанесения раствора уксусной кислоты. • Наличие экзофитной опухоли или кратерообразной язвы. Описание и трактовка кольпоскопической картины Оригинальный сквамозный эпителий (соответствует термину МПЭ) – бледно-розовый, тонкий, блестящий, с невыраженным сосудистым рисунком. При обработке раствором уксусной кислоты бледнеет, а при проведении пробы с раствором Люголя равномерно окрашивается в темно-коричневый цвет. ЦЭ – ярко-красный, тонкий, имеет сосочковую поверхность, более четко выявляется после обработки шейки матки раствором уксусной кислоты, слабо окрашивается раствором Люголя. ЗТ возникает при перекрытии ЦЭ многослойным плоским; представлена элементами МПЭ, ЦЭ, МЭ, открытыми и закрытыми протоками желез. О границе ЗТ судят по наиболее дистально отдаленной цервикальной железе, которая является как бы ее маркером. Плоскоклеточная метаплазия – физиологический процесс эпителизации эктопии, т.е. перекрытия ЦЭ многослойным плоским. При метаплазии дифференцированные клетки одного типа замещаются дифференцированными клетками другого типа. МЭ тонкий, незрелый, слабо окрашивается раствором Люголя. Открытые железы образуются в процессе регенерации МПЭ, при проведении РКС выглядят как точечные колодцы с четкими контурами овальных отверстий. Если отверстие «псевдожелезы» перекрывается, то в ней скапливается слизистый секрет и образуется наботова киста. Ороговевающие железы – при замещении эндоцервикальных крипт незрелым атипическим МПЭ вокруг устья выводного протока железы образуются толстые ободки ороговения, возвышающиеся над поверхностью окружающих тканей. Атипические сосуды имеют различную форму (шпильки, шпоры, запятые и др.), у них отсутствует мышечная оболочка, и после аппликации раствором уксусной кислоты они не исчезают. Ацетобелый эпителий представляет собой зоны побеления после проведения пробы с уксусной кислотой. Появление ацетобелого эпителия свидетельствует об определенных нарушениях в структуре МПЭ. Чем более длительно сохраняет ткань белый или серый цвет, тем более глубоки повреждения. Йод-негативный эпителий – это патологически измененный МПЭ, который не окрашивается раствором Люголя в коричневый цвет. Лейкоплакия – патологический процесс ороговения МПЭ, йод-негативный, требующий более углубленной диагностики – проведения биопсии шейки матки. 12 2. Диагностика заболеваний шейки матки Пунктация – проявление атипической васкуляризации эпителия. При кольпоскопии визуализируются множественные мелкие или крупные рельефные красноватые точки, расположенные равномерно или неравномерно. Мозаика также является проявлением атипической васкуляризации МПЭ. Кольпоскопическая картина напоминает мозаику – сеть бледно-красных линий, иногда грубых. Атипический эпителий – наличие ЗТ и/или атипических сосудов, ороговевающих желез, грубой лейкоплакии, ацетобелого эпителия, мозаики, пунктации, йод-негативных участков. Цитологическое исследование Метод, который позволяет на ранних этапах обследования выявить предраковые заболевания и рак шейки матки (РШМ), и является скрининговым исследованием в программах профилактики РШМ. Данный метод дает возможность оценить клеточный состав эпителия шейки матки и выявить атипические клетки. Материал для мазка с влагалищной части шейки матки следует брать с помощью шпателя или специальных щеток на границе МПЭ и ЦЭ, с ЗТ, а также со всех подозрительных участков. Взятие материала из эндоцервикса обязательно осуществляют с помощью щетки-эндобраша на глубине не менее 2–3 см от наружного зева. Мазок не следует брать: • во время менструации; • в период лечения генитальных инфекций; • после влагалищного исследования или после спринцевания; • ранее чем через 48 ч после полового акта; • после проведения РКС или использования тампонов. Эффективность цитологического метода зависит, прежде всего, от правильного взятия материала и своевременной фиксации мазка. Заключение цитологического исследования должно содержать сведения об адекватности образца; давать общую оценку мазка и информацию о выявленных изменениях в виде описательного диагноза. Особенности адекватной цитологической характеристики мазков представлены в таблице 2.2. Интерпретация цитологических мазков в основном осуществляется согласно классификации по Папаниколау (см. табл. 2.3) и Американской терминологической системе Бетесда (ТВS) (см. табл. 2.4). Классификация ВОЗ и классификация системы обучающей программы Европейской комиссии представлены в Приложении 2. Согласно нормативным документам ТВS, традиционные мазки классифицируются как: • удовлетворительные для оценки – в дополнение к отрицательному заключению в последнем ответе должно быть отмечено присутствие метапластических и эндоцервикальных клеток, а также любой другой качественный показатель (например, частично скрытая кровь, воспалительные клетки и др.). Отсутствие эпителиальных клеток из ЗТ 2. Диагностика заболеваний шейки матки 13 Таблица 2.2 Цитологическая характеристика мазка Эпителиальные клетки Клетки МПЭ: • крупные многогранные поверхностные клетки с бледно-розовой или слабо-базофильной цитоплазмой и мелкими центральными пикнотичными ядрами; • промежуточные треугольные или полигональные клетки с центрально расположенными мелкими ядрами с диффузным хроматином; • небольшие округлые парабазальные клетки с компактной ярко-розовой цитоплазмой и темными крупными центральными ядрами; • характер расположения в мазках плоскоэпителиальных клеток раздельный, клеточные комплексы – тяжи, пласты, островки неправильной формы Клетки ЦЭ: • высокие призматические секреторные клетки со светлой или базофильной цитоплазмой и базально расположенными круглыми ядрами; • высокие реснитчатые клетки с базофильно расположенными крупными или овальными ядрами; • мелкие кубические резервные клетки со скудной мелковакуолизированной цитоплазмой и центральными округлыми ядрами; • мелкие незрелые метапластические резервные клетки с признаками начинающейся эпидермизации; • зрелые метапластические резервные клетки плоскоклеточного типа с круглыми пузырчатыми ядрами и компактной розовой цитоплазмой; • характер расположения в мазках клеток ЦЭ – мелкие комплексы в виде «пчелиных сот» или «частокола», островки, тяжи и пласты из метаплазированных резервных клеток Эндометриальные железистые клетки: • мелкие кубические или низкопризматические клетки с темными округлыми ядрами, встречаются редко в виде отдельных мелких комплексов Некоторые цитохимические особенности клеток МПЭ и ЦЭ: • содержание гликогена в поверхностных и промежуточных клетках высокое, в парабазальных – незначительное, количество гликогена уменьшается в секреторной фазе цикла, гликоген отсутствует в мелких резервных, базальных и железистых клетках; • содержание кислых мукополисахаридов и других ШИК-положительных веществ очень незначительное в клетках плоского эпителия, несколько увеличивается в секреторной фазе цикла в поверхностных и промежуточных клетках; отсутствуют в резервных клетках; • содержание нуклеиновых кислот в парабазальных и базальных клетках высокое, в железистых клетках – низкое Признаки дегенерации эпителиальных клеток • увеличение или уменьшение цитоплазмы вплоть до ее исчезновения и образования «голых» ядер; • жировая или гидропическая дистрофия цитоплазмы; • кариорексис; • образование околоядерных «гало» (просветлений); • кератинизация поверхностных клеток (плотная гомогенная цитоплазма желтооранжевого или кирпично-красного цвета, атрофия и исчезновение ядер); • цитолиз 14 2. Диагностика заболеваний шейки матки Таблица 2.2 (продолжение) Признаки пролиферации эпителиальных клеток • некоторое укрупнение ядер, повышение интенсивности окраски, многослойное или многоядерное расположение клеток; • увеличение ДНК в ядрах; • увеличение числа клеток в мазке; • формирование многочисленных комплексов: пластов и тяжей – для плоскоэпителиальных элементов; железистоподобных, розетковидных, сосочковых структур, «пчелиных сот» – для железистых клеток Признаки малигнизации (анаплазии) эпителиальных клеток • атипия ядра (дискариоз); • резкое увеличение ядра (макронуклеоз); • резкое нарушение ядерно-цитоплазматического соотношения в сторону ядра; • неравномерная и неправильная структура хроматина; • неправильные контуры ядра с наличием вдавлений, бухт, бугристости; • утолщение ядерной мембраны; • ядерный полиморфизм; • гипертрофия и гиперплазия ядрышек; • резкое увеличение содержания ДНК; • образование двойных ядер; • появление большого числа патологических митозов Атипия клеток • резкое увеличение размеров клеточного тела; • резкий полиморфизм и анизоцитоз; • потеря признаков исходного клеточного типа; • появление клеток-симпластов (слияние отдельных клеток); • резкое снижение содержания гликогена и ШИК-положительных веществ цитоплазмы; • нарастание активности лизосомных и гликолитических ферментов; • распад клеточных структур, глубокая вакуолизация, исчезновение четких клеточных границ, увеличение числа «голых» ядер Типовые варианты цитограмм при предраковых и раковых заболеваниях шейки матки В мазке различное, часто небольшое, количество нормотипичных поверхностных клеток, а также клетки типа парабазальных и промежуточных с укрупненными ядрами и отдельными признаками дискариоза при отсутствии признаков клеточной атипии. В мазке много клеток типа парабазальных и базальных с признаками незначительного клеточного и выраженного ядерного атипизма; ядерный полиморфизм, митозы; клетки образуют крупные комплексы и скопления; клетки поверхностного слоя в небольшом количестве, без признаков атипии или преобладают над другими клетками и имеют выраженные признаки ороговения (зерна кератогиалина в цитоплазме, многочисленные безъядерные чешуйки). Мазок состоит из очагов и скоплений клеток типа базальных и парабазальных с явным преобладанием первых и небольшого количества поверхностных и промежуточных элементов; во всех клетках отмечается выраженная ядерная атипия при незначительной клеточной атипии; встречаются отдельные группы и мелкие комплексы эпителиальных клеток с резко выраженной клеточной и ядерной атипией, гиперхромией, макро- и анизонуклеозом. 2. Диагностика заболеваний шейки матки 15 Таблица 2.2 (окончание) В мазке среди клеточного детрита, лейкоцитов и эритроцитов определяется большое количество резко атипических эпителиальных клеток, утративших сходство с нормальным клеточным прототипом; клетки располагаются разрозненно, реже образуют беспорядочные комплексы, пласты, слоистые концентрические структуры; отмечается резкий клеточный и ядерный полиморфизм, анизонуклеоз, анизоцитоз; хроматин ядер грубый, губчатый, цитоплазма многих клеток с признаками кератинизации; многие клетки богаты гликогеном, ШИКположительными веществами. Атипические эпителиальные клетки, образующие крупные комплексы, тяжи и пласты; ядра центральные, крупные, полиморфные; хроматин диффузный, во многих ядрах гиперплазированные и гипертрофированные ядрышки; цитоплазма бедна гликогеном; анизоцитоз, анизонуклеоз менее выражены; много клеточного детрита, эластические волокна, лейкоциты, эритроциты. В мазке атипические клетки, напоминающие цилиндрические, призматические или кубические элементы железистого эпителия цервикального канала; клетки укрупненные, полиморфные, ядра большие, с признаками дискариоза, располагаются эксцентрично, с нежным пылевидным хроматином и гипертрофированными ядрышками; цитоплазма слабо-базофильная, часто вакуолизирована, содержит мукоидные ШИК-положительные вещества; гликоген отсутствует; клетки образуют беспорядочные железистоподобные комплексы, розетковидные и сосочковые структуры. Мелкие атипические эпителиальные клетки с выраженным дискариозом, полихромными ядрами и узким ободком цитоплазмы, напоминающие лимфоретикулярные элементы; много «голых» ядер; гликоген и кислые мукополисахариды отсутствуют; расположение разрозненное, реже в виде плотных кучек и тяжей на фоне клеточного детрита и лейкоцитов. Таблица 2.3 Цитологическая классификация по Папаниколау Класс 0 – Неудовлетворительный мазок Класс 1 – Отрицательный (атипических клеток нет; нормальная цитологическая картина) Класс 2 – Атипия (воспалительная атипия, плоскоклеточная атипия, койлоцитотичеcкая атипия) Класс 3 – Дисплазия от легкой до тяжелой степени Класс 4 – Рак in situ Класс 5 – Подозрение на инвазивный рак должно быть зафиксировано, но не требует немедленного повторного взятия мазка; • неудовлетворительные для оценки – эти мазки непригодны для исследования по одной из двух причин (причина должна быть отмечена): 1) препарат забракован и не принят к исследованию по вине клинициста, берущего мазок (на стекле отсутствует маркировка или оно повреждено); 2) препарат после обработки и исследования признан неудовлетворительным для оценки патологии эпителия (недостаточное количество хорошо 16 2. Диагностика заболеваний шейки матки Таблица 2.4 Американская терминологическая система Бетесда (2001) Неудовлетворительный для исследования: • препарат признан негодным/не обрабатывался; • препарат обрабатывался и исследовался, но неудовлетворителен для определения патологических изменений эпителия Удовлетворительный для исследования: • имеет признаки инфекции или воспаления; • должно быть представлено описание метапластических, эндоцервикальных и других качественных признаков Патологические эпителиальные клетки Клетки плоского эпителия • Неклассифицируемые атипические клетки плоского эпителия • Атипические клетки плоского эпителия – нельзя исключить изменения плоского эпителия высокой степени злокачественности • Изменения плоского эпителия низкой степени злокачественности, включая инфицированность вирусом папилломы человека (ВПЧ), легкую дисплазию или цервикальную интраэпителиальную неоплазию I степени (CIN I) • Изменения плоского эпителия высокой степени злокачественности, включая умеренную и тяжелую дисплазию, рак in situ, CIN II или CIN III с подозрением на инвазию • Плоскоклеточный рак Железистые клетки • Атипические без дополнительного уточнения: – эндоцервикальные клетки; – эндометриальные клетки; – железистые клетки • Атипические, подозрение на злокачественную трансформацию: – эндоцервикальные клетки; – железистые клетки, вероятно неопластические • Аденокарцинома: – шейки матки; – эндометрия; – внематочная; – другая неустановленная Иное злокачественное новообразование визуализированных клеток плоского эпителия; артефакты при подсушивании мазков на воздухе и др.). Биопсия шейки матки Биопсию следует проводить под контролем кольпоскопии из наиболее измененного участка шейки матки. Образец ткани должен включать поверхностный эпителий и подлежащую строму. Взятие материала допускается только с помощью радиоволновых аппаратов (Сургитрон и др.) или ножевой биопсии. Обязательно проводится выскабливание цервикального канала шейки матки. Материал фиксируется в растворе формалина и передается в лабораторию для патоморфологического исследования. 2. Диагностика заболеваний шейки матки 17 Гистологическое исследование Данный метод является заключительным этапом в диагностике патологических изменений шейки матки. Показанием к проведению гистологического исследования является наличие патологических изменений шейки матки, выявленных на основании РКС и/или цитологического исследования и требующих более точной диагностики. В качестве материала для исследования используют биоптат шейки матки (прицельная или расширенная ножевая биопсия) и соскобы из цервикального канала и полости матки. Гистологический метод дает возможность оценить состояние эпителия и его взаимосвязь с подлежащей стромой; провести дифференциальную диагностику между доброкачественными и злокачественными заболеваниями, определить распространенность патологического процесса. Наиболее полно патология шейки матки представлена в гистологической классификации опухолей женских половых органов (ГКО, 1994), основанной на гистогенетическом подходе при определении типа опухолевидных процессов и опухолей шейки матки (см. табл. 2.5). 2.3. Дополнительные методы диагностики Инфекционный скрининг – мазки на степень чистоты, ПЦР-диагностика, культуральное исследование для идентификации микрофлоры и определения чувствительности к антибиотикам. ВПЧ-тест – Digene-тест Система гибридной ловушки (Digene Hybrid Capture System II – ВПЧ-Digeneтест) относится к сигнальным амплификационным методам. Это наиболее чувствительный и стабильный тест, который гибридизируется со всеми 8000 нуклеотидов ДНК ВПЧ. Источником дополнительной чувствительности реакции является использование антител к гибриду РНК-ДНК. Технология исследования основана на феномене гибридизации (связывания вирусной ДНК с РНК-зондом) и последующем захвате полученного гибрида моноклональными антителами на твердой фазе. Далее происходит связывание гибрида антителами, которые помечены ферментом, и завершение теста путем проведения хемилюминесценции. Этот метод позволяет не только выявить ВПЧ и провести его типирование, но и определить в ткани его клинически значимую концентрацию, которая может служить прогностическим признаком, и определить тактику врача в каждой конкретной ситуации. Для проведения Digene-теста можно использовать следующие образцы: клеточный материал, собранный с помощью щетки-эндобраша, или стекло с нанесенным материалом для цитологического исследования; образец биопсийного материала. В комплексе с цитологическим исследованием определение инфекции с использованием ВПЧ-Digene-теста достигает 95% обнаружения CIN I и CIN II, что может служить эффективным дополнением к цитологическому 18 2. Диагностика заболеваний шейки матки Таблица 2.5 Гистологическая классификация опухолей женских половых органов (ГКО, 1994) I. Эпителиальные опухоли 1. Плоскоклеточные образования: папиллома, остроконечные кондиломы с признаками ВПЧ (CIN I)1, плоскоклеточная метаплазия, плоскоклеточная атипия (наблюдается при воспалении), CIN (I, II, III) 1.1. Цервикальная интраэпителиальная неоплазия (соответствует термину «дисплазия»): – CIN I – слабая дисплазия; – CIN II – умеренная дисплазия; – CIN III – тяжелая и рак in situ2; – CIN с кератинизацией (соответствует лейкоплакии с атипией) Для оценки тяжести диспластических изменений употребляется гистологический термин «SIL» (плоскоклеточные интраэпителиальные поражения – squamous intraepithelial lesion). Эти поражения подразделяются на низкую (CIN I) и высокую (CIN II, CIN III)3 степени 1.2. Плоскоклеточный рак: ороговевающий, неороговевающий, бородавчатый с признаками ВПЧ, папиллярный 2. Железистые образования: полип эндоцервикса; железистая папиллома; атипия эндоцервикального эпителия, обусловленная воспалением 2.1. Железистая дисплазия и аденокарцинома in situ (CIN I, II, III) 2.2. Аденокарциномы шейки: муцинозная, эндометриоидная, серозная, светлоклеточная, мезонефроидная, низкодифференцированная железисто-плоскоклеточная II. Стромальные (мезенхимальные) опухоли 1. Лейомиома 2. Лейомиосаркома, эндоцервикальная стромальная, ботриоидная (эмбриональная), эндометриоидная стромальная саркомы 3. Смешанные опухоли (стромальный и эпителиальный компоненты): аденофиброма, аденомиома, аденосаркома, злокачественная мезодермальная опухоль (карциносаркома) 4. Голубой невус, злокачественная меланома 5. Метастатические опухоли шейки матки (вторичные) III. Опухолеподобные образования Кисты шейки матки, железистая гиперплазия, кистозная гиперплазия, метаплазии (мерцательноклеточная, кишечноклеточная, эпидермальная), эндометриоз, эктопическая децидуа, стромальный полип, эктропион, эктопия, лейкоплакия IV. Воспалительные изменения (МНБ) 1. Цервицит острый и хронический 2. Эндо- и эктоцервициты, обусловленные специфической инфекцией: туберкулезом, сифилисом, гонореей, хламидиозом, гарднереллезом Примечания: ¹ Обращается внимание на частоту дисплазий при ВПЧ. ² Подчеркивается однотипность изменений эпителия при этих формах и одинаковая тактика гинеколога при лечении. ³ Обращается внимание на то, что CIN II отнесена к высокой степени поражения. 2. Диагностика заболеваний шейки матки 19 исследованию и способствует снижению заболеваемости и смертности от РШМ. Чувствительность Digene-теста составляет 95%, при этом его прогностическая ценность доходит до 99%. Комбинирование двух методик (ВПЧ-Digene-теста с цитологическим исследованием) является «золотым стандартом» в диагностике ВПЧ-поражения шейки матки благодаря возможности контроля концентрации ВПЧ в организме. Таким образом, можно прогнозировать варианты развития болезни. Единый подход к систематизации проведения ВПЧ-Digene-теста позволяет предотвратить процесс развития неоплазии. Комбинированная методика на основе Digene-теста рекомендуется для скрининговых исследований: • у женщин моложе 30 лет: если ВПЧ-Digene-тест положительный и при этом отсутствуют признаки папилломавирусной инфекции (ПВИ), необходимо провести повторное исследование через 1 год; • у женщин старше 30 лет: если тест отрицательный, рекомендуется его повторное проведение через 1–3 года; • у женщин старше 30 лет: если тест положительный, что указывает на персистенцию вируса, наличие патологических изменений при кольпоскопии и цитологическом исследовании свидетельствует о возможном высоком риске развития РШМ. Другие молекулярные маркеры ПВИ В настоящее время предложены новые молекулярно-биологические тесты, направленные на определение активности ВПЧ и оценку ближайших перспектив течения инфекции. Их называют молекулярными биомаркерами. Они классифицируются на две группы: компоненты продукции ВПЧ и компоненты клетки-хозяина. 1. PreTech ВПЧ-Proofer (NorChip), разработанный для определения полноразмерной мРНК генов Е6 и Е7 ВПЧ, присутствие которой в клиническом материале ассоциировано с повышенным риском неопластической прогрессии. 2. Тест CINtec p16ink4a представляет собой маркер цервикального дискариоза и является показателем изменения состояния клетки-хозяина. Сверхэкспрессия p16ink4a происходит вследствие инактивации гена ретинобластомы онкогенным белком вируса с геном Е7. Использование данного биомаркера для диагностики CIN может значительно снизить количество неясных цитологических картин при скрининге и помочь в установке диагноза и оценке прогноза течения инфекции. УЗИ органов малого таза с цветовым допплеровским картированием дает возможность визуализировать наличие опухолевых образований шейки матки, оценить кровоток в патологически измененных участках, степень распространенности патологического процесса. УЗИ следует проводить всем женщинам, проходящим профилактические осмотры, и обязательно – в случае обнаружения патологических изменений органов малого таза. 3. ДОБРОКАЧЕСТВЕННЫЕ ЗАБОЛЕВАНИЯ ШЕЙКИ МАТКИ Определение. Доброкачественные заболевания шейки матки – это морфофункциональные изменения слизистой оболочки шейки матки воспалительного, посттравматического и дисгормонального характера, при которых сохранена нормоплазия эпителия. Эпидемиология. Доброкачественные процессы в шейке матки в структуре гинекологических заболеваний составляют 25–45%. Частота выявления патологии шейки матки во время профилактических осмотров не превышает 25%. Этиология и патогенез. Ведущая роль в развитии патологических процессов шейки матки отводится вирусной инфекции. ВПЧ принадлежит к семейству паповавирусов (папиллома, полиома, вакуолизирующие вирусы) и представляет собой мелкие, термостабильные ДНК-содержащие вирусы диаметром 50–55 нм. Геном представлен двуспиральной кольцевидно скрученной ДНК. В настоящее время известно более 100 типов ВПЧ. ВПЧ видо- и тканеспецифичны. Они поражают только поверхностный эпителий кожи и слизистых оболочек и способны стимулировать его пролиферацию. Основным путем передачи папилломавирусов является половой. Однако благодаря устойчивости вируса к воздействию внешних факторов он может передаваться при прямом и даже непрямом бытовом контакте. Из всех идентифицированных типов ВПЧ 34 типа ассоциированы с поражением аногенитальной области. Наиболее часто встречающиеся типы вирусов были распределены в группы низкого и высокого онкогенного риска. Типы 6, 11, 42, 43, 44 отнесены к группе низкого риска опухолевой трансформации инфицированного эпителия, типы 16, 18, 31, 33, 35, 39, 48, 51, 52, 58 – к группам высокого и среднего риска. Так, ВПЧ типов 6 и 11 вызывают остроконечные кондиломы, а 16 и 18 – ассоциируются с дисплазией и раком шейки матки, вульвы, дистального отдела прямой кишки, полового члена. ПВИ считается пожизненной, однако есть данные о возможности самоизлечения или заражения ВПЧ других типов. При этом реинфекция ВПЧ того же типа происходит редко, что объясняется приобретенным иммунитетом. ВПЧ-инфекция – один из факторов развития РШМ. Мишенью для воздействия ВПЧ является ЗТ. Койлоцитоз (изменения в структуре клетки в виде появления больших округлых клеток с пикнотичными ядрами и зоной просветления вокруг ядра в связи с внутриклеточной персистенцией ВПЧ) характерен для CIN I. Интеграция ДНК ВПЧ в геном клетки-хозяина 3. Доброкачественные заболевания шейки матки 21 способствует озлокачествлению дисплазий. Прогрессия от клеточных изменений, связанных с ВПЧ-инфекцией, до развития РШМ занимает 10–40 лет (реже – 1–2 года). Наличие инфекции, передающейся половым путем (ИППП), урогенитальной инфекции, дисбиоза влагалища также может приводить к изменениям физиологии клеток, именуемым онкогенезом. Анаэробная микрофлора и продукты ее метаболизма стимулируют онкогенное действие ВПЧ, что значительно повышает риск развития РШМ. Определенные морфологические и функциональные нарушения в клетках при воспалительном процессе создают картину клеточной атипии и могут явиться этапом трансформации нормальной клетки в злокачественную. Кроме того, рН влагалищного содержимого, которое, в свою очередь, зависит от наличия Lactobacillus spp., влияет на процесс плоскоклеточной метаплазии. Определенная роль в развитии доброкачественной и предраковой патологии отводится нарушениям гормонального гомеостаза, заключающимся в изменении содержания и баланса половых гормонов. Так, высокий уровень андрогенов и прогестерона нарушает процессы дифференцировки МПЭ. Гиперэстрогения приводит к усиленной пролиферации всех слоев МПЭ, утолщению эпителиального покрова, усиленному ороговению клеток. Кроме того, повышение или снижение уровня эстрогенов стимулирует вирулентные свойства условно-патогенных микроорганизмов, что может привести к развитию воспалительного процесса. Травматические повреждения шейки матки вследствие различных диагностических или лечебных манипуляций вызывают нарушения межклеточных взаимодействий, метаболических процессов, трофики тканей и создают благоприятные условия для активации условно-патогенных и патогенных микроорганизмов. Среди других факторов риска, играющих важную роль в генезе патологических процессов шейки матки, можно выделить следующие: • раннее начало половой жизни (морфологическая и функциональная неполноценность МПЭ); • наличие большого числа половых партнеров (высокий риск возникновения ИППП); • иммунодефицитные состояния (снижение противоопухолевого иммунитета); • курение (никотин способен накапливаться в цитоплазме клеток ЦЭ и оказывать канцерогенное действие); • применение комбинированных оральных контрацептивных препаратов более 10 лет; • отягощенная наследственность по онкологическим заболеваниям, особенно органов репродуктивной системы. Классификация по МКБ-10: N72. Воспалительная болезнь шейки матки: • Цервицит. • Эндоцервицит с наличием или без эрозии или эктропиона. Рис. 3.1. Эктопия шейки матки (гроздевидная структура). Видимый выворот шейки матки и наружного зева, обусловленный широким разведением зеркал. На границе с неизмененным эпителием виден узкий участок ЗТ. Рис. 3.2. Эктопия в сочетании с тотальным воспалением шейки матки. Небольшой участок красного цвета на передней и задней губе возле наружного зева. ЗТ вновь сформировавшегося плоского эпителия. Множество округлых пятен, соответствующих фокальной клеточной инфильтрации округлой формы, покрывают шейку матки. Рис. 3.3. Истинный полип шейки матки. А. Поверхность его неровная, происхождение эпителия неясно. Б. Проба Шиллера не помогла выявить характер эпителия. Гистологическое исследование выявило полип слизистой цервикального канала с акантозным эпителием на поверхности. А Б Рис. 3.4. Множественные истинные полипы цервикального канала. На отдельных участках на поверхности полипов выявляется МЭ.