КЛИНИЧЕСКИЕ ПРОТОКОЛЫ. Диагностики и лечения больных с заболеваниями системы кровообращения Объемы Наименова-
advertisement
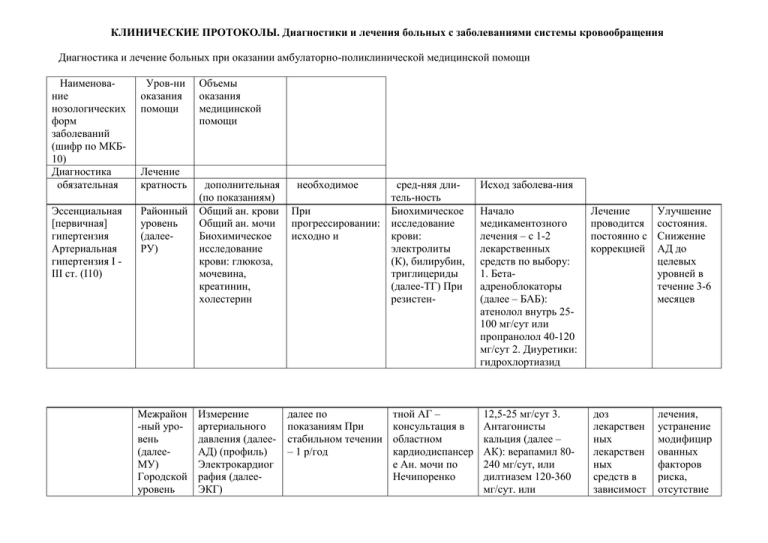
КЛИНИЧЕСКИЕ ПРОТОКОЛЫ. Диагностики и лечения больных с заболеваниями системы кровообращения Диагностика и лечение больных при оказании амбулаторно-поликлинической медицинской помощи Наименование нозологических форм заболеваний (шифр по МКБ10) Диагностика обязательная Уров-ни оказания помощи Эссенциальная [первичная] гипертензия Артериальная гипертензия I III ст. (I10) Районный уровень (далееРУ) Лечение кратность Межрайон -ный уровень (далееМУ) Городской уровень Объемы оказания медицинской помощи дополнительная (по показаниям) Общий ан. крови Общий ан. мочи Биохимическое исследование крови: глюкоза, мочевина, креатинин, холестерин Измерение артериального давления (далееАД) (профиль) Электрокардиог рафия (далееЭКГ) необходимое сред-няя длитель-ность При Биохимическое прогрессировании: исследование исходно и крови: электролиты (К), билирубин, триглицериды (далее-ТГ) При резистен- далее по показаниям При стабильном течении – 1 р/год тной АГ – консультация в областном кардиодиспансер е Ан. мочи по Нечипоренко Исход заболева-ния Начало медикаментозного лечения – с 1-2 лекарственных средств по выбору: 1. Бетаадреноблокаторы (далее – БАБ): атенолол внутрь 25100 мг/сут или пропранолол 40-120 мг/сут 2. Диуретики: гидрохлортиазид Лечение проводится постоянно с коррекцией Улучшение состояния. Снижение АД до целевых уровней в течение 3-6 месяцев 12,5-25 мг/сут 3. Антагонисты кальция (далее – АК): верапамил 80240 мг/сут, или дилтиазем 120-360 мг/сут. или доз лекарствен ных лекарствен ных средств в зависимост лечения, устранение модифицир ованных факторов риска, отсутствие (далее-ГУ) Ультразвуковое исследование (далее-УЗИ) почек Консультация офтальмолога нифедипин 20-30 мг/сут 4. Ингибиторы ангиотензинпревращающего фермента (далее – ИАПФ): каптоприл 25-100 мг/сут или эналаприл 5-40 мг/сут При резистентных формах – сочетание 3-4 лекарственных средств, в том числе клонидин 0,075-0,45 мг/сут 5. При церебральной симптоматике курсы цереброангиорегули рующей терапии: винпоцетин 15-30 мг/сут, актовегин 200 мг 3 раза/сут внутрь 6. Продолжение терапии, назначенной на областном или республиканском уровнях 7. Рекомендации по профилактике факторов риска Купирование гипертонического криза: 1. Неосложненный и от уровня прогрессиро АД вания поражения органовмишеней Областной уровень (далееОУ) Республиканс кий То же + Биохимическое исследование крови: ТГ Реоэнцефалогра фия (далее-РЭГ) То же Суточное мониторировани е артериального давления (далееСМАД) криз: - клонидин 0,075 – 0,15 мг внутрь или 0,01% р-р – 0,5-1,0 мл в/м или в/в, или - нифедипин 5-10 мг сублингвально или бендазол 30-40 мг в/в или в/м или каптоприл в 25-50 мг внутрь или пропранолол 40 мг внутрь 2. Осложненный криз: нитроглицерин 50200 мкг/мин в/в капельно или верапамил 5-10 мг в/в, затем в/в капельно 3-25 мг/час или - эналаприл 2040 мг/сут внутрь клонидин 0,01% р-р 0,5-1,0 мл в/в или либо 0,01% - 0,5- 2 мл в/м или фуросемид 40-200 мг в/в или - магния сульфат 20% - 5-20 мл в/в или бендазол 30-40 мг в/в То же + 1. При То же сопутствующей патологии (патология легких, поражение периферических То же Артериальная гипертензия (далее-АГ) с преимуществен ным поражением сердца с (застойной) сердечной недостаточност ью (I11.0) уровень (далееРесп.У Эхокардиографи я (далее-ЭхоКГ) РУ МУ ГУ Общий ан. крови Общий ан. мочи Биохимическое исследование крови: креатинин, холестерин, билирубин, глюкоза Измерение АД (профиль) ЭКГ артерий) – высо кардиоселективные БАБ: бисопролол 510 мг/сут 2. При резистентных формах АГ: амлодипин 5-10 мг/сут (АК), При Биохимическое Комплексное прогрессировании: исследование лечение: 1. ИАПФ: исходно и далее по крови: эналаприл 5-40 показаниям При электролиты (К, мг/сут, или стабильном течении Na, Ca, Cl), ТГ каптоприл 25-100 – 1 р/год Ан. мочи по мг/сут 2. Диуретики: Нечипоренко гидрохлортиазид При 12,5 –25 мг/сут или резистентной АГ фуросемид 40-80 – консультация в мг/сут областном спиронолактон 25 кардиодиспансер мг/сут 3. Нитраты: е изосорбида динитрат, или мононитрат 20-40 мг/сут 4. БАБ: атенолол 12,5-25 мг, при прогрессировании сердечной недостаточности отдавать предпочтение БАБ с вазодилатирующим эффектом: карведилол 12,5-25 мг/сут 5. Рекомендации по профилактике Постоянно Улучшение состояния Снижение АД до целевых уровней в течение 3-6 месяцев лечения, устранение модифицир ованных факторов риска, отсутствие прогрессиро вания поражения органовмишеней Компенсаци я сердечнососудис-тых осложнений ОУ Респ.У То же + Эхо-КГ Артериальная гипертензия с преимуществен ным поражением почек с почечной недостаточност ью (I12.0) РУ МУ ГУ Общий ан. крови Общий ан. мочи Биохимическое исследование крови: электролиты (К, Na, Ca, Cl), билирубин, холестерин, мочевина, глюкоза, креатинин Измерение АД (профиль) ЭКГ УЗИ почек факторов риска. 6. При резистентных формах + клонидин 0,075-0,45 мг/сут 6. Продолжение терапии, назначенной на областном или республиканском уровнях То же Холтеровское То же + 1. БАБ с То же мониторировани вазодилатирующим е ЭКГ (далееэффектом: ХМ) СМАД небиволол 2,5-5 мг/сут (по заключению кардиолога Респ. У) При Биохимическое Комплексное Постоянно прогрессировании: исследование лечение: 1. исходно и далее по крови: ТГ Ан. Диуретики: показаниям При мочи по фуросемид 40-80 стабильном течении Нечипоренко мг/сут 2. АК: – 1 р/год При верапамил 80-240 резистентной АГ мг/сут 3. БАБ: – консультация в пропранолол 40-120 областном мг/сут или атенолол кардиодиспансер 25-100 мг/сут 4. е ИАПФ: каптоприл 25-50 мг/сут или эналаприл 5-10 мг/сут (под контролем уровня креатинина или мочевины в крови) 5. Улучшение микроциркуляции почек: То же Улучшение состояния Снижение АД до уровня 13086 в течение 3-6 месяцев устранение модифицир ованных факторов риска Стабилизац ия ОУ Респ.У То же + Эхо-КГ Артериальная гипертензия с преимуществен ным поражением сердца и почек с застойной сердечной недостаточност ью (I13.0) РУ МУ ГУ Общий ан. крови Общий ан. мочи Биохимическое исследование крови: холестерин, мочевина, глюкоза, креатинин пентоксифиллин – 400-600 мг/сут или дипиридамол 75-150 мг/сут - курсами 6. При резистентных формах + клонидин 0,075-0,45 мг/сут 7. Продолжение терапии, назначенной на областном или республиканском уровнях 8. Рекомендации по профилактике факторов риска То же СМАД То же + 1. Преимущество отдавать ИАПФ с двойным путем выведения: фозиноприл 10-20 мг/сут 2. АК, улучшающие почечный протокол: амлодипин 5-10 мг/сут При Биохимическое Комплексное прогрессировании: исследование лечение: 1. исходно и далее по крови: Диуретики: показаниям При электролиты (К, гидрохлортиазид стабильном течении Na, Ca, Cl), ТГ 12,5-25 мг/сут или – 1 р/год Ан. мочи по фуросемид 40-80 Нечипоренко мг/сут в сочетании При со спиронолактоном резистентной АГ 25 мг/сут под – консультация в контролем калия То же То же Постоянно Улучшение состояния Снижение АД до целевых уровней, компенсаци я осложнений , улучшение Измерение АД (профиль) ЭКГ УЗИ почек Тест 6-ти минутной ходьбы Артериальная гипертензия с преимуществен ным ОУ Респ.У То же + Эхо-КГ То же областном крови 2. ИАПФ: кардиодиспансер каптоприл 25-50 е мг/сут или эналаприл 5-20 мг/сут 3. АК: амлодипин 5-10 мг/сут 4. Нитраты: изосорбид динитрат или изосорбида мононитрат 20-40 мг/сут БАБ: атенолол 25-50-100 мг на фоне ингибиторов АПФ, при прогрессировании сердечной недостаточности отдавать предпочтение БАБ с вазодилатирующим эффектом: карведилол 12,5-25 мг/сут 5. При резистентных формах + клонидин 0,075-0,45 мг/сут 6. мг/сут 7. Рекомндации по профилактике факторов риска ХМ СМАД То же РУ МУ ГУ При прогрессировании: исходно и далее по показаниям При Биохимическое исследование крови: электролиты (К, Общий ан. крови Общий ан. мочи Биохимическое Комплексное лечение: 1. Диуретики: фуросемид 40–120 самочувств ия, Увеличение толерантнос ти к нагрузке То же То же Посто-янно Улучшение состояния Уменьшени е явлений поражением сердца и почек с (застойной) сердечной недостаточност ью и почечной недостаточност ью (I13.2) исследование крови: мочевина, глюкоза, билирубин, креатинин ЭКГ УЗИ почек, печени ОУ Респ.У То же + Эхо-КГ стабильном течении Na, Ca, Cl), ТГ – 1 р/год Ан. мочи по Нечипоренко При резистентной АГ – консультация в областном кардиодиспансер е То же ХМ СМАД мг/сут или гидрохлортиазид 25 мг/сут (менее предпочтительно) 2. ИАПФ: каптоприл 25 мг/сут или эналаприл 10-40 мг/сут (под контролем мочевины и креатинина) 3. АК: верапамил 80-120 мг/сут 4. БАБ: атенолол 12,5-25,0 мг/сут под контролем фракции выброса 5. При резистентных формах + клонидин 0,075-0,45 мг/сут 6. Улучшение микроциркуляции почек: пентоксифиллин – 400-600 мг/сут или дипиридамол 75-150 мг/сут - курсами 7. Продолжение терапии, назначенной на областном или республиканском уровнях 8. Рекомендации по профилактике факторов риска То же + 1. То же Преимущество декомпенса ции. Снижение АД до уровня 130/86 мм рт. ст., снижение уровня мочевины и креатинина То же Реноваскулярна я гипертензия (фибромускуля рная дисплазия, неспецифическ ий аортоартериит) (I15.0) Нестабильная стенокардия (I20.0) РУ МУ ГУ Общий ан. крови Общий ан. мочи Биохимическое исследование крови: мочевина Измерение АД (профиль) ЭКГ УЗИ почек ОУ Респ.У То же + Эхо-КГ Консультация сосудистого хирурга РУ МУ Измерение АД ГУ (профиль) ЭКГ При прогрессировании: исходно и далее по показаниям При стабильном течении – 1 р/год То же Исходно Биохимическое исследование крови: креатинин, электролиты (К) – при наличии признаков хронической почечной недостаточности (далее-ХПН) Ан. мочи по Нечипоренко СМАД Частота сердечных сокращений (далее-ЧСС) (проба) отдавать ИАПФ с двойным путем выведения: фозиноприл 10-20 мг/сут 2. АК, улучшающие почечный протокол: амлодипин 5-10 мг/сут Как при эссенциальной артериальной гипертензии + ксантинола никотинат внутрь 450 мг/сут Пентоксифиллин – 400-600 мг/сут или дипиридамол 75-150 мг/сут - курсами То же Посто-янно Улучшение состояния Снижение уровня АД То же 1. Купирование Экстренная Улучшение болевого синдрома: - госпитализ состояния Нитроглицерин 0,5 ация Купировани мг под язык каждые е болевого 5 мин. до 3 табл. синдрома, Метамизол 2 мл 50% гемодинами р-ра в сочетании с 2 ческая мл 0,5% р-ра разгрузка диазепама в/м или миокарда, трамадол 1-2 мл (50профилакти 100 мг) в/м или в/в ка после предварительного разведения в 10 мл 0,9% р-ра хлорида натрия или тримеперидин 1-2% 1-2 мл п/к или в/в Фентанил 1-2 мл 0,005% р-р и дроперидол 2-4 мл 0,25% р-р (в соотношении 1:2 или 1:3 соответственно) в/в медленно после предварительного разведения в 10 мл 0,9% р-ра хлорида натрия (под контролем АД и ЧД) 2. Ацетилсалициловая кислота 0,25 мг/сут 3. Пролонгированные нитраты внутрь: нитроглицерин 13-26 мг/сут или изосорбида динитрат или изосорбида мононитрат 80-120 мг/сут 4. Срочная госпитализация в стационар 5. После выписки из стационара: изосорбида динитрат или изосорбида коронарног о тромбоза Профилакти ка аритмическ их осложнений Стенокардия с документально подтвержденны м спазмом (ангиоспастиче ская) (120.1) ОУ Респ.У То же + Эхо-КГ То же РУ МУ ГУ Исходно и далее по показаниям, но не реже 1 р/год Общий ан. крови Биохимическое исследование крови: холестерин, глюкоза, ТГ Протромбиновы й индекс (далееПТИ) ЭКГ мононитрат 80-120 мг/сут не менее 3 мес: - БАБ – не менее года То же По показаниям: 1. Пролонгированные нитраты: нитроглицерин 13-26 мг/сут, изосорбид динитрат 40-120 мг/сут, изосорбид мононитрат 40-100 мг/сут, при непереносимости или необходимости отмены нитратов молсидомин 2-8 мг/сут 2. АК: верапамил 120-320 мг/сут, или дилтиазем 120-360 мг/сут., или нифедипин-ретард 10-40 мг/сут 3. Ацетилсалициловая кислота 75-150 мг/сут 4. Антиагреганты: пентоксифиллин 300-800 мг/сут внутрь, дипиридамол 75-150 мг/сут или ксантинол никотинат 450-900 мг/сут 5. Продолжение То же То же Длительно сть курса – от мес. до 3-4-х мес. По показаниям – постоянно Улучшение состояния (купирован ие приступов ангиоспасти ческой стенокарди и, повышение толерантнос ти к психоэмоци ональным нагрузкам, стабилизаци я ЭКГ) ОУ Респ.У То же + Коагулограмма: активированное частичное тромбопластино вое время (далее-АЧТВ), международное нормализованно е отношение (далее-МНО), фибриноген Липидный спектр плазмы крови: общий холестерин сыворотки (далее – ОХС), ТГ, дипопротеиды высокой плотности (далее ХСЛПВП), липопротеиды низкой плотности (далее ХС- То же терапии, назначенной на областном или республиканском уровнях 6. Лечебная физкультура (далееЛФК) 7. Дозированная ходьба Холтеровское То же + 1. При мониторировани непереносимости е ЭКГ нифедипина и Холодовая проба брадикардии с ЭКГ – амлодипин 10-20 контролем мг/сут Консультация кардиохирурга То же То же Другие формы стенокардии (стенокардия напряжения) (120.8) РУ МУ ГУ ЛПНП) Информационна я проба с контролем ЭКГ и центральной гемодинамики (далее-ЦГД) Велоэргометрия (далее-ВЭП) Эхо-КГ Общий ан. крови Биохимическое исследование крови: глюкоза ЭКГ ПТИ Исходно и далее по показаниям, но не реже 1 р/год Биохимическое исследование крови: креатинфосфоки наза (далееКФК), лактатдегидроге наза (далееЛДГ1), электролиты (K, Na) Консультация кардиохирурга в Республиканском научнопрактическом центре кардиологии (далее-РНПЦК) По показаниям: 1. БАБ: атенолол 50100 мг/сут или метопролол 50-150 мг/сут 2. АК: верапамил 120-320 мг/сут, или дилтиазем 120-360 мг/сут., или нифедипин ретард 40 мг/сут, 3. Пролонгированные нитраты (по показаниям): изосорбид динитрат 40-120 мг/сут, изосорбид мононитрат 40-100 мг/сут 4. При необходимости отмены или уменьшения дозы нитратов: молсидомин 4-16 мг/сут 5. Ацетилсалициловая к-та 75-150 мг/сут 6. Длительно сть курса – от мес. до 3-4 х мес. По показаниям – постоянно Улучшение состояния (урежение приступов стенокарди и, снижение потребност и в приеме нитроглице рина) ОУ, Респ.У То же + Эхо-КГ ВЭП Консультация кардиохирурга в РНПЦК Липидный спектр (ОХС, ТГ, ХС-ЛПВП, ХС-ЛПНП) То же Холтеровское мониторировани е ЭКГ Пентоксифиллин 300-800 мг/сут, ксантинол никотинат 450-900 мг/сут, дипиридамол 75-150 мг/сут 7. Продолжение терапии, назначенной на областном или республиканском уровнях 8. ЛФК 9. Дозированная ходьба То же + 1. При То же непереносимости нифедипина и брадикардии амлодипин 10-20 мг/сут 2. При сопутствующей патологии (патология легких, поражение периферических артерий) высокардиоселектив ные БАБ: бисопролол 2,5-5 мг/сут или небиволол (по решению консилиума на Респ. У) 2,5-5 мг/сут (дополнительное вазодилатирующее действие) То же Острый инфаркт миокарда (121) РУ МУ ГУ Измерение АД ЭКГ Исходно- ЧСС (проба) Общий ан. крови Биохимическое исследование крови: АсАТ, АлАТ, КФК, ЛДГ, ТГ, миоглобин, тропонин 1. Купирование Экстренная Улучшение болевого синдрома: - госпитализ состояния нитроглицерин 0,5 ация Купировани мг под язык каждые е болевого 5 мин. до 3 табл. синдрома, метамизол 2 мл 50% гемодинами р-ра в сочетании с 2 ческая мл 0,5% р-ра разгрузка диазепама в/м или миокарда, трамадол 1-2 мл (50профилакти 100 мг) в/м или в/в ка после коронарног предварительного о тромбоза разведения в 10 мл Профилакти 0,9% р-ра хлорида ка натрия аритмическ тримеперидин 1-2% их 1-2 мл п/к или в/в осложнений фентанил 1-2 мл 0,005% р-р и дроперидол 2-4 мл 0,25% р-р (в соотношении 1:2 или 1:3 соответственно) в/в медленно после предварительного разведения в 10 мл 0,9% р-ра хлорида натрия (под контролем АД и ЧД) 2. Тромболитические, антитромбические препараты: Стрептокиназа 1,5 млн. МЕ в/в однократно в Перенесенный в прошлом инфаркт миокарда (125.2) ОУ Респ.У То же+ Эхо-КГ То же РУ МУ ГУ Исходно и далее по показаниям, но не реже 2 р/год Общий ан. крови Общий ан. мочи Биохимическое исследование крови: электролиты (К, Na), мочевина, глюкоза, билирубин; Холтеровское мониторировани е ЭКГ Консультация кардиохирурга в РНПЦК МНО течение 30 мин за исключением случаев, когда длительность транпортировки в стационар не превышает 30 мин (10 км) – в этом случае начало тромболизиса проводить стационарно 3. Ацетилсалициловая к-та 250 мг/сут 4. Пролонгированные нитраты: нитроглицерин до 26 мг/сут или изосорбида динитрат или изисорбида мононитрат 80-120 мг/сут 5. Срочная госпитализация в стационар То же То же То же Комплексная терапия: 1. БАБ: атенолол 25-50 мг/сут 2.ИАПФ: каптоприл 25-75 мг/сут или эналаприл 2,5-5 мг/сут 3. Ацетилсалициловая кислота 75-150 Улучшение состояния стабилизаци я (профилакт ика развития повторного инфаркта миокарда) 12-24 мес. после перенесенн ого инфаркта миокарда По показаниям – постоянно Аневризма сердца (125.3) холестерин, ТГ (первые 3 месяца – 1 р/мес., далее – 1 р/3 мес.) Измерение АД (профиль) ПТИ ЧСС ЭКГ ОУ Респ.У То же + Эхо-КГ ВЭП Консультация кардиохирурга в РНПЦК Липидный спектр (ОХС, ТГ, ХС-ЛПВП, ХС-ЛПНП) РУ МУ Общий ан. ГУ крови Биохимическое исследование крови: холестерин, глюкоза ПТИ ЭКГ То же Холтеровское мониторировани е ЭКГ Исходно и далее по показаниям, но не реже 1 р/год Консультация кардиохирурга в РНПЦК мг/сут 4. Рекомендации по правильному питанию, образу жизни, устранению факторов риска развития повторного инфаркта миокарда То же То же По показаниям: 1. Постоянно Пролонгированные нитраты: нитроглицерин 13-26 мг/сут, изосорбида динитрат 40-120 мг/сут, изисорбида мононитрат 40-120 мг/сут 2. При необходимости отмены или уменьшения дозы нитратов: молсидомин 4-16 мг/сут 3. БАБ: атенолол 50-150 мг/сут или метопролол 50-150 мг/сут 4. ИАПФ: каптоприл 25-75 То же Улучшение состояния (профилакт ика развития сердечной недостаточн ости) ОУ Респ.У То же + Липидный спектр (ОХС, ТГ, ХС-ЛПВП, То же мг/сут или эналаприл 2,5-10 мг/сут. При почечной недостаточности ИАПФ с двойным путем выведения: фозиноприл 10-20 мг/сут. При печеночной недостаточности ИАПФ - лизиноприл 10-20 мг/сут 5. Антикоагулянтная и антиагрегантная терапия: ацетилсалициловая кислота 75-150 мг/сут 5. Ксантинола никотинат 45-900 мг/сут, пентоксифиллин 400-600 мг/сут) внутрь, дипиридамол 75-150 мг/сут – курсы 2-3 месяца 2 раза/год 6. Продолжение терапии, назначенной на областном или республиканском уровнях 7. ЛФК То же + 1. Варфарин То же 2-5 мг/сут под контролем МНО 2. При сопуствующей То же Ишемическая кардиомиопати я (I25.5) РУ МУ ГУ ХС-ЛПНП) ЭхоКГ Консультация кардиохирурга в РНПЦК Общий ан. крови Общий ан. мочи Биохимическое исследование крови: электролиты (К), общий холестерин, билирубин, мочевина ПТИ ЭКГ РЭГ Rграфия органов грудной клетки Исходно и далее по показаниям, но не реже 1 р/год патологии высококардиоселект ивные БАБ: бисопролол 2.5-5 мг/сут Комплексная терапия (продолжение лечения, подобранного в стационаре): 1. ИАПФ: эналаприл 520 мг/сут, каптоприл 25-75 мг/сут. При почечной недостаточности (креатинин в 2 раза выше нормы) ИАПФ с двойным путем выведения: фозиноприл 5-20 мг/сут. При печеночной недостаточности: лизиноприл 10-20 мг/сут 2. БАБ: атенолол 12,5-100 или метопролол 12,5-100 мг/сут или пропранолол 20-120 мг/сут, при прогрессировании сердечной недостаточности отдавать предпочтение БАБ: с вазодилатирующим Постоянно Стабилизац ия (поддержан ие уровня компенсаци и, полученног ов стационаре, предупрежд ение опасных аритмий, тромбоэмбо лических осложнений ) Обл. То же + То же ХМ ЭКГ эффектом – карведилол 12,5-25 мг/сут. 3. Диуретики: фуросемид. 20-40 мг/сут при сохранении суточного диуреза 1,5–2,0 л, в сочетании со спиронолактоном 25 мг/сут 4. Ацетилсалициловая кислота 125 мг/сут 5. Пролонгированные нитраты при наличии стенокардии: нитроглицерин 13-26 мг/сут, изосорбид динитрат 40-120 мг/сут или изосорбид мононитрат 20-80 мг/сут 6. При мерцательной аритмии сердечные гликозиды: дигоксин 0,125-0,25 мг/сут 7. При желудочковых нарушени-ях ритма соталол 80-320 мг/сут 8. ЛФК 9. Продолжение терапии, подобранной в стационаре То же То же То же Респ.У Бессимптомная ишемия миокарда (I25.6) РУ МУ ГУ Биохимическое исследование крови: ТГ ЭхоКГ Изучение Исходно и далее по факторов риска показаниям, но не развития реже 1 р/год ишемической болезни сердца (далее-ИБС) Общий ан. крови Общий ан. мочи Биохимическое исследование крови: электролиты (К, Na), глюкоза, холестерин, мочевина, билирубин; креатинин, тропониновый тест, миоглобин, МВ фракция креатинкиназы, ТГ ЭКГ ЦГД Консультация кардиохирурга в РНПЦК По показаниям: 1. БАБ: атенолол или метопролол 12, 5-100 мг/сут, или пропранолол по 40 мг 2-3 раза/сут 2. АК: верапамил 80160 мг/сут, или дилтиазем 120-360 мг/сут., или нифедипин по 10-40 мг/сут 3. Пролонгированные нитраты: изосорбид динитрат или изосорбид мононитрат 20-40 мг/сут, при непереносимости или необходимости отмены нитратов молсидомин 2-8 мг/сут 4. Ацетилсалициловая кислота 75-150 мг/сут 5. ЛФК 6. Рекомендации по профилактике факторов риска 7. Физиотерапия (далее-ФТ): магнитотерапия, массаж Длительно сть курса 1,5-2 мес Поддержив ающая терапия через 6-12 мес. Улучшение состояния Повышение толерантнос ти к физической (по данным ВЭП) и психоэмоци ональной (по данным ИП) нагрузкам, уменьшение частоты выявление эпизодов ишемии миокарда, их среднесуточ ного количества и продолжите льности, уменьшение эктопическо й активности миокарда Стабилизац ия основных гемодинами ческих показателей Бессимптомная ишемия миокарда (I25.6) Легочная эмболия (тромбоэмболи я легочной артерии) (I26) ОУ Респ.У То же + ВЭП То же Суточное мониторировани е ЭКГ Информационна я проба (далееИП) с контролем ЭКГ и ЦДГ ЭхоКГ Консультация кардиохирурга в РНПЦК Липидный спектр (ОХС, ТГ, ХС-ЛПВП, ХС-ЛПНП) РУ МУ Измерение АД Исходно ГУ (профиль) ЧСС ЭКГ R-графия органов грудной клетки То же Биохимическое исследование крови: глюкоза, мочевина, креатинин, холестерин Коагулограмма: АЧТВ, МНО, фибриноген То же То же 1. Купирование Экстренная Улучшение болевого синдрома: - госпитализ состояния: метамизол 50% 2 мл ация купировани в сочетании с 1 мл е болевого 1% дифенгидрамина синдрома, или - 2 мл 0,5% уменьшение диазепама в 10 мл дыхательно 0,9% р-ра хлорида йи натрия в/в или сердечной трамадол 1-2 мл (50недостаточн 100 мг) в/в после ости, предварительного стабилизаци разведения в 10 мл я гемо0,9% р-ра хлорида динамики натрия под контролем АД и ОУ Респ.У То же + Эхо-КГ То же ЧСС или тримеперидин 1-2% 1-2 мл п/к или в/в 2. При острой дыхательной недостаточности – аминофиллин 10 мл 2,4% р-ра в/в медленно 3. Гепарин 10 тыс. ЕД в/в 4. Срочная госпитализация в стационар 1. Купирование То же болевого синдрома: То же + Фентанил 0,005% 1-2 мл и дроперидол 0,25% 24 мл (1:2 или 1:3 соответственно в/в медленно после предварительного разведения в 10 мл 0,9% р-ра хлорида натрия под контролем АД и ЧД) 2. Тромболитическая терапия: стрептокиназа 750 000 МЕ в 20 мл 0,9% р-ра хлорида натрия в/в в течение 10 мин., затем 750 000 МЕ в 50-100 мл 0,9% р-ра хлорида натрия в/в капельно в течение 20 мин. 5. То же Первичная легочная гипертензия (I27.0) РУ МУ ГУ Контроль массы тела Общий ан. крови Общий ан. мочи Биохимическое исследование крови: электролиты (К, Na, Ca, Cl), мочевина, АлАТ, билирубин Измерение АД (профиль) ЭКГ R-графия органов грудной клетки Спирометрия Исходно и далее по показаниям, но не реже 1 р/год Допамин 200 мг в 400 мл декстрана в/в капельно 20-30 кап./мин. 6. Оксигенотерапия 7. При остановке дыхания, сердечной деятельности – реанимационные мероприятия (ИВЛ, непрямой массаж сердца, эпинефрин 1 мл 0,18% р-ра в 10 мл 0,9% р-ра хлорида натрия в/в) 8. Срочная госпитализация в стационар При отсутствии Постоянно симптомов застойной хронической сердечной недостаточности (далее-ХСН) лечение первичной легочной гипертензии: 1.АК: верапамил 80-240 мг/сут, или дилтиазем 120-360 мг/сут., или нифедипин-ретард 10-40 мг/сут 2. Для профилактики развития рефрактерности сочетать с ИАПФ Улучшение состояния Уменьшени е дыхательно йи сердечной недостаточн ости, снижение ДЛА Кифосколиотич еская болезнь сердца (I27.1) ОУ Респ.У То же + Эхо-КГ То же РУ МУ Исходно и далее по показаниям, но не реже 1 р/год Контроль массы тела Общий ан. крови Общий ан. мочи Биохимическое исследование крови: электролиты (К, Na, Ca, Cl), мочевина, билирубин Измерение АД (профиль) ЭКГ R-графия органов грудной ЧСС (проба) (каптоприл, эналаприл), спиронолактоном 25-75 мг/сут 3. Диуретики (предпочтительнее фуросемид 20-40 мг/сут) 4. Аминофиллин 0,150,30 г 3 раза/сут 5. Продолжение терапии, назначенной на областном или республиканском уровнях Тот же + При брадикардии и непереносимости нифедипина – амлодипин 5-20 мг/сут 1. ИАПФ постоянно в максимально переносимых дозах: каптоприл 50-150 мг/сут, эналаприл 520 мг/сут 2. БАБ: атенолол или метопролол 12,5-100 мг/сут, или пропранолол по 40 мг 2-3 раза/сут 3. При наличии отечного синдрома: фуросемид 40-120 мг/сут или То же То же Посто-янно Улучшение состояния 1. при назначении ингибиторо в АПФ и блокаторов продление жизни пациентов 2. других лекарств улучшение качества их жизни и клетки гидрохлортиазид – 100-150 мг/сут (фуросемид предпочтительнее) 4. Антагонисты альдостерона постоянно: спиронолактон 25-75 мг/сут 5. При тахисистолической форме мерцательной аритмии или стойкой синусовой тахикардии сердечные гликозиды: дигоксин 0,25 мг/сут 6. При наличии тромбоэмболических осложнений в анамнезе фениндион 15-90 мг под контролем ПТИ в рамках 50-55 % 7. При наличии жизненно опасных аритмий амиодарон 200-600 мг/сут (QT не выше 0,44 миллисек. или 25 % от исходного значения) 8. При наличии коронарного ангинозного синдрома, снижение числа регоспитали заций Дилатационная кардиомиопати я (I42.0) ГУ, ОУ Респ.У РУ МУ ГУ То же + Эхо-КГ То же Тоже Общий ан. крови Общий ан. мочи Биохимическое исследование крови: электролиты (К, Na), мочевина, билирубин, креатинин Измерение АД (профиль) ПТИ ЭКГ R-графия органов грудной клетки Исходно и далее по показаниям, но не реже 2 р/год МНО безболевой ишемии миокарда, ранее документированной, пролонгированные нитраты: изосорбида динитрат или изосорбида мононитрата 40-120 мг/сут прерывистым курсом То же Продолжение курса терапии, подобранного в стационаре: 1. ИАПФ: эналаприл 2,5 мг 2 раза/сут или каптоприл 12,5 мг 3 раза/сут. При почечной недостаточности (креатинин в 2 раза выше нормы) ИАПФ с двойным путем выведения: фозиноприл 5-20 мг/сут. При печеночной недостаточности: лизиноприл 10-20 мг/сут 2. Диуретики: фуросемид 20-40 мг/сут, спиронолактон 25 мг 1 раз/сут. 3. БАБ: метопролол 12,5-25 То же То же Постоянно Стабилизац ия (сохранение уровня компенсаци и, достигнутог ов стационаре, при отсутствии эффекта лечения нарастании признаков декомпенса ции госпитализа ция) ОУ Респ.У То же + Эхо-КГ МНО То же мг/сут внутрь или бисопролол 2,5-5 мг/сут (при сопутствующей патологии), или карведилол 3,125-25 мг/сут при прогрессировании сердечной недостаточности 3. При мерцательной аритмии по показаниям: сердечные гликозиды: дигоксин 0,125 мг 1 раз/сут, амиодарон 20 –40 мг 1 раз/сут 4. При наличии тромбоэмболических осложнений в анамнезе30-90 мг/сут под контролем ПТИ (5060%) 6. Продолжение терапии, назначенной на областном или республиканском уровнях 7. ЛФК 8. При нарастании симптомов декомпенсации – госпитализация То же + 1. При То же наличии То же Консультация кардиохирурга Обструктивная РУ МУ гипертрофическ ГУ ая кардиомиопати я (гипертрофичес кий субаортальный стеноз) (I42.1) Общий ан. крови Общий ан. мочи Биохимическое исследование крови: общий холестерин, мочевина Измерение АД (профиль) ПТИ ЭКГ R-графия органов грудной клетки ОУ Респ.У То же + Эхо-КГ 1р в 6мес., или по показ Консультация кардиохирурга Другая РУ МУ Общий ан. гипертрофическ ГУ крови Общий ая ан. мочи кардиомиопати Биохимическое я исследование (необструктивн крови: общий ая холестерин, гипертрофическ общий ая билирубин, кардиомиопати мочевина, я) (I42.2) глюкоза ПТИ ЭКГ Измерение АД (профиль) тромбоэмболических осложнений в анамнезе: варфарин 2-5 мг/сут под контролем МНО (2,0-2,5) 1. БАБ: пропранолол Постоянно 40-200 мг/сут или атенолол 50-150 мг/сут 2.АК: верапамил 40–120 мг/сут 3. При нарушениях сердечного ритма: амиодарон 200–400 мг/сут Исходно и далее по показаниям, но не реже 2 р/год То же Исходно и далее по показаниям, но не реже 1 р/год Холтеровское мониторировани е ЭКГ Стабилизац ия (сохранение уровня компенсаци и, полученног ов стационаре, лечение нарушений ритма) То же То же То же 1. БАБ: пропранолол 40-200 мг/сут или атенолол 50-150 мг/сут 2. АК: верапамил 40–120 мг/сут 3. При нарушениях сердечного ритма: амиодарон 200–400 мг/сут 4. ЛФК Постоянно Стабилизац ия (сохранение уровня компенсаци и, полученног ов стационаре; лечение нарушений ритма) Предсердножелудочковая блокада первой степени (I44.0) Предсердножелудочковая блокада второй степени (I44.1) УЗИ почек, органов брюшной полости ОУ Респ.У То же + Эхо-КГ Допплер импульсный и непрерывный РУ МУ ЭКГ ГУ ОУ Респ.У То же + ХМ Эхо-КГ РУ МУ ЭКГ ГУ То же ХМ ЭКГ Коррекция проводимого лечения То же То же Исходно и по показаниям но не реже 1 раза год Эхо-КГ ХМ ЭКГ В зависимост и от основного заболевани я Улучшение состояния Стабилизац ия (нормализа ция PQ или профилакти ка прогрессиро вания блокады) То же Консультация кардиохирурга ЭзоКГ ХМ Консультация кардиохирурга 1. Отмена лекарственных средств, удлиняющих PQ (БАБ, амиодарона, верапамила) 2. Атропин 1 мг (0,1% р-р 1 мл) в/в или п/к, или 10-15 капель внутрь, возможно повторное введение (до суточной дозы 3 мг) 3. Лечение основного заболевания То же То же То же 1. Отмена лекарственных средств, удлиняющих PQ (БАБ, амиодарона, верапамила) 2. Атропин 1 мг (0,1% р-р 1 мл) в/в или п/к, или 10-15 капель внутрь, возможно повторное введение (до суточной дозы 3 В зависимост и от основного заболевани я или до имплантац ии ЭКС Улучшение состояния Стабилизац ия (нормализа ция PQ или профилакти ка прогрессиро вания блокады) Исходно и по показаниям но не реже 1 раза в год Предсердножелудочковая блокада полная (I44.2) ОУ Респ.У То же + ХМ Эхо-КГ Консультация кардиохирурга РУ МУ ЭКГ ГУ Консультация кардиохирурга мг) 3. При атриовентрикулярной блокаде (далее АВБ) 2 ст. с симптомной брадикардией или далеко зашедшей АВБ 2:1; 3:1госпитализация в кардиохирургическо е отделение для имплантации постоянной электрокардиостиму ляции (далее-ЭКС) 4. При АВБ с приступами потери сознания – временная чрескожная или чреспищеводная ЭКС 3. Лечение основного заболевания То же То же Исходно и по показаниям но не реже 1 раза в год Эхо-КГ ХМ 1. Отмена лекарственных средств, удлиняющих PQ (БАБ, амиодарона, верапамила) 2. При асистолии – непрямой массаж сердца, в/в или внутрисердечно 1 мл То же То же В зависимост и от основного заболевани я или до имплантац ии ЭКС Стабилизац ия (предупреж дение асистолии) Улучшение состояния: Нормализац ия ЧСС после Синдром преждевременн ого возбуждения (синдром Лауна –ГанонгаЛевина; синдром ВольфаПаркинсонаУайта) (I45.6) ОУ Респ.У То же + Эхо-КГ ХМ То же РУ МУ Исходно и по показаниям но не реже 1 раза в год ЭКГ Консультаци кардиолога 0,18% р-ра эпинефрина, временная чрескожная или чреспищеводная ЭКС 3. Госпитализация в кардиохирургическо е отделение для имплантации постоянной ЭКС 3. Лечение основного заболевания То же Консультация кардиохирурга в РНПЦК ХМ Эхо-КГ имплантаци и ЭКС, уменьшение признаков хронотропн ой некомпетен тьности Стабилизац ия (предупреж дение асистолии желудочков ) 1. Купирование Постоянно Улучшение пароксизма: - ЭИТ, до состояния при невозможности - операции Стабилизац прокаинамид 500Срочная ия 1000 мг в/в, - или госпитализ (профилакт амиодарон 300-600 ация при ика мг в/в 2. пароксизме пароксизма Профилактика льных пароксизмов (подбор тахиаритми эффективного й) препарата): Ремиссия: этацизин 50-150 Исчезновен мг/сут, или ие пропафенон 150-900 признаков мг/сут или преждеврем амиодарон 200-600 енного мг/сут под возбуждени ГУ ОУ То же + Эхо-КГ Консультация кардиохирурга в РНПЦК То же контролем QT (не выше 0,44 миллисек. или 25% от исходного значения) 3. Направление в кардиодиспан-сер. При отсутствии аритмий стационарное лечение не показано 4. При рецидивах госпитализа-ция в кардиохирургическо е отделение для операции: - аблации дополнительных соединений То же + ХМ 1. Купирование Чреспищеводное пароксизма то же + электрофиамиодарон 300-600 зиологическое мг в/в исследование (далее ЧПЭФИ) я, прекращени е пароксизмо в Постоянно до операции Срочная госпитализ ация при пароксизме Улучшение состояния Стабилизац ия (профилакт ика пароксизма льных тахиаритми й) Ремиссия: Исчезновен ие признаков преждеврем енного возбуждени я, прекращени е Респ.У Нарушение проводимости неуточненное (синдром Стокса-Адамса) (I45.9) РУ МУ ГУ То же + ХМ ЧПЭФИ ЭКГ Консультация кардиохирурга То же Исходно и по показаниям но не реже 1 раза в год ХМ Эхо-КГ То же То же 1. При асистолии – сердечно-легочная реанимация: непрямой массаж сердца, - в/в или внутрисердечно 1 мл 0,18% р-ра эпинефрина, атропин 1 мг (0,1% р-р 1 мл) в/в или п/к, или 10-15 капель внутрь, введение можно посторять до суточной дозы 3 мг лидокаин 80-150 мг временная чрескожная ЭКС 2. После восстановления сознания: - отмена лекарственных средств, удлиняющих PQ и замедляющих ЧСС PQ (БАБ, амиодарона, верапамила) - при временной ЭКС – пропранолол 40-120 мг/сут для профилактики фибрилляции желудочков - В зависимост и от основного заболевани я или до имплантац ии ЭКС Срочная госпитализ ация при приступе пароксизмо в То же Стабилизац ия Отсутствие рецидивов асистолии или фибрилляци и желудочков Наджелудочков ая тахикардия (I47.1) ОУ Респ.У То же + ХМ Эхо-КГ При рецидивах консультация в РНПЦК РУ МУ ЭКГ Консультация кардиолога Биохимическое исследование крови: электролиты (К, Мg) То же То же Исходно и по показаниям но не реже 1 раза в год Эхо-КГ ХМ ЧПЭФИ При рецидивах консультация в РНПЦК направление в кардиодиспансер 3. По показаниям экстренная госпитализация 4. При рецидивах госпитализа-ция в кардиохирургическо е отделение для операции То же 1. Купирование приступа лечение проводится в зависимости от длительности пароксизма, стабильности гемодинамики и эффективности лекарственных средств в анамнезе: вагусные приемы верапамил 0,25%-4 мл в/в или прокаинамид 5001000 мг в/в в течение 10 мин., или амиодарон 300 мг (5мг/кг) в течение 20 мин., затем в/в капельно из расчета до 1000-1200 мг/сут То же То же 3-5 дней после купирован ия пароксизма Далее в зависимост и от основного заболевани я Улучшение состояния Стабилизац ия Купировани еи отсутствие рецидивов паоксизмов ГУ ОУ Респ.У То же + ХМ Эхо-КГ При рецидивах консультация в РНПЦК То же ЧПЭФИ или электроимпульсная терапия (далее – ЭИТ) 50-360 Дж 2. Профилактика приступов (подбор эффективного препарата): верапамил 120-240 мг/сут, или – пропранолол 30-120 мг/сут или – метопролол 25-100 мг/сут или амиодарон от 100600 мг/сут под контролем QT (не выше 0,44 миллисек. или 25% от исходного значения) или - пропафенон 45-600 мг/сут 3. Лечение основного заболевания 4. Продолжение терапии, назначенной на областном или республиканском уровнях 5. По показаниям госпитализация 1. Купирование То же приступа: то же + пропафенон 25-50 мг в/в в течение 10 мин. (повторные введения То же Желудочковая тахикардия (I47.2) РУ МУ ГУ ЭКГ ПТИ Биохимическое исследование крови: электролиты (К, Мg) Консультация кардиолога Исходно и по показаниям но не реже 1 раза в год Эхо-КГ ХМ Консультация в РНПЦК до 100-150 мг/сут) 2. Профилактика пароксизма: то же + соталол 80-320 мг/сут под контролем QT (не выше 0,44 миллисек. или 25% от исходного значения) При рецидивах – сочетание нескольких антиаритмических лекарственных средств 1. Купирование пароксизма – (лечение проводится в зависимости от длительности пароксизма и стабильности гемодинамики и эффективности лекарственных средств в анамнезе): - ЭИТ 200-360 Дж лидокаин 2% 10-20 мл в/в или 10% 2-5 мл в/в или прокаинамид 10% 520 мл в/в медленно на фоне введения магния сульфата 2 г в/в медленно (препарат выбора при синдроме 3-5 дней после купирован ия пароксизма ив зависимост и от основного заболевани я Улучшение состояния Купировани еи отсутствие рецидивов пароксизмо в удлиненного QT) или - амиодарон 300 мг (5 мг/кг) в течение 20 мин., затем в/в капельно из расчета до 10001200 мг/сут (возможно последовательное проведение указанных процедур) или соталол 20-120 мг в/в в течение 10 мин (препарат выбора при аритмогенной дисплазии правого желудочка) под контролем QT (не выше 0,44 миллисек. или 25% от исходного значения). 2. Профилактика пароксизмов (подбор эффективного препарата): пропранолол 40-120 мг/сут, или – атенолол 25-150 мг/сут, или амиодарон 100-600 мг/сут под контролем QT (не выше 0,44 миллисек. или 25% от исходного значения). 3. Лечение ОУ Респ.У То же + Эхо-КГ ХМ При рецидивах консультация в РНПЦК То же основного заболевания 4. При инфаркте миокарда и застойной сердечной недостаточности отдавать предпочтение БАБ и лекарственным средствам 3 класса (амиодарон, соталол), препараты 1 класса (прокаинамид, этацизин, пропафенон) назначать с осторожностью и в сочетании с БАБ. 5. Продолжение терапии, назначенной на областном или республиканском уровнях 6.При рецидивах госпитализация 1. Купирорвание То же приступа: то же 2. Профилактика пароксизмов: то же + при рецидивах пропафенон 150-900 мг/сут или - соталол 80-320 мг/сут под контролем QT (не выше 0,44 миллисек. или 25% от То же Фибрилляция и трепетание предсердий (I48) РУ МУ ГУ ЭКГ ПТИ Биохимическое исследование крови: электролиты (К, Мg) При рецидивах консультация кардиолога Исходно и по показаниям но не реже 1 раза в год ХМ Эхо-КГ При рецидивах консультация в РНПЦК МНО исходного значения) 3. При рецидивах – госпитализация в РНПЦК 1. Купирование приступа (лечение проводится в зависимости от длительности пароксизма, стабильности гемодинамики и эффективности лекарственных средств в анамнезе): - верапамил 0,25% 4 мл в/в или прокаинамид 10% 510 мл в/в - или ЭИТ 100-360 Дж, 2. Контроль ЧСС: дигоксин 0,25 мг (0,025% р-р - 0,5-1,0 мл в/в медленно), или - верапамил 10 мг в/в медленно (или 40-80 мг внутрь) или - пропранолол 5 мг в/в медленно (или 40-80 мг внутрь) при некотролируемой тахисистолии или трепетании пресердий (далее ТП) и невозможности После купирован ия пароксизма 1 мес Далее в зависимост и от основного заболевани я При рецидивах чаще 1 раза в месяц и постоянной МА постоянно Улучшение состояния Купировани еи отсутствие рецидивов пароксизмо в проведения ЭИТ амиодарон 300 мг (5 мг/кг) в течение 20 мин. затем в/в капельно из расчета до 1000-1200 мг/сут или внутрь 100-600 мг/сут 3. Профилактика пароксизмов (подбор эффективного препарата): верапамил 120-240 мг/сут, или пропранолол 30-120 мг/сут или метопролол 25-100 мг/сут или амиодарон от 100600 мг/сут - или этацизин 50-150 мг/сут под контролем QT (не выше 0,44 миллисек или 25% от исходного) 4. Профилактика тромбоэмболических осложнений: ацетилсалициловая кислота 150 мг/сут 5. Лечение основного заболевания 6. При инфаркте миокарда и застойной сердечной недостаточности ОУ Респ.У То же + ХМ Эхо-КГ При рецидивах консультация в РНПЦК ПТИ или МНО То же отдавать предпочтение БАБ и лекарственным средствам 3 класса (амиодарон, соталол), препараты 1 класса (прокаинамид, этацизин, пропафенон) назначать с осторожностью и в сочетании с БАБ. 7. По показаниям госпитализация 8. При рецидивах – сочетание нескольких антиаритмических лекарственных средств 9. Продолжение терапии, назначенной на областном или республиканском уровнях 1. Купирование То же приступа: То же + пропафенон 25-50 мг в/в в течение 10 мин. повторные введения до 100-150 мг/сут или - амиодарон 300 мг (5 мг/кг) в течение 20 мин. затем в/в капельно То же из расчета до 10001200 мг/сут 2. Контроль ЧСС то же + при неконтролируемой тахисистолии или ТП - соталол 80-320 мг/сут под контролем QT (не выше 0,44 миллисек или 25% от исходного) 3. Профилактика пароксизмов: то же + - пропафенон 45-600 мг/сут или - соталол 80-320 мг/сут под контролем QT (не выше 0,44 миллисек. или 25% от исходного значения) или - хинидин 200600 мг/сут 4. Профилактика тромбоэмболических осложнений - то же + - варфарин 2-5 мг/сут под контролем МНО (22,5) при пароксизмах более 3 дней (в течение 3 недель до и 4 недель после восстановления ритма) или при постоянной Фибрилляция и трепетание желудочков (I49.0) РУ МУ ГУ ЭКГ Биохимическое исследование крови: электролиты (К, Мg) Исходно и по показаниям но не реже 1 раза в год ХМ Эхо-КГ Консультация в РНПЦК фибрилляции предсердий и нарушениях мозгового кровообращения в анамнезе. 5. При отсутствии эффекта – направление на хирургическое лечение: радиочастотная аблация (далее-РЧА) атриовентрикулярно го узла имплантация ЭКС РЧА истмуса - РЧА операция лабиринт РЧА полых вен -РЧА легочных вен 1.Купирование пароксизма: сердечно-легочная реанимация - ЭИТ (200-360 Дж) или лидокаин 40-60 мг в/в медленно на фоне введения магния сульфата 2 г в/в медленно (возможно последовательное проведение указанных процедур) 2. Профилактика пароксизма: пропранолол 40-120 мг/сут, или - После купирован ия пароксизма 1 мес Далее в зависимост и от основного заболевани я При рецидивах чаще 1 раза в месяц и постоянной МА постоянно Улучшение состояния Купировани еи отсутствие рецидивов пароксизмо в ОУ Респ.У То же + Эхо-КГ ХМ При рецидивах – консультация в РНПЦК Другая и РУ МУ неуточненная ГУ преждевременн ая деполяризация (экстрасистолы) (I49.4) ЭКГ Биохимическое исследование крови: электролиты (К, Мg) При экстрасистолах То же Исходно и по показаниям но не реже 1 раза в год ХМ Эхо-КГ атенолол 25-150 мг/сут, или амиодарон 100-600 мг/сут под контролем QT (не выше 0,44 миллисек или 25% от исходного). 3. Лечение основного заболевания 4. При впервые возникшем пароксизме – обязательная срочная госпитализация При рецидивах направление в кардиодиспансер 1. Купирование пароксизма: то же + амиодарон 300 мг (5 мг/кг) в течение 20 мин. затем в/в капельно из расчета до 1000-1200 мг/сут 2. Профилактика пароксизма: то же 3. При рецидивах – направление в РНПЦК 1. Подбор антиаритмической терапии: - атенолол 50-100 мг/сут или пропанолол 40-120 мг/сут или верапамил 40-160 То же То же В зависимост и от основной патологии Улучшение состояния Урежение суточного числа экстрасисто лв3и (далее-ЭС) высоких градаций – консультация кардиолога ОУ Респ.У То же+ ХМ ЭхоКГ То же мг/сут При ЭС высоках градаций: амиодарон 200-600 мг/сут под контролем QT (не выше 0,44 миллисек. или 25% от исходного значения), или - этацизин 150 мг/сут 2. Лечение основного заболевания 3. При инфаркте миокарда и застойной сердечной недостаточности отдавать предпочтение БАБ и лекарственным средствам 3 класса (амиодарон, соталол), препараты 1 класса (прокаинамид, этацизин, пропафенон) назначать с осторожностью и в сочетании с БАБ 4. Продолжение терапии, назначенной на областном или республиканском уровнях То же + при То же неэффективности: пропафенон 150-600 более раз и устранение экстрасисто л высоких градаций То же Синдром РУ МУ слабости ГУ синусового узла (I49.5) ЭКГ Консультация кардиолога ОУ Респ.У То же + Эхо-КГ ХМ ЧПЭФИ Исходно и по показаниям но не реже 1 раза в год То же ХМ Эхо-КГ Консультация кардиохирурга мг/сут, - или соталол 160-320 мг/сут под контролем QT (не выше 0,44 миллисек. или 25% от исходного) 1. Отмена лекарственных средств, удлиняющих PQ и замедляющих ЧСС (БАБ, верапамил, амиодарон, соталол, дигоксин) 2. При симптомной брадикардии: атропин 1 мг (0,1% р-р 1 мл) в/в или п/к, или 10-15 капель внутрь, введение можно повторять до суточной дозы 3 мг 3. При симптомной брадикардии и отстутствии эффекта – временная чрескожная или чреспищеводная ЭКС 4. По показаниям – госпитализа-ция для имплантации постоянной ЭКС 5. Лечение основного заболевания То же + При симптомной По показаниям экстренная госпитализ ация Далее постоянно до имплантац ии ЭКС Улучшение состояния Отсутствие клинически х проявлений брадикарди ии асистолии исчезновен ие признаков хронотропн ой некомпетен тности То же То же Консультация кардиохирурга Застойная сердечная недостаточност ь (болезнь сердца застойного характера, правожелудочк овая недостаточност ь (вторичная по отношению к левожелудочко вой сердечной недостаточност и)) (I50.0) РУ МУ ГУ Контроль массы тела Общий ан. крови Общий ан. мочи Биохимическое исследование крови: электролиты (К, Na), мочевина, билирубин, глюкоза Измерение АД (профиль) ЧСС ЭКГ R-графия органов грудной клетки и сердца Исходно и по показаниям но не реже 2 раз в год Эхо-КГ ПТИ брадикардии и отстутсвии эфекта – временная эндокардиальная ЭКС Лечение Постоянно дифференцировано в зависимости от преобладания ряда синдромов. 1. Всем больным постоянно ИАПФ в максимально переносимых дозах: каптоприл 25-150 мг/сут или эналаприл 5-40 мг/сут. При почечной недостаточности отдавать предпочтение лекарственным средствам с двойным путем выведения (моноприл 5-10 мг/сут), при печеночной недостаточности – лизиноприл - БАБ в максимально переносимых дозах (САД не ниже 85 мм рт. ст. и ЧСС не ниже 55 уд/ мин): метопролол 12,5-100 мг/сут или атенолол Улучшение состояния (уменьшени е признаков сердечной недостаточн ости, продление жизни пациентов, улучшение качества их жизни и снижение числа регоспитали заций) Стабилизац ия 12,5-100 мг/сут, при прогрессировании отдавать предпочтение БАБ с вазодилатирующим эффектом: карведилол 12,5-25 мг/сут Антагонисты альдестерона: спиронолактон 25-75 мг/сут 2. При отечном синдроме диуретики: фуросемид 40-120 мг/сут или гидрохлортиазид – 100-150 мг/сут, фуросемид предпочтительнее 3. При тахисистолической мерцательной аритмии дигоксин 0,25 мг/сут внутрь 4. При тромбоэмболических осложнениях в анамнезе фениндион 30-90 мг/сут под контролем ПТИ (5055 %) 5. При жизненно опасных аритмиях амиодарон 100-600 мг/сут под контролем QT (не выше 0,44 миллисек. или 25% от исходного значения) 6. При наличии ангинозного синдрома, безболевой ишемии миокарда пролонгированные нитраты (нитроглицерин 1326 мг/сут, изосорбида динитрат или изосорбида мононитрат) в суточной дозе 40-120 мг прерывистым курсом и с асимметричным приемом 7. Лечение основного заболевания, приведшего к возникновению ХСН Левожелудочко вая недостаточност ь (острый отек легкого, сердечная астма) (I50.1) ОУ Респ.У То же + Эхо-КГ То же РУ МУ ГУ Исходно ЭКГ R-графия органов грудной клетки (если позволяет состояние больного) 1. При тромбоэмболических осложнениях в анамнезе – варфарин 2-5 мг под контрлем МНО (2-2,5) 1. Диуретики: фуросемид 40-100 мг в/в 2. Морфин 1%-1 мл на 10 мл 0,9% раствора хлорида натрия в/в при тахипроэ и То же То же Срочная госпитализ ация Улучшение состояния Уменьшени е признаков сердечной недостаточн ости, Атеросклероз ОУ Респ.У То же+ Эхо-КГ РУ МУ Биохимическое Исходно и по Эхо-КГ психомоторном возбуждении 3. Кислород через пеногаситель (например, спирт) 4. При гипертоническом кризе снижение АД: клонидин 0,01% р-р по 1-2 мл в/в 5. При стабильном АД – нитроглицерин 0,5 мг под язык ч/з каждые 15 - 20 мин. под контролем АД 6. При критически низком системном АД допамин в/в капельно 5-25 мкг/кг/мин. в 5% декстрозе (под контролем АД и ЧСС) 7. При мерцательной аритмии сердечные гликозиды: строфантин К 0,025% 0,3-0,5 мл в 0,9% р-ре хлорида натрия в/в, или дигоксин 0,025% 0,5 мл в 0,9% р-ре хлорида натрия в/в 8. Экстренная госпитализация То же То же 1. Курсовое купировани е отека органов грудной клетки, сердечной астмы То же Улучшение аорты (I70.0) Атеросклероз почечной артерии (I70.1) ГУ исследование крови: общий холестерин, глюкоза Измерение АД (профиль) ЭКГ ОУ Респ.У То же + Эхо-КГ Липидный спектр (ОХС, ТГ, ХС-ЛПВП, ХС-ЛПНП) РУ МУ Общий ан. ГУ крови Общий ан. мочи Биохимическое исследование крови: мочевина, холестерин, креатинин, ТГ, билирубин ПТИ ЭКГ УЗИ почек показаниям но не реже 1 раз в год То же Агрегация эритроцитов Исходно и по показаниям но не реже 1 раз в год Консультация: нефролога, ангиохирурга Гиполипидемическа я диета 2. Коррекция факторов риска 3. При нормальных показателях липидного состава плазмы крови и наличии нарушений гемореоло-гии и микроциркуляции пентоксифиллин 600-800 мг/сут или никотиновая кислота 450-600 мг/сут курс 3-6 мес. Коррекция проводимого лечения 1. Ксантинола никотинат внутрь 450 мг/сут или пентоксифиллин – 400-600 мг/сут или дипиридамол 75-150 мг/сут - курсами 2. АК: нифедипин 3040 мг/сут 3. Ацетилсалициловая лечение По состояния показаниям (коррекция постоянно липидного обмена, микроцирку ляции и гемореолог ии) То же То же Диагностика и лечение больных при оказании амбулаторно-поликлинической медицинской помощи Наименова-ние нозологических форм заболеваний (шифр по МКБ10) Диагностика обязательная Уров-ни оказания помощи Эссенциальная [первичная] гипертензия Артериальная гипертензия I III ст. (I10) Районный уровень (далееРУ) Лечение кратность Межрайон -ный уровень (далееМУ) Городской уровень (далее-ГУ) Объемы оказания медицинской помощи дополнительная (по показаниям) Общий ан. крови Общий ан. мочи Биохимическое исследование крови: глюкоза, мочевина, креатинин, холестерин Измерение артериального давления (далееАД) (профиль) Электрокардиог рафия (далееЭКГ) Ультразвуковое исследование (далее-УЗИ) необходимое сред-няя длитель-ность При Биохимическое прогрессировании: исследование исходно и крови: электролиты (К), билирубин, триглицериды (далее-ТГ) При резистен- далее по показаниям При стабильном течении – 1 р/год тной АГ – консультация в областном кардиодиспансер е Ан. мочи по Нечипоренко Исход заболева-ния Начало медикаментозного лечения – с 1-2 лекарственных средств по выбору: 1. Бетаадреноблокаторы (далее – БАБ): атенолол внутрь 25100 мг/сут или пропранолол 40-120 мг/сут 2. Диуретики: гидрохлортиазид Лечение проводится постоянно с коррекцией Улучшение состояния. Снижение АД до целевых уровней в течение 3-6 месяцев 12,5-25 мг/сут 3. Антагонисты кальция (далее – АК): верапамил 80240 мг/сут, или дилтиазем 120-360 мг/сут. или нифедипин 20-30 мг/сут 4. Ингибиторы доз лекарствен ных лекарствен ных средств в зависимост и от уровня АД лечения, устранение модифицир ованных факторов риска, отсутствие прогрессиро вания поражения почек Консультация офтальмолога ангиотензинпревращающего фермента (далее – ИАПФ): каптоприл 25-100 мг/сут или эналаприл 5-40 мг/сут При резистентных формах – сочетание 3-4 лекарственных средств, в том числе клонидин 0,075-0,45 мг/сут 5. При церебральной симптоматике курсы цереброангиорегули рующей терапии: винпоцетин 15-30 мг/сут, актовегин 200 мг 3 раза/сут внутрь 6. Продолжение терапии, назначенной на областном или республиканском уровнях 7. Рекомендации по профилактике факторов риска Купирование гипертонического криза: 1. Неосложненный криз: - клонидин 0,075 – 0,15 мг внутрь или 0,01% р-р органовмишеней Областной уровень (далееОУ) Республиканс кий уровень (далееРесп.У То же + Биохимическое исследование крови: ТГ Реоэнцефалогра фия (далее-РЭГ) Эхокардиографи я (далее-ЭхоКГ) То же Суточное мониторировани е артериального давления (далееСМАД) – 0,5-1,0 мл в/м или в/в, или - нифедипин 5-10 мг сублингвально или бендазол 30-40 мг в/в или в/м или каптоприл в 25-50 мг внутрь или пропранолол 40 мг внутрь 2. Осложненный криз: нитроглицерин 50200 мкг/мин в/в капельно или верапамил 5-10 мг в/в, затем в/в капельно 3-25 мг/час или - эналаприл 2040 мг/сут внутрь клонидин 0,01% р-р 0,5-1,0 мл в/в или либо 0,01% - 0,5- 2 мл в/м или фуросемид 40-200 мг в/в или - магния сульфат 20% - 5-20 мл в/в или бендазол 30-40 мг в/в То же + 1. При То же сопутствующей патологии (патология легких, поражение периферических артерий) – высо кардиоселективные БАБ: бисопролол 5- То же Артериальная гипертензия (далее-АГ) с преимуществен ным поражением сердца с (застойной) сердечной недостаточност ью (I11.0) РУ МУ ГУ Общий ан. крови Общий ан. мочи Биохимическое исследование крови: креатинин, холестерин, билирубин, глюкоза Измерение АД (профиль) ЭКГ 10 мг/сут 2. При резистентных формах АГ: амлодипин 5-10 мг/сут (АК), При Биохимическое Комплексное прогрессировании: исследование лечение: 1. ИАПФ: исходно и далее по крови: эналаприл 5-40 показаниям При электролиты (К, мг/сут, или стабильном течении Na, Ca, Cl), ТГ каптоприл 25-100 – 1 р/год Ан. мочи по мг/сут 2. Диуретики: Нечипоренко гидрохлортиазид При 12,5 –25 мг/сут или резистентной АГ фуросемид 40-80 – консультация в мг/сут областном спиронолактон 25 кардиодиспансер мг/сут 3. Нитраты: е изосорбида динитрат, или мононитрат 20-40 мг/сут 4. БАБ: атенолол 12,5-25 мг, при прогрессировании сердечной недостаточности отдавать предпочтение БАБ с вазодилатирующим эффектом: карведилол 12,5-25 мг/сут 5. Рекомендации по профилактике факторов риска. 6. При резистентных формах + клонидин Постоянно Улучшение состояния Снижение АД до целевых уровней в течение 3-6 месяцев лечения, устранение модифицир ованных факторов риска, отсутствие прогрессиро вания поражения органовмишеней Компенсаци я сердечнососудис-тых осложнений ОУ Респ.У То же + Эхо-КГ Артериальная гипертензия с преимуществен ным поражением почек с почечной недостаточност ью (I12.0) РУ МУ ГУ Общий ан. крови Общий ан. мочи Биохимическое исследование крови: электролиты (К, Na, Ca, Cl), билирубин, холестерин, мочевина, глюкоза, креатинин Измерение АД (профиль) ЭКГ УЗИ почек 0,075-0,45 мг/сут 6. Продолжение терапии, назначенной на областном или республиканском уровнях То же Холтеровское То же + 1. БАБ с То же мониторировани вазодилатирующим е ЭКГ (далееэффектом: ХМ) СМАД небиволол 2,5-5 мг/сут (по заключению кардиолога Респ. У) При Биохимическое Комплексное Постоянно прогрессировании: исследование лечение: 1. исходно и далее по крови: ТГ Ан. Диуретики: показаниям При мочи по фуросемид 40-80 стабильном течении Нечипоренко мг/сут 2. АК: – 1 р/год При верапамил 80-240 резистентной АГ мг/сут 3. БАБ: – консультация в пропранолол 40-120 областном мг/сут или атенолол кардиодиспансер 25-100 мг/сут 4. е ИАПФ: каптоприл 25-50 мг/сут или эналаприл 5-10 мг/сут (под контролем уровня креатинина или мочевины в крови) 5. Улучшение микроциркуляции почек: пентоксифиллин – 400-600 мг/сут или дипиридамол 75-150 То же Улучшение состояния Снижение АД до уровня 13086 в течение 3-6 месяцев устранение модифицир ованных факторов риска Стабилизац ия ОУ Респ.У То же + Эхо-КГ Артериальная гипертензия с преимуществен ным поражением сердца и почек с застойной сердечной недостаточност ью (I13.0) РУ МУ ГУ Общий ан. крови Общий ан. мочи Биохимическое исследование крови: холестерин, мочевина, глюкоза, креатинин Измерение АД (профиль) ЭКГ УЗИ почек Тест мг/сут - курсами 6. При резистентных формах + клонидин 0,075-0,45 мг/сут 7. Продолжение терапии, назначенной на областном или республиканском уровнях 8. Рекомендации по профилактике факторов риска То же СМАД То же + 1. Преимущество отдавать ИАПФ с двойным путем выведения: фозиноприл 10-20 мг/сут 2. АК, улучшающие почечный протокол: амлодипин 5-10 мг/сут При Биохимическое Комплексное прогрессировании: исследование лечение: 1. исходно и далее по крови: Диуретики: показаниям При электролиты (К, гидрохлортиазид стабильном течении Na, Ca, Cl), ТГ 12,5-25 мг/сут или – 1 р/год Ан. мочи по фуросемид 40-80 Нечипоренко мг/сут в сочетании При со спиронолактоном резистентной АГ 25 мг/сут под – консультация в контролем калия областном крови 2. ИАПФ: кардиодиспансер каптоприл 25-50 е мг/сут или То же То же Постоянно Улучшение состояния Снижение АД до целевых уровней, компенсаци я осложнений , улучшение самочувств ия, Увеличение 6-ти минутной ходьбы Артериальная гипертензия с преимуществен ным поражением сердца и почек с (застойной) ОУ Респ.У То же + Эхо-КГ То же ХМ СМАД эналаприл 5-20 мг/сут 3. АК: амлодипин 5-10 мг/сут 4. Нитраты: изосорбид динитрат или изосорбида мононитрат 20-40 мг/сут БАБ: атенолол 25-50-100 мг на фоне ингибиторов АПФ, при прогрессировании сердечной недостаточности отдавать предпочтение БАБ с вазодилатирующим эффектом: карведилол 12,5-25 мг/сут 5. При резистентных формах + клонидин 0,075-0,45 мг/сут 6. мг/сут 7. Рекомндации по профилактике факторов риска То же РУ МУ ГУ При прогрессировании: исходно и далее по показаниям При стабильном течении – 1 р/год Биохимическое исследование крови: электролиты (К, Na, Ca, Cl), ТГ Ан. мочи по Нечипоренко Комплексное лечение: 1. Диуретики: фуросемид 40–120 мг/сут или гидрохлортиазид 25 мг/сут (менее Общий ан. крови Общий ан. мочи Биохимическое исследование крови: мочевина, толерантнос ти к нагрузке То же То же Посто-янно Улучшение состояния Уменьшени е явлений декомпенса ции. Снижение сердечной недостаточност ью и почечной недостаточност ью (I13.2) глюкоза, билирубин, креатинин ЭКГ УЗИ почек, печени ОУ Респ.У То же + Эхо-КГ При резистентной АГ – консультация в областном кардиодиспансер е То же ХМ СМАД предпочтительно) 2. ИАПФ: каптоприл 25 мг/сут или эналаприл 10-40 мг/сут (под контролем мочевины и креатинина) 3. АК: верапамил 80-120 мг/сут 4. БАБ: атенолол 12,5-25,0 мг/сут под контролем фракции выброса 5. При резистентных формах + клонидин 0,075-0,45 мг/сут 6. Улучшение микроциркуляции почек: пентоксифиллин – 400-600 мг/сут или дипиридамол 75-150 мг/сут - курсами 7. Продолжение терапии, назначенной на областном или республиканском уровнях 8. Рекомендации по профилактике факторов риска То же + 1. То же Преимущество отдавать ИАПФ с двойным путем выведения: АД до уровня 130/86 мм рт. ст., снижение уровня мочевины и креатинина То же Реноваскулярна я гипертензия (фибромускуля рная дисплазия, неспецифическ ий аортоартериит) (I15.0) Нестабильная стенокардия (I20.0) РУ МУ ГУ Общий ан. крови Общий ан. мочи Биохимическое исследование крови: мочевина Измерение АД (профиль) ЭКГ УЗИ почек ОУ Респ.У То же + Эхо-КГ Консультация сосудистого хирурга РУ МУ Измерение АД ГУ (профиль) ЭКГ При прогрессировании: исходно и далее по показаниям При стабильном течении – 1 р/год То же Исходно Биохимическое исследование крови: креатинин, электролиты (К) – при наличии признаков хронической почечной недостаточности (далее-ХПН) Ан. мочи по Нечипоренко СМАД Частота сердечных сокращений (далее-ЧСС) (проба) фозиноприл 10-20 мг/сут 2. АК, улучшающие почечный протокол: амлодипин 5-10 мг/сут Как при эссенциальной артериальной гипертензии + ксантинола никотинат внутрь 450 мг/сут Пентоксифиллин – 400-600 мг/сут или дипиридамол 75-150 мг/сут - курсами То же Посто-янно Улучшение состояния Снижение уровня АД То же 1. Купирование Экстренная Улучшение болевого синдрома: - госпитализ состояния Нитроглицерин 0,5 ация Купировани мг под язык каждые е болевого 5 мин. до 3 табл. синдрома, Метамизол 2 мл 50% гемодинами р-ра в сочетании с 2 ческая мл 0,5% р-ра разгрузка диазепама в/м или миокарда, трамадол 1-2 мл (50профилакти 100 мг) в/м или в/в ка после коронарног предварительного о тромбоза разведения в 10 мл Профилакти 0,9% р-ра хлорида натрия или тримеперидин 1-2% 1-2 мл п/к или в/в Фентанил 1-2 мл 0,005% р-р и дроперидол 2-4 мл 0,25% р-р (в соотношении 1:2 или 1:3 соответственно) в/в медленно после предварительного разведения в 10 мл 0,9% р-ра хлорида натрия (под контролем АД и ЧД) 2. Ацетилсалициловая кислота 0,25 мг/сут 3. Пролонгированные нитраты внутрь: нитроглицерин 13-26 мг/сут или изосорбида динитрат или изосорбида мононитрат 80-120 мг/сут 4. Срочная госпитализация в стационар 5. После выписки из стационара: изосорбида динитрат или изосорбида мононитрат 80-120 мг/сут не менее 3 мес: - БАБ – не ка аритмическ их осложнений Стенокардия с документально подтвержденны м спазмом (ангиоспастиче ская) (120.1) ОУ Респ.У То же + Эхо-КГ То же РУ МУ ГУ Исходно и далее по показаниям, но не реже 1 р/год Общий ан. крови Биохимическое исследование крови: холестерин, глюкоза, ТГ Протромбиновы й индекс (далееПТИ) ЭКГ менее года То же По показаниям: 1. Пролонгированные нитраты: нитроглицерин 13-26 мг/сут, изосорбид динитрат 40-120 мг/сут, изосорбид мононитрат 40-100 мг/сут, при непереносимости или необходимости отмены нитратов молсидомин 2-8 мг/сут 2. АК: верапамил 120-320 мг/сут, или дилтиазем 120-360 мг/сут., или нифедипин-ретард 10-40 мг/сут 3. Ацетилсалициловая кислота 75-150 мг/сут 4. Антиагреганты: пентоксифиллин 300-800 мг/сут внутрь, дипиридамол 75-150 мг/сут или ксантинол никотинат 450-900 мг/сут 5. Продолжение терапии, назначенной на областном или То же То же Длительно сть курса – от мес. до 3-4-х мес. По показаниям – постоянно Улучшение состояния (купирован ие приступов ангиоспасти ческой стенокарди и, повышение толерантнос ти к психоэмоци ональным нагрузкам, стабилизаци я ЭКГ) ОУ Респ.У То же + Коагулограмма: активированное частичное тромбопластино вое время (далее-АЧТВ), международное нормализованно е отношение (далее-МНО), фибриноген Липидный спектр плазмы крови: общий холестерин сыворотки (далее – ОХС), ТГ, дипопротеиды высокой плотности (далее ХСЛПВП), липопротеиды низкой плотности (далее ХСЛПНП) Информационна я проба с То же республиканском уровнях 6. Лечебная физкультура (далееЛФК) 7. Дозированная ходьба Холтеровское То же + 1. При мониторировани непереносимости е ЭКГ нифедипина и Холодовая проба брадикардии с ЭКГ – амлодипин 10-20 контролем мг/сут Консультация кардиохирурга То же То же Другие формы стенокардии (стенокардия напряжения) (120.8) РУ МУ ГУ контролем ЭКГ и центральной гемодинамики (далее-ЦГД) Велоэргометрия (далее-ВЭП) Эхо-КГ Общий ан. крови Биохимическое исследование крови: глюкоза ЭКГ ПТИ Исходно и далее по показаниям, но не реже 1 р/год Биохимическое исследование крови: креатинфосфоки наза (далееКФК), лактатдегидроге наза (далееЛДГ1), электролиты (K, Na) Консультация кардиохирурга в Республиканском научнопрактическом центре кардиологии (далее-РНПЦК) По показаниям: 1. БАБ: атенолол 50100 мг/сут или метопролол 50-150 мг/сут 2. АК: верапамил 120-320 мг/сут, или дилтиазем 120-360 мг/сут., или нифедипин ретард 40 мг/сут, 3. Пролонгированные нитраты (по показаниям): изосорбид динитрат 40-120 мг/сут, изосорбид мононитрат 40-100 мг/сут 4. При необходимости отмены или уменьшения дозы нитратов: молсидомин 4-16 мг/сут 5. Ацетилсалициловая к-та 75-150 мг/сут 6. Пентоксифиллин 300-800 мг/сут, ксантинол никотинат Длительно сть курса – от мес. до 3-4 х мес. По показаниям – постоянно Улучшение состояния (урежение приступов стенокарди и, снижение потребност и в приеме нитроглице рина) Острый инфаркт миокарда (121) ОУ, Респ.У То же + Эхо-КГ ВЭП Консультация кардиохирурга в РНПЦК Липидный спектр (ОХС, ТГ, ХС-ЛПВП, ХС-ЛПНП) То же РУ МУ ГУ Измерение АД ЭКГ Исходно- 450-900 мг/сут, дипиридамол 75-150 мг/сут 7. Продолжение терапии, назначенной на областном или республиканском уровнях 8. ЛФК 9. Дозированная ходьба Холтеровское То же + 1. При мониторировани непереносимости е ЭКГ нифедипина и брадикардии амлодипин 10-20 мг/сут 2. При сопутствующей патологии (патология легких, поражение периферических артерий) высокардиоселектив ные БАБ: бисопролол 2,5-5 мг/сут или небиволол (по решению консилиума на Респ. У) 2,5-5 мг/сут (дополнительное вазодилатирующее действие) ЧСС (проба) 1. Купирование Общий ан. крови болевого синдрома: Биохимическое нитроглицерин 0,5 То же То же Экстренная Улучшение госпитализ состояния ация Купировани исследование крови: АсАТ, АлАТ, КФК, ЛДГ, ТГ, миоглобин, тропонин мг под язык каждые 5 мин. до 3 табл. метамизол 2 мл 50% р-ра в сочетании с 2 мл 0,5% р-ра диазепама в/м или трамадол 1-2 мл (50100 мг) в/м или в/в после предварительного разведения в 10 мл 0,9% р-ра хлорида натрия тримеперидин 1-2% 1-2 мл п/к или в/в фентанил 1-2 мл 0,005% р-р и дроперидол 2-4 мл 0,25% р-р (в соотношении 1:2 или 1:3 соответственно) в/в медленно после предварительного разведения в 10 мл 0,9% р-ра хлорида натрия (под контролем АД и ЧД) 2. Тромболитические, антитромбические препараты: Стрептокиназа 1,5 млн. МЕ в/в однократно в течение 30 мин за исключением случаев, когда е болевого синдрома, гемодинами ческая разгрузка миокарда, профилакти ка коронарног о тромбоза Профилакти ка аритмическ их осложнений Перенесенный в прошлом инфаркт миокарда (125.2) ОУ Респ.У То же+ Эхо-КГ То же РУ МУ ГУ Исходно и далее по показаниям, но не реже 2 р/год Общий ан. крови Общий ан. мочи Биохимическое исследование крови: электролиты (К, Na), мочевина, глюкоза, билирубин; холестерин, ТГ (первые 3 месяца – 1 Холтеровское мониторировани е ЭКГ Консультация кардиохирурга в РНПЦК МНО длительность транпортировки в стационар не превышает 30 мин (10 км) – в этом случае начало тромболизиса проводить стационарно 3. Ацетилсалициловая к-та 250 мг/сут 4. Пролонгированные нитраты: нитроглицерин до 26 мг/сут или изосорбида динитрат или изисорбида мононитрат 80-120 мг/сут 5. Срочная госпитализация в стационар То же То же Комплексная терапия: 1. БАБ: атенолол 25-50 мг/сут 2.ИАПФ: каптоприл 25-75 мг/сут или эналаприл 2,5-5 мг/сут 3. Ацетилсалициловая кислота 75-150 мг/сут 4. Рекомендации по правильному 12-24 мес. после перенесенн ого инфаркта миокарда По показаниям – постоянно То же Улучшение состояния стабилизаци я (профилакт ика развития повторного инфаркта миокарда) Аневризма сердца (125.3) р/мес., далее – 1 р/3 мес.) Измерение АД (профиль) ПТИ ЧСС ЭКГ ОУ Респ.У То же + Эхо-КГ ВЭП Консультация кардиохирурга в РНПЦК Липидный спектр (ОХС, ТГ, ХС-ЛПВП, ХС-ЛПНП) РУ МУ Общий ан. ГУ крови Биохимическое исследование крови: холестерин, глюкоза ПТИ ЭКГ То же Холтеровское мониторировани е ЭКГ Исходно и далее по показаниям, но не реже 1 р/год Консультация кардиохирурга в РНПЦК питанию, образу жизни, устранению факторов риска развития повторного инфаркта миокарда То же То же По показаниям: 1. Постоянно Пролонгированные нитраты: нитроглицерин 13-26 мг/сут, изосорбида динитрат 40-120 мг/сут, изисорбида мононитрат 40-120 мг/сут 2. При необходимости отмены или уменьшения дозы нитратов: молсидомин 4-16 мг/сут 3. БАБ: атенолол 50-150 мг/сут или метопролол 50-150 мг/сут 4. ИАПФ: каптоприл 25-75 мг/сут или эналаприл 2,5-10 мг/сут. При То же Улучшение состояния (профилакт ика развития сердечной недостаточн ости) ОУ Респ.У То же + Липидный спектр (ОХС, ТГ, ХС-ЛПВП, ХС-ЛПНП) ЭхоКГ Консультация То же почечной недостаточности ИАПФ с двойным путем выведения: фозиноприл 10-20 мг/сут. При печеночной недостаточности ИАПФ - лизиноприл 10-20 мг/сут 5. Антикоагулянтная и антиагрегантная терапия: ацетилсалициловая кислота 75-150 мг/сут 5. Ксантинола никотинат 45-900 мг/сут, пентоксифиллин 400-600 мг/сут) внутрь, дипиридамол 75-150 мг/сут – курсы 2-3 месяца 2 раза/год 6. Продолжение терапии, назначенной на областном или республиканском уровнях 7. ЛФК То же + 1. Варфарин То же 2-5 мг/сут под контролем МНО 2. При сопуствующей патологии высококардиоселект ивные БАБ: То же Ишемическая кардиомиопати я (I25.5) РУ МУ ГУ кардиохирурга в РНПЦК Общий ан. крови Общий ан. мочи Биохимическое исследование крови: электролиты (К), общий холестерин, билирубин, мочевина ПТИ ЭКГ РЭГ Rграфия органов грудной клетки Исходно и далее по показаниям, но не реже 1 р/год бисопролол 2.5-5 мг/сут Комплексная Постоянно терапия (продолжение лечения, подобранного в стационаре): 1. ИАПФ: эналаприл 520 мг/сут, каптоприл 25-75 мг/сут. При почечной недостаточности (креатинин в 2 раза выше нормы) ИАПФ с двойным путем выведения: фозиноприл 5-20 мг/сут. При печеночной недостаточности: лизиноприл 10-20 мг/сут 2. БАБ: атенолол 12,5-100 или метопролол 12,5-100 мг/сут или пропранолол 20-120 мг/сут, при прогрессировании сердечной недостаточности отдавать предпочтение БАБ: с вазодилатирующим эффектом – карведилол 12,5-25 мг/сут. 3. Диуретики: Стабилизац ия (поддержан ие уровня компенсаци и, полученног ов стационаре, предупрежд ение опасных аритмий, тромбоэмбо лических осложнений ) Обл. Респ.У То же + Биохимическое исследование крови: ТГ Эхо- То же ХМ ЭКГ фуросемид. 20-40 мг/сут при сохранении суточного диуреза 1,5–2,0 л, в сочетании со спиронолактоном 25 мг/сут 4. Ацетилсалициловая кислота 125 мг/сут 5. Пролонгированные нитраты при наличии стенокардии: нитроглицерин 13-26 мг/сут, изосорбид динитрат 40-120 мг/сут или изосорбид мононитрат 20-80 мг/сут 6. При мерцательной аритмии сердечные гликозиды: дигоксин 0,125-0,25 мг/сут 7. При желудочковых нарушени-ях ритма соталол 80-320 мг/сут 8. ЛФК 9. Продолжение терапии, подобранной в стационаре То же То же То же Бессимптомная ишемия миокарда (I25.6) РУ МУ ГУ КГ Изучение Исходно и далее по факторов риска показаниям, но не развития реже 1 р/год ишемической болезни сердца (далее-ИБС) Общий ан. крови Общий ан. мочи Биохимическое исследование крови: электролиты (К, Na), глюкоза, холестерин, мочевина, билирубин; креатинин, тропониновый тест, миоглобин, МВ фракция креатинкиназы, ТГ ЭКГ ЦГД Консультация кардиохирурга в РНПЦК По показаниям: 1. БАБ: атенолол или метопролол 12, 5-100 мг/сут, или пропранолол по 40 мг 2-3 раза/сут 2. АК: верапамил 80160 мг/сут, или дилтиазем 120-360 мг/сут., или нифедипин по 10-40 мг/сут 3. Пролонгированные нитраты: изосорбид динитрат или изосорбид мононитрат 20-40 мг/сут, при непереносимости или необходимости отмены нитратов молсидомин 2-8 мг/сут 4. Ацетилсалициловая кислота 75-150 мг/сут 5. ЛФК 6. Рекомендации по профилактике факторов риска 7. Физиотерапия (далее-ФТ): магнитотерапия, массаж Длительно сть курса 1,5-2 мес Поддержив ающая терапия через 6-12 мес. Улучшение состояния Повышение толерантнос ти к физической (по данным ВЭП) и психоэмоци ональной (по данным ИП) нагрузкам, уменьшение частоты выявление эпизодов ишемии миокарда, их среднесуточ ного количества и продолжите льности, уменьшение эктопическо й активности миокарда Стабилизац ия основных гемодинами ческих показателей Бессимптомная ишемия миокарда (I25.6) Легочная эмболия (тромбоэмболи я легочной артерии) (I26) ОУ Респ.У То же + ВЭП То же Суточное мониторировани е ЭКГ Информационна я проба (далееИП) с контролем ЭКГ и ЦДГ ЭхоКГ Консультация кардиохирурга в РНПЦК Липидный спектр (ОХС, ТГ, ХС-ЛПВП, ХС-ЛПНП) РУ МУ Измерение АД Исходно ГУ (профиль) ЧСС ЭКГ R-графия органов грудной клетки То же Биохимическое исследование крови: глюкоза, мочевина, креатинин, холестерин Коагулограмма: АЧТВ, МНО, фибриноген То же То же 1. Купирование Экстренная Улучшение болевого синдрома: - госпитализ состояния: метамизол 50% 2 мл ация купировани в сочетании с 1 мл е болевого 1% дифенгидрамина синдрома, или - 2 мл 0,5% уменьшение диазепама в 10 мл дыхательно 0,9% р-ра хлорида йи натрия в/в или сердечной трамадол 1-2 мл (50недостаточн 100 мг) в/в после ости, предварительного стабилизаци разведения в 10 мл я гемо0,9% р-ра хлорида динамики натрия под контролем АД и ЧСС или тримеперидин 1-2% 1-2 мл п/к или в/в 2. ОУ Респ.У То же + Эхо-КГ То же При острой дыхательной недостаточности – аминофиллин 10 мл 2,4% р-ра в/в медленно 3. Гепарин 10 тыс. ЕД в/в 4. Срочная госпитализация в стационар 1. Купирование болевого синдрома: То же + Фентанил 0,005% 1-2 мл и дроперидол 0,25% 24 мл (1:2 или 1:3 соответственно в/в медленно после предварительного разведения в 10 мл 0,9% р-ра хлорида натрия под контролем АД и ЧД) 2. Тромболитическая терапия: стрептокиназа 750 000 МЕ в 20 мл 0,9% р-ра хлорида натрия в/в в течение 10 мин., затем 750 000 МЕ в 50-100 мл 0,9% р-ра хлорида натрия в/в капельно в течение 20 мин. 5. Допамин 200 мг в 400 мл декстрана в/в капельно 20-30 То же То же Первичная легочная гипертензия (I27.0) РУ МУ ГУ Контроль массы тела Общий ан. крови Общий ан. мочи Биохимическое исследование крови: электролиты (К, Na, Ca, Cl), мочевина, АлАТ, билирубин Измерение АД (профиль) ЭКГ R-графия органов грудной клетки Спирометрия Исходно и далее по показаниям, но не реже 1 р/год кап./мин. 6. Оксигенотерапия 7. При остановке дыхания, сердечной деятельности – реанимационные мероприятия (ИВЛ, непрямой массаж сердца, эпинефрин 1 мл 0,18% р-ра в 10 мл 0,9% р-ра хлорида натрия в/в) 8. Срочная госпитализация в стационар При отсутствии Постоянно симптомов застойной хронической сердечной недостаточности (далее-ХСН) лечение первичной легочной гипертензии: 1.АК: верапамил 80-240 мг/сут, или дилтиазем 120-360 мг/сут., или нифедипин-ретард 10-40 мг/сут 2. Для профилактики развития рефрактерности сочетать с ИАПФ (каптоприл, эналаприл), спиронолактоном Улучшение состояния Уменьшени е дыхательно йи сердечной недостаточн ости, снижение ДЛА Кифосколиотич еская болезнь сердца (I27.1) ОУ Респ.У То же + Эхо-КГ То же РУ МУ Исходно и далее по показаниям, но не реже 1 р/год Контроль массы тела Общий ан. крови Общий ан. мочи Биохимическое исследование крови: электролиты (К, Na, Ca, Cl), мочевина, билирубин Измерение АД (профиль) ЭКГ R-графия органов грудной клетки ЧСС (проба) 25-75 мг/сут 3. Диуретики (предпочтительнее фуросемид 20-40 мг/сут) 4. Аминофиллин 0,150,30 г 3 раза/сут 5. Продолжение терапии, назначенной на областном или республиканском уровнях Тот же + При брадикардии и непереносимости нифедипина – амлодипин 5-20 мг/сут 1. ИАПФ постоянно в максимально переносимых дозах: каптоприл 50-150 мг/сут, эналаприл 520 мг/сут 2. БАБ: атенолол или метопролол 12,5-100 мг/сут, или пропранолол по 40 мг 2-3 раза/сут 3. При наличии отечного синдрома: фуросемид 40-120 мг/сут или гидрохлортиазид – 100-150 мг/сут (фуросемид То же То же Посто-янно Улучшение состояния 1. при назначении ингибиторо в АПФ и блокаторов продление жизни пациентов 2. других лекарств улучшение качества их жизни и снижение числа регоспитали предпочтительнее) 4. Антагонисты альдостерона постоянно: спиронолактон 25-75 мг/сут 5. При тахисистолической форме мерцательной аритмии или стойкой синусовой тахикардии сердечные гликозиды: дигоксин 0,25 мг/сут 6. При наличии тромбоэмболических осложнений в анамнезе фениндион 15-90 мг под контролем ПТИ в рамках 50-55 % 7. При наличии жизненно опасных аритмий амиодарон 200-600 мг/сут (QT не выше 0,44 миллисек. или 25 % от исходного значения) 8. При наличии коронарного ангинозного синдрома, безболевой ишемии миокарда, ранее документированной, заций Дилатационная кардиомиопати я (I42.0) ГУ, ОУ Респ.У РУ МУ ГУ То же + Эхо-КГ То же Тоже Общий ан. крови Общий ан. мочи Биохимическое исследование крови: электролиты (К, Na), мочевина, билирубин, креатинин Измерение АД (профиль) ПТИ ЭКГ R-графия органов грудной клетки Исходно и далее по показаниям, но не реже 2 р/год МНО пролонгированные нитраты: изосорбида динитрат или изосорбида мононитрата 40-120 мг/сут прерывистым курсом То же Продолжение курса терапии, подобранного в стационаре: 1. ИАПФ: эналаприл 2,5 мг 2 раза/сут или каптоприл 12,5 мг 3 раза/сут. При почечной недостаточности (креатинин в 2 раза выше нормы) ИАПФ с двойным путем выведения: фозиноприл 5-20 мг/сут. При печеночной недостаточности: лизиноприл 10-20 мг/сут 2. Диуретики: фуросемид 20-40 мг/сут, спиронолактон 25 мг 1 раз/сут. 3. БАБ: метопролол 12,5-25 мг/сут внутрь или бисопролол 2,5-5 мг/сут (при То же То же Постоянно Стабилизац ия (сохранение уровня компенсаци и, достигнутог ов стационаре, при отсутствии эффекта лечения нарастании признаков декомпенса ции госпитализа ция) ОУ Респ.У То же + Эхо-КГ МНО Консультация кардиохирурга То же сопутствующей патологии), или карведилол 3,125-25 мг/сут при прогрессировании сердечной недостаточности 3. При мерцательной аритмии по показаниям: сердечные гликозиды: дигоксин 0,125 мг 1 раз/сут, амиодарон 20 –40 мг 1 раз/сут 4. При наличии тромбоэмболических осложнений в анамнезе30-90 мг/сут под контролем ПТИ (5060%) 6. Продолжение терапии, назначенной на областном или республиканском уровнях 7. ЛФК 8. При нарастании симптомов декомпенсации – госпитализация То же + 1. При То же наличии тромбоэмболических осложнений в анамнезе: варфарин То же Обструктивная РУ МУ гипертрофическ ГУ ая кардиомиопати я (гипертрофичес кий субаортальный стеноз) (I42.1) Общий ан. крови Общий ан. мочи Биохимическое исследование крови: общий холестерин, мочевина Измерение АД (профиль) ПТИ ЭКГ R-графия органов грудной клетки ОУ Респ.У То же + Эхо-КГ 1р в 6мес., или по показ Консультация кардиохирурга Другая РУ МУ Общий ан. гипертрофическ ГУ крови Общий ая ан. мочи кардиомиопати Биохимическое я исследование (необструктивн крови: общий ая холестерин, гипертрофическ общий ая билирубин, кардиомиопати мочевина, я) (I42.2) глюкоза ПТИ ЭКГ Измерение АД (профиль) УЗИ почек, органов брюшной 2-5 мг/сут под контролем МНО (2,0-2,5) 1. БАБ: пропранолол 40-200 мг/сут или атенолол 50-150 мг/сут 2.АК: верапамил 40–120 мг/сут 3. При нарушениях сердечного ритма: амиодарон 200–400 мг/сут Исходно и далее по показаниям, но не реже 2 р/год То же Исходно и далее по показаниям, но не реже 1 р/год Холтеровское мониторировани е ЭКГ Постоянно Стабилизац ия (сохранение уровня компенсаци и, полученног ов стационаре, лечение нарушений ритма) То же То же То же 1. БАБ: пропранолол 40-200 мг/сут или атенолол 50-150 мг/сут 2. АК: верапамил 40–120 мг/сут 3. При нарушениях сердечного ритма: амиодарон 200–400 мг/сут 4. ЛФК Постоянно Стабилизац ия (сохранение уровня компенсаци и, полученног ов стационаре; лечение нарушений ритма) Предсердножелудочковая блокада первой степени (I44.0) Предсердножелудочковая блокада второй степени (I44.1) полости ОУ Респ.У То же + Эхо-КГ Допплер импульсный и непрерывный РУ МУ ЭКГ ГУ ОУ Респ.У То же + ХМ Эхо-КГ РУ МУ ЭКГ ГУ То же ХМ ЭКГ Коррекция проводимого лечения То же То же Исходно и по показаниям но не реже 1 раза год Эхо-КГ ХМ ЭКГ В зависимост и от основного заболевани я Улучшение состояния Стабилизац ия (нормализа ция PQ или профилакти ка прогрессиро вания блокады) То же Консультация кардиохирурга ЭзоКГ ХМ Консультация кардиохирурга 1. Отмена лекарственных средств, удлиняющих PQ (БАБ, амиодарона, верапамила) 2. Атропин 1 мг (0,1% р-р 1 мл) в/в или п/к, или 10-15 капель внутрь, возможно повторное введение (до суточной дозы 3 мг) 3. Лечение основного заболевания То же То же То же 1. Отмена лекарственных средств, удлиняющих PQ (БАБ, амиодарона, верапамила) 2. Атропин 1 мг (0,1% р-р 1 мл) в/в или п/к, или 10-15 капель внутрь, возможно повторное введение (до суточной дозы 3 мг) 3. При атриовентрикулярной блокаде (далее АВБ) В зависимост и от основного заболевани я или до имплантац ии ЭКС Улучшение состояния Стабилизац ия (нормализа ция PQ или профилакти ка прогрессиро вания блокады) Исходно и по показаниям но не реже 1 раза в год Предсердножелудочковая блокада полная (I44.2) ОУ Респ.У То же + ХМ Эхо-КГ Консультация кардиохирурга РУ МУ ЭКГ ГУ Консультация кардиохирурга 2 ст. с симптомной брадикардией или далеко зашедшей АВБ 2:1; 3:1госпитализация в кардиохирургическо е отделение для имплантации постоянной электрокардиостиму ляции (далее-ЭКС) 4. При АВБ с приступами потери сознания – временная чрескожная или чреспищеводная ЭКС 3. Лечение основного заболевания То же То же Исходно и по показаниям но не реже 1 раза в год Эхо-КГ ХМ 1. Отмена лекарственных средств, удлиняющих PQ (БАБ, амиодарона, верапамила) 2. При асистолии – непрямой массаж сердца, в/в или внутрисердечно 1 мл 0,18% р-ра эпинефрина, временная То же То же В зависимост и от основного заболевани я или до имплантац ии ЭКС Стабилизац ия (предупреж дение асистолии) Улучшение состояния: Нормализац ия ЧСС после имплантаци и ЭКС, уменьшение Синдром преждевременн ого возбуждения (синдром Лауна –ГанонгаЛевина; синдром ВольфаПаркинсонаУайта) (I45.6) ОУ Респ.У То же + Эхо-КГ ХМ То же РУ МУ Исходно и по показаниям но не реже 1 раза в год ЭКГ Консультаци кардиолога чрескожная или чреспищеводная ЭКС 3. Госпитализация в кардиохирургическо е отделение для имплантации постоянной ЭКС 3. Лечение основного заболевания То же Консультация кардиохирурга в РНПЦК ХМ Эхо-КГ признаков хронотропн ой некомпетен тьности Стабилизац ия (предупреж дение асистолии желудочков ) 1. Купирование Постоянно Улучшение пароксизма: - ЭИТ, до состояния при невозможности - операции Стабилизац прокаинамид 500Срочная ия 1000 мг в/в, - или госпитализ (профилакт амиодарон 300-600 ация при ика мг в/в 2. пароксизме пароксизма Профилактика льных пароксизмов (подбор тахиаритми эффективного й) препарата): Ремиссия: этацизин 50-150 Исчезновен мг/сут, или ие пропафенон 150-900 признаков мг/сут или преждеврем амиодарон 200-600 енного мг/сут под возбуждени контролем QT (не я, выше 0,44 миллисек. прекращени или 25% от е ГУ ОУ То же + Эхо-КГ Консультация кардиохирурга в РНПЦК То же Респ.У То же + ХМ То же исходного значения) 3. Направление в кардиодиспан-сер. При отсутствии аритмий стационарное лечение не показано 4. При рецидивах госпитализа-ция в кардиохирургическо е отделение для операции: - аблации дополнительных соединений То же + ХМ 1. Купирование Чреспищеводное пароксизма то же + электрофиамиодарон 300-600 зиологическое мг в/в исследование (далее ЧПЭФИ) То же пароксизмо в Постоянно до операции Срочная госпитализ ация при пароксизме То же Улучшение состояния Стабилизац ия (профилакт ика пароксизма льных тахиаритми й) Ремиссия: Исчезновен ие признаков преждеврем енного возбуждени я, прекращени е пароксизмо в То же Нарушение проводимости неуточненное (синдром Стокса-Адамса) (I45.9) РУ МУ ГУ ЧПЭФИ ЭКГ Консультация кардиохирурга Исходно и по показаниям но не реже 1 раза в год ХМ Эхо-КГ 1. При асистолии – сердечно-легочная реанимация: непрямой массаж сердца, - в/в или внутрисердечно 1 мл 0,18% р-ра эпинефрина, атропин 1 мг (0,1% р-р 1 мл) в/в или п/к, или 10-15 капель внутрь, введение можно посторять до суточной дозы 3 мг лидокаин 80-150 мг временная чрескожная ЭКС 2. После восстановления сознания: - отмена лекарственных средств, удлиняющих PQ и замедляющих ЧСС PQ (БАБ, амиодарона, верапамила) - при временной ЭКС – пропранолол 40-120 мг/сут для профилактики фибрилляции желудочков направление в кардиодиспансер 3. По показаниям В зависимост и от основного заболевани я или до имплантац ии ЭКС Срочная госпитализ ация при приступе Стабилизац ия Отсутствие рецидивов асистолии или фибрилляци и желудочков Наджелудочков ая тахикардия (I47.1) ОУ Респ.У То же + ХМ Эхо-КГ При рецидивах консультация в РНПЦК РУ МУ ЭКГ Консультация кардиолога Биохимическое исследование крови: электролиты (К, Мg) То же То же Исходно и по показаниям но не реже 1 раза в год Эхо-КГ ХМ ЧПЭФИ При рецидивах консультация в РНПЦК экстренная госпитализация 4. При рецидивах госпитализа-ция в кардиохирургическо е отделение для операции То же 1. Купирование приступа лечение проводится в зависимости от длительности пароксизма, стабильности гемодинамики и эффективности лекарственных средств в анамнезе: вагусные приемы верапамил 0,25%-4 мл в/в или прокаинамид 5001000 мг в/в в течение 10 мин., или амиодарон 300 мг (5мг/кг) в течение 20 мин., затем в/в капельно из расчета до 1000-1200 мг/сут или электроимпульсная терапия (далее – То же То же 3-5 дней после купирован ия пароксизма Далее в зависимост и от основного заболевани я Улучшение состояния Стабилизац ия Купировани еи отсутствие рецидивов паоксизмов ГУ ОУ Респ.У То же + ХМ Эхо-КГ При рецидивах консультация в РНПЦК То же ЧПЭФИ ЭИТ) 50-360 Дж 2. Профилактика приступов (подбор эффективного препарата): верапамил 120-240 мг/сут, или – пропранолол 30-120 мг/сут или – метопролол 25-100 мг/сут или амиодарон от 100600 мг/сут под контролем QT (не выше 0,44 миллисек. или 25% от исходного значения) или - пропафенон 45-600 мг/сут 3. Лечение основного заболевания 4. Продолжение терапии, назначенной на областном или республиканском уровнях 5. По показаниям госпитализация 1. Купирование То же приступа: то же + пропафенон 25-50 мг в/в в течение 10 мин. (повторные введения до 100-150 мг/сут) 2. Профилактика пароксизма: то же + То же Желудочковая тахикардия (I47.2) РУ МУ ГУ ЭКГ ПТИ Биохимическое исследование крови: электролиты (К, Мg) Консультация кардиолога Исходно и по показаниям но не реже 1 раза в год Эхо-КГ ХМ Консультация в РНПЦК соталол 80-320 мг/сут под контролем QT (не выше 0,44 миллисек. или 25% от исходного значения) При рецидивах – сочетание нескольких антиаритмических лекарственных средств 1. Купирование пароксизма – (лечение проводится в зависимости от длительности пароксизма и стабильности гемодинамики и эффективности лекарственных средств в анамнезе): - ЭИТ 200-360 Дж лидокаин 2% 10-20 мл в/в или 10% 2-5 мл в/в или прокаинамид 10% 520 мл в/в медленно на фоне введения магния сульфата 2 г в/в медленно (препарат выбора при синдроме удлиненного QT) или - амиодарон 300 мг (5 мг/кг) в 3-5 дней после купирован ия пароксизма ив зависимост и от основного заболевани я Улучшение состояния Купировани еи отсутствие рецидивов пароксизмо в течение 20 мин., затем в/в капельно из расчета до 10001200 мг/сут (возможно последовательное проведение указанных процедур) или соталол 20-120 мг в/в в течение 10 мин (препарат выбора при аритмогенной дисплазии правого желудочка) под контролем QT (не выше 0,44 миллисек. или 25% от исходного значения). 2. Профилактика пароксизмов (подбор эффективного препарата): пропранолол 40-120 мг/сут, или – атенолол 25-150 мг/сут, или амиодарон 100-600 мг/сут под контролем QT (не выше 0,44 миллисек. или 25% от исходного значения). 3. Лечение основного заболевания 4. При инфаркте миокарда и ОУ Респ.У То же + Эхо-КГ ХМ При рецидивах консультация в РНПЦК То же застойной сердечной недостаточности отдавать предпочтение БАБ и лекарственным средствам 3 класса (амиодарон, соталол), препараты 1 класса (прокаинамид, этацизин, пропафенон) назначать с осторожностью и в сочетании с БАБ. 5. Продолжение терапии, назначенной на областном или республиканском уровнях 6.При рецидивах госпитализация 1. Купирорвание То же приступа: то же 2. Профилактика пароксизмов: то же + при рецидивах пропафенон 150-900 мг/сут или - соталол 80-320 мг/сут под контролем QT (не выше 0,44 миллисек. или 25% от исходного значения) 3. При рецидивах – госпитализация в То же Фибрилляция и трепетание предсердий (I48) РУ МУ ГУ ЭКГ ПТИ Биохимическое исследование крови: электролиты (К, Мg) При рецидивах консультация кардиолога Исходно и по показаниям но не реже 1 раза в год ХМ Эхо-КГ При рецидивах консультация в РНПЦК МНО РНПЦК 1. Купирование приступа (лечение проводится в зависимости от длительности пароксизма, стабильности гемодинамики и эффективности лекарственных средств в анамнезе): - верапамил 0,25% 4 мл в/в или прокаинамид 10% 510 мл в/в - или ЭИТ 100-360 Дж, 2. Контроль ЧСС: дигоксин 0,25 мг (0,025% р-р - 0,5-1,0 мл в/в медленно), или - верапамил 10 мг в/в медленно (или 40-80 мг внутрь) или - пропранолол 5 мг в/в медленно (или 40-80 мг внутрь) при некотролируемой тахисистолии или трепетании пресердий (далее ТП) и невозможности проведения ЭИТ амиодарон 300 мг (5 мг/кг) в течение 20 После купирован ия пароксизма 1 мес Далее в зависимост и от основного заболевани я При рецидивах чаще 1 раза в месяц и постоянной МА постоянно Улучшение состояния Купировани еи отсутствие рецидивов пароксизмо в мин. затем в/в капельно из расчета до 1000-1200 мг/сут или внутрь 100-600 мг/сут 3. Профилактика пароксизмов (подбор эффективного препарата): верапамил 120-240 мг/сут, или пропранолол 30-120 мг/сут или метопролол 25-100 мг/сут или амиодарон от 100600 мг/сут - или этацизин 50-150 мг/сут под контролем QT (не выше 0,44 миллисек или 25% от исходного) 4. Профилактика тромбоэмболических осложнений: ацетилсалициловая кислота 150 мг/сут 5. Лечение основного заболевания 6. При инфаркте миокарда и застойной сердечной недостаточности отдавать предпочтение БАБ и лекарственным ОУ Респ.У То же + ХМ Эхо-КГ При рецидивах консультация в РНПЦК ПТИ или МНО То же средствам 3 класса (амиодарон, соталол), препараты 1 класса (прокаинамид, этацизин, пропафенон) назначать с осторожностью и в сочетании с БАБ. 7. По показаниям госпитализация 8. При рецидивах – сочетание нескольких антиаритмических лекарственных средств 9. Продолжение терапии, назначенной на областном или республиканском уровнях 1. Купирование То же приступа: То же + пропафенон 25-50 мг в/в в течение 10 мин. повторные введения до 100-150 мг/сут или - амиодарон 300 мг (5 мг/кг) в течение 20 мин. затем в/в капельно из расчета до 10001200 мг/сут 2. Контроль ЧСС то же То же + при неконтролируемой тахисистолии или ТП - соталол 80-320 мг/сут под контролем QT (не выше 0,44 миллисек или 25% от исходного) 3. Профилактика пароксизмов: то же + - пропафенон 45-600 мг/сут или - соталол 80-320 мг/сут под контролем QT (не выше 0,44 миллисек. или 25% от исходного значения) или - хинидин 200600 мг/сут 4. Профилактика тромбоэмболических осложнений - то же + - варфарин 2-5 мг/сут под контролем МНО (22,5) при пароксизмах более 3 дней (в течение 3 недель до и 4 недель после восстановления ритма) или при постоянной фибрилляции предсердий и нарушениях Фибрилляция и трепетание желудочков (I49.0) РУ МУ ГУ ЭКГ Биохимическое исследование крови: электролиты (К, Мg) Исходно и по показаниям но не реже 1 раза в год ХМ Эхо-КГ Консультация в РНПЦК мозгового кровообращения в анамнезе. 5. При отсутствии эффекта – направление на хирургическое лечение: радиочастотная аблация (далее-РЧА) атриовентрикулярно го узла имплантация ЭКС РЧА истмуса - РЧА операция лабиринт РЧА полых вен -РЧА легочных вен 1.Купирование пароксизма: сердечно-легочная реанимация - ЭИТ (200-360 Дж) или лидокаин 40-60 мг в/в медленно на фоне введения магния сульфата 2 г в/в медленно (возможно последовательное проведение указанных процедур) 2. Профилактика пароксизма: пропранолол 40-120 мг/сут, или атенолол 25-150 мг/сут, или амиодарон 100-600 После купирован ия пароксизма 1 мес Далее в зависимост и от основного заболевани я При рецидивах чаще 1 раза в месяц и постоянной МА постоянно Улучшение состояния Купировани еи отсутствие рецидивов пароксизмо в ОУ Респ.У То же + Эхо-КГ ХМ При рецидивах – консультация в РНПЦК Другая и РУ МУ неуточненная ГУ преждевременн ая деполяризация (экстрасистолы) (I49.4) ЭКГ Биохимическое исследование крови: электролиты (К, Мg) При экстрасистолах (далее-ЭС) высоких градаций – То же Исходно и по показаниям но не реже 1 раза в год ХМ Эхо-КГ мг/сут под контролем QT (не выше 0,44 миллисек или 25% от исходного). 3. Лечение основного заболевания 4. При впервые возникшем пароксизме – обязательная срочная госпитализация При рецидивах направление в кардиодиспансер 1. Купирование пароксизма: то же + амиодарон 300 мг (5 мг/кг) в течение 20 мин. затем в/в капельно из расчета до 1000-1200 мг/сут 2. Профилактика пароксизма: то же 3. При рецидивах – направление в РНПЦК 1. Подбор антиаритмической терапии: - атенолол 50-100 мг/сут или пропанолол 40-120 мг/сут или верапамил 40-160 мг/сут При ЭС высоках градаций: амиодарон 200-600 То же То же В зависимост и от основной патологии Улучшение состояния Урежение суточного числа экстрасисто лв3и более раз и устранение экстрасисто консультация кардиолога ОУ Респ.У То же+ ХМ ЭхоКГ То же мг/сут под контролем QT (не выше 0,44 миллисек. или 25% от исходного значения), или - этацизин 150 мг/сут 2. Лечение основного заболевания 3. При инфаркте миокарда и застойной сердечной недостаточности отдавать предпочтение БАБ и лекарственным средствам 3 класса (амиодарон, соталол), препараты 1 класса (прокаинамид, этацизин, пропафенон) назначать с осторожностью и в сочетании с БАБ 4. Продолжение терапии, назначенной на областном или республиканском уровнях То же + при То же неэффективности: пропафенон 150-600 мг/сут, - или соталол 160-320 мг/сут под контролем QT (не л высоких градаций То же Синдром РУ МУ слабости ГУ синусового узла (I49.5) ЭКГ Консультация кардиолога ОУ Респ.У То же + Эхо-КГ ХМ ЧПЭФИ Консультация кардиохирурга Исходно и по показаниям но не реже 1 раза в год То же ХМ Эхо-КГ Консультация кардиохирурга выше 0,44 миллисек. или 25% от исходного) 1. Отмена лекарственных средств, удлиняющих PQ и замедляющих ЧСС (БАБ, верапамил, амиодарон, соталол, дигоксин) 2. При симптомной брадикардии: атропин 1 мг (0,1% р-р 1 мл) в/в или п/к, или 10-15 капель внутрь, введение можно повторять до суточной дозы 3 мг 3. При симптомной брадикардии и отстутствии эффекта – временная чрескожная или чреспищеводная ЭКС 4. По показаниям – госпитализа-ция для имплантации постоянной ЭКС 5. Лечение основного заболевания То же + При симптомной брадикардии и отстутсвии эфекта – временная По показаниям экстренная госпитализ ация Далее постоянно до имплантац ии ЭКС Улучшение состояния Отсутствие клинически х проявлений брадикарди ии асистолии исчезновен ие признаков хронотропн ой некомпетен тности То же То же Застойная сердечная недостаточност ь (болезнь сердца застойного характера, правожелудочк овая недостаточност ь (вторичная по отношению к левожелудочко вой сердечной недостаточност и)) (I50.0) РУ МУ ГУ Контроль массы тела Общий ан. крови Общий ан. мочи Биохимическое исследование крови: электролиты (К, Na), мочевина, билирубин, глюкоза Измерение АД (профиль) ЧСС ЭКГ R-графия органов грудной клетки и сердца Исходно и по показаниям но не реже 2 раз в год Эхо-КГ ПТИ эндокардиальная ЭКС Лечение Постоянно дифференцировано в зависимости от преобладания ряда синдромов. 1. Всем больным постоянно ИАПФ в максимально переносимых дозах: каптоприл 25-150 мг/сут или эналаприл 5-40 мг/сут. При почечной недостаточности отдавать предпочтение лекарственным средствам с двойным путем выведения (моноприл 5-10 мг/сут), при печеночной недостаточности – лизиноприл - БАБ в максимально переносимых дозах (САД не ниже 85 мм рт. ст. и ЧСС не ниже 55 уд/ мин): метопролол 12,5-100 мг/сут или атенолол 12,5-100 мг/сут, при прогрессировании отдавать Улучшение состояния (уменьшени е признаков сердечной недостаточн ости, продление жизни пациентов, улучшение качества их жизни и снижение числа регоспитали заций) Стабилизац ия предпочтение БАБ с вазодилатирующим эффектом: карведилол 12,5-25 мг/сут Антагонисты альдестерона: спиронолактон 25-75 мг/сут 2. При отечном синдроме диуретики: фуросемид 40-120 мг/сут или гидрохлортиазид – 100-150 мг/сут, фуросемид предпочтительнее 3. При тахисистолической мерцательной аритмии дигоксин 0,25 мг/сут внутрь 4. При тромбоэмболических осложнениях в анамнезе фениндион 30-90 мг/сут под контролем ПТИ (5055 %) 5. При жизненно опасных аритмиях амиодарон 100-600 мг/сут под контролем QT (не выше 0,44 миллисек. или 25% от исходного значения) 6. При наличии ангинозного синдрома, безболевой ишемии миокарда пролонгированные нитраты (нитроглицерин 1326 мг/сут, изосорбида динитрат или изосорбида мононитрат) в суточной дозе 40-120 мг прерывистым курсом и с асимметричным приемом 7. Лечение основного заболевания, приведшего к возникновению ХСН Левожелудочко вая недостаточност ь (острый отек легкого, сердечная астма) (I50.1) ОУ Респ.У То же + Эхо-КГ То же РУ МУ ГУ Исходно ЭКГ R-графия органов грудной клетки (если позволяет состояние больного) 1. При тромбоэмболических осложнениях в анамнезе – варфарин 2-5 мг под контрлем МНО (2-2,5) 1. Диуретики: фуросемид 40-100 мг в/в 2. Морфин 1%-1 мл на 10 мл 0,9% раствора хлорида натрия в/в при тахипроэ и психомоторном возбуждении 3. Кислород через То же То же Срочная госпитализ ация Улучшение состояния Уменьшени е признаков сердечной недостаточн ости, купировани е отека органов Атеросклероз аорты (I70.0) ОУ Респ.У То же+ Эхо-КГ РУ МУ Биохимическое ГУ исследование крови: общий холестерин, Исходно и по показаниям но не реже 1 раз в год Эхо-КГ пеногаситель (например, спирт) 4. При гипертоническом кризе снижение АД: клонидин 0,01% р-р по 1-2 мл в/в 5. При стабильном АД – нитроглицерин 0,5 мг под язык ч/з каждые 15 - 20 мин. под контролем АД 6. При критически низком системном АД допамин в/в капельно 5-25 мкг/кг/мин. в 5% декстрозе (под контролем АД и ЧСС) 7. При мерцательной аритмии сердечные гликозиды: строфантин К 0,025% 0,3-0,5 мл в 0,9% р-ре хлорида натрия в/в, или дигоксин 0,025% 0,5 мл в 0,9% р-ре хлорида натрия в/в 8. Экстренная госпитализация То же 1. Гиполипидемическа я диета 2. Коррекция факторов риска 3. грудной клетки, сердечной астмы То же Курсовое лечение По показаниям постоянно То же Улучшение состояния (коррекция липидного глюкоза Измерение АД (профиль) ЭКГ Атеросклероз почечной артерии (I70.1) ОУ Респ.У То же + Эхо-КГ Липидный спектр (ОХС, ТГ, ХС-ЛПВП, ХС-ЛПНП) РУ МУ Общий ан. ГУ крови Общий ан. мочи Биохимическое исследование крови: мочевина, холестерин, креатинин, ТГ, билирубин ПТИ ЭКГ УЗИ почек То же Агрегация эритроцитов Исходно и по показаниям но не реже 1 раз в год Консультация: нефролога, ангиохирурга При нормальных показателях липидного состава плазмы крови и наличии нарушений гемореоло-гии и микроциркуляции пентоксифиллин 600-800 мг/сут или никотиновая кислота 450-600 мг/сут курс 3-6 мес. Коррекция проводимого лечения 1. Ксантинола никотинат внутрь 450 мг/сут или пентоксифиллин – 400-600 мг/сут или дипиридамол 75-150 мг/сут - курсами 2. АК: нифедипин 3040 мг/сут 3. Ацетилсалициловая к-та 75-150 мг/сут 4. ИАПФ: каптоприл 25-75 мг/сут или эналаприл 10-20 мг/сут 4. Продолжение терапии, назначенной на областном или республиканском обмена, микроцирку ляции и гемореолог ии) То же То же Постоянно Улучшение состояния Стабилизац ия Атеросклероз артерий конечностей (I70.2) ОУ Респ.У То же + Консультация: нефролога, ангиохирурга То же Радиоизотопная ренография (далее РРГ) РУ МУ ГУ Исходно и по показаниям но не реже 1 раз в год Консультация ангиохирурга Общий ан. крови Общий ан. мочи Биохимическое исследование крови: глюкоза, мочевина, холестерин ПТИ ЭКГ Реовазография вазография (далее-РВГ) нижних конечностей уровнях То же + При сопуствующей гипертензии – амлодипин 5-20 мг/сут 1. Вазоактивная терапия: ксантинола никотинат 450-900 мг/сут, папаверина гидрохлорид 120 мг/сут, пентоксифиллин 600 мг/сут 2. Антиаггрегантная и антикоагулянтная терапия: ацетилсалициловая кислота 75-150 мг/сут, фениндион 30-120 мг/сут (под контролем ПТИ) 3. ФТ: импульсная электротерапия, высокочастотная электротерапия и др. 4. При трофических нарушениях актовегин 200 мг 3 раза/сут внутрь То же Посто-янно То же ПРОТОКОЛЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ БОЛЕЗНЕЙ ОРГАНОВ ПИЩЕВАРЕНИЯ I. Международная классификация болезней (МКБ-10) 1. Гастроэзофагальный рефлюкс с эзофагитом (рефлюкс- эзофагит Шифр К 21.0) Определение Рефлюкс-эзофагит — воспалительный процесс в дистальной части пищевода, вызванный действием на СО органа желудочного сока, желчи, а также ферментов панкреатического и кишечного секретов при гастроэзо-фагалыюм рефлюксе. В зависимости от выраженности и распространенности воспаления выделяют пять степеней РЭ, но они дифференцируются только на основании результатов эндоскопического исследования. Обследование. Обязательные лабораторные исследования Общий анализ крови (при отклонении от нормы исследование повторять 1 раз в 10 дней) Однократно • Группа крови • Резус-фактор • Анализ кала на скрытую кровь • Общий анализ мочи • Железо сыворотки крови Обязательные инструментальные исследования Однократно Электрокардиография Двукратно Эзофагогастродуоденоскопия (до и после лечения) Дополнительные инструментальные и лабораторные исследования проводятся в зависимости от сопутствующих заболеваний и тяжести основного заболевания. Консультации специалистов по показаниям. Характеристика лечебных мероприятий Рекомендации по изменению стиля жизни: спать с приподнятым не менее чем на 15 см головным концом кровати; снизить массу тела, если имеется ожирение; не лежать после еды в течение 1,5 ч; не принимать пищу перед сном; ограничить прием жиров; прекратить курение; избегать тесной одежды, тугих поясов; не принимать лекарственных средств, оказывающих отрицательный эффект на моторику пищевода и тонус нижнего пищеводного сфинктера (пролонгированные нитраты, антагонисты кальция, тео-филлин), повреждающих слизистую оболочку пищевода (аспирин и другие НПВС) и др. При гастраэзофагальном рефлюксе без эзофагита (есть симптомы рефлюксной болезни, но отсутствуют эндоскопические признаки эзофагита) на 7-10 дней назначить: домперидон (мотилиум и др. аналоги) или цизаприд (координакс и др. аналоги) по 10 мг 3 раза в день в сочетании с антацидом (маалокс или аналоги) по 1-й дозе через 1 час после еды, обычно 3 раза в день и 4-й раз непосредственно перед сном. При рефлюкс-эзофагите I и II степени тяжести на 6 нед. внутрь назначить: ранитидин (зантак и др. аналоги) 150-300 мг 2 раза в день или фамотидин (гастросидин, квамател, ульфамид, фамоцид и др. аналоги) — 2040 мг 2 раза в день, для каждого препарата прием утром и вечером с обязательным интервалом в 12 часов); маалокс (ремагель и др. аналоги) — 15 мл через 1 ч после еды и перед сном, т. е. 4 раза в день на период симптомов. Через 6 нед. лекарственное лечение прекращается, если наступила ремиссия. При рефлюкс-эзофагите III и IV степени тяжести назначить: омепразол (зероцид и др. аналоги) 20 мг 2 раза в день утром и вечером, с обязательным интервалом в 12 часов в течение 3 недель (всего в течение 8 нед.); одновременно назначают внутрь сукральфат (вентер, сукрат гель и др. аналоги) по 1 г за 30 мин до еды 3 раза в день в течение 4 нед. и цизаприд (координакс) или домперидон (мотилиум) 10 мг 4 раза в день за 15 мин до еды в течение 4 нед. Через 8 нед. перейти на однократный прием вечером ранитидина 150 мг или фамотидина 20 мг и на периодический прием (при изжоге, чувстве тяжести в эпигастральной области) маалокса в виде геля (15 мл) или 2 таблеток. При рефлюкс-эзофагите V степени тяжести — операция. Продолжительность стационарного лечения При 1-11 степени тяжести - 8-10 дней, при 111-IV степени тяжести - 2-4нед. Требования к результатам лечения В основном лечение проводится в амбулаторно-поликлинических условиях. Купирование клинических и эндоскопических проявлений болезни (полная ремиссия). При частичной ремиссии рекомендуется проанализировать дисциплинированность пациента и продолжить лекарственное лечение еще в течение 4 нед. в объеме, предусмотренном для 1I1-1V степени тяжести рефлюкс-эзофагита, если при этом исключается сопутствующая отягощающая течение основного заболевания патология. Больные с рефлюке-эзофагитом подлежат диспансерному наблюдению с проведением комплекса инструментально-лабораторного обследования при каждом обострении. II. Международная классификация болезней (МКБ-10) 2. Язва желудка (язвенная болезнь желудка), включая пептическую язву пилорического и других отделов желудка -Шифр К 25 3. Язва двенадцатиперстной кишки (язвенная болезнь двенадцатиперстной кишки), включая пептическую язву всех отделов двенадцатиперстной кишки - Шифр К 26 4. Гастроеюнальная язва, включая пептическую язву анастомоза желудка, приводящей и отводящей петель тонкой кишки, соустья с исключением первичной язвы тонкой кишки--Шифр К 28 При обострении Я Б обычно обнаруживается рецидивирующая язва, хронический активный гастрит, чаще — активный гастродуоденит, ассоциированные с пилорическим геликобактериозом. Обследование Обязательные лабораторные исследования Общий анализ крови (при отклонении от нормы исследование повторять 1 раз в 10 дней) Однократно Группа крови Резус-фактор Анализ кала на скрытую кровь Общий анализ мочи Железо сыворотки крови Ретикулоциты Сахар крови Гистологическое исследование биоптата Цитологическое исследование биоптата Уреазный тест (CLO-тест и др.) Обязательные инструментальные исследования Однократно УЗИ печени, желчных путей и поджелудочной железы Двукратно Эзофагогастродуоденоскопия с прицельной биопсией и щеточным цитологическим исследованием Дополнительные исследования проводятся при подозрении на злокачественную язву, при наличии осложнений и сопутствующих заболеваний. Консультации специалистов по показаниям. Характеристика лечебных мероприятий Рекомендации больному в отношении режима питания и образа жизни с учетом диагностированного заболевания. Лекарственное лечение гастродуоденальных язв, ассоциированных с Helicobacter pylori (HP) Обследование и лечение больных ЯБ может проводиться в амбулаторно - поликлинических условиях. Цель лечения: эрадикация HP, заживление язв, профилактика обострений и осложнений Я Б. Лекарственные комбинации и схемы для эрадикации HP (используется одна из них) Семидневные схемы: Омепразол (зероцид и др. аналоги) 20 мг 2 раза в день (утром и вечером, не позже 20 часов, с обязательным интервалом в 12 часов) + кларитромицин (клацид) 250 мг 2 раза в день + метронидазол (трихопол и др. аналоги) 500 мг 2 раза в день в конце еды. Омепразол (зероцид и др. аналоги) 20 мг 2 раза в день (утром и вечером не позже 20 часов, с обязательным интервалом в 12 часов) + амоксициллин (флемоксин солутаб, хиконцил и др. аналоги) 1 г 2 раза в день в конце еды + метронидазол (трихопол и др. аналоги) 500 мг 2 раза в день в конце еды. Пилорид (ранитидин висмут цитрат) 400 мг 2 раза в день в конце еды + кларитромицин (клацид) 250 мг или тетрациклин 500 мг, или амоксициллин 1000 мг 2 раза в день + метронидазол (трихопол и др. аналоги) 400-500 мг 2 раза в день с едой. Омепразол (зероцид и др. аналоги) 20 мг 2 раза в день (утром и вечером, не позже 20 часов, с обязательным интервалом в 12 часов) + коллоидный субцитрат висмута (вентрисол, де-нол и др. аналоги) 120 мг 3 раза за 30 мин до еды и 4-й раз спустя 2 часа после еды перед сном + метронидазол 250 мг 4 раза в день после еды или тинидазол 500 мг 2 раза в день после еды + тетрациклин или амоксициллин по 500 мг 4 раза в день после еды. Частота эрадикации достигает 95 %. Десятидневные схемы: Ранитидин 300 мг в 1-2 приема, фамотидин (квамател) 40 мг в 1-2 приема + калиевая соль двузамещенного цитрата висмута* 200 мг 5 раз в день после еды + метронидазол 250 по 2 таблетки 2 раза в сутки + тетрациклина гидрохлорид 250 мг 5 раз в день Частота эрадикации достигает 85-90%. * Входит в комбинированный препарат, зарегистрированный в России под названием Гастростат После окончания комбинированной эрадикационной терапии продолжить лечение еще в течение 5 недель при дуоденальной и 7 недель при желудочной локализации язв с использованием одного из следующих препаратов: ранитидин (зантак и др. аналоги) — 300 мг в 19-20 часов; фамотидин (гастросидин, квамател, ульфамид, фамоцид и др. аналоги) — 40 мг в 19-20 часов. Продолжительность стационарного лечения (зависит от объема исследований и интенсивности лечения) При язве желудка и гастроеюнальной язве — 20-30 дней; При язве двенадцатиперстной кишки — 10 дней. Общий курс лекарственной терапии в основном должен проводиться в амбулаторно-поликлинических условиях. Для профилактики обострений ЯБЖ и, особенно, ЯБДК, а следовательно, и их осложнений, рекомендуются два вида терапии: 1. Непрерывная (в течение месяцев и даже лет) поддерживающая терапия антисекреторным препаратом в половинной дозе, например, принимать ежедневно вечером по 150 мг ранитидина или по 20 мг фамотидина (гастросидин, квамател, ульфамид). Показаниями к этому виду терапии являются: - неэффективность проведенной эрадикационной терапии; - осложнения ЯБ (язвенное кровотечение или перфорация); - наличие сопутствующих заболеваний, требующих применения нестероидных противовоспалительных препаратов; - сопутствующий Я Б эрозивно-язвенный рефлюкс-эзофагит; - больные старше 60 лет с ежегодно рецидивирующим течением ЯБ, несмотря на адекватную курсовую терапию. 2. Профилактическая терапия «по требованию», предусматривающая при появлении симптомов, характерных для обострения ЯБ, прием одного из антисекреторных препаратов (ранитидин, фамотидин, омепразол) в полной суточной дозе в течение 2-3 дней, а затем в половинной - в течение 2 нед. Если после такой терапии полностью исчезают симптомы обострения, то терапию следует прекратить, но если симптомы не исчезают или рецидивируют, то необходимо провести эзофагогастродуоденоскопию и другие исследования, как это предусмотрено данными стандартами при обострении. Показаниями к проведению данной терапии является появление симптомов ЯБ после успешной эрадикации HP. Прогрессирующее течение ЯБ с рецидивом язвы в желудке или в двенадцатиперстной кишке чаще связано с неэффективностью эрадикационной терапии и реже — с реинфекцией, т.е. с повторным инфицированием СО HP. Лекарственное лечение гастродуоденальных язв, неассоциированных с Helicobacter pylori (HP) (Отрицательные морфологический и уреазный тесты из прицельных биоптатов, взятых в антральном отделе и теле желудка) Цель лечения: купировать симптомы болезни и обеспечить рубцевание язвы. Лекарственные комбинации и схемы (используется одна из них) Ранитидин (зантак и др. аналоги) - 300 мг в сутки преимущественно однократно вечером (19-20 часов) и антацидный препарат (маалокс, ремагель, гастерин гель и др.) в качестве симптоматического средства. Фамотидин (гастросидин, квамател, ульфамид, фамоцид) - 40 мг в сутки преимущественно однократно вечером (в 19-20 ч) и антацидный препарат (маалокс, ремагель, гастерин-гель и др.) в качестве симптоматического средства. Сукральфат (вентер, сукрат гель) - 4 г в сутки, чаще 1 г за 30 мин. до еды и вечером спустя 2 ч после еды в течение 4 нед., далее 2 г в сутки в течение 8 нед. Эффективность лечения при язве желудка и гастроеюнальной язве контролируется эндоскопически через 8 нед., а при дуоденальной язве — через 4 нед. Требования к результатам лечения Купирование клинических и эндоскопических проявлений болезни (полная ремиссия) с двумя отрицательными тестами на HP (гистологический и уреазный), которые проводятся не раньше 4-х недель после отмены лекарственного лечения, а оптимально — при рецидиве язвы. При частичной ремиссии, для которой характерно наличие незарубцевавшейся язвы, необходимо проанализировать дисциплинированность больного в отношении режима лечения и продолжить лекарственную терапию с внесением в нее соответствующих корректив. Если язва зарубцевалась, но при этом сохраняются активный гастродуоденит и инфицированность СО HP, то это также означает отсутствие полной ремиссии. Такие больные нуждаются в лечении, включая эрадикационную терапию. Профилактическому лечению подлежат больные ЯБ, находящиеся под диспансерным наблюдением, с отсутствием полной ремиссии. Если у диспансерного больного ЯБ в течение 3-х лет нет обострений и он находится в состоянии полной ремиссии, то такой больной подлежит снятию с диспансерного учета и в лечении по поводу ЯБ, как правило, не нуждается. III. Международная классификация болезней (МКБ-10) 5. Хронический гастрит антральный, фундальный В новейшей Международной классификации гастрит (гастродуоденит) рассматривается с учетом этиологии, патогистологических и эндоскопических изменений и тяжести процесса. Шифр К 29.5 Преобладают гастриты (гастродуодениты), ассоциированные с НР-инфекцией, а атрофический, как правило, - аутоиммунный, нередко проявляется В12-дефицитной анемией. Выделяются гастриты, ассоциированные с желчью и лекарствами, гранулематозные, эозинофильные и другие формы гастритов. Обследование Обязательные лабораторные исследования Однократно Общий анализ крови Анализ кала на скрытую кровь Гистологическое исследование биоптата Цитологическое исследование биоптата Два теста на HP Общий белок и белковые фракции Общий анализ мочи Обязательные инструментальные исследования Однократно • Эзофагогастродуоденоскопия с прицельной биопсией и щеточным цитологическим исследованием • УЗИ печени, желчных путей и поджелудочной железы Дополнительные исследования и консультации специалистов проводятся в зависимости от проявлений основной болезни и предполагаемых сопутствующих заболеваний. Характеристика лечебных мероприятий При гастритах (и гастродуоденитах), ассоциированных с HP, с язвенноподобной диспепсией лекарственное лечение включает одну из следующих эрадикационных схем: Семидневные схемы: Пилорид (ранитидин висмут цитрат) 400 мг 2 раза в день + кларитромицин (клацид) 250 мг 2 раза в день или тетрациклин 500 мг 2 раза в день, или амоксициллин 1000 мг 2 раза в день + метронидазол (трихопол) 500 мг 2 раза в день. Омепразол (зероцид и др. аналоги) 20 мг 2 раза в день + кларитромицин (клацид) 250 мг 2 раза в день или тетрациклин 500 мг 2 раза в день, или амоксициллин 1000 мг 2 раза в день + метронидазол (трихопол) 500 мг 2 раза в день. Фамотидин (гастросидин, квамател, ульфамид, фамоцид) 20 мг 2 раза в день или ранитидин 150 мг 2 раза в день + де-нол 240 мг 2 раза в день или вентрисол - 240 мг 2 раза в день + тетрациклина гидрохлорид 500 мг в таблетках 2 раза в день с едой или амоксициллин 1000 мг 2 раза в день Десятидневные схемы: Ранитидин (зантак) 150 мг 2 раза в день или фамотидин 20 мг 2 раза в день, или омепразол (зероцид) 20 мг 2 раза в день + калиевая соль двузамещенного цитрата висмута* 108 мг в таблетках 5 раз в день с едой + тетрациклина гидрохлорид* 250 мг в таблетках 5 раз в день с едой + метронидазол* 200 мг в таблетках 5 раз в день с едой * – входит в состав препарата, зарегистрированного в России под названием Гастростат. При аутоиммунном (атрофическом) гастрите с мегалобластной анемией, подтвержденной исследованием костного мозга и сниженным уровнем витамина В12 (меньше 150 пг/мл), лекарственное лечение включает: внутримышечное введение 1 мл 0,1% р-ра оксикобаламина (1 000 мкг) в течение 6 дней, далее — в той же дозе в течение месяца препарат вводится 1 раз в неделю, а в последующем длительно (пожизненно) 1 раз в 2 мес. При всех других формах гастрита (гастродуоденита) проводится симптоматическое лечение с использованием следующих комбинаций препаратов. При язвенноподобной диспепсии: Гастроцепин 25-50 мг 2 раза вдень + маалокс** 2 таблетки или 15 мл (пакет) 3 раза в день через 1 час после еды При симптомах гипомоторной дискинезии: Домперидон (мотилиум) или цизаприд (координакс и др.аналоги) 10 мг 3-4 раза в день перед едой + маалокс** 2 таблетки или 15 мл (пакет) Зраза в день через 1 час после еды ** — можно заменить гасталом, ремагелем, фосфалюгелем, протабом, гелусил-лаком и другими антацидами с аналогичными свойствами. Продолжительность стационарного лечения — 10 дней, но с учетом этиологии и выраженности клинико-морфологических проявлений болезни сроки стационарного лечения могут быть изменены, в основном же лечение должно проводиться в амбулаторно-поликлинических условиях с участием самого больного (рациональный режим образа жизни и питания). Требования к результатам лечения. Отсутствие симптомов, эндоскопических и гистологических признаков активности воспаления и инфекционного агента (полная ремиссия). Прекращение боли и диспептических расстройств, уменьшение гистологических признаков активности процесса без эрадикации HP. Больные активным гастритом (гастродуоденитом), ассоциированным с HP, и аутоиммунным гастритом подлежат диспансерному наблюдению. IV. Международная классификация болезней (МКБ-10) 6. Целиакия (глютенчувствительная энтеропатия, идиопатическая стеаторея, нетропическая спру) Шифр К 90.0 Определение Целиакия — хроническое и прогрессирующее заболевание, характеризующееся диффузной атрофией СО тонкой кишки, которая развивается в результате непереносимости белка (глютена) клейковины злаков. Тяжесть заболевания оценивается в зависимости от выраженности синдрома мальабсорбции и продолжительности болезни. Обследование Обязательные лабораторные исследования Однократно • Общий анализ крови • Ретикулоциты • Сывороточное железо, ферритин • Общий анализ мочи • Копрограмма • Бактериологическое исследование кала • Гистологическое исследование биоптата • Сывороточные иммуноглобулины • Холестерин крови • Общий белок и белковые фракции Обязательные инструментальные исследования Однократно • УЗИ. печени, желчных путей и поджелудочной железы Двукратно Эзофагогастродуоденоскопия и прицельная биопсия СО из дистального отдела двенадцатиперстной или тощей кишки Характеристика лечебных мероприятий Аглютеновая диета на всю жизнь — полностью исключается ржаной и пшеничный хлеб, крупяные и кондитерские изделия из муки, колбасы, сосиски, мясные консервы, майонез, мороженое, вермишель, макароны, шоколад, пиво и др. продукты, содержащие злаки. Разрешаются продукты из риса, кукурузы, сои, молоко, яйца, рыба, картофель, овощи, фрукты, ягоды, орехи. Включение в рацион мяса, сливочного и растительного масла, маргарина, кофе, какао, чая зависит от индивидуальной переносимости этих продуктов. При наличии анемии назначают внутрь сульфат закисного железа (12-20 мг в сутки), фолиевую кислоту (5 мг в сутки) и кальция глюконат — 1,5 г в сутки. Лечение больных глютеновой энтеропатией с учетом степени тяжести синдрома нарушенного всасывания включает восстановление метаболических нарушений. Лечение при устойчивой ремиссии • Аглютеновая диета пожизненно • Раз в квартал — 20-тидневные курсы поливитаминными препаратами (ундевит или квадевит, или комплевит и др.) • По показаниям — полиферментные препараты (креон или панцитрат и др.аналоги) Лечение при отсутствии ремиссии 1-2 степени тяжести (диарея с полифекалией, снижение массы тела, гиповитаминозы, признаки дефицита Са и др.) • Аглютеновая диета постоянно • Полноценное энтеральное питание • Анаболичсские гормоны (ретаболил и др. аналоги) • Ферментные препараты (креон, панцитрат и др. аналоги) • С учетом клинических проявлений гиповитаминозов парентеральное введение витаминов В6, В12, никотиновой кислоты и др. • Лечение бактериальной контаминации тонкой кишки и дисбактериоза толстой кишки антибактериальными (фуразолидон, интерикс и др.) и бактериальными (бификол и др.) препаратами в виде последовательных курсов. 3-я степень тяжести, проявляющаяся наряду с классическими симптомами также и отеками, включает: • Терапию глюкокортикоидами (преднизолон и др.) • Парентеральное питание • Коррекцию нарушений белкового, липидного и водно-электролитного обмена (см. соответствующий раздел). Продолжительность стационарного лечения - 21 день (на период интенсивной терапии), а в основном - больные должны лечиться в амбулаторно-поликлинических условиях. Требования к результатам лечения и практические рекомендации Конечная цель — полная ремиссия, которая обычно наступает при адекватном лечении не позже 3-х мес. от начала терапии. При отсутствии положительного ответа на аглютеновую диету в первые три месяца необходимо: - исключить из рациона молочные продукты; - назначить внутрь на 5 дней метронидазол (трихопол и др. аналоги) – 1 г/сут. Если были исключены все другие причины слабого ответа на аглютеновую диету, то необходимо дополнительно провести 7-дневный курс лечения преднизолоном (20 мг в сутки). Больные подлежат обязательному диспансерному наблюдению с ежегодным осмотром и обследованием. V. Международная классификация болезней (МКБ-10) 7. Язвенный колит (неспецифический) Шифр К 51 Определение Язвенный колит (ЯК) - некротизирующее воспаление СО толстой и прямой кишки, характеризующееся обострениями. Чаще встречается проктит, нежели тотальный колит, и в зависимости от выраженности и распространенности неспецифического некротизирующего воспаления выделяют легкую (и основном, проктит), средней тяжести (в основном, проктосигмоидит) и тяжелую (в основном, тотальный колит) формы; возможно острое течение болезни. Возможны осложнения (профузное кровотечение, перфорация, токсическая дилатация толстой кишки) и ассоциированные с ними заболевания (склерозирующий холангит и др.). Обследование Обязательные лабораторные исследования • Общин анализ крови (при отклонении от нормы исследования повторять 1 раз в 10 дней) Однократно • Калий, натрий крови; кальций крови • Группа крови • Резус-фактор • Копрограмма; кал на скрытую кровь • Гистологическое исследование биоптата • Цитологическое исследование биоптата • Посев кала на бактериальную флору • Общий анализ мочи Двукратно (в случае наличия патологических изменений при первом исследовании) • Холестерин крови • Общий билирубин и фракции • Общий белок и фракции • АсАТ, АлАТ • ЩФ, ГГТП • Сывороточное железо Дополнительные лабораторные исследования • Коагулограмма • Гематокритное число • Ретикулоциты • Сывороточные иммуноглобулины • Исследования на ВИЧ • Кровь на маркеры гепатитов В и С Обязательные инструментальные исследования Однократно • Ректороманоскопия с биопсией СО прямой кишки Дополнительные исследования в зависимости от тяжести течения основной болезни, ее осложнений и сопутствующих заболеваний. Однократно • УЗИ брюшной полости и малого таза • ЭРХПГ • Рентгенография брюшной полости Обязательные консультации специалистов: хирурга, гинеколога. Характеристика лечебных мероприятий Легкая форма (преимущественно проктит) 1. Преднизолон внутрь 20 мг в сутки в течение месяца, далее постепенная отмена (по 5 мг в неделю). 2. Микроклизмы с гидрокортизоном (125 мг) или преднизолоном (20 мг) дважды в сутки в течение 7 дней. 3. Сульфасалазин внутрь 2 г или салазопиридазин 1 г, или месалазин (мезакол, салофальк и др. аналоги) 1 г в сутки длительно (в течение многих лет). Среднетяжелая форма (преимущественно проктосигмоидит) 1. Преднизолон внутрь 40 мг в сутки в течение месяца, далее постепенная отмена (по 10 мг в неделю). 2. Микроклизмы с гидрокортизоном (125 мг) или преднизолоном (20 мг) дважды в сутки в течение 7 дней. 3. Сульфасалазин внутрь 2 г или салазопиридазин 1 г в сутки, при непереносимости — месалазин (мезакол, салофальк) 1 г в сутки длительно (в течение многих лет). Тяжелая форма 1. Гидрокортизон 125 мг внутривенно 4 раза в сутки в течение 5 дней. 2. Гидрокортизон 125 мг или преднизолон 20 мг ректалыю капельно (препарат растворяется в 100 мл 0,9 % р-ра натрия хлорида) дважды в сутки в течение 5 дней. 3. Парентеральное питание и другие реанимационные мероприятия в соответствующем отделении (гемотрансфузии, введение жидкостей, электролитов и т. д.) 4. Ежедневное проведение комплекса лабораторных исследований, обзорной рентгенограммы брюшной полости с целью ранней диагностики осложнении. 5. Спустя 5 дней определяются показания к неотложной операции. Продолжительность стационарного лечения При легкой форме — 10-15 дней; при форме средней тяжести — 28-30 дней; при тяжелой форме —до 2 мес. и более. В основном же больные наблюдаются и лечатся в амбулаторно-поликлинических условиях. Требования к результатам лечения 1. Полная клинико-эндоскопическая ремиссия с нормализацией гемоглобина, эритроцитов и других лабораторных показателей. 2. Клинико-эндоскопическое улучшение с частичной нормализацией лабораторных показателей (неполная ремиссия), в связи с этим необходимо: а) продолжить прежнюю терапию; б) дополнить терапию приемом метронидазола (500 мг 2 раза в день в течение 1 месяца). Больные подлежат диспансерному наблюдению с обязательным ежегодным посещением врача и проведением ректороманоскопии с прицельной биопсией СО прямой кишки с целью уточнения диагноза и выявления дисплазии. Колонофиброскопия с множественной прицельной биопсией проводится при тотальном колите, существующем свыше 10 лет. Исследование крови и функциональные пробы печени проводятся ежегодно. Медикаментозное лечение амбулаторных больных ЯК, находящихся в стадии ремиссии 1) Сульфасалазин 1 г 2 раза в день или месалазин (мезакол, салофальк и др. аналоги) 0,5 г 2 раза в день пожизненно 2) Дополнительное медикаментозное лечение проводится в зависимости от клинических проявлений и результатов обследования в процессе диспансерного наблюдения. VI. Международная классификация болезней (МКБ 10) 8. Дивертикулярная болезнь толстой кишки без прободения и абсцесса Шифр К 57.3 9. Дивертикулярпая болезнь толстой и тонкой кишки без прободения и абсцесса Шифр К 57.5 10. Дивсртикулярная болезнь кишечника неуточненной локализации (дивертикулярная болезнь кишечника) Шифр К 57.9 Определение Дивертикулы кишечника — выпячивание стенок кишечника различной формы и величины. Бывают единичные и множественные (дивертикулез), истинные, состоящие из слизистой, мышечной и серозной оболочек, и ложные, проявляющиеся выпячиванием слизистой через дефекты мышечной оболочки. В клинике диагностируются дивертикулез и дивертикулит с синдромными проявлениями. Обследование Обязательные лабораторные исследования Однократно • Общий анализ крови • Общий анализ мочи • С-реактивный белок • Фибриноген • Общий белок и фракции • Копрограмма • Бактериологическое исследование кала • Гистологическое исследование биоптата • Цитологическое исследование биоптата Обязательные инструментальные исследования Однократно • Ректороманоскопия с прицельной биопсией • Ирригоскопия (с бариевой клизмой) Дополнительные инструментальные исследования Однократно • Колоноскопия с прицельной биопсией Консультации специалистов обязательные: колопроктолога, гинеколога, уролога. Характеристика лечебных мероприятий Диета с содержанием пищевых волокон. Симптоматическая лекарственная терапия При болях — внутрь дебридат 100-200 мг (по 1-2 таблетки) или метеоспазмил по 1 капсуле 3-4 раза в день. При склонности к запорам - внутрь лактулозу (сироп «Нормазе» и др. аналоги) по 30-60 мл в день. При дивертикулитах без абсцедирования — антибактериальные средства (тетрациклин, интетрикс, сульгин, септрин, бисептол и др.), курс лечения не менее 7 дней. Больные подлежат диспансерному наблюдению с ежегодным осмотром врача и плановым обследованием. Продолжительность стационарного лечения Определяется вариантом болезни и в среднем составляет 10-12 дней. Требования к результатам лечения Клннико-лабораторная ремиссия с нормализацией картины крови. Улучшение клинических проявлений болезни без осложнений (дивертикулит, абсцедирование, прободение). VII. Международная классификация болезней (МКБ-10) 11. Синдром раздраженного кишечника (СРК) Шифр К 58 Определение СРК - расстройства моторной и секреторной функции кишечника, преимущественно толстой кишки, без структурных изменений органов. Сюда включаются: СРК с диареей (шифр К 58.0), СРК без диареи (шифр К 58.9) ч СРК с запором (шифр К 59.0). В эту рубрику включены болезни, обусловленные функциональными расстройствами кишечника продолжительностью свыше 3 месяцев. Обследование Обязательные лабораторные исследования Однократно • Общий анализ крови • Общий анализ мочи • Общий билирубин крови • АсАТ, АлАТ • ЩФ, ГГТП • Копрограмма • Кал на дисбактериоз • Анализ кала на скрытую кровь Обязательные инструментальные исследования Однократно • Ректороманоскопия • Ирригоскопия • УЗИ органов брюшной полости и малого таза • Электрокардиография • Эзофагогастродуоденоскопия • Колоноскопия с биопсией Обязательная консультация колопроктолога. Консультация специалистов по показаниям: гинеколога, уролога, физиотерапевта, невропатолога. Характеристика лечебных мероприятий Психотерапия и диета с исключением непереносимых продуктов и напитков. Лекарственное лечение при избыточном бактериальном росте (микробная контаминация, дисбактериоз) состоит в назначении трех 5-7 дневных курсов кишечных антисептиков широкого спектра действия: интетрикс 2 капсулы 3 раза в день, фуразолидон 0,1 г 3 раза в день, нифураксазид (эрсефурил) 0,2 г 3 раза в день (капс., сироп) сульгин 0,5 г 4 раза в день, энтерол 1-2 капсулы или пакетик 2 раза в день. При спастической дискинезии толстой кишки назначаются препараты со спазмолитическим и анальгетическим эффектом: метеоспазмил 1 капсула 3 раза в день в течение 2 нед. или дебридат 100-200 мг 3 раза в день в течение 2 нед., реже — но-шпа или папаверин 0,04 г, или бускопан 10 мг 3-4 раза в день в течение 2 нед. При преобладании запора наряду с диетой, содержащей пищевые волокна и достаточное количество жидкости, дополнительно назначается слабительное средство: лактулоза 30-60 мл в сутки или бисакодил 1-3 драже (0,005 — 0,015 г) однократно перед сном, или гутталакс 10-12 капель перед сном, или калифиг (комбинированный препарат) 1-2 столовые ложки перед сном, или кафиол (комбинированный препарат) 1 брикет и др. При гипомоторной дискинезии оправдана курсовая терапия цизапридом (координакс и др. синонимы) внутрь 20 мг 2 раза в день в сочетании с ламинаридом — 4 чайные ложки гранул в сутки. При диарее назначают цитомукопротектор смекту 1 пакет 3 раза в день после еды, буферные алюминийсодержащие антациды (маалокс, гастал, протаб и др.) по 1 дозе 3-4 раза в день через I ч после еды и антидиарейные препараты, замедляющие перистальтику кишки, — лоперамид (имодиум) от 2 мг до 4 мг на прием (16 мг в сутки) до прекращения поноса. Продолжительность стационарного лечения - 14-21 день. Ежегодный диспансерный осмотр и обследование в амбулаторно-поликлинических условиях. Требования к результатам лечения Купирование болевого и диспептического синдромов, нормализация стула и лабораторных показателей (ремиссия). Улучшение самочувствия без существенной положительной динамики объективных данных (частичная ремиссия). При отсутствии эффекта лечения продолжить терапию и наблюдение в амбулаторно-поликлинических условиях. VIII. Международная классификация болезней (МКБ-10) 12. Хронический активный гепатит (люпоидный гепатит), не классифицированный в других рубриках Шифр К 73.2 13. Хронический вирусный гепатит Шифр В 18 14. Хронический вирусный гепатит В с дельта-агентом (вирусом) Шифр В 18.0 или хронический вирусный гепатит В без дельта-агента (вируса) Шифр В 18.1 15. Хронический вирусный гепатит С Шифр В 18.2 Определение Хронический гепатит (ХГ) — воспалительное заболевание печени продолжительностью более 6 месяцев. Болезни, сгруппированные в этом разделе, имеют этиологические, патогенетические и клинические различия, специфические подходы к лечению, но все они дифференцируются только в результате углубленного обследования. Современные классификации исходят прежде всего из этиологических критериев, они широко используются во всем мире, в том числе и в России. Обследование Обязательные лабораторные исследования Однократно • Холестерин крови • Амилаза крови • Группа крови • Резус-фактор • Копрограмма • Анализ кала на скрытую кровь • Гистологическое исследование биоптата • Цитологическое исследование биоптата • Вирусные маркеры (HBsAg, HBeAg, антитела к вирусу гепатита В, С, А) Двукратно • Общий анализ крови • Ретикулоциты • Тромбоциты • Общий белок и белковые фракции • АсАТ, АлАТ • ЩФ, ГГТП • Общий анализ мочи • Иммуноглобулины крови Обязательные инструментальные исследования Однократно • УЗИ печени, желчного пузыря, поджелудочной железы, селезенки Дополнительные исследования проводятся по показаниям в зависимости от предполагаемого заболевания • Мочевая кислота • Медь крови, калий и натрий крови • Антигладкомышечные, антимитохондриальные и антинуклеарные антитела (если исследования на вирусные маркеры отрицательные и имеется подозрение на аутоиммунный гепатит и первичный билиарный цирроз печени) • Ферритин крови • Церулоплазмин • Медь мочи (24-часовая экскрекция меди при подозрении на болезнь Вильсона-Коновалова) • α-фетопротеин крови (при подозрении на гепатому) • Парацетамол и другие токсические вещества в крови по показаниям • Коагулограмма • Эзофагогастродуоденоскопия • Чрескожная биопсия печени • ЭРХПГ • Компьютерная томография Консультации специалистов по показаниям: окулиста, уролога, гинеколога, хирурга Характеристика лечебных мероприятий Аутоиммунный гепатит 1. Преднизолон 30 мг в сутки в течение месяца, далее ежемесячно суточную дозу уменьшают на 5 мг до уровня поддерживающей дозы (10 мг в сутки), которая остается на несколько лет. 2. Азатиоприн - первоначально 50 мг в сутки, поддерживающая доза (в течение нескольких лет) 25 мг в сутки 3. Симптоматическое лечение — в основном включает полиферментные препараты поджелудочной железы — креон или панцитрат по 1 капсуле перед сном 3 раза в день в течение 2 недель ежеквартально. Другие виды терапии назначаются с учетом вариантов течения болезни. Хронический вирусный гепатит В (вирус в фазе репликации) 1. α-Интсрферонотерапия. Оптимальная схема — α-интерферон (интрон-А, веллфсрон, рофероп и др. аналоги) внутримышечно 5 000 000 ME 3 раза в педелю в течение 6 мес. или 10 000 000 ME 3 раза в неделю в течение 3 мес. 2. Базисная терапия на 7-10 дней: внутривенно капельно гемодез 200-300 мл и течение 3 дней, внутрь лактулозу 30-40 мл в сутки в течение месяца. Дозы и схемы лечения зависят от активности процесса, уровня сывороточной ДНК HBV, препарата и многих других факторов. При отсутствии эффекта после перерыва можно продолжить лечение а-интерфероном в вышеуказанных дозах после предварительного лечения преднизолоном в течение 4 педель (см. специальную литературу). Хронический вирусный гепатит С 1. Внутримышечно α-интерферон (интрон-А, веллферон, роферон и др. аналоги) по 3 000 000 ME 3 раза в неделю на протяжении 2 мес., далее в зависимости от эффективности терапии: при нормализации или снижении уровня аминотрансфераз продолжить введение интерферона в первоначальной или более высокой дозе еще в течение 6 мес.; при отсутствии положительной динамики введение αинтерферона прекратить. Возможно комбинированное применение α- интерферона (по 3 000 000 ME 3 раза в неделю) и эссенциале (по 6 капсул в день) в течение 6 месяцев; терапию продолжить приемом эссенциале 6 капсул в день в течение последующих 6 месяцев. 2. В случаях наличия в сыворотке крови анти-HCV и PHK-HCV, в возрасте до 50 лет — базисная терапия на 7-10 дней: внутривенно капельно гемодез 200-300 мл в течение 3 дней, внутрь лактулозу 30-40 мл в сутки в течение месяца. Хронический вирусный гепатит дельта (D) (наличие в сыворотке крови HbsAg и/или HbsAb и РНК HDV) 1. Внутримышечно α-интерферон (интрон-А, веллферон, роферон и другие аналоги) по 5 000 000 ME 3 раза в неделю, при отсутствии эффекта доза увеличивается до 10 000 000 ME 3 раза в неделю продолжительностью до 12 мес. 2. Базисная терапия на 7-10 дней: внутривенно капельно гемодез 200-300 мл в течение 3 дней; внутрь лактулозу 30-40 мл в сутки в течение месяца. Продолжительность стационарного лечения — от 3-х до 4-х недель. В условиях стационара в основном проводится первичное обследование и интенсивное лечение, а все остальные виды терапии и контрольные исследования осуществляются в амбулаторно-поли-клинических условиях. Требования к результатам лечения Обеспечить ремиссию болезни. Первичная ремиссия — нормализация АсАТ и АлАТ в ходе лечения, подтвержденная повторными исследованиями с интервалом в 1 месяц. Стабильная ремиссия — нормальный уровень АсАТ и АлАТ удерживается в течение 6 месяцев после лечения. Длительная ремиссия — нормальный уровень АсАТ и АлАТ удерживается в течение 2 лет после лечения. Отсутствие ремиссии — случаи, при которых положительная динамика в отношении АсАТ и АлАТ отсутствует в ходе 3-месячного лечения. Рецидив — повторное повышение уровня АсАТ и АлАТ после наступления ремиссии. IX. Международная классификация болезней (МКБ-10) 16. Постхолецистэктомический синдром (ПХЭС) Шифр К 91.5 Определение ПХЭС — условное обозначение различных нарушений, рецидивирующих болей и диспептических проявлений, возникающих у больных после холецистэктомии. Спазм сфинктера Одди, дискинезия внепеченочных желчных протоков, желудка и двенадцатиперстной кишки, микробная контаминация, гастро-дуоденит, длинный пузырный проток после холецистэктомии могут быть причиной некоторых симптомов, входящих в ПХЭС, который следует расшифровать по результатам обследования. Обследование Обязательные лабораторные исследования Однократно • Общий анализ крови • Общий анализ мочи • АсАТ, АлАТ • ЩФ, ГГТП • Исследование порций А и С дуоденального содержимого, включая бактериологический • Копрограмма, кал на дисбактериоз и гельминты Обязательные инструментальные исследования Однократно • Эзофагогастродуоденоскопия с биопсией слизистой оболочки • ЭРХПГ • Дуоденальное зондирование с получением порций А и С • УЗИ органон брюшной полости (комплексное) • Ректороманоскопня Консультации специалистов обязательные: хирурга, колопроктолога. Характеристика лечебных мероприятий Диетотерапия дифференцируется в зависимости от сроков послеоперационного периода, клинических проявлений ПХЭС, массы тела, литогенности желчи - пожизненно. Лекарственное лечение Цизаприд или домпсридон 10 мг 3-4 раза в день, или дебридат 100-200 мг 3-4 раза в день в течение 2 нед. + Эритромицин 0,25 г 4 раза в день в течение 7 дней + Маалокс или ремагель, или гастрин-гель, или фосфалюгель по 15 мл 4 раза в день через 1,5—2 часа после еды в течение 4 нед. При наличии показаний антибактериальная терапия может быть продолжена и усилена; возможно применение полиферментных препаратов (креон, панцитрат, фестал, дигестал и др.) Продолжительность стационарного лечения • 10 дней. Больные подлежат диспансеризации в зависимости от диагностированного заболевания, но не по ПХЭС. Требования к результатам лечения Исчезновение болевого и диспептического синдромов, отсутствие изменении лабораторных показателей (ремиссия), уменьшение клинических проявлений болезни, восстановление трудоспособности. X. Международная классификация болезней (МКБ-10) 17. Хронический панкреатит алкогольной этиологии Шифр К 86.0 18. Другие хронические панкреатиты (хронический панкреатит неуточненной этиологии, инфекционный , рецидивирующий) Шифр К 86.1 Определение Хроничский панкреатит (ХП) — прогрессирующее заболевание поджелудочной железы, характеризующееся появлением во время обострения признаков» острого воспалительного процесса, постепенным замещением паренхимы органа соединительной тканью и развитием недостаточности -экзо - и эндокринной функции железы. Хронический панкреатит в клинике подразделяется на обструктивный, кальцифицирующий, паренхиматозный. В его патоморфологической основе лежит сочетание деструкции ацинарного аппарата с прогрессирующим воспалительным процессом, приводящим к атрофии, фиброзу (циррозу) и нарушениям в протоковой системе поджелудочной железы, преимущественно за счет развития микро- и макролитиаза. Обследование Обязательные лабораторные исследования Однократно • Общий анализ крови • Общий анализ мочи • Общий билирубин и фракции • АсАТ, АлАТ • ЩФ, ГГТП • Амилаза крови • Липаза крови • Копрограмма • Сахар крови • Кальций крови • Общий белок и фракции Обязательные инструментальные исследования Однократно • Обзорный рентгеновский снимок брюшной полости • УЗИ органов брюшной полости (комплексно) • ЭРХПГ Двукратно • УЗИ поджелудочной железы Дополнительные исследования по показаниям Двукратно • Лапароскопия с прицельной биопсией поджелудочной железы • КТ поджелудочной железы • Коагулограмма • Сахар крови после приема глюкозы (сахарная кривая) Консультации специалистов обязательные: хирурга, эндокринолога. Характеристика лечебных мероприятий Первые три дня при выраженном обострении — голод и по показаниям парентеральное питание. При дуоденостазе — непрерывная аспирация кислого желудочного содержимого с помощью тонкого зонда, в/венно через каждые 8 ч ранитидин (150 мг) или фамотидин (20 мг); внутрь — буферные антациды в виде геля (маалокс, ремагель, фосфалюгель, гастерин-гель) через каждые 2-3 часа; внутривенно – полиглюкин 400 мл и сутки, гемодез 300 мл в сутки, 10% раствор альбумина 100 мл и сутки, 5-10 % раствор глюкозы 500 мл в сутки. При некупирующсмся болевом синдроме — парентерально 2 мл 50% р-ра анальгина с 2 мл 2% раствора папаверина или 5 мл баралгина или синтетический аналог соматостатина — сандостатин (50-100 мкг 2 раза в день подкожно, или внутривенно капелыю лидокаин (в 100 мл изотонического раствора хлорида натрия 400 мг препарата). После купирования выраженного болевого синдрома обычно с 4-го дня от начала лечения: — дробное питание с ограничением животного жира; — перед каждым приемом пищи полиферментный препарат креон (1-2 капсулы) или панцитрат (1-2 капсулы); — постепенная отмена анальгетиков, инфузионной терапии и парентерального введения препаратов, некоторые из них назначают внутрь: ранитидин 150 мг или фамотидин 20 мг 2 раза в день, домперидон или цизаприд 10 мг 4 раза в день за 15 мин. до еды, или дебридат 100-200 мг 3 раза вдень за 15 мин. до еды. Продолжительность стационарного лечения — 28-30 дней (при отсутствии осложнений). Требования к результатам лечения Возможно наступление полной клинической ремиссии или ремиссии с дефектом (наличие псевдокист, не полностью устраненной панкреатической стеатореи с некомпенсированным дуоденостазом). Больные с хроническим панкреатитом подлежат диспансерному наблюдению (повторный осмотр и обследование в амбулаторнополиклинических условиях дважды в год). XI. Международная классификация болезней (МКБ-10) 1. Алкогольная жировая дистрофия печени (жирная печень) Шифр К 70.0 2. Алкогольный гепатит (острый, хронический) Шифр К 70.1 3. Алкогольный фиброз и склероз печени (исход предшествующих жировой дистрофии и гепатита) Шифр К 70.2 4. Алкогольный цирроз печени Шифр К 70.3 Несмотря на разнообразие диагнозов, все они объединены едиными этиологическими и патогенетическими связями с алкогольной интоксикацией. Формирование болезней определяется продолжительностью анамнеза и токсичностью алкогольного напитка. По существу, выделено 3 типа алкогольных поражений печени: а) жировая дистрофия печени; б) острый и хронический гепатит (жировая дистрофия с некрозами гепатоцитов и мезенхимальной реакцией); в) цирроз печени. Обследование Обязательные лабораторные исследования Однократно • Общий анализ крови • Общий анализ мочи • Ретикулоциты • Общий билирубин и фракции • Холестерин крови • АсАТ, АлАТ, ГГТП • Мочевая кислота в крови • Креатинин • Сахар крови • Кальций крови • Амилаза крови • Копрограмма • Группа крови • Резус-фактор Обязательные инструментальные исследования • УЗИ органов брюшной полости (комплексное) • Эзофагогастродуоденоскопия Дополнительные исследования Однократно • Чрескожная биопсия печени • Гистологическое исследование биоптата печени • Электрокардиография • Лапароскопия • Иммуноглобулины крови • Серологические маркеры вируса гепатита А, В, С, D Консультации специалистов обязательные: нарколога, невропатолога, инфекциониста. Характеристика лечебных мероприятий 1. Воздержание от приема алкоголя. 2. 10-дневный курс интенсивной терапии: а) внутривенное введение 300 мл 10% раствора глюкозы с добавлением в него 10-20 мл эссенциале (1 ампула содержит 1000 мг эссенциальных фосфолнпидов), 4 мл 5% раствора пиридоксина или пиридоксальфосфата, 5-10 мл хофнтола, 4 мл 5% раствора тиамина (или 100-200 мг кокарбоксила-зы), 5 мл 20% раствора пирацетама (ноотропила). Курс лечения — 5 дней; б) внутривенно гемодез1 200 мл (или гемодез-Н, или глюконеодез). Три вливания на курс; в) витамин В12 (цианокобаламин, оксикобаламин) 1000 мкг внутримышечно ежедневно в течение 6 дней; г) креон или панцитрат внутрь (капсулы) или другой полиферментный препарат с едой; д) фолиевая кислота 5 мг в сутки и аскорбиновая кислота 500 мг в сутки внутрь. 2-месячный курс (проводится после окончания курса интенсивной терапии) включает: эссенциале (2 капсулы 3 раза вдень после еды) или хофитол (1 табл. 3 раза в день) креон или панцитрат (1 капсула 3 раза в день с едой) пикамилон (2 таблетки 3 раза в день). На фоне такой терапии проводится симптоматическое лечение, в том числе по поводу возможных осложнений (портальная гипертензия, асцит, кровотечение, энцефалопатия и др.). Продолжительность стационарного лечения Алкогольная дистрофия печени — 5-10 дней. Алкогольный острый гепатит — 21-28 дней. Алкогольный хронический гепатит с минимальной активностью — 8-10 дней. Алкогольный хронический гепатит с выраженной активностью — 21-28 дней. Алкогольный цирроз печени в зависимости от шкалы тяжести — от 28 до 56 дней. Все больные независимо от диагноза подлежат диспансерному наблюдению в амбулаторно-поликлинических условиях. Требования к результатам лечения Обеспечить, ремиссию заболевания в условиях воздержания от приема алкоголя. 1 С 2006 года снят с производства (примечание кафедры) Ремиссия включает устранение активности гепатита с нормализацией лабораторных показателей. XII. Международная классификация болезней (МКБ-10) 19. Желчнокаменная болезнь (холелитиаз) Шифр К 80 20. Камни желчного пузыря с острым холециститом Шифр К 80.0 21. Камни желчного пузыря без холецистита (холецистолитиаз) Шифр К 80.2 22. Камни желчного протока (холедохолитиаз) с холангитом (не первичный склерозирующий) Шифр К 80.3 23. Камни желчного протока с холециститом (холедохо- и холецистолитиаз) (любые варианты) Шифр К 80.4 Определение Желчнокаменная болезнь — это заболевание гепатобилиарной системы, обусловленное нарушением обмена холестерина и (или) билирубина и характеризующееся образованием камней в желчном пузыре и (или) в желчных протоках. Различают холестериновые и пигментные камни. В этом разделе сгруппированы болезни этиологически и патогенетически связанные с желчнокаменной болезнью и ее осложнениями, в т.ч. с инфицированием билиарного тракта. Диагностика и лечение зависят от полноты обследования. Обследование Обязательные лабораторные исследования Однократно • Холестерин крови • Амилаза крови • Сахар крови • Копрограмма • Группа крови • Резус-фактор • Бактериологическое исследование дуоденального содержимого Двукратно • Общий анализ крови • Общий анализ мочи • Общий билирубин и его фракции • АсАТ, АлАТ, ЩФ, ГГТП • Общий белок и белковые фракции • С-реактивный белок Обязательные инструментальные исследования Однократно • Рентгенография брюшной полости • Рентгеновское исследование грудной клетки • УЗИ печени, желчного пузыря, поджелудочной железы и селезенки • Эндоскопическая ретроградная холангиопанкреатография (по показаниям) • Электрокардиография Дополнительные исследования проводятся в зависимости от предполагаемого диагноза и осложнений. Обязательные консультации специалистов: хирурга. Характеристика лечебных мероприятий. В зависимости от диагностируемого заболевания. Острый калькулезный холецистит. Варианты антибактериальной терапии (чаще используется один): Медикаментозное лечение: 1. Ципрофлоксацин (индивидуальный режим), обычно внутрь по 500 мг 2 раза в сутки (в отдельных случаях разовая доза может составлять 750 мг, а кратность применения - 3-4 раза в сутки). Продолжительность лечения - от 10 дней до 4-х недель. Таблетки следует проглатывать целиком, натощак, запивая небольшим количеством воды. По показаниям терапия может быть начата с в/венного введения 200 мг 2 раза в сутки (предпочтительнее капельно). 2. Доксициклин, внутрь или в/венно (капельно) назначают в 1-ый день лечения 200 мг/сутки, в последующие дни — по 100-200 мг/сутки в зависимости от тяжести клинического течения заболевания. Кратность приема (или в/венной инфузии) - 1-2 раза/сутки. Продолжительность лечения — от 10 дней до 4-х недель. 3. Цефалоспорины, например, фортум или кефзол, или клафоран в/м по 2,0 г каждые 12 ч, или по 1,0 г каждые 8 ч. Курс лечения - в среднем 7 дней. 4. Септрин внутрь по 960 мг 2 раза в сутки с интервалом 12 часов (или в/венно капельно) из расчета 20 мг/кг триметоприма и 100 мг/кг сульфаметоксазола в сутки, кратность введения - 2 раза, продолжительность лечения - 2 недели. Раствор для проведения в/в инфузии следует готовить ех temporе на 5-10 мл (1-2 ампулы) септрина используется соответственно 125-250 мл растворителя (5-10% растворы глюкозы или 0, 9% раствор натрия хлорида). Сроки лечения антибактериальными средствами включают и послеоперационный период. Выбор антибактериального препарата определяется многими факторами. Важно не использовать препараты, обладающие гепатотоксическим действием. При гнойном процессе препаратом выбора является меронем (500 мг в/венно капельно через каждые 8 часов). Симптоматические средства, также как и антибактериальные средства, назначаются в предоперационном периоде для полноценной подготовки к операции: домперидон (мотилиум) или цизаприд (координакс) — 10 мг 3-4 раза в день, или дебридат (тримебутин) - 100-200 мг 3-4 раза в день, или метеоспазмил по 1 капс. 3 раза в день. Дозы, схемы и лекарственные средства с симптоматическим эффектом определяются многими факторами с учетом индивидуального подхода к их назначению. При невозможности приема препарата внутрь препарат с симптоматическим эффектом назначается парентерально. Например, папаверина гидрохлорид или но-шпу 2 мл 2% раствора в/м 3-4 раза в сутки. Иногда при выраженном болевом синдроме используют в инъекциях баралгин (5мл). При всех вышеперечисленных заболеваниях имеются показания к оперативному лечению (холецистэктомия, папиллосфинктеротомия и др.). Сроки стационарного лечения В предоперационном периоде — не более 7-ми, в послеоперационном - не более 10 дней, амбулаторное наблюдение в течение года. Требования к результатам лечения Обеспечить купирование симптомов болезни в послеоперационном периоде - устранение нарушений холекинеза и активного воспаления в билиарном тракте (ремиссия). Отсутствие ремиссии рассматривается в других рубриках (шифры К 91.5 и 83.4). Острый калькулезный холецистит с холедохолитиазом, обтурационной желтухой и холангитом Медикаментозное лечение проводится независимо от неотложных лечебных мероприятий в связи с диагностируемым холедохолитиазом. 1. Антибактериальные средства Цефотаксим (клафоран и др.) или цефтазидим (фортум и др.), или цефоперазон (цефобид и др.), или цефпирамид (тамицин), или цефтриаксон (цефтриаксон Na и др.) по 1-2 г в/м или в/в 3 раза в сутки в течение 8-10 дней с переходом на прием внутрь цефуроксима (зиннат и др.) по 250 мг 2 раза в сутки до наступления полной ремиссии. 2. Дезинтоксикационные средства Гемодез (в/в капельно по 250-400 мл ежедневно в течение 5 дней), альвезин новый (в/в капельно по 1000-2000 мл ежедневно в течение 3 дней) и другие мероприятия по показаниям. Сроки стационарного лечения В предоперационном и послеоперационном периодах в пределах 3-4 недель, амбулаторное наблюдение при отсутствии осложнений в течение года. Требовании к результатам лечения Обеспечить ремиссию холангита. Отсутствие ремиссии рассматривается в других рубриках (шифры К 91.5 и К 83.4). XIII. Международная классификация болезней (МКБ-10) 24. Холецистит (без холелитиаза) Шифр К 81. 25. Острый холецистит (эмфизематозный, гангренозный, гнойный, абсцесс, эмпиема, гангрена желчного пузыря) Шифр К 81.0 26. Хронический холецистит Шифр К 81.1 Определение Холецистит (X) — воспалительное заболевание, вызывающее поражение стенки желчного пузыря, образование в нем камней и моторнотонические нарушения билиарной системы. Х часто классифицируется, если это возможно, с учетом этиологии (инфекция, паразитарные инвазии). Обследование Обязательные лабораторные исследования Однократно • Холестерин крови • Амилаза крови • Сахар крови • Группа крови и Rh-фактор • Копрограмма • Бактериологическое, цитологическое и биохимическое исследование дуоденального содержимого Двукратно • Общин анализ крови • Общий анализ мочи • Билирубин и его фракции • АсАТ, АлАТ • ЩФ, ГГТП • Общий белок и белковые фракции • С-реактивный белок Обязательные инструментальные исследования Однократно УЗИ печени, желчного пузыря, поджелудочной железы Дуоденальное зондирование (ЭХДЗ или другие варианты) Эзофагогастродуоденоскопия Рентгеновское исследование грудной клетки Дополнительные исследования Проводятся в зависимости от предполагаемого диагноза и осложнений. Обязательные консультации специалистов: хирурга. Характеристика лечебных мероприятий В зависимости от диагностируемого заболевания. 27. Острый бескаменный холецистит и обострение хронического бактериального холецистита (Шифры К 81.0 и К 81.1) Лекарственная терапия (варианты антибактериального лечения с использованием одного из них) 1. Ципрофлоксацин внутрь по 500-750 мг 2 раза в день в течение 10 дней. 2. Доксициклин внутрь или в/в капелыю. В 1-й день назначают 200 мг/сут, в последующие дни по 100-200мг в сутки в зависимости от тяжести заболевания. Продолжительность приема препарата до 2-х недель. 3. Эритромицин внутрь. Первая доза - 400-600 мг, затем 200-400 мг каждые 6 часов. Курс лечения в зависимости от тяжести инфекции 7-14 дней. Препарат принимают за 1 час до еды или через 2-3 часа после еды. 4. Септрин (бактрим, бисептол, сульфатон) по 480-960 мг 2 раза в сутки с интервалом 12 часов. Курс лечения 10 дней. 5. Цефалоспорины для приема внутрь, например, цефуроксим аксетил (зиннат) по 250-500 мг 2 раза в сутки после еды. Курс лечения 10-14 дней. (Возможна коррекция терапии в зависимости от клинического эффекта и результатов исследования дуоденального содержимого) Симптоматическая лекарственная терапия (используется по показаниям) 1. Цизаприд (координакс) или домперидон (мотилиум) 10 мг 3-4 раза в день или дебридат (тримебутин) 100-200 мг 3-4 раза в день, или метеоспазмил по 1 капс. 3 раза в день. Продолжительность курса — не менее 2-х недель. 2. Хофитол по 2-3 табл. 3 раза в день перед едой или аллохол по 2 табл. 3-4 раза в день после еды или другие препараты, усиливающие холерез и холекинез. Продолжительность курса не менее 3-4 недель. 3. Дигестал или фестал, или креон, или панзинорм, или другой полиферментный препарат, принимаемый в течение 3-х недель перед едой по 1-2 дозы в течение 2-3 недель. 4. Маалокс или фосфалюгель, или ремагель, или протаб, или другой антацидный препарат, принимаемый по одной дозе спустя 1,5-2 часа после еды. Сроки стационарного лечения – 7-10 дней, амбулаторного — не менее 2-х месяцев. Больные нуждаются в диспансерном наблюдении. Требования к результатам лечения Ремиссия заболевания состоит в устранении симптомных проявлений заболевания с восстановлением функции желчного пузыря и двенадцатиперстной кишки. XIV. Международная классификация болезней (МКБ-10) 28. Фиброз и цирроз печени Шифр К 74 29. Первичный билнарный цирроз печени неуточненный Шифр К 74.5 30. Портальная гипсртснзия (с осложнениями) Шифр К 76.6 31. Хроническая печеночная недостаточность Шифр К 72 Определение Цирроз печени (ЦП) характеризуется нарушением структуры органа из-за развития фиброза и паренхиматозных узлов. Цирроз печени чаще является исходом хронического гепатита.Клиническая классификация учитывает этиологию, а также выраженность портальной гипертензии и печеночной недостаточности. Обследование Обязательные лабораторные исследования Однократно • Калии и натрий крови • Группа крови • Резус-фактор • Сывороточное железо • Анализ кала на скрытую кровь • Вирусные маркеры (HBsAg, HBeAg, антитела к вирусу гепатита В, С, D) Двукратно • Билирубин общий и прямой • Холестерин крови • Мочевина крови • Общин анализ крови • Ретикулоциты • Тромбоциты • Общий белок и белковые фракции • АсАТ, АлАТ • ЩФ, ГГТП • Общий анализ мочи • Фибриноген Обязательные инструментальные исследования • УЗИ печени, желчного пузыря, поджелудочной железы, селезенки и сосудов портальной системы • Эзофагогастродуоденоскопия Дополнительные исследования (по показаниям) • Гистологическое исследование биоптата • Медь крови • Церулоплазмин • Антигладкомышечные, антимитохондриальные и антинуклеарные антитела (если исследования на вирусные маркеры отрицательные и имеется подозрение на аутоиммунный и первичный билиарный цирроз) • α-фетопротеин крови (при подозрении на гепатому) • Парацетамол и другие токсические вещества в крови по показаниям • Коагулограмма • Иммуноглобулины крови • Биохимическое, бактериологическое и цитологическое исследование асцитической жидкости • Чрескожная или прицельная (лапароскопическая) биопсия печени • Параабдоминоцентез Консультации специалистов по показаниям: окулиста, хирурга, гинеколога, уролога. Характеристика лечебных мероприятий Цирроз печени компенсированный (класс А по Чайлд-Пью - 5-6 баллов: билирубин < 2 мг%, альбумин > 3,5 г%, протромбиновый индекс 60-80, отсутствуют печеночная энцефалопатия и асцит). Базисная терапия и устранение симптомов диспепсии. Панкреатин (креон, панцитрат, мезим и другие аналоги) 3-4 раза в день перед едой по одной дозе, курс — 2-3 нед. Цирроз печени субкомпенсированный (класс Б по Чайлд-Пью — 7-9 баллов: билирубин 2-3 мг%, альбумин 2,8-3,4 г%, протромбиновый индекс 40-59, печеночная энцефалопатия III ст., асцит небольшой транзиторный). Диета с ограничением белка (0,5 г/кг м.т.) и поваренной соли (менее 2,0 г/сут.) Спиронолактон (верошпирон) внутрь 100 мг в день постоянно. Фуросемид 40-80 мг в нед. постоянно и по показаниям. Лактулоза (нормазе) 60 мл (в среднем) в сутки постоянно и по показаниям. Неомицип сульфат или ампициллин 0,5 г 4 раза вдень. Курс 5 дней каждые 2 месяца. Цирроз печени декомпенсированный (класс С по Чанлд-Пыо — более 9 баллов: билирубин > 3 мг%, альбумин 2,7 г% и менее, протромбиновый индекс 39 и менее, печеночная энцефа-лопатия III-1V ст., большой торпидный асцит) Десятидневный курс интенсивной терапии. Терапевтический парацентез с однократным выведением асцитической жидкости и одновременным внутривенным введением 10 г альбумина на 1,0 л удаленной асцитической жидкости и 150-200 мл полиглюкина. Клизмы с сульфатом магния (15-20 г на 100 мл воды), если имеются запоры или данные о предшествующем пищеводно-желудочнокишечном кровотечении. Неомицип сульфат 1,0 г или ампициллин 1,0 г 4 раза в сутки. Курс 5 дней. Внутрь или через назо-гастральный зонд лактулозу 60 мл в сутки. Курс 10 дней. Внутривенное капельное введение 500-1000 мл в сутки гепастерила-А. Курс — 57 инфузии. Курс пролонгированной постоянной терапии Базисная терапия с устранением симптомов диспепсии (полиферментный препарат перед сдой постоянно), спиронолактон (верошпирон) внутрь 100 мг в день постоянно, фуросемид 40-80 мг в нед.; постоянно внутрь лактулозу (иормазе) 60 мл (в среднем) в сутки, постоянно неомицин сульфат или ампициллин 0,5 г 4 раза в день. Курс 5 дней каждые 2 месяца. Базисная терапия, включая диету, режим и лекарства, предписывается пожизненно, а интенсивная терапия - на период декомпенсации, и, в связи с осложнениями, — симптоматическое лечение. Особенности медикаментозного лечения некоторых форм цирроза печени Цирроз печени, разнившийся в исходе аутоиммунного гепатита 1) Преднизолон 5-10 мг в сутки — постоянная поддерживающая доза. 2) Азатиоприн 25 мг в сутки при отсутствии противопоказаний – гранулоцитопепии и тромбоцитопении. Цирроз печени, развившийся и прогрессирующий на фоне хронического активного вирусного гепатита В или С. Альфа-интерферон (при репликации вируса и высокой активности гепатита). Первичный билиарный цирроз 1) Урсодезоксихоловая кислота 750 мг в день постоянно 2) Холестирамин 4,0-12,0 г в сутки с учетом выраженности кожного зуда. Цирроз печени при гемохроматозе (пигментный цирроз печени) 1) Дефероксамин (десферал) 500-1000 мг в сутки в/мышечно наряду с кровопусканиями (500 мл еженедельно до гематокрита менее 0,5 и общей железосвязывающей способности сыворотки крови менее 50 ммоль/л) 2) Инсулин с учетом выраженности сахарного диабета. Цирроз печени при болезни Вильсона-Коновалова Пеницилламин (купренил и др. аналоги). Средняя доза 1000 мг в сутки, постоянный прием (дозу подбирают индивидуально). Продолжительность стационарного лечения — до 30 дней. Требования к результатам лечения 1. Обеспечить стабильную компенсацию болезни 2. Предупредить развитие осложнений (кровотечение из верхних отделов пищеварительного тракта, печеночную энцефалопатию, перитонит). XV. Международная классификация болезней (МКБ-10) 32. Синдромы оперированного желудка (демпинг и др.). Шифр К 91.1 т. е. последствия желудочной хирургии Определение Последствия желудочной хирургии включают функциональные и структурные нарушения после резекции желудка и различных вариантов ваготомии и анастомозов, проявляющиеся астено-вегетативным, диспептическим и нередко болевым синдромами. Обследование Обязательные лабораторные исследования Однократно • Общин анализ крови • Общий анализ мочи • Гематокрит • Ретикулоциты • Сывороточное железо • Общин билирубин • Сахар крови и сахарная кривая • Общий белок и белковые фракции • Холестерин, натрий, калий и кальций крови • Копрограмма • Диастаза мочи • ЩФ • Гистологическое исследование биоптата • Кал на дисбактериоз Обязательные инструментальные исследования Однократно • Эзофагогастродуоденоскопия с биопсией • Ректороманоскопия • УЗИ печени, желчного пузыря и поджелудочной железы • Электрокардиография Обязательные консультации специалистов: хирург, эндокринолог. Характеристика лечебных мероприятий • при демпинг-синдроме — рациональное питание и образ жизни. Комбинации лекарственных средств 1.Дебридат 100-200 мг 3 раза в день или метеоспазмил 1 капс. 3 раза вдень, или эглоиил (сульпирид) 50 мг 3 раза в день за 30 мин до еды. 2. Имодиум (лопсрамид) по 2-4 мг после диарейного стула, но не более 12 мг в сутки. 3. Креон или панцитрат, или мезим по одной дозе в начале еды 4-5 раз в день. 4. Маалокс или протаб, или фосфалюгель, или другой антацидный препарат, или сукральфат (вентер, сукрат гель) по одной дозе за 30 мин. до еды 4 раза и день. 5. Витамины В, (I мл). В,, (1 мл), никотиновая кислота (2мл), фолиевая кислота (10 мг), аскорбиновая кислота (500 мг), оксикобаламин (200 мкг) ежедневно по одной дозе. По показаниям проводится зондовое энтеральное или парентеральное питание. Постоянная поддерживающая терапия в амбулаторных условиях (предписание для пациента) 1) Диетический режим. 2) Полиферментные препараты (креон или панцитрат, или мезим, или панкреатин). 3) Антацидные средства (маалокс, ремагель и др.) и цитопротекторы (вентер, сукрат гель). 4) Профилактические поливитаминные курсы. 5) Курсы антибактериальной терапии для деконтаминации тонкой кишки дважды в год. Сроки стационарного лечения — 21-28 дней, а амбулаторного — пожизненно. Требования к результатам лечения 1. Клинико-эндоскопическая и лабораторная ремиссия с восстановлением до нормы всех параметров 2. Неполная ремиссия или улучшение, когда симптомы болезни купируются неполностью. Это относится к тяжелому демпинг-синдрому, при котором полной и стойкой ремиссии добиться не удается, даже при проведении адекватного лечения.