461-668
advertisement
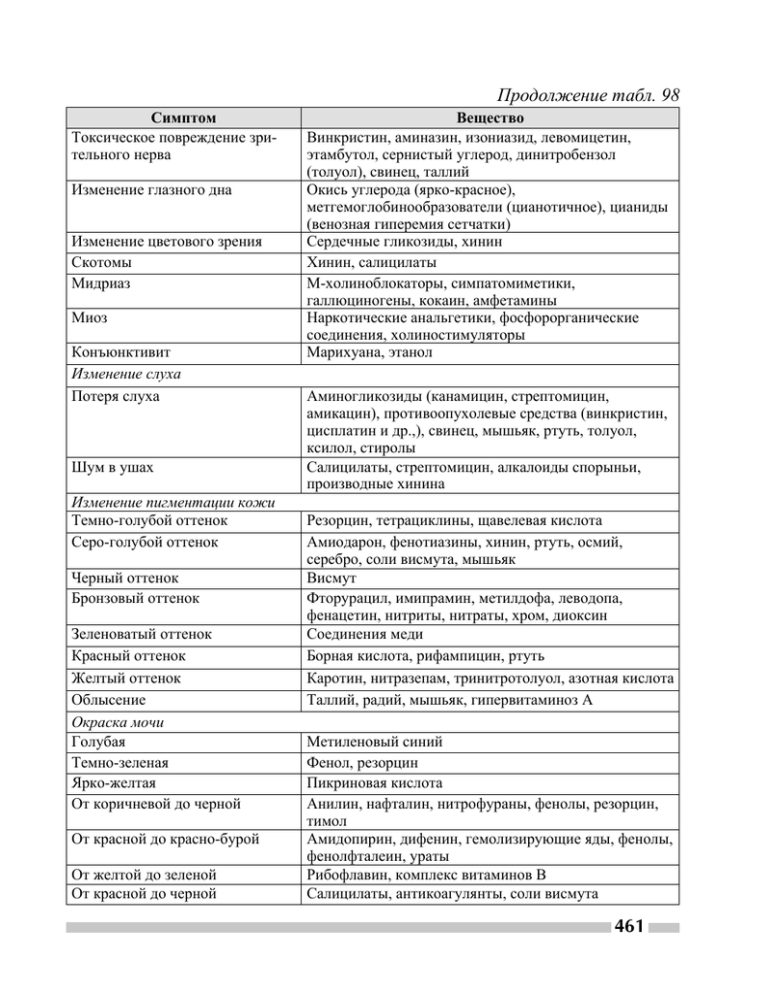
Продолжение табл. 98 Симптом Токсическое повреждение зрительного нерва Изменение глазного дна Изменение цветового зрения Скотомы Мидриаз Миоз Конъюнктивит Изменение слуха Потеря слуха Шум в ушах Изменение пигментации кожи Темно-голубой оттенок Серо-голубой оттенок Черный оттенок Бронзовый оттенок Зеленоватый оттенок Красный оттенок Желтый оттенок Облысение Окраска мочи Голубая Темно-зеленая Ярко-желтая От коричневой до черной От красной до красно-бурой От желтой до зеленой От красной до черной Вещество Винкристин, аминазин, изониазид, левомицетин, этамбутол, сернистый углерод, динитробензол (толуол), свинец, таллий Окись углерода (ярко-красное), метгемоглобинообразователи (цианотичное), цианиды (венозная гиперемия сетчатки) Сердечные гликозиды, хинин Хинин, салицилаты М-холиноблокаторы, симпатомиметики, галлюциногены, кокаин, амфетамины Наркотические анальгетики, фосфорорганические соединения, холиностимуляторы Марихуана, этанол Аминогликозиды (канамицин, стрептомицин, амикацин), противоопухолевые средства (винкристин, цисплатин и др.,), свинец, мышьяк, ртуть, толуол, ксилол, стиролы Салицилаты, стрептомицин, алкалоиды спорыньи, производные хинина Резорцин, тетрациклины, щавелевая кислота Амиодарон, фенотиазины, хинин, ртуть, осмий, серебро, соли висмута, мышьяк Висмут Фторурацил, имипрамин, метилдофа, леводопа, фенацетин, нитриты, нитраты, хром, диоксин Соединения меди Борная кислота, рифампицин, ртуть Каротин, нитразепам, тринитротолуол, азотная кислота Таллий, радий, мышьяк, гипервитаминоз А Метиленовый синий Фенол, резорцин Пикриновая кислота Анилин, нафталин, нитрофураны, фенолы, резорцин, тимол Амидопирин, дифенин, гемолизирующие яды, фенолы, фенолфталеин, ураты Рибофлавин, комплекс витаминов В Салицилаты, антикоагулянты, соли висмута 461 Окончание табл. 98 Симптом От желтой до красной Лихорадка Сердечно-сосудистая система Тахикардия Брадикардия Другие аритмии Артериальная гипотензия Артериальная гипертензия Дыхательная система Гиповентиляция Гипервентиляция ЖКТ Тошнота, рвота, понос Увеличение слюноотделения Уменьшение слюноотделения ЦНС Угнетение ЦНС и кома Стимуляция ЦНС, судороги Галлюцинации Вещество Сантонины Салицилаты, атропин Амфетамины, симпатомиметики, ксантины, кокаин, трициклические антидепрессанты β2-блокаторы, сердечные гликозиды, хинидин, антагонисты кальция Сердечные гликозиды, хинидин, трициклические антидепрессанты, кокаин Наркотические анальгетики, фенотиазины, гипотензивные средства, трициклические антидепрессанты Кокаин, амфетамины, галлюциногены Средства, угнетающие ЦНС Салицилаты, кокаин, никотин, диоксид углерода Любое токсическое вещество Инсектициды, грибы М-холиноблокаторы, Н1-блокаторы Седативные, снотворные, противосудорожные средства, наркотические анальгетики, транквилизаторы, трициклические антидепрессанты, фенотиазины, М-холиноблокаторы, гипогликемизирующие средства, спирты, ароматические углеводороды, окись углерода, свинец, ртуть, цианиды, соли лития, растворители Амфетамины, ксантины, симпатомиметики, галлюциногены (фенциклидин, мескалин), кокаин, никотин, салицилаты, алкалоиды спорыньи, камфора, свинец, стрихнин, фосфорорганические соединения, карбаматы, хлорированные инсектициды Галлюциногены, амфетамины, Н1-блокаторы, М-холиноблокаторы, кокаин, камфора, трициклические антидепрессанты, алкогольная абстиненция 2-я группа – хрононегативные яды, которые уменьшают ЧСС, вызывают артериальную гипотензию, миоз, гипергидроз, усиление перистальтики кишечника (холиномиметики, сердечные гликозиды, барбитураты, резерпин при короткой экспозиции с холинергическим эффектом; β-адреноблокаторы, хинидин и хинин, делагил – с бета-блокирующим эффектом; резерпин, октадин, клофелин, верапамил, кордарон – с симпатолитическим эффектом). 462 Важную информацию может дать изменение диаметра зрачка. Миоз вызывают М-холиномиметики – алкалоиды, пилокарпин, мускарин, антихолинэстеразные средства с М-потенцирующим эффектом – аминостигмин, ФОС, а также опиаты, сердечные гликозиды, барбитураты, резерпин и др. Суживают зрачок клофелин и его гомологи, инсектициды-карбаматы. Вызывают мидриаз адреномиметики – эфедрин, амфетамины, кокаин, предшественники катехоламинов – дофамин, леводопа, а также ингибиторы инактивирующих катехоламины ферментов (ингибиторы МАО), LSD-25. Расширяют зрачок холинолитики – атропин и аналоги, антигистаминные средства, трициклические антидепрессанты. Определенную информацию могут дать симптомы со стороны ЖКТ. Загрудинные боли характерны для ожогов пищевода, перфорации, инородных тел. Боли в подложечной области связаны с приемом салицилатов, мышьяка, железа, с грибами, алкалоидами растений (соланин), с химическими ожогами слизистой оболочки пищевода и желудка. Боль из-за усиления моторики кишечника отмечается при отравлении холинергическими ядами (мускарин, опиаты, ФОС). Повышенное слюноотделение вызывают также холинергические яды, никотин, фенциклидин. Сухость слизистых оболочек – симптом отравления антигистаминными препаратами, холинолитиками. Запор вызывают холинолитики, опиаты, седативно-гипотонические средства. Понос связан с приемом адреноблокаторов, холинергических средств, слабительных, фторурацила, тяжелых металлов, грибов, колхицина, соланина и др. У детей при отравлениях часто наблюдается гипертермия, иногда злокачественная, не поддающаяся терапии жаропонижающими средствами. Она сопровождается признаками гипердинамии кровообращения, встречается при отравлении такими препаратами, как эфедрин, кокаин, амфетамины, которые вызывают вазоконстрикцию и снижают теплоотдачу, антигистаминными препаратами, трициклическими антидепрессантами, белладонной, снижающими потоотделение, а также салицилатами, нейролептиками, увеличивающими выработку тепла. Л е ч е н и е. Общие принципы оказания помощи при острых отравлениях химической этиологии: 1. Любое подозрение на острое отравление вне зависимости от тяжести состояния является показанием для госпитализации ребенка в многопрофильную детскую больницу, которая имеет реанимационное отделение, с целью клинического обследования, определения ранга токсичности принятого препарата, идентификации яда и т.д. 2. Каждое подозрение на острое отравление химической природы является показанием (если нет противопоказаний) для проведения гастрального лава463 жа. Отсутствие клинических проявлений острого отравления не освобождает медицинского работника от мероприятий по удалению невсосавшегося яда из желудка, так как «невинное» отравление через несколько часов может оказаться угрожающим жизни состоянием. Лечение острых отравлений состоит из следующих неотложных этапов: • Первый этап включает: а) стабилизацию жизненно важных функций организма (симптоматическая поддерживающая терапия или симптоматическое лечение по поводу расстройств кровообращения, дыхания, неврологических нарушений и нарушений функции почек); б) сбор анамнеза – время принятия яда, количество (объем глотка трехлетнего ребенка приблизительно 5 мл, десятилетнего – 10 мл, подростка – 15 мл), идентификация, ранг токсичности яда (обязательно иметь на руках контейнер из-под лекарственных веществ или химикатов); в) введение антидота, если яд идентифицирован. В стационаре сообщают анамнестические сведения о проведенных мероприятиях на догоспитальном этапе (искусственная рвота, промывание желудка, введение медикаментов и др.). Для токсико-химического исследования яда пригодны любые биологические среды организма: кровь, моча, ликвор, рвотные массы, промывные воды, кал и др. • Второй этап включает следующие основные мероприятия: 1) удаление невсосавшегося яда; 2) нейтрализацию или связывание яда (антидотная терапия); 3) удаление всосавшегося яда из организма через почки, дыхательные пути и кожу; 4) продолжение симптоматической терапии, направленной на стабилизацию жизненно важных функций организма. 1. Удаление яда, не всосавшегося в кровь, включает элиминацию яда из желудочно-кишечного тракта. На уровне первичной доврачебной помощи необходимо искусственно вызвать рвоту. Она вызывается рефлекторным раздражением задней стенки глотки и корня языка, нажатием на эпигастрий или применением рвотных средств (настоя корня ипекакуаны, гипертонического раствора поваренной соли, апоморфина). В качестве рвотного средства может быть использован сироп ипекакуаны (сироп рвотного корня), действие которого проявляется в течение 30 мин. Этот способ применяют у детей старше 6 мес. Сироп ипекакуаны дают однократно в дозе 10 мл детям в возрасте 6–12 мес, 15 мл – детям от 1 года до 12 лет, 30 мл – детям старше 12 лет. Гипертонический солевой раствор хлорида натрия (1 столовая ложка на стакан по возможности теплой воды) применяют у детей старшего возраста. Раствор хлорида натрия вызывает закрытие пилоруса, предотвращая прохождение яда в кишечник, раздражает слизистую оболочку желудка, вызывая рвоту. Его пьют глотками до появле464 ния рвоты; процедуру повторяют до тех пор, пока не пойдет чистая жидкость. Необходимо помнить, что гипертонический раствор натрия хлорида может приводить к резорбтивному отравлению, если рвота не наступает. Противопоказаниями к вызыванию рвотного рефлекса являются: • коматозное состояние; • резкое ослабление рвотного рефлекса (встречается у 10 % здоровых детей); • отравление щелочами и коррозивными ядами, органическими растворителями и другими веществами, повреждающими слизистые оболочки, а также пенящимися жидкостями (повышенная опасность аспирации); • судорожный синдром; • отсутствие перистальтики кишечника; • случаи, если принятый яд может вызвать коматозное состояние, судороги или аритмию. Назначение рвотных средств или рефлекторный вызов рвоты противопоказаны при отравлении бензином, керосином, скипидаром, фенолом, сильными кислотами и щелочами и другими ядами, повреждающими слизистые оболочки, так как попадание рвотных масс, содержащих эти вещества в дыхательные пути, приводит к тяжелым повреждениям легких, что часто является непосредственной причиной гибели ребенка. Резервным средством является апоморфин в дозе 0,07–0,1 мг/кг, который действует надежнее и быстрее, чем орально принимаемые рвотные средства. Однако из-за возможного угнетения дыхательного центра и снижения АД он противопоказан детям раннего возраста. После рвоты необходимо дать выпить взвесь активированного угля: детям до 3 лет – 5 измельченных таблеток карболена в 100 мл воды; 3–7 лет – 7 измельченных таблеток карболена в 150 мл воды; детям старше 7 лет – 10 таблеток карболена на стакан воды. Спонтанная или вызванная рвота не исключает последующего промывания желудка. Оно проводится независимо от состояния больного и срока, прошедшего с момента отравления (значительные количества яда могут быть выведены из желудка и через несколько часов после проглатывания, поскольку поступление его в кишечник может задерживаться в результате атонии желудка или пилороспазма. Это происходит при отравлении фенотиазинами, антигистаминными средствами и трициклическими антидепрессантами). Для промывания у детей раннего возраста используется назогастральный зонд, у старших детей – широкий желудочный зонд диаметром 10–12 мм с дополнительными отверстиями на боковых поверхностях. Зонд обильно смазывают вазелиновым или растительным маслом; длина его должна соответствовать 465 расстоянию от кончика носа до основания мечевидного отростка плюс 10 см. Противопоказаний к промыванию желудка нет. Временно эту процедуру можно отложить при судорожном синдроме, декомпенсированной недостаточности кровообращения и дыхания до момента улучшения состояния. Промывные воды хранят для исследования, а по окончании промывания вводят антидот. Вначале необходимо отсосать только содержимое желудка, затем через зонд после проверки правильности его положения (аспирация, слуховая проба по воронке, аускультация при одновременном вдувании воздуха и т.д.) начинают вливать промывную жидкость равномерной струей без пузырьков воздуха. Важно следить, чтобы не было препятствий дыханию. Лаваж желудка проводится 0,9 % изотоническим раствором хлорида натрия (можно 2 чайные ложки соли без верха на 1 л воды). Раствор должен быть теплым (32–37 °С), что предупреждает гипотермию (особенно у детей до 3 лет) и замедляет перистальтику кишечника (препятствует перемещению яда по кишечнику). Количество промывной жидкости составляет в среднем: до 3 мес – 500 мл, от 3 мес до 1 года – 1 л, от 1 года до 5 лет – 3–5 л, старше 6 лет – 5–8 л. Однократно в желудок вводится не более 15 мл/кг жидкости. Вид жидкости для лаважа зависит от вида яда (табл. 99). Табл. 99. Жидкости для гастрального лаважа при различных видах отравлений Жидкость Перманганат калия, 1: 1000 Танин, 0,5 % раствор Гидрокарбонат натрия, 1–3 % раствор Болтушка с картофельным крахмалом или мукой Аскорбиновая, лимонная, уксусная кислоты, 1–2 % растворы Белковая вода или молочно-белковая смесь (5–6 яичных белков на 1 л) Унитиол, 10–15 мл 5 % раствора на 200–500 мл воды; соли ЭДТА Глюконат или хлорид кальция, 1–2 % раствор Десферал, 2–3 г на 300–500 мл 3 % раствора гидрокарбоната натрия Растительное масло (в первой и последней порциях) Виды отравлений Лекарственные препараты, ядовитые грибы и растения, никотин ФОС, метанол, металлы Настойка йода Калия перманганат, нашатырный спирт, щелочи Едкие жидкости, хлор, ртуть Соли тяжелых металлов Щавелевая кислота Соли железа Бензин, керосин, фенол, скипидар, хлорорганические соединения Для предупреждения электролитного дисбаланса строго контролируют соотношение введенной и выведенной жидкости. 466 Больной при промывании желудка должен лежать на животе с опущенными головой и плечами для профилактики аспирации содержимого желудка в легкие. Всегда надо иметь наготове аспирационное оборудование. При возможности должно осуществляться кардиомониторное наблюдение, так как введение желудочного зонда может вызвать вагальные рефлексы вплоть до остановки сердца. Промывают желудок до чистых промывных вод. При отравлениях ядами, прижигающими или повреждающими слизистую оболочку пищевода и желудка, промывание необходимо сделать в возможно ранние сроки (1–2 ч) из-за опасности перфорации зондом измененной слизистой оболочки. Предварительно проводят анестезию (промедол – 1 % раствор, 0,1 мл на год жизни внутримышечно или внутривенно; внутрь 1 % раствор анестезина – 1 десертная – 1 столовая ложка). В ряде случаев необходимы повторные промывания желудка с интервалами 2–3 ч. Это связано с тем, что: 1) препараты, используемые для инактивации яда в желудке, обладают лишь временным антитоксическим действием (яичный белок, танин), их надо удалить и заменить другими веществами (активированным углем, энтеросорбентом); 2) остатки яда, если он в таблетках, могут в течение 24–48 ч находиться в складках слизистой оболочки желудка, постепенно растворяясь; 3) ряд ядов (алкалоиды, наркотики, слабые основания и др.) из крови могут вновь поступать в желудок, задерживаться в нем на некоторое время и затем опять всасываться в кишечнике. Если у ребенка подавлен рвотный рефлекс или он находится в коматозном состоянии, перед зондированием желудка желательно провести интубацию трахеи. Хотя основной путь удаления яда из желудка – его промывание, однако при отравлении ягодами, грибами, таблетками целесообразно вначале вызвать у ребенка рвоту, поскольку кусочки могут не пройти через зонд. По окончании промывания желудка для сорбирования оставшегося в нем яда через зонд вводят активированный уголь. Однократная доза составляет 15–30 г (1–2 г/кг массы тела), ее разводят в 200 мл изотонического раствора хлорида натрия или сорбитола (применение последнего усиливает слабительный эффект). Перед извлечением зонд пережимают, чтобы предотвратить аспирацию! При отравлении быстро всасывающимися ядами активированный уголь следует назначать как можно раньше. Его применение особенно важно для прерывания энтерогепатической циркуляции ядов, выделяющихся с желчью и вновь всасывающихся в кишечнике (сердечные гликозиды, фенолфталеин, имизин и др.). Активированный уголь неэффективен при отравлении металлами, спиртами, углеводородами, щелочами и кислотами; его не назначают перед приемом ипекакуаны. 467 Для удаления яда из кишечника применяются слабительные (солевые слабительные противопоказаны при отравлении прижигающими ядами, гастроэнтерите, подозрении на кишечную непроходимость и желудочно-кишечные кровотечения) и очистительная клизма. В качестве слабительных средств используют сорбитол (1 г/кг для детей старше 3 лет), сульфат магния (сернокислая магнезия) или натрия сульфат (сернокислый натрий) в дозе 0,5 г/кг (15 г сухого вещества на 100 мл воды). Использование слабительных, особенно повторно, может вызвать нарушение электролитного баланса. При нахождении яда в организме более 2 ч можно поставить очистительную клизму, а затем сифонную (очистительные клизмы при острых отравлениях имеют вспомогательное значение). Для очистительной клизмы берут воду комнатной температуры. В табл. 100 представлены необходимые количества жидкости для проведения очистительных клизм у детей разного возраста. Табл. 100. Объем жидкости для проведения клизм Возраст ребенка 1–6 мес 6–12 мес 2 года –6 лет Старше 7 лет Объем воды для Объем воды для сифонной очистительной клизмы, мл клизмы, мл 30–50 500–1000 60–200 1000–1500 300 2000–5000 400–500 5000–8000 В случае ингаляционных поражений больного нужно немедленно вывести или вынести из помещения и принять меры к усилению вентиляции легких с помощью ИВЛ или другими способами. Необходимо снять с него одежду, которая может быть дополнительным источником токсического вещества, расстегнуть ворот, пояс, которые могут препятствовать свободному дыханию. При отравлении жидкостями яд может попасть на кожу и слизистые оболочки, оказаться на одежде ребенка. В таких случаях больного необходимо удалить из зараженной атмосферы, освободить от одежды, промыть кожу теплым раствором мыльной воды (не растирать). Со слизистых оболочек носоглотки и ротовой полости яд удаляют многократным промыванием носа и полосканием рта теплой водой, проводят внутриносовую новокаиновую блокаду 0,25 % раствором, ингаляцией смесью новокаина, супрастина, гидрокортизона. Конъюнктиву промывают теплой водой, затем вводят 1 % раствор новокаина или 0,5 % раствор дикаина. Кроме воды, можно использовать и более эффективные средства: при попадании ФОС – 2–3 % щелочной раствор; калия перманганата – 1–2 % растворы уксусной кислоты; фенолов и крезолов – растительное масло. 468 2. Антидотная терапия – второй компонент первой помощи при острых отравлениях. Она эффективна в раннюю токсигенную фазу при достоверном клинико-лабораторном диагнозе соответствующего вида интоксикации. Обычно используют три типа антидотов: 1) связывающие и тем самым инактивирующие яды; 2) влияющие на метаболизм токсических веществ; 3) фармакологические антагонисты яда. Противоядия для каждого токсина и группы лекарственных веществ приведены в табл. 101. При лечении отравлений препаратами, содержащими соли тяжелых металлов, применяют унитиол (0,5 мл 1 % раствора на 10 кг массы тела внутримышечно). Для лечения острых отравлений сердечными гликозидами внутривенно вводят ЭДТА (трилон Б) в дозе 70 мг/кг в 5 % растворе глюкозы (500 мл) в течение 3–4 ч. При отравлении гемическими ядами (цианиды, сероводород) и метгемоглобинообразователями (нитраты, анилин, нафталин, резерпин, сульфаниламиды и др.) используют метиленовый синий. Обычно вводят 100–500 мл 1 % раствора внутривенно. При отравлениях метгемоглобинообразователями препарат назначают в дозе 0,15 мл/кг через каждые 4 ч до исчезновения клинических признаков. При лечении отравлений железом назначают внутрь 50–100 мг десферала (Deferoxamin), разведенного в питьевой воде. Можно вводить десферал парентерально (внутримышечно – 40–90 мг/кг или внутривенно – 15 мг/кг за час). При необходимости препарат вводят повторно каждые 4 ч в той же дозе. 3. Удаление яда, поступившего в кровь. К мероприятиям этой группы относят форсированный диурез, способствующий выведению яда почками и методы экстракорпорального очищения – заменное переливание крови, гемосорбция (ГС), плазмаферез (ПФ), гемодиализ (ГД). Для форсированного диуреза используется внутривенное капельное введение гемодилюентов кратковременного действия по 100–200 мл/кг (табл. 102) на фоне введения диуретиков (лазикс 1–2 мг/кг). В состав переливаемых растворов целесообразно добавлять низкомолекулярные заменители (гемодез – 10–15 мл/кг). Объем инфузионной терапии контролируют каждый час и рассчитывают по формуле: диурез за предыдущий час + 1 мл/кг (перспирация). Необходим постоянный контроль за электролитным составом крови и КОС. В зависимости от рН целесообразно использовать щелочные растворы (натрия гидрокарбонат – 200–300 мг/кг в виде 4 % раствора) или подкисляющие препараты (кальция хлорид, аскорбиновая кислота). Если ребенок пьет, то ему на первые 12 ч назначают объем жидкости, равный суточной потребности в воде (в возрасте 1–2 года – 120 мл/кг, 4–6 лет – 100 мл/кг, 7–10 лет – 70 мл/кг, 11–14 лет – 40 мл/кг) на фоне введения диуретиков (лазикс 2 мг/кг). 469 Табл. 101. Антидотная терапия при острых отравлениях и укусах ядовитых животных Яд Антидот Доза и способ применения Ацетаминофен N-ацетилцистеин 140 мг/кг (стартовая доза) затем 70 мг/кг каждые 4 ч. Наиболее эффективно применение антидота первые 8 ч после отравления, применяется в течение 24 ч Антихолинергические вещества (атропин, атропинсодержащие грибы и растения) Физостигмин 0,02–0,05 мг/кг (0,5 мг) внутривенно медленно в течение 3 мин. При введении физостигмин может вызвать судороги или брадикардию. Разводится в 10 мл изотонического раствора хлорида натрия Ингибиторы холинАтропин эстеразы (фосфороорганические средства, грибы, содержащие мускарин) Реактиваторы холинэстеразы Метанол и этиленгли- Этанол (или коль, производные гемодиализ) фторуксусной кислоты Стартовая доза 0,05 мг/кг внутривенно, повторяется до появления симптомов атропинизации. Уменьшение саливации – один из основных симптомов достижения атропинизации 25–50 мг/кг внутримышечно Постоянная инфузия внутривенно со скоростью 0,5 г в час 1 мл/кг 95–100 % абсолютного этанола в растворе глюкозы в течение 20 мин. При уровне метанола в плазме 100 мг/дл – инфузия 10 % этанола в дозе 1,5 мл/кг в час. Оральное применение 30 % этанола не является альтернативой его внутривенному введению. Если подозревается высокий уровень метанола, не дожидаясь лабораторного исследования, немедленно начать внутривенное введение этанола 1 мэкв/кг внутривенно под контролем КОС до достижения рН 7,4–7,5 или нормализации ЭКГ Трициклические антидепрессанты и нейролептики с симптомами экстрапирамидных нарушений Железосодержащие препараты Натрия бикарбонат Метгемоглобинообразующие яды (нитраты, нитриты) Метиленовая синь 0,2 мл/кг внутривенно в виде 1 % раствора в течение 5 мин. Применяется у пациентов с выраженными симптомами отравления (цианоз кожных покровов, нарушения сознания). При уровне метгемоглобина до 15 % антидот не применяется 470 Дефероксамин (десферал) Стартовая доза 15 мг/кг в час внутривенно или 40–90 мг/кг внутримышечно. Обязательно рентгенологическое исследование органов брюшной полости с целью обнаружения препарата в ЖКТ. Оранжевое окрашивание мочи после применения антидота говорит об экскреции железа почками Окончание табл. 101 Яд Антидот Наркотики (отравление Налоксон опиатами с угнетением ЦНС и депрессией дыхания) Бензодиазепины Флумазенил (анексат) Сердечные гликозиды Укус ядовитой змеи Дигиталисантидот Поливалентная сыворотка «Антигюрза» Метгемоглобинообра- Цитохром зователи, СО, снотвор- (цитомак) ные Парацетамол Метионин Цианиды Кобальт-ЭДТА Доза и способ применения 0,8–2 мг внутривенно в 5 % растворе глюкозы, при отсутствии положительной реакции доза повторяется каждые 5 мин. Максимальная доза – 5 мг 0,2 мг внутривенно в 5 % растворе глюкозы в течение 30 с, при отсутствии эффекта через 30 с повторяется в дозе 0,3 мг. Максимальная доза – 5 мг Доза рассчитывается в зависимости от количества принятого гликозида и концентрации последнего в плазме. На 1 мг сердечных гликозидов – 80 мг антидота 1–5 лечебных доз в зависимости от степени тяжести состояния, подкожно 1–4 мл 0,25 % раствора внутримышечно или 10–20 мл внутривенно капельно медленно в 5 % растворе глюкозы 2,5 г 4 раза в день внутрь независимо от возраста 4–9 мг/кг внутривенно в виде 1,5 % раствора на 10 % растворе глюкозы Соединения тяжелых и Кальций0,2 мл/кг 10 % раствора внутривенно (от 15 до редкоземельных метал- динатриевая соль- 50 мг/кг) лов (свинец, кадмий, ЭДТА (хелатон, кобальт, уран, ртуть, тетацин-кальций) медь, цинк) 1–5 мл 5 % раствора внутривенно медленно Кальций-тринатриевая соль-ЭДТА (пентацин) Клофелин Метоклопрамид Насыщение – 0,5 мг/кг, поддержание – 0,25 мг/кг (церукал, реглон) за 4–5 ч β-блокаторы Глюкагон Насыщение – 0,15 мг/кг, поддержание – 0,05–0,1 мг/кг в час Отравление адренерАминостигмин 0,01–0,02 мг/кг, 1 мг внутримышечно в течение гическими средства7 ч (легкая степень антихолинергического синдрома); 1 мг внутривенно + 1 мг внутримышечно ми (амитриптилин, через 7 ч (средняя степень тяжести); 2 мг внутриэфедрин) венно + 2 мг внутримышечно (тяжелая степень) Гидразиновые произПиридоксин (ви- 1 г пиридоксина на 1 г гидразина (от 70 до 350 мг/кг). Этиленгликоль по 50 мг каждые 6 ч до водные (изониазид, тамин В6) устранения ацидоза грибы рода Gyrometrin) Кишечный лаваж осуществляется с помощью назогастрального зонда, введенного в двенадцатиперстную кишку, раствором полиэтиленгликоля с электролитами (NaCl – 25 ммоль/л, KCl – 10 ммоль/л, Na2SO4 – 40 ммоль/л, 40 мл/кг в час) до тех пор, пока отделяемое из прямой кишки по цвету не бу471 дет идентично вводимому раствору. При кишечном лаваже контролируется электролитный состав плазмы, КОС, показатели гемодинамики (ЧСС, ЦВД, АД, Ht). Противопоказаниями для кишечного лаважа являются кишечная непроходимость, гиповолемия, нарушения водно-электролитного баланса. Табл. 102. Объем и качественный состав внутривенно вводимой жидкости при форсированном диурезе Масса тела, кг Количество жидкости, мл/кг До 10 180–220 10–15 150–180 15–20 120–130 20–30 100–120 30 90–120 Ориентировочно должно превышать суточную потребность в 1,5 раза Качественный состав жидкостей Соотношение глюкозы и солевых растворов у детей до 1 года 3:1, с 1 года до 5 лет 2:1, старше 5 лет – 1:1 Обязательно внутривенное введение 7,5 % раствора калия хлорида по 1–1,5 мл/кг на каждые 100 мл глюкозы; 4 % раствора натрия гидрокарбоната по 200 мл/кг Гастральный диализ проводится введением через катетер в желудок перфузионной жидкости в объеме 50 мл/кг в час и удалением ее через каждые 15–20 мин шприцем Жане. Заменное переливание крови выполняется в объеме не менее 1,5 ОЦК (не более 500 мл/ч). На каждые 100 мл замененной крови вводят 2 мл 10 % раствора хлорида кальция. Гемодиализ рекомендуется использовать при отравлении ядами, которые хорошо поддаются диализу. Особенно необходимо подключение гемодиализа при развитии ОПН (при нарастании азотемии более 28,5 ммоль/л, уровне калия – 7 ммоль/л). Гемосорбция – один из эффективных методов детоксикации. Необходима неоднократная перфузия в объеме 2–3 ОЦК с интервалами между операциями не более 4–6 ч. 4. Симптоматическая терапия проводится с учетом ведущего синдрома, тактика лечения которых описана в таблице неотложной помощи. Отравления этиловым и метиловым спиртами. У детей алкогольная интоксикация встречается вследствие приема алкогольсодержащих средств внутрь случайно или с целью подражания взрослым. У младших детей тяжелая интоксикация может развиться при приеме 20–30 мл 40 % этилового спирта, у старших – 150–200 мл. Этиловый спирт хорошо всасывается из желудочно-кишечного тракта. Максимальная концентрация в крови наблюдается через 40–90 мин после приема, всасывание продолжается в течение 2–6 ч. При пустом желудке через 472 15 мин всасывается уже половина этанола. У новорожденных и детей возможны смертельные отравления при вдыхании паров (например, от компрессов, укутываний с использованием спиртовых экстрактов растений, обтираний одеколоном и др.). Элиминация этанола осуществляется преимущественно посредством окислительного распада до воды и углекислоты (90–92 %). На первом этапе окисления образуется ацетальдегид, значительно более токсичный, чем сам спирт. Метиловый спирт сам по себе менее токсичен, чем этиловый, но очень большую опасность представляет его метаболиты – муравьиная кислота и формальдегид, экскретирующиеся преимущественно через легкие. Смертельная доза метанола – 1–2 мл/кг. К л и н и ч е с к а я к а р т и н а. Клиника острого отравления этанолом определяется действием самого спирта и ацетальдегида. Этиловый спирт обладает наркотическим действием – угнетает центральную нервную систему (подобно средствам, используемым для общей анестезии). Неодновременное угнетение различных отделов ЦНС, более раннее выключение тормозной функции приводит к нарушению в поведении – психоэмоциональному возбуждению при нарушении координации движений и самоконтроля. При приеме больших доз это состояние сменяется общим угнетением ЦНС, расстройством сознания и торможением жизненно важных центров – дыхательного и сосудодвигательного. Ацетальдегид обладает выраженным токсическим действием на миокард, снижая его работоспособность. Это приводит к ослаблению силы сердечных сокращений, венозному застою. Нарушение окислительных процессов в сочетании с нарушением сердечной деятельности при тяжелом отравлении приводит к гипоксии и тканевому ацидозу, что может быть причиной нарушения обменных процессов и развития отека легких. Ацетальдегид оказывает повреждающее действие на детоксикационную функцию печени. Смертельный уровень этанола в крови у взрослых 6 %, у детей – 3–4 %. В отличие от взрослых, дети менее толерантны к этанолу и признаки угнетения ЦНС могут отмечаться при низких показателях содержания его в крови. При концентрации этанола в крови 0,1–1,0 ‰ наблюдаются симптомы легкой эйфории; при концентрации 1–2,0 ‰ начинается стадия опьянения (нарушается равновесие и координация, утрачивается самоконтроль, появляется анальгезия). Наркотическая стадия (для детей в 50 % всех случаев с летальным исходом) наступает при концентрации алкоголя 2–3 ‰. При уровне алкоголя в крови 3–5–12 ‰ развивается асфиктическая стадия – глубокая кома с арефлексией, цианозом кожи и слизистых оболочек, поверхностным дыханием, снижением АД, опасностью смертельного паралича дыхательного центра. 473 Осложнениями тяжелого отравления этиловым спиртом являются: со стороны органов дыхания – пневмонии, отек легких, аспирационный синдром; сердечно-сосудистой системы – миокардиодистрофия, аритмии, СН; нервной системы – отек мозга, судороги, интоксикационный психоз, токсическая энцефалопатия (синдром Вернике–Корсакова); органов пищеварения – токсическое поражение печени. При отравлении метиловым спиртом состояние больных значительно тяжелее в связи с выраженным ацидозом, вызываемым формальдегидом. Для отравления метиловым спиртом характерна триада симптомов: боли в животе, нарушение зрения и метаболический ацидоз. Особенностью отравления метиловым спиртом является наличие длительного латентного периода, который может достигать у взрослых 12–18 ч. Первыми признаками отравления являются слабость, тошнота, рвота, головная боль, боли в спине. Быстро, иногда внезапно, развивается слепота (боли в глазах, расстройства зрения: диплопия, снижение остроты зрения, сужение поля зрения, мидриаз, отек диска зрительного нерва). Опасность слепоты возникает уже после приема 4–15 мл; у детей соответственно меньше. Отмечается напряжение шейных мышц, гипертонус конечностей, в тяжелых случаях – кома и судороги. Тахикардия и гипертензия сменяются брадикардией и гипотензией. Н е о т л о ж н а я п о м о щ ь. Дети с острым отравлением этанолом и метиловым спиртом госпитализируются в ОИТР. Лечение должно быть направлено прежде всего на как можно более быстрое удаление яда из организма. При нарушениях витальных функций сначала проводится стабилизация состояния по общим принципам интенсивной терапии. При отравлении этанолом проводят следующие мероприятия. 1. Промывание желудка через зонд. Если больной в сознании, следует вызвать рвоту с помощью раздражения стенки глотки, не прибегать к рвотным средствам. После этого рекомендуется горячий крепкий кофе. У пациентов, находящихся в коматозном состоянии, необходимо принять меры к защите дыхательных путей (поднятый головной конец кровати, интубация трахеи). 2. Форсированный диурез (щелочной) – эффективноеть его не очень велика, так как только около 10 % принятого этанола выделяется через почки. 3. Для усиления окисления этанола внутривенно вводится 20 % раствор глюкозы (50–60 мл), аскорбиновая кислота (200–400 мг), тиамин (20–25 мг, назначение тиамина препятствует развитию алкогольной энцефалопатии на выходе из отравления). 4. При отравлении тяжелой степени проводится инфузионная терапия с целью дезинтоксикации, коррекции КОС. 5. Специфических антидотов – антагонистов этанола нет. Однако при этаноловой интоксикации показано введение налоксона 0,01 мг/кг внутривенно. 474 (Способствует более быстрому пробуждению, а также позволяет исключить или подтвердить наличие опиоидной интоксикации. Отсутствие пробуждения свидетельствует о наличии сопутствующих факторов отравления.) 6. Вводится 0,5 % раствор бемегрида – 1–2 мл на год жизни (не более 10 мл) внутривенно медленно или 10 % раствор кофеина – 0,1–0,2 мл на год жизни подкожно. 7. При резком угнетении дыхания и сердечной деятельности обеспечивают нормальное функционирование дыхания и кровообращения (санация дыхательных путей, ИВЛ и др.). Показан гемодиализ или перитонеальный диализ. Рекомендуется назначение гепатопротекторов (эссенциале), ноотропных средств (пикамилон, ноотропил), калия и магния аспарагината. При отравлении метиловым спиртом проводят те же мероприятия, что и при отравлении этанолом. Основа лечения при отравлении метанолом и этиленгликолем – антидотная терапия этанолом внутрь или парентерально. Терапия этанолом предотвращает превращение метанола и этиленгликоля в токсические метаболиты. При отравлении изопропанолом этиловая терапия не проводится. Внутривенная инфузия 10 % раствора этанола на 5–10 % растворе глюкозы по 8–10 мл/кг каждые 30–60 мин проводится для создания концентрации этанола в крови 1–1,5 г/л, далее поддерживающая доза – в среднем 1,4 мл/кг в час. Внутрь нагрузочная доза этанола – 800 мг/кг 20 % раствора, поддерживающая доза – 2–3 мл/кг в час 5 % раствора этанола. При достижении уровня метанола в плазме 100 мг/дл проводится инфузия 10 % раствора этанола в дозе 1,5 мл/кг в час. Показан ранний гемодиализ (ускоряет выведение яда в 60 раз) или перитонеальный диализ (ускоряет выведение метанола в 5–10 раз). Коррекция КОС проводится 4 % раствором гидрокарбоната натрия в дозе 2,5–4 мл/кг. Во время лечения контролируются: уровень этанола, метанола, сахара в крови, показатели КОС, электролиты плазмы. Отравление опиатами. Отравление детей наркотическими анальгетиками может быть следствием случайного приема препарата или передозировки (в том числе ятрогенной). Отравление «черными», или «грязными», препаратами (токсические добавки к опиатам, бензодиазепины, антигистаминные препараты, амфетамины, пестициды и др.) протекает более тяжело. Производные опия угнетают функцию коры, поражают продолговатый мозг (угнетение дыхания и сердечной деятельности) и промежуточный мозг (нарушение терморегуляции и угнетение болевой чувствительности). Опиаты вначале возбуждают центр блуждающего нерва (брадикардия и т.д.), возможно возбуждение рвотного центра, ядра глазодвигательного нерва (миоз без фотореакции; при тяжелой гипоксии зрачки могут расширяться). Смертельная концентрация 475 опиатов в крови равна 0,1–4 мг/л. Смертельная доза для детей раннего возраста составляет для морфина – 0,5–2 мг/кг, героина – 20 мг, кодеина – 400 мг. К л и н и ч е с к а я к а р т и н а. Классическая триада отравления – кома, миоз, угнетение дыхания. Общие симптомы – тошнота, рвота, атаксия, эйфория. Церебральные эффекты заключаются в ослаблении болевого восприятия, эйфории. Передозировка может осложняться развитием судорог и повышением внутричерепного давления. Воздействуя на ЦНС, опиаты вызывают угнетение дыхания, характеризующееся снижением альвеолярной вентиляции, отеком легких (при передозировке героина). Д и ф ф е р е н ц и а л ь н ы й д и а г н о з включает травмы ЦНС, диабетическую и печеночную комы, другие виды энцефалопатий. При отравлении опиатами в отличие от снотворных, нейролептиков и транквилизаторов отмечаются быстрое развитие комы, приступы апноэ, точечные зрачки, повышение сухожильных и периостальных рефлексов. Диагноз облегчается после внутривенного введения антидота опиатов налоксона (налорфина) в дозе 0,01 мг/кг в 5 мл 0,9 % раствора хлорида натрия, что обычно вызывает расширение зрачков, суженных опиатами. Диагноз подтверждается при обнаружении опиатов в сыворотке или моче. Н е о т л о ж н а я п о м о щ ь и л е ч е н и е включают поддержку адекватной оксигенации и циркуляции; профилактику аспирационного синдрома (положение на боку с приподнятым головным концом, воздуховод, интубация трахеи); иммобилизацию с целью предупреждения травматизации пациента в случае развития судорожного синдрома. В качестве антидота применяют введение налоксона в дозе 0,01 мг/кг, каждые 5 мин до восстановления сознания, максимальная доза 5 мг. Показаны катетеризация периферической вены и форсированный диурез с ощелачиванием крови; гемосорбция. При угнетении дыхания ребенка переводят на ИВЛ. При поступлении яда внутрь необходимо произвести повторное промывание желудка (каждые 4 ч в течение 2 сут) раствором перманганата калия (1:1000) или 0,2 % раствором танина, ввести энтеросорбенты. Промывание желудка показано и в случае отравлений, вызванных парентеральным введением яда, поскольку яд может частично выделяться слизистой оболочкой желудка. Необходимо согревать больных, так как отравление наркотическими анальгетиками сопровождается резким понижением температуры тела. Если больной в сознании, ему дают крепкий чай, кофе. Отравления летучими веществами, применяемыми в бытовой химии. Ацетон, бензин, толуол, синтетический клей и др., действуя на головной мозг, вызывают кратковременное состояние мечтательности, эйфории, помрачнения сознания, ощущение невесомости, нереальности окружающего мира, 476 различного рода галлюцинации. Повторное преднамеренное, чаще всего из любопытства, вдыхание этих веществ ведет к токсикомании (сначала психической, а затем и физической зависимости, которая иногда появляется уже после первого сеанса вдыхания). Особенностью токсикомании является быстрое разрушение ЦНС с деградацией личности. Д и а г н о з отравления при токсикомании подтверждается специфическим запахом из дыхательных путей, от одежды и рук пострадавшего, обнаружением тюбиков, флаконов из-под бытовых химикатов, целлофановых мешочков, которые используют при вдыхании токсических веществ, чтобы увеличить их концентрацию. П е р в а я п о м о щ ь заключается в увеличении эффективности газообмена. Ребенка выносят на свежий воздух, при аритмическом, поверхностном дыхании или его остановке проводят искусственное дыхание. Вводят дыхательные аналептики (при отсутствии судорог): кофеин-бензоат натрия, кордиамин или коразол в возрастной дозировке, дают вдыхать кислород в чистом виде или в смеси с углекислотой. Оказывается посиндромная неотложная помощь. Немедленно вызывают токсикологическую бригаду скорой помощи, которая доставляет ребенка в токсикологическое отделение больницы, где ему будет проведена дезинтоксикационная терапия. Последующее лечение токсикоманов осуществляют в наркологических стационарах. Отравление окисью углерода (угарным газом, СО). Чаще всего отравление угарным газом происходит во время пожаров. Дым и токсические продукты, образующиеся в процессе горения (окислы азота, окись углерода и др.), вызывают повреждение слизистой оболочки дыхательных путей. Угарный газ, попадая в кровь, соединяется с железом гемоглобина, превращая его в карбоксигемоглобин, при концентрации которого в крови более 35 г/л возникает гемическая гипоксия. Это приводит к поражению ЦНС. Элиминируется окись углерода в неизмененном виде путем выдыхания, лишь 1 % окисляется в организме до углекислоты. Период полувыведения у здорового взрослого человека – 4–5 ч, вдыхание 100 % кислорода укорачивает его до 80 мин, гипербарическая оксигенация 100 % кислородом – до 23 мин. К л и н и ч е с к а я к а р т и н а повреждающего воздействия ингаляций дыма, горячего воздуха и окиси углерода складывается из сочетания симптоматики поражения органов дыхания, дыхательной недостаточности, неврологических расстройств и зависит от концентрации карбоксигемоглобина в крови. При его содержании до 10 % у пострадавшего появляются избирательное повышение кровотока в отдельных органах, повышение порога восприятия 477 света; при уровне 16–20 % – головная боль, нарушение зрения, чиханье, кашель, упадок сил; при 20–30 % – пульсирующая головная боль, головокружение, тахикардия, подъем АД; при 30– 40 % – сильная головная боль, тошнота, рвота, возбуждение, зрительные и слуховые галлюцинации, потеря сознания, тонические и клонические судороги, начинающийся отек легких. При уровне карбоксигемоглобина 50–60 % появляется дыхание типа Чейна–Стокса, наблюдается подъем АД, гипотермия, развивается кома, отмечаются ригидность мышц конечностей, непроизвольные мочеиспускание и дефекация. Обычно лицо становится ярко-красным, имеется акроцианоз, возникает почечная недостаточность. При отсутствии лечения и повышении концентрации карбоксигемоглобина до 60–70 % наступает смерть. Причинами смерти являются отек легких и/или отек мозга. Кровь вишневого или ярко-красного цвета. Н е о т л о ж н а я п о м о щ ь. Немедленно вынести больного из задымленного помещения. Очистить полость рта и глотки от рвотных масс и слизи. Обеспечить общее согревание (теплая одежда, ванна), к голове приложить холод. Необходима эффективная оксигенотерапия (в первые минуты 100 % кислород, затем 40–60 % увлажненный кислород), лучше гипербарическая оксигенация. При выраженном бронхоспазме вводят внутримышечно изадрин с последующим внутривенным введением эуфиллина, преднизолона. При появлении признаков отека легких назначают преднизолон, в мышцы дна полости рта вводят атропин и седуксен с последующей интубацией трахеи и обеспечением ИВЛ 100 % кислородом под постоянным положительным давлением на выдохе по системе Грегори. При появлении признаков отека головного мозга (нарушение сознания, судороги) наряду с оксигенотерапией, введением преднизолона назначают мочегонные (фуросемид, лазикс, маннитол), седуксен под контролем гемодинамики, водно-электролитного баланса, КОС. При первых признаках ОПН необходим гемодиализ для предупреждения олиго-, анурии и компенсации метаболического ацидоза. Больным не назначают аналептики (вызывают судороги или рвоту), наркотики и опиаты (паралич дыхательного центра). Отравления метгемоглобинообразующими ядами. Большое количество лекарств и химических соединений содержат нитраты, которые вызывают метгемоглобинемию. К ним относятся удобрения (нитраты, нитриты), бытовые средства (нафталин, анилин и его производные, бензол), лекарственные препараты (амилнитрит, фенацетин, парацетамол, сульфаниламиды и др.). Вследствие химического превращения в самих растениях или в их плодах они превращаются в нитриты, которые обладают очень высокой токсичностью. Действие неорганических нитратов, а также органических нитратов и нитритов характеризуется преимущественно прямым расслаблением мышечных 478 волокон артериальных и венозных сосудов (опасность коллапса, церебральной гипоксии), а также прямым обратимым образованием метгемоглобина. Опасность метгемоглобинемии заключается в окислении железа гемоглобина в трехвалентное, которое не способно прочно связывать кислород. Особенно восприимчивы к отравлению дети в возраст до 3 мес из-за наличия у них фетального гемоглобина, дефицита в эритроцитах фермента глюкозо-6фосфатдегидрогеназы. У детей с ВПС синего типа персистирование фетального гемоглобина продолжается больше 3 мес, поэтому прием сульфаниламидов может вызвать у них развитие метгемоглобинемии. К л и н и ч е с к а я к а р т и н а. Симптомы отравления включают: цианоз кожных покровов, головную боль, головокружение, летаргию, депрессию ЦНС, тахипноэ, судороги, аритмии, вторичный метаболический ацидоз. Выраженность симптомов определяется уровнем метгемоглобина в крови: при уровне метгемоглобина 15–20 % цианоз отсутствует или легкий; 24–45 % – выраженный цианоз, шоколадно-коричневая слизистая оболочка губ, летаргия, головокружение, расстройство дыхания, нарушение сердечного ритма; 45–55 % – усиление явлений депрессии ЦНС; 55–70 % – кома, судороги, шок, аритмии; если уровень метгемоглобина превышает 70 %, наступает смерть в результате циркуляторного коллапса или асфиксии. Цианоз, возникший вследствие метгемоглобинемии, может не сопровождаться другими жалобами. Уровень сатурации не коррелирует с уровнем РаО2, который остается практически нормальным. Кислородотерапия не оказывает практически никакого влияния на сатурацию и степень цианоза. При приеме внутрь неорганических нитратов через 15–30 мин появляются сильные желудочно-кишечные расстройства: рвота (с кровью), понос, боли в животе. Многие метгемоглобинообразователи могут вызывать еще и гемолиз. В этом случае выявляется анемия, повышение уровня билирубина в крови. При подозрении на отравление метгемоглобинообразующими ядами у цианотичных пациентов обязательны: контроль уровня метгемоглобина, электролитного состава плазмы, КОС, насыщения крови кислородом, ЭКГмониторинг. Кровь приобретает шоколадно-коричневую окраску из-за содержания метгемоглобина (при уровне метгемоглобина более 15 %). Н е о т л о ж н а я п о м о щ ь. После приема внутрь сразу же до появления резорбтивного действия вызвать рвоту (раздражением глотки или приемом 10 % теплого раствора поваренной соли: 1 столовая ложка соли на стакан воды). После промывания желудка назначают активированный уголь (0,5– 1 г/кг, затем по показаниям). Далее, как и при ингаляции нитратов, проводится симптоматическая терапия – контроль за состоянием кровообращения и 479 устранение появившихся расстройств под контролем АД. Больному придают горизонтальное положение, нижние конечности поднимают. При необходимости проводятся инфузии кристаллоидов и норадреналина и др. Для ускорения восстановления метгемоглобина (в исключительных случаях в комбинации с оксигенотерапией 100 % увлажненным кислородом, затем 40–60 %) вводят 1 % раствор метиленовой сини (1–2 мг/кг) или 4 % раствор толуидинового синего (2–4 мг/кг в 10 % растворе глюкозы и с аскорбиновой кислотой); аскорбиновую кислоту (300–500 мг) внутривенно, позднее внутримышечно или внутрь. Метиленовая синь применяется у пациентов с клиническими признаками цианоза или при уровне метгемоглобина более 30 % (слизистая оболочка губ шоколадно-коричневая). Назначают ее в дозе 1– 2 мг/кг внутривенно в течение 2 мин. Быстрое исчезновение цианоза говорит о правильной постановке диагноза. Дополнительно такая доза вводится каждые 4 ч. Общая доза не должна превышать 7 мг/кг. Используют и другие антидоты: цитохром С (25 % раствор в ампулах по 4 мл) до 24 мл в сутки, разделив на 4 введения; витамин С (300–500 мг/кг в сутки в растворе глюкозы на 4 введения, но не более 6 г), 30 % раствор тиосульфата натрия (внутривенно 50–200 мг/кг), 5 % раствор унитиола (0,5–1 мл на 10 кг массы тела 3–4 раза в сутки внутримышечно). Наиболее эффективный способ лечения метгемоглобинемии – гипербарическая оксигенация. Показан форсированный диурез. При угнетении дыхания – интубация трахеи, ИВЛ. Широко обсуждается в медицинской литературе и заменное переливание крови. Данный метод можно применять в случаях отсутствия эффекта от метиленовой сини или прогрессирования симптомов отравления. При уровне метгемоглобина менее 15 % специфическое лечение не требуется. Если после введения антидотов и кислородотерапии эффекта нет или он недостаточен, исключают дефицит глюкозо-6-фосфатдегидрогеназы или других ферментов эритроцитов и сульфгемоглобинемию. Цианоз при сульфгемоглобинемии появляется при уровне сульфгемоглобина 2–3 % (около 5 г/л). Сульфгемоглобин (прием сульфаниламидов, фенацетина, дапсона и др.) – соединение необратимое и существует до конца жизни эритроцитов. При отсутствии клиники лечения не требуется. При наличии клинических симптомов гипоксии единственный метод терапии – заменное переливание крови, так как антидотов нет. Отравление грибами. Отравление грибами – частая патология в детском возрасте. В зависимости от избирательной токсичности алкалоидов выделяют четыре группы ядовитых грибов: с гепато- и нефротоксическим, нейротоксическим, энтеротоксическим и гемолизирующим действием. 480 Очень ядовитыми грибами, обладающими гепатотоксичным действием, являются бледная поганка, поганковидный мухомор и мухомор вонючий, строчок весенний. Токсическое их действие обусловлено содержанием циклопептидов (фаллоидин, фаллин, аманитин). Эти грибы обладают также и нейро- и энтеротоксическим действием. Латентный период при отравлении этими грибами 5–12–48 ч. Затем появляются симптомы гастроэнтерита (гастроэнтерологический период) – боли в животе, тошнота, рвота, диарея, мышечная слабость (1–2 дня). Второй (гепатопатический) период характеризуется иктеричностью кожи и слизистых оболочек, гепатомегалией, геморрагическим синдромом на фоне коагулопатии потребления. В третьем (нефрогепатоэнцефалопатическом) периоде развивается жировая дистрофия печени и почек с резким нарушениям их функций. Снижается АД, возникает острая сердечно-сосудистая недостаточность, выражена гипогликемия, появляются тетаноподобные судороги, параличи, больной впадает в ступор. П р о г н о з при отравлении этой группой грибов неблагоприятный, смертность у детей составляет 50–100 %. В группе грибов с нейрогенным действием относятся красный мухомор, пантерный мухомор, волоконница, говорушка, опенок ложный серно-желтый, рядовка тигровая (содержат мускарин и атропиноподобный алкалоид пантерин). Латентный период при отравлении этими грибами 1–2 ч. Быстро возникает гастроэнтерит со значительной потерей воды и электролитов. Грибы, содержащие мускарин, вызывают «мускариновый синдром»: быстро возникающее чувств жара, профузное потоотделение, усиление секреции слюны и слезотечение; кишечную колику, брадикардию, легкий миоз. Иногда снижается АД, развивается коллапс и отек легких. При развитии пантеринового синдрома, кроме желудочно-кишечных проявлений, возникают возбуждение, галлюцинации, судороги и типичные явления угнетения блуждающего нерва: сухие слизистые оболочки, расширенные зрачки и тахикардия. П р о г н о з относительно благоприятный. При активном лечении явления отравления проходят в течение 12–18 ч. При отравлении волнушками, строчками и сморчками (местное энтеротоксическое действие) латентный период составляет 0,2–2 ч. Затем появляются жалобы на плохое самочувствие, тошноту, рвоту, боли в животе, жидкий стул. При выраженной диарее и эксикозе возможны гипертермия, выраженная слабость, коллапс. Прогноз, как правило, благоприятный. Выздоровление наступает через 1–3 дня. Н е о т л о ж н а я п о м о щ ь при отравлении грибами. 481 1. Вызвать рвоту и промыть желудок. (Рвотные массы или первые порции промывных вод собирают.) 2. Энтеросорбция – прием большого количества активированного угля. 3. Для ускоренного удаления яда из организма наиболее эффективны начатый в ранние сроки форсированный диурез, искусственно вызванная диарея (солевое слабительное). 4. Ввести преднизолон в дозе 2 мг/кг или гидрокортизон внутривенно. 5. Интенсивная терапия определяется клиникой и включает инфузионную терапию, противосудорожные средства, коррекцию водно-электролитных нарушений. Назначают липоевую кислоту, пиридоксальфосфат и эссенциале. 6. При мускариновом синдроме – 0,1 % раствор атропина сульфата в дозе 0,1 мл на год жизни подкожно каждые 1/2–1 ч до появления симптомов умеренной атропинизации. 7. При пантериновом синдроме – пилокарпин в дозе 0,2 мг/кг или 0,1 % раствор физостигмина в дозе 0,02–0,05 мг/кг внутримышечно до исчезновения клинических проявлений. 8. При отсутствии эффекта от проведенных назначений показаны экстракорпоральные методы детоксикации (гемодиализ, гемосорбция). Отравления ядовитыми растениями. Случайное или преднамеренное употребление ядовитых растительных продуктов практически не влечет за собой угрожающих жизни осложнений, за исключением белладонны. При употреблении потенциально ядовитых растений проводится стандартное промывание желудка, при наличии симптоматики осуществляют необходимую посиндромную терапию. Отравление коррозивными ядами. Отравление коррозивными ядами (кислоты, щелочи, концентрированные растворы йода, перманганат калия, перекись водорода) представляет собой очень тяжелую группу отравлений. Отравление кислотами. Различают неорганические (азотная, серная, соляная) и органические (уксусная, щавелевая и др.) кислоты. Отравления кислотами в детском возрасте случайные, чаще средствами бытовой химии, которые их содержат. В подростковом возрасте отравления уксусной кислотой и эссенцией нередко встречаются как форма суицида. Неорганические кислоты обладают сильным местным прижигающим действием и слабым резорбтивным; органические, напротив, – наиболее выраженными резорбтивными свойствами. Степень прижигающего действия зависит от силы (степень диссоциации, концентрация), реакционной способности и растворимости кислоты в жирах. В результате осаждения белка образуется ожог (24–48 ч), закрытый струпом, который ограничивает распространение яда вглубь (нет такого проникновения вглубь, как при ожогах щелоча482 ми). Концентрированные соли растворяют кислые альбуминаты (опасность перфорации) и поглощают из тканей воду. Азотная кислота образует желтый ксантопротеин, при действии серной кислоты в результате карбонизации ткани приобретают бурый или черный цвет, при воздействии соляной, уксусной и щавелевой кислоты – белый цвет. Кислоты обладают также гемотоксическим, нефротоксическим, гепатотоксическим действием, что приводит к вторичным повреждениям органов и систем. Тяжесть отравления определяется степенью гемолиза по уровню свободного гемоглобина (легкая степень при уровне свободного гемоглобина до 5 г/л, средней тяжести – до 10 г/л, тяжелая степень – более 10 г/л). Латентная фаза – формирование грануляционной ткани – продолжается около 2 нед. Образование рубцов и стриктур – 3-я стадия, продолжается месяцами. Наибольшие повреждения локализуются в пищеводе, желудке, особенно в его пилорическом отделе. К л и н и ч е с к а я к а р т и н а. При приеме кислоты внутрь в области пораженных слизистых оболочек (в полости рта, горле, по ходу пищевода, в животе) возникают сильные боли. Появляются мучительная рвота, желудочнокишечные кровотечения, понос. Рвотные массы имеют цвет кофейной гущи. Из-за отека гортани происходит резкое сужение голосовой щели, возникают признаки затрудненного дыхания и асфиксии. Голос хриплый, может быть афония. Явления токсического шока возможны уже в первые часы после отравления, они могут стать причиной смерти ребенка. Из-за гемолиза эритроцитов развивается гемоглобинурия – моча становится красно-бурой или темнокоричневой (особенно при отравлении уксусной эссенцией). В поврежденных тканях образуются типичные струпы от химического ожога. При отравлении уксусной эссенцией характерно развитие тромбогеморрагического синдрома. С первых минут отравления развиваются ацидоз, гемолиз эритроцитов, повышается толерантность к гепарину, понижается фибринолитическая активность крови, впоследствии развивается гипокоагуляция. Особенностями отравления щавелевой кислотой является развитие на фоне коллапса тонических и клонических судорог (гипокальциемия), явлений острой почечной недостаточности. При попадании на кожу характерно полное выпадение всех функций кожи. Соматогенная фаза отравления проявляется токсической коагулопатией, токсической нефропатией вплоть до ОПН, токсическим гепатитом с развитием печеночной недостаточности (на 3–4-й день), перфорацией пищевода или желудка с развитием медиастинита или перитонита (на 7–21-й день от момента повреждения). К бактериальным осложнениям относится пневмония, сепсис. П р о г н о з при отравлении кислотами исключительно серьезный. В первые 1–2 дня смерть может наступить от асфиксии, шока, сердечно-сосудистой 483 недостаточности. Если пациент выживает, могут быть стриктуры пищевода, ХПН, хронический панкреатит и др. Н е о т л о ж н а я п о м о щ ь. Промывание желудка (как можно быстрее) после премедикации (1 % раствор промедола по 0,1 мл на год жизни; атропин – 0,1 мл на год жизни) только через зонд, смазанный растительным маслом. Средством первой помощи может служить молоко или вода с добавлением молока или яичного белка, способные нейтрализовать едкое вещество без риска возникновения тепловой реакции (рвоту не вызывать!) При отравлении щавелевой кислотой промывать желудок лучше водой с добавлением глюконата кальция (после окончания промывания в желудок вводят 10–20 мл 10 % раствора глюконата кальция). Дальнейшее лечение при отравлениях кислотами должно быть направлено на борьбу с шоком (кортикостероиды, глюкозо-солевые растворы, плазмозаменители и др.), ацидозом, профузными кровотечениями, на предотвращение почечной и печеночной недостаточности или на их устранение. При отравлениях уксусной кислотой, сопровождающихся резким ацидозом и гемолизом эритроцитов, необходимо как можно раньше ввести раствор натрия гидрокарбоната (4 % раствор в дозе 5–10 мл/кг). При отравлениях кислотами рекомендуется раннее назначение антибиотиков для профилактики вторичной инфекции. При развитии ОПН показан гемодиализ. При попадании кислот на кожу или в глаза необходимо промыть пораженные участки большим количеством воды или раствором гидрокарбоната натрия. Местное лечение включает аэрозоли и желе с местными анестетиками, антациды (алмагель в течение 2 нед и более), ингибиторы протонной помпы (омепразол не менее 4 нед), репаранты (солкосерил). С целью профилактики стриктур пищевода с первых суток назначают ГК (преднизолон по 1,5–2 мг/кг в сутки до 5 нед), в составе противошоковой терапии дозы ГК могут быть выше (при угрозе перфорации ГК противопоказаны). Показано раннее начало бужирования пищевода (под контролем эндоскопии). Отравления щелочами (едкий натрий – каустическая сода, каустик, едкая сода; едкий калий – гидрат окиси калия, поташ; окись кальция (негашеная известь); аммиак, нашатырный спирт и др.). Токсическое действие щелочей обусловлено их прижигающим, раздражающим эффектами и развитием шока. При воздействии гидроокиси щелочного металла на кожу и слизистые оболочки на первый план (иногда наряду с шоком) вначале выступают местные проявления, которые характеризуются образованием быстро прогрессирующих отеков и расплавлением пораженных тканей, распространяющихся в 484 глубину (струп рыхлый и глубокий). Понижается прочность стенок органов, увеличивается риск механического разрыва. Наиболее выраженные повреждения развиваются не в желудке, а в пищеводе, особенно в местах его сужения. Стриктуры пищевода более распространенные, чем при отравлении кислотами. Резорбтивное действие яда выражено в меньшей степени, гемолиз не характерен. К л и н и ч е с к а я к а р т и н а. При приеме внутрь раствора крепких щелочей появляются болезненное покраснение и стекловидный отек слизистых оболочек рта, глотки, пищевода, желудка, кишечника, грязно-серокоричневый налет, иногда пузыри. Ожоги слизистой оболочки полости рта предполагают наличие аналогичных поражений пищевода, хотя отсутствие ожогов в полости рта не гарантирует интактности пищевода. Слюнотечение и стридор свидетельствуют о поражении слизистой оболочки пищевода и трахеи. Подобные ожоги могут распространиться на средостение, приводя к медиастиниту и связанным с ним осложнениям. Возникают боли за грудиной и в эпигастральной области, дисфагия, иногда рвота (опасность аспирации), афония. В тяжелых случаях уже в течение первого часа развивается коллапс. Позднее возможны кровотечения, которые трудно остановить, а также перфорации пищевода и желудка. На 2–3-й день может появиться рвота с отхождением больших участков слизистой оболочки или понос с примесью крови. В дальнейшем больному угрожает аспирационная пневмония, асфиксия, отек голосовых связок, медиастинит, перитонит. Снижается резистентность к инфекционным осложнениям. Отравление аммиаком или нашатырным спиртом имеет свои особенности (резко выраженное раздражающее действие, развитие конъюнктивита, гиперсаливации, рефлекторной остановки дыхания). Д и ф ф е р е н ц и а л ь н ы й д и а г н о з. Отравление щелочами дифференцируют с отравлениями кислотами. Н е о т л о ж н а я п о м о щ ь. Промывание желудка (как можно быстрее, в сроки не более 1–2 ч от момента отравления) после премедикации (1 % раствор промедола по 0,1 мл на год жизни; атропин по 0,1 мл на год жизни) проточной водой (18–20 °С) только через зонд, смазанный растительным маслом, при условии, что на слизистых оболочках ротовой полости не образовался некроз. В случае его появления промывание желудка противопоказано из-за опасности перфорации. Наличие крови в желудке не является противопоказанием к зондовому промыванию желудка. (Промывание желудка не всегда эффективно, так как повреждение тканей происходит в течение 30 с контакта между разъедающим веществом и слизистой оболочкой пищевода и желудка.) Срочно требуется обильное питье воды или молока или «яичного молока» (2–4 сырых яйца, взбитых в 1/4 л молока). При сильных болях дают внутрь 485 0,5–1 % раствор прокаина, новокаина несколько раз мелкими глотками. В случае необходимости вводят анальгетики. Для подтверждения ожога пищевода эзофагоскопия производится в первые 1–2 дня после травмы (чем быстрее, тем лучше). Важно следить за проходимостью дыхательных путей. Проводится профилактическое и симптоматическое лечение, включающее противошоковую терапию (преднизолон – 1–2 мг/кг внутривенно или внутримышечно, плазмозаменители и др.), введение препаратов, поддерживающих кровообращение, предупреждение и своевременную диагностику осложнений (кровотечений, перфораций, инфекционных осложнений, стриктур). Показан форсированный диурез. Энтеросорбенты не вводятся, так как не сорбируют щелочи. Необходим рентгенологический контроль за состоянием пищевода и желудка. При воздействии щелочей на кожу необходимо немедленное тщательное промывание проточной водой, затем в исключительных случаях сильно разведенным раствором кислоты. При прогрессировании процесса пораженные участки лечат, как при ожогах. Следует проводить профилактику инфекционных осложнений, а также столбняка. Спустя 3 нед после ожога необходимо провести контрольную эзофагоскопию и тестирование с барием для оценки состояния воспалительной реакции и выявления раннего образования стриктур. Назначается строгий постельный режим, больного предохраняют от охлаждения. Вначале назначается только слизистая диета, в тяжелых случаях следует своевременно начать полноценное питание путем парентерального внутривенного введения необходимых смесей. Отравление фосфорорганическими веществами (ФОВ). Отравление ФОВ – отравление преимущественно инсектицидами (карбофос, хлорофос и др.) или обработанными ими продуктами, а также удобрениями (аммофос, бромофос). Токсичность их не одинакова. LD50 для карбофоса и хлорофоса составляет 150–1500 мг/кг, для бромофоса – более 1500 мг/кг. Отравление развивается при попадании этих веществ в желудок, через дыхательные пути или кожные покровы. Токсическое действие ФОВ обусловлено подавлением активности ацетилхолинэстеразы, что приводит к аккумуляции ацетилхолина, перевозбуждению М- и Н-холинорецепторов, появлению «холинергических» симптомов, включая обильное выделение слизи в дыхательных путях, мышечную слабость, изменения величины зрачков, паралич дыхания, потерю сознания и судороги. Ключом к диагнозу может быть наличие у больного чесночного запаха при дыхании. ФОВ – метаболические яды, которые вызывают тяжелую тканевую гипоксию, повреждение клеток, нарушение белкового метаболизма, что приводит к тяжелому эндотоксикозу и как исход – к полиорганной недостаточности. 486 К л и н и ч е с к а я к а р т и н а. Определяется степенью тяжести отравления. Для легкой степени характерны возбуждение, головная боль, головокружение, бледность кожных покровов, снижение остроты зрения (миоз со слабой реакцией зрачков на свет). Появляются повышенная потливость, гиперсаливация, рвота, боль в животе схваткообразного характера, учащение стула. Отравление средней степени тяжести проявляется выраженным психомоторным возбуждением (мозжечковые расстройства, гиперкинезы хореического типа, миофибрилляция мимической мускулатуры) и интоксикационным психозом (чувство панического страха, бред, галлюцинации). Повышается АД, возникает миоз (исчезает реакция зрачков на свет). Патогномоничным является нарастание гипергидроза в виде резкой гиперсаливации, пенистой мокроты изо рта и носа. Клиника тяжелой степени отравления характеризуется развитием коматозного состояния, гипо- и арефлексией, судорогами. Отмечается непроизвольное отхождение мочи и кала. Синдром гипергидроза достигает максимальной выраженности, появляется бронхорея с возможным развитием отека легких. АД снижено, брадикардия, дыхание приобретает парадоксальный характер. Отмечается стойкий миоз, который не снимается атропином и не исчезает даже в терминальном состоянии и после смерти. Регистрируется отрицательный тилт-тест (неспособность поднять голову от подушки и удержать более 3 с) – симптом, свидетельствующий об угрозе паралича дыхательной мускулатуры в сроки от 1 до 6 ч. Н е о т л о ж н а я п о м о щ ь. Антидотная терапия включает введение 0,1 % раствора атропина сульфата в дозе 0,5 мг внутривенно каждые 20–30 мин до появления симптомов атропинизации (критерии – устранение саливации, бронхореи, гипергидроза; миоз не устраняется). Далее поддерживающая атропинизация – 1/2–1/3 от интенсивной дозы с интервалом в 4 ч в течение 2–4 сут. После введения атропина (но только в первые сутки) вводится реактиватор холинэстеразы – 15 % раствор дипироксима в дозе 2–4 мг/кг внутримышечно (или внутривенно) через 1–3 ч 2–3 раза до прояснения сознания или исчезновения фасцилляций. При отсутствии эффекта от первого введения дальнейшая терапия дипироксимом не показана. Другими слабыми антидотами являются бензодиазепины (эффективны как противосудорожные средства); блокаторы кальциевых каналов (форидон – 0,3 мкг/кг в минуту до общей дозы 14 мкг/кг). Удаление невсосавшегося яда достигается промыванием желудка 3 % раствором гидрокарбоната натрия даже в поздние сроки госпитализации. Процедуру повторяют 3–4 раза в сутки. Показаны энтеросорбенты (3–4 раза в сутки), сифонные клизмы или солевые слабительные. 487 Удаление всосавшегося яда проводится с помощью форсированного диуреза, при тяжелых отравлениях ФОВ рекомендуются экстракорпоральные методы детоксикации, такие, как гемосорбция. С одежды и кожи яд удаляют раствором гидрокарбоната натрия (работать в перчатках!). Противопоказано введение сердечных гликозидов и эуфиллина. 4.3. Судорожный синдром Судороги – одно из наиболее частых неотложных состояний у детей. Это обусловлено предрасположенностью головного мозга ребенка к генерализованным реакциям и многочисленными причинами судорожного синдрома. Судорожные состояния развиваются вследствие органического поражения нервной системы или функционального расстройства нервной деятельности. Механизм возникновения судорог во многом определяется спазмом сосудов головного мозга, отеком мозговой ткани, повышением внутричерепного давления. Судороги бывают генерализованные и локальные, тонические и клонические, однократные и повторяющиеся с переходом в судорожный статус. Н е о т л о ж н а я п о м о щ ь: 1. Принять меры по предупреждению механических травм (уложить ребенка на ровную мягкую поверхность, повернуть голову набок для предупреждения аспирации слизи и рвотных масс, между зубами ввести шпатель или ложку, обернутую салфеткой или толстым слоем бинта во избежание прикусывания языка, прочно фиксировать голову ребенка, слегка придерживая туловище; вблизи не должно быть предметов, способных вызвать травму). 2. Обеспечить проходимость дыхательных путей (очистить полость рта от содержимого, произвести аспирацию слизи), провести оксигенотерапию при возможности. 3. Ввести 0,1 мл на год жизни (0,5 мг/кг массы тела) 0,5 % раствора диазепама внутривенно (при затруднении внутривенного введения диазепам можно ввести внутримышечно из расчета 0,5 мг/кг), но не более 2 мл 0,5 % раствора; при кратковременном эффекте или неполном купировании судорожного синдрома 0,5 % раствор диазепама ввести повторно через 15 мин (суммарная доза не более 15 мг). 4. При судорожном синдроме со стойким нарушением сознания ввести 1–2 мг/кг 1 % раствора фуросемида и 3–5 мг/кг преднизолона внутримышечно или внутривенно; при подозрении на гипогликемию – 2–4 мг/кг 10 % раствора глюкозы. 488 5. При гипокальциемических судорогах ввести 10 % раствор кальция глюконата (из расчета 1 мл на год жизни) внутривенно медленно после предварительного разведения его 10 % раствором глюкозы в 2 раза или 1 мл на год жизни 10 % раствора кальция глюконата внутримышечно; гипомагниемия купируется 0,1 ммоль/кг магния сульфата. 6. При гипогликемических судорогах ввести 2–4 мл/кг 10 % раствора глюкозы внутривенно струйно с последующей госпитализацией больного в эндокринологическое отделение. После купирования судорожного синдрома дети в возрасте до года, дети с судорогами неясного генеза, с фебрильными судорогами, судорогами на фоне инфекционного заболевания госпитализируются в ОИТР или соматическое отделение. Ребенка можно оставить дома при условии купирования судорог и подтвержденном диагнозе эпилепсии или другого хронического органического поражения ЦНС. 4.4. Гипертермический синдром Гипертермический синдром – патологический вариант лихорадки, при котором отмечается быстрое и неадекватное повышение температуры тела до высоких цифр (39,0–39,5 °С и выше), сопровождающееся нарушением микроциркуляции, метаболическими расстройствами и прогрессивно нарастающей дисфункцией жизненно важных органов и систем. Клинически выделяют два типа гипертермии: • благоприятный – «розовая» гипертермия – с розовой окраской кожных покровов; • неблагоприятный – «бледная» гипертермия – с бледной окраской кожных покровов в результате нарушения микроциркуляции. В группу риска по развитию осложнений при лихорадочных реакциях должны быть включены дети: в возрасте до 2 мес жизни при температуре тела выше 38 °С; с фебрильными судорогами в анамнезе; заболеваниями ЦНС; хронической патологией органов кровообращения; наследственными метаболическими заболеваниями. Показаниями для начала лечения лихорадки являются: температура тела выше 38,5 °С; температура тела до 38 °С у детей с фебрильными судорогами в анамнезе, врожденными пороками сердца, перинатальными поражениями ЦНС и их последствиями, эпилептическим синдромом, лихорадка у детей, субъективно плохо переносящих лихорадку, и младенцев первых 6 мес жизни. 489 Н е о т л о ж н а я п о м о щ ь. При «розовой» гипертермии: • дать внутрь парацетамол, 10–15 мг/кг на прием, или ибупрофен, 5–10 мг/кг на прием; при отсутствии эффекта повторно ввести препарат через 20–30 мин. • обеспечить физическое охлаждение (после нейровегетативной блокады – дипразин в разовой дозе 0,25 мг/кг (0,01 мл/кг 2,5% раствора ) или в сочетании с дроперидолом (0,05–0,1 мл/кг 1% раствора внутримышечно): обтирание губкой, смоченной теплой на ощупь водой (30–32 °С) в течение 2–3 мин; обтирание проводить сразу после дачи жаропонижающих средств (эффект от одного обтирания длится не более 30 мин); • при отсутствии эффекта от жаропонижающих препаратов внутрь или при наличии обстоятельств, затрудняющих их прием, ввести 50 % раствор метамизола вместе с 1 % раствором дифенгидрамина из расчета 0,1 мл на год жизни; • при злокачественной гипертермии эффективно назначение ГК (преднизолон – 5–10 мг/кг внутривенно болюсом), иногда в сочетании с нейролептиками (аминазин, дроперидол и др.) ГОМК. При «бледной» гипертермии: • ввести спазмолитики (2 % раствор дротаверина – 0,1–0,2 мл на год жизни или 2% раствор папаверина – 0,15–0,2 мл на год жизни); • ввести 50 % раствор метамизола вместе с 1 % раствором дифенгидрамина и 2 % раствором дротаверина из расчета 0,1 мл на год жизни; • после перехода «бледной» гипертермии в «розовую» обеспечить физическое охлаждение. Основные опасности и осложнения при «бледной» гипертермии – фебрильные судороги. Показания к госпитализации определяются основным заболеванием, наличием фебрильных судорог, «устойчивостью» лихорадки к проводимым мероприятиям, наличием лихорадки неясного генеза. 4.5. Острая сердечная недостаточность Под острой сердечной недостаточностью (ОСН) понимают острую недостаточность кровообращения, обусловленную неэффективностью функции сердца как насоса, что приводит к снижению минутного оттока крови или к неспособности перекачать весь венозный приток за единицу времени. Клинически ОСН проявляется синдромом малого сердечного выброса в виде артериальной гипотензии и признаков централизации кровообращения или застойной сердечной недостаточностью с венозной перегрузкой малого или большого круга кровообращения. 490 Терапия ОСН включает регулировку преднагрузки, улучшение инотропной функции миокарда, снижение постнагрузки. Острая левожелудочковая недостаточность (ОЛЖН) может протекать в виде предотека легких (сердечная астма) и отека легких из-за гипертензии в малом круге кровообращения и застоя крови в легких. Н е о т л о ж н а я п о м о щ ь: • придать больному возвышенное положение, полусидя с опущенными ногами; • обеспечить проходимость верхних дыхательных путей и оксигенотерапию в течение 15 мин увлажненным 100 % кислородом, пропущенным через 30 % этиловый спирт для уменьшения пенообразования; • при нерезко выраженном застое в легких, высоком или нормальном АД назначают: а) глицерил тринитрат по 1 таблетке сублингвально (детям старше 12 лет); б) 1 % раствор фуросемида из расчета 0,1–0,2 мл/кг (1–2 мг/кг) внутримышечно или внутривенно струйно, при отсутствии эффекта через 15–20 мин можно повторить введение препаратов; в) 0,5 % раствор диазепама из расчета 0,02–0,05 мл/кг (0,1–0,3 мг/кг) внутримышечно (или внутривенно струйно), или 2 % раствор тримеперидина, или 1 % раствор морфина – 0,1 мл на год жизни внутримышечно (детям старше 2 лет при отсутствии симптомов угнетения дыхания); • при снижении АД ввести раствор преднизолона из расчета 2–3 мг/кг внутривенно струйно или внутримышечно; • при нарастающей клинике отека легких в зависимости от уровня АД проводить дифференцированную кардиотоническую терапию; • при пониженном АД и гипокинетическом варианте миокардиальной недостаточности: а) ввести допамин в дозе 3–6 мкг/кг в минуту внутривенно титрованно или добутамин в дозе 2,5–8 мкг/кг в минуту внутривенно титрованно; б) ввести по стабилизации гемодинамики по показаниям сердечные гликозиды быстрого действия: 0,025 % раствор строфантина из расчета 0,03 мг/кг массы для детей до 3 лет и 0,02–0,01 мг/кг массы детям старше 3 лет; • при повышенном АД и гиперкинетическом варианте миокардиальной недостаточности: а) ввести глицерил тринитрат или изосорбид динитрат в дозе 2–5 мкг/кг внутривенно; б) ввести 0,25 % раствор дроперидола в дозе 0,1 мл/кг внутривенно или внутримышечно; 491 в) ввести 2,5 % раствор гексаметония бензосульфоната из расчета детям 1–3 лет 1–3 мг/кг, старше 3 лет – 0,5–1 мг/кг (применяется по показаниям и однократно, допустимо снижение АД не более чем на 40 % от исходного уровня); • при угрозе остановки сердца и дыхания показано проведение интубации трахеи и перевод на ИВЛ. Больные нуждаются в срочной госпитализации в отделение интенсивной терапии и реанимации, транспортировка осуществляется в положении полусидя на фоне продолжающейся оксигенотерапии. Острая правожелудочковая недостаточность (ОПЖН) – патологическое состояние, обусловленное снижением пропульсивной способности правых отделов сердца, приводящее к перераспределению объема циркулирующей крови преимущественно в большом круге кровообращения. К ОПЖН приводят: кардиальная патология (стеноз легочной артерии, недостаточность клапана легочной артерии, атрезия трехстворчатого клапана, перикардиты), тяжелые бронхолегочные заболевания с развитием легочного сердца (муковисцидоз, диффузный интерстициальный легочный фиброз), острая дыхательная недостаточность (приступ БА, синдром дыхательных расстройств, гидроторакс) и их сочетание. К л и н и ч е с к а я к а р т и н а. У ребенка внезапно появляется удушье, стеснение за грудиной, боли в сердце, слабость, быстро нарастает цианоз, кожа покрывается холодным потом. Набухают шейные вены, увеличивается печень, при пальпации печень резко болезненна. При надавливании на печень усиливается набухание шейных вен (симптом Плеша). Значительно расширяются границы сердца вправо, тоны становятся глухими, появляется резко выраженная тахикардия, снижается АД. Н е о т л о ж н а я п о м о щ ь: • придать больному положение с приподнятым изголовьем; • обеспечить свободную проходимость верхних дыхательных путей и кислородотерапию; • ввести внутривенно или внутримышечно 2 % раствор лазикса в дозе 2–4 мг/кг; • ввести 3 % раствор преднизолона в дозе 2–3 мг/кг; • ввести 1 % раствор промедола в дозе 0,1 мл на год жизни; • ввести эуфиллин – 5–7 мг/кг внутривенно; • перорально – блокаторы кальциевых каналов (нифедипин – 10–20 мг под язык). 492 4.6. Острая сосудистая недостаточность Острая сосудистая недостаточность – патологическое состояние, характеризующееся изменением адекватного состояния между объемом сосудистого русла и объемом циркулирующей крови. Выделяют две формы острой сосудистой недостаточности – обморок и коллапс. Обморок (синкопальное состояние) – внезапная кратковременная потеря сознания с утратой мышечного тонуса вследствие временных нарушений мозгового кровообращения. Наиболее частые причины обмороков у детей: а) синкопе вследствие нарушения нервной регуляции сосудов (вазовагальные, ортостатические, синокаротидные, ситуационные); б) кардиогенные синкопе (при брадиаритмиях, атриовентрикулярной блокаде II–III степени с приступами Морганьи–Адамса–Стокса, синдроме слабости синусового узла, тахиаритмиях); в) гипогликемические синкопе; г) цереброваскулярные синкопе и некоторые другие. Н е о т л о ж н а я п о м о щ ь: • уложить ребенка горизонтально, придав нижним конечностям возвышенное положение; • обеспечить свободную проходимость верхних дыхательных путей и доступ свежего воздуха, оксигенотерапию; • освободить от стесняющей одежды шею и грудь, голову повернуть набок; • провести рефлекторную стимуляцию: вдыхание паров нашатырного спирта, протереть лицо, грудь прохладной водой; • проводить контроль АД (если есть возможность снять ЭКГ), при выраженной артериальной гипотензии ввести 1 % раствор фенилэфрина из расчета 0,1 мл на год жизни внутримышечно или внутривенно; • при обмороках с замедлением сердечной деятельности ввести 0,1 % раствор атропина из расчета 0,01 мл/кг (или 0,1 мл на год жизни) внутривенно струйно, по показаниям проводить ИВЛ и ЗМС; • при затянувшемся обмороке ввести 10 % раствор кофеина из расчета 0,1 мл на год жизни подкожно (не более 1 мл); • при гипогликемическом состоянии ввести 20 % раствор глюкозы в дозе 2 мл/кг внутривенно струйно. Если больной не приходит в сознание, необходимо исключить ЧМТ (если имело место падение). После восстановления сознания нельзя сразу же усаживать ребенка (угроза рецидива обморока). 493 При длительной слабости, артериальной гипотензии необходима госпитализация в стационар для установления причины обморока (кардиальная патология, внутреннее кровотечение, гипогликемия, анемия). Коллапс – угрожающая жизни острая сосудистая недостаточность, характеризующаяся резким снижением сосудистого тонуса, уменьшением объема циркулирующей крови, признаками гипоксии мозга и угнетением жизненно важных функций. Основные причины коллапса у детей: тяжелое течение острой инфекционной патологии (кишечная инфекция, грипп, пневмония, пиелонефрит и др.); ортостатический и эмоциональный коллапс у детей пубертатного возраста; острая надпочечниковая недостаточность; острая кровопотеря; тяжелая травма. Принято условно выделять три варианта коллапса: симпатотонический, ваготонический, паралитический. Н е о т л о ж н а я п о м о щ ь: • уложить ребенка горизонтально на спину со слегка запрокинутой головой, обеспечить приток свежего воздуха; • обеспечить свободную проходимость верхних дыхательных путей. Далее оказание неотложной помощи зависит от варианта коллапса: При явлениях симпатотонического коллапса: • ввести 2 % раствор папаверина в дозе 0,1 мл на год жизни или дротаверин в дозе 0,1 мл на год жизни внутримышечно или внутривенно; • при нейротоксикозе, острой надпочечниковой недостаточности – гидрокортизон в разовой дозе 4 мг/кг или преднизолон в дозе 3–5 мг/кг. При явлениях ваготонического и паралитического коллапса: • обеспечить доступ к периферической вене; • ввести декстран / натрия хлорид или 0,9 % раствор натрия хлорида из расчета 10–20 мл/кг массы внутривенно; одновременно ввести глюкокортикоиды: преднизолон – 5–10 мг/кг массы внутривенно, или дексаметазон – 0,3–0,6 мг/кг внутривенно, или гидрокортизон – 10–20 мг/кг внутривенно. При некупирующейся артериальной гипотензии: • повторно ввести внутривенно капельно 0,9 % раствор натрия хлорида в объеме 10 мл/кг в сочетании с декстраном / натрия хлоридом в объеме 10 мл/кг под контролем ЧСС и АД; ввести 1 % раствор фенилэфрина – 0,1 мл на год жизни внутривенно • струйно медленно или 0,2 % раствор норэпинефрина – 0,1 мл на год жизни внутривенно капельно на 0,9 % растворе натрия хлорида со скоростью 10–20 капель в минуту под контролем АД. 494 При отсутствии эффекта от проводимых мероприятий – внутривенное титрование допамина в дозе 8–10 мкг/кг в минуту под контролем ЧСС и АД. По показаниям – проведение СЛР. После оказания неотложных мероприятий больной госпитализируется в реанимационное отделение. 4.7. Кардиогенный шок Кардиогенный шок – клинический синдром, характеризующийся прогрессивным снижением сердечного выброса, генерализованным нарушением кровообращения, микроциркуляции, гемостаза, угнетением жизненно важных функций организма. Н е о т л о ж н а я п о м о щ ь: • обеспечить свободную проходимость верхних дыхательных путей и оксигенотерапию; по показаниям перевести больного на ИВЛ; • устранить по возможности основную причину шока (нарушение сердечного ритма, перикардиальную тампонаду, напряженный пневмоторакс и др.); • при падении артериального давления ввести внутривенно капельно допамин – 5–8 мкг/кг в минуту или добутамин – 5 мкг/кг в минуту в 0,9 % растворе натрия хлорида; • ввести внутривенно преднизолон из расчета 3–5 мг/кг; • ввести при наличии болевого синдрома 0,005 % раствор фентанила в дозе 0,01 мг/кг, или 1 % раствор тримеперидина в дозе 0,1 мл на год жизни внутримышечно (детям первых двух лет жизни – 50 % раствор метамизола в дозе 0,1–0,2 мл на год жизни внутривенно или внутримышечно или трамадол – 1–2 мг/кг внутримышечно); • ввести при наличии психомоторного возбуждения 0,5 % раствор диазепама из расчета 0,1–0,3 мг/кг внутривенно. 4.8. Гипертонический криз Гипертонический криз – внезапное повышение АД (систолического и/или диастолического) выше 95–99-й центили для конкретного возраста ребенка, сопровождающееся клиническими симптомами нарушения функции жизненно важных органов и/или нейровегетативных реакций, требующее немедленного его снижения (не обязательно до нормальных значений). Немедленной коррекции АД у детей требуют следующие состояния: значительное повышение АД – выше 99-й центили; появление угрожающих жиз495 ни симптомов и состояний – гипертонической энцефалопатии, отека мозга; геморрагического или ишемического инсульта; субарахноидального кровоизлияния; левожелудочковой недостаточности; отека легких; инфаркта миокарда; острой почечной недостаточности. Не рекомендуется быстро снижать АД, если есть указание на стойкую артериальную гипертензию в анамнезе. Безопасным считается снижение АД на 30 % от исходного уровня. Н е о т л о ж н а я п о м о щ ь: • уложить больного с приподнятым головным концом; обеспечить проходимость верхних дыхательных путей и оксигенотерапию при возможности; • дать сублингвально или внутрь нифедипин в дозе 0,25–0,5 мг/кг или каптоприл в дозе 0,1–0,2 мг/кг либо ввести 0,01 % раствор клонидина в дозе 0,3–0,5–1 мл в зависимости от возраста внутримышечно (или внутривенно) на 0,9 % растворе натрия хлорида медленно в течение 5–7 мин под контролем АД; • при возбуждении и выраженной нейровегетативной симптоматике ввести 0,5 % раствор диазепама в дозе 0,1 мл/кг внутримышечно; при симптомах внутричерепной гипертензии (головная боль, рвота) вве• сти 1 % раствор фуросемида в дозе 0,1–0,2 мл/кг (1–3 мг/кг) внутримышечно или внутривенно; • в качестве вспомогательного средства по показаниям ввести 1 % раствор бендазола из расчета 0,1–0,2 мл на год жизни внутримышечно или внутривенно; • ввести по показаниям (развитие ОСН) 2,5 % раствор гексаметония из расчета детям 1–3 лет в дозе 1–3 мг/кг, старше 3 лет – 0,5–1 мг/кг (применяется по показаниям и однократно, допустимо снижение АД не более чем на 40 % от исходного уровня). После оказания неотложной помощи показана госпитализация в реанимационное отделение или палату интенсивной терапии. 4.9. Вегетососудистые кризы Вегетососудистые кризы (ВСК) – психовегетативные синдромы, возникающие в результате функциональных и морфологических повреждений глубинных структур головного мозга и проявляющиеся разнообразными вегетоневротическими и эндокринно-метаболическими симптомами. Чаще вегетососудистые кризы наблюдаются у детей в препубертатном и пубертатном возрасте. Различают следующие формы вегетососудистых кризов: симпато496 адреналовый, ваготонический (вагоинсулярный), истероподобный (обморочнотетанический), мигренеподобный и смешанный. Симпатоадреналовый криз – внезапное повышение тонуса симпатического отдела ВНС. При развитии криза у ребенка появляется возбуждение, двигательное беспокойство, чувство страха и тревоги, головная боль, гипертермия, кардиалгия, резкая тахикардия, полиурия. Повышается АД, появляется сухость во рту, похолодание конечностей, возникает нарушение зрения, звон в ушах, онемение губ, языка. Вагоинсулярный криз – внезапное повышение тонуса парасимпатического отдела ВНС у детей с вегетососудистой дистонией. Более типичен для детей младшего возраста. Во время криза внезапно возникают слабость, потливость, гипотермия, боли в животе, головная боль, брадикардия, гипотензия. Приступ может закончиться обмороком. Истероподобный (обморочно-тетанический) криз – разновидность истерического приступа. Для него характерны возбуждение, тахикардия, тремор, локальные судороги, повышение АД. Может развиться также генерализованная тетания. Смешанный криз характеризуется сочетанием приведенных выше симптомов. Н е о т л о ж н а я п о м о щ ь. При симпатоадреналовом кризе: • успокоить больного, уложить в постель, обеспечить доступ свежего воздуха; • дать внутрь настойку валерианы или боярышника, корвалол – 1 капля на год жизни; при выраженном беспокойстве – 0,5 % раствор диазепама в дозе 0,05 – 0,1 мг/кг внутримышечно или внутривенно; • ввести 50 % раствор метамизола в дозе 0,1 мл на год жизни внутримышечно; • β-адреноблокаторы (обзидан по 1 мг/кг) внутрь или внутримышечно. При ваготоническом кризе: • уложить больного, согреть, обеспечить доступ свежего воздуха; • дать внутрь настойку элеутерококка, женьшеня или заманихи (1 капля на год жизни); • ввести 10 % раствор кофеина в дозе 0,1 мл на год жизни подкожно; • при выраженной брадикардии или длительно некупирующемся кризе ввести 0,1 % раствор атропина в дозе 0,1 мл на год жизни внутримышечно или внутривенно (не более 1 мг). При истероподобном кризе или «судорожной готовности»: • успокоить ребенка, уложить в постель; 497 • ввести 0,5 % раствор диазепама в дозе 0,1 мг/кг внутримышечно или внутривенно; при неполном купировании судорог – 20 % раствор натрия оксибутирата – 50–100 мг/кг внутривенно. При мигренеподобном кризе: • обеспечить больному покой и нахождение в темной комнате; • при рвоте ввести 0,5 % раствор метоклопрамида из расчета 0,05 мг/кг массы тела (не более 1 мл) внутримышечно; ввести диклофенак-натрий в дозе 1,5–2 мл внутримышечно (1 мг/кг); • • ввести 1 % раствор фуросемида из расчета 1–2 мг/кг внутримышечно или внутривенно; • при затянувшемся тяжелом приступе ввести 0,5 % раствор диазепама в дозе 1,5–2 мл внутримышечно; преднизолон – 15–30 мг внутримышечно. При приступе продолжительностью более суток показана госпитализация в неврологическое отделение. 4.10. Острые аллергические реакции Острые аллергические реакции, требующие экстренной помощи, делят на две группы: локализованные (крапивница, отек Квинке, многоформная экссудативная эритема), генерализованные (анафилактический шок и токсикоаллергические дерматиты) и респираторные (бронхиальная астма). Наиболее часто аллергические реакции бывают вызваны лекарственными препаратами, белковыми кровезаменителями, вакцинами. Нередко причинами являются пищевые продукты (рыба, яйца, коровье молоко), возможна реакция на яд жалящих насекомых. Крапивница. Клинически характеризуется появлением на коже волдырей различных размеров (иногда до сливы), окруженных зоной гиперемии, возвышающихся над уровнем кожи, иногда сопровождающихся отеком. Обычно возникает жжение и сильный зуд. Иногда появлению крапивницы предшествуют и затем сопутствуют слабость, головная боль, озноб, артралгия, боль в животе. Пигментная крапивница (хроническая пролиферация мастоцитов) развивается обычно в раннем возрасте, элементы сыпи, часто с пузырями, возникают в ответ на трение кожи, перегрев; в 50 % случаев заболевание проходит в подростковом возрасте. Отек Квинке – острый ограниченный отек кожи и подкожной клетчатки – вариант крапивницы. Возникает самостоятельно или в сочетании с крапивницей. Отек Квинке может развиться не только при приеме аллергена внутрь (пищевые аллергены, прием лекарств), но и как реакция на запах (рыба, мед 498 и т.д.). При отеке Квинке в процесс вовлекаются не только кожа, но и подкожная клетчатка с локализацией на лице (веки, губы, нос), ушах, языке, кистях, стопах, половых органах. При отеке гортани отмечаются осиплость голоса, лающий кашель, инспираторная одышка, может развиться асфиксия. Многоформная экссудативная эритема характеризуется появлением полиморфной кожной сыпи в виде эритемы и папул со слегка возвышающимися эритематозными ободками. Высыпания располагаются симметрично, чаще на туловище, тыльной поверхности кистей, предплечьях, голенях, шее, лице. Нередко поражаются слизистые оболочки полости рта, пищевода, желудка, кишечника, половых органов с образованием эрозий, язв. При тяжелом течении образуются пузыри с обнаженными эрозиями, которые покрываются геморрагическими корками. Н е о т л о ж н а я п о м о щ ь при локализованных реакциях: • обеспечить прекращение дальнейшего поступления аллергена в организм: а) при поступлении через рот в сроки до 2 ч – промыть желудок, дать внутрь 5–10 таблеток (по 0,5 г) активированного угля; б) при крапивнице вследствие ужаления или инъекции лекарственного средства на конечность проксимальнее места ужаления или введения препарата наложить жгут на 25 мин (каждые 10 мин его ослаблять на 1–2 мин); в) к месту инъекции или ужаления приложить холод (при наличии) на 15 мин; • ввести один из антигистаминных препаратов: 2 % раствор хлоропирамина внутримышечно из расчета детям до года 0,1–0,25 мл, 1 года – 4 лет – 0,3 мл, 5–9 лет – 0,4–0,5 мл, 10–14 лет – 0,75–1 мл; при генерализованной крапивнице, отеке в области головы и шеи, стенозе гортани хлоропирамин ввести в той же дозе внутривенно медленно на 0,9 % растворе натрия хлорида; • при отеке Квинке ввести лазикс (1–3 мг/кг внутривенно); • ввести глюкокортикоиды (при генерализованной крапивнице, отеке Квинке, многоформной экссудативной эритеме): преднизолон внутривенно на 10–20 мл 0,9 % раствора натрия хлорида или внутримышечно из расчета 1–2 мг/кг массы тела. При генерализованной крапивнице, отеке Квинке, многоформной экссудативной эритеме больной госпитализируется. Анафилактический шок (АШ). Чаще всего возникает при лекарственной аллергии, реже при введении вакцин и других биопрепаратов, укусах насекомых. Возможность шока при парентеральном введении биопрепаратов тре499 бует сбора анамнеза. Чужеродные сыворотки вводят обязательно по методу Безредки. АШ обычно развивается бурно, через несколько минут после воздействия аллергена (при энтеральном введении – в течение часа). После короткого продромального периода (дискомфорт, затруднение дыхания, полиморфные аллергические сыпи) остро развиваются беспокойство, слабость, клиника острой сосудистой недостаточности (артериальная гипотензия, тахикардия, нитевидный пульс). Появляются боли в животе, озноб, зуд, обструкция дыхательных путей. Нередко присоединяются нарушения сознания, судороги. Вследствие коронарной недостаточности может развиться стенокардия с типичными загрудинными болями. Тяжесть шока варьирует. Своевременность и адекватность первой помощи определяют исход АШ. Н е о т л о ж н а я п о м о щ ь: • уложить ребенка на твердую поверхность на спину (при рвоте – на бок), придав ногам приподнятое положение; • прекратить дальнейшее поступление предполагаемого причинного агента в организм: а) при анафилаксии вследствие ужаления или инъекции лекарственного средства на конечность проксимальнее места ужаления или введения препарата наложить жгут на 25 мин (каждые 10 мин его ослаблять на 1–2 мин); б) к месту инъекции или ужаления приложить холод на 15 мин (при наличии); • обеспечить венозный доступ (венопункция, катетеризация), наладить внутривенно инфузию растворов электролитов (0,9 % раствор натрия хлорида, растворы электролитов в дозе 8–10 (до 15) мл/кг в час; • устранить острую дыхательную недостаточность: а) обеспечить проходимость дыхательных путей: при отеке гортани – ингаляция 0,18 % раствора эпинефрина (0,1–0,3 мл на ингаляцию) в 2–3 мл 0,9 % раствора натрия хлорида через небулайзер; при бронхоспазме – сальбутамол или фенотерол из дозирующего аэрозольного баллончика – 1–2 ингаляционные дозы разово до 3 раз в течение первого часа; б) кислородотерапия любым доступным методом; • ввести глюкокортикоиды: преднизолон внутривенно медленно (в течение 3 мин) в разовой дозе 2–4 мг/кг, при отсутствии венозного доступа – внутримышечно в той же дозе; • ввести антигистаминные препараты: внутривенно (или внутримышечно) 2 % раствор хлоропирамина из расчета детям до года 0,1–0,25 мл, 1 года – 4 лет – 0,3 мл, 5–9 лет – 0,4–0,5 мл, 10–14 лет – 0,75–1 мл; 500 • при остановке дыхания, отсутствии эффекта от повторного введения эпинефрина и сальбутамола (фенотерола) на фоне непрерывной кислородотерапии и сохранении артериальной гипотензии в течение 1 ч и более от начала оказания неотложной помощи, некупирующемся отеке гортани – интубировать трахею и перевести ребенка на искусственную вентиляцию легких. После устранения непосредственной угрозы жизни и купирования основных синдромов шока больного обязательно госпитализируют в отделение или палату интенсивной терапии. 4.11. Электротравма Дети чаще подвергаются воздействию электрического тока с напряжением 110–220 В и частотой 50 Гц при соприкосновении с осветительной сетью. Наиболее опасны верхние петли тока: рука–рука, рука–голова или ножная петля: две руки – две ноги. Переменный ток более опасен, чем постоянный, отчасти из-за его способности вызывать судорожные мышечные сокращения, что мешает пострадавшему освободиться от контакта с источником электрического тока. Судороги обычно сопровождаются повышенным потоотделением, что уменьшает сопротивление кожи и увеличивает интенсивность прохождения электрического тока через тело. При продолжительном воздействии электрического тока наблюдаются фибрилляция желудочков, асфиксия (сочетание спазма дыхательных мышц и ларингоспазма), шок (тоническое сокращение мышц скелета и сосудов вызывает сильный болевой синдром), кома (нарушение мозгового кровотока за счет спазма гладких мышц сосудов). В местах входа и выхода тока развивается отек тканей, образуются знаки тока (раны, кровоизлияния, размозжение и обугливание тканей). При поражении током высокого напряжения (более 1000 В) остановка сердца и дыхания являются, вероятно, следствием повреждения жизненно важных центров в продолговатом мозге. Ток высокого напряжения вызывает тяжелые термические повреждения тканей. Удар молнией по механизму близок к электротравме, но при этом поражается большая поверхность кожи (до 50 % площади тела), тяжесть состояния усугубляется ожоговым шоком, синдромом размозжения тканей, миоглобинурией. Н е о т л о ж н а я п о м о щ ь. Немедленно прекращают воздействие на больного электрического тока с помощью деревянной палки. Оказывающий помощь при этом должен быть хорошо изолирован (резиновые сапоги, пер501 чатки). Последующие действия врача зависят от степени тяжести состояния пострадавшего. Если ребенок в сознании, но заторможен или возбужден, у него отмечается бледность кожных покровов, одышка, тахикардия, может быть болевой синдром, назначают седативную терапию (седуксен, реланиум внутримышечно), теплый чай, настойку валерианы (1 капля на год жизни), анальгин (0,025 г на год жизни). Пострадавшего направляют в хирургическое отделение, если у него ожог более 0,5 % поверхности тела или электротравма сопровождается обугливанием. Если пострадавший не дышит самостоятельно, немедленно начинают искусственную вентиляцию легких «рот в рот», «рот в нос». Обычно самостоятельное дыхание у выживших после поражения электрическим током восстанавливается в течение получаса. Для возобновления спонтанного дыхания в полном объеме после периодов его остановки искусственную вентиляцию следует продолжать по меньшей мере в течение 4 ч. Ларингоспазм, возникший под влиянием электротравмы, трудно поддается терапии. Одним из надежных средств для его снятия является введение миорелаксанта дитилина (2 % раствор по 2 мг/кг внутривенно) на фоне внутривенного наркоза ГОМК – 50–75 мг/кг с последующей эндотрахеальной интубацией и ИВЛ с дачей кислорода. При артериальной гипотензии вводят наркотические анальгетики (омнопон – 1 % раствор 0,1 мл на год жизни внутримышечно) и сразу же начинают внутривенную инфузию коллоидных кровезаменителей (желатиноль, реополиглюкин по 10 мл/кг). При неэффективности назначают адреномиметики (0,5 % раствор допамина в дозе 5–10 мкг/кг в минуту) под контролем ЧСС и АД . Если у пострадавшего имеет место остановка сердца и дыхания, необходимо выполнить искусственную вентиляцию легких и закрытый массаж сердца. Асистолия у лиц, пораженных молнией, реагирует на удар рукой по грудной клетке или исчезает самопроизвольно в течение нескольких минут при проведении ЗМС и ИВЛ. Для восстановления сердечной деятельности у пострадавших от тока низкого напряжения необходима дефибрилляция. Терапия гиповолемического шока и ацидоза проводится под контролем гематокрита, осмолярности плазмы, ЦВД, диуреза и газового состава крови. С целью поддержания диуреза на величине более 50 мл/ч вводят большие объемы жидкости, используемые у больных с размозжениями тканей, предпочтительно раствор Рингера, обогащенный лактатом. Если после восстановления адекватного диуреза продолжается миоглобинурия, назначают диуретики (фуросемид или осмотический диуретик маннитол) в сочетании с ощелачиванием мочи. У всех пораженных током необходимо проводить профилактику инфекций, вызванных клостридиями, включая введение противостолбнячного 502 анатоксина и пенициллина в высоких дозах. Производится обработка ожоговой поверхности кожи. Дети с электротермическими поражениями должны лечиться в специализированном ожоговом или травматологическом отделении. С целью предупреждения поражения электрическим током нельзя пользоваться электроприборами во влажных ванных комнатах, во время грозы находиться на возвышенных местах, на берегу реки, у оград, телефонных линий и деревьев. 4.12. Укусы насекомых Укусы (ужаления) пчел, ос, шершней сходны по характеру поражения, так как их яды обладают однотипным гемолитическим, нейротоксическим и гистаминоподобным действием. Вокруг места укуса, которое остается бледным (спазм сосудов), отмечается отек, гиперемия, боль, жжение, зуд. Отек быстро распространяется на значительном протяжении, возникает локальный лимфаденит. Общая аллергическая реакция при множественных укусах или повышенной чувствительности организма может проявиться следующими симптомокомплексами: кожным или кожно-суставным (крапивница, артралгии); циркуляторным (анафилактический шок); отечно-асфиксическим (отек гортани, асфиксия); бронхоспастическим или астматическим (экспираторная одышка, сухие свистящие хрипы); сочетанным вариантом. Эти синдромы развиваются не только в первые минуты, но и спустя 30 мин – 2 ч. Н е о т л о ж н а я п о м о щ ь. Лечебная тактика зависит от соотношения общей и местной симптоматики. Локальная терапия включает удаление жала пчелы, чтобы предотвратить дальнейшую интоксикацию из прикрепленной к нему железы (осы жала не оставляют). Для ослабления местной реакции на обычный укус следует приложить холод и специальные примочки для снятия зуда или назначить пероральный прием антигистаминных средств. При угрозе развития аллергических реакций у ребенка с аллергической настроенностью или при множественных укусах внутрь назначают преднизолон по 0,5–1 мг/кг, в инъекциях – антигистаминные средства, 0,1 % раствор адреналина. При развитии бронхоспазма и анафилактического шока проводится соответствующая терапия. Лица, страдающие аллергией, должны избегать контакта с жалящими насекомыми, соответственно одеваться (обязательно надевать обувь, не носить одежду ярких расцветок, не пользоваться духами и одеколоном), иметь при 503 себе адреналин (готовый к немедленному введению), антигистаминные препараты, одноразовые шприцы, жгуты. Инструктирование по использованию этих средств должно быть проведено лечащим врачом. 4.13. Укусы змей Яды змей по характеру воздействия на организм подразделяются на две группы: гемовазотоксические (яд гадюк, щитомордников и гремучих змей) и нейротоксические (яд кобры). Гемовазотоксические яды представляют собой смесь некротоксинов, геморрагинов (повреждают сосуды микроциркуляторного русла), антикоагулянтов и гемолизинов, которые приводят к резкому увеличению сосудистой проницаемости и отеку тканей (после первоначального спазма), активации фибринолиза, повышенной кровоточивости и внутрисосудистому гемолизу. Заканчивается процесс либо выздоровлением, если своевременно оказана помощь, либо недостаточностью кровообращения, либо синдромом внутрисосудистого свертывания крови (ДВС-синдромом). Нейротоксические яды содержат два токсина – нейротоксин и кардиотоксин, проявляют сильное нейропаралитическое действие (восходящий вялый паралич): паралич пораженной конечности, нарушение глотания, паралич дыхательной мускулатуры, ослабление сердечной деятельности и тяжелые изменения ЦНС (потеря сознания, афазия). Пострадавший погибает от остановки дыхания, нередко на фоне ясного сознания. Укусы в руку или ногу и жировую ткань менее опасны, чем в лицо и другие хорошо васкуляризированные участки тела. Однако движения руками и ногами после укуса в них способствуют увеличению кровотока и повышенному всасыванию яда. Так как выходное отверстие для истечения яда в ядовитом зубе змеи находится значительно выше его верхушки, прямое поражение ядовитыми зубами более опасно, чем нанесенные царапины, скользящие удары или удары в кость. Даже тонкий слой одежды может послужить серьезной защитой, а у 20 % больных, укушенных ядовитыми змеями, интоксикация не разовьется, даже если ядовитые зубы проникнут в кожу. Н е о т л о ж н а я п о м о щ ь. Пациент с подозрением на укус ядовитой змеи подлежит обязательной госпитализации в стационар сроком не менее 24 ч для клинико-лабораторного обследования и идентификации яда. Немедленно проводится иммобилизация пострадавшей руки или ноги, движения больного необходимо максимально ограничить, так как они способствуют распространению яда. На догоспитальном этапе использование 504 турникета в настоящее время не рекомендуется вследствие опасности некроза тканей, расстройств кровообращения. Поступающие в кровь после снятия турникета продукты некроза тканей могут вызвать кардиоваскулярный коллапс. Сразу после укуса надо произвести линейные разрезы (длиной 1 см и глубиной около 0,3 см) каждой ранки, оставленной ядовитыми зубами змеи, и отсосать содержимое ран. Предпочтительнее осуществлять отсасывание с помощью шприца или кровесосной банки либо, широко захватив место укуса в складку, быстро выдавить из раны капли жидкости. Не рекомендуется отсасывать яд ртом, так как имеется опасность проникновения яда через микротравмы слизистой оболочки полости рта. Отсасывание яда следует продолжить вплоть до истечения 1 ч после укуса или до тех пор, пока больному не будет введена антитоксическая иммунная сыворотка. В тех случаях, когда эти процедуры начаты безотлагательно, с их помощью можно удалить до 50 % попавшего под кожу яда. Рану обрабатывают антисептиком и накладывают недавящую асептическую повязку. Одновременно организуется скорейшая доставка пострадавшего в лечебное учреждение, где производят дополнительное отсасывание яда из раны (до снятия жгута, если он был наложен) и местное лечение антисептиками. Прикладывание льда к месту укуса или охлаждение всей конечности может уменьшить боль и замедлить отток лимфы, однако охлаждение не нейтрализует действие яда. Небольшое охлаждение даже может привести к невосстановимому повреждению уже поврежденных тканей, вызвав развитие ишемии. По этой причине не рекомендуется использование любых форм криотерапии. Назначают антигистаминные препараты (пипольфен, супрастин) и раствор анальгина в возрастной дозе. Нередко сильная жгучая боль в ране требует применения наркотиков. В тех случаях, когда на догоспитальном этапе был наложен турникет, проксимальнее последнего пунктируется вена и налаживается внутривенная инфузия кристаллоидного раствора (изотонический раствор хлорида натрия, раствор Рингера и др.). Затем на фоне инфузионной терапии медленно расслабляется турникет. В условиях стационара рекомендуется введение поливалентной противозмеиной сыворотки – 1–2 лечебные дозы при легкой степени отравления и 4–5 доз при тяжелой. Перед введением сыворотки необходимо собрать аллергологический анамнез и неукоснительно выполнять правила введения препарата согласно приложенной инструкции. Сыворотку вводят подкожно в межлопаточную область. Ряд специалистов рекомендуют перед введением ввести глюкокортикоиды или антигистаминные средства. Следует иметь наготове 505 оснащение для обеспечения проходимости дыхательных путей, искусственной вентиляции легких, препараты для лечения анафилактических реакций (адреналин, глюкокортикоиды) и обеспечить внутривенный доступ. У больных с интоксикацией змеиным ядом в первую очередь следует определить гемограмму, группу крови и совместимость, концентрацию мочевины, глюкозы и электролитов в крови, коагулограмму, сделать ЭКГ. При признаках шока показана противошоковая терапия (инфузионная терапия, глюкокортикоиды и др.). Одновременно должна проводиться коррекция свертывающей системы крови, с этой целью вводят гепарин (200–400 ЕД/кг в сутки), эпсилон-аминокапроновую кислоту (5 % раствор по 1 мл/кг через 4–6 ч), свежезамороженную плазму, криопреципитат, фибриноген с учетом коагулограммы. Назначаются препараты, укрепляющие сосудистую стенку, – дицинон, глюкокортикоиды и др. Обязательна коррекция дыхательных расстройств. Наиболее эффективным методом лечения ДВС-синдрома является лечебный плазмаферез. Гемодиализ не используют для удаления яда змей, он показан в случаях развития острой почечной недостаточности. Для профилактики столбняка вводят противостолбнячный анатоксин, так как различные бактерии, особенно клостридии и другие анаэробные микроорганизмы, находящиеся во рту змеи или на коже пострадавшего могут привести к тяжелому инфицированию в некротических тканях в месте укуса и потребуют соответствующих терапевтических вмешательств. 4.14. Утопление Различают два вида утопления: первичное (истинное, или «мокрое») и асфиксическое («сухое», или «синкопальное») утопление. При истинном утоплении вода сразу проникает в легкие. При аспирации пресной воды изменяется поверхностное натяжение легких (отмывание сурфактанта), что приводит к ателектазу альвеол, внутрилегочному шунтированию крови и развитию гипоксии, «отеку» легких с выделением пенистой, обогащенной сурфактантом мокроты, пульмониту. Быстрое всасывание воды в кровь ведет к гиперволемии (гиперплазмии), резкому снижению осмолярности плазмы – гемолизу эритроцитов, гиперкалиемии и фибрилляции желудочков, гемоглобинурии, ОПН. При аспирации морской воды (гипертонический раствор) наблюдаются повреждение альвеолярного эпителия и пропотевание тканевой жидкости, содержащейся в тканях организма, в просвет альвеол, завершающиеся отеком легких. Позже это приводит к гемоконцентрации с нарушением реологии крови и вторичной недостаточности кровообращения, а гиперкальциемия и 506 гипермагниемия на фоне гипоксии могут способствовать расстройствам сердечного ритма и остановке сердца. Асфиксическое утопление, или бледная асфиксия (10–15 % всех случаев), обусловлена рефлекторным ларингоспазмом (вода не успевает попасть в легкие) с последующей гипоксией, гиперкапнией и фибрилляцией желудочков либо рефлекторной остановкой сердца («синкопальное утопление»). Это деление теряет смысл при развитии клинической смерти, так как при этом ларингоспазм разрешается и легкие пассивно заполняет вода. Клинические проявления утопления зависят также от загрязнения воды, ее температуры и положения утопающего в момент спасения. В постреанимационном периоде прогноз определяется постгипоксическим отеком мозга с расстройствами сознания и судорогами и поражением легких («шоковое легкое») с прогрессирующей шунто-диффузионной дыхательной недостаточностью. Н е о т л о ж н а я п о м о щ ь. Оказание помощи при утоплении требует от медицинского работника на месте происшествия быстрых целенаправленных действий, так как у детей описаны случаи оживления без каких-либо остаточных неврологических расстройств даже после 30–40-минутного пребывания под водой. Если ребенок в сознании и адекватно реагирует на окружающих, заторможен или возбужден, а дыхание и гемодинамика не нарушены, надо снять с него мокрую одежду, дать горячее питье, согреть. При возбуждении ввести внутримышечно седуксен и пипольфен. Больные в ясном сознании с нормальной рентгенограммой грудной клетки без признаков гипоксии и ацидоза обычно не нуждаются в дальнейшем лечении. Однако за ними нужно вести наблюдение в течение нескольких часов, чтобы выявить возможное ухудшение газового состава крови и КОС перед выпиской. При извлечении пострадавшего из воды в бессознательном состоянии не надо терять времени на откачивание воды из легких, поскольку она быстро всасывается. После очистки дыхательных путей начинают ИВЛ методом «рот в рот» или «рот в нос» и закрытый массаж сердца (при отсутствии сердечных сокращений). При первой возможности необходимо ввести в мышцу дна полости рта возрастную дозу атропина и зонд в желудок. На фоне этих мероприятий проводят медикаментозную или электрическую дефибрилляцию и начинают ингаляцию кислородом. У больных с отеком легких или гипоксией, которые не реагируют на увеличение концентрации кислорода до 40 %, проводят интубацию и создают положительное давление в дыхательных путях на выдохе. 507 При дыхательной недостаточности, когда эластичность легких снижается или когда больной не может дышать самостоятельно, помимо СДПД, следует проводить ИВЛ. Адекватность дыхательной терапии оценивают по газовому составу крови, КОС. После восстановления самостоятельного дыхания и сердечной деятельности ведущим синдромом становится отек легких, который устраняют методами, описанными выше. У находящихся в коме больных часто регистрируют повышение внутричерепного давления, которое обусловлено отеком головного мозга и потерей авторегуляции сосудов головного мозга. Длительное повышение внутричерепного давления (свыше 15–20 мм рт. ст.) ведет к уменьшению мозгового кровотока, что еще больше усугубляет ишемическое повреждение уже поврежденной ткани мозга. У таких больных необходимо проводить активную «реанимацию головного мозга», включающую контролируюмую гипервентиляцию, лечебную гипотермию, применение барбитуратов, кортикостероидов, осмотических и петлевых диуретиков и др. Другие терапевтические мероприятия носят в основном поддерживающий характер. При развитии инфекционного заболевания легких назначают антибиотики с учетом результатов посевов секретов из легких. Необходимо тщательно поддерживать электролитный и водный баланс в организме больного. При развитии гиповолемии, сочетающейся с гипотонией и олигурией, применяют средства, увеличивающие объем плазмы крови. При выраженной анемии эффективно переливание эритроцитарной массы или цельной крови. Больных с острой почечной недостаточностью следует лечить по общепринятой схеме. Если самостоятельное дыхание и сердечная деятельность не восстанавливаются, реанимацию продолжают в течение 30–40 мин – максимального срока, при котором возможно оживление ребенка без последующих неврологических расстройств. 508 Глава пятая Иммунопрофилактика Основной целью иммунопрофилактики является создание искусственного (приобретенного) иммунитета против того или иного инфекционного заболевания. 5.1. Медицинские иммунобиологические препараты Для иммунизации используются медицинские иммунобиологические препараты (МИБП). К основным из них относятся: 1) живые вакцины, представляющие собой живые аттенуированные (ослабленные) штаммы бактерий или вирусов с пониженной вирулентностью, но выраженными иммуногенными свойствами (коревая, краснушная, паротитная, полиомиелитная вакцина Сейбина, прививочный препарат БЦЖ); 2) убитые вакцины, содержащие штаммы микроорганизмов, инактивированные нагреванием или применением химических веществ (коклюшная, гриппозная, полиомиелитная вакцина Солка). Такие вакцины, как правило, менее иммуногенны, чем живые вакцины, что обусловливает необходимость их повторного введения; 3) генно-инженерные вакцины, разработанные на основе антигенов, синтезированных в рекомбинантных бактериальных системах, дрожжах или вирусах (В-гепатитная вакцина и др.); 4) ассоциированные вакцины, в состав которых входят несколько моновакцин (адсорбированная коклюшно-дифтерийно-столбнячная вакцина, комбинированная вакцина, содержащая вакцину против кори, краснухи и эпидемического паротита); 5) анатоксины, содержащие инактивированный токсин патогенных возбудителей (дифтерийный и столбнячный анатоксины). Эти препараты обеспечивают выработку иммунитета к токсину соответствующего возбудителя. Плановая иммунизация детского населения предусматривает проведение профилактических прививок против вирусного гепатита В, туберкулеза, дифтерии, столбняка, коклюша, полиомиелита, кори, краснухи, эпидемического паротита. Для этого используются следующие МИБП: вакцина против вирусного гепатита В (ВГВ); вакцина против туберкулеза (БЦЖ); вакцина против туберкулеза с уменьшенным содержанием антигена (БЦЖ-М); адсорбированная (цельноклеточная) коклюшно-дифтерийно-столбнячная вакцина (АКДС); адсорбированная (ацеллюлярная) коклюшно-дифтерийно-столбнячная вакци509 на (АаКДС); адсорбированный дифтерийно-столбнячный анатоксин (АДС); адсорбированный дифтерийно-столбнячный анатоксин с уменьшенным содержанием антигенов (АДС-М); инактивированная полиомиелитная вакцина (ИПВ); оральная полиомиелитная вакцина (ОПВ); комбинированная вакцина против кори, эпидемического паротита, краснухи (КПК). 5.2. Общие положения организации прививочной работы 1. Профилактические прививки проводятся в специально оборудованных прививочных кабинетах поликлиник, стационаров, сельских участковых больниц, сельских врачебных амбулаторий. При наличии врача-педиатра профилактические прививки могут проводиться по согласованию с территориальным центром гигиены и эпидемиологии в специально оборудованных кабинетах по месту работы, учебы, воспитания детей и подростков, а также на ФАПах при возможности соблюдения в них в полном объеме правил асептики. При отсутствии возможности выделения отдельного прививочного кабинета допускается совмещение его с процедурным кабинетом. 2. Проведение профилактических прививок на ФАПах, здравпунктах средним медицинским персоналом без врачебного осмотра запрещается. 3. Прививки против туберкулеза и туберкулинодиагностика проводятся в отдельном специально оборудованном кабинете, при его отсутствии – в прививочном кабинете на отдельном медицинском столике в специально выделенные дни. Запрещается одновременное проведение прививок против туберкулеза с другими профилактическими прививками и парентеральными манипуляциями. 4. Профилактические прививки проводятся медицинскими работниками, обученными технике выполнения прививок, а также оказанию первой медицинской помощи в случае развития поствакцинальных осложнений и реакций. Прививки против туберкулеза и туберкулинодиагностику проводит специально обученный средний медицинский персонал, имеющий справку-допуск из противотуберкулезного диспансера к проведению иммунизации с использованием вакцины БЦЖ (БЦЖ-М) и постановке пробы Манту. 5. Для своевременного проведения профилактических прививок медицинский работник в устной или письменной форме приглашает в определенный день в медицинское учреждение ребенка (детей до 18 лет вместе с родителями или лицами, их заменяющими) для проведения прививки. Если ребенок посещает детское учреждение – предварительно информирует родителей и получает их согласие на прививку. Родителей информируют об инфекционном заболевании, против которого будет проводиться прививка, свойствах вакцинного препарата, возможных поствакцинальных реакциях и действиях 510 родителей в случае их возникновения. Родители дают 1 раз в год письменное согласие на проведение прививок детям, которое затем хранится в медицинской документации. 6. Для проведения профилактических прививок используются только одноразовые или саморазрушающиеся шприцы. 7. Запись о выполненной прививке делается в рабочем журнале прививочного кабинета, истории развития ребенка (ф. № 112-у), карте профилактических прививок (ф. № 063-у), медицинской карте ребенка, посещающего детское дошкольное учреждение, общеобразовательную школу, среднее специальное учебное заведение (ф. № 026-у), в журнале учета профилактических прививок (ф. № 064-у). В записи указывается: дата проведения прививки, наименование препарата, его доза, номер серии, срок годности, странапроизводитель. Запись заверяется лицом, сделавшим прививку. Вакцинация, выполненная в роддоме, регистрируется в истории развития новорожденного (ф. № 97/у), обменной карте (ф. № 113/у). 8. В случае проведения прививки по месту учебы информация о проведенной прививке должна быть передана в организацию здравоохранения по месту жительства в течение 7 дней после окончания периода наблюдения за поствакцинальными реакциями. 9. При отказе пациента (для несовершеннолетних детей – родителей) от прививок медицинским работником в доступной форме должны быть разъяснены возможные последствия отказа от вакцинации. Отказ от профилактической прививки оформляется записью в медицинской документации (ф. № 112/у, ф. № 026/у или ф. № 063/у) и подписывается пациентом (родителями), а также медицинским работником. В случае отказа от подписи пациента или родителей делается запись в медицинской документации за подписью двух медицинских работников. 5.3. Планирование прививочной работы Для правильной организации прививочной работы необходимо иметь полный и достоверный учет детского населения, проживающего на территории обслуживания организации здравоохранения, медицинскую документацию на каждого ребенка, вести строгий учет детей, иммунизированных и не иммунизированных в календарные сроки. С целью планирования профилактических прививок в организациях здравоохранения проводится учет детей в возрасте до 18 лет по каждому году рождения 2 раза в год (в июне и декабре), с учетом вновь прибывших и выбывших детей и регистрации новорожденных. 511 Данные учета фиксируются в «Журнале учета детского населения». Даты проведенных переписей и количество детей проставляются в конце страницы, отведенной для учета детского населения каждого года рождения. Перспективный план профилактических прививок на год составляется один раз в год (в декабре) согласно возрастному составу детского населения и картам профилактических прививок в соответствии с действующим календарем профилактических прививок. План профилактических прививок в течение года корректируется с учетом родившихся детей на 1 июля текущего года и 1 января следующего года, а также с учетом количества детей и подростков, прибывших в школы и другие учреждения образования на 1 сентября текущего года. При составлении плана профилактических прививок на очередной месяц в него включают детей, подлежащих очередной иммунизации в соответствии с календарным сроком, и детей, не привитых в календарные сроки в связи с медицинскими противопоказаниями или другими причинами (отказ от профилактических прививок, временное убытие). Даты проведения профилактических прививок конкретным детям определяются в конце каждого месяца согласно индивидуальным картам профилактических прививок. Фамилии детей, которые подлежат очередной прививке, заносятся в «Журнал месячного планирования и учета профилактических прививок» в соответствии с календарным сроком прививки. Прививочная картотека. На каждого ребенка, проживающего в районе обслуживания организации здравоохранения, включая детей в школах и школахинтернатах, заполняются карты профилактических прививок (ф. № 063/у), которые раскладываются в прививочной картотеке. Карты размещают по двум групповым картотекам: 1) прививочная картотека для детей до 7 лет, в которой карты профилактических прививок расположены по педиатрическим или фельдшерским участкам; 2) прививочная картотека для детей школьного возраста, где карты профилактических прививок расположены по школам. Карты профилактических прививок раскладываются в прививочной картотеке по месяцам календарного года в соответствии со сроками проведения ближайшей иммунизации. При наличии компьютера данные заносятся в компьютер. На очередной месяц карты раскладываются по видам профилактических прививок. Карты детей, не подлежащих иммунизации в текущем году, а также имеющих постоянные медицинские противопоказания, хранятся в конце картотеки. 5.4. Порядок транспортировки и хранения МИБП Воздействие неблагоприятных факторов приводит к изменению биологических свойств и снижению специфической активности МИБП. На всех 512 этапах хранения и транспортировки МИБП от предприятия-изготовителя до момента выполнения профилактической прививки необходимо соблюдать определенный температурный режим (холодовую цепь). Оптимальная температура хранения прививочных препаратов 2–8 °С. В организации здравоохранения (поликлинике, ФАПе и др.) МИБП необходимо хранить в специально выделенном холодильнике, в котором не допускается хранение иных препаратов и предметов. Холодильник снабжается двумя спиртовыми термометрами, которые располагают на верхней и средней полке. При наличии одного термометра его выкладывают на среднюю полку. Термометры подвергают ежегодной метрологической проверке. МИБП располагают в холодильнике таким образом, чтобы к каждой упаковке был обеспечен доступ охлажденного воздуха. Препараты одного наименования должны храниться по сериям, с учетом срока годности. Не допускается хранение МИБП на дверной панели или дне холодильника. Оптимальное расположение вакцин в холодильнике следующее: на верхней полке – живые вирусные вакцины (полиомиелитная, коревая, БЦЖ и др.); на средней полке – адсорбированные вакцины, анатоксины, вакцина против гепатита В; на нижней полке – растворители к лиофилизированным вакцинам. На дно холодильника необходимо поставить 3–4 емкости с водой объемом 1 л для обеспечения поддержания стабильной температуры, особенно при перебоях с подачей электроэнергии. Растворители вакцин хранят в холодильнике, так как при разведении растворитель должен иметь такую же температуру, как и вакцина. В противном случае у вакцины может развиться «температурный шок», вследствие чего ее иммуногенность снижается, а реактогенность повышается. Замораживание растворителя не допускается. Медработник, ответственный за хранение МИБП, два раза в день (перед началом и окончанием работы) в обязательном порядке отмечает в «Журнале регистрации температуры в холодильнике» температуру в холодильнике и время контроля температурного режима и заверяет сведения своей подписью. Журнал должен быть прошнурован, листы пронумерованы, заверены печатью учреждения и подписью руководителя. Холодильное оборудование размораживается не реже 1 раза в месяц. Слой инея на стенках морозильных и холодильных камер/холодильников не должен превышать 5 мм. Для временного хранения или транспортировки иммунобиологических препаратов можно использовать термоконтейнеры, сумки-холодильники, холодовые элементы. Длительность поддержания температуры в термоконтей513 нере составляет 3–7 дней, в сумке-холодильнике – 24–36 ч, холодовые элементы заменяют по мере оттаивания. При использовании термоконтейнера или сумки-холодильника замороженные холодовые элементы укладывают таким образом, чтобы они покрывали дно и внутренние стенки. Затем размещают прививочные препараты и термометр. Сверху можно положить холодовые элементы. Для предупреждения замораживания коробки с адсорбированными вакцинами изолируют от холодовых элементов пенопластом или картоном. Крышка термоконтейнера должна быть плотно закрыта. При проведении прививок не рекомендуется держать флаконы с вакцинами в отверстиях холодовых элементов, так как некоторые вакцины чувствительны к замораживанию. 5.5. Порядок учета и использования МИБП В организации здравоохранения, где проводятся профилактические прививки, должен вестись «Журнал учета и использования медицинских иммунобиологических препаратов». Для каждого вида МИБП выделяется отдельная страница. Регистрацию поступления и использования растворителей для вакцин ведут в аналогичном порядке параллельно с учетом движения соответствующих вакцин, тщательно следя за соответствием количества доз растворителей числу доз вакцины. Количество доз МИБП в холодильнике организации здравоохранения должно соответствовать числу запланированных прививок на текущий месяц. Необходимо следить за тем, чтобы МИБП с истекающим сроком годности использовались в первую очередь. Списанию и уничтожению подлежат следующие МИБП: хранящиеся при нарушении температурного режима; с истекшим сроком годности; с неясной или отсутствующей маркировкой на ампуле или флаконе; с нарушением целости ампул или флаконов; с изменившимися физическими свойствами (наличие хлопьев, инородных предметов, изменение цветности и прозрачности). При уничтожении МИБП ампулы (флаконы), содержащие инактивированные вакцины, живую коревую, паротитную и краснушную вакцины, иммуноглобулины человека и гетерологические сыворотки, дезинфекционной обработке не подвергают. Содержимое ампул выливают в канализацию, стекло собирают в емкость для мусора. Ампулы (флаконы) с живыми вакцинами, кроме вышеперечисленных, должны быть обеззаражены физическим или химическим способами. 514 При физическом способе ампулы (флаконы) перед автоклавированием не вскрывают, после обеззараживания их собирают и утилизируют на свалке ТБО. При химическом способе ампулы (флаконы) вскрывают и полностью погружают в дезинфицирующий раствор. После экспозиции раствор выливают в канализацию, а стекло выбрасывают в емкость для мусора. После уничтожения МИБП составляют «Акт списания медицинских иммунобиологических препаратов». 5.6. Организация работы прививочного кабинета 1. Прививочный кабинет должен состоять из помещений для проведения прививок и хранения медицинской документации. 2. В прививочном кабинете должны быть: холодильник, специально предназначенный только для хранения МИБП, термоконтейнер (термосумка), холодовые элементы; шкаф для инструментов и медикаментов; биксы со стерильным материалом (ватно-марлевые шарики); пеленальный столик и медицинская кушетка; стол для подготовки прививочных препаратов к применению; антисептики, этиловый спирт; емкость для обработки поверхностей с дезинфицирующим раствором; емкость для сбора использованного инструментария; емкость для дезинфекции отработанных тампонов и использованных вакцин; тонометр, термометры, одноразовые шприцы, медицинские перчатки, линейка миллиметровая прозрачная; набор медикаментов для оказания неотложной помощи, памятка по оказанию неотложной помощи; бактерицидная лампа; раковина для мытья рук, оборудованная дозаторами для жидкого мыла и антисептика; инструкции по применению используемых вакцин; документы, регламентирующие работу по иммунопрофилактике, и другая нормативная документация, шкаф для хранения медицинской документации. 3. Перед проведением прививки следует проверить в медицинской документации (ф. № 112-у, ф. № 026-у) наличие письменного разрешения на иммунизацию. 4. Ампулы (флаконы) с прививочными препаратами вскрывают непосредственно перед иммунизацией, после приглашения ребенка в прививочный кабинет. 5. Перед вскрытием ампулы (флакона) необходимо визуально проверить качество препарата, его маркировку, целость ампулы (флакона). Запрещено использовать МИБП: с несоответствующими физическими свойствами (изменение внешнего вида вакцины, плавающие частицы и др.); с нарушением целости ампул (флакона); с неясной или отсутствующей маркировкой на ам515 пуле (флаконе); с истекшими сроками годности; хранившиеся или транспортировавшиеся с нарушением температурного режима. Вакцины – коревую, «Тримовакс», БЦЖ – после извлечения из холодильника необходимо защитить светозащитным конусом. 6. Дозировка и методы введения препарата определяются в соответствии с инструкцией по его применению. Если в инструкции к применению препарата не конкретизировано место введения, то внутримышечное введение вакцин проводится в передненаружную область верхней части бедра – латеральную часть четырехглавой мышцы бедра (детям до 18 мес) и в дельтовидную мышцу (детям старше 18 мес и взрослым). Для подкожных введений вакцины необходимо использовать подлопаточную область, наружную поверхность плеча на границе верхней и средней трети или переднелатеральную часть бедра. Внутрикожные введения вакцин следует проводить в область наружной поверхности плеча или внутренней поверхности предплечья. Прививки необходимо проводить в положении пациента лежа или сидя во избежание падения в случае возникновения обморочного состояния. 7. Необходимо строго соблюдать сроки хранения вакцин после вскрытия ампул, забора вакцин из многодозовых флаконов. • Живая (оральная) полиомиелитная вакцина из вскрытого флакона (при условии использования капельницы) может храниться не более двух суток при температуре 2–8 °С. При этом флакон должен быть плотно закрыт капельницей. В случае если вакцина набирается каждый раз новым шприцем через резиновую пробку (при условии соблюдения асептики), срок использования ограничивается сроком годности вакцины. • Открытые флаконы с вакциной, содержащей консервант (вакцина против гепатита В и др.), могут быть использованы для прививок в течение не более 4 нед при соблюдении следующих условий: у используемой вакцины не истек срок годности; вакцина хранилась при температуре 2–8 °С; вакцину из флакона забирали с соблюдением стерильности; индикатор на этикетке флакона (если флакон снабжен соответствующим индикатором) не показывает, что вакцина подлежит уничтожению. Открытые флаконы с вакциной, взятые для использования во время прививочных мероприятий, должны быть уничтожены в конце рабочего дня. • Открытые флаконы с вакциной против кори, эпидемического паротита, краснухи, БЦЖ (БЦЖ-М) должны быть уничтожены через 6 ч или в конце рабочего дня, если прошло менее 6 ч. • Открытый флакон должен быть уничтожен немедленно, если не были соблюдены полностью правила асептики, при наличии видимых признаков загрязнения (изменение внешнего вида вакцины, наличие плавающих частиц). 516 5.7. Медицинский осмотр перед прививкой В день иммунизации проводится осмотр ребенка врачом-педиатром. При осмотре оценивается состояние здоровья ребенка и решается вопрос о возможности проведения иммунизации. После осмотра в истории развития ребенка или в индивидуальной карте ребенка врачом делается запись о разрешении иммунизации. Осмотр пациента, включает: опрос на наличие жалоб, термометрию, измерение частоты дыхания, пульса, обследование органов и систем. При принятии решения о возможности проведения прививки учитываются анамнестические данные (заболевания ребенка, предшествующие реакции на прививки, наличие аллергических реакций). 5.8. Наблюдение за привитым ребенком После прививки в течение первых 30 мин (если инструкцией к препарату не предусмотрено иное время), за ребенком должно быть обеспечено медицинское наблюдение с целью оказания медицинской помощи в случае развития немедленных аллергических реакций. В последующем ребенок активно наблюдается медицинским работником в первые три дня после введения инактивированной вакцины, а также повторно на 5–6-й и 10–11-й день после введения живых вакцин. По окончании срока наблюдения в медицинской документации делается запись о результатах медицинского наблюдения. 5.9. Медицинские противопоказания к иммунизации С целью профилактики развития поствакцинальных осложнений разработаны медицинские противопоказания к выполнению профилактических прививок. Медицинские противопоказания подразделяются на три группы: временные (до 1 мес), длительные (от 1 до 3 мес) и постоянные (1 год и более). Решение об установлении или отмене временного медицинского противопоказания принимает врач-педиатр. Решение об установлении, продлении или отмене длительного и постоянного медицинского противопоказания принимает иммунологическая комиссия. В состав комиссии входят: педиатр, невролог, отоларинголог, а также (при наличии) иммунолог и аллерголог. При необходимости могут привлекаться врачи других специальностей. В случае установления длительного или постоянного медицинского противопоказания медработник регистрирует его в «Журнале регистрации постоянных и длительных медицинских противопоказаний». 517 Временными противопоказаниями для проведения прививок являются: острые инфекционные и неинфекционные заболевания, обострение хронических заболеваний. Плановые прививки проводят после исчезновения острых проявлений заболевания и достижения полной или максимально возможной ремиссии, в том числе на фоне поддерживающего лечения (кроме иммуносупрессивного). Прививки по эпидемическим показаниям могут проводиться на фоне нетяжело протекающих ОРИ, ОКИ, в отсутствие ремиссии хронического заболевания на фоне активной терапии по решению врача-педиатра. Основанием для принятия решения является сопоставление риска возникновения инфекционного заболевания и его осложнений с риском осложнений после вакцинации. Перечень длительных и постоянных медицинских противопоказаний к проведению профилактических прививок Постоянные противопоказания ко всем вакцинам: осложнение на введение прививочного препарата (анафилактический шок, развившийся в течение 24 ч после прививки, другие немедленные аллергические реакции, энцефалит или энцефалопатия, афебрильные судороги). Противопоказания ко всем живым вакцинам: первичное иммунодефицитное состояние, иммуносупрессия, злокачественные новообразования, беременность. Противопоказания к отдельным вакцинам: • туберкулезная вакцина (БЦЖ): недоношенность (масса тела ребенка менее 2500 г), осложненное течение поствакцинального периода, развившееся в течение 1 года после первичного введения вакцины БЦЖ или БЦЖ-М, инфицирование МБТ, положительная или сомнительная реакция Манту, туберкулез в анамнезе; • оральная полиомиелитная живая вакцина (ОПВ): абсолютные противопоказания отсутствуют; • инактивированная полиомиелитная вакцина (ИПВ): немедленные аллергические реакции на стрептомицин; • адсорбированная коклюшно-дифтерийно-столбнячная вакцина (АКДС): прогрессирующие заболевания нервной системы: неконтролируемая эпилепсия, прогрессирующая энцефалопатия, афебрильные судороги в анамнезе, сильные поствакцинальные реакции на предыдущую вакцинацию АКДС; • адсорбированные дифтерийный и дифтерийно-столбнячный анатоксины (АДС, АДС-М, АД, АС): абсолютные противопоказания отсутствуют; 518 • живая коревая вакцина (ЖКВ): анафилактические реакции на аминогликозиды, белок яиц; • живая паротитная вакцина (ЖПВ): анафилактические реакции на аминогликозиды, белок яиц; • вакцина против краснухи: анафилактические реакции на аминогликозиды; • комплексная вакцина против кори, эпидемического паротита, краснухи: анафилактические реакции на аминогликозиды и белок яиц; • вакцина против гепатита В: немедленные аллергические реакции на дрожжи и другие компоненты вакцины. Заболевания и состояния, не являющиеся противопоказаниями к иммунизации (ложные противопоказания) Имеется ряд заболеваний и состояний, не являющихся противопоказаниями к иммунизации. К ним относятся: перинатальная энцефалопатия; стабильные неврологические заболевания (болезнь Дауна, детский церебральный паралич и др.); анемия; увеличение тени тимуса; аллергия, астма, экзема; врожденные пороки развития; дисбактериоз; поддерживающая терапия; стероиды местного применения; указание в анамнезе на недоношенность, болезнь гиалиновых мембран, гемолитическую болезнь новорожденных, осложнения после вакцинации в семье (за исключением генерализованной БЦЖ-инфекции при иммунизации против туберкулеза), аллергию у родственников. 5.10. Поствакцинальные реакции При введении в организм МИБП развиваются поствакцинальные реакции. Они сопровождаются изменениями функционального состояния, которые не выходят за пределы физиологической нормы и протекают в коротком временном интервале. Поствакцинальные реакции делятся на общие и местные. Общие поствакцинальные реакции подразделяют на слабые (повышение температуры тела до 37,9 °С), средние (38–39,9 °С) и сильные (выше 40 °С). Местные реакции заключаются в развитии воспалительного процесса в месте введения МИБП. Они классифицируются по диаметру инфильтрата: слабая реакция (до 4,9 см), средняя (5–7,9 см) и сильная (8 см и более или наличие лимфангита с лимфаденитом). Каждый вид МИБП имеет характерные для него поствакцинальные реакции, для живых вакцин эти реакции специфичны. 519 5.11. Поствакцинальные осложнения Поствакцинальные осложнения представляют собой стойкие патологические изменения в организме, развившиеся в связи с иммунизацией. Причинами поствакцинальных осложнений являются: проведение профилактических прививок без учета медицинских противопоказаний; нарушение техники вакцинации; недостаточно высокое качество вакцин; индивидуальная реакция пациента. Табл. 103. Поствакцинальные осложнения и сроки их появления после иммунизации Клинические формы осложнений Анафилактический шок Тяжелые генерализованные аллергические реакции (рецидивирующий ангионевротический отек – отек Квинке, синдром Стивенса– Джонсона, синдром Лайелла и др.) Синдром сывороточной болезни Энцефалит Другие поражения ЦНС с генерализованными или локальными проявлениями: энцефалопатия серозный менингит неврит, полиневрит Резидуальные судорожные состояния: афебрильные судороги (появившиеся после прививки при температуре ниже 38,5 °C и отсутствовавшие до прививки), повторившиеся в течение первых 12 мес после прививки Вакцино-ассоциированный полиомиелит у привитого здорового у контактировавшего с привитым Миокардит, нефрит, тромбоцитопеническая пурпура, агранулоцитоз, гипопластическая анемия, коллагенозы Абсцесс в месте введения Внезапная смерть, другие случаи летальных исходов, имеющие временную связь с прививкой Лимфаденит, в т.ч. регионарный, келоидный рубец, остеит и другие генерализованные формы заболевания 520 Вакцины Все, кроме БЦЖ и ОПВ Все, кроме БЦЖ и ОПВ Все, кроме БЦЖ и ОПВ АКДС, АДС Коревая вакцина АКДС, АДС Коревая вакцина Паротитная вакцина Инактивированные вакцины АКДС, АДС Коревая, паротитная, краснушная вакцины ОПВ Все, кроме ОПВ и БЦЖ Сроки развития после прививки До 24 часов До 5 дней До 15 дней До 3 дней 5–15 дней От 3 до 7 дней 5–15 дней 10–40 дней До 30 дней До 3 дней 5–15 дней 5–30 дней 60 дней До 30 дней Все Все До 7 дней До 30 дней БЦЖ, БЦЖ-М В течение года Для диагностики поствакцинальных осложнений важное значение имеет тщательно собранный анамнез, особенно в отношении сроков появления тех или иных симптомов (табл. 103). При развитии осложнения на введение вакцины следует: • оказать больному медицинскую помощь, при необходимости обеспечить своевременную госпитализацию; • немедленно информировать непосредственного руководителя организации здравоохранения; • направить экстренное извещение (ф.058-у) в территориальный центр гигиены и эпидемиологии; • зарегистрировать данный случай в журнале учета инфекционных заболеваний (ф. 060-у). 5.12. Календарь профилактических прививок Плановая иммунопрофилактика инфекционных заболеваний проводится согласно календарю профилактических прививок. Он определяет перечень профилактических прививок, сроки и последовательность их проведения (табл. 104). Табл. 104. Календарь профилактических прививок Возраст Первые 12 ч жизни 3–5-й день 1 мес 3 мес Наименование профилактической прививки Первая вакцинация против вирусного гепатита В Вакцинация против туберкулеза Вторая вакцинация против вирусного гепатита В Первая вакцинация против дифтерии, столбняка, коклюша и полиомиелита 4 мес Вторая вакцинация против дифтерии, столбняка, коклюша и полиомиелита 5 мес Третья вакцинация против дифтерии, столбняка, коклюша, полиомиелита и вирусного гепатита В Вакцинация против кори, эпидемического паротита и краснухи 12 мес Наименование вакцины ВГВ БЦЖ (БЦЖ-М) ВГВ АКДС (АаКДС), ИПВ или комбинированная вакцина АКДС (АаКДС) + ИПВ АКДС (АаКДС), ИПВ или комбинированная вакцина АКДС (АаКДС) + ИПВ АКДС (АаКДС), ИПВ, ВГВ или комбинированная вакцина АКДС (АаКДС) + ИПВ + ВГВ Комбинированная вакцина КПК (или моновакцины против кори, эпидемического паротита, краснухи) 521 Окончание табл. 104 Возраст 18 мес 24 мес 6 лет 7 лет 11 лет 13 лет 14 лет 16 лет и каждые последующие 10 лет до 66 лет Наименование профилактической прививки Первая ревакцинация против дифтерии, столбняка, коклюша и полиомиелита Вторая ревакцинация против полиомиелита Ревакцинация против кори, эпидемического паротита и краснухи Вторая ревакцинация против дифтерии и столбняка Третья ревакцинация против полиомиелита Ревакцинация против туберкулеза Третья ревакцинация против дифтерии Вакцинация против вирусного гепатита В (трехкратная) ранее непривитых Ревакцинация против туберкулеза Ревакцинация против дифтерии, столбняка Наименование вакцины АКДС (АаКДС) ОПВ (или ИПВ) ОПВ Комбинированная вакцина КПК (или моновакцины против кори, эпидемического паротита, краснухи) АДС ОПВ БЦЖ АД-М ВГВ БЦЖ АДС-М (АД-М) 5.13. Тактика проведения профилактических прививок Иммунизация против вирусного гепатита В. Для специфической профилактики заболевания используется вакцина против вирусного гепатита В («Энджерикс-В» и др.). Сроки иммунизации. Иммунизация проводится по схеме 0, 1, 5 мес. Первая вакцинация проводится в роддоме в течение 12 ч после рождения ребенка, вторая – в возрасте 1 мес. Третья вакцинация проводится в 5 мес одновременно с вакцинацией против коклюша, дифтерии и столбняка (АКДС) и полиомиелита (ИПВ) или проводится вакцинация комбинированной вакциной. Недоношенных детей, родившихся с массой тела меньше 2 кг, начинают прививать с возраста 2 мес. Если мать является носителем HbsAg, ребенка следует вакцинировать с первого дня жизни. Детей, родившихся от матерей – носителей вируса гепатита В или переболевших вирусным гепатитом В в третьем триместре беременности, вакцинируют четырехкратно по схеме 0, 1, 2, 12 мес. 522 Вакцинация ранее непривитых детей проводится в 13 лет трехкратно по схеме 0, 1, 6 мес. Дети и взрослые, в семьях которых есть носитель HBsAg, больной острым или хроническим гепатитом В, вакцинируются в любом возрасте по схеме 0, 1, 6 мес. Клиника нормальной реакции на введение вакцины. Вакцина малореактогенна. Реакция на ее введение имеет преходящий и слабовыраженный характер и проявляется в течение первых дней. В месте инъекции могут наблюдаться болезненные ощущения, эритема и уплотнение мягких тканей. Необычные реакции и осложнения. В отдельных случаях отмечаются лихорадка, боль в суставах, миалгия, головная боль, тошнота, рвота, диарея, лимфаденопатия. Крайне редко развивается анафилактический шок и другие аллергические реакции немедленного типа. Информация, которую нужно сообщить родителям после прививки. Следует предупредить родителей о необходимости предохранения места введения вакцины от механического раздражения, возможной (нормальной) реакции на введение вакцины, о том, что при возникновении у ребенка необычных реакций и осложнений нужно сообщить о них участковому врачу или медсестре. Иммунизация против туберкулеза. Иммунизация проводится вакциной БЦЖ или БЦЖ-М с уменьшенным содержанием антигена. Сроки иммунизации. Вакцинация проводится на 3–5-й день жизни ребенка в роддоме прививочным препаратом БЦЖ. Недоношенные дети с массой тела менее 2500 г, а также дети, не вакцинированные в родильных домах по медицинским противопоказаниям, после их отмены иммунизируются для снижения антигенной нагрузки вакциной БЦЖ-М (допустимо БЦЖ). Детей старше 2-месячного возраста вакцинируют после предварительной постановки туберкулиновой пробы Манту (при ее отрицательном результате). Интервал между туберкулиновой пробой и введением вакцины БЦЖ должен быть не менее 3 дней и не более 2 нед. Дети прививаются повторно в том случае, если через 2 года после вакцинации и 1 год после ревакцинации у них не развился постпрививочный рубчик и реакция Манту отрицательная. Дети, у которых дважды после вакцинации или ревакцинации рубчик не развился, в дальнейшем не прививаются. Ревакцинации подлежат дети в 7 лет, имеющие отрицательную реакцию на пробу Манту. (Вакцина БЦЖ-М для ревакцинации не используется.) Лица, достигшие 14 лет, при отрицательной реакции Манту подлежат ревакцинации против туберкулеза, если стоят на диспансерном учете по любому хроническому заболеванию; часто и длительно болеют ОРВИ и другими 523 неспецифическими заболеваниями органов дыхания; являются контактными лицами в очагах туберкулезной инфекции; если они из семей медикосоциального риска (беженцев, мигрантов, переселенцев, наркоманов, алкоголиков, правонарушителей; из малоимущих семей и др.). Ревакцинацию против туберкулеза разрешается проводить одновременно с ревакцинацией оральной полиомиелитной вакциной (ОПВ). Клиника нормальной реакции на введение вакцины. На месте введения вакцины через 4–6 нед (у ревакцинированных через 2–3 нед и ранее) развивается специфическая реакция в виде пятна, папулы, инфильтрата диаметром 5–10 мм с последующим образованием в 3 мес везикулы (пустулы), в 6 мес – корочки, к 1 году – рубчика размером от 2 до 10 мм в диаметре. Наблюдение за развитием поствакцинального рубчика. В 1, 3, 6, 12 мес после введения вакцины в истории развития ребенка (индивидуальной карте ребенка) и карте профилактических прививок регистрируются наличие папулы, рубчика, его размеры, состояние регионарных лимфатических узлов. Необычные реакции и осложнения. Вакцина БЦЖ мало реактогенна. Осложнения обычно носят местный характер и отмечаются сравнительно редко. Осложнениями являются усиление местной реакции, регионарные лимфадениты, холодный абсцесс, келоидные рубцы, системная БЦЖинфекция и др. Усиление местной реакции характеризуется увеличением диаметра папулы более 10 мм. В некоторых случаях инфильтраты подвергаются некротизации с образованием поверхностных язв с длительно мокнующей поверхностью. Подобные осложнения чаще встречаются у детей с аллергической настроенностью организма. Регионарный лимфаденит – наиболее частое поствакцинальное осложнение, обычно наблюдается у первично вакцинированных детей. Спустя 4–8 нед после прививки или в более поздние сроки увеличиваются регионарные лимфатические узлы (чаще подмышечные, шейные, над- и подключичные) до 1,5 см и более. Иногда лимфоузел может нагнаиваться с образованием свища и выделением гноя. Холодный абсцесс возникает при подкожном введении вакцины или в случае присоединения вторичной инфекции. Обычно развивается через 1–8 мес после вакцинации (ревакцинации) и представляет собой плотный подкожный инфильтрат, спаянный с подлежащими тканями, безболезненный при пальпации. Процесс отличается медленным, вялым течением. Постепенно наступает размягчение абсцесса и образуется свищ с выделением жидкого гноя. На месте абсцесса может появиться глубокая язва с подрытыми краями и грануляционной тканью. При заживлении образуется звездчатый рубец. 524 Келоидные рубцы представляют собой соединительнотканные опухолевидные образования, возвышающиеся над поверхностью кожи, беловатотелесного или ярко-розового цвета, плотные на ощупь. Их диаметр – до 1 см или более. Келоидные рубцы самостоятельно не рассасываются и не имеют тенденции к росту. Чаще наблюдаются после ревакцинации у девочек пре- и пубертатного возраста. Информация, которую нужно сообщить родителям после прививки. Следует предупредить родителей о необходимости предохранения места введения вакцины от механического раздражения, развитии на левом плече ребенка постпрививочной реакции – папулы, корочки, рубчика и сроках их появления. Иммунизация против коклюша, дифтерии, столбняка. Проводится адсорбированной (цельноклеточной) коклюшно-дифтерийно-столбнячной вакциной (АКДС), включающей коклюшную вакцину в комбинации с дифтерийным и столбнячным анатоксином, или АаКДС – адсорбированной (ацеллюлярной) коклюшно-дифтерийно-столбнячной вакциной. Для иммунизации против дифтерии и столбняка используется адсорбированный дифтерийностолбнячный анатоксин (АДС-анатоксин или АДС-М – анатоксин с уменьшенным содержанием антигенов). Для иммунизации против дифтерии применяется адсорбированный дифтерийный анатоксин (АД-М); для иммунизации против столбняка – адсорбированный столбнячный анатоксин (АС). Сроки иммунизации. Вакцинация против коклюша, дифтерии, столбняка проводится трехкратно с интервалом между прививками 1 мес в возрасте 3, 4, 5 мес вакциной АКДС (АаКДС). Иммунизация, начатая АаКДС-вакциной, может быть продолжена АКДС-вакциной и наоборот. Пропуск одной прививки не влечет за собой повторение всего цикла вакцинации. Если по каким-либо причинам после второй вакцинации АКДСвакциной прошло 12 мес и более, вакцинация считается законченной. Прививки против коклюша проводят детям в возрасте с 3 мес до 4 лет. Если до начала иммунизации ребенок переболел коклюшем или имеет противопоказания к коклюшному компоненту вакцины, иммунизация осуществляется АДС-анатоксином двукратно в 3 и 4 мес и ревакцинация через 9–12 мес или АаКДС-вакциной по схеме, аналогичной для АКДС. Если ребенок, перенесший коклюш, получил только одну прививку АКДСвакциной, он подлежит второй вакцинации АДС-анатоксином с последующей ревакцинацией через 9–12 мес. Если у ребенка возникло поствакцинальное осложнение (или сильная реакция) на первую прививку АКДС-вакцины, то вторую прививку проводят АДС525 анатоксином или АаКДС-вакциной, если на вторую, то вакцинация считается законченной. Если осложнение развилось на третью вакцинацию АКДС, первую ревакцинацию проводят АДС-анатоксином или АаКДС-вакциной через 12–18 мес. Для экстренной профилактики коклюша у непривитых детей применяют иммуноглобулин человеческий нормальный. Препарат вводят непривитым или не полностью привитым двукратно с интервалом 24 ч в разовой дозе 3 мл в максимально ранние сроки после контакта с больным коклюшем. Детям, не получившим вакцинацию до контакта с больным коклюшем, вакцинопрофилактика не проводится. В случае контакта с больным коклюшем детей с незавершенным вакцинальным циклом иммунизацию продолжают по календарю. Если ребенок получил третью дозу АКДС более 6 мес назад, его следует ревакцинировать. Первая ревакцинация против коклюша, дифтерии и столбняка проводится однократно в 18 мес вакциной АКДС (АаКДС). При нарушении схемы иммунизации ревакцинация у детей в возрасте 4 лет и старше проводится АДСанатоксином. Иммунизация против дифтерии и столбняка. Ревакцинация против дифтерии и столбняка проводится в 6, 11, 16 лет, затем каждые 10 лет. Вторую ревакцинацию (6 лет) проводят АДС-анатоксином, третью (11 лет) – АД-М– анатоксином, четвертую (16 лет) и последующие – АДС-М-анатоксином. В случае нарушения схемы иммунизации против дифтерии и столбняка у отдельных детей интервал между введениями вакцины должен составлять: – между законченной вакцинацией и первой ревакцинацией – не менее 9–12 мес; – между первой и второй ревакцинациями – не менее 4 лет; – между второй и третьей, третьей и четвертой – не менее 5 лет; – между последующими ревакцинациями – не менее 10 лет. Дети 7 лет и старше, ранее не привитые против дифтерии и столбняка (или не имеющие сведений о прививках), вакцинируются АДС-М-анатоксином двукратно с интервалом в 1–1,5 мес. Первую ревакцинацию проводят через 9–12 мес после законченной вакцинации однократно. Клиника нормальной реакции на введение вакцины. Наиболее реактогенным компонентом АКДС-вакцины является коклюшная вакцина. Местная реакция заключается в гиперемии кожи, отеке и инфильтрате мягких тканей до 2 см в диаметре в месте инъекции. Общая реакция проявляется кратковременным повышением температуры тела, головной болью, общей слабостью. Необычные реакции и осложнения. Обычно развиваются в первые 2 сут после вакцинации. К ним относятся инфильтрат более 2 см в диаметре, аб526 сцесс, флегмона в месте введения прививочного препарата, длительная лихорадка, интоксикация, аллергические реакции, поражения ЦНС (судороги, энцефалопатия, энцефалит). Информация, которую нужно сообщить родителям после прививки. Следует предупредить родителей о необходимости предохранения места введения вакцины от механического раздражения, возможной (нормальной) реакции на введение вакцины, о том, что при возникновении у ребенка необычных реакций и осложнений нужно сообщить о них участковому врачу или медсестре. Иммунизация против полиомиелита. Иммунизация проводится инактивированной полиомиелитной вакциной (ИПВ) и оральной полиомиелитной вакциной (ОПВ). Сроки иммунизации. Вакцинация проводится трехкратно с интервалом 1 мес в возрасте 3, 4, 5 мес инактивированной полиомиелитной вакциной. Ревакцинация проводится в возрасте 18 мес (ИПВ или ОПВ), 24 мес (ОПВ) и 7 лет (ОПВ) однократно. Тактика вакцинации лиц без данных о прививках против полиомиелита: – дети в возрасте до 3 лет должны получить курс первичной вакцинации ИПВ (3 прививки с интервалом 1 мес) и две ревакцинации. Интервал между вакцинацией и первой ревакцинацией, а также между ревакцинациями может быть сокращен до 1 мес; – дети в возрасте 3–6 лет получают курс вакцинации ИПВ (3 прививки с интервалом в 1 мес). Далее дети должны получить ревакцинацию в возрасте 7 лет, интервал от последней прививки не должен быть менее 1 мес; – дети 7–17 лет получают курс вакцинации ИПВ; – лиц старше 17 лет прививают (однократно) ОПВ в том случае, если они прибыли из эпидемически неблагополучных по полиомиелиту стран. Клиника нормальной реакции на введение вакцины. Полиомиелитная вакцина обладает наименьшей реактогенностью среди всех прививочных препаратов и практически не вызывает клинически выраженных реакций. Исключение составляет реакция у детей раннего возраста, имеющих в анамнезе неустойчивый стул. После введения вакцины у них может наблюдаться учащенный стул без нарушения общего состояния. Необычные реакции и осложнения. Наблюдаются крайне редко и встречаются в виде энцефалитических (судорожных) реакций, вялого пареза преимущественно нижних конечностей, аллергических реакций. Энцефалитические реакции чаще возникают у детей с отягощенным неврологическим анамнезом. Парез конечностей развивается у привитых детей 527 на 5–30-й день после вакцинации, у контактировавших с привитым ребенком – на 60-й день. Информация, которую необходимо сообщить родителям после прививки. Следует предупредить родителей, что после введения оральной полиомиелитной вакцины ребенку нельзя пить и есть в течение 1 ч после прививки, так как для выработки иммунитета очень важно, чтобы вакцинный вирус всосался в полости рта ребенка. Кроме того, необходимо разъяснить родителям значение соблюдения личной гигиены: дети, иммунизированные против полиомиелита, в течение 2 мес выделяют вакцинный вирус через кишечник. При нарушении гигиенических правил они могут стать источником заражения непривитых детей. Ребенок должен спать в отдельной кроватке, иметь индивидуальные полотенце, одежду, горшок. Иммунизация против кори, эпидемического паротита, краснухи. Проводится комбинированной трехкомпонентной вакциной против кори, эпидемического паротита, краснухи (вакциной «Тримовакс» и др.) или моновакцинами: живой коревой вакциной (ЖКВ), живой паротитной вакциной (ЖПВ), краснушной вакциной («Рудивакс» и др.). Сроки иммунизации. Вакцинация проводится в возрасте 12 мес, ревакцинация – в 6 лет. Обе прививки выполняются комбинированной вакциной. Если ребенок переболел одной из инфекций, его иммунизируют в календарные сроки моновакциной. Моновакцины можно вводить одновременно или с интервалом в 1 мес. (При отсутствии моновакцины разрешается вводить комбинированную вакцину, так как она обладает низкой реактогенностью.) Комбинированную вакцину можно вводить одновременно с любой другой вакциной, кроме БЦЖ. В случае нарушения схемы иммунизации интервал между введениями вакцин должен составлять: – между вакцинацией и ревакцинацией с использованием комбинированной вакцины КПК, а также вакцинацией против краснухи с использованием моновакцины и ревакцинацией с использованием комбинированной вакцины – не менее 4 лет; – между вакцинацией против кори и эпидемического паротита с использованием моновакцин и ревакцинацией с использованием комбинированной трехкомпонентной вакцины – не менее 1 года. При необходимости постановки туберкулиновой пробы она должна быть проведена до (допускается одновременно) прививки комбинированной вакциной против кори, эпидемического паротита и краснухи (моновакцинами против кори и эпидемического паротита) или через 6 нед после нее. 528 Клиника нормальной реакции на введение: • комбинированной вакцины: с 5-го дня вакцинации может наблюдаться незначительная реакция в виде повышения температуры тела, кожной экзантемы, быстро проходящих катаральных явлений; • коревой вакцины: на 6–18-й день после вакцинации возможно повышение температуры тела, легкие катаральные явления, атипичная кореподобная сыпь; • паротитной вакцины: в большинстве случаев реакция на введение вакцины отсутствует. Иногда на 4–12-й день вакцинации повышается температура тела, появляются насморк, покашливание, гиперемия ротоглотки. Крайне редко развиваются симптомы интоксикации, увеличиваются слюнные железы, появляется боль в животе. Все симптомы, как правило, проходят в течение 1–3 дней; • краснушной вакцины: крайне редко может отмечаться кожная сыпь в виде мелких розеол или фиолетовых пятен различного размера. Необычные реакции и осложнения на введение: • комбинированной вакцины: встречаются редко. Могут отмечаться фебрильные судороги, лимфаденопатия, увеличение слюнных желез, поражение ЦНС, орхит, тромбоцитопения; • коревой вакцины: наблюдаются редко, как правило, встречаются у детей с измененной реактивностью и проявляются в виде лихорадки, интоксикации, выраженных катаральных симптомов, аллергических реакций, поражения ЦНС; • паротитной вакцины: развиваются редко. На 7–12-й день вакцинации может появиться лихорадка, фебрильные судороги, рвота, стойкие боли в животе, аллергические реакции; на 5–21-й день – возможно развитие менингита; • краснушной вакцины: практически не встречаются. Информация, которую нужно сообщить родителям после прививки. Следует предупредить родителей о необходимости предохранения места введения вакцины от механического раздражения, возможной (нормальной) реакции на введении вакцины, о том, что при возникновении у ребенка необычных реакций и осложнений следует сообщить о них участковому врачу или медсестре. 5.14. Иммунизация детей с отягощенным анамнезом Дети с отягощенным анамнезом требуют особого подхода при проведении профилактических прививок. В связи с этим среди них выделены четыре группы риска по возможности развития поствакцинальных осложнений: 529 1-я группа – поражения нервной системы (перинатальные повреждения, судороги различного происхождения, перенесенные нейроинфекции и др.); 2-я группа – аллергически измененная реактивность; 3-я группа – частые длительные заболевания; 4-я группа – патологические реакции на предшествующие прививки. Принадлежность ребенка к группе риска регистрируется в истории развития ребенка, индивидуальной карте ребенка. Тактика иммунизации детей с отягощенным анамнезом. При иммунизации детей с отягощенным анамнезом необходимо: 1) определить оптимальный срок проведения профилактических прививок, после чего составить индивидуальный график иммунизации; 2) осуществить лечение хронического заболевания с достижением ремиссии, на фоне которой провести иммунизацию; 3) отказаться от прививочных препаратов, представляющих определенный риск для детей с отягощенным анамнезом; 4) использовать прививочные препараты с уменьшенным содержанием антигенов; 5) провести соответствующую подготовку к иммунизации (медикаментозную и др.). При наличии фебрильных судорог в анамнезе для их предупреждения назначаются жаропонижающие средства: парацетамол в разовой дозе 10– 15 мг/кг в течение 1–2 дней после введения АКДС и на 5–7-й день после иммунизации живыми вакцинами. Иммунизация при аллергических заболеваниях может вызвать усиление аллергических проявлений, поэтому профилактические прививки следует проводить в период ремиссии – полной или частичной. Индивидуальный календарь профилактических прививок составляют с учетом сезона года. С целью профилактики возможного обострения процесса за 1–2 дня до иммунизации и в течение 5–7 дней после нее назначаются антигистаминные препараты. Важное значение имеет соблюдение гипоаллергенной диеты и предотвращение контакта с причинно-значимыми аллергенами. Часто и длительно болеющим детям иммунизация, по возможности, проводится по прививочному календарю. Необходимо уделить внимание санации хронических очагов инфекции. В поствакцинальном периоде с целью профилактики острой респираторной инфекции рекомендуется назначение лейкоцитарного интерферона. Решение об иммунизации детей, имеющих в анамнезе тяжелые реакции на предыдущие вакцинации, принимается с учетом анализа всех обстоятельств. Развитие осложнений при иммунизации вакциной АКДС чаще всего связано 530 с коклюшным компонентом, поэтому последующие иммунизации проводятся АДС-анатоксином. Иммунизация ОПВ, ЖКВ и ЖПВ в этом случае не противопоказана. 5.15. Профилактические прививки по эпидемиологическим показаниям Профилактические прививки по эпидемиологическим показаниям проводятся на основании решения Главного государственного санитарного врача Республики Беларусь, главных государственных санитарных врачей областей, города Минска, городов и районов с учетом эпидемиологической ситуации (табл. 105). Табл. 105. Календарь некоторых профилактических прививок по эпидемиологическим показаниям Наименование прививки Против вирусного гепатита А Против гриппа Против дифтерии Против кори Против краснухи Контингент, подлежащий прививкам Бывшие в контакте в очагах, а также лица из групп риска, определяемые на конкретной территории исходя из эпидемиологической ситуации Дети из группы «высокого риска неблагоприятных последствий заболевания гриппом»: – с хроническими заболеваниями дыхательной, сердечно-сосудистой, эндокринной системы, нарушениями функции почек или гемоглобинопатиями, с иммунодефицитами, в т.ч. ВИЧ-инфицированные и проходящие иммуносупрессивную терапию; – старше 6 мес и подростки на длительной аспиринотерапии Бывшие в контакте в очагах, имеющие титр противодифтерийных антител в сыворотке крови ниже 1:40 (0,01 МЕ/мл) Бывшие в контакте в возрасте до 40 лет, не болевшие корью и не привитые против кори (не имеющие документально подтвержденных сведений о прививках) Бывшие в контакте в очагах краснушной инфекции, ранее не привитые против краснухи Вакцинация Ревакцинация С 3 лет С 6 мес Ежегодно С 3 мес С 1 года С 1 года 531 Окончание табл. 105 Наименование прививки Против менингококковой инфекции Против полиомиелита Против гемофильной инфекции типа b Против эпидемического паротита 532 Контингент, подлежащий прививкам Бывшие в контакте с больным менингококковой инфекцией, вызванной менингококком группы А, С, W, Y, в детских дошкольных учреждениях, домах ребенка, детском доме, классе, семье, квартире, спальном помещении общежития и вновь поступающие в данные коллективы; учащиеся первого курса средних и высших образовательных учреждений при возникновении генерализованной формы инфекции. В период эпидемического неблагополучия, вызванного менингококком серогруппы А, при показателе заболеваемости более 2,0 на 100 тыс. населения: – дети до 8 лет включительно, – учащиеся первых курсов средних и высших учебных заведений, а также лица, прибывшие из стран ближнего и дальнего зарубежья и объединенные совместным проживанием в общежитиях Бывшие в контакте в очаге полиомиелитной инфекции Дети в учреждениях с круглосуточным пребыванием (детские дома, дома-ребенка), часто болеющие заболеваниями органов дыхания в возрасте до 5 лет Бывшие в контакте (дети и подростки) в очагах эпидемического паротита, ранее не болевшие эпидемическим паротитом, непривитые или не полностью привитые Вакцинация Ревакцинация С 1 года С 3 мес С 3 мес С 1 года Через 3 года Глава шестая Инфекционные болезни 6.1. Менингококковая инфекция Менингококковая инфекция – инфекционное заболевание, характеризующееся значительным разнообразием клинических проявлений от бессимптомного носительства и острого назофарингита до генерализованных форм в виде менингита, менингококкемии, менингоэнцефалита. Менингококковая инфекция наиболее часто встречается у детей до 3 лет жизни. Показатель заболеваемости колеблется от 4 до 10 случаев на 100 000 детского населения. Летальность при генерализованных формах составляет 3–5 % и обусловлена в основном молниеносными формами менингококкемии. Э т и о л о г и я. Возбудитель инфекции – менингококк, имеющий несколько серологических групп. Доминирующими являются серогруппы А, В, С, вызывающие генерализованные формы заболевания. Возбудитель не устойчив во внешней среде, чувствителен к действию дезинфектантов. Установлена генетическая предрасположенность к менингококковой инфекции. Чаще болеют лица, имеющие HLA-антигены В12, В6, дефицит комплемента С2–С8, пропердина. Э п и д е м и о л о г и я. Источником инфекции являются больные или носители. Наибольшую заразительность имеют больные манифестными формами заболевания. Серьезную эпидемиологическую опасность представляют носители. Это связано с широким распространением носительства. В межэпидемический период оно составляет 2–15 %, в закрытых коллективах или во время эпидемической вспышки достигает 70–90 %. Вегетация менингококка на слизистых оболочках длится в среднем 2–3 нед, при наличии хронического воспалительного процесса в носоглотке – 6 нед и более. Механизм передачи инфекции – воздушно-капельный. Контагиозный индекс – 10–15 %. Для менингококковой инфекции характерна осенне-зимневесенняя сезонность. Каждые 8–10 лет в связи с изменением серогруппы возбудителя и иммуноструктуры населения отмечаются периодические подъемы заболеваемости. После перенесенной инфекции остается типоспецифичный иммунитет. П а т о г е н е з. Входными воротами инфекции являются слизистые оболочки ротоглотки. Внедрение менингококка у большинства инфицированных 533 приводит к формированию носительства или к развитию острого назофарингита. При снижении иммунологической реактивности возбудитель преодолевает защитный барьер слизистых оболочек и проникает в кровь. С током крови он заносится в различные органы и ткани. При гибели менингококка выделяется сильный эндотоксин, который воздействует на эндотелий сосудов и мембраны клеток, вызывая расстройство микроциркуляции. При этом высвобождается большое количество биологически активных веществ, активизируются факторы свертывающей системы крови. Происходящие процессы приводят к генерализованному внутрисосудистому свертыванию крови (гиперкоагуляции), образованию большого количества тромбов в сосудистом русле. Истончение и разрыв капилляров обусловливают появление геморрагической сыпи. В результате быстрой, в течение нескольких часов, утилизации факторов свертывающей системы крови развивается гипокоагуляция. Возникают обширные кровоизлияния в кожу и внутренние органы – почки, надпочечники, головной мозг, миокард, кишечник. Воздействие эндотоксина, расстройства микроциркуляции, диссеминированное внутрисосудистое свертывание приводят к глубоким метаболическим расстройствам, вызывают нарушения функции многих органов и систем. Развивается острая надпочечниковая, почечная и сердечно-сосудистая недостаточность. Циркулирующий в крови менингококк может преодолеть гематоэнцефалический барьер, особенно уязвимый у детей раннего возраста, и вызвать развитие менингита или менингоэнцефалита. Воспалительный процесс сопровождается отеком и набуханием головного мозга, развитием внутричерепной гипертензии. В наиболее тяжелых случаях происходит вклинение мозжечка в большое затылочное отверстие. В результате сдавления продолговатого мозга наступает паралич дыхательного центра, приводящий к смертельному исходу. К л а с с и ф и к а ц и я менингококковой инфекции приведена в табл. 106. Табл. 106. Классификация менингококковой инфекции Клинические формы Локализованные формы: – носительство менингококка – острый назофарингит Генерализованные формы: – менингококкемия – менингит – менингоэнцефалит – смешанная форма (менингит + менингококкемия) 534 Степень тяжести Легкая Среднетяжелая Тяжелая Гипертоксическая с развитием инфекционнотоксического шока Течение Без осложнений С осложнениями К л и н и ч е с к а я к а р т и н а. Длительность инкубационного периода колеблется от 2 до 10 дней. Клиническая картина заболевания зависит от формы менингококковой инфекции. Носительство характеризуется вегетацией менингококка на слизистой оболочке носоглотки. Видимых нарушений в функциональном состоянии организма носительство не вызывает, однако его необходимо рассматривать как инфекционный процесс, а не механическое нахождение возбудителя на слизистых оболочках. Острый назофарингит может быть продромом генерализованных форм менингококковой инфекции или самостоятельным заболеванием. Основными симптомами назофарингита являются заложенность носа, насморк, першение в горле. Задняя стенка глотки ярко гиперемирована, отечна, с множественными гиперплазированными фолликулами. Температура тела чаще субфебрильная. Длительность температурной реакции не превышает 1–3 дней. Нередко заболевание протекает с нормальной температурой тела. Выздоровление наступает через 5–7 дней. Все случаи назофарингита в очаге менингококковой инфекции следует рассматривать как имеющие менингококковую этиологию. Менингококкемия (менингококковый сепсис) характеризуется развитием общетоксического синдрома, геморрагической сыпью на коже, вовлечением в патологический процесс различных органов и систем. Заболевание начинается остро, внезапно, среди полного здоровья. Повышается температура тела до высоких цифр, быстро нарастают симптомы интоксикации. Через 6–24 ч от начала заболевания появляется сыпь на коже. Чем раньше она возникает, тем тяжелее протекает заболевание. Сыпь чаще располагается на ягодицах, голеностопных суставах, голенях, бедрах, животе, но может иметь любую локализацию. Высыпания вначале носят розеолезный или пятнисто-папулезный характер, затем быстро, в течение 2–3 ч, превращаются в характерную геморрагическую сыпь неправильной звездчатой формы. Папулы, не перешедшие в геморрагии, обычно через несколько дней бледнеют и исчезают. Количество элементов сыпи может быть различным: от единичных высыпаний до множественных сливных геморрагий. Сроки появления сыпи, ее эволюция, размеры и темпы нарастания соответствуют тяжести болезни. В зависимости от выраженности клинических симптомов заболевания выделяют легкое, среднетяжелое и тяжелое течение менингококкемии. Легкая форма протекает с мелкой сыпью, умеренными проявлениями интоксикации. При среднетяжелом течении – сыпь геморрагическая, обильная, отчетливо выражен синдром интоксикации. Тяжелая форма сопровождается резко выраженной интоксикацией, ярким геморрагическим синдромом. 535 Геморрагии обширные, с тенденцией к слиянию. Наблюдаются носовые, желудочные, маточные кровотечения, гематурия, кровоизлияния в склеру, конъюнктиву, в субарахноидальное пространство. Нарушается деятельность жизненно важных органов. Гипертоксическая, или молниеносная, форма менингококкемии характеризуется развитием инфекционно-токсического шока. Заболевание начинается бурно. Резко повышается температура тела до 40–41 °С, развивается тяжелый геморрагический синдром. Элементы обильной геморрагической сыпи быстро, буквально на глазах, сливаются, образуя обширные геморрагии с участками некроза. АД быстро падает, появляется выраженная тахикардия, пульс отсутствует на периферии или нитевидный. Отмечается сильная одышка. Кожа резко бледная с цианотичным оттенком. Температура тела снижается до нормальных или субнормальных цифр. Менингококковый менингит начинается остро. Среди полного здоровья или на фоне назофарингита появляется характерная для заболевания триада клинических симптомов: высокая температура тела, сильная головная боль, повторная рвота. Головные боли при менингите диффузные, не имеют определенной локализации, усиливаются при перемене положения тела, резком звуке и ярком свете. Рвота возникает внезапно, без предшествующей тошноты, не связана с приемом пищи, не приносит облегчения. С первых часов заболевания появляются менингеальные симптомы: ригидность затылочных мышц (больной не может коснуться грудной клетки подбородком), симптом Кернига (согнутую под прямым углом в тазобедренном суставе ногу не удается разогнуть в коленном), симптом Брудзинского (верхний: при попытке пригнуть голову к груди ноги больного сгибаются в коленных суставах; лобковый, или средний: при надавливании на лонное сочленение ноги сгибаются в коленных суставах; нижний – проверяется одновременно с симптомом Кернига и состоит в сгибании в коленном суставе второй ноги). Дети после 2 лет жизни могут принимать характерную «менингеальную позу»: они лежат на боку, поджав ноги к животу (поза легавой собаки). Наряду с менингеальными симптомами отмечается резкая гиперестезия кожных покровов, повышенная чувствительность к световым и звуковым раздражителям. При тяжелом течении заболевания отмечается нарушение сознания. В первые дни заболевания развивается тахикардия, затем – относительная брадикардия. АД снижено. Тоны сердца приглушены, нередко аритмичны. Возможны изменения в анализе мочи: незначительная альбуминурия, цилиндрурия, микрогематурия. Стул задержан. У детей раннего возраста нередко 536 появляется жидкий стул, что затрудняет диагностику заболевания. На губах, крыльях носа и слизистых оболочках вследствие активизации латентной герпетической инфекции могут возникать пузырьковые высыпания. Особенности течения менингита у детей раннего возраста. Основными симптомами заболевания у детей в возрасте до 2 лет являются: внезапное повышение температуры тела, рвота (при отсутствии диареи), быстро нарастающая вялость, расстройства сознания, судороги. На первом году жизни часто встречается тремор рук и запрокидывание головы. Менингеальные симптомы в этом возрасте отсутствуют или слабо выражены (симптом Кернига до 6 мес жизни может наблюдаться как физиологическое явление). Вместо менингеальных симптомов при объективном обследовании выявляется кожная гиперестезия, выбухание и пульсация большого родничка, положительный симптом Лесажа (если ребенка удерживать в вертикальном положении за подмышечные впадины, ноги подтягиваются к животу и удерживаются в таком положении 20–30 с, здоровые дети опускают их через 5–10 с). Менингит в сочетании с менингококкемией – наиболее частая форма менигококковой инфекции. Сыпь может появиться одновременно с симптомами поражения мозговых оболочек, но чаще возникает на несколько часов или дней раньше. В клинической картине заболевания могут доминировать проявления как менингита, так и менингококкемии. Менингоэнцефалит – редкая форма менингококковой инфекции, которая встречается преимущественно у детей раннего возраста. В клинической картине заболевания преобладают симптомы энцефалита. Менингеальный синдром выражен слабо. У больных отмечается сонливость, заторможенность, нарушение сознания, судороги, поражение черепномозговых нервов. Возможны гемипарезы, мозжечковая атаксия. Заболевание имеет тяжелое течение, нередко заканчивается летальным исходом. Выздоровление, как правило, бывает неполным. О с л о ж н е н и я. При менингококкемии возможен инфекционнотоксический шок, полиорганная недостаточность, синдром Уотерхауса– Фридериксена; при менингите и менингоэнцефалите – острый отек головного мозга с синдромом сдавления ствола мозга, парезы, параличи. Д и а г н о з. Опорные диагностические критерии генерализованной формы менингококковой инфекции: • острое начало заболевания с высоким подъемом температуры тела; • выраженные симптомы интоксикации; • розеолезная (пятнисто-папулезная) или геморрагическая сыпь с преимущественной локализацией на ягодицах, голеностопных суставах, голенях, бедрах, животе; 537 • сильная головная боль; • повторная рвота, не приносящая облегчения; • менингеальные симптомы (у грудных детей – выбухание большого родничка, положительный симптом Лесажа); • при присоединении энцефалита – сонливость, заторможенность, нарушение сознания, судороги, симптомы поражения черепных нервов; • контакт с больным менингококковой инфекцией. Лабораторная диагностика. Для подтверждения диагноза менингококковой инфекции при локализованных формах заболевания с целью выделения менингококка берут мазок из зева и носа. При менингококкемии кроме бактериологического исследования слизи для выделения возбудителя делается посев крови на специальные среды и ее бактериоскопическое исследование. Со 2-й нед заболевания используются серологические методы диагностики, направленные на выявление специфических антител и антигенов (РПГА, РСК). При менингите дополнительно производят посев и бактериоскопию ликвора. При генерализованных формах менингококковой инфекции в общем анализе крови высокий лейкоцитоз, выраженный нейтрофилез, увеличение палочкоядерных клеток, лимфопения, анэозинофилия. Д и ф ф е р е н ц и а л ь н ы й д и а г н о з. Генерализованные формы менингококковой инфекции дифференцируют с тяжелыми формами ОРИ, протекающими с выраженной интоксикацией, геморрагическим синдромом, явлениями менингизма; гематологическими заболеваниями (геморрагический васкулит, болезнь Верльгофа, острый лейкоз); другими инфекционными заболеваниями, сопровождающимися сыпью на коже. У больных гриппом геморрагический синдром присоединяется относительно поздно, на 2–4-е сут заболевания. По сравнению с менингококкемией гораздо чаще отмечаются носовые кровотечения. Сыпь петехиальная, локализуется на туловище и сгибательных поверхностях конечностей; звездчатые геморрагии и кровоизлияния в конъюнктиву или склеры не типичны. Во всех случаях дифференциации ОРИ и генерализованных форм менингококковой инфекции необходимо помнить, что в этой ситуации часто врачами и фельдшерами ошибочно выставляется диагноз «ОРИ, токсический синдром» или «ОРИ с менингеальным синдромом». Диагностическая ошибка обычно связана с тем, что не обращается внимание на то, что заболевание протекает без ярких катаральных симптомов, больной не осматривается на наличие сыпи, при ее обнаружении не оцениваются сроки ее появления и характер высыпаний. Для обеспечения ранней диагностики менингококкемии и предотвращения летальных случаев при наличии у больного выраженной интоксикации и экзантемы, появившийся в первые сутки заболевания, его необходимо немедленно госпитализировать. 538 При геморрагическом васкулите сыпь располагается симметрично, преимущественно на разгибательных поверхностях ног, вокруг крупных суставов, на ягодицах. Кровоизлияния в слизистые оболочки встречаются редко. Дифференциальный диагноз с инфекционными заболеваниями, сопровождающимися сыпью на коже, – см. Дифференциальная диагностика заболеваний, протекающих с экзантемами. Л е ч е н и е. При носительстве менингококка и менингококковом назофарингите лечение проводится в домашних условиях. Госпитализация осуществляется по эпидемиологическим показаниям. При лечении на дому необходимо ежедневно наблюдать за состоянием ребенка. Для лечения менингококкового носительства и острого назофарингита в течение 4–5 дней назначается ампициллин – 100 мг/кг в сутки. При непереносимости препаратов пенициллиновой группы показан левомицетин – 25–30 мг/кг в сутки. Проводится санация носоглотки растворами антисептиков (фурацилин 1:5000 и др.). Рекомендуется общеукрепляющее лечение (эхинобене, фитовит, эстефан) курсом до 1 мес. Больные с генерализованной формой менингококковой инфекции подлежат обязательной госпитализации. Для оказания помощи на догоспитальном этапе необходимо иметь в постоянной готовности укладку скорой медицинской помощи. Она включает: антибиотики (натриевая соль бензилпенициллина 500 000 ЕД № 5; левомицетина сукцинат 1,0 г № 3), преднизолон 30 мг для парентерального введения № 10, анальгетики (анальгин 50 % – 2,0 мл № 5), противосудорожные средства (сибазон 5 % – 2,0 мл № 5). На догоспитальном этапе больным внутримышечно вводится натриевая соль бензилпенициллина (50 000 ЕД/кг) или левомицетина сукцинат (25–30 мг/кг), а также преднизолон (2–3 мг/кг). В направлении указывается доза и время введения препаратов. В больнице лечение антибиотиками продолжается. Основным антимикробным препаратом для лечения генерализованных форм менингококковой инфекции является бензилпенициллин. Он назначается в дозе 200 000– 300 000 ЕД/кг в сутки и вводится с интервалом 4 ч (6 раз в день). С этой же целью можно использовать ампициллин в суточной дозе 200–300 мг/кг 4–6 раз в день, цефтриаксон (роцефин) в суточной дозе 50–80 мг/кг 2 раза в день, цефотаксим в суточной дозе 200 мг/кг 4 раза в день. При непереносимости лактамных антибиотиков назначается левомицетина сукцинат – 80–100 мг/кг в сутки 3 раза в день. Применение высоких доз антибиотиков связано с плохим проникновением препаратов через гематоэнцефалический барьер и необходимостью создания их высокой концентрации в субарахноидальном пространстве и веществе головного мозга. 539 Объем патогенетической терапии зависит от формы и тяжести менингококковой инфекции. При гнойном менингите важное место в лечении отводится мероприятиям, направленным на дегидратацию. С этой целью используются осмодиуретики, прежде всего маннит в дозе 0,5–1,0 г/кг сухого вещества в сутки или салуретики. С целью дезинтоксикации назначается дополнительное питье, внутривенно вводится реополиглюкин и другие растворы. Дезинтоксикация должна быть умеренной, введение излишних объемов приводит к усугублению отека мозга. Дезинтоксикация проводится под контролем ЦВД, диуреза, физиологических потребностей и патологических потерь. В первые дни лечения применяются глюкокортикостероиды – дексазон по 0,5 мг/кг в сутки или преднизолон по 2–4 мг/кг в сутки. По показаниям проводится симптоматическая терапия (борьба с гипертермией, судорогами и др.). Патогенетическая терапия менингококкемии включает дезинтоксикационные мероприятия (стартовые растворы – реополиглюкин, коллоидные и кристаллоидные растворы), назначение глюкокортикостероидов в среднетерапевтических дозах, коррекцию кислотно-щелочного состояния и электролитного баланса, проведение симптоматической терапии. При развитии инфекционно-токсического шока назначается инфузионная терапия (реополиглюкин, солевые, кристаллоидные растворы), преднизолон в больших дозах (5–30 мг/кг в сутки и больше), допамин, норадреналин, добутамин (для повышения и стабилизации давления), проводится коррекция кислотно-щелочного состояния, электролитного баланса, мероприятия по борьбе с ДВС. М е р о п р и я т и я в о ч а г е. Дети, бывшие в контакте с больным, разобщаются на 10 дней. Разобщение включает проведение следующих мероприятий: в организованных коллективах в группу (класс) в течение срока разобщения запрещается прием других детей, также запрещен перевод детей из очага инфекции в другую группу (класс) или в другой организованный коллектив. В ДДУ для прогулок детям из очага инфекции выделяется отдельная площадка. Группа пользуется отдельным входом и выходом. Группе (классу) запрещается посещение общесадовских (общешкольных) мероприятий. На выявленного больного (как и при любом другом инфекционном заболевании) подается экстренное извещение в центр гигиены и эпидемиологии по телефону и отсылается ф. № 058/у, о заболевшем сообщается в ДДУ или в школу. С целью выявления больных менингококковой инфекцией за бывшими в контакте устанавливается ежедневное медицинское наблюдение, включающее 540 измерение температуры тела, осмотр носоглотки и кожных покровов. Контактировавшие с больным подлежат бактериологическому обследованию. Выявленные бактерионосители в ДДУ, школах, школах-интернатах отстраняются от посещения коллектива на срок проведения санации и получения отрицательного результата бактериологического исследования, которое проводится через 3 дня после окончания курса санации однократно. В очаге проводятся санитарно-гигиенические мероприятия (влажная уборка помещения с использованием моющих средств, регулярное проветривание, обеззараживание воздуха бактерицидными лампами). П р о ф и л а к т и к а. Для предотвращения распространения инфекции больных допускают в детский коллектив после клинического выздоровления и бактериологического обследования, которое проводится не ранее 3 дней после окончания лечения. Плановая иммунизация против менингококковой инфекции прививочным календарем не предусмотрена. С целью предотвращения повторных случаев заболевания в очагах менингококковой инфекции проводится иммунизация по эпидемиологическим показаниям (см. Иммунопрофилактика). 6.2. Скарлатина Скарлатина – острое инфекционное заболевание, характеризующееся интоксикацией, ангиной, мелкоточечной сыпью на коже. Э т и о л о г и я. Заболевание вызывается β-гемолитическим стрептококком группы А, имеющим более 80 серотипов. Возбудитель устойчив во внешней среде, а также к действию многих дезинфицирующих средств. Его особенностью является способность вырабатывать экзотоксин. Стрептококк вырабатывает и другие патогенные факторы, определяющие вирулентность возбудителя. Решающая роль в возникновении заболевания принадлежит уровню антитоксического иммунитета. Если иммунитет низкий или отсутствует, внедрение стрептококка вызывает развитие скарлатины. При напряженном антитоксическом иммунитете стрептококковая инфекция протекает в виде ангины, фарингита или бессимптомной инфекции. Э п и д е м и о л о г и я. Источником инфекции является больной скарлатиной или другим стрептококковым заболеванием, носитель β-гемолитического стрептококка группы А. Основной механизм передачи инфекции – воздушно-капельный. Возможен контактно-бытовой механизм передачи (преимущественно в детских дошкольных учреждениях) или пищевой путь, реализуемый в основном через молоко, молочные продукты, кремы. 541 Чаще скарлатиной болеют дети дошкольного и младшего школьного возраста. На первом году жизни заболевание встречается редко в связи с высоким титром антитоксического иммунитета, полученного от матери. Контагиозный индекс составляет около 40 %. Показатели заболеваемости скарлатиной повторяют эпидемиологические закономерности, свойственные капельным инфекциям: увеличиваются в осеннее-зимний период, дают периодические подъемы, повторяющиеся каждые 5–7 лет. После перенесенной инфекции остается прочный антитоксический иммунитет. П а т о г е н е з. Входными воротами для возбудителя чаще всего являются небные миндалины. Реже стрептококк проникает через раневую или ожоговую поверхность кожи, слизистые оболочки половых путей (у родильниц), в отдельных случаях – через дыхательные пути. Развитие болезни связано с токсическим, бактериальным (септическим) и аллергическим воздействием возбудителя. Все три компонента взаимосвязаны и дополняют друг друга. Воздействие на организм токсических субстанций стрептококка приводит к развитию токсического синдрома, который характеризуется поражением центральной нервной, вегетативной, сердечно-сосудистой и эндокринной систем. Токсемия является причиной расширения мелких кровеносных сосудов, в том числе в коже и слизистых оболочках. Воздействие микробной клетки возбудителя обусловливает развитие бактериального (септического) синдрома. Он проявляется воспалением в месте входных ворот инфекции. В последующем бактериальный синдром определяет присоединение осложнений микробной природы. Аллергический компонент связан с сенсибилизацией организма в результате воздействия возбудителя и антигенов разрушенных тканей. Его развитие может привести к возникновению гломерулонефрита, миокардита и других осложнений иммунопатологического характера. К л а с с и ф и к а ц и я скарлатины приведена в табл. 107. Табл. 107. Классификация скарлатины Форма Типичная Атипичная – стертая (скарлатина без сыпи) – гипертоксическая – геморрагическая – экстрабуккальные формы (ожоговая, раневая, послеродовая) 542 Степень тяжести Легкая Среднетяжелая Тяжелая – токсическая – септическая – токсико-септическая Течение Без осложнений С осложнениями К л и н и ч е с к а я к а р т и н а. Инкубационный период продолжается от 2 до 12 дней. Заболевание начинается остро с высокого подъема температуры тела, болей в горле при глотании, головной боли, нередко рвоты. Через несколько часов, реже на 2-е сут заболевания, на лице, туловище, конечностях появляется мелкоточечная сыпь. Она представляет собой расположенные близко друг к другу розеолы размером 1–2 мм. Сыпь обильная, располагается на гиперемированном фоне кожи, в первые дни болезни ярко-красная, к 3–4-му дню тускнеет и становится бледно-розовой. Сыпь более интенсивная на сгибательной поверхности конечностей, на боковых поверхностях туловища, внизу живота, в естественных складках кожи – подмышечных впадинах, локтевых сгибах, паховых и подколенных областях. Кожные покровы сухие, при легком надавливании появляется белый дермографизм. В местах концентрации сыпи нередко появляются петехии (симптом Пастиа). Они могут быть единичными или в виде геморрагических полос. Петехии сохраняются после исчезновения точечной сыпи и позволяют поставить диагноз скарлатины при позднем обращении больного. Характерно расположение сыпи на лице – она щадит носогубный треугольник (симптом Филатова). Бледность треугольника подчеркивается яркой гиперемией щек и вишневой или малиновой окраской губ. Экзантема держится 4–5 дней (при легких формах болезни – несколько часов), затем исчезает, сменяясь шелушением. Типично для скарлатины пластинчатое шелушение на кистях и стопах и отрубевидное – на туловище, шее и ушных раковинах. Постоянный симптом заболевания – ангина, чаще катаральная, реже фолликулярная или лакунарная. Миндалины, дужки, язычок резко гиперемированы («пылающий зев»). Линия гиперемии резко обрывается на слизистой оболочке твердого неба. В воспалительный процесс вовлекаются переднешейные (углочелюстные) лимфатические узлы. Они становятся плотными и болезненными при пальпации. Язык в первые дни болезни густо обложен серовато-бурым налетом, который со 2–3-го дня начинает очищаться с кончика и краев. К 4-му дню остается обложенным только у корня. Сосочки языка гипертрофированы, рельефно выступают за счет слущивания эпителия, что придает языку вид спелой малины – «малиновый» («сосочковый») язык. В зависимости от выраженности клинических симптомов заболевания выделяют легкое, среднетяжелое и тяжелое течение скарлатины. Легкая форма встречается наиболее часто и сопровождается развитием катаральной ангины. Синдром интоксикации слабо выражен. Сыпь неяркая, малочисленная. Клинические симптомы быстро подвергаются обратному развитию, к концу первой недели болезни наступает выздоровление. 543 Среднетяжелая форма характеризуется значительной интоксикацией. Яркие проявления заболевания сохраняются 7–8 дней. Температура тела высокая (38,5–39 °С). Выражены изменения в зеве. Ангина лакунарная или фолликулярная. Увеличены регионарные лимфатические узлы. Сыпь яркая, обильная. Отмечаются симптомы «скарлатинозного» сердца: в первые дни болезни – тахикардия, повышение АД, в конце 1-й нед – брадикардия, расширение границ сердца, приглушенность I тона, систолический шум, снижение АД. Тяжелая форма протекает с резко выраженными симптомами интоксикации (токсическая форма) или с тяжелыми септическими поражениями (септическая форма). При сочетании токсических симптомов и септических процессов скарлатина рассматривается как токсико-септическая. Токсическая форма развивается бурно и сопровождается гипертермией, повторной рвотой, головной болью, нарушением сознания, судорогами. Выражены симптомы поражения сердечно-сосудистой системы. Сыпь обильная, нередко с геморрагиями. Септическая форма обычно развивается у детей младшего возраста, страдающих первичным или вторичным иммунодефицитом. Заболевание протекает с тяжелыми воспалительными и гнойно-некротическими процессами в зеве, глотке, регионарных лимфатических узлах с формированием аденофлегмоны в первые дни болезни. Возможно развитие этмоидита, мастоидита, остеомиелита. Кроме типичных форм могут наблюдаться атипичные формы заболевания. Стертая форма протекает без повышения температуры тела, ангина катаральная, неяркая, сыпь маловыраженная, скудная, нередко расположена только на сгибах. При ожоговой, раневой и послеродовой скарлатине входными воротами инфекции является ожоговая или раневая поверхность. Сыпь появляется в первичном очаге и выражена в этих местах наиболее ярко. Ангины нет. Гипертоксическая и геморрагическая формы в настоящее время практически не встречаются. О с л о ж н е н и я. Выделяют ранние (бактериальные) и поздние (аллергические) осложнения. К первой группе относятся гнойный шейный лимфаденит, отит, синусит, мастоидит, остеомиелит. Аллергические осложнения возникают на 2-й нед болезни и сопровождаются поражением суставов (синовит), почек (диффузный гломерулонефрит), сердца (миокардит). Д и а г н о з. Опорные диагностические критерии: • острое начало заболевания с повышением температуры тела до высоких цифр (больной может точно указать время начала заболевания); • мелкоточечная сыпь, расположенная на гиперемированном фоне кожи; 544 • бледный носогубный треугольник на фоне гиперемированных щек; • ангина (катаральная, фолликулярная, лакунарная с выраженной гиперемией миндалин, небных дужек, язычка – «пылающий зев»); • увеличение переднешейных лимфатических узлов; • шелушение – отрубевидное на туловище и пластинчатое на пальцах кистей и стоп; • контакт с больным скарлатиной или другим стрептококковым заболеванием. Лабораторная диагностика. В амбулаторно-поликлинических условиях проводится: 1) бактериологическое исследование мазка из зева на гемолитический стрептококк); 2) бактериологическое исследование мазка из зева на бактерию Леффлера (дифтерийную палочку); 3) общий анализ крови (второй анализ проводится на 20–21-й день заболевания; 4) общий анализ мочи (второй анализ проводится на 20–21-й день заболевания). В общем анализе крови отмечается лейкоцитоз, палочкоядерный сдвиг влево, эозинофилия, повышенная СОЭ. По показаниям назначается: 1) исследование крови для определения антистрептолизина О; 2) исследование крови на РПГА с иерсиниозным диагностикумом (парной сыворотки). Кровь забирают в начале заболевания – не позже 3-го дня высыпания, затем повторно через 7–9 дней. Подтверждает диагноз нарастание титра специфических антител к 10–14-му дню болезни в 4 и более раз. Д и ф ф е р е н ц и а л ь н ы й д и а г н о з – см. Дифференциальная диагностика заболеваний, протекающих с экзантемами, Дифференциальная диагностика заболеваний, протекающих с синдромом тонзиллита. Л е ч е н и е. При скарлатине лечение больных можно проводить на дому. Госпитализация осуществляется в случае тяжелого течения заболевания, при развитии осложнений или по эпидемическим показаниям. Лечение на дому требует медицинского наблюдения с обязательным лабораторным исследованием крови и мочи на 10-й и 21-й день заболевания. Важное значение в лечении имеет соблюдение санитарно-гигиенического режима (систематическое проветривание помещения, влажная уборка). В острый период заболевания назначается постельный режим. Диета – соответствующая возрасту ребенка, с преобладанием молочно-растительных продуктов. Показано увеличение жидкости для питья до 1–1,5 л в сутки. Независимо от тяжести течения заболевания назначаются антибиотики, преимущественно пенициллинового ряда (амоксициллин, ампициллин в возрастной дозе в течение 7–10 дней). При непереносимости пенициллинов применяются антибиотики из группы макролидов (эритромицин, рокситромицин, мидекамицин, сумамед в воз545 растных дозах) или цефалоспорины I поколения (цефалексин, цефазолин, цефадроксил) в возрастных дозах. После окончания антибиотикотерапии однократно внутримышечно вводится бициллин-5 в дозе 20 000 ЕД/кг. Для полоскания ротоглотки используется раствор фурацилина (1:5000) или другие дезинфицирующие растворы. При тяжелой форме заболевания применяется дезинтоксикационная и симптоматическая терапия. Лечение осложнений проводится по общепринятым схемам. Через 2–3 нед после клинического выздоровления делается электрокардиограмма. М е р о п р и я т и я в о ч а г е. Дети, бывшие в контакте с больным, посещающие ДДУ и первые два класса школы, разобщаются на 7 дней, в случае общения с больным на протяжении всего периода болезни (при лечении больного на дому) – на 17 дней от начала контакта (другие мероприятия по разобщению – см. Менингококковая инфекция). С целью выявления больных скарлатиной за бывшими в контакте устанавливается ежедневное медицинское наблюдение с измерением температуры тела, осмотром кожи и полости рта. Дети, болевшие скарлатиной, школьники 3-х классов и старше, а также взрослые, работающие в детских дошкольных учреждениях, в первых двух классах школ, в хирургических и детских больницах, родильных домах, в молочной промышленности, подлежат медицинскому наблюдению в течение 7 дней. При заболевании ангиной их изолируют, как и больных скарлатиной, с обязательным обследованием на бактерию Леффлера. В очаге проводятся санитарно-гигиенические мероприятия (влажная уборка помещения с использованием моющих средств, регулярное проветривание, обеззараживание воздуха бактерицидными лампами). П р о ф и л а к т и к а. Специфическая профилактика заболевания не разработана. Для предотвращения распространения инфекции больных изолируют на 10 дней с момента заболевания. Реконвалесценты, посещающие детские дошкольные учреждения и первые два класса школы, в связи с возможностью возникновения в период выздоровления осложнений допускаются в детский коллектив после дополнительной изоляции на 12 дней (не ранее 22-го дня от начала заболевания). 6.3. Корь Корь – высококонтагиозное инфекционное заболевание, для которого характерны синдром интоксикации, катар верхних дыхательных путей, конъ546 юнктивит, своебразная энантема в полости рта, пятнисто-папулезная сыпь на коже. Э т и о л о г и я. Заболевание вызывается вирусом кори. Возбудитель мало устойчив во внешней среде, обладает выраженной летучестью – способен с потоком воздуха распространяться на большие расстояния. Отличительной особенностью вируса кори является его свойство пожизненно циркулировать в организме и возможность в связи с этим вызывать особую форму инфекционного процесса – медленно текущую инфекцию (подострый склерозирующий панэнцефалит). Э п и д е м и о л о г и я. Источником инфекции является больной, который становится заразным для окружающих с последних дней инкубационного периода, весь катаральный период и первые 4 дня от начала появления сыпи. Основной механизм передачи инфекции – воздушно-капельный. Возможно внутриутробное заражение ребенка, если мать заболела корью во время беременности. Восприимчивость к кори высокая, контагиозный индекс достигает 95 %. До 3 мес жизни заболевание практически не встречается в связи с наличием врожденного иммунитета. В возрасте 6–10 мес дети становятся восприимчивы к заболеванию. Для кори характерна зимне-весенняя сезонность. После перенесенной инфекции остается стойкий иммунитет. П а т о г е н е з. Входными воротами инфекции являются слизистые оболочки верхних дыхательных путей, где происходит фиксация и репродукция возбудителя. Проникая в регионарные лимфатические узлы, вирус накапливается и прорывается в кровь (первая волна вирусемии). Количество вируса в этом периоде невелико и может быть нейтрализовано введением иммуноглобулина, на чем основана пассивная иммунизация, проводимая при контакте с больным корью. С середины инкубационного периода концентрация вируса нарастает, происходит его фиксация и репродукция в органах ретикулоэндотелиальной системы: миндалинах, лимфатических узлах, селезенке, печени. Воздействие факторов специфической и неспецифической защиты приводит к цитолизу пораженных клеток и высвобождению возбудителя. В силу особого тропизма вирус кори внедряется в эпителий, выстилающий верхние дыхательные пути, кожу, конъюнктиву, кишечник и прорывается в кровь, обусловливая вторую, более массивную вирусемию. В клинической картине заболевания эта фаза соответствует катаральному периоду. Фрагменты разрушенных клеток, белковые компоненты оболочки вирусов, биологически активные вещества вызывают повреждения стенок сосудов, отек тканей, экссудативные и некротические изменения в клетках и тканях. 547 Вирус кори обладает тропизмом к клеткам ЦНС, что может привести к развитию энцефалита или менингита. К л а с с и ф и к а ц и я кори приведена в табл. 108. Табл. 108. Классификация кори Форма Типичная Атипичная: – митигированная – у привитых – геморрагическая – токсическая Степень тяжести Легкая Среднетяжелая Тяжелая Течение Без осложнений С осложнениями К л и н и ч е с к а я к а р т и н а. Инкубационный период составляет 7–17 дней. У детей, получивших пассивную профилактику, срок инкубации удлиняется до 21 дня. В клинической картине заболевания выделяют три периода: катаральный (продромальный), высыпания и пигментации (реконвалесценции). Катаральный период длится 3–4 дня и характеризуется сочетанием двух синдромомов – интоксикации и катарального воспаления. Заболевание начинается с повышения температуры тела, сухого лающего кашля, осиплости голоса. У детей раннего возраста может развиться коревой круп. Постоянным признаком кори является конъюнктивит. Веки отекают, появляется серозное или серозногнойное отделяемое из глаз. Возникает слезотечение, светобоязнь, которая может быть настолько сильной, что приводит к блефороспазму – смыканию век. С развитием катаральных явлений лицо больного приобретает характерный вид: оно становится одутловатым, веки отекшими, склеры инъецированными, из носа выделяется обильный секрет. Нарушается общее состояние ребенка. Он вялый, капризный, плаксивый. Ухудшается сон и аппетит. На 2–3-й день болезни, обычно за 1–2 дня до высыпаний, в полости рта появляется дигностический симптом кори – пятна Бельского–Филатова– Коплика. Они расположены на слизистой оболочке щек напротив малых коренных зубов, иногда на деснах, слизистой оболочке губ, конъюнктивах. Пятна представляют собой очень мелкие, размером с маковое зерно серо-белые папулы, окруженные узкой каймой гиперемии. Создается впечатление, что слизистая оболочка полости рта посыпана манной крупой. Пятна не сливаются между собой, плотно сидят на основании, не снимаются тампоном или шпателем и сохраняются в течение 2–3 дней. Их обнаружение позволяет поставить диагноз кори в ранние сроки болезни – до появления сыпи. Одновременно с ними на небных дужках, миндалинах, задней стенке глотки, твердом небе возникает коревая энантема в виде небольших пятен непра548 вильной формы розовато-красного цвета. Через 1–2 дня элементы энантемы сливаются и становятся неразличимыми на фоне яркой гиперемии слизистой оболочки неба. Вследствие вирусного поражения кишечника может наблюдаться дисфункция желудочно-кишечного тракта – снижение аппетита, тошнота, рвота, учащение стула. Период высыпания начинается на 4–5-й день болезни и продолжается 3–4 дня. Коревая экзантема имеет пятнисто-папулезный характер. Первые элементы сыпи представляют собой папулы красного цвета диаметром около 2 мм. Через несколько часов они увеличиваются в размере, «расплываются», образуя типичное коревое пятно величиной до 4–5 мм в диаметре. Сыпь яркая, обильная, хорошо заметная, располагается на неизмененном фоне кожи, склонная к слиянию. Количество элементов сыпи постоянно увеличивается. Характерной особенностью коревой экзантемы является этапность высыпания. Первые элементы сыпи появляются за ушами, на спинке носа, на лбу. В течение первых суток сыпь покрывает лицо, включая область носогубного треугольника, шею, верхнюю часть груди. На второй день она распространяется на туловище, на третий день – на верхние и нижние конечности. Период пигментации начинается на 3–4-й день от начала высыпания. Сыпь угасает в течение 3 дней, поэтапно, в той же последовательности, в какой появилась, оставляя после себя пигментацию в виде бурых, а затем коричневых пятен. После исчезновения сыпи часто отмечается мелкое отрубевидное шелушение, которое лучше выражено на лице, ладонях и подошвах. В период пигментации состояние больного улучшается: нормализуется температура тела, уменьшаются катаральные явления, улучшается общее состояние. При кори длительное время сохраняются явления астенизации: вялость, повышенная утомляемость, сонливость. Коревой вирус способен вызывать иммунодепрессию, поэтому в течение 3–4 нед и более иммунитет бывает сниженным. В зависимости от выраженности клинических симптомов заболевания выделяют легкое, среднетяжелое и тяжелое течение кори. Легкое течение характеризуется умеренно выраженным катаральным синдромом. Температура тела не превышает 37,5 °С и бывает повышенной не более 2–3 дней. Сыпь малочисленная, имеет слабую тенденцию к слиянию. При среднетяжелом течении заболевания отмечаются яркие катаральные явления. Температура тела высокая. Сыпь обильная, яркая. Тяжелое течение наблюдается редко и характеризуется резко выраженными симптомами интоксикации, развитием осложнений. 549 Кроме типичных форм могут наблюдаться атипичные формы заболевания. Митигированная корь наблюдается у детей, которым в инкубационном периоде вводился иммуноглобулин, переливалась плазма или другие препараты крови. Она протекает легче типичной кори и имеет ряд особенностей: инкубационный период более продолжительный (21–26 дней), катаральный период сокращен до 1–2 дней, катаральные явления слабо выражены. Температура тела нормальная или субфебрильная. Пятна Бельского–Филатова–Коплика часто отсутствуют. Период высыпаний укорочен. Этапность высыпания обычно нарушена – сыпь появляется одновременно на всех участках тела. Экзантема мелкая, необильная, не склонная к слиянию, пигментация бледная, быстро исчезает. Шелушения, как правило, не бывает или оно слабо выражено. Корь у привитых развивается у детей, имеющих низкий титр противокоревых антител, и протекает как митигированная. Геморрагическая и токсическая формы встречаются у детей первого года жизни. Геморрагическая форма сопровождается кровоизлияниями в кожу и слизистые оболочки, гематурией, кровавым стулом. При токсической форме отмечаются тяжелая интоксикация, гипертермия, менингоэнцефалитические явления. О с л о ж н е н и я. По срокам развития различают ранние осложнения, возникающие в остром периоде кори и поздние, развивающиеся в периоде пигментации. Ранние осложнения, как правило, обусловлены непосредственным действием вируса кори. Поздние осложнения всегда носят вторичный характер и вызываются вторичной микробной инфекцией. Наиболее характерны для кори осложнения, связанные с поражением: 1) органов дыхания (пневмонии, ларингиты, ларинготрахеиты, бронхиты); 2) желудочно-кишечного тракта (стоматиты, колиты, энтероколиты); 3) глаз (блефариты, кератиты); 4) ЦНС (энцефалиты, менингиты, менигоэнцефалиты). Д и а г н о з. Опорные диагностические критерии: • пятна Бельского–Филатова–Коплика на слизистой оболочке щек; • энантема на мягком и твердом небе, задней стенке глотки; • пятнисто-папулезная сыпь, склонная к слиянию; • этапность появления сыпи; • пигментация сыпи с последующим шелушением; • контакт с больным корью; • данные серологического исследования (диагноз кори ставится по совокупности клинических признаков и данных серологического исследования). Лабораторная диагностика. При обычном течении заболевания в амбулаторно-поликлинических условиях проводится общий анализ крови 550 (дважды) и общий анализ мочи. В общем анализе крови отмечается лейкопения, нейтропения, относительный лимфоцитоз, анэозинофилия. По показаниям назначаются: 1) исследование крови на РПГА (парной сыворотки). Кровь забирают в начале заболевания – не позже 3-го дня высыпания, затем повторно через 7–9 дней. Подтверждает диагноз кори нарастание титра специфических антител к 10–14-му дню болезни в 4 и более раз; 2) исследование крови методом иммуноферментного анализа (ИФА) по определению IgМ к вирусу кори (специфические антитела класса IgМ служат иммунологическим маркером инфекции, протекающей как в манифестной, так и в атипичной форме). Д и ф ф е р е н ц и а л ь н ы й д и а г н о з – см. Дифференциальная диагностика заболеваний, протекающих с экзантемами. Л е ч е н и е. При кори лечение можно проводить на дому. Госпитализация осуществляется в случае тяжелого течения заболевания, при присоединении осложнений или по эпидемическим показаниям. Большое значение имеет соблюдение санитарно-гигиенического режима. Помещение, в котором находится больной, необходимо систематически проветривать, ежедневно проводить влажную уборку. В остром периоде заболевания назначается постельный режим. Диета должна быть легкоусвояемой с достаточным количеством витаминов. При наличии у больного дисфункции желудочно-кишечного тракта диету необходимо строить на тех же принципах, что и при кишечных инфекциях (см. Острые кишечные инфекции). Важно обеспечить гигиеническое содержание кожи и слизистых оболочек. Рекомендуется промывание глаз дезинфицирующими растворами (раствор фурацилина 1:5000, 2 % раствор натрия гидрокарбоната). Для профилактики стоматита проводится полоскание полости рта раствором фурацилина 1:5000, 2 % раствором натрия гидрокарбоната, отваром коры дуба, ромашки. С целью дезинтоксикации рекомендуется обильное питье в виде чая, соков, компотов, отваров липы, мяты, при кашле – отваров мать-и-мачехи, багульника. Показана витаминотерапия с обязательным включением ретинола по 50 000 МЕ 2 раза в сутки внутрь. Для лечения ринита назначается закапывание лекарственных средств с сосудосуживающим и антисептическим действием (0,05–0,1 % раствор нафтизина, 0,1 % эмульсия санорина, 0,05–0,1 % раствор галазолина, 2 % раствор протаргола, капли «Пинасол», «Називин»). При конъюнктивите применяются капли «Тобрекс», «Офтаквикс» в комплексе с 20 % раствором сульфацил-натрия и лейкоцитарным интерфероном. Для снижения высокой температуры тела используются жаропонижающие средства (парацетамол в разовой дозе 10–15 мг/кг, свечи с цефеконом). 551 Нежелательно использование ацетилсалициловой кислоты из-за возможности увеличения сыпи. Для облегчения кашля применяется амброксол (до 2 лет – 7,5 мг 2 раза в сутки, 2–5 лет – 7,5 мг 2–3 раза в сутки, 5–12 лет – 15 мг 2–3 раза в сутки, старше 12 лет – 30 мг 2–3 раза в сутки. С этой же целью могут назначаться бромгексин, мукалтин. Не показаны препараты, угнетающие кашлевой рефлекс (либексин и др.), так как они приводят к задержке мокроты, в связи с чем возникает возможность развития пневмонии. У детей раннего возраста при среднетяжелых формах кори проводится антибиотикотерапия (полусинтетические пенициллины широкого спектра действия, цефалоспорины, макролиды в возрастной дозе). В случае развития коревого крупа ребенок госпитализируется с оказанием на догоспитальном этапе неотложной помощи. М е р о п р и я т и я в о ч а г е. Дети, бывшие в контакте, разобщаются на 17 дней, при проведении пассивной иммунизации на 21 день. В группу (класс) организованного коллектива на срок разобщения запрещается прием непривитых, а также лиц без справки о прививках или о перенесенном заболевании (другие мероприятия по разобщению – см. Менингококковая инфекция). С целью выявления больных корью за бывшими в контакте, непривитыми и не болевшими корью устанавливается ежедневное медицинское наблюдение, включающее измерение температуры тела, осмотр кожи и слизистой оболочки полости рта. С целью предупреждения в очаге последующих случаев заболевания проводится вакцинация непривитых лиц, подлежащих иммунизации согласно календарю профилактических прививок. Детям в возрасте до 1 года, а также имеющим противопоказания к вакцинации вводится иммуноглобулин в дозе 3 мл. В очаге проводятся санитарногигиенические мероприятия (регулярное проветривание помещения, влажная уборка с использованием моющих средств, обеззараживание воздуха бактерицидными лампами). П р о ф и л а к т и к а. Для предупреждения распространения инфекции больных изолируют на 5 дней с момента появления сыпи, при наличии осложнений – на 10 дней. Основную роль в профилактике заболевания играет активная иммунизация (см. Иммунопрофилактика). 6.4. Краснуха Выделяют врожденную и приобретенную краснуху, которые отличаются по механизму передачи возбудителя и клиническим проявлениям. Врожденная краснуха приводит к тяжелым порокам развития плода, приобретенная краснуха имеет легкое течение. 552 Э т и о л о г и я. Возбудителем заболевания является вирус, не устойчивый во внешней среде. Э п и д е м и о л о г и я. Источник инфекции – больной краснухой. Больной приобретенной краснухой заразен для окружающих с последней недели инкубационного периода и первую неделю болезни. Ребенок с врожденной краснухой независимо от ее клинической формы (манифестной или бессимптомной) считается источником инфекции в течение 12 мес с момента рождения, так как все это время вирус выделяется из организма с мочой, калом и носоглоточной слизью. Приобретенная краснуха передается воздушно-капельным путем. При врожденной краснухе инфицирование происходит трансплацентарно. Контагиозность краснухи меньше, чем кори, ветряной оспы, эпидемического паротита. Невосприимчивы к заболеванию дети первого полугодия жизни; к году врожденный иммунитет полностью исчезает. Наиболее часто краснухой болеют дети дошкольного и младшего школьного возраста. Каждые 8–12 лет наблюдаются периодические подъемы заболеваемости. Эпидемические вспышки характеризуются большой продолжительностью не только среди детей и подростков, но и среди лиц старше 18 лет. У 15–30 % беременных женщин существует потенциальная опасность инфицирования вирусом краснухи. Заболеваемость регистрируется преимущественно в зимне-весенний период. После перенесенной краснухи остается прочный иммунитет. Приобретенная краснуха проявляется слабовыраженными катаральными явлениями, мелкопятнистой кореподобной сыпью на коже, увеличением затылочных и заднешейных лимфатических узлов. П а т о г е н е з. Входными воротами инфекции являются слизистые оболочки верхних дыхательных путей, откуда вирус проникает в регионарные лимфатические узлы и поступает в кровь. Возбудитель обладает дерматропным и лимфотропным свойством, это приводит к поражению кожи и лимфатических узлов с развитием воспалительной реакции. К л а с с и ф и к а ц и я краснухи приведена в табл. 109. Табл. 109. Классификация краснухи Форма Типичная Атипичная Тяжесть болезни Легкая Среднетяжелая Тяжелая Течение Без осложнений С осложнениями К л и н и ч е с к а я к а р т и н а. Инкубационный период составляет 11–24 дня. Характерный и один из ранних симптомов заболевания – систем553 ное увеличение лимфатических узлов, в первую очередь заднешейных и затылочных. Лимфаденопатия появляется за 1–3 дня до возникновения сыпи и катаральных явлений и сохраняется в течение 2–3 нед и более. Лимфатические узлы эластической консистенции, не спаяны с окружающими тканями, малоболезненные при пальпации. Катаральный период короткий, продолжается от нескольких часов до 1–2 дней и отмечается не у всех больных. Воспалительный процесс со стороны верхних дыхательных путей слабо выражен. Он проявляется недомоганием, заложенностью носа, небольшим насморком, першением в горле, сухим кашлем. Небные дужки и задняя стенка глотки гиперемированы. Температура тела нормальная или субфебрильная. Одновременно с катаральными явлениями или через 1–2 дня на лице, за ушами, на шее появляется сыпь, которая быстро, в течение нескольких часов, без какой-либо этапности распространяется по всему телу. В отличие от коревой сыпи более обильное высыпание наблюдается на спине, ягодицах, разгибательных поверхностях конечностей. Сыпь расположена на обычном фоне кожи, не склонна к слиянию. На ладонях и подошвах она отсутствует. Экзантема сохраняется 2–3 дня, затем быстро исчезает, не оставляя пигментации и шелушения. Вместе с кожными высыпаниями или незадолго до них на слизистой оболочке носоглотки может появиться энантема в виде мелких бледно-розовых пятен. Энантема неяркая, маловыраженная. Симптом Бельского–Филатова– Коплика отсутствует. О с л о ж н е н и я. Приобретенная краснуха протекает доброкачественно. Крайне редко развиваются осложнения в виде артритов, артралгий, тромбоцитопенической пурпуры, энцефалита, менингоэнцефалита. Д и а г н о з. Опорные диагностические критерии: • увеличение затылочных и заднешейных лимфатических узлов; • обильная мелкопятнистая сыпь на коже; • угасание сыпи через 1–2 дня без пигментации и шелушения; • кратковременные и слабовыраженные катаральные явления; • энантема на слизистой оболочке мягкого неба; • контакт с больным краснухой. Лабораторная диагностика. При обычном течении заболевания лабораторные исследования не проводятся. В амбулаторно-поликлинических условиях по показаниям назначаются: 1) общий анализ крови (для краснухи характерны лейкопения, лимфоцитоз, появление до 15–25 % плазматических клеток); 2) общий анализ мочи; 3) исследование крови на РПГА с иерсиниозным диагностикумом; 4) исследование крови методом ИФА по определению IgМ к вирусу краснухи. 554 Д и ф ф е р е н ц и а л ь н ы й д и а г н о з – см. Дифференциальная диагностика заболеваний, протекающих с экзантемами. Л е ч е н и е. Больные краснухой лечатся в домашних условиях. Госпитализация осуществляется по эпидемическим показаниям и при тяжелых клинических формах заболевания. При обычном течении краснухи рекомендуется обильное питье, прием поливитаминов А, С, группы В. По показаниям назначается симптоматическая терапия. М е р о п р и я т и я в о ч а г е. При выявлении больного краснухой в организованных коллективах проводится максимально возможная изоляция группы (класса) от остального коллектива на 21 день с момента выявления последнего заболевшего. В группу (класс) в этот период запрещается прием непривитых, а также лиц без справки о прививках или о перенесенном заболевании. С целью выявления больных краснухой за бывшими в контакте в ДДУ и школах устанавливается ежедневное медицинское наблюдение, включающее измерение температуры тела, осмотр кожи и слизистой оболочки полости рта, обследование лимфатических узлов. П р о ф и л а к т и к а. Для предупреждения распространения заболевания больных изолируют на 5 дней с момента появления сыпи. Основное значение в профилактике заболевания имеет активная иммунизация (см. Иммунопрофилактика). Необходимо помнить, что вакцинация против краснухи категорически запрещена за 3 мес до планируемой беременности. Врожденная краснуха. Вирус краснухи представляет особую опасность для беременных женщин. Он легко преодолевает плацентарный барьер и вследствие высокого тропизма к эмбриональной ткани приводит к развитию врожденных аномалий плода. Тератогенное действие реализуется преимущественно в первом триместре беременности. При этом поражаются те органы и системы, которые находятся в периоде формирования: мозг (3–11-я нед беременности), орган зрения и сердце (4–7-я нед), орган слуха (7–12-я нед). Таким образом, чем в более ранние сроки произошло заражение матери, тем выше вероятность поражения плода и шире диапазон аномалий развития. Врожденная краснуха проявляется триадой аномалий (триада Грегга): глухота, поражение глаз (катаракта, микрофтальмия), поражение сердца (ОАП, СЛА, ДМЖП, ДМПП, тетрада Фалло и др.). Глухота наблюдается с рождения или же нарушения слуха развиваются постепенно. Катаракта может быть односторонней или двусторонней, часто сопровождается микрофтальмом. Наряду с классической триадой Грегга или ее отдельными компонентами встречается «расширенный синдром» заболевания с множеством других ано555 малий: пороки развития мочеполовых и пищеварительнвых органов, нервной системы (микро- или гидроцефалия). Возможны изменения костей – остеиты, латеральная ротация голеней. Среди неонатальных признаков врожденной краснухи наиболее характерны тромбоцитопеническая пурпура, желтуха с высокой билирубинемией. Дети, как правило, рождаются с малой массой тела. Тератогенное действие вируса приводит к развитию у новорожденных гепатита, гепатоспленомегалии, гемолитической анемии. Крайне редко у новорожденных отмечается быстропроходящая сыпь без каких-либо других признаков заболевания. Д и а г н о з. Диагностические критерии врожденной краснухи: Опорные признаки: • классическая триада Грегга: катаракта, пороки сердца и сосудов, глухота. Факультативные признаки: • малая масса тела при рождении; • микро- или гидроцефалия; • анемия; • тромбоцитопения; • гепатит. Тактика при подозрении на краснуху у беременной женщины. При появлении у беременной женщины макуло-папулезной сыпи, после контакта с больным краснухой (или с подозрением на краснуху) необходимо провести серологическое обследование. Для подтверждения или исключения диагноза целесообразно серологически обследовать не только береременную женщину, но и больного с сыпью, с которым она контактировала. Забор первой сыворотки крови осуществляется незамедлительно. В случае лабораторного подтверждения инфицированности беременной вирусом краснухи вопрос о целесообразности прерывания беременности решается индивидуально в зависимости от срока беременности в период инфицирования. Беременность в первом триместе следует прервать. При заболевании во втором и третьем триместрах для решения вопроса о продолжении беременности плод необходимо обследовать. 6.5. Ветряная оспа Ветряная оспа – высококонтагиозное инфекционное заболевание, характеризующееся появлением на коже везикулезной сыпи. Э т и о л о г и я. Заболевание вызывается вирусом, относящимся к группе герпетических вирусов. Возбудитель не устойчив во внешней среде, обладает 556 выраженной летучестью, легко распространяется с потоком воздуха на большие расстояния. Э п и д е м и о л о г и я. Источник инфекции – больной ветряной оспой или опоясывающим герпесом. Контагиозность больного ветряной оспой чрезвычайно велика, к заболеванию имеется практически абсолютная (свыше 90 %) восприимчивость. Больной ветряной оспой опасен для окружающих с последнего дня инкубационного периода и в течение 5 дней с момента появления последних свежих высыпаний. Заразность больных опоясывающим герпесом невелика, так как выделение вируса из носоглотки непостоянно и кратковременно. Заражение возможно при длительном и тесном контакте с больным. Длительность заразного периода при опоясывающем герпесе составляет 8 дней. Основной механизм передачи инфекции – воздушно-капельный. Возможна трансплацентарная передача вируса от матери к плоду. Наиболее часто ветряной оспой болеют дети в возрасте от 2 до 7 лет. В первые месяцы жизни заболевание встречается редко в связи с врожденным иммунитетом, полученным от матери. Наибольшая заболеваемость регистрируется в зимнее-осенний период. После перенесенного заболевания остается прочный иммунитет. П а т о г е н е з. Входными воротами инфекции являются слизистые оболочки верхних дыхательных путей, где происходит репликация и первичное накопление вируса. По лимфатическим путям возбудитель попадает в кровь, разносится по всему организму и фиксируется преимущественно в эпителии кожи и слизистых оболочек. Пораженные клетки гиперплазируются и подвергаются балонной дистрофии. В образовавшиеся полости устремляется экссудат, в результате образуются типичные для ветряной оспы везикулы (пузырьки). Вирус ветряной оспы обладает тропизмом к нервной ткани, это может вызвать развитие энцефалита или менингоэнцефалита. К л а с с и ф и к а ц и я ветряной оспы приведена в табл. 110. Табл. 110. Классификация ветряной оспы Форма Типичная Атипичная: – стертая – генерализованная – геморрагическая – гангренозная Степень тяжести Легкая Среднетяжелая Тяжелая Течение Без осложнений С осложнениями К л и н и ч е с к а я к а р т и н а. Инкубационный период составляет 11–21 день. Продромальные явления (общее недомогание, субфебрильная 557 температура тела) наблюдаются редко. Обычно заболевание начинается остро, повышается температура тела до 37,5–38,5 °С, почти одновременно появляется сыпь на различных участках кожи, включая лицо и волосистую часть головы. Излюбленной локализации сыпь не имеет. Ее количество варьирует от единичных элементов до множественных высыпаний. Появление сыпи сопровождается зудом. Сыпь проходит несколько фаз развития: пятно, папула, пузырек, корочка, пигментное пятно. Первичный элемент экзантемы – мелкое пятно бледно-розового цвета диаметром 2–4 мм. Оно быстро, в течение нескольких часов, превращается в папулу, затем в пузырек с прозрачным содержимым. Ветряночные везикулы имеют округлую или овальную форму, расположены на инфильтрированном основании и окружены венчиком гиперемии. Стенка их напряжена, они однокамерные и при проколе спадаются. Величина везикул различная – от 2–3 до 5–8 мм и более в диаметре. Возможно образование больших пузырей (булл). К концу первых, реже на вторые сутки пузыри подсыхают и превращаются в коричневую корочку. Она отпадает на второй неделе заболевания без образования рубцов на коже. На месте корочки остается пигментное пятно. Высыпание происходит не одновременно, а отдельными «толчками» с промежутками в 1–2 дня. В связи с этим на коже имеются элементы сыпи, находящиеся на разных стадиях развития, – пятно, папула, пузырек, корочка. Такой полиморфизм сыпи – характерный признак ветряной оспы. Каждое новое подсыпание сопровождается подъемом температуры тела. Нередко ветряночные пузырьки появляются на слизистых оболочках полости рта, конъюнктиве, реже на слизистой оболочке гортани и половых органах. Энантема возникает в те же сроки, что и экзантема. Элементы сыпи на слизистых оболочках быстро вскрываются, образуя поверхностные эрозии. На высоте заболевания отмечаются общее недомогание, снижение аппетита, нарушение сна, дети становятся раздражительными, капризными. В зависимости от выраженности клинических симптомов выделяют легкое, среднетяжелое и тяжелое течение заболевания. Легкое течение ветряной оспы характеризуется незначительной интоксикацией, сыпь на коже необильная. При среднетяжелом течении симптомы интоксикации выражены умеренно, высыпания множественные, в том числе на слизистых оболочках. Тяжелое течение сопровождается высокой температурой тела, сыпь обильная, крупная, застывшая в одной фазе развития. На высоте заболевания возможно развитие нейротоксикоза. Кроме типичных форм могут наблюдаться атипичные формы заболевания. 558 Стертая форма обычно отмечается у детей, которым в период инкубации вводился иммуноглобулин или плазма. Заболевание протекает легко. Температура тела нормальная. Высыпания носят розеолезно-папулезный характер, везикулы единичные, едва заметные. Генерализованная форма встречается у новорожденных, у детей, ослабленных тяжелыми заболеваниями, находящихся на лечении иммунодепрессивными препаратами. Для этой формы характерны гипертермия, тяжелая интоксикация, множественное поражение внутренних органов. Геморрагическая форма возникает у детей с гемобластозами, геморрагическими диатезами, у получающих кортикостероидные гормоны или цитостатики. Содержимое пузырьков имеет геморрагический характер, могут отмечаться кровоизлияния в кожу, слизистые оболочки, носовые кровотечения, кровавая рвота, гематурия. Гангренозная форма развивается у ослабленных детей при присоединении вторичной инфекции. Заболевание характеризуется появлением вокруг ветряночных пузырьков воспалительной реакции, в дальнейшем они подвергаются некрозу с образованием глубоких язв. О с л о ж н е н и я. Ветряная оспа, как правило, протекает доброкачественно. Осложнения встречаются редко. Они развиваются в связи с непосредственным действием самого вируса или обусловлены наслоением бактериальной инфекции. Среди специфических осложнений ведущее значение имеет ветряночный энцефалит и менингоэнцефалит, реже отмечаются нефриты и миокардиты. Бактериальные осложнения (пиодермии, абсцессы, флегмоны, рожистое воспаление, стоматиты, гнойные конъюнктивиты) встречаются у ослабленных детей при нарушении гигиенического ухода за кожей и слизистыми оболочками. Значительную опасность представляет ветряная оспа для беременных, особенно в первые месяцы беременности. При трансплацентарной передаче инфекции в первые 4 мес беременности возникает риск рождения ребенка с ветряночным синдромом. Он проявляется внутриутробной дистрофией, гипоплазией конечностей, пороками развития глаз, рубцовыми изменениями кожи, отставанием в психомоторном развитии. В случае инфицирования во второй половине беременности возможно развитие латентной инфекции – опоясывающего герпеса в первые годы жизни ребенка. При заболевании беременной в последние дни перед родами ребенок рождается с врожденной ветряной оспой. Инкубационный период в этом случае составляет 6–10 дней. Заболевание протекает в тяжелой или среднетяжелой 559 форме. Возможна генерализованная форма с развитием обширной пневмонии, поражением других органов. Д и а г н о з. Опорные диагностические критерии: • розеолезно-везикулярная сыпь на коже, включая волосистую часть головы; • полиморфизм сыпи; • везикулярная сыпь на слизистых оболочках; • контакт с больным ветряной оспой или опоясывающим герпесом. Лабораторная диагностика. При обычном течении заболевания лабораторные исследования не проводятся. По показаниям назначается общий анализ крови (для ветряной оспы характерна лейкопения с лимфоцитозом), общий анализ мочи. Д и ф ф е р е н ц и а л ь н ы й д и а г н о з – см. Дифференциальная диагностика заболеваний, протекающих с экзантемами. Л е ч е н и е. При ветряной оспе лечение больных проводится на дому. Госпитализация осуществляется в случае тяжелого течения заболевания, при присоединении осложнений или по эпидемическим показаниям. В остром периоде заболевания назначается постельный режим. Показано применение дифенгидрамина в дозе 1–2 мг/кг в сутки на 2 приема внутрь в течение 5 дней. Для предупреждения наслоения вторичной инфекции и более быстрого подсыхания пузырьков элементы сыпи смазывают 5 % раствором перманганата калия или раствором анилиновых красителей – 1 % спиртовым раствором бриллиантового зеленого, 1 % водным раствором метиленового синего. Энантему обрабатывают водными растворами анилиновых красителей, полость рта орошают раствором фурацилина (1:5000) или другими дезинфицирующими растворами. При высыпаниях в полости рта пищу следует давать протертой, она не должна содержать раздражающих компонентов. Важное значение имеет гигиенический уход за больным: необходимо следить за чистотой рук, коротко стричь ногти, часто менять нательное и постельное белье. Во время высыпаний ребенка не купают. В период образования корочек рекомендуются общие гигиенические ванны с розовым раствором перманганата калия. Корочки необходимо смазывать вазелиновым маслом. При сильном зуде во избежание расчесов детям раннего возраста можно надеть матерчатые руковички, забинтовать кисти рук или наложить на область локтевых суставов шинную повязку. М е р о п р и я т и я в о ч а г е. Дети в возрасте до 7 лет, бывшие в контакте с больным, подлежат разобщению на 21 день. При точно установленном дне контакта разобщение проводится с 11-го по 21-й день. В группу (класс) 560 организованного коллектива на срок карантина запрещается прием детей, не болевших ветряной оспой, за исключением детей, предоставивших справки о перенесенном заболевании (другие мероприятия по разобщению – см. Менингококковая инфекция). С целью выявления больных ветряной оспой за бывшими в контакте установливается ежедневное медицинское наблюдение, включающее термометрию, осмотр кожи и слизистых оболочек. В очаге проводятся санитарно-гигиенические мероприятия (регулярное проветривание помещения, влажная уборка с использованием моющих средств, обеззараживание воздуха бактерицидными лампами). П р о ф и л а к т и к а. Для предотвращения распространения инфекции больных ветряной оспой изолируют из детского коллектива на 9 дней с момента появления сыпи. 6.6. Дифференциальная диагностика заболеваний, протекающих с экзантемами При проведении дифференциального диагноза заболеваний, протекающих с высыпаниями на коже, необходимо учитывать, что сыпи встречаются не только при инфекционных, но и при неинфекционных болезнях. Диагностическая ценность наличия экзантемы при том или ином инфекционном заболевании существенно различается. При кори, краснухе, ветряной оспе, скарлатине высыпания являются обязательным компонентом клинической картины. При других инфекциях экзантема встречается относительно редко (инфекционный мононуклеоз, вирусный гепатит и др.). Весьма важными для диагностического поиска являются данные о характере сыпи, ее локализации и сроках появления, этапности высыпания, динамике развития элементов и ряде других особенностей (табл. 111). Табл.111. Типичные экзантемы при инфекционных болезнях Заболевание Менингококковая инфекция Скарлатина Корь Краснуха Ветряная оспа Характер сыпи Геморрагическая Мелкоточечная Пятнисто-папулезная Мелкопятнистая Везикулярная Сроки появления (день болезни) 1-й 1-й 3–4-й 1-й 1-й Пятнистая сыпь. Пятнистая экзантема встречается при таких инфекционных болезнях, как корь, краснуха, инфекционный мононуклеоз. Наиболее часто приходится проводить дифференциальный диагноз кори с краснухой. 561 При кори элементы сыпи относительно крупные, имеют диаметр 10–15 мм. Краснушечная сыпь значительно меньше коревой. Экзантема при кори появляется на 3–4-й день болезни, характерна этапность ее высыпания. Сыпь при краснухе возникает одномоментно, она быстро, в течение нескольких часов, распространяется по всему телу. Коревая сыпь склонна к слиянию, при краснухе элементы сыпи не сливаются между собой. На месте коревой экзантемы остается пигментация, при краснухе сыпь исчезает без пигментации и шелушения. При кори в отличие от краснухи периоду высыпания предшествует выраженный катаральный период, на слизистой оболочке полости рта имеются пятна Бельского–Филатова– Коплика, не увеличены затылочные и заднешейные лимфатические узлы. Решающее значение в диагностике имеет серологическое обследование. Реакция на вакцинацию против кори. Иногда после введения коревой вакцины развивается постпрививочная реакция, одним из признаков которой является сыпь на коже. Элементы экзантемы обычно мелкие, до 10 мм в диаметре, их относительно немного, отсутствует этапность высыпания. Может отмечаться конъюнктивит. Установлению правильного диагноза помогает отсутствие пятен Бельского– Филатова–Коплика и указание о проведении за 6–18 дней до появления сыпи вакцинации против кори. Инфекционный мононуклеоз. Обычно заболевание протекает без сыпи, в отдельных случаях могут отмечаться высыпания на коже. Сыпь чаще всего напоминает коревую. Ее элементы могут сливаться между собой. После их исчезновения остается пигментация и шелушение. Разграничению сыпи помогает отсутствие при инфекционном мононуклеозе этапности высыпания экзантемы и более поздние сроки ее появления. Кроме того, при инфекционном мононуклеозе отсутствуют характерные для кори катар верхних дыхательных путей, конъюнктивит, пятна Бельского–Филатова–Коплика. Отличительными признаками мононуклеоза являются выраженная лимфаденопатия, тонзиллит, гепато- и спленомегалия. Имеются характерные изменения в периферической крови: появление атипичных мононуклеаров, умеренный лейкоцитоз, значительное увеличение числа лимфоцитов и моноцитов, снижение количества нейтрофилов. Лекарственная аллергия. Чаще всего ее развитие связано с приемом антибиотиков, сульфаниламидных препаратов, анальгетиков. Аллергическая сыпь отличается полиморфизмом: наряду с «кореподобной» экзантемой наблюдаются и другие элементы. При аллергической сыпи отсутствует этапность высыпания, нет перехода первичной экзантемы в пигментацию и шелушение. Установлению правильного диагноза помогает отсутствие при лекарственной 562 аллергии характерных признаков заболеваний, протекающих с пятнистой сыпью, тщательный сбор аллергологического анамнеза, а также изменения в периферической крови (эозинофилия). Мелкоточечная сыпь. Появление мелкоточенной экзантемы характерно для таких инфекционных заболеваний, как скарлатина и псевдотуберкулез. При их дифференциальной диагностике следует учитывать, что сыпь при скарлатине появляется в первые сутки болезни, при псевдотуберкулезе значительно позже – на 3–4-й день от начала заболевания. При псевдотуберкулезе одновременно с мелкоточечной экзантемой могут наблюдаться более крупные розеолезные элементы или мелкопятнистые высыпания. Кожа при псевдотуберкулезе так же, как и при скарлатине, гиперемирована, но особенно выражена гиперемия шеи, ладоней и подошв – т.е. имеются симптомы «капюшона», «перчаток», «носков». В отличие от псевдотуберкулеза скарлатина всегда сопровождается ангиной. Лихорадка при скарлатине кратковременная, при псевдотуберкулезе держится 7–10 дней и более. Характерным для псевдотуберкулеза является сочетание кожной сыпи с артралгией, увеличением печени и селезенки. Потница. Трудности в диагностике возникают в тех случаях, когда потница развивается на фоне заболевания, сопровождающегося лихорадкой. При этом необходимо учитывать, что сыпь при потнице чаще расположена на обычном фоне кожи, в местах повышенной потливости. После охлаждения ребенка она быстро бледнеет и в течение нескольких часов исчезает, без последующей пигментации и шелушения. Везикулярная сыпь. Число болезней, протекающих с везикулярной экзантемой, невелико. Везикулярные высыпания наблюдаются при ветряной оспе, герпетической инфекции, натуральной оспе, некоторых видах экзем и ряде других заболеваний. Строфулюс. Необходимость в дифференциальной диагностике с ветряной оспой возникает в связи с тем, что часть элементов при строфулюсе имеет точечный пузырек на верхушке, однако его основание массивное, плотное, что существенно отличает его от ветряночного пузырька. Элементы сыпи расположены, главным образом, на сгибательных поверхностях рук и ног и почти никогда не встречаются на лице и волосистой части головы, что свойственно ветряной оспе. Корочки, образующиеся при расчесах, очень мелкие (точечные), не похожи на ветряночные, которые более крупные и плоские. Пиодермия, импетиго. Элементы сыпи при этих заболеваниях имеют гнойное содержимое, корки грубые, гнойные. В отличие от ветряной оспы, экзантема сгруппирована обычно на определенном участке кожи: у детей с гнойным отитом на щеке, шее, вокруг ушной раковины; при гнойном рините или синусите – вокруг носа, на верхней губе. 563 Герпетическая инфекция. Как правило, герпетическое поражение кожных покровов настолько характерно, что не вызывает трудностей в диагностике. На гиперемированном и несколько инфильтрированном участке кожи появляется группа тесно сидящих пузырьков, наполненных прозрачным содержимым. Высыпания вызывают зуд и жжение кожи. Везикулы чаще локализуются вокруг рта, на губах, крыльях носа, реже в области половых органов. Опоясывающий герпес (лишай). Дифференциальный диагноз опоясывающего лишая с момента появления герпетической сыпи несложный. Процесс обычно носит односторонний характер. Везикулы чаще появляются по ходу отдельных нервных стволов и нервных сплетений на коже груди, живота, поясницы, плеча, затылочной и височной части головы. В области расположения сыпи отмечается выраженный болевой синдром, появляющийся за несколько дней до экзантемы. 6.7. Дифтерия Дифтерия – острое инфекционное заболевание, для которого характерны воспалительный процесс слизистых оболочек и кожи в месте внедрения возбудителя с образованием фибринозных пленок, выраженные симптомы интоксикации. Э т и о л о г и я. Возбудителем заболевания являются коринебактерии дифтерии (бактерии Леффлера). По способности продуцировать токсин выделяют токсигенные и нетоксигенные штаммы. Заболевание вызывают токсигенные коринебактерии. Дифтерийный токсин относится к группе бактериальных нейротоксинов. Возбудитель устойчив во внешней среде, долго сохраняя патогенные свойства. Э п и д е м и о л о г и я. Источником инфекции является больной или бактерионоситель токсигенной коринебактерии. Бактерионосительство в сотни раз превышает число больных и представляет серьезную эпидемиологическую опасность. Основной механизм передачи инфекции – воздушно-капельный. Возможно заражение через предметы обихода и третьих лиц, а также пищевым путем, через инфицированные продукты. Восприимчивость к дифтерии зависит от уровня антитоксического иммунитета. Индекс контагиозности невелик и составляет 10–15 %. Грудные дети относительно невосприимчивы к заболеванию, что обусловлено наличием пассивного иммунитета, полученного от матери. Наибольшее число случаев дифтерии регистрируется в осенне-зимний период. После перенесенного заболевания остается прочный иммунитет. П а т о г е н е з. Входными воротами инфекции является слизистая оболочка ротоглотки, полость носа, гортань, реже слизистая оболочка глаз, половых 564 органов, раневая поверхность кожи. Развитие заболевания связано с действием дифтерийного токсина, некротоксина, вызывающего в месте локализации возбудителя некроз клеток, а также других факторов. Патологический процесс сопровождается нарушением местной циркуляции, повышением проницаемости стенок сосудов. Из сосудов в окружающие ткани пропотевает плазма, богатая фибриногеном. Под влиянием тромбокиназы, освобождающейся при некрозе эпителия, экссудат свертывается, образуя на поверхности слизистой оболочки фибринозную пленку. В слизистой оболочке ротоглотки, покрытой многослойным плоским эпителием, некротизируется не только эпителий, но и подслизистая ткань, пленка при этом плотно соединяется с тканями и с трудом снимается. В слизистой оболочке гортани, трахеи, покрытой однослойным эпителием, поражается только эпителий. Фибринозная пленка имеет недостаточно прочную связь с подлежащей тканью и легко снимается. Попадая в лимфо- и кровоток, дифтерийный токсин вызывает интоксикацию организма, поражение сердечной мыщцы, нервной системы, почек. В результате пареза лимфатических сосудов формируется отек в области миндалин, шеи, грудной клетки. При локализации патологического процесса в гортани развивается дифтерийный круп. Сужение просвета гортани происходит в результате рефлекторного спазма мышц, отека слизистой оболочки, образования фибринозных пленок. К л а с с и ф и к а ц и я дифтерии: А. Локализация процесса 1. Дифтерия зева (глотки, по МКБ-10). 2. Дифтерия гортани. 3. Дифтерия редких локализаций: а) носа; б) глаз; в) кожи; г) половых органов; д) пупочной ранки; е) слухового прохода. 4. Комбинированные формы: а) дифтерия зева и носа; б) дифтерия гортани и глаз и др. Б. Распространенность налетов 1. Дифтерия зева: а) локализованная (легкая форма) – катаральная, островчатая, пленчатая; 565 б) распространенная (среднетяжелая форма); в) токсическая (тяжелая форма) – субтоксическая, токсическая I степени, токсическая II степени, токсическая III степени; г) злокачественные формы – геморрагическая, гипертоксическая, гангренозная. 2. Дифтерия гортани: а) локализованная; б) распространенная – А (гортань + трахея); Б (гортань + трахея + бронхи). К л и н и ч е с к а я к а р т и н а. Инкубационный период продолжается от 2 до 10 дней. У вакцинированных и невакцинированных детей клинические проявления заболевания различны. Для непривитых больных характерны тяжелое течение дифтерии, высокий удельный вес токсических и комбинированных форм, тяжелые осложнения, частый летальный исход. У вакцинированных детей заболевание протекает легко, преобладают локализованные формы, редко развиваются осложнения. Дифтерия глотки. В зависимости от распространенности местного процесса и выраженности симптомов интоксикации различают локализованную (легкую), распространенную (средней тяжести), токсическую (тяжелую) и злокачественные (гипертоксическую, геморрагическую) формы дифтерии глотки. При локализованной форме заболевание начинается с повышения температуры тела, в некоторых случаях она остается нормальной. Очень быстро появляется незначительная или средней интенсивности боль в горле при глотании. Симптомы интоксикации выражены умеренно и проявляются недомоганием, снижением аппетита, бледностью кожных покровов. Может наблюдаться незначительная тахикардия. АД в пределах нормы. Умеренно увеличиваются и становятся болезненными при пальпации регионарные лимфоузлы. Небные миндалины гиперемированы (катаральная форма) или на них появляются налеты, которые не выходят за пределы миндалин. Вначале налеты имеют вид густой паутинообразной сетки или студенистой полупрозрачной пленки, легко отделяются шпателем с поверхности миндалин. При попытке снять их слизистая оболочка не кровоточит. К концу первых – началу вторых суток налет пропитывается фибрином, превращаясь в фибринозные пленки беловато-серого цвета с перламутровым блеском. Пленка плотная, снимается с трудом, при попытке снять ее на поверхности миндалин видна кровоточащая слизистая оболочка. На месте удаленных налетов вновь появляются новые пленки. На их поверхности образуются гребешки и складки. В зависимости от размеров налета локализованная форма подразделяется на островчатую и пленчатую. При островчатой форме налет располагается меж566 ду лакунами в виде единичных или множественных островков неправильных очертаний, имеет размеры от булавочной головки до 3– 4 мм. Миндалины и небные дужки умеренно гиперемированы, с цианотичным оттенком, отечны. При пленчатой форме налеты покрывают часть миндалин или всю поверхность. При распространенной форме налеты распространяются за пределы миндалин на небные дужки, маленький язычок, заднюю стенку глотки. Распространение дифтерийного процесса утяжеляет течение заболевания. Токсическая дифтерия глотки характеризуется развитием тяжелой интоксикации, отеком ротоглотки и подкожной клетчатки шеи. С первых часов заболевания резко повышается температура тела. Быстро появляются и нарастают симптомы интоксикации: общая слабость, головная боль, бледность кожи, анорексия. У ребенка отмечается цианоз губ, глухость сердечных тонов, расширение границ сердца, снижается АД. Выраженность интоксикации соответствует тяжести местного процесса и распространенности отека подкожной клетчатки шеи. При субтоксической форме отек расположен над регионарными узлами; при токсической дифтерии I степени отек спускается до середины шеи; II степени – до ключицы; III степени – ниже ключицы, до II–III ребра и ниже. Отек безболезненный, не оставляет вдавлений. Цвет кожи над отечными тканями не изменен. Шейные лимфатические узлы в связи с отеком шейной клетчатки не пальпируются. Один из наиболее важных и ранних симптомов токсической дифтерии – отек зева. Как правило, он предшествует появлению налетов и часто бывает асимметричным. Отек начинается с миндалин, затем быстро переходит на дужки, мягкое и твердое небо. Миндалины увеличены, соприкасаются по средней линии, оттесняя кзади язычок. На миндалинах определяется массивный налет. При токсической дифтерии он рано распространяется за пределы миндалин. Образование обширных налетов приводит к появлению изо рта неприятного приторно-сладковатого запаха. Гипертоксическая форма сопровождается развитием тяжелейшей интоксикации, которая доминирует в клинической картине заболевания. Течение болезни молниеносное, летальный исход обычно наступает на 2–3-й день болезни от быстро прогрессирующей сердечно-сосудистой недостаточности. Геморрагическая форма развивается на фоне токсической дифтерии II– III степени. Налеты пропитываются кровью, приобретая темную, почти черную окраску. На коже появляются множественные петехиальные кровоизлияния, отмечается повышенная кровоточивость десен, нередко возникают кровотечения из носа, желудочно-кишечного тракта. 567 Особенности течения дифтерии глотки у вакцинированных детей. Заболевание развивается при недостаточном уровне антитоксического иммунитета. Причинами его снижения являются несоблюдение сроков вакцинации и ревакцинации, нарушение «холодовой цепи» при хранении вакцины, технические погрешности при иммунизации, хронические или ранее перенесенные острые заболевания ребенка. У привитых детей редко встречаются токсические и комбинированные формы болезни. Процесс локализуется преимущественно на небных миндалинах. Налет имеет некоторые особенности: снимается без особого труда, слизистая оболочка после его удаления не кровоточит. Часто встречается катаральная форма заболевания, без образования налетов на миндалинах. Проявления общей интоксикации кратковременны. Редко развиваются осложнения. Возможно самопроизвольное выздоровление. Дифтерия гортани (дифтерийный круп). Дифтерия гортани чаще встречается у детей в возрасте от 1 года до 5 лет. Круп может быть первичным (при первичной локализации дифтерийного процесса в гортани) или вторичным, когда развивается вслед за дифтерией зева или носа. В зависимости от распространения процесса его делят на локализованный (дифтерия гортани) и распространенный, при котором крупозное воспаление захватывает нижележащие отделы дыхательных путей – трахею и бронхи. В большинстве случаев встречается локализованный круп. В течение крупа условно выделяют три стадии: 1) крупозный кашель; 2) стеноз дыхания; 3) асфиксия. Стадия крупозного кашля начинается постепенно. На фоне субфебрильной температуры тела появляется сухой кашель, небольшая осиплость голоса. В дальнейшем эти признаки нарастают, не уменьшаясь под влиянием симптоматической терапии. Кашель становится грубым, лающим, голос хриплым. Появляется инспираторная одышка. Стадия крупозного кашля длится от 1 до 2–3 дней и протекает на фоне слабовыраженной интоксикации. В стадии стеноза синдромы крупа нарастают. При беспокойстве ребенка более отчетливо обозначаются затруднение дыхания и втяжение уступчивых мест грудной клетки (стеноз гортани I степени). В дальнейшем (при отсутствии специфической терапии) развивается стеноз II степени – шумное дыхание сохраняется постоянно и не проходит даже во время сна. Кашель становится беззвучным (афония). При стенозе III степени инспираторная одышка резко выражена. Ребенок беспокоен, мечется, не может заснуть. Имеются грубые втяжения уступчивых мест грудной клетки; напряжена грудиноключично-сосцевидная мышца. Выражен цианоз носогубного треугольника, акроцианоз. Усиливается тахикардия, отмечается выпадение пульса на вдохе, 568 в легкие плохо проводится дыхание. Стеноз III степени является показанием к немедленному оперативному вмешательству (назотрахеальная интубация или трахеотомия). В противном случае наступает асфиксия. В стадии асфиксии усиливается цианоз, появляется мышечная гипотония, спутанность сознания, судороги. Дыхание редкое с длительными паузами. Брадикардия, пульс едва ощутимый. АД низкое. Летальный исход наступает в результате истощения дыхательного центра, нарушения деятельности сердечно-сосудистой системы. Дифтерия носа. Заболевание встречается преимущественно у детей раннего возраста, чаще в сочетании с другими формами дифтерии, когда дифтерийный процесс из носоглотки или гортани распространяется в полость носа. Для первичной дифтерии носа характерно затрудненное носовое дыхание, слизистые, серозно-слизистые, затем сукровичные выделения из одной половины носа. Слизистая оболочка носа отечная, гиперемированная. По характеру воспаления различают типичную (пленчатую) и атипичную (катарально-язвенную) формы заболевания. При типичной форме на носовой перегородке обнаруживаются дифтерийные пленки, иногда эрозии. С перегородки носа они могут распространяться на раковины и дно носа. Кожа вокруг носовых ходов, над верхней губой раздражена, инфильтрирована. Атипичная форма протекает с образованием язв, эрозий, корочек. Самочувствие детей старшего возраста при дифтерии носа нарушается незначительно, интоксикации нет, температура тела нормальная. При запаздывании лечения процесс может распространиться на вторую половину носа. Дифтерия глаз, кожи, половых органов, пупочной ранки. Эти формы заболевания встречаются редко, обычно являются вторичными и развиваются в сочетании с дифтерией зева или носа. В области внедрения возбудителя возникает воспаление с образованием фибринозной пленки. При дифтерии глаз налет локализуется на конъюнктиве век, иногда распространяется на глазное яблоко. Веки отечные, из конъюнктивального мешка выделяется серозно-кровянистый секрет. Дифтерия кожи развивается только при ее повреждении, с образованием плотной пленки в области ран, царапин, опрелостей. У девочек дифтерийные пленки могут локализоваться на слизистой оболочке наружных половых органов. Дифтерия пупочной ранки встречается у новорожденных детей. На пупочной ранке появляются кровянистые корочки, небольшая отечность окружающих тканей. Заболевание протекает с повышенной температурой тела, симптомами общей интоксикации. Возможны осложнения в виде рожистого воспаления, гангрены, перитонита, тромбоза вен. 569 О с л о ж н е н и я. Обычно осложнения развиваются при токсических формах дифтерии и обусловлены действием дифтерийного токсина. Наиболее тяжелыми их них являются поражение сердечно-сосудистой системы (миокардит), периферические параличи, токсический нефрит, при дифтерии гортани – асфиксия. Миокардит развивается на 5–8-й день болезни и протекает в легкой, среднетяжелой и тяжелой формах. Периферические параличи могут быть ранними и поздними. Ранние параличи появляются в остром периоде болезни. В процесс вовлекаются преимущественно черепные нервы (языкоглоточный, блуждающий). При этом голос становится гнусавым, ребенок поперхивается во время еды, жидкая пища выливается через нос, небная занавеска неподвижно свисает. Поражение других черепных нервов приводит к параличу аккомодации, косоглазию, птозу, параличу лицевого нерва. Поздние параличи возникают на 4–6-й нед болезни, протекают по типу полирадикулоневрита и сопровождаются парезами или параличами мышц конечностей, шеи, туловища. Токсический нефрит развивается в остром периоде дифтерии и характеризуется появлением в моче небольшого количества лейкоцитов, белка, гиалиновых цилиндров. Д и а г н о з. Опорные диагностические критерии: Дифтерия глотки: • налет на миндалинах (вначале в виде легко снимающейся паутинообразной сетки или полупрозрачной пленки, затем плотный, сероватобелого цвета, прочно спаянный с окружающей тканью). При распространенной форме – налет на небных дужках, маленьком язычке, задней стенке глотки; • кровоточивость слизистой оболочки после снятия налета; • умеренная гиперемия с цианотичным оттенком миндалин; • отек миндалин и близлежащих тканей; • отек подкожной клетчатки в области шеи; • увеличение регионарных лимфатических узлов. Дифтерия гортани: • осиплость голоса вплоть до афонии; • грубый лающий, затем беззвучный кашель; • прогрессивное развитие стенотического синдрома. Дифтерия носа: • затрудненное носовое дыхание; • сукровичные выделения из носа; • эрозии, язвочки или фибринозная пленка на носовой перегородке. 570 Лабораторная диагностика. Для выявления бактерии Леффлера берется мазок из зева и носа. Обследованию в амбулаторно-поликлинических условиях подлежат пациенты с диагнозом ангина, назофарингит при наличии налетов, мононуклеоз, стенотический ларинготрахеит, паратонзиллярный абсцесс, а также дети и взрослые из очага инфекции. При наличии клинической симптоматики дифтерии или постановке диагноза «дифтерия?» важна ранняя госпитализация (забор материала проводится в инфекционной больнице). Для успешности бактериологического исследования необходим правильный забор материала (утром, до еды без предварительного полоскания зева и чистки зубов; при наличии налета материал забирают на границе пораженного участка и здоровой ткани, частично проникая под налет). Материал должен быть доставлен в лабораторию не позднее 3 ч после его взятия. Предварительный результат исследования получают на 2-е сут заболевания, окончательный – на 4-е. Д и ф ф е р е н ц и а л ь н ы й д и а г н о з – см. Дифференциальная диагностика заболеваний, протекающих с синдромом тонзиллита. Л е ч е н и е. При малейшем подозрении на дифтерию любой локализации больные безотлагательно направляются в инфекционную больницу для обследования и лечения, так как жизнь ребенка зависит от своевременного введения противодифтерийной сыворотки (ПДС). Антитоксическое действие сыворотки наиболее эффективно при ее введении в первые часы болезни, пока токсин циркулирует в крови, только в этом случае удается предотвратить фиксацию тканями массивных доз токсина. Принципы лечения ПДС: 1) курсовая доза сыворотки определяется тяжестью течения дифтерии и составляет от 10 000–40 000 МЕ при локализованной форме дифтерии до 200 000–500 000 МЕ при гипертоксической и геморрагической формах; 2) сыворотка вводится по методу Безредки; 3) при локализованной форме препарат вводится внутримышечно, при токсической – внутривенно капельно; 4) если через 8–12 ч от момента введения сыворотки происходит дальнейшее распространение налетов, увеличивается отек шейной клетчатки, присоединяется геморрагический синдром, нарастает дыхательная недостаточность, необходимо дополнительно ввести сыворотку; 5) при повторном введении определение чувствительности к лошадиному белку не проводится; 6) после введения сыворотки необходимо установить наблюдение за больным в течение одного часа. При токсической дифтерии или тяжелых комбинированных формах проводится дезинтоксикационная и патогенетическая терапия, направленная на предупреждение развития осложнений. По показаниям назначается посиндромная терапия. 571 С целью подавления жизнедеятельности возбудителя заболевания применяются антибактериальные препараты: макролиды, антибиотики пенициллинового ряда в возрастной дозировке в течение 7–10 дней. Больным дифтерийным крупом при неэффективности консервативного лечения проводится интубация трахеи или трахеотомия. М е р о п р и я т и я в о ч а г е. До госпитализации больного проводится текущая дезинфекция, после изоляции – заключительная. Дети, бывшие в контакте с больным, разобщаются на 7 дней. За очагом устанавливается медицинское наблюдение, включающее ежедневный двукратный осмотр, измерение температуры тела. При осмотре особое внимание уделяется состоянию миндалин. Лица, контактировавшие с больным, подлежат однократному бактериологическому обследованию, осмотру ЛОР-врача. Бактерионосители должны госпитализироваться в инфекционный стационар для санации. С целью предупреждения в очаге последующих случаев заболевания проводится вакцинация непривитых лиц, подлежащих иммунизации согласно календарю профилактических прививок. У ранее вакцинированных контролируется состояние противодифтерийного иммунитета (РПГА). Лица с низким содержанием в крови дифтерийного антитоксина (менее 0,03 МЕ/мл) подлежат иммунизации. П р о ф и л а к т и к а. Основное значение в профилактике заболевания имеет активная иммунизация (см. Иммунопрофилактика). 6.8. Дифференциальная диагностика заболеваний, протекающих с синдромом тонзиллита Тонзиллит (воспаление небных миндалин) может быть проявлением ангины как самостоятельной нозологической формы или одним из клинических симптомов других инфекционных и неинфекционных болезней. Ангина. Катаральную ангину необходимо дифференцировать с катаральной дифтерией глотки. Температура тела при ангине повышается до высоких цифр, при катаральной дифтерии она остается нормальной или субфебрильной. Ведущая жалоба у больных ангиной – боль в горле при глотании, при катаральной дифтерии глотки боль отсутствует или слабо выражена. Для дифтерийного поражения характерна умеренная гиперемия слизистой оболочки миндалин и небных дужек, при ангине – гиперемия выражена более ярко. В дифференциации лакунарной ангины и островчатой формы дифтерии учитывают, что налеты на поверхности миндалин при ангине легко снимаются, заболевание протекает с выраженной гиперемией миндалин и небных дужек, боли в горле сильные, выражены симптомы общей интоксикации. 572 При разграничении ангины и распространенной формы дифтерии глотки важное значение имеет локализация налета: налет при ангине находится только на миндалинах и не захватывает небные дужки и другие участки слизистой оболочки. Ангина Симановского–Плаута–Венсана в отличие от дифтерии характеризуется односторонним характером поражения, на миндалине имеется кратерообразная язва с неровными краями, интоксикация отсутствует. Необходимо учитывать, что диагностика дифтерии глотки должна осуществляться в ранние сроки, так как введение противодифтерийной сыворотки эффективно только в первые дни заболевания. Скарлатина. При дифференциации ангины и скарлатины учитывают, что помимо воспалительных изменений миндалин, свойственных этим заболеваниям, имеются другие отличительные признаки. Характерными для скарлатины являются мелкоточечная сыпь, расположенная на гиперемированном фоне кожи, необычно яркая гиперемия слизистой оболочки ротоглотки («пылающий зев»), увеличенные сосочки на языке («малиновый язык»). Паратонзиллярный абсцесс прежде всего дифференцируют с токсической формой дифтерии. Общими клиническими симптомами заболеваний являются отек на шее, высокая лихорадка, выраженные симптомы интоксикации. Однако имеется много различий, позволяющих провести дифференциальную диагностику. Паратонзиллярный абсцесс, как правило, развивается после обострения хронического тонзиллита. У больных появляются резкая пульсирующая боль в горле, тризм жевательной мускулатуры, ограничивающий открывание рта. Отек слизистой оболочки полости рта односторонний, с участком выбухания и флюктуации в месте абсцесса. Налет на миндалинах отсутствует или незначительный, увеличение отека не сопровождается распространением налета за пределы миндалин. Инфекционный мононуклеоз. Тонзиллит при мононуклеозе имеет свои особенности. Его появление, как правило, отстает по времени от повышения температуры тела и других признаков заболевания – поражение миндалин возникает на 3-й день болезни и позже. Процесс так же, как и при ангине, двусторонний. Миндалины гиперемированы, отечны. Типичных для стрептококковой ангины нагноившихся фолликулов в толще ткани миндалины не бывает. Характерным для мононуклеоза является фибринозный налет, который напоминает налеты при дифтерии глотки. В отличие от распространенной и токсической формы, он никогда не выходит за пределы миндалин. Налет толстый, рыхлый, желтоватой окраски, при его снятии, так же как и при дифтерийном поражении, подлежащая ткань кровоточит. 573 В отличие от локализованной дифтерии при мононуклеозе лихорадка и явления общей интоксикации более выражены и сохраняются длительно (до 2 нед и более), при этом воспалительные изменения в ротоглотке не нарастают. Кроме перечисленных признаков для дифференциальной диагностики имеет значение наличие основных клинических проявлений инфекционного мононуклеоза: генерализованная лимфаденопатия, увеличение печени и селезенки, изменения в периферической крови – появление атипичных мононуклеаров, лейкоцитоз, увеличение лимфоцитов и моноцитов, существенное уменьшение нейтрофилов. Изменения в крови появляются рано и сохраняются длительное время, когда другие признаки болезни уже проходят. Кандидоз ротоглотки. Поражение слизистой оболочки возникает в результате дисбактериоза, вызванного чаще всего длительным применением антибиотиков. Отличить кандидоз от ангины и тонзиллитов при других заболеваниях несложно. Общее состояние больных не нарушается. Температура тела нормальная. Налет рыхлый, «творожистый», серовато-белого цвета, захватывает не только миндалины, но и слизистую оболочку полости рта, язык, заднюю стенку глотки. Наложения легко снимаются, обнажая гладкую гиперемированную слизистую оболочку («лакированная слизистая»). Аденовирусная инфекция. Заболевание часто сопровождается явлениями тонзиллита. В отличие от дифтерии глотки отмечается ринит, кашель, конъюнктивит. Зев умеренно гиперемирован, более яркая гиперемия в области задней стенки глотки. Типична зернистость мягкого неба. Для постановки правильного диагноза обращают внимание на сочетание при аденовирусной инфекции симптомов поражения верхних дыхательных путей и желудочнокишечного тракта: гепатолиенальный синдром, дисфункцию кишечника, боли в животе. 6.9. Коклюш Коклюш – острое инфекционное заболевание, ведущим клиническим симптомом которого являются приступы спазматического кашля. Э т и о л о г и я. Заболевание вызывается палочкой Борде–Жангу, имеющей несколько серологических типов. В антигенную структуру возбудителя входят экзотоксин и термолабильный эндотоксин. Палочка не устойчива во внешней среде, спор и капсул не образует. Э п и д е м и о л о г и я. Источником инфекции является больной или бактерионоситель. Больной опасен в течение 25–30 дней от начала болезни. Его заразительность особенно велика в катаральном периоде и в первую неделю 574 спазматического кашля. Особую эпидемиологическую опасность представляют лица с атипичными формами заболевания. Продолжительность носительства составляет около 2 нед. Механизм передачи инфекции воздушно-капельный. Контагиозность при коклюше высокая. Наиболее восприимчивы к заболеванию дети в возрасте до 3 лет, начиная с периода новорожденности (трансплацентарно переносимые антитела не защищают новорожденных и детей первых месяцев жизни от заболевания). Для коклюша характерен осенне-зимний подъем заболеваемости. После перенесенного заболевания остается стойкий иммунитет. П а т о г е н е з. Входными воротами инфекции являются слизистые оболочки дыхательных путей, где происходит размножение возбудителя. Коклюшная палочка, ее токсины вызывают раздражение рецепторов дыхательных путей, импульсы от которых идут в ЦНС (дыхательный центр). Ответной реакцией является кашель. Постоянные импульсы с рецепторов блуждающего нерва приводят к формированию в продолговатом мозге застойного очага возбуждения. В доминантном очаге раздражения суммируются, при этом неспецифические раздражители (болевые, тактильные, звуковые) могут вызвать специфическую ответную реакцию (приступ кашля). Возбуждение часто иррадиирует на рвотный и сосудистый центры, а также в центр скелетной мускулатуры с возникновением тонических и клонических судорог. Возможность перехода дыхательного центра в состояние парабиоза обусловливает задержку и остановку дыхания в судорожный период. К л а с с и ф и к а ц и я коклюша приведена в табл. 112. Табл. 112. Классификация коклюша Форма Типичная Атипичная: – стертая – абортивная – субклиническая – коклюш у детей грудного возраста Коклюш у привитых Тяжесть болезни Легкая Среднетяжелая Тяжелая Течение Без осложнений С осложнениями К л и н и ч е с к а я к а р т и н а. Инкубационный период продолжается 5–14 дней. В течении болезни выделяют четыре периода: катаральный (продромальный), судорожный (спастический), обратного развития (разрешения) и реконвалесценции. 575 Катаральный период длится 1–2 нед. У привитых детей старшего возраста он может удлиняться до 21 дня, у детей первых месяцев жизни – укорачиваться до 3–5 дней. Основным симптомом коклюша является кашель. Вначале он не отличается от кашля при респираторной инфекции. Кашель сухой, усиливается перед сном, ночью. Температура тела нормальная или повышается до субфебрильных цифр. Общее состояние детей обычно не нарушено. В последующем кашель постепенно усиливается, становится упорным, навязчивым. Перкуторные и аускультативные изменения в легких в этот период отсутствуют. Судорожный период продолжается от 2 до 8 нед и более и характеризуется появлением приступообразного кашля. Он развивается внезапно или после коротких предвестников (ауры) в виде беспричинного беспокойства, першения в горле, чувства жжения или щекотания за грудиной. Приступ начинается глубоким вдохом, за которым возникает серия коротких кашлевых толчков, быстро следующих друг за другом, не давая ребенку возможности вдохнуть. Нередко отмечаются репризы – судорожные вдохи, слышные на расстоянии. Они возникают в результате прохождения воздуха через спастически суженную голосовую щель. Характерен внешний вид больного во время приступа. Лицо краснеет, затем принимает синюшную окраску. Шейные вены набухают, из глаз текут слезы. Голова вытянута вперед, язык до предела высовывается из полости рта, кончик его поднимается кверху. В результате трения уздечки языка о зубы (у детей первых месяцев жизни о десны) и механического растяжения уздечки может произойти ее надрыв и образование язвочки (характерные симптомы коклюша). В конце приступа выделяется небольшое количество мокроты, иногда возникает рвота. У детей раннего возраста судорожный кашель часто заканчивается апноэ. В результате расстройства кровообращения и застойных явлений лицо больного становится одутловатым, веки отечными. На лице, верхней части туловища появляются петехии. Возможны кровоизлияния в конъюнктиву глазных яблок. Со стороны легких определяются выраженные изменения: перкуторный звук приобретает тимпанический оттенок, отмечается его укорочение в межлопаточной области. При аускультации выслушиваются сухие хрипы и незначительное количество влажных хрипов. Период обратного развития продолжается от 2 до 4 нед. Приступы становятся реже и исчезают, кашель теряет свой типичный характер, улучшается самочувствие ребенка, нормализуется сон и аппетит. Период реконвалесценции длится 2–6 мес. В это время сохраняются раздражительность, слабость, возбудимость больных, повышенная восприимчивость к другим заболеваниям. При наслоении респираторных инфекций возможно возобновление кашля. 576 В зависимости от выраженности клинических симптомов выделяют легкое, среднетяжелое и тяжелое течение заболевания. При легком течении количество приступов не превышает 10–15 в сутки, кашлевой пароксизм не сопровождается рвотой, заболевание протекает при хорошем общем состоянии больного. При среднетяжелом течении количество приступов достигает 15–25 в сутки, они завершаются, как правило, рвотой. Вне приступа общее состояние полностью не нормализуется: ребенок вялый, капризный. Лицо одутловатое, сохраняется отечность век. При тяжелом течении заболевания количество приступов составляет свыше 25 в сутки. Развивается кислородная недостаточность. Возможно нарушение мозгового кровообращения с потерей сознания, судорогами, нарушением ритма дыхания. Кроме типичных форм коклюша могут наблюдаться атипичные. При стертых формах заболевания приступы кашля отсутствуют, сам кашель продолжается несколько недель или месяцев. При абортивной форме после типичного течения катарального периода развиваются пароксизмы судорожного кашля, однако через 1–2 дня они исчезают, кашель быстро проходит. Субклиническая (бессимптомная) форма выявляется в очагах заболевания при бактериологическом и серологическом обследовании лиц, бывших в контакте. Коклюш у детей грудного возраста протекает тяжело. Катаральный период укорочен, судорожный – удлинен. Репризы выражены нечетко или отсутствуют. При приступе спазматического кашля возможны повторяющиеся задержки дыхания или его остановка. Апноэ возникает не только на высоте приступа, но и вне его. После приступа вместо рвоты часто отмечается срыгивание. Коклюш у привитых детей, как правило, имеет легкое течение. Часто развивается стертая форма заболевания. О с л о ж н е н и я. Возникающие при коклюше осложнения могут быть связаны с основным заболеванием (энцефалопатия, пневмоторакс, ателектазы легкого, эмфизема, судороги, выпадение прямой кишки, образование грыж) или являются результатом присоединения вторичной инфекции (пневмония, бронхит, бронхиолит, отит). Д и а г н о з. Опорные диагностические критерии: • в начале болезни – сухой упорный кашель, не поддающийся симптоматической терапии; • в разгар болезни – приступообразный судорожный кашель; • возникновение приступов кашля при надавливании на корень языка или козелок уха; 577 • одутловатость лица с характерным внешним видом во время приступа; • приступы апноэ (у детей раннего возраста); • периодически возникающая после приступа рвота (у детей первого года жизни – срыгивание); • надрыв и язвочка уздечки языка; • контакт с больным коклюшем, наличие длительно кашляющих лиц в окружении. Лабораторная диагностика. В амбулаторно-поликлинических условиях проводится: 1) трехкратно общий анализ крови (в общем анализе крови для коклюша характерен лейкоцитоз, в период спазматического кашля гиперлейкоцитоз, выраженный лимфоцитоз на фоне нормальной или замедленной СОЭ); 2) трехкратно общий анализ мочи; 3) бактериологическое исследование слизи из зева на коклюшную палочку; 4) РПГА. Д и ф ф е р е н ц и а л ь н ы й д и а г н о з. Коклюш следует дифференцировать с другими заболеваниями, при которых имеется симптом кашля (ОРИ, катаральный период кори, бронхит, пневмония, инородное тело верхних дыхательных путей, туберкулезный бронхаденит, муковисцидоз). Наибольшие трудности представляет разграничение катарального периода коклюша и ОРИ. При коклюше кашель упорный, его сила и частота, несмотря на симптоматическую терапию, нарастает. При ОРИ кашель под влиянием проводимого лечения ослабевает. В крови при ОРИ наблюдается лейкемия, при коклюше – лейкоцитоз, лимфоцитоз. Для катарального периода кори характерно появление на слизистой оболочке мягкого и твердого неба пятнистой энантемы, на слизистой оболочке щек – пятен Бельского–Филатова–Коплика. При бронхите и пневмонии в легких имеются соответствующие этим заболеваниям перкуторные и аускультативные изменения. Диагноз инородного тела верхних дыхательных путей позволяет установить тщательно собранный анамнез, в котором, как правило, имеется указание на первый внезапный приступ кашля. Кашель может появляться в связи с изменением положения тела. Возможна постоянная инспираторная одышка. При туберкулезном бронхадените, сопровождающемся сдавлением органов средостения, кашель носит своеобразный битональный характер. Наряду с кашлем имеются другие проявления сдавления органов средостения. Важное значение для диагностики имеет положительная проба Манту, наличие симптомов туберкулезной интоксикации, перкуторные и аускультативные изменения в легких. При бронхолегочной форме муковисцидоза в легких обнаруживаются признаки хронического воспалительного процесса. Так как заболевание носит на578 следственный характер, в анамнезе имеются сведения о наличии муковисцидоза у сибсов. Диагноз подтверждается определением повышенного уровня электролитов в поте (содержание хлоридов превышает 60 ммоль/л, натрия – более 70 ммоль/л). Во всех случаях проведения дифференциального диагноза необходимо учитывать рентгенологические данные, результаты гематологического и бактериологического исследований, эпидемиологический анамнез: указание на контакт с больным коклюшем, отсутствие профилактических прививок против данной инфекции. Л е ч е н и е. При коклюше больные могут лечиться на дому. Госпитализация осуществляется у детей первых двух лет жизни, в случае тяжелого течения заболевания, при присоединении осложнений или по эпидемическим показаниям. Больным необходимо создать лечебно-охранительный режим, который должен предусматривать устранение внешних раздражителей, обеспечение спокойной обстановки, предоставление ребенку возможности заниматься спокойными играми. Нарушение режимных моментов способствует более частым приступам кашля. Важное значение в лечении имеет оксигенация организма. Помещение, в котором находится ребенок, следует часто проветривать. При нормальной температуре тела показаны прогулки на свежем воздухе. Зимой они проводятся при отсутствии ветра и температуре воздуха не ниже –5 °С. Продолжительность прогулок от 20–30 мин до 1,5 ч. Этиотропная терапия заболевания включает назначение антибиотиков широкого спектра действия, к которым чувствительна палочка Борде–Жангу (ампициллин, гентамицин, левомицетина сукцинат в возрастных дозах). Можно использовать макролиды: рулид, сумамед, клацид, эритромицин. К калиевой и натриевой соли бензилпенициллина и феноксиметилпенициллину возбудитель коклюша не чувствителен. Курс лечения составляет 8–10 дней. Антибиотики назначаются в катаральном периоде и в первые 2–3 нед спазматического кашля. В более поздние сроки заболевания их использование нецелесообразно. Патогенетическая терапия включает применение успокаивающих средств (настойка валерианы, пустырника), противокашлевых препаратов (либексин, бромгексин, тусупрекс, пакселадин, синекод). Детям первого года жизни противокашлевые препараты не назначаются. При тяжелых формах заболевания используются нейролептики (седуксен, дипразин, аминазин), глюкокортикоиды, препараты, улучшающие мозговое кровообращение (кавинтон, трентал), проводится регидратация. 579 В качестве симптоматического лечения назначаются спазмолитики (эуфиллин). Внутрь препарат может применяться в виде микстуры в сочетании с йодистым калием, который обладает выраженным муколитическим действием. Показаны препараты, уменьшающие вязкость мокроты (пертуссин, мукалтин). С этой же целью используется щелочное питье и щелочные ингаляции. При апноэ оказывается неотложная помощь: отсасывается слизь из верхних дыхательных путей, проводится искусственное дыхание, оксигенотерапия. Препараты, возбуждающие дыхательный центр, не назначаются, так как остановка дыхания связана с перевозбуждением дыхательного центра. М е р о п р и я т и я в о ч а г е. Дети в возрасте до 7 лет, бывшие в контакте с больным, разобщаются на 14 дней. Если больной лечится дома, контактирующие с ним дети в возрасте до 7 лет подлежат разобщению на 25 дней от начала кашля у больного ребенка. Дети старше 7 лет разобщению не подлежат. За ними устанавливается медицинское наблюдение в течение 14 дней. С целью предупреждения в очаге последующих случаев заболевания проводится вакцинация непривитых лиц, подлежащих иммунизации согласно календарю профилактических прививок. Детям первого года жизни, бывшим в контакте с больным и не привитым против коклюша, для экстренной профилактики можно ввести противококлюшный иммуноглобулин в дозе 6 мл (по 3 мл через день). В очаге проводятся санитарно-гигиенические мероприятия (регулярное проветривание помещения, влажная уборка с использованием моющих средств, обеззараживание воздуха бактерицидными лампами). П р о ф и л а к т и к а. Для предотвращения распространения инфекции больного коклюшем изолируют на 30 дней с момента заболевания или на 25 дней с момента появления спазматического кашля. Основное значение в профилактике имеет активная иммунизация (см. Иммунопрофилактика). 6.10. Эпидемический паротит Эпидемический паротит – острое инфекционное заболевание, характеризующееся поражением слюнных желез, нередко других железистых органов (репродуктивных, поджелудочной железы), центральной нервной системы. Э т и о л о г и я. Заболевание вызывается вирусом из семейства парамиксовирусов. Возбудитель устойчив во внешней среде. Э п и д е м и о л о г и я. Источником инфекции является больной. Он опасен для окружающих в течение 9 дней от начала болезни. Наибольшую эпидемиологическую опасность представляют стертые, обычно не диагностирующиеся формы, больные которыми весь заразный период остаются в коллективе. 580 Основной механизм передачи инфекции – воздушно-капельный. Отсутствие катаральных явлений делает невозможным передачу вируса на большие расстояния – заражаются лица, находящиеся вблизи источника инфекции: из одной семьи, сидящие за одной партой, из одной палаты. Допускается передача инфекции через предметы обихода, игрушки, инфицированные слюной больного, однако существенного значения такой путь инфицирования не имеет. Восприимчивость к заболеванию высокая, однако ниже, чем при кори и ветряной оспе, и составляет 70–80 %.Чаще болеют дети в возрасте от 3 до 15 лет. Заболеваемость имеет четко выраженную осенне-зимнюю сезонность. После перенесенного эпидемического паротита остается прочный имунитет. П а т о г е н е з. Входными воротами инфекции являются слизистые оболочки носа, полости рта, глотки, где происходит первичная фиксация и накопление вируса. Проникая в кровь, возбудитель заносится в различные органы, проявляя особый тропизм к железистым органам и ЦНС. В слюнных железах происходит интенсивная репликация вируса и развитие местной воспалительной реакции. Поражение других железистых органов и нервной системы возникает через несколько дней от начала заболевания. Это связано с медленным размножением в них вируса и второй волной вирусемии вследствие выхода в кровь возбудителя из околоушных слюнных желез. Клинические проявления заболевания зависят от пораженных органов-мишеней и выраженности в них патологических изменений. К л а с с и ф и к а ц и я эпидемического паротита приведена в табл. 113. Табл. 113. Классификация эпидемического паротита Форма Типичная Атипичная – стертая – инаппаратная (бессимптомная) Тяжесть Легкая Среднетяжелая Тяжелая Течение Без осложнений С осложнениями К л и н и ч е с к а я к а р т и н а. Инкубационный период 11–21 день. Заболевание начинается остро, с высокого подъема температуры тела, общего недомогания, появления болезненности в области околоушных слюнных желез. Болевые ощущения усиливаются при жевании и разговоре. К концу первых, реже на вторые сутки заболевания между ветвью нижней челюсти и сосцевидным отростком появляется видимая на глаз припухлость. Нередко она располагается спереди вниз и сзади от мочки уха. Кожа над пораженной железой напряжена, с трудом собирается в складку, обычной окраски. Припухлость эластично-плотная или тестоватой консистенции, имеет нечеткие контуры, 581 болезненная при пальпации. Боль особенно выражена впереди и сзади от мочки уха, в области сосцевидного отростка (симптом Филатова). Обычно процесс начинается с одной стороны, через 1–2 дня увеличивается вторая околоушная слюнная железа. Овал лица меняется, расширяясь в нижнем отделе. Типичным признаком воспаления околоушных слюнных желез является отечное и гиперемированное выводное отверстие протока на слизистой оболочке щек (симптом Мурсу). На пораженной стороне прекращается выделение слюны. Помимо околоушных желез могут поражаться другие группы слюнных желез – подчелюстные и подъязычные. В этих случаях в подчелюстной и подбородочной областях пальпируются плотные образования, может быть выражен отек подкожно-жировой клетчатки. Заболевание сопровождается поражением ЦНС: головной болью, вялостью, нарушением сна. В зависимости от выраженности клинических симптомов выделяют легкое, среднетяжелое и тяжелое течение паротита. При легкой форме интоксикация отсутствует или слабо выражена. В процесс вовлекаются только слюнные железы. Они увеличены незначительно, иногда определяются только пальпаторно. Среднетяжелая форма характеризуется развитием синдрома интоксикации. Выражена лихорадочная реакция, нередко она длительная. В процесс вовлекаются различные группы слюнных желез, поражаются другие железистые органы – поджелудочная железа и яички. Тяжелая форма проявляется высокой лихорадкой (40 °С и выше на протяжении 1 нед и более), резко выраженными симптомами интоксикации. Слюнные железы значительно увеличены, отмечаются тяжелые сочетанные поражения железистых и внутренних органов. Кроме типичных могут наблюдаться атипичные формы заболевания. При стертых формах температура тела обычно нормальная, самочувствие ребенка не нарушается. Местные изменения заключаются в небольшом увеличении околоушных или подчелюстных слюнных желез. Бессимптомная форма выявляется в очаге инфекции при серологическом обследовании. Осложненные формы (панкреатит, орхит, менингит) обычно развиваются к концу первой недели заболевания, иногда они предшествуют поражению слюнных желез или являются единственным симптомом эпидемического паротита. Панкреатит в детском возрасте обычно протекает в легкой или стертой форме и сопровождается болью в эпигастрии и левом подреберье, тошнотой, 582 анорексией, рвотой. Температура тела чаще нормальная. В крови и моче определяется высокий уровень амилазы. Орхит развивается у мальчиков в пре- и пубертатном возрасте. Процесс носит преимущественно односторонний характер. Как правило, поражается левое яичко, что связано с особенностями кровоснабщения половых органов. Заболевание проявляется сильными болями в области пораженного яичка, иррадиирующими в паховую и бедренную область. Яичко увеличивается в размерах, уплотняется, резко болезненно при пальпации. Мошонка отечная, гиперемированная. Увеличение яичка держится на максимальном уровне 3–5 дней, затем его размеры уменьшаются и нормализуются через 7–12 дней. О с л о ж н е н и я. Развивающиеся при паротите орхит, панкреатит, менингит, менингоэнцефалит могут рассматриваться как проявления основного заболевания. У детей раннего возвраста возможны такие осложнения, как отит, стоматит, пневмония. Д и а г н о з. Опорные диагностические критерии: • боли при открывании рта и жевании твердой пищи; • увеличение околоушных слюнных желез (чаще двустороннее), возможное увеличение подчелюстных, подъязычных слюнных желез; • характерный внешний вид больного; • гиперемия и отечность выводного протока околоушной слюнной железы на слизистой оболочке щек (симптом Мурсу); • болезненность при надавливании впереди и сзади от мочки уха, в области сосцевидного отростка (симптом Филатова); • симптомы интоксикации, лихорадка различной степени выраженности; • симптомы поражения поджелудочной железы, яичек, мозговых оболочек; • контакт с больным эпидемическим паротитом. Лабораторная диагностика. В амбулаторно-поликлинических условиях проводится: 1) общий анализ крови (лейкопения с лимфоцитозом, СОЭ не изменена); 2) общий анализ мочи; 3) анализ мочи на амилазу (уровень амилазы повышен). Д и ф ф е р е н ц и а л ь н ы й д и а г н о з. Эпидемический паротит следует дифференцировать с токсической формой дифтерии глотки, шейным лимфаденитом, гнойным (вторичным) паротитом, слюннокаменной болезнью. Увеличение околоушных слюнных желез и отек окружающей подкожной жировой клетчатки может напоминать отек при токсической форме дифтерии. Отличительным признаком является наличие при дифтерии трудно снимаемых налетов, выраженная интоксикация. При разграничении эпидемического паротита и шейного лимфаденита важно учитывать локализацию и контуры припухлости. Лимфатические узлы никогда не располагаются перед ушной раковиной и не заполняют ямку под 583 мочкой уха. В отличие от припухлости слюнных желез, имеющих нечеткие контуры, они округлые, выпуклые, при лимфадените более болезненные при пальпации. Лимфадениты возникают в связи с воспалительными процессами в полости рта и глотки; воспаление выводного отверстия слюнного протока при них отсутствует. Гнойный паротит возникает как вторичное проявление генерализованной инфекции. Для него характерны: односторонний характер процесса, резкие боли, гиперемия кожи над пораженной железой, в последующем появление флюктуации, изменения в периферической крови (лейкоцитоз с нейтрофильным сдвигом, увеличенная СОЭ). Слюннокаменная болезнь протекает при нормальной температуре тела, поражение одностороннее, имеет рецидивирующе течение, отмечается торпидность к лечению. Л е ч е н и е. При эпидемическом паротите лечение проводится на дому. Тяжелые и осложненные формы требуют госпитализации. В первые дни болезни показана жидкая или полужидкая пища. В связи с возможностью развития панкреатита рекомендуется молочно-растительная диета. На область околоушных слюнных желез накладываются сухие теплые компрессы. Важное значение имеет гигиенический уход за полостью рта. Для предупреждения застойных процессов в слюнных железах и стимуляции секреции слюны рекомендуются кислые соки, лимоны. При гипертермии применяются жаропонижающие средства (парацетамол, цефеконовые свечи). Мальчикам пубертатного возраста в связи с повышенным риском развития орхита целесообразно с первых дней заболевания провести курс этиотропной терапии видероном или неовиром. При комбинированных формах с преимущественным поражением яичек назначается преднизолон. Показан суспензорий на половые органы. Лечение других осложнений проводится по общепринятым схемам. М е р о п р и я т и я в о ч а г е. Дети в возрасте до 10 лет, бывшие в контакте с больным, разобщаются на 21 день. При точно установленной дате контакта разобщение проводится с 11-го по 21-й день с момента контакта. Дети старше 10 лет разобщению не подлежат. За очагом устанавливается медицинское наблюдение, которое включает ежедневное измерение температуры тела, осмотр и пальпацию области околоушных слюнных желез. С целью предупреждения в очаге последующих случаев заболевания проводится вакцинация непривитых лиц, подлежащих иммунизации согласно календарю профилактических прививок. В очаге проводятся санитарно-гигиенические мероприятия (регулярное проветривание помещения, влажная уборка с использованием моющих средств, обеззараживание воздуха бактерицидными лампами). 584 П р о ф и л а к т и к а. Для предупреждения распространения инфекции больных изолируют на 9 дней. Основное значение в профилактике заболевания имеет активная иммунизация (см. Иммунопрофилактика). 6.11. Острые кишечные инфекции Острые кишечные инфекции (ОКИ) – полиэтиологическая группа инфекционных заболеваний, основными клиническими признаками которых являются диарея, симптомы интоксикации, нередко рвота и обезвоживание. К ОКИ относятся дизентерия (шигеллезы), сальмонеллез, эшерихиозы, ротавирусная инфекция, кишечный иерсиниоз и др. В общей структуре кишечных инфекций на детский возраст приходится 60–65 % всех заболеваний, при этом значительная доля принадлежит детям первых трех лет жизни. Это обусловлено анатомо-физиологическими особенностями органов пищеварения и несовершенством защитных механизмов детского организма, низкими санитарно-гигиеническими навыками в этом возрасте. По механизму непосредственного воздействия возбудителей на энтероциты все ОКИ делятся на секреторные и инвазивные. При секреторных ОКИ возбудитель проникает в межклеточные промежутки, достигает собственного слоя слизистой оболочки кишечника и поглощается макрофагами, внутри которых он продолжает размножаться. Местная иммунологическая защита в виде агглютининов, бактериолизинов, секреторных глобулинов и других антител блокирует инвазию и приводит к гибели части возбудителей. При этом высвобождаются эндотоксины. Вследствие воздействия эндотоксина усиливается секреция жидкости и электролитов в просвет кишечника. При инвазивной диарее возбудитель внедряется в слизистую оболочку кишечника, где размножается внутри эпителиальных клеток и вызывает повреждение слизистой оболочки и воспалительную реакцию, сопровождающуюся отеком, гиперемией, образованием эрозий и язв. К л а с с и ф и к а ц и я инфекционных диарей приведена в табл. 114. Табл.114. Классификация инфекционных диарей Этиология Бактериальная Вирусная Протозойная Глистная Клиническая форма Гастрит Энтерит Колит Гастроэнтерит Энтероколит Гастроэнтероколит Тяжесть течения Легкая Средней тяжести Тяжелая Течение Вид диареи Острое Затяжное Хроническое Секреторная Инвазивная 585 Бактериальная дизентерия (шигеллезы) Дизентерия – инфекционное заболевание, характеризующееся преимущественным поражением слизистой оболочки дистального отдела толстого кишечника. Э т и о л о г и я. Возбудителями заболевания являются бактерии рода шигелл, имеющие более пятидесяти серологических разновидностей. Наиболее распространены шигеллы дизентерии Флекснера, Зонне, Бойда. Все виды шигелл содержат термостабильный соматический О-антиген (эндотоксин) и обладают способностью к адгезии. Шигеллы Григорьева–Шига вырабатывают сильнодействующий нейротоксин, остальные – цитотоксин и энтеротоксины (термолабильный и термостабильный). Бактерии отличаются высокой устойчивостью во внешней среде, хорошо переносят действие низких температур, сохраняются при высушивании. Длительное время остаются жизнеспособными в почве и в помещениях, на предметах ухода, постельных принадлежностях, игрушках. Быстро размножаются в продуктах питания и в воде. Высокочувствительны к действию дезинфицирующих средств и высоких температур. Э п и д е м и о л о г и я. Источником инфекции являются больные и бактерионосители. Наибольшую эпидемиологическую опасность представляют больные с легкими и хроническими формами заболевания, которые, как правило, не обращаются за медицинской помощью. Механизм передачи инфекции – фекально-оральный. Путь передачи инфекции у детей раннего возраста – преимущественно контактно-бытовой, у детей старшего возраста – пищевой. Для дизентерии свойственна летне-осенняя сезонность. Восприимчивость к заболеванию неодинакова у детей разных возрастных групп: в грудном возрасте дизентерия встречается редко, наиболее часто болеют дети старше трех лет жизни. Постинфекционный иммунитет непродолжительный, видо- и типоспецифичный. П а т о г е н е з. При внедрении возбудителя в желудочно-кишечный тракт развивается инвазивная диарея. К л и н и ч е с к а я к а р т и н а. Инкубационный период – от 1 до 7 дней. Клинические проявления начального периода дизентерии зависят от возраста ребенка, вида возбудителя и пути инфицирования. У детей старше года манифестные формы заболевания наиболее часто протекают в двух клинических вариантах: в виде колита и гастроэнтероколита. Имеется параллельность в динамике развития интоксикации и местного синдрома. Для колитического варианта характерно острое начало болезни, повышение температуры тела до высоких цифр, развитие симптомов интоксикации. 586 При тяжелых формах могут отмечаться менингизм, судороги, сумеречное сознание, расстройство гемодинамики. Синдром дистального колита развивается спустя несколько часов от начала заболевания. Боль в животе вначале постоянная, тупая, разлитая по всему животу. Затем она локализуется преимущественно в левой подвздошной области, становится более острой, схваткообразной. Характерны ложные позывы к дефекации. В результате одновременного спазма сигмовидной кишки и сфинктеров заднего прохода возникают тенезмы – мучительные, тянущие боли в области прямой кишки, отдающие в крестец. Тенезмы появляются во время дефекации и через 10–15 минут после нее. Сигмовидная кишка при пальпации уплотненная, болезненная. Стул учащен. В первые часы болезни испражнения довольно обильные, полужидкие, имеют каловый характер, затем в них появляются слизь, часто кровь. На 2–3-й день заболевания стул теряет каловый характер, становится скудным и представляет собой комочек мутной густой слизи с примесью крови («ректальный плевок»). Кровь имеет вид прожилок, не перемешана со слизью в гомогенную массу. Гастроэнтероколитический вариант протекает преимущественно в среднетяжелой и тяжелой формах. Заболевание начинается с повторной рвоты и выраженной интоксикации, в отдельных случаях – вплоть до эндотоксического шока. Симптомы энтерита появляются через несколько часов в виде болей в животе, профузного поноса с обильными жидкими испражнениями. Быстро развивается обезвоживание. К концу первых – началу вторых суток объем испражнений уменьшается, энтерит сменяется на типичный для дизентерии синдром дистального колита. Дизентерия у детей первого года жизни имеет свои особенности. Наряду с острым началом болезни, возможно подострое и постепенное развитие клинических симптомов, особенно у детей первых месяцев жизни. Редко встречается «колитическая» форма болезни, протекающая с синдромом дистального колита. Примесь крови в стуле появляется реже, чем у детей старшего возраста, и не всегда с первого дня заболевания. Течение болезни более длительное, особенно при дизентерии Флекснера. Отсутствие своевременного лечения приводит к развитию дистрофии. Эшерихиозы Эшерихиозы – острые кишечные заболевания, протекающие с синдромом гастроэнтерита, реже гастроэнтероколита. Э т и о л о г и я. Возбудителем заболевания является патогенная кишечная палочка, относящаяся к роду Escherichia. Патогенные для человека эшерихии 587 подразделяются на 5 подгрупп: энтеропатогенные (ЭПЭ), к которым относятся серовары 026, 055, 044, 041, 0119 и др.; энтеротоксигенные (ЭТЭ) – 06, 07, 08, 09, 015 и др.; энтероинвазивные (ЭИЭ) – 028, 032, 0112, 0124 и др.; энтерогеморрагические (ЭГЭ) – 0157; энтероагрегативные (ЭАЭ) – окончательно не дифференцированы. Непатогенные эшерихии являются обычной флорой кишечника. Наиболее распространены эшерихиозы, обусловленные ЭПЭ и ЭТЭ. Эшерихии устойчивы во внешней среде, быстро размножаются в продуктах питания и в воде. Э п и д е м и о л о г и я. Источником инфекции являются больные и бактерионосители, выделяющие патогенные эшерихии с испражнениями и рвотными массами. Механизм передачи инфекции – фекально-оральный. Наиболее часто встречаются контактно-бытовой и пищевой пути передачи инфекции, реже – водный. Основными факторами передачи инфекции при пищевом пути служит молоко и молочные продукты. Возможен эндогенный путь развития инфекции на фоне интеркуррентных заболеваний, что связано с частым носительством ЭПЭ и ЭТЭ у здоровых детей. Эшерихиозы регистрируются в виде спорадических случаев или эпидемических вспышек. Иммунитет после перенесенного заболевания нестоек и типоспецифичен. П а т о г е н е з. При эшерихиозе, вызванном ЭИЭ, наиболее важное значение в механизме развития заболевания имеет инвазия возбудителя в эпителиальные клетки кишечника (инвазивная диарея). ЭТЭ способностью к инвазии не обладают. При проникновении бактерий в тонкую кишку происходит их адгезия к эпителиальным клеткам. Дальнейшее развитие патологического процесса обусловлено действием энтеротоксинов, выделяемых эшерихиями (секреторная диарея). К л и н и ч е с к а я к а р т и н а. Клинические проявления заболевания зависят от серотипа возбудителя. Эшерихиозами, вызываемыми ЭПЭ, болеют преимущественно дети первого года жизни, находящиеся на раннем искусственном вскармливании. Заболевание наиболее часто протекает в виде холероподобной диареи и напоминает легкое течение холеры. Инкубационный период короткий – 1–3 дня. Заболевание начинается постепенно. Температура тела нормальная или повышается до субфебрильных цифр. Желудочнокишечные расстройства протекают в виде энтерита или гастроэнтерита. Рвота (срыгивания) появляется с первого дня болезни, имеет длительный и упорный характер. Стул в виде водянистой диареи – обильный, брызжущий, желтого цвета или бесцветный, с умеренным количеством слизи. Частота стула нарастает к 5–7-му дню болезни. Эксикоз развивается у большинства детей и часто достигает II или III степени (табл. 115). 588 При I степени эксикоза дефицит массы тела составляет 4–5 % (дефицит жидкости 40–50 мл/кг), при II степени – 6–9 % (дефицит жидкости 60– 90 мл/кг), при III степени – 10 % и более (дефицит жидкости 100–110 мл/кг). Табл. 115. Клинические проявления эксикоза Клинические симптомы Уменьшение массы тела Общее состояние Эластичность кожи Слизистые оболочки Большой родничок Слезы Мочевыделение I легкая 4–5 % Удовлетворительное, ребенок жадно пьет воду Складка кожи на животе легко расправляется Влажные В норме или слегка запавший Есть Суточный диурез не изменен Глазные яблоки Дыхание В норме В норме Пульс В норме АД В норме Степень обезвоживания II умеренная 6–9 % Средней тяжести, ребенок беспокойный или сонливый, вялый, жадно пьет воду Складка кожи на животе расправляется с трудом Сухие Запавший Нет Суточный диурез изменен, моча темного цвета Запавшие Учащенное, глубокое Частый, слабого наполнения В норме или снижено III тяжелая 10 % и более Тяжелое, ребенок заторможен Складка кожи на животе не расправляется Очень сухие Сильно запавший Нет Анурия Сильно запавшие Учащенное, глубокое Частый, слабого наполнения Низкое, может не определяться У детей старше года (реже у грудных) эшерихиозы, вызванные ЭПЭ, протекают в виде пищевой токсикоинфекции (ПТИ). Основными клиническими симптомами являются рвота и водянистая диарея. В отличие от ПТИ другой этиологии, при эшерихиозе заболевание начинается постепенно и имеет более легкое течение. Эшерихиозы, вызываемые ЭТЭ, распространены среди детей всех возрастных групп. Клиническая картина заболевания мало отличается от инфекции, вызванной ЭПЭ: у детей первого года жизни протекает в виде холероподобной диареи, у детей старшего возраста – по типу ПТИ. Эшерихиозы, вызываемые ЭИЭ, у детей выявляются редко и напоминают легкую форму дизентерии. 589 Сальмонеллез Сальмонеллез – острая кишечная инфекция, характеризующаяся преимущественным поражением желудочно-кишечного тракта, наиболее часто в виде гастроэнтерита, реже с развитием генерализованных форм. Э т и о л о г и я. Возбудителем заболевания являются сальмонеллы. Род сальмонелл имеет несколько серологических групп А, В, С, D и др. Внутри каждой группы на основании различий в строении Н-антигенов установлено более 700 серологических вариантов возбудителя. Наиболее часто встречаются Salmonella typhimurium, enteritidis, heidelberg, anatum. Патогенное действие сальмонелл, так же как шигелл, обусловлено термостабильным эндотоксином, способностью продуцировать цито- и энтеротоксины. Сальмонеллы устойчивы во внешней среде, хорошо переносят высушивание. В воде бактерии могут выживать до 40–60 дней, в молочных и готовых мясных продуктах способны не только длительно, до 4 мес, сохраняться, но и размножаться, не изменяя органолептических свойств и внешнего вида продуктов. Для разрушения сальмонелл требуется качественная термическая обработка. Э п и д е м и о л о г и я. Источник инфекции – животные, птицы и человек, причем роль животных в эпидемиологии является основной. Сальмонеллез у животных встречается в формах клинически выраженного заболевания и бактерионосительства. Животные выделяют возбудителей с мочой, калом, молоком, носовой слизью, слюной. Длительность бактерионосительства может быть различной и нередко исчисляется месяцами и годами. Наибольшую эпидемиологическую опасность представляет инфицирование крупного рогатого скота, свиней, лошадей, овец. Значительным резервуаром сальмонеллеза служат птицы, особенно водоплавающие. Сальмонеллы обнаруживаются не только в мясе, но и в яйцах. Больные сальмонеллезом или бактерионосители как источник сальмонеллеза играют второстепенную роль. Механизм передачи инфекции – фекально-оральный. Основной путь передачи – пищевой. Факторами передачи служат пищевые продукты. Возможен водный, в редких случаях пылевой пути передачи инфекции. В определенных условиях может реализоваться контактно-бытовой путь передачи. Это бывает, как правило, при внутрибольничных вспышках, вызываемых преимущественно «госпитальными» штаммами Salmonella typhimurium, не чувствительных к антибиотикам. «Внутрибольничным» сальмонеллезом чаще болеют дети первого года жизни, преимущественно с отягощенным преморбидным фоном и находящиеся на искусственном вскармливании. 590 Заболевание встречается в течение всего года, но чаще имеет весеннелетнюю сезонность, что связано с ухудшением условий хранения пищевых продуктов. Наблюдаются как спорадические случаи, так и групповые вспышки инфекции. П а т о г е н е з. Внедрение сальмонелл в желудочно-кишечный тракт приводит к развитию секреторной диареи. Поражение нервно-сосудистого аппарата кишечника, повышение проницаемости клеточных мембран способствуют проникновению возбудителя в мезентериальные лимфатические узлы. В этой стадии при локализованной форме болезни инфекционный процесс может завершиться. При глубоком нарушении барьерной функции лимфатического аппарата кишечника возбудитель попадает в кровь, что приводит к развитию генерализованной формы сальмонеллеза. В результате бактериемии сальмонеллы заносятся во внутренние органы, вызывая в них дистрофические процессы или формирование вторичных гнойных очагов. К л и н и ч е с к а я к а р т и н а. Инкубационный период – в среднем 12–24 ч. Иногда он укорачивается до 6 ч или удлиняется до 2 дней. Клинические проявления заболевания зависят от возраста ребенка, вида и свойств возбудителя, пути инфицирования. У детей первого года жизни сальмонеллез обычно вызывается «госпитальными» штаммами Salmonella typhimurium и имеет характерную клиническую картину. Заболевание начинается подостро или постепенно. Клинические симптомы максимально развиваются к 3–7-му дню заболевания. Симптомы интоксикации сочетаются с признаками поражения желудочно-кишечного тракта в виде энтероколита, гастроэнтероколита, реже энтерита. Рвота возникает в первый день болезни или присоединяется позже, часто носит упорный характер. Стул обильный, жидкий, каловый, буро-зеленого цвета (типа «болотной тины») с примесью слизи и зелени. На 5–7-й день болезни в испражнениях может появиться кровь. Нередко отмечается увеличение печени, селезенки, длительная лихорадка. Возможно развитие дегидратации II–III степени. У детей первого года жизни сальмонеллез протекает в среднетяжелой и тяжелой форме, часто имеет длительное и рецидивирующее течение, возможна генерализация инфекционного процесса – развитие пневмонии, менингита, остеомиелита. Сальмонеллез у детей старше года протекает в двух клинических вариантах. Первый вариант (наиболее частый) развивается по типу ПТИ. Заболевание начинается остро: повышается температура тела до высоких цифр, появляется рвота, нередко повторная, возникают симптомы интоксикации. Боли в животе умеренные, чаще локализуются в эпигастральной области и вокруг пупка. Стул частый, обильный, жидкий, с примесью слизи и зелени. 591 Второй вариант – дизентериеподобный. Заболевание начинается остро и проявляется повышением температуры тела, интоксикацией, развитием синдрома колита. О с л о ж н е н и я ОКИ. При инвазивных диареях возможно прободение кишечника с развитием перитонита, кишечные кровотечения, у детей раннего возраста – выпадение прямой кишки. В случае затяжного течения заболевания нередко возникают гипотрофия, анемия. Секреторные диареи могут осложняться острой почечной недостаточностью, пневмониями, отитами. Д и а г н о з. Опорные диагностические критерии ОКИ: • увеличение частоты стула; • изменение объема и характера испражнений; • боли в животе; • в большинстве случаев рвота, которая может предшествовать дисфункции кишечника; эксикоз. • Лабораторная диагностика. В амбулаторно-поликлинических условиях проводится: 1) общий анализ мочи; 2) бактериологическое исследование кала на кишечную флору (ПКФ). По показаниям назначается общий анализ крови, копрограмма. Д и ф ф е р е н ц и а л ь н ы й д и а г н о з. Разнообразие симптомов ОКИ делает необходимым их разграничение с большим числом инфекционных и неинфекционных заболеваний. Дифференциальная диагностика заболеваний, входящих в группу ОКИ проводится в 2 этапа. I этап – предварительная диагностика. Для предварительного диагноза ОКИ необходимо учитывать: • этиологическую структуру ОКИ в данной местности; • сезон года; • предполагаемый источник заражения, наличие ОКИ в окружении больного; • возраст ребенка; • характерные для каждой инфекции клинические проявления болезни, сроки и последовательность их возникновения; • локализацию патологического процесса в желудочно-кишечном тракте. II этап – окончательная диагностика ОКИ. Она основывается на данных клинико-лабораторных исследований: динамике клинических проявлений, выделении возбудителя заболевания. Особое внимание при дифференциальной диагностике следует обращать на хирургические заболевания органов брюшной полости. 592 Острый аппендицит иногда протекает под маской ОКИ, что может явиться причиной диагностической ошибки. При их разграничении учитывают, что при аппендиците, протекающем с расстройством стула, его частота не превышает 5–6 раз в сутки, в испражнениях, как правило, отсутствует слизь и кровь. Температура тела обычно субфебрильная. Отмечается тахикардия. Доминирующим симптомом воспаления червеобразного отростка является боль в животе, с частой локализацией в правой подвздошной области. Болевой симптом носит постоянный характер. Больной нередко принимает вынужденное положение: лежит на правом боку с приведенными к животу ногами. Важное значение в диагностике имеют положительные аппендикулярные симптомы, изменения в общем анализе крови: лейкоцитоз со сдвигом лейкоцитарной формы влево. При инвагинации в начальном периоде развития признаки интоксикации отсутствуют. Боль в животе носит интенсивный схваткообразный характер, повторяется через короткие промежутки времени. Температура тела нормальная. Важным диагностическим признаком служит задержка стула и газов, выделение из анального отверстия слизи с каплями свежей крови. Пальцевое обследование через прямую кишку нередко позволяет обнаружить инвагинат. Л е ч е н и е. При ОКИ лечение можно проводить на дому. Госпитализация осуществляется в случае тяжелого течения заболевания и по эпидемическим показаниям. Ведущим компонентом терапии ОКИ на всех этапах болезни является диетотерапия. Объем и состав пищи определяются возрастом ребенка, характером вскармливания, тяжестью болезни. Диета должна быть щадящей, с последующим расширением по мере улучшения и нормализации состояния. При легкой форме ОКИ сохраняется возрастная диета с некоторыми ограничениями. Дети до года получают обычный пищевой рацион с уменьшением суточного объема пищи на 15–20 % (кормление по аппетиту). Детям старше года назначается механически щадящая пища, дополнительно 2 раза в день вводятся кисломолочные смеси (кефир и др.). Нормальный объем питания восстанавливается на 3–4-й день. При среднетяжелой форме болезни рекомендуется уменьшение объема пищи на 30–50 % и увеличение кратности кормлений до 5–8 раз в сутки с восстановлением объема питания на 5–7-й день. Дети, находящиеся на частично грудном или искусственном вскармливании, продолжают получать обычные для них молочные смеси, однако предпочтение следует отдать кисломолочным смесям. Можно обогащать смеси биологически активными добавками (БАД), включающими естественные защитные факто593 ры – бифидобактерии (БАД 1-Б), лизоцим (БАД 1-Л) или их сочетание (БАД 2) из расчета 10 мл/кг в сутки за 5–6 приемов во время кормлений. У детей старше 5 мес кисломолочные смеси сочетают с овощным пюре и 5–10 % рисовой и гречневой кашей на воде или половинном молоке. В последующем объем и ассортимент питания расширяют в соответствии с возрастом ребенка и характером вскармливания до болезни. Детям старше года в первые дни болезни необходима легкоусвояемая протертая пища (каши, супы, пюре из овощей) с добавлением с 3–4-го дня парового мяса и рыбы. Из пищевого рациона исключают продукты, усиливающие брожение и перистальтику кишечника (цельное молоко, ржаной хлеб, сырые овощи, фрукты, ягоды). При тяжелых формах ОКИ, сопровождающихся дефицитом белка, с 3-го дня лечения проводится его коррекция. С этой целью детям до года назначаются 15 % энпиты («энпит обезжиренный», «энпит белковый») по 50–150 мл в сутки в 2–3 приема в течение 1,5 мес. Перорально вводятся препараты аминокислот (альвезин, амины, левамин) из расчета 10 мг/кг в сутки за 5–6 приемов. Назначаются продукты, богатые белком (творог, мясной фарш, рыба), в зависимости от возраста ребенка. Этиотропная терапия ОКИ включает назначение антибиотиков, химиопрепаратов, специфических бактериофагов, энтеросорбентов. Выбор препаратов определяется патогенезом ОКИ – ее принадлежностью к инвазивной или секреторной диарее. Антибиотики и химиопрепараты применяются только при инвазивных ОКИ. Их назначают независимо от возраста при тяжелых формах болезни, детям до 2 лет при среднетяжелой форме и всем детям до года из группы риска по генерализации инфекционного процесса. При локализованных формах ОКИ антибиотики вводят перорально. При выраженном колитном синдроме или повторной рвоте целесообразно ректальное введение препарата в полуторной возрастной дозе. Генерализованное течение ОКИ требует парентерального назначения антибактериальных средств. Обычно используются препараты первого ряда (стартовые), действующие на грамотрицательную флору или имеющие широкий спектр действия (полимиксин М, гентамицина сульфат, амикацин, невиграмон, неграм, фуразолидон, интетрикс). При неэффективности препаратов первого ряда применяются препараты второго ряда – «резерва» (рифампицин, нетромицин, полицин, сумамед). Важное место в этиотропном лечении инвазивных ОКИ занимают специфические бактериофаги: дизентерийный поливалентный бактериофаг, сальмонеллезный поливалентный бактериофаг, колипротейный бактериофаг, интестибактериофаг (табл. 116). 594 595 Эшерихии 010, 025, 033, 044, 055, 0111, 0119, 0124, 015, Proteus vulgaris, mirabilus Разные виды стафилококков Колипротейный бактериофаг Интестибактериофаг Во флаконах по 2, 10, 20 и 200 мл, в ампулах по 1,0 мл; в свечах Жидкий во флаконах по 100 мл Лекарственные формы Таблетки с пектиновым покрытием; таблетки с АФС-покрытием; ректальные свечи Жидкий во флаконах по 100 мл; таблетки с пектиновым или АФС-покрытием; 1 табл. – 20 мл Жидкий во флаШигеллы Зонне и Флекснера; сальмонеллы конах по 50 мл, в групп А, В, ЭПЭ (0111, ампулах по 10 мл 055, 026, 0125, 0119, 0128, 018, 044, 025, 020), стафилококки, протей, энтерококки, синегнойная палочка Сальмонеллы групп А, В, С, D, Е Сальмонеллезный поливалентный бактериофаг Стафилококковый бактериофаг Шигеллы Зонне и Флекснера Спектр действия Дизентерийный поливалентный бактериофаг Название Внутрь, комбинированно: внутрь + в клизме Комбинированно: внутрь и ректально в клизмах До 6 мес – 5–10 мл 3 раза в день; 6 мес – 3 года – 10–15 мл 3 раза в день; старше 3 лет – 20 мл 3 раза в день До 6 мес – 2 мл 3 раза внутрь + 20 мл в клизме; 6 мес – 1 год – 5 мл 3 раза внутрь + 30 мл в клизме; 1–3 года – 10 мл 3 раза внутрь + 40 мл в клизме; старше 3 лет – 15–20 мл 3 раза внутрь + 50 мл в клизме До 3 лет – 3–5 мл 4 раза внутрь; старше 3 лет – 5–10 мл внутрь + 10 мл в клизме Внутрь, в клизме Внутрь, комбинированно: внутрь + в клизме Путь введения Внутрь, ректально До 6 мес – внутрь + 20 мл в клизме (жидкого); 6 мес – 3 года – 1 табл. внутрь + 30–40 мл в клизме; старше 3 лет – 2 табл. внутрь + 40–50 мл в клизме 6 мес – 3 года – 1 табл. 2 раза в день; 3–8 лет – 2 табл. 3 раза в день; старше 8 лет – 2 табл. 4 раза в день Возрастные дозы Табл. 116. Характеристика специфических бактериофагов и иммуномодуляторов, применяемых при лечении ОКИ у детей 596 Возрастные дозы Жидкий во флаконах Yersinia enterocolitica и pseudotuberculosis Предотвращает адгезию и размножение микробных клеток; повышает гуморальный иммунитет Санация организма от возбудителя. Нормализация биоценоза кишечника Стафилококки Иерсиниозный поливалентный бактериофаг КИП (комплексный иммуноглобулиновый препарат) Лактоглобулины направленного действия Противостафилококковый донорский иммуноглобулин Ампулы Жидкий во флаконах Фильтрат фаголизатов клебсиелл, озены, риносклеромы, пневмонии Клебсиеллезный поливалентный бактериофаг Внутрь Внутрь, ректально, местно Путь введения 25–30 МЕ/кг массы тела через день или ежедневно 1 доза разводится в 20 мл воды в 3 приема за 20–30 мин до еды; 7 дней 3 раза в день; затем еще 7 дней 2 раза в день 1–2 дозы 1–2 раза в день 7–10 дней (в 10 мл во время еды) Внутримышечно Внутрь Внутрь Внутрь До 3 лет – 20 мл 2–3 раза в день; 3–8 лет – 40 мл 3 раза в день; старше 8 лет – 50–60 мл 3 раза в день 20 мл 2–3 раза в день Жидкий во флако- До 3 лет – 3–5 мл 4 раза внутрь; нах по 20 и 100 мл; старше 3 лет – 5–10 мл внутрь + в ампулах по 5 и 10 мл в клизме 10 мл Лекарственные формы Условно-патогенные микроорганизмы (стафилококки, стрептококки, клебсиеллы, синегнойная палочка, протей, эшерихии) Спектр действия Пиобактериофаг Название Окончание табл. 116 Специфические бактериофаги применяются как монотерапия при стертых и легких формах ОКИ или в сочетании с другими антибактериальными препаратами – при среднетяжелых и тяжелых формах заболевания. Фаги назначаются курсом продолжительностью 5–7 дней, который при необходимости повторяется с перерывом 4–5 дней. Наиболее эффективной является комбинация орального и ректального введения фагов. Ведущую роль при лечении секреторных диарей играют энтеросорбенты: микросорб, билигнин, полифепан, энтеродез, энтеросорб, смекта (табл. 117). Наиболее эффективно назначение энтеросорбентов в ранние сроки болезни. Курс лечения – не более 5–7 дней, за исключением смекты, которая может применяться до нескольких недель. Патогенетическая и симптоматическая терапия является основным методом лечения в острой фазе ОКИ секреторной группы и всех ОКИ, независимо от этиологии, – в фазу репарации и реконвалесценции. Для восстановления водно-минерального обмена при эксикозе I степени, в ряде случаев и II степени назначается пероральная регидратация глюкозосолевыми растворами (регидрон, глюкосалан, оралит, гастролит). При отсутствии стандартных растворов в домашних условиях можно использовать раствор следующего состава: поваренная соль – 1 чайная ложка, пищевая сода – 0,5 чайной ложки, сахар – 8 чайных ложек, вода (кипяченая) – 1 л. У детей до 3 лет жизни глюкозо-солевые растворы целесообразно сочетать с бессолевыми (чай, вода, рисовый отвар, отвар шиповника, каротиновая смесь). Они применяются в соотношении: 1:1 – при выраженной водянистой диарее; 2:1 – при потере жидкости преимущественно с рвотой; 1:2 – при сочетании гипертермии и умеренно выраженного диарейного синдрома, синдроме энтероколита, инвазивных ОКИ. Введение солевых и бессолевых растворов чередуют, их нельзя смешивать. Пероральная регидратация проводится в 2 этапа. I этап (первые 6 ч от начала болезни) – направлен на ликвидацию водно-солевого дефицита, имеющегося к началу лечения. Количество вводимой жидкости на этом этапе составляет 50–80–100 мл/кг за 6 ч (соответственно при I, I–II и II степенях эксикоза). II этап (поддерживающая терапия) – направлен на восстановление продолжающихся потерь жидкости и солей. Объем вводимой жидкости составляет в среднем 80–100 мл/кг в сутки. Регидратация проводится до прекращения потерь жидкости. Жидкость для пероральной регидратации дают в промежутках между кормлениями по ½ чайной ложки – 1 столовой ложке через каждые 5–10 мин. При возникновении рвоты регидратация не прекращается: делается перерыв на 5–10 мин, затем вновь продолжают поить ребенка. 597 598 Углеродный сорбент Энтерокат-М (гранулы) Полифепан (порошок) Адсорбирует и выводит бактерии (сальмонеллы, шигеллы); токсины; аллергены 6 мес – 1 год – 1 ч. л.; 1–7 лет – 1 дес. л.; 7–14 лет –1 ст. л. 3–4 раза в день (0,5– 1 г/кг в сутки) 5 % раствор: до 1 года – 25 мл 2 раза; 1–3 года – 50 мл 2 раза; 3–6 лет – 50 мл 3 раза; 6–10 лет – 100 мл 2 раза; 10–14 лет – 100 мл 3 раза в день 5–10 г в 3–4 приема Сорбирует и выводит микробы (сальмонеллы, шигеллы, эшерихии), бактериальные токсины, барбитураты, фосфаты, препараты железа; спазмолитический эффект Природный по- Поливалентный сорбент. лимер – лигнин 1. Адсорбирует и выводит микро(из древесины) организмы (шигеллы, сальмонеллы, эшерихии, стафилококки, холерный вибрион); эндо- и экзотоксины; аллергены. 2. Антиоксидантное действие. 3. Иммуностимулирующее действие (1-й фазы фагоцитоза клетками РЭС). 4. Снижает протромбиновый индекс Слабокислый карбонат полиакриловой кислоты Схема применения 3 мес – 1 год – 0,5 ч. л. 2 раза; 1–5 лет –1 ч. л. 2–3 раза; 5–14 лет – 1 ст. л. 3 раза в день (разводить в двойном количестве воды) Адсорбирует и выводит бактерии (ши- До 1 года – 1 порошок в геллы Зонне, сальмонеллы, кампило- сутки; 1–3 года – 2 порошка бактеры, холерные вибрионы); ротави- в сутки; старше 3 лет –3 порусы, токсины, метаболиты; желчные рошка в сутки; разводить в 100–200 мл воды и приникислоты. Увеличивает количество и улучшает качество муцина. Фиксирует мать дробно (можно с едой) и выводит непереваренные углеводы Механизм действия Природный алюминиевомагниевый силикат (из ракушечника) с добавлением ванильного сахара Связывает комплексы и выводит НизкомолеЭнтеродез токсины (грубодисперс- кулярный ный порошок) поливинилпирролидон (типа гемодеза) Смекта (порошок) Микросорб П (паста) Состав ОКИ. Отравления лекарствами ОКИ (в периоде интоксикации). Вирусные гепатиты. Неспецифические заболевания ЖКТ ОКИ. Неинфекционные заболевания ЖКТ – гастродуодениты, рефлюксэзофагиты ОКИ. Аллергия Показания Аллергическая сыпь. Не показан детям с аллергией на ванильный сахар Рвота Побочное действие и противопоказания Табл. 117. Характеристика и схема применения энтеросорбентов при ОКИ у детей Препарат и его лекарственная форма Оральная регидратация должна продолжаться и ночью. При отказе от питья оральную регидратацию можно проводить с помощью капельницы через желудочный зонд. Инфузионная терапия проводится при тяжелых формах обезвоживания (III и II–III степени), развитии инфекционно-токсического шока, сочетании эксикоза (любой степени) с тяжелой интоксикацией, многократной рвоте. Для внутривенного введения используются коллоидные препараты (нативная плазма, 5 % раствор альбумина, реополиглюкин), глюкозо-солевые растворы (5 % и 10 % раствор глюкозы, изотонический раствор натрия хлорида, раствор Рингера) и полиионные растворы («Ацесоль», «Лактасоль», «Трисоль», «Хлосоль»). В комплексную патогенетическую терапию входит назначение антидиарейных препаратов, которые применяются с целью подавления избыточного синтеза биологически активных веществ, приводящих к повышенной секреции воды и солей в кишечнике. К антидиарейным препаратам относятся опиатные производные (дебридат), препараты висмута (десмол), берберин, хлорпромазин, атропинсодержащие препараты (лиспафен, реасек) и др. Препаратами выбора в детском возрасте являются энтерол и индометацин. Детям с тяжелыми формами ОКИ, отягощенным преморбидным фоном, страдающим иммунодефицитами показана иммунотерапия. Для ее проведения используются лактоглобулины направленного действия, иммуноглобулины для энтерального введения (комплексный иммуноглобулиновый препарат), фаги, лизоцим, пентоксил, метилурацил и др. Наиболее выраженный терапевтический эффект оказывают лактоглобулины направленного действия, содержащие антитела к шигеллам, сальмонеллам, эшерихиям. Важное значение в иммунотерапии принадлежит фагам (дизентерийный поливалентный бактериофаг, сальмонеллезный поливалентный бактериофаг, колипротейный бактериофаг, интестифаг). Фаги и лактоглобулины применяются в качестве монотерапии или в сочетании с антибиотиками и назначаются на 5–7 дней. Курсы лечения можно повторять через 4–5 дней. Для коррекции дисбиоза кишечника применятся биологические препараты (табл. 118). Биопрепараты 1-й группы содержат живых представителей нормальной микрофлоры кишечника. Могут назначаться монопрепараты, содержащие бифидобактерии (бифидумбактерин), лактобактерии (лактобактерин, ацилакт) непатогенные эшерихии (колибактерин, ромакол) или их сочетания (бификол), а также комбинированные препараты, содержащие, кроме живых микроорганизмов, различные добавки – в виде сорбентов (бифидум форте), витаминов (нутралин В), иммунопротекторов (аципол, бифацид). 599 Табл. 118. Пробиотики, применяемые при ОКИ у детей Препарат Бифидумбактерин сухой Бифидумбактерин форте Лактобактерин сухой Колибактерин Бификол сухой Ацилакт Аципол Бифилин Бифацид Состав Лиофильно высушенная взвесь живых бактерий штаммов 1,791 ЛВА-3 В. bifidum Бифидобактерии, иммобилизованные на углеродном сорбенте Лиофилизованная микробная масса живых антагонистических активных лактобактерий Микробная масса живых бактерий Е. coli М17 Живые антагонистические активные штаммы бифидобактерий и кишечной палочки Лиофилизированная микробная масса лактобацилл Lactibacillus acidophilus, Kefir grems. Содержит B.adolescetis B-1 и acidophilus Содержит B. adolescetis Линекс Содержит В.adolescetis В-1 и L.acidophilus 3 вида лактобацилл Примадофилюс Бифидо- и лактобактерии Бифиформ Биофруктолакт Bifidobacteriae longum. Enterococcus Lactоbacillus acidophilus Кисломолочный лактобактерин Жизнеспособные клетки лактобацилл Кисломолочный бифилакт Комбинированный препарат на основе лакто- и бифидумбактерина Lactоbacillus acidophilus Биобактон Нутролин-В 600 Лактобациллы, витамины группы В Дозы, курсы терапии 5 доз 2–3 раза в день. Курс – от 4 нед до 4 мес От 3 мес до 1 года – 2,5 дозы/сут; от 1 года до 3 лет – 5–15 доз/сут; старше 3 лет – 15–25 доз/сут, 3–4 раза в день, курс – 4 нед По 3 дозы (3 табл.) 3 раза в день за 30 мин до еды, курс – 2–3 нед Старше 3 лет – 6–9 доз/сут 2 раза за 30–40 мин до еды, курс 2–3 нед По 10 доз/сут в 2 приема, курс – 2– 3 нед По 5 доз 2 раза в день, курс – 3–4 нед По 5 доз 2 раза в день, курс – от 14 дней до 2 мес По 5 доз 2 раза в день, курс 3–4 нед По 5 доз 2 раза в день, курс от 14 дней до 2 мес По 1–2 капсулы 3 раза в день, курс – 5–7 дней От 0 до 5 лет – по 1 ч.л. (3 г) в день во время еды, курс – 1 мес 1 капсула 2–3 раза в день, курс – 7 дней 1 табл. 2–3 раза в день, курс – 5–7 дней До 6 мес – 30–50 мл, до 1 года – 40–100 мл, до 3 лет – 200 мл 1 раз в день, курс – 45 дней До 6 мес – 30–50 мл, до 1 года – 40–100 мл, до 3 лет – 200 мл 1 раз в день, курс – 45 дней 1 флакон 2 раза в день, курс – 2 нед По 1–2 капсулы 2 раза в день, курс – 2 нед Окончание табл. 118 Препарат Бактисубтил Флонивин БС Бактиспорин Биоспорин Энтерол Состав Bacillus IP5832 c вегетативными спорами Bacillus IP5832 c вегетативными спорами Bacillus subtillis 3 H Bacillus subtillis. Bacillus licheniforis Saccharomyces boulardii Нормазе (лактулоза) Синтетические дисахариды Бифидогены; дамба (амбен) Парааминометилбензойная кислота Дозы, курсы терапии По 1 капсуле 3 раза в день, курс – 7–10 дней По 1–2 капсулы 2 раза в день, курс– 2 –3 нед 1/2–1 доза 2 раза в день, курс – 7–10 дней 1–2 дозы 2 раза в день, курс – 10–21 день 1 капсула 2 раза в день, курс – 7–10 дней До 1 года – 2,5 мл 2 раза; 1–6 лет – 5,0 мл 2 раза; 7–14 лет –5,0 мл 3 раза в день До 6 мес – 0,08 мл 3 раза; 6–12 мес – 0,15 мл 3 раза; старше 1 года – 0,25 мл 3 раза в день, курс – 7 дней Биопрепараты 2-й группы содержат не живые микроорганизмы, а их метаболиты и стимуляторы размножения нормальной микрофлоры кишечника (памба, амбен, нормазе, адаптохит, хилак форте). Биопрепараты назначают коротким курсом (не более 2–3 нед) в периоде репарации, не следует сочетать их прием с антибиотиками и бактериофагами. В стадии реконвалесценции после отмены антибактериальных и химиопрепаратов для коррекции процессов пищеварения проводится ферментотерапия (креон, абомин, пепсин, фестал, мезим форте и др.). Вид фермента подбирается индивидуально, в зависимости от характера нарушений (табл. 119). Табл. 119. Характеристика наиболее распространенных ферментов, применяемых при лечении ОКИ у детей Группы ферментов Препарат Препараты, содержащие экстракт слизистой оболочки желудка (протеолитическое действие, расщепляет белок до аминокислот, способствует освобождению гастрина) Абомин Пепсин Состав Схема применения Протеолитические ферменты из слизистой оболочки желудка телят и свиней. Протеолитические ферменты из желудка телят и свиней (в смеси с сахарной пудрой) 0,5 табл. (0,2 г – 50 000 ЕД) 3 раза в день во время еды, курс – 1–2 мес. 0,03–0,05 г 2–3 раза в день перед едой вместе с разведенной 1–3 % соляной кислотой 601 Окончание табл. 119 Группы ферментов Препарат Препараты, содержащие Панкреатин ферменты поджелудочной железы (улучшают переваривание белков, жиров, углеводов) Препарат поджелудочной желе- Разовая доза: зы крупного рогатого скота, со- до 1 года – 0,1–0,15 г; 2– держит трипсин, амилазу, липазу 4 года – 0,2–0,25 г; 5–9 лет – 0,3–0,4 г; 10–14 лет – 0,5 г. Принимать 3–5 раз в день перед едой, запивать щелочным растворами Капсула содержит панкреатин, липазу, амилазу, протеазы, фосфолипазу, трипсин, химотрипсин, эластазу, карбопептидазы А и В в микросферической форме 1–7 лет – 1 капсула 3 раза; старше 7 лет – 2 капсулы 3 раза в день. Принимать во время еды Ораза Препарат (гранулы во флаконах до 100 г) содержит амилазу, липазу, протеазы из культуры гриба Aspergillus oriesae Драже содержит трипсин, амилазу, липазу Таблетка содержит панкреатин, липазу, протеазы, экстракт куркумы Таблетка в оболочке содержит липазу, активно расщепляющую растительные и животные жиры 0,5–1 ч. л. гранул 3 раза в день во время еды Панкурмен Солизим 1–2 драже 3 раза в день перед едой По 1/3–1 табл. 3 раза в день во время еды 1–2 табл. 3 раза в день во время еды Мезим форте Таблетка в оболочке содержит панкреатин, амилазу, липазу, протеазы Драже содержит амилазу, липазу, Фестал протеазы, компоненты желчи, гемицеллюлазу По 1/3–1 табл. 3 раза в день во время еды Драже содержит липазу, трипсин, химотрипсин, амилазу, холиевую кислоту, гидрохлориды аминокислот, соляную кислоту Таблетка содержит панкреатин, гемицеллюлазу, экстракт желчи Таблетка содержит липазу, амилазу, протеазу Драже содержит протеазы ананаса, панкреатин, желчь Драже содержит желчь и гемицеллюлазу Таблетка содержит панкреатин, экстракт желчи, желчные кислоты, целлюлазу 1 драже 3 раза в день во время еды Панзинорм форте Дигестал Энзистал Меркензим Пенолез Котазим форте 602 Схема применения Креон Трифермент Комбинированные препараты Состав 1 драже 3–4 раза в день во время еды 1–2 табл. 3 раза в день во время еды 1–2 табл. 3 раза в день во время еды 1–2 драже 3–4 раза во время еды 1–2 драже 3–4 раза во время еды 1 табл. 3 раза в день после еды или во время еды В стадии репарации рекомендуется фитотерапия. Лекарственные травы способствуют уменьшению бродильных, гнилостных процессов, оказывают противовоспалительное, вяжущее и обезболивающее действие. Выраженным противомикробным эффектом обладают ромашка, календула, шалфей, зверобой, тысячелистник. Для улучшения процессов репарации показаны лекарственные клизмы из масла шиповника, каротолина, винилина, ромазулана, а также из отваров трав. Болеутоляющие препараты назначают только после исключения острой патологии брюшной полости. С этой целью применяют но-шпу, спазмомен, спазмовералгин, папаверин. При упорной рвоте центрального генеза назначают противорвотные препараты: церукал, мотилиум и др. М е р о п р и я т и я в о ч а г е. В очаге проводят текущую, после изоляции больного заключительную дезинфекцию хлорсодержащими препаратами. Эпидемиологическое обследование ДДУ и мест учебы при регистрации первого случая ОКИ проводится по усмотрению врача-эпидемиолога или помощника врача-эпидемиолога. При регистрации одномоментно двух или более случаев, а также повторных случаев эпидемиологическое обследование обязательно. Результаты эпидемиологического обследования и сведения о результатах обследования организованного коллектива заносятся в карту эпидемиологического обследования (ф.357/у). За детьми, бывшими в контакте, в течение 7 дней устанавливается медицинское наблюдение, с регистрацией данных о температуре тела, частоте и характере стула. Бактериологическому обследованию подлежат бывшие в контакте дети до 3 лет из домашнего очага и из детских дошкольных учреждений и школ-интернатов. П р о ф и л а к т и к а ОКИ. Борьба с ОКИ включает мероприятия, направленные на предупреждение заболеваний, полное и своевременное выявление больных, локализацию и ликвидацию эпидемического очага. Важное место в системе этих мероприятий принадлежит изоляции больных. Дети, посещающие ДДУ, школы-интернаты и летние оздоровительные лагеря, допускаются к посещению этих учреждений после выздоровления на основании справки о выздоровлении и при наличии отрицательного результата бактериологического обследования. Дети, перенесшие обострение хронической дизентерии, допускаются в детский коллектив при нормальном стуле не менее чем в течение 5 дней, хорошем общем состоянии, нормальной температуре тела. Бактериологическое обследование проводится по усмотрению лечащего врача. За детьми, посещающими ДДУ, школы-интернаты, переболевшими ОКИ, устанавливается диспансерное наблюдение в течение 1 мес после выздоровления. Бактериологическое обследование проводится по показаниям (наличие 603 длительного неустойчивого стула, выделение возбудителя после законченного курса лечения, снижение массы тела и др.). Лица, переболевшие хронической дизентерией, подлежат диспансерному наблюдению в течение 6 мес (с момента установления диагноза) с ежемесячным осмотром и бактериологическим обследованием. Большое значение в профилактике ОКИ имеет правильная организация санитарно-гигиенического режима в ДДУ и школах, санитарно-просветительная работа среди населения, соблюдение правил личной гигиены. 6.12. Вирусные гепатиты Вирусные гепатиты (ВГ) – группа инфекционных болезней, для которых характерно поражение печени, гепатоспленомегалия, общетоксический синдром, нередко желтуха. Различают не менее семи самостоятельных форм болезни. С эпидемиологической точки зрения, они образуют две основные группы гепатитов – с фекально-оральным механизмом передачи (А, Е) и парентеральным механизмом передачи (В, С, D, G). Часть гепатитов до сих пор остается этиологически нераспознанными. Э т и о л о г и я. Возбудители гепатитов относятся к различным семействам вирусов. Они обладают устойчивостью к высоким и низким температурам, воздействию многих дезинфектантов. П а т о г е н е з. При гепатите А и Е возбудитель из кишечника попадает в кровь, обусловливая в начальном периоде болезни развитие общетоксического синдрома. Проникая через систему воротной вены в печень, вирусы оказывают прямое повреждающее действие на печеночные клетки. Распад некротизированных гепатоцитов приводит к высвобождению белковых комплексов, которые играют роль аутоантигенов. Патогенез гепатита В имеет ряд отличий: возбудитель внедряется в организм, как правило, парентеральным путем, что обеспечивает его прямой гематогенный занос в печень. Другим существенным отличием является механизм поражения гепатоцитов. Вирусу гепатита В не свойственно прямое повреждающее действие на печеночные клетки. Решающая роль в развитии болезни отводится иммунологическим реакциям, приводящим к повреждению печени. Вирус гепатита В обладает способностью к длительному, нередко пожизненному персистированию в гепатоцитах. Механизмы развития гепатитов Е, С, D, G окончательно не изучены. Известно, что возбудитель гепатита D обладает прямым повреждающим действием на печеночные клетки. 604 К л а с с и ф и к а ц и я вирусных гепатитов: 1. Выраженность клинических проявлений: а) клинические-желтушные, стертые, безжелтушные варианты; б) субклинические (инаппарантные) варианты. 2. Течение: а) острое; б) затяжное (подострое); в) хроническое. 3. Степень тяжести: а) легкая; б) среднетяжелая; в) тяжелая; г) фульминантная (молниеносная форма). 4. Осложнения: а) острая печеночная энцефалопатия; в) обострение процесса (клиническое, ферментативное); г) заболевания желчных путей. 5. Исходы и последствия: а) выздоровление; б) остаточные явления: постгепатитная гепатомегалия, затяжная реконвалесценция; в) затяжной гепатит; г) бессимптомное вирусоносительство; д) хронический гепатит; е) цирроз печени; ж) первичный рак печени. Вирусные гепатиты с фекально-оральным механизмом передачи Вирусный гепатит А Э п и д е м и о л о г и я. Источником инфекции являются больные и реконвалесценты, выделяющие вирус с фекалиями. Наибольшую эпидемиологическую опасность представляют больные в преджелтушном периоде, а также с безжелтушными и субклиническими формами заболевания. Передача вируса осуществляется пищевым и контактно-бытовым путями. Наиболее часто гепатитом А болеют дети младшего школьного возраста. На первом году жизни заболевание практически не встречается. Гепатит А 605 имеет характерные эпидемиологические признаки кишечной инфекции. Заболеваемость регистрируется в виде спорадических случаев и эпидемических вспышек, которые обычно отмечаются в детских коллективах. Имеется четко выраженная сезонность – наибольший подъем заболеваемости наблюдается осенью. После перенесенной инфекции остается пожизненный иммунитет. К л и н и ч е с к а я к а р т и н а. В соответствии с клинико-лабораторными проявлениями болезни выделяют типичные и атипичные формы гепатита. При типичной (желтушной) форме в клинической картине болезни различают 4 периода: инкубационный, продромальный (преджелтушный), разгара (желтушный), реконвалесценции. Инкубационный период колеблется от 10 до 50 дней, обычно составляет 15–30 дней. Преджелтушный период начинается остро. Повышается температура тела до 38–39 °С, появляются тошнота, упорная нечастая рвота, чувство тяжести и боль в правом подреберье. Резко снижается аппетит, вплоть до анорексии. Нарастают признаки общей интоксикации. Иногда наблюдаются катаральные явления со стороны верхних дыхательных путей. Увеличивается печень, она становится плотной и болезненной при пальпации. К концу преджелтушного периода появляются признаки нарушения пигментного обмена: изменяется окраска мочи и кала. Моча приобретает темный цвет, кал обесцвечивается. В это время нередко отмечается новый кратковременный подъем температуры тела. Длительность преджелтушного периода обычно составляет 3–8 дней. Желтушный период характеризуется появлением желтухи. Она нарастает быстро, в течение 1–2 дней. Вначале окрашиваются склеры и слизистая оболочка полости рта, прежде всего мягкое небо и уздечка языка. Затем желтуха распространяется на лицо, туловище и конечности. В некоторых случаях появляется кожный зуд. Интенсивность прокрашивания соответствует тяжести болезни. На высоте желтухи размеры печени максимально увеличены. У детей раннего возраста увеличивается селезенка. С появлением желтухи при нетяжелых формах болезни улучшается самочувствие, уменьшаются интоксикация и диспептические симптомы. Желтушный период обычно продолжается 7–15 дней. Период реконвалесценции длится 2–3 мес, обычно он более затяжной у детей раннего возраста. В этом периоде у больных улучшается аппетит, уменьшаются размеры печени и селезенки, угасают астеновегетативные симптомы, нормализуются функциональные печеночные пробы. К основным особенностям гепатита А относятся преимущественно легкое течение болезни и практически полное отсутствие хронизации процесса. Кроме типичного течения, вирусный гепатит может протекать атипично в виде стертых, безжелтушных и субклинических форм. 606 При стертых формах клинические признаки заболевания выражены минимально. Безжелтушная форма протекает с интоксикационным и диспептическим синдромами, гепатомегалией. Желтуха отсутствует. Субклинический (инаппарантный) вариант клинически не проявляется. Диагноз вирусного гепатита устанавливается на основании данных лабораторного обследования. Вирусный гепатит Е Заболевание широко распространено в развивающихся странах, на территории стран СНГ преимущественно встречается в Средней Азии. При гепатите Е в эпидемический процесс вовлекаются большие группы населения, что связано с местными условиями проживания – нарушениями режима хлорирования воды и употреблением для питья загрязненной воды из открытых водоемов. Наиболее часто гепатитом Е болеют лица в возрасте от 15 до 30 лет. В детском возрасте преобладают стертые и субклинические формы. Инкубационный период и клинические проявления болезни близки к таковым при гепатите А. В начальном периоде преобладают диспептические симптомы и боли в правом подреберье. В отличие от вирусного гепатита А часто наблюдаются артралгии и сыпи различного характера, при появлении желтухи улучшение состояния не отмечается. Заболевание протекает тяжелее вирусного гепатита А, с частой хронизацией процесса. Особенностью инфекции является повышенная чувствительность к вирусу беременных женщин, частое развитие при беременности злокачественных форм с высокой летальностью, особенно в 3-м триместре беременности. Вирусные гепатиты с парентеральным механизмом передачи Вирусный гепатит В Э п и д е м и о л о г и я. Вирус гепатита В передается преимущественно парентеральным путем (через шприцы и медицинский инструментарий при нарушении правил стерилизации, трансфузии вируссодержащей крови и ее препаратов). В ряде случаев ребенок заражается трансплацентарно, во время родов или в неонатальном периоде при кормлении грудью, через микротравмы кожи соска и грудное молоко. Существует половой путь инфицирования. Высокая заболеваемость гепатитом В связана: 1) с широкой циркуляцией вируса; 2) большим количеством носителей, которые длительно, часто пожизненно остаются нераспознанными; 3) возможностью инфицирования 607 ничтожными дозами возбудителя (для заражения достаточно 10–7 мл инфицированной крови); 4) большой концентрацией вируса в крови, его наличием в сперме и других биологических жидкостях; 5) устойчивостью возбудителя во внешней среде и к дезинфицирующим средствам; 6) множеством путей передачи инфекции. Наиболее часто вирусным гепатитом В болеют дети первого года жизни. У большинства из них наблюдается посттрансфузионный гепатит. Случаи заболевания носят спорадический характер и регистрируются в течение всего года. К л и н и ч е с к а я к а р т и н а. Инкубационный период – от 60 до 180 дней. Длительность его зависит от инфицирующей дозы и возраста ребенка. При массивном инфицировании (переливание крови и ее препаратов) он составляет 120–180 дней, при парентеральных вмешательствах, бытовом инфицировании – 60–120 дней. У детей первых месяцев жизни инкубационный период обычно короче, чем у детей старших возрастных групп. Заболевание начинается постепенно, без четко обозначенного начала. Преджелтушный период длительный. Диспептические и астеновегетативные симптомы более выражены и встречаются чаще, чем при гепатите А. С первых дней заболевания увеличивается и значительно уплотняется печень. Нередко появляются полиморфная сыпь, боли в мышцах, костях и суставах. При тяжелых и среднетяжелых формах гепатита возможно развитие геморрагического синдрома. В желтушном периоде интоксикация и диспептические симптомы нарастают. Желтуха продолжительная и достигает большой интенсивности. Для гепатита В характерны среднетяжелое и тяжелое течение болезни, частая хронизация процесса. Врожденный гепатит В развивается в первые дни жизни ребенка или спустя 2–3 мес после рождения. Может протекать в виде манифестной или латентной формы. Манифестные формы имеют тяжелое течение и высокую летальность. Вирусный гепатит D Заболевание встречается преимущественно у детей старше одного года. Дельта-инфекция встречается только в сочетании с гепатитом В. Это связано с тем, что возбудитель не имеет собственной оболочки и использует оболочку вируса гепатита В, его поверхностный антиген. Клиническая картина заболевания зависит от вида дельта-инфекции. При одновременном заражении вирусами гепатитов В и D (коинфекция) заболевание протекает более бурно и тяжелее, чем гепатит В. Возможно быстрое развитие (на 4–5-й день желтухи) печеночной комы. 608 При суперинфицировании дельта-вирусом больных хроническим гепатитом В или хронических носителей HBsAg заболевание проявляется клиникой острого гепатита. Течение болезни тяжелое с частым развитием злокачественных форм. Вирусный гепатит С Контагиозность инфекции ниже, чем при гепатите В. Особенность заболевания – отстроченное появление антител (в среднем через 15 нед от начала болезни), частое отсутствие изменения активности сывороточных трансаминаз. В клинической картине болезни преобладают безжелтушные и субклинические формы. Возможны внепеченочные проявления инфекции в виде васкулита, гломерулонефрита, аутоиммунного тиреоидита. Несмотря на благоприятное течение острого периода, часто формируется хронический гепатит с высоким риском развития цирроза и первичного рака печени. Он возникает как в первые 10 лет болезни, так и в более поздние сроки. Т е ч е н и е вирусных гепатитов. В соответствии с классификацией различают острое, затяжное и хроническое течение вирусных гепатитов. При остром течении острая фаза инфекционного процесса заканчивается к 25–30-му дню болезни. У 30 % детей к этому времени наступает полное клиническое выздоровление, в остальных случаях в течение 2–3 мес отмечается неполная завершенность патологического процесса в виде гепатомегалии и гиперферментемии. При затяжном течении гепатомегалия и гиперферментемия сохраняются от 3 до 6 мес. Переход в хроническую стадию проявляется упорной, длящейся свыше 6 мес гиперферментемией, увеличением и уплотнением печени. И с х о д ы и о с л о ж н е н и я вирусных гепатитов. Обычно гепатиты А и Е заканчиваются выздоровлением с полным восстановлением функции печени. Возможно развитие фиброза печени, формирование осложнений со стороны желчевыводящих путей. При гепатитах В, D и С часто формируется хронический гепатит, цирроз и первичный рак печени. У беременных гепатиты В и Е сопровождаются выраженным геморрагическим синдромом с патологической кровопотерей в родах. Возможен неблагоприятный исход беременности (отслойка плаценты, антенатальная гибель плода). Д и а г н о з. Опорные диагностические критерии: • снижение аппетита (анорексия) на фоне чувства тяжести или нерезко выраженных болей в области печени; • увеличение и болезненность печени при пальпации; 609 • появление мочи темного цвета, изменение окраски кала (ахоличный стул); • желтушность слизистой оболочки полости рта, склер, кожных покровов; • контакт с больным вирусным гепатитом; • принадлежность к группе риска развития вирусных гепатитов с парентеральным механизмом заражения (реципиенты крови и ее препаратов, новорожденные от матерей – носителей и больных гепатитом В (С), дети первого года жизни и др.). Лабораторная диагностика. Основными специфическими маркерами гепатитов являются вирусные антигены (HAAg, HBsAg, HBeAg и др.) и антитела класса IgM и IgG к ним (анти-HAAg, анти-HBs, анти-HBc (cor) и др.). Неспецифическими маркерами служат трансаминазы (АлАТ и АсАТ), активность которых повышается в преджелтушном периоде. В конце преджелтушного периода в моче появляются уробилин и желчные пигменты. Уробилин обнаруживается не только при желтушных, но и при безжелтушных формах вирусных гепатитов. В кале исчезает стеркобилин. При биохимическом исследовании крови определяется повышение содержания билирубина, при желтушных формах преимущественно за счет связанной фракции, увеличение показателя тимоловой пробы, снижение протромбинового индекса. В общем анализе крови – лейкопения или нормоцитоз с лимфоцитозом, нормальная или замедленная СОЭ. Д и ф ф е р е н ц и а л ь н ы й д и а г н о з. Проводится среди вирусных гепатитов различной этиологии, а также с заболеваниями и состояниями, сопровождающимися развитием желтухи. В продромальном периоде важен дифференциальный диагноз с ОРИ, в первую очередь с аденовирусной инфекцией, аппендицитом, дискинезиями желчевыводящих путей. На догоспитальном этапе возможность дифференциации вирусных гепатитов различной этилогии ограничена. Вместе с тем анализ эпидемиологических данных и клинических проявлений болезни в большинстве случаев позволяет провести разграничение гепатитов А и В, что имеет важное эпидемиологическое значение (табл. 120). У детей первых месяцев жизни в желтушном периоде вирусных гепатитов необходимо исключить атрезию желчевыводящих путей, гемолитическую болезнь новорожденных, поражение печени при сепсисе. При атрезии желчевыводящих путей с первых дней жизни ребенка отмечается прогрессирующая желтуха с синдромом холестаза. В крови определяется высокое содержание прямого билирубина, кал ахоличен, моча интенсивно окрашена, содержит желчные пигменты, активность трансфераз долго 610 сохраняется в пределах нормы. Диагностическое значение имеют характерные изменения, выявляемые при УЗИ органов брюшной полости. Табл.120. Дифференциально-диагностические признаки гепатитов А и В Критерии диагноза Вирусный гепатит А Вирусный гепатит В Эпидемиологический анамнез Контакт с больным гепатитом А Механизм передачи Сезонность Инкубационный период Парентеральные манипуляции, принадлежность к группе повышенного риска Парентеральный Не типична Длительный – 2–6 мес и более Фекально-оральный Осенне-зимний период Сравнительно короткий – от 2 до 6 нед Относительно короткий Продолжительный Встречается одинаково часто при обеих формах Не характерен Один из опорных признаков Встречается одинаково часто при обеих формах В пределах 2–3 нед Обычно более продолжительная Продромальный период Диспептический синдром Артралгический синдром Лихорадка Длительность лихорадки Тяжесть течения Преимущественно легкое и среднетяжелое течение Преобладает тяжелое течение При гемолитической болезни новорожденных имеется резус-конфликт или несовместимость крови матери и плода по системе АВ0. В крови выявляется высокое содержание билирубина за счет непрямой фракции. Для сепсиса новорожденных, протекающего с желтухой, характерно наличие первичных очагов инфекции (омфалит, пиодермии и др.). Диагноз подтверждается положительными результатами посева крови на бактериальную флору. У детей других возрастных групп желтушный период вирусных гепатитов следует дифференцировать с инфекционным мононуклеозом, иерсиниозом, медикаментозным гепатитом, каротиновой желтухой. При инфекционном мононуклеозе помимо гепатолиенального синдрома наблюдается длительная лихорадка, тонзиллит, генерализованная лимфаденопатия. Для периферической крови характерно появление атипичных мононуклеаров. Иерсиниоз протекает с высокой лихорадкой, поражением желудочнокишечного тракта (частый жидкий зловонный стул, приступообразные боли в правой подвздошной области, при пальпации живота урчание и болезненность по ходу тонкого кишечника). На коже имеются полиморфные высыпания. Активность трансаминаз меняется незначительно. Показатель тимоловой пробы в пределах нормы. Содержание билирубина повышено за счет связанного билирубина. В сыворотке крови отсутствуют специфические маркеры вирусных гепатитов. 611 При медикаментозном гепатите в анамнезе имеется указание на длительный прием лекарственных препаратов, чаще всего противотуберкулезных. Как правило, гепатит развивается к концу первого месяца лечения. Облегчает диагностику наличие других проявлений лекарственной болезни: кожная экзантема, лимфаденопатия, эозинофилия. В крови отмечаются нормальные показатели тимоловой пробы, в моче отсутствует уробилин. Каротиновая желтуха развивается в результате употребления большого количества каротинсодержащих овощей и фруктов (морковь, мандарины, апельсины и др.). Диагностическими признаками служат отсутствие желтушности слизистых оболочек и склер, ярко-оранжевое окрашивание кожи, особенно ладоней, подошв, ушных раковин, носогубного треугольника. Окраска кала и мочи не изменяется. Печень не увеличена. Отсутствуют диспептические расстройства. Не нарушается общее состояние ребенка. При дифференциальном диагнозе продромального периода вирусных гепатитов с ОРИ учитывают, что респираторная инфекция сопровождается ярким воспалительным процессом верхних дыхательных путей, в продромальном периоде гепатитов катаральные явления встречаются реже и менее выражены. При аденовирусной инфекции печень и селезенка увеличиваются не всегда и в меньшей степени. Не изменяются показатели билирубина, аминотрансфераз, тимоловой пробы. При аппендиците определяются аппендикулярные симптомы, размеры печени не увеличены. В крови выявляется лейкоцитоз с нейтрофилезом, повышенная СОЭ. При дискинезиях желчевыводящих путей отмечаются положительные пузырные симптомы, отсутствуют гепатомегалия, симптомы интоксикации, температурная реакция. Важное значение в дифференциальной диагностике имеет УЗИ органов брюшной полости, данные лабораторного исследования. Л е ч е н и е. При вирусных гепатитах показана госпитализация с раздельным размещением больных с энтеральным и парентеральным механизмами заражения. При гепатитах А и Е заполнение палат должно проводиться с учетом периода болезни (степени контагиозности больных). Объем лечебных мероприятий зависит от тяжести болезни. При легких формах лечение может ограничиваться полупостельным режимом, диетой, обильным питьем, назначением комплекса поливитаминов. Пища при гепатите должна быть щадящей, легкоусвояемой с достаточным количеством белка (стол № 5). Запрещаются острые, соленые, жареные и жирные блюда, копчености, маринады, фасоль, горох, грибы, тугоплавкие жиры, шоколад. Полезны арбуз, дыня, виноград. В целях детоксикации рекомендуется обильное питье в виде 5 % раствора глюкозы, чая, щелочных 612 минеральных вод, соков, отвара шиповника. Нежелательны консервированные напитки. При среднетяжелом и тяжелом течении заболевания лечение расширяется. Проводится инфузионная детоксикационная и медикаментозная терапия. С целью детоксикации назначается 5 % раствор глюкозы, гемодез, реоглюман, реополиглюкин, раствор Рингера, растворы с набором аминокислот. Противовирусные препараты применяются в зависимости от этиологии вирусного гепатита и вероятности хронизации патологического процесса. При гепатите А и Е противовирусная терапия не показана. Она проводится при тяжелом и затяжном течении гепатитов В и D и во всех случаях гепатита С, учитывая высокую вероятность хронизации процесса. Назначается интерферон и его препараты – реаферон, реальдин, интрон А, роферон А и др. Этиотропное лечение включает также применение синтетических нуклеозидов – фамцикловира, зидовудина (ретвира, тимозида), диданозина (видекса), рибавирина, ингибиторов протеазы – саквинавира (инвиразы), индинавира (криксивана), индукторов интерферона – неовира (циклоферона), амиксина. Патогенетическая терапия должна быть максимально щадящей, с учетом того, что практически все лекарственные препараты инактивируются в печени. Она включает назначение энтеросорбентов (полифепан, билигнин, угольные гранулированные сорбенты); ферментных препаратов (панкреатин, креон, мезим форте, фестал, панзинорм и др.). В случае развития холестатического синдрома рекомендуются жирорастворимые витамины А и Е, адсорбенты желчных кислот (холестирамин, билигнин); производные желчных кислот (урсофальк, урсонан). При появлении признаков отхождения желчи показаны желчегонные средства (аллохол, хофитил, одестон, холагол, никодин). По показаниям назначаются глюкокортикостероиды, иммунодепрессанты. Применяется гипербарическая оксигенация. В период обратного развития заболевания назначаются гепатопротекторы (Лив-52, легалол, карсил). В перид реконвалесценции показана физиотерапия (электролечение), тюбажи по Демьянову, лечебная физкультура. М е р о п р и я т и я в о ч а г е. До госпитализации больного проводится текущая дезинфекция, после госпитализации – заключительная. В последующем ежедневно осуществляется текущая дезинфекция. Дети, бывшие в контакте с больными гепатитами А или Е, разобщаются на 35 дней. Занятия в школе у бывших в контакте проводятся в одном классе. В столовой они обедают в последнюю очередь, к дежурству в столовой не допускаются. За ними устанавливается медицинское наблюдение, включающее опрос, термометрию, осмотр кожи, склер, слизистых оболочек полости рта. Обязательна пальпация печени, уточнение окраски мочи и стула. Дети дошкольных учреждений наблюдаются ежедневно, школьники – еженедельно. 613 С целью предупреждения в очаге последующих случаев заболевания проводится вакцинация непривитых лиц, подлежащих иммунизации согласно календарю профилактических прививок. Детям, бывшим в контакте с больным, проводится пассивная иммунизация иммуноглобулином: в возрасте от 6 мес до 10 лет вводится 1 мл препарата, более старшим детям – 1,5 мл. При наличии клинических показаний осуществляется лабораторное исследование, включающее определение активности АлАТ и, по возможности, специфических маркеров вирусного гепатита А класса IgМ. П р о ф и л а к т и к а. Борьба с вирусными гепатитами А и Е включает раннюю диагностику и своевременную изоляцию больных, прерывание путей передачи инфекции. Реконвалесценты выписываются из стационара по результатам клинико-биохимических показателей (печень не более 1,5–2 см, билурубин в норме, активность АлАТ не превышает 2 мкмоль/л). После выписки из стационара дети находятся на домашнем режиме 6 дней, после чего допускаются в детские коллективы. К мерам профилактики гепатитов с парентеральным механизмом передачи относятся тщательное обследование доноров, соблюдение правил стерилизации медицинского инструментария, применение шприцев, систем для переливания жидкостей и другого медицинского инструментария одноразового использования, применение перчаток, нарукавников, маски, очков при выполнении манипуляций, связанных с нарушением целости кожи и слизистых оболочек. Важное место среди мероприятий, направленных на предупреждение вирусных гепатитов, занимает активная (см. Иммунопрофилактика) и пассивная иммунизация. Эффективность пассивной иммунизации зависит от сроков введения иммуноглобулина. При введении препарата в первые дни инфицирования профилактический эффект достигает 70–90 %, после 5-го дня – пассивная иммунопрофилактика практически неэффективна. 614 Глава седьмая Психология подросткового возраста. Особенности взаимоотношений с подростками Подростковый этап в жизни каждого человека характеризуется яркими воспоминаниями и впечатлениями. Как никогда, обострены все чувства и переживания, особенно если учесть, что этот процесс сопровождается бурными физическими, физиологическими, психическими и социально-психологическими изменениями. Динамично меняющийся ритм формирования организма и личности в целом имеет свои закономерности. Основное содержание развития в подростковый период определяется переходом от детства к взрослости. В этом смысле данный возраст характеризуется как переходный, этапный, критический, имеющий важнейшее значение в становлении личности человека. При этом происходит расширение сфер деятельности, существенно меняется характер, формируются основы сознательного поведения. Значимость данного периода определяется также тем, что в нем намечаются общие направления и закладываются основы формирования морально-нравственной и социальной системы координат личности. Особенно важен этот этап в становлении человека как субъекта общественного бытия, когда происходит его дальнейшая социализация и адаптация: как в привычном окружении сверстников, так и во взрослой среде приобретаются новые социальные роли. Следует отметить, что социальная ситуация в подростковом возрасте во многом отлична от социальной ситуации в детстве не столько внешними признаками и обстоятельствами, сколько внутренними критериями. В этот период подросток продолжает по-прежнему находиться в своей семье, учиться в своем классе, он окружен по большей части своими же сверстниками. Однако внутренние изменения, происходящие с ним, превращают его в новый субъект социальных отношений. Традиционно в научной и художественной литературе данный возрастной период описывается различным синонимичным рядом, который отражает разные временные границы этого непростого этапа жизни человека: подростковый период, отрочество, юношество. Все они вписываются в рамки школьного периода и могут рассматриваться как взаимодополняющие возрастные границы переходного возраста от детства к взрослости. В психологии используется 615 следующая классификация: младший школьный возраст – 7–13 лет и старший школьный возраст – 14–18 лет. 7.1. Младший школьный возраст Младший школьный возраст (7–13 лет) характеризуется интенсивным физическим и физиологическим развитием, резким увеличением массы мозга (до 1200 г), своеобразным соотношением разных типов развития, усилением противоречий в развитии разных систем: интеллектуальной, социальной, физической, половой. В этом периоде в свою очередь выделяют две фазы: младший подросток (7–10 лет) и старший подросток (11–13 лет), существенно различающиеся как по физическому, так и по функциональному параметрам развития. Для младшего подростка характерно повышение утомляемости, связанное с физиологической перестройкой организма в целом, интенсивное функционирование гипофиза, щитовидной железы, половых желез, усиление обмена веществ, рост организма (достаточно вспомнить, что этот период совпадает со вторым периодом вытягивания – на 5–8 см). Это время минимального относительного развития сердца (развитие сердечно-сосудистой системы вообще несколько отстает от общего развития организма). Физическое развитие является некоторым фоном, на котором происходит психологическое развитие ребенка, формируются новые модели поведения, нередко носящие девиантный характер. В этой связи следует отметить частые нарушения дисциплины, отклонения от норм поведения в классе и дома. Специфическая черта младшего подростка – стремление к самоутверждению. В это время происходит усиление социального развития личности. Данный период часто считают периодом вторичной социализации. Особенность социального поведения заключается в том, что учащийся использует все средства, в том числе и успехи в учебе, для достижения целей самоутверждения. В этот период наблюдается дифференциация на группы, появление лидеров и т.д. Например, в 4-м классе лидер выделяется по умственным способностям, но особые физические качества все же играют определенную роль, что связано с некоторой недостаточностью физического развития в этот период. При такой ориентировке на физические качества они более интенсивно и гармонично формируются. Во второй фазе подросткового периода происходит дальнейшая социализация подрастающего человека и формируются новые черты его личности. Школьники начинают ориентироваться не только на физические, но и на нравственные ценности. Возникает так называемый «феномен взрослого», 616 означающий, что подросток все более ориентируется на личностные качества взрослого, ищет идеал для приобретения еще большей самостоятельности. В это время развитие эндокринной системы по существу заканчивается, исчезают некоторые недостатки физического развития предыдущего этапа, подросток ощущает большой прилив сил, энергии, что ведет к нравственному обновлению, в комплекс желаемых качеств все чаще включаются качества нравственного порядка. Это сказывается, в частности, и на том, что старшие подростки все больше внимания уделяют своей внешности. Противоречие старшего подросткового возраста – это противоречие между желанием быть или выглядеть взрослым по всем характеристикам и невозможностью этого в силу еще недостаточного физического и интеллектуального развития. На следующем возрастном этапе это противоречие в большой степени снимается. Старший подросток существенно отличается от младшего большим избытком силы и энергии. За этот период происходит значительная перестройка организма, что ведет ко многим существенным изменениям в психологической сфере. Здесь ориентация не столько на физические качества, сколько на нравственно-моральные. В этот период существуют хорошие условия для развития в процессе обучения. Учеба должна рассматриваться как один из видов деятельности. Недостаточно рассматривать психическое развитие как результат непосредственного процесса взаимодействия ребенка с объектами. В этот период развитие идет через процесс обучения и должно рассматриваться как сложная структура, как главный мотивационный компонент и как средство развития особого рода. Вся деятельность ребенка в данный период структурирована как процесс обучения. Для этого возраста характерна пытливость ума, познавательные стремления – подростки стремятся овладеть как можно большим количеством знаний в той сфере, которая их больше всего увлекает. При этом не уделяется должного внимания их систематичности. Кроме того, данный период характеризуется эмоциональной неустойчивостью, резкими колебаниями настроения, вплоть до экзальтации или депрессии. Наиболее эмоциональные реакции возникают, если задевается самолюбие подростка. Максимум эмоциональной неустойчивости отмечается у мальчиков в возрасте 11–13 лет, у девочек – в 13–14 лет. Процесс формирования личностных свойств идет в направлении не только их моделирования, но и воспроизведения, использования в конкретных ситуациях. Если в 4-м классе ребенок почти не интересуется собой лично, то в 12 лет анализирует свои свойства, сначала волевые, затем нравственные. Складывается комплекс свойств в соответствии с уровнем развития интеллек617 та, физического и функционального развития. В результате этого возникает ряд противоречий: усиливаются межличностные контакты, возникают малые группы, впервые начинается поиск верного друга, с которым можно поделиться мыслями, чувствами и т.д., качествами которого можно восхищаться либо по отношению к которому показывать свое превосходство. Начиная с 5-го класса идет процесс самоутверждения. Дети в этом возрасте болезненно переносят отношение к себе как к маленьким, отвечая созданием конфликтной ситуации в ответ на давление со стороны взрослых. Процесс самоутверждения определяет успехи в учебе, от которых зависит позиция в группе, идет переориентация на социальные и групповые ценности. Кроме того, в подростковом возрасте наблюдается такое явление, как «подростковый комплекс», который включает в себя ряд противоположных черт и качеств: чувствительность к оценке со стороны посторонних своей внешности и способностей, крайняя самонадеянность и безапелляционные суждения в отношении окружающих. Внимательность порой соседствует с чрезвычайной черствостью, крайне болезненная застенчивость – с развязностью, желание быть высоко оцененными другими и завоевать признание в группе – с демонстративной и деланной независимостью, вызов и нарушение общепринятых правил, непризнание распространенных идеалов и авторитетов – с обожествлением случайно выбранных кумиров, чувственное и порой предметное фантазирование – с интеллектуальным разглагольствованием и мудрствованием. Важным этапом психического развития является процесс формирования самосознания. В основе его заложена способность человека выделять себя в окружающем мире, дифференцировать свое отношение к потребностям и влечениям, возможностям и способностям, переживаниям и мыслям. Следует отметить, что на субъективный образ «я» у подростков в значительной степени воздействует мнение окружающих. Необходимым компонентом самосознания выступает самооценка, которая нередко у подростков бывает неадекватной: либо завышенной, либо значительно сниженной. Формирование личности у девочек и мальчиков различно в эмоциональном и интеллектуальном плане. У мальчиков ярче выражено абстрактное мышление, круг интересов значительно шире, однако они нередко теряются в различных жизненных ситуациях. В то же время для девочек характерно более высокое развитие вербальной деятельности, способность к сопереживанию и состраданию. Они более чувствительны к критическим оценкам их внешности, нежели критике их интеллектуальных способностей. Подросток нередко хочет самостоятельности, однако при возникновении проблем в различных жизненных ситуациях не стремится взять на себя пол618 ностью или в какой-либо мере ответственность за принимаемые решения, ожидает помощи со стороны взрослых. Ведущей функцией у подростков является коммуникативная. Именно в общении, в первую очередь со сверстниками, он получает необходимые сведения и знания о жизни. Весьма важным для подростка является мнение о нем референтной группы, то есть той, к которой он принадлежит и мнением которой дорожит. Принадлежность к значимой для подростка группе вселяет в него чувство уверенности в себе. Взаимодействие подростка в группе существенным образом влияет на его поведенческие стереотипы и определяют дальнейшую направленность и мотивацию к общению в социуме. В то же время изолированность подростка от группы его сверстников может вызывать повышенную тревожность и быть фактором фрустрации. Потребность в самоутверждении и стремление подростка занять достойное место в группе является одним из ведущих доминирующих мотивов в его поведении и деятельности. Для признания со стороны товарищей подросток готов на многое, в том числе может совершать действия, расходящиеся с его моральными установками, отказываться от прежних убеждений, поступаться своими убеждениями и взглядами. Этим можно объяснить многочисленные случаи нарушения общепризнанных норм поведения со стороны так называемых трудных подростков. Для них потерять авторитет в глазах друзей и уронить свое достоинство – самая большая трагедия. Именно поэтому подросток порой неадекватно реагирует на не совсем тактичные замечания со стороны учителя в присутствии его товарищей. Такое замечание рассматривается им как унижение своей личности, что нередко наблюдается и в реакциях на замечания со стороны родителей. На этой основе возникают затяжные конфликты между подростком и учителями, превращая подростка в «трудного». Особенность социализации подростков заключается в том, что их социальный статус незначительно отличается от детского. Особое место занимает так называемый феномен «чувства взрослости» – когда новый уровень притязаний подростка предвосхищает социальное положение, которого он фактически еще не достиг. Для подростка весьма важно, чтобы его так называемая «взрослость» была замечена окружающими его людьми, а форма поведения не воспринималась как детская. Ценность любой работы для подростка определяется уровнем ее «взрослости», а представления о нормах поведения вытекают и формируются из стереотипов поведения взрослых. Обсуждение же поведения подростков весьма нелицеприятно, отсюда и типичные возрастные конфликты. 619 Табл. 121. Физиологические и психологические особенности подросткового периода Общая характеристика физиологических изменений Особенности психического развития Психологические особенности поведения • Быстрое формирование мышечной системы приводит к дисфункции сердечнососудистой системы. • Костно-мышечная система характеризуется активным ростом костной ткани и отставанием мышечной массы. • Развитие эндокринной системы происходит на фоне полового созревания, изменений щитовидной железы, надпочечников, гипофиза. • Вследствие активного роста происходят изменения в моторике желудочно-кишечного тракта. • Повышенная лабильность высшей нервной системы. • Период быстрого физического роста девушек с одновременным развитием первичных и вторичных половых характеристик. • Физиологические изменения проявляются в виде менструаций у девушек и в виде ночных поллюций у юношей. • Большая разница в росте и развитии типична для представителей одного и того же пола. • Уровни зрелости у девушек и юношей могут очень отличаться. • Особенности вегетативной системы (усиленное потовыделение), повышенный аппетит. • Временами рост тела идет неравномерно и приводит к неуклюжести. Подростки или принимают свое тело, или игнорируют его, что отражается на их половой адаптации в дальнейшем • Возникает новый этап глобальной социализации, идущий через каналы социального воздействия (кино, радио, книги, телевидение, Интернет). • Процесс социализации идет в соответствии с уровнем развития интеллекта и характеризуется доминированием наглядно-образной формы. • Развитие идет через процесс обучения, который рассматривается как главный мотивационный компонент. • Выраженной чертой этого периода является стремление к познанию, подросток хочет получить как можно большее количество знаний, при этом не уделяется необходимое внимание их систематизации. • Для подростков характерна эмоциональная неустойчивость и резкие колебания настроения (от аффективной возбужденности до депрессии). Максимум эмоциональной неустойчивости отмечается у мальчиков в возрасте 11– 13 лет, у девочек – в 13–15 лет. • В этом возрасте наблюдается различие в формировании личности мальчиков и девочек. Для мальчиков более характерна способность к абстрактному мышлению, у них значительно шире круг общения и интересов, но вместе с тем они больше теряются в реальных жизненных ситуациях. Девочкам присуща способность к состраданию, эмпатии и сопереживанию, у них более развита вербальная деятельность • В центре внимания юношей их рост, физическое развитие, происходящие изменения, в том числе размеры половых органов, появление ночных поллюций. • Девушки озабочены начавшимися менструациями, прыщами на лице, размером груди и общим внешним видом. • Юноши и девушки проводят много времени перед зеркалом, пытаясь быть привлекательными для противоположного пола; появляется влюбчивость и желание быть любимым. • Так как девушки более развиты, чем юноши, то они стараются привлечь внимание юношей постарше. • Подростки могут знать, что раздражает их родителей и учителей, и умышленно провоцировать их. • Развивается сильная привязанность к людям. • Максимализм сочетается с потребностью в самоутверждении, что чревато возникновением конфликтов со взрослыми. • Появляется негативизм в поведении (грубость, дерзость, цинизм). • Нередко характерна замкнутость. • Наблюдается болезненная реакция на критику. • Наряду с началом переоценки социальных ролей и жизненных ценностей нередко доминирование сиюминутных потребностей в ущерб долговременным 620 В целом подростковый возраст характеризуется следующими особенностями: 1. Обнаруживается новый этап глобальной социализации. Он идет непосредственно через каналы социального воздействия (кино, радио, книги, телевидение, Интернет). Появляется новый канал взаимодействия взрослых и подростков, т.е. уже наблюдается переход на опосредованные механизмы и способы воздействия на личность. 2. Усвоение социальных норм и вообще весь процесс социализации соответствуют уровню развития интеллекта и наблюдаются в наглядно-образной форме. На этом этапе развития образно-символическая функция достигает пика своего развития и только затем, на следующем этапе, все больше переходит на логический уровень. В этот период наблюдается максимальное развитие вторичных образцов (представлений). 3. Процесс развития свойств личности, что тоже может быть отнесено к процессу социализации, идет достаточно интенсивно. Чрезвычайно действенны для подростка те образцы героев, с которыми он встречался, которые выступают в качестве ярких примеров для него. Это те модели социального поведения, которые он может интерпретировать. Воспитание на абстрактном уровне неэффективно. 4. В этот период наблюдается появление процессов самообразования и самоизучения. Подросток впервые направляет свое сознание на себя. Появляется возможность перенести процесс сознания на произвольный уровень всего ребенка, что чрезвычайно важно для всего развития. Большинство подростков ведут дневники. Это дает им возможность осуществлять произвольное абстрагирование. Личные возможности и качества формируются на основе моделируемых свойств другой личности. Общие физиологические и психологические особенности подросткового периода представлены в табл. 121. 7.2. Старший школьный возраст Говоря о старшем школьном возрасте (14–18 лет), ряд педагогов и психологов указывает, что это наиболее благоприятный период для развития всех возможностей человека, и в первую очередь интеллектуального развития. В этом возрасте формируются основные целостные системы человека: личность, характер, способности, мировоззрение. Школьный юношеский возраст характеризуется расцветом всех специальных способностей человека. Это период завершения развития некоторых физических функций, основного структурирования лобных и височных долей 621 головного мозга, которое заканчивается в 20 лет. Величина мозга достигает максимума у женщин к 20, у мужчин к 25 годам. Работа сердца приобретает все признаки работы сердца взрослого человека. Половое созревание заканчивается у женщин к 17–18 годам, у мужчин к 18–19 годам. В данный период складываются многие черты личности, поскольку это время перед вступлением в самостоятельную жизнь, для которого нужны определенные психические предпосылки. Чтобы подготовить себя к выходу в социальную сферу, необходимо психологически к этому подготовиться, стать личностью. Главным для достижения этих целей в юношеском возрасте является всестороннее развитие способностей. Несмотря на то что развитие других психических структур идет неравномерно, в этот период главной функцией является развитие способностей. Именно такой смысл приобретает для юноши процесс обучения. Исследования показали, что 39 % юношей ориентируются при выборе профессии на способности. Ничто не причиняет впоследствии столько мук и огорчений, как неадекватность выбора профессии, несоответствие ее способностям. Определение способностей и выбор профессии – главный вопрос этого периода, а развитие способностей – главный фактор социального развития. Способности также начинают определять и межличностные отношения. Они становятся регулирующими факторами в межличностных отношениях юношей. Вопреки устоявшему мнению, что многие старшеклассники полностью обращены в будущее, можно найти немало свидетельств их поглощенности настоящим. Их самоопределение, нередко направленное своими целями и ожиданиями в будущее, осуществляется часто как самоопределение в реальной практике по поводу текущих событий в настоящее время. Исходя из этого следует оценивать и значение общения, которое занимает огромное место в жизни школьников старшего возраста и представляет для них самостоятельную ценность. В юношеском общении выделяют две противоположно направленные тенденции: расширение сферы общения, с одной стороны, и рост индивидуализации и персонификации – с другой. Первая проявляется в увеличении количества времени, расходуемого на него, в существенном расширении его социальной структуры – среди друзей из ближайшего круга появляются учащиеся других школ, студенты, представители других социальных кругов. Кроме того, данный феномен характеризуется расширением в настоящее время сфер общения и его географии. Следует отметить такое явление, которое получило название «ожидание общения» – поиск его, постоянная готовность к новым контактам. 622 Характеризуя вторую тенденцию – индивидуализацию отношений, – следует отметить строгое разграничение характера отношений с окружающими, высокую избирательность в выборе дружеских привязанностей, нередко максимальную требовательность к общению в паре. Эти две существующие направленности служат удовлетворению двух разных потребностей школьников: одна – «поиск общения» – находит свое воплощение в потребности пережить новый опыт, испытать себя в новой роли, а другая – «избирательность общения» – носит настоятельный характер. И то, как они удовлетворяются или не удовлетворяются, вызывает у юношей глубокие переживания. Интересен тот факт, что нередко одиночество тягостно и трудно переносимо подростком-старшеклассником. Когда отношения с одноклассниками не складываются, он начинает поиск друзей вне школы, которых, как правило, находит. Не всегда они оказываются негативными и деструктивными. И всетаки вероятность оказания на них негативного влияния высока: ведь когда подросток одинок, он не всегда разборчив в выборе друзей и компании. Он доволен уже тем, что его приняли в круг нового общения, и эта группа становится для него референтной. При всей учебной нагрузке, а также другой разнообразной деятельности (занятия в клубах, секциях) юноши и девушки имеют разнообразный досуг. По данным литературы, данная возрастная группа (16–20 лет) имеет самую сложную и насыщенную структуру досуга. Как свидетельствуют результаты социологического опроса, у 70 % старшеклассников ежедневно свыше 2–3 ч свободного времени; 28,5 % располагают 1–2 ч. При этом у юношей свободного времени значительно больше, чем у девушек их возрастной группы. Так же интенсивно идет процесс формирования интеллекта. В 8-м классе отмечается новый этап ориентации. Наблюдается просто повышенная ориентация на интеллектуальные возможности и способности. Школьный период развития, по общему мнению, это вершина развития общего интеллекта. В студенческий период сферы, в которых интеллект развивается, значительно сужаются. Изучалось соотношение успеваемости и структуры интеллекта в 10-м классе. Все характеристики интеллекта у 18–19-летних, 20-летних и 25–26-летних были равны, за исключением теста на осведомленность. Несколько позже уровень развития интеллекта снижался, очевидно, за счет специализации. Социализация интеллекта идет под воздействием трех факторов: языка; интеллектуальных ценностей; усвоения правил логического мышления, некоторой морали мышления, его культуры как нормы интеллектуального взаимодействия людей. Процесс развития интеллекта – это процесс его социализации, социального преобразования, процесс усвоения социальных ценностей и знаний. 623 В школьный период доминирующее значение имеет общее развитие, а не определенная специализация. В развитии интеллекта в этот период огромную роль играют объемные и содержательные характеристики интеллекта. Только на основе общего возможно формирование специальных способностей, причем специализированное развитие интеллекта идет внутри общего развития, как процесс переструктурирования, создания специфических интеллектуальных подструктур. Юношеский период характеризуется в целом следующими общими характеристиками и особенностями поведения (табл. 122). Табл. 122. Физиологические и психологические особенности юношеского периода Общая характеристика физиологических изменений Особенности психического развития Психологические особенности поведения • Это период резкого физического роста юношей. • Размеры внутренних органов приходят в соответствие с антропометрическими данными. • Формирование фигуры происходит по взрослому типу (мужской и женский фенотипы). • Циклические изменения приобретают регулярный характер. • Замедляется интенсивность роста. • Завершается формирование вторичных половых признаков. • Нужды и побуждения подростков имеют сексуальную ориентацию. • Диспропорции конечностей, дисбаланс массы тела и роста (недостаток или избыток массы тела). • Происходит мутация голоса • Расцвет всех специальных способностей человека. • Развитие других психических структур идет неравномерно. • Эмоции сильны и неустойчивы; подростки могут быть злыми, агрессивными, буйными. • Для юношеского периода характерна значительная эмоциональная чувствительность, повышенная ранимость. • Повышенная лабильность эмоций – любовь-ненависть, смеются-плачут. • Ярко выраженно складываются многие черты личности и определяются жизненные потребности. • Интенсивно идет процесс формирования интеллекта, достигающий в школьный период своего максимума • Юношеский максимализм приводит к категоричности в суждениях. • Подростки озабочены своими образовательными и профессиональными целями, для некоторых характерна ярко выраженная целеустремленность. • Для этого возраста характерен романтизм и влюбчивость. • Антиобщественное поведение довольно обычно. • Сексуальные желания могут обусловить мастурбирование, просмотр порнографических журналов. • Характерны различные эксперименты (алкоголь, курение, занятие сексом). • Усиливается необходимость, с одной стороны, быть независимым, а с другой – строить межличностные отношения. • Стремление к самоутверждению, в поведении – попытки оказывать влияние друг на друга, выделиться среди сверстников. • Подростки часто бывают зависимы от группы и могут идти у ее членов на поводу 624 7.3. Межличностные отношения в подростковом возрасте С вступлением ребенка в подростковый период его взаимосвязи как со сверстниками, так и взрослыми усложняются и расширяются. Характерной чертой старших подростков по сравнению с младшими является стремление к дружескому и товарищескому общению. Подростка сложно удержать в кругу только семьи. Общение со сверстниками – весьма важный фактор развития личности подростка, оно дает опыт общения в социуме, взаимодействия в коллективе. Выделяют три формы общения подростков: интимно-личностную, стихийно-групповую, социально-ориентированную. Интимно-личностное общение – это взаимодействие подростков, основанное на личных симпатиях, – «я» и «ты». Содержанием такого общения выступает активная вовлеченность подростков в проблемы друг друга. Она возникает при наличии общности ценностей, а сопереживание достигается пониманием мыслей, эмоциональных переживаний и намерений друг друга. Высшими формами организации интимно-личностного общения являются дружба и любовь. Стихийно-групповое общение – взаимодействие, основанное на случайных и стихийных контактах – «я» и «они». Подобный характер общения подростков доминирует в случае отсутствия организованной общественно-полезной совместной деятельности и приводит к появлению различных подростковых групп и компаний. В ходе стихийно-группового общения приобретают устойчивый характер жестокость, агрессивность, замкнутость, повышенная тревожность. Социально-ориентированное общение – взаимодействие, основанное на совместном выполнении социальной работы или деятельности, обеспечивающее общественные потребности людей и выступающее фактором, способствующим развитию различных форм общественной жизни. Как показывают исследования, потребность подростка в интимноличностном общении удовлетворяется в основном (34 %), а потребность в социально-ориентированном общении остается неудовлетворенной в 38,5 % случаев. Это возникает из-за преобладания стихийно-группового общения (56 %), хотя потребность в данной форме общения минимальна. Особую роль в жизни подростка начинает играть коллектив сверстников и складывающиеся в нем отношения. Подросток стремится завоевать уважение и признание со стороны сверстников, хочет заслужить авторитет, который он приобретет лишь в том случае, если будет отвечать этим требованиям. В этой ситуации группа становится важным инструментом его социализации и становления в обществе. Существует несколько типов подростковых групп. 625 Наиболее распространенный характеризуется однополым составом, присутствием постоянного лидера, довольно жестко регламентированной ролью каждого из членов, иерархической лестницей внутригрупповых взаимоотношений. В этих группах есть такие роли, как «лидер» – тот, кто управляет группой, «адъютант» – физически сильный подросток с низким интеллектом, при помощи кулаков которого лидер держит в повиновении группу, «антилидер» – мечтающий заполучить место лидера. Есть и «козел отпущения», над которым все насмехаются и которым помыкают. Нередко такая группа обладает «своей» территорией, тщательно охраняемой от вторжения сверстников из других групп. Состав группы довольно стабилен, прием новых членов часто сопровождается особыми испытаниями и ритуалами. Стать членом группы без согласия лидера практически невозможно. Наблюдается склонность к созданию внутригрупповых символов – условные знаки, клички, обряды. Такие группы чаще образуются из подростков мужского пола. Другой тип подростковых групп характеризуется нежестким распределением ролей, отсутствием постоянного лидера. Состав группы нестабилен. Деятельность группы такого типа недостаточно регламентирована, не существует определенных требований, необходимых для вступления в нее. Известно, что в начальной школе социальная позиция ребенка и его авторитет определяются прежде всего оценкой взрослых. Преимущественно самыми авторитетными становятся отличники, которые безоговорочно исполняют требования старших – родителей и учителей. Подросток, вступающий в переходный возраст, расширяет сферу своей деятельности, круг знакомств и увеличивает персональный опыт общения. Существующая система требований, в которой они полностью зависят от оценок взрослых, уже не удовлетворяет подростков. Группа подростков сама вырабатывает новую систему критериев оценки личности и поведения человека, проводит определенную ревизию ценностей и создает новую иерархию морально-этических координат. Появление нового уровня самосознания в этот период определяется во многом новыми требованиями группы к подростку. Зачастую подросток начинает неплохо самостоятельно ориентироваться в этих требованиях, подражает друзьям и приятелям, при этом как заимствуется хорошее, так и нередко передаются антисоциальные образцы поведения. Подросток стремится все больше времени проводить со своими товарищами, перенимая у них многое: интересуется тем же, чем и они, посещает те же места, читает те же книги. Как правило, его друзья самые умные, самые красивые, самые веселые и т.д. В этот период у подростка возникает образец для подражания, который во многом и формирует его поведение. В группе подростков может присутствовать непостоянство отношений вследствие динамичности развития их внутреннего мира. Изменчивость сим626 патий, частая смена авторитетов, рост и падение влияния отдельных ребят в группе являются свидетельством постоянного личностного роста и соотношения своих поступков и отношений с требованиями групповых правил. Большинству подростков необходимо уважение и признание товарищей, чтобы не стать «последним среди них», быть по достоинству оцененным, человеком, с которым считаются друзья. В этой ситуации нормальное развитие невозможно без общения в группе сверстников, так как только коллектив может оказать поддержку в различных сложных жизненных ситуациях. Следует отметить, что подросток зачастую не всегда самостоятельно может занять желаемое место в группе в силу того, что не видит своих недостатков или же стесняется порой проявить имеющиеся у него достоинства. Необходимо помочь подростку разобраться в себе, показать, что в нем достойного и конструктивно полезного, чем он может помочь своим друзьям, указать пути избавления от недостатков, оказать содействие в осознании того, как его воспринимают другие. 7.4. Проблемы подросткового возраста Для подросткового периода характерно изменение всех прежних отношений подростка к самому себе и миру (первый этап – 12–15 лет), а также развитие процессов самосознания и самоопределения, приводящее к той жизненной позиции, с которой начинается самостоятельная жизнь (второй этап – 15–17 лет). Кризис подросткового возраста в отличие от кризисов, наблюдаемых в другие возрастные периоды, более острый и затяжной, так как в связи с быстрым темпом физического и умственного развития у подростков возникает много актуализированных потребностей, которые не всегда могут быть реализованы в тех условиях, когда не достигнута достаточная социальная зрелость. Таким образом, в этот кризисный период неудовлетворенность потребностей выражена гораздо сильнее и преодолеть ее, в силу разной скорости физического, психического и социального развития подростка, очень трудно. Кризис подросткового возраста характерен еще в одном, весьма существенном отношении. Если в младшем возрасте депривация вновь появляющихся потребностей связана в основном с внешними препятствиями (запретами взрослых, сохранившимся образом жизни ребенка, ограничивающим его, и т.п.), то в возникновении кризиса подросткового возраста значительную роль играют внутренние факторы в виде запретов, накладываемых подростком на самого себя, ранее сформировавшиеся психологические особенности (привычки, наклонности, черты характера и др.), часто не позволяющие подростку достичь желаемого и избранного им образца. 627 Следует отметить, что ведущим психологическим новообразованием в этом возрасте становится сформированное у подростка своеобразное чувство взрослости как субъективное переживание отношения к самому себе как к взрослому. Физическое возмужание и физиологические изменения в организме дают подростку ощущение взрослости, однако социальный статус его дома и в школе не меняется. В таком случае возможны попытки борьбы за признание своих прав, за свою самостоятельность в выборе и свое право быть признанным равным, что чаще всего приводит к конфликту между взрослыми и подростками. В результате достаточно критического и ограничительного поведения взрослых возникают свойственные для этого возраста подростковые поведенческие реакции. В литературе выделены следующие наиболее характерные для этого периода устойчивые психологические особенности личностного реагирования подростка: реакция эмансипации, реакция группирования со сверстниками, реакция увлечения (хобби). Реакция эмансипации представляет собой тип поведения, посредством которого подросток старается освободиться из-под опеки взрослых, их попыток контроля и покровительства. Необходимость высвободиться выступает в виде борьбы за самостоятельность и самоутверждение, отстаивание себя как личности. Реакция может проявляться в демонстративном отказе от следования общепринятым нормам, правилам поведения, девальвировании нравственных и идейных идеалов старшего поколения. Любая мелочная опека, а также чрезмерный контроль поведения подростка, применение наказания в виде лишения минимальной свободы и права на самостоятельное принятие решения обостряют конфликт, побуждают его к девиантному поведению и конфликтам с учителями и родителями, прогулам, побегам из школы и из дома. Реакция группирования со сверстниками. Для подростков свойственно инстинктивное тяготение к группированию со своими сверстниками, когда вырабатываются и применяются новые навыки социального взаимодействия, используется необходимость подчинения коллективной дисциплине, проявляется умение завоевывать авторитет и приобретать желаемый статус. В группе сверстников более адекватно формируется самооценка подростка. Он ценит мнение сверстников, предпочитает их компанию, а не компанию взрослых, критику которых он отвергает. Реакция увлечения (хобби). Увлечения очень важны для формирования личности подростка. Благодаря этому образуются склонности, выявляются интересы и индивидуальные способности подростка, раскрывается его индивидуальность и своеобразие, придается социальный статус в группе своих сверстников, который имеет звучание даже за пределами своего социального круга. 628 Следует отметить, что увлечения у подростков составляют особую категорию психических явлений, которые находятся на шкале в промежутке между инстинктами и влечениями, с одной стороны, и наклонностями и интересами – с другой. В отличие от влечений, увлечения не имеют прямой взаимосвязи с инстинктами, т.е. со сферой безусловных рефлексов. В свою очередь, хобби более эмоционально окрашены в отличие от интересов и наклонностей. Они также не представляют основную профессиональную направленность личности и не являются трудовой деятельностью. В психологической литературе выделяются следующие типы увлечений: Интеллектуально-эстетические увлечения, характеризующиеся значительным интересом к различным видам деятельности (музыке, искусствоведению, компьютерному программированию и т.д.). Увлеченные представляющим интерес для них делом подростки могут запустить учебу и другие дела. Телесно-мануальные увлечения. Подобные увлечения разнообразны по виду деятельности (карате, умение водить машину, вязать и т.д.). За ними стоит стремление развиться в определенном физическом плане, овладеть какимито умениями. Здесь важен прежде всего результат деятельности, а не процесс, как в предыдущем случае. Накопительские увлечения. Это коллекционирование в различных его проявлениях. В основе увлечения лежит склонность к накоплению определенных материальных ценностей разного типа (марки, оружие, раритетные книги и пр.). Лидерские увлечения. Данный тип увлечения может быть схожим по своим проявлениям со вторым типом, однако целью подростка в данном случае является получение власти над какой-либо группой сверстников, а не овладение какими-либо специфическими навыками. Такие возможности дает школьная общественная деятельность, различные спортивные секции, неформальные юношеские объединения, а также молодежные отделения в общественных объединениях и фондах. Эгоцентрические увлечения. В данном случае чаще всего подростку не столь важно, каков будет род его занятий, основное стремление – оказаться в центре внимания общества, концентрировать на себе внимание людей. Самый простой метод добиться этого – начать экстравагантно одеваться, носить стильную прическу, выделяться модной татуировкой. Сложнее участвовать в школьном драмкружке, играть в музыкальной группе, выступать на реалитишоу на ТВ и т.д. Азартные увлечения. Это могут быть увлечение лотереями, компьютерными играми, игрой в карты, букмекерскими ставками на футбольных и хоккейных матчах, различного рода споры на деньги, игральные автоматы и т.д. 629 Информативно-коммуникативные увлечения. Проявляются в неустанном стремлении к потреблению новой информации различного типа, но не требующей критической интеллектуальной нагрузки. В качестве примера можно привести многочасовое смотрение телесериалов и «мыльных опер», пустая болтовня с приятельницами, чтение «бульварной» литературы. Контакт и знакомства устанавливаются такие же поверхностные, как и сама поглощаемая информация. Все перерабатывается на чрезвычайно примитивном уровне и в основном для того, чтобы тут же быть переданной другим людям. Полученная информация легко забывается, ее анализ не проводится и каких-либо особых выводов из нее не делается. Нередко в случае, когда подросток говорит о том, что у него отсутствуют увлечения, на самом деле речь идет о подобном информативно-коммуникативном хобби. Следует отметить, что возникающие кризисы очень важно своевременно выявить, правильно дифференцировать и, в случае крайней необходимости, обратиться за помощью специалистов. Особенно трудно бывает различить кризисы, возникающие в рамках нормального развития, от служащих признаками психопатологического процесса. Важно подчеркнуть, что кризисы данного периода – распространенное явление, но часто они воспринимаются неверно (их недооценивают или, напротив, расценивают как очень опасные). В некоторых случаях они прекращаются спонтанно, а в других – для выхода из кризиса требуется психотерапевтическое вмешательство, которое поможет подростку справиться с новыми для него эмоциями и переживаниями. 7.5. Суицидальное поведение и наркотизм у подростков Следует отметить, что осложнение и бурное протекание процесса развития в период взросления наблюдается у 40 % подростков. Эти кризисы чреваты возникновением экстремальных ситуаций, если переживания и деятельность подростка приводят к искажению отношений с действительностью либо делают его опасным для самого себя или для окружающих. В этой ситуации могут наблюдаться неадекватные личностные реакции, которые выходят за рамки возможных приемлемых способов решения внутриличностных и межличностных конфликтов. Наиболее типичными и опасными являются возникающие суицидальные реакции и увлечение наркотиками. Уже с 60-х годов XX века суицидальное поведение подростков начало восприниматься как весьма актуальная проблема. Необходимо отметить, что в детском возрасте сознательных самоубийств практически не бывает. В то же время с 12–13 лет начинается суицидальная активность, которая достигает своего пика 630 к 15–18 годам. У подростков чаще, чем у взрослых, встречается так называемый «эффект Вертера» – самоубийство под влиянием чьего-либо примера. Важно заметить зачастую демонстративный характер подобных актов угрозы суицидом, так как статистика отмечает превышение более чем в 50 раз количества попыток по сравнению с числом осуществленных в реальности суицидов. Покушения на самоубийство в подростковом возрасте часто не желание умереть, а крик о помощи. Само по себе суицидальное поведение – крайняя форма кризиса периода взросления, не характерная для процесса социализации и развития большинства юношей и девушек. При этом оно является важным моментом при рассмотрении других форм кризиса – суицидальные попытки могут быть реакцией на всякого рода сложные ситуации наряду с делинквентным и асоциальным поведением. Часто попытки оказываются спровоцированными сугубо ситуативными факторами, которые спустя год-два утрачивают всякую значимость. Нередко они бывают импульсивными, ситуативными и не планируются заранее. 80 % суицидальных попыток совершается дома, иногда они адресованы кому-то конкретному, а порой можно говорить о суицидальном шантаже. В последнее время употребление алкоголя и других психотропных веществ у подростков достаточно распространено. В основе этого явления множество причин, мы рассмотрим те из них, которые обусловлены особенностями этого возрастного периода. Одним из основных факторов, побуждающих подростков начать употребление подобных препаратов и веществ, – это возможность почувствовать себя взрослым. Прежде всего, это касается наркотиков, алкоголя и никотина. Часто подобные инициации происходят намного раньше установленного взрослыми возраста. Так, по данным социологического исследования, проведенного в 2002 году, в восьмых и девятых классах лишь 5 % подростков никогда не пробовали алкогольные напитки, 50 % часто употребляют слабоалкогольные напитки, а 27 % – крепкие спиртные напитки. Второй причиной подросткового наркотизма является стремление к экспериментированию, поиску новых, необычных ощущений и переживаний. Этот мотив является ведущим при употреблении нелегализованных наркотиков. Официальные запреты взрослых на употребление этих препаратов лишь стимулируют интерес у ряда подростков. Немаловажным фактором является влияние группы, которое можно назвать третьей причиной. Стремление походить на сверстников и чувство групповой солидарности приводят подростков к употреблению наркотиков. В данном случае следует отметить феномен групповой психологической зависимости, когда тяга к спиртному возникает исключительно в своей компании. 631 В научной литературе давно обсуждается вопрос злокачественности подросткового алкоголизма. Однозначного ответа нет, в последнее десятилетие предполагается, что злокачественное течение отмечается только у подростков с преморбидной отягощенностью. В отношении других психотропных веществ можно сказать, что в зависимости от частоты потребления и класса вещества необходимо рассматривать возможные последствия для подростка. Помимо вреда для здоровья, последствием может стать вовлечение подростка в криминальную субкультуру. 7.6. Особенности консультирования подростков Процесс консультирования представляет собой последовательное во времени взаимодействие консультанта и обратившегося к нему за помощью подростка, которое подчиняется определенной логике и закономерности. Оказание квалифицированной помощи возможно лишь при активном участии самого подростка. Необходимо подчеркнуть: консультант должен слушать, о чем подросток говорит, и ни в коем случае ничего не добавлять от себя. Подросток пришел со своей проблемой, со своим вопросом. И задача консультанта – узнать у него, в чем именно заключается его проблема, для того чтобы анализировать его ситуацию, а не свое представление о ситуации. Кроме того, необходимо помочь подростку сделать осознанный выбор. Нужно помнить, что основой взаимоотношений с консультируемым является не дружба, а профессионализм, доверие, уважение и стремление оказать помощь. Хороший контакт консультанта с подростком является важным фактором эффективности консультирования. В этой связи следует отметить, что существуют несколько основных качеств, помогающих консультанту установить контакт с подростком, в числе которых эмпатия (или способность сопереживания); уважительное отношение к личности подростка, теплота, внимательность и чуткость; самораскрытие; искренность и естественность. Эмпатия – способность точно воспринимать состояние другого человека, способность к сопереживанию. Консультант с развитой эмпатией сосредоточен не только на высказываниях подростка, но и на невербальных знаках его поведения для того, чтобы более точно оценить эмоциональное состояние подростка. Во время взаимного общения консультант дает понять подростку, что осознает как эмоциональный дискомфорт, так и, возможно, положительные эмоции, которые тот испытывает. Уважение – это безусловное и безоценочное принятие подростка как целостной личности. Уважение не выдвигает никаких условий типа «ты мне по632 нравишься, если будешь таким-то», исключена также установка на хорошие и плохие качества, то есть уважение – это принятие целостной личности в единстве ее качеств. Консультант проявляет уважение, когда глубоко и искренне принимает подростка и ценит его как личность независимо от его поведения. Консультант, уважающий подростка, не отвергает его и не опекает чрезмерно. Он помогает подростку приобрести уверенность в своих силах. Необходимо проводить четкое разграничение между самим подростком и его ошибочными мыслями и поведением. Теплота, или теплое отношение, выражается в проявлении доброжелательности, демонстрируется улыбкой и другими невербальными знаками одобрения. Консультант проявляет заботу и теплое отношение, когда внимательно наблюдает за поведением подростка, задает уточняющие вопросы, просит подростка вспомнить какие-то детали из его жизни, пытается активно участвовать в решении проблемы. Самораскрытие помогает обмениваться жизненным опытом в процессе общения. Консультант может раскрыть в подходящий момент собственные мысли, взгляды и чувства с пользой для подростка. Это позволяет продемонстрировать реальность контакта между консультантом и подростком, возможность разрешения его проблем в будущем, придает надежду и укрепляет уверенность подростка в своих силах. Такое поведение консультанта также превращает одностороннее общение во взаимное. Искренность – способность оставаться самим собой и отсутствие потребности внешне демонстрировать свой профессионализм. Искренний консультант не прячется под маской и не старается исполнить роль. Чтобы быть искренним, нельзя фальшивить. Необходимо держаться так, чтобы вербальное и невербальное поведение соответствовали друг другу. Для создания благоприятного климата при консультировании подростков консультант должен: • проявлять искренний интерес к подросту и подлинное желание помочь ему; нельзя забывать, что подростки тонко чувствуют, интересуются ими на самом деле или же формально; • в течение разговора все внимание уделять подростку, нельзя заниматься посторонними делами (разговаривать по телефону, пить чай, разрешать входить в кабинет коллегам и обсуждать с ними какие-либо вопросы); • дать подростку максимальную возможность высказаться – он приходит к консультанту не услышать очередные поучения и советы, а рассказать о сложных аспектах своей жизни; 633 • не проявлять чрезмерное любопытство – консультант не должен быть похожим на следователя или любопытную соседку, важна лишь та информация о подростке, которая необходима для понимания его проблем; • соблюдать тайну – если консультант по каким-то причинам обязан поделиться сведениями о подростке с другими лицами (например, с родителями, с более опытными консультантами), надо поставить подростка об этом в известность; • помочь подростку почувствовать себя непринужденно во время консультации; для этого консультанту необходимо вести себя естественно, проявлять дружелюбие, искренность; • относиться к проблемам без осуждения – не оценивать, а слушать и понимать и, как следствие, принимать их; только тогда подросток почувствует себя услышанным и увидит уважение к себе. 7.7. Трудные моменты консультирования подростков Наиболее трудными ситуациями при консультировании подростков являются его молчание, плач, угроза самоубийством, отсутствие мотивации. Молчание. Очень часто человек чувствует себя неуютно, когда обрывается беседа и наступает пауза, которая кажется бесконечно долгой. Однако умение молчать – один из важнейших инструментов консультирования. Для консультанта, умеющего быть чутким к различным смыслам тишины и научившегося создавать и использовать паузы в консультировании, молчание становится особенно ценным в силу того, что оно: • увеличивает эмоциональное взаимопонимание консультанта и подростка; • предоставляет возможность подростку «погрузиться» в себя и прислушаться к своим чувствам, задуматься о ценностях и поведении. Молчание в консультировании имеет следующее значение: • может выражать тревогу подростка, его плохое самочувствие, растерянность из-за самого факта консультирования, особенно в начале беседы; • периодические паузы молчания делают беседу более целенаправленной. Подросток во время пауз может обдумать свой дальнейший рассказ и ранее сказанное, консультант в это время анализирует беседу и формулирует вопросы; • молчание может означать, что и подросток и консультант надеются на продолжение беседы со стороны друг друга; пауза может означать тупик, в этом случае необходимо обдумать поиск • нового направления беседы; 634 • молчание может выражать сопротивление подростка процессу консультирования. Его позиция тогда такова: «Сможет ли консультант сдвинуть меня?»; • иногда паузы возникают, когда беседа протекает на поверхностном уровне и избегается обсуждение наиболее важных вопросов; • молчание также может подразумевать глубокое обобщение без слов, когда подросток всерьез задумывается о сказанном и обсужденном. Когда подросток умолкает и пауза длится долго, консультанту уместно спросить: «Вы задумались. Что сейчас при этом чувствуете? Что важно для вас в этом молчании?» Необходимо помнить, что консультируемый сам отвечает за свое молчание и может быть таким в консультативном процессе, каким ему хочется, а стало быть, и молчать. Плач. Подростки, особенно девушки, во время консультации могут начать плакать или рыдать и тем самым заставить консультанта почувствовать себя неловко. Большинство консультантов стараются удержать консультируемых от плача и направляют на это часть своих усилий. Иногда консультант чувствует себя виноватым в сложившийся ситуации, считает, что довел подростка до слез, склонен принимать на себя ответственность за его слезы. Однако в действительности не консультант доводит его до слез и не он – причина его жизненных трудностей и личных проблем. Подростки могут плакать из-за своих проблем, и консультант не имеет к этому отношения. Подросток нередко начинает и прекращает плакать без вмешательства консультанта. Если подросток расплачется, надо позволить ему делать это. Попытаться остановить плач – не самое лучшее действие. Консультанту необходимо помнить, что в плаче имеются свои положительные моменты. Во-первых, он помогает излить эмоции. В таких ситуациях консультант должен отметить, что это нормально: плач – естественная реакция человека, когда ему плохо. Подросток, таким образом, имеет возможность выразить свои чувства. Подходящее действие консультанта в этом случае – немного подождать, через некоторое время плач прекращается. Во-вторых, подросток может использовать плач, чтобы вызвать сочувствие консультанта или прекратить дальнейшие выяснения. Если позволить ему плакать, плач скоро прекратится. Более того, подросток получит урок, что консультантом нельзя манипулировать так, как он это делал раньше с другими людьми. Угроза самоубийством. В ситуации, когда подросток угрожает самоубийством, следует знать, что большинство молодых людей, которые угрожают самоубийством, его не совершают, но тем не менее находятся в достаточно отчаянном состоянии и таким образом хотят привлечь к себе внимание. Пани635 ческая реакция со стороны консультанта может напугать подростка, поэтому консультанту необходимо быть в этой ситуации более уравновешенным, соблюдать спокойствие. Фактически остановить того, кто хочет покончить жизнь самоубийством, невозможно. Правильно будет сказать подростку: «Хотя никто не может помешать человеку лишить себя жизни, но я был бы чрезвычайно опечален, если бы это произошло. Мы только начали узнавать друг друга, и я вижу многое, что мне нравится и восхищает в тебе. Те, кто совершает самоубийства, часто одиноки, так как они чувствуют, что у них нет никого, кому было бы до них дело». Таким образом, консультант демонстрирует подростку, что ему не все равно, что происходит с подростком, и это может дать ему надежду, шанс найти альтернативу кроме самоубийства в разрешении своих проблем. Некоторые молодые люди угрожают самоубийством в качестве манипулирования, чтобы все было так, как они хотят. Они также нуждаются в помощи, но им нужно показать, что есть другие способы получить внимание и заботу. Наиболее ценный подход – сказать о положительных чувствах, которые вызывает консультируемый или что-то другое хорошее о нем, что способствует повышению самооценки подростка. Самая неподходящая реакция для консультанта – запаниковать, пойти на поводу у собственного беспокойства и бессилия. Поскольку самоубийство трагично, каждый консультант должен сам определить свое отношение к этому и, как следствие, поведение в такой ситуации. Чем лучше взаимопонимание с подростком, тем менее вероятно, что самоубийство произойдет. Следует помнить, что лучшее предупреждение самоубийства – максимальный упор на создание доверительного взаимопонимания с подростком. Отсутствие мотивации. Нередко подростки попадают на консультацию не по своей воле, а поэтому отвергают роль консультируемого, которую им навязывают. Такая ситуация является источником стресса для консультанта. Надежды людей, направивших подростка на консультацию, ложатся на плечи консультанта тяжелой ношей и становятся своеобразным экзаменом его умений и навыков. Большинство консультантов испытывают обязанность «перевоспитать» подростка. Если у подростка отсутствует мотивация, консультант часто обнаруживает, что направившие подростка люди решают таким образом свои проблемы и используют консультанта в качестве наказывающей силы. Особенно высок процент принудительно консультируемых подростков в школах. Если «немотивированный» подросток все-таки вынужден по каким-либо причинам посещать консультанта, обычно свое сопротивление он выражает поразному: пропускает встречи, опаздывает, безразличен ко всему, что происходит во время консультирования, отказывается принять ответственность, 636 молчит, уныло крутит пуговицу, всем своим видом демонстрируя, что просто отсиживает время. Казалось бы, самое простое решение – отказаться от работы с такими лицами. Однако это не всегда возможно. Часто консультант вынужден оказывать помощь подросткам, которые не сами обратились за ней, а направлены учителями или приведены родителями. Следует отметить обязательность конфиденциальности при консультировании. Не лишним будет информировать подростка, что все, что он расскажет консультанту, останется в стенах кабинета. 7.8. Правила и принципы построения отношений с подростками Подростковый период – трудное время для юношей и девушек и время испытаний для взрослых. Однако это естественная фаза, через которую проходят все подростки. Она может быть менее чувствительной и запутанной, если взрослые точно знают, что им делать и как поступать в различных ситуациях. Существуют основные принципы, которыми необходимо руководствоваться в построении отношений с подростками. Знание этих правил позволяет избежать многих проблем и конфликтов. Следует понимать и правильно воспринимать изменения, происходящие в подростке, необходимо поддерживать его, говоря, что происходящие с ним изменения естественны – для этого нужно снабжать подростка необходимой информацией. Важно позволять подростку быть независимым, принимать решения самостоятельно, а также самостоятельно исправлять ошибки. Следует избегать жестких оценок в отношении подростка, особенно в присутствии его друзей. Также важно не допускать излишней критики, так как подростки неуверенны в себе и требуют понимания со стороны взрослых; если критиковать, то частные действия, а не личность подростка. Используйте полезную критику и направляйте ее на событие; не атакуйте личность; говорите о своих чувствах по поводу какой-либо ситуации. Необходимо избегать вторжения в личные дела подростка, так как он имеет право на личную жизнь и ее неприкосновенность. Взрослым следует объяснить правила и ожидания в отношении поведения подростка, выполнения им школьных заданий, работы по дому, а также ответственности в различных сферах его жизнедеятельности, времени возвращения домой. Важно окружить подростка любовью и привязанностью, так как забота и желание помочь со стороны взрослых значимы для подростка. Такая готов637 ность оказать поддержку помогает молодым людям упорядочить свою жизнь во время периода резких изменений. Независимо от того, что чувствуют взрослые – беспокойство, боязнь за подростка, стыд за его поведение, у них есть обязательство – обеспечить его знаниями, защитой и помощью. Поддержка, оказываемая подросткам, должна быть тонкой и дипломатичной. Применяйте подход, который разрешает проблему: взвесьте все «за» и «против» проблемы/ситуации с подростком и найдите оптимальное решение (разделите эмоции и разум, взвешивайте решение). Подростки должны научиться у взрослых отличать разницу между событиями, которые просто неприятны или раздражают, и ситуациями, которые серьезны и трагичны. Взрослым необходимо быть точными в отношении границ свободы, которую они хотят дать, или ограничений, которые они желают установить подросткам. Ограничения никогда не должны быть арбитражными или капризом взрослого. Они должны быть связаны с ценностями или нацелены на становление характера. Их следует обсудить с подростком с целью достижения консенсуса, в противном случае можно ничего не добиться. Принимаемые решения должны превратиться в четкие и точно обоснованные правила, касающиеся: • ограничения времени и частоты вечеринок или встреч с друзьями; • внешнего вида и одежды; • карманных денег и личных расходов; • работы по дому и домашних обязанностей; • успеваемости. Следует отметить, что подростки не могут стать зрелыми путем безрассудного послушания. Они должны научиться принимать решения, создавать свою систему ценностей и жить своей жизнью. Весь период юношества отличается усиленным вниманием подростка к себе, к своим изменениям; в силу быстрых изменений в себе – к возникновению новых вопросов. И если общественные и социальные аспекты развития подростка как-то обсуждаются с взрослыми, то вопросы интимного характера обсуждать не принято или они обсуждаются большинством взрослых, как учителями, так и родителями, крайне неохотно. От этого подросток не начинает меньше интересоваться волнующими его вопросами, но в сложившейся ситуации получает менее качественную информацию о своих проблемах. 638 7.9. Заключение (или что необходимо всегда помнить взрослому при общении с подростками) 1. Подростковый возраст – это переходный период между детством и взрослой жизнью; это естественный период, хотя и сложный. Необходимо продемонстрировать подростку, что взрослый готов ему помочь. 2. Основная задача взрослого – помочь подростку сделать осознанный выбор модели своей дальнейшей деятельности, осознать ответственность за дальнейшие свои шаги. 3. Отношения между взрослым и подростком должны основываться на уважении к личности. При этом уважение основывается на понимании целостности личности подростка – можно не принимать его ценности, манеры поведения и речь, но следует уважать его право на собственную личность. 4. Подростку надо помочь понять, что он: • способен регулировать свою жизнь; • имеет возможность принимать свои собственные решения; • обязан действовать в соответствии с этими решениями; • способен оценивать результат своих действий. 5. Взрослый человек должен помочь подростку лучше понять себя через самораскрытие и понимание собственных сил и возможностей. 6. Взрослый должен научить подростка отражать и дифференцировать свои чувства, стоящие за фактами. Подростки очень эмоциональны, их важно научить корректировать свои чувства, которые непроизвольны, но их проявления – относительно контролируемы. 7. Необходимо показать подростку, как принимать свои чувства, отметив, что они непроизвольны. Человек не всегда может контролировать свои чувства, так как, понимая разумом, что твой избранник недостоин любви, тем не менее мы не можем осознанно изменить наше чувство к нему. 8. Взрослый должен объяснить подростку, что поведение – в отличие от чувств – произвольно, можно испытывать целый спектр эмоций, которые не всегда необходимо проявлять в поведении. Мы можем и должны управлять своими поступками и высказываниями. 9. Важно научить отличать поведение человека от его личностных качеств: оценка поступков не равна оценке личности в целом. Наши поступки могут быть неодобряемы, даже нами самими, а вот оценка нас самих останется позитивной в любом случае. 10. Взрослый может помочь подростку совершить сначала небольшие изменения в поведении. Очень важно для подростка осознанно изменить пове639 дение. Небольшое изменение позволяет поверить в свои силы, в возможность совершать изменения в своем поведении, поступках и действиях. 11. Внутреннее удовлетворение от собственных успехов поможет подростку изменить свою жизнь и подвигнет к попытке более крупных изменений и самопомощи. 12. Основной целью оказания помощи подрастающему человеку является установление внутреннего контроля подростка над своим поведением, оказание содействия в изучении, исследовании и понимании самого себя, выявлении способности анализировать и прогнозировать свои действия и их последствия. 640 Приложения Приложение 1. Оценка физического развития по центильным таблицам 1.1. Центильные шкалы массы тела относительно длины у мальчиков (А.В. Мазурин, И.М. Воронцов, 1999) Рост, см 50 53 56 59 62 65 68 71 74 77 80 83 86 89 92 95 98 101 104 107 110 113 116 119 122 125 128 131 134 137 140 143 146 3 2,7 3,2 3,6 4,3 5,1 6,0 6,7 7,4 8,1 8,8 9,4 9,9 10,4 10,9 11,5 12,2 12,9 13,6 14,3 15,0 15,8 16,6 17,6 18,7 19,7 20,8 21,9 23,2 24,3 25,7 27,2 29,0 30,8 10 2,9 3,4 3,9 4,6 5,5 6,4 7,1 7,8 8,5 9,2 9,8 10,3 10,9 11,5 12,2 12,8 13,5 14,3 14,9 15,7 16,6 17,6 18,5 19,6 20,6 21,7 22,9 24,2 25,5 27,0 28,6 30,4 32,4 Центили массы тела 25 50 75 3,1 3,4 3,7 3,6 4,0 4,3 4,2 4,6 4,9 5,0 5,4 5,8 5,9 6,3 6,8 6,8 7,2 7,7 7,6 8,0 8,6 8,3 8,8 9,3 9,0 9,5 10,1 9,6 10,2 10,8 10,3 10,9 11,5 10,9 11,5 12,2 11,5 12,1 12,8 12,1 12,8 13,5 12,7 13,4 14,2 13,4 14,2 14,9 14,2 14,9 15,7 15,0 15,8 16,6 15,8 16,6 17,5 16,6 17,6 18,6 17,5 18,5 19,6 18,7 19,8 21,1 19,5 20,6 21,9 20,6 22,0 23,3 21,7 23,1 24,7 22,9 24,4 26,2 24,2 25,9 27,8 25,5 27,5 29,7 27,0 29,3 31,8 28,5 31,1 34,3 30,3 33,2 36,5 32,3 35,2 38,9 34,4 37,4 41,3 90 3,9 4,5 5,3 6,2 7,3 8,3 9,2 10,0 10,7 11,4 12,2 12,8 13,5 14,2 14,8 15,5 16,3 17,2 18,4 19,5 20,7 22,3 23,2 24,5 26,0 27,7 29,6 31,7 34,0 36,5 39,2 41,9 44,6 97 4,1 4,8 5,6 6,6 7,7 8,8 9,7 10,5 11,3 12,0 12,7 13,4 14,2 14,9 15,5 16,2 17,0 18,2 19,3 20,6 22,0 23,7 24,7 26,1 27,7 29,5 31,5 34,0 36,4 39,2 42,2 45,5 48,3 641 1.2. Центильные шкалы массы тела относительно длины у девочек (А.В. Мазурин, И.М. Воронцов, 1999) Рост, см 50 53 56 59 62 65 68 71 74 77 80 83 86 89 92 95 98 101 104 107 110 113 116 119 122 125 128 131 134 137 140 642 3 2,6 3,0 3,6 4,2 4,8 5,7 6,5 7,2 7,9 8,6 9,1 9,6 10,1 10,6 11,3 11,9 12,6 13,3 14,0 14,7 15,4 16,2 16,9 18,0 19,1 20,0 21,3 22,4 23,9 25,3 26,9 10 2,8 3,3 3,8 4,5 5,2 6,0 6,9 7,7 8,4 9,0 9,6 10,1 10,6 11,2 11,8 12,5 13,3 14,0 14,8 15,5 16,3 17,1 17,9 18,9 20,0 21,1 22,5 24,0 25,3 26,8 28,5 Центили массы тела 25 50 75 3,0 3,3 3,5 3,5 3,8 4,1 4,1 4,4 4,8 4,8 5,2 5,6 5,6 6,0 6,5 6,5 6,9 7,4 7,4 7,8 8,4 8,1 8,7 9,2 8,8 9,3 9,9 9,5 10,0 10,6 10,0 10,6 11,2 10,6 11,2 11,8 11,1 11,8 12,4 11,7 12,4 13,0 12,3 13,1 13,8 13,1 13,8 14,5 13,8 14,6 15,3 14,6 15,5 16,3 15,5 16,4 17,3 16,3 17,2 18,3 17,2 18,1 19,4 18,1 19,0 20,5 18,9 20,1 21,7 20,0 21,4 23,0 21,1 22,7 24,4 22,3 24,2 25,9 23,7 25,7 27,7 25,4 27,3 30,0 26,8 28,9 32,1 28,5 31,0 34,6 30,4 33,1 37,1 90 3,7 4,4 5,1 6,0 7,0 8,1 8,9 9,8 10,4 11,1 11,7 12,3 12,8 13,6 14,3 15,0 15,9 16,9 18,0 19,3 20,5 21,7 23,0 24,6 26,3 28,0 30,2 33,0 35,3 38,0 40,9 97 4,0 4,6 5,4 6,4 7,5 8,6 9,5 10,3 11,0 11,6 12,2 12,8 13,4 14,1 14,8 15,6 16,5 17,7 19,0 20,4 21,7 23,0 24,5 26,1 28,0 30,2 32,4 36,0 38,8 41,7 44,7 643 Удерживает в поле зрения неподвижный предмет (лицо взрослого) Появляется плав- Прислушивает- Первая улыбное прослежива- ся к звуку и го- ка в ответ ние движущегося лосу взрослого на разговор взрослого предмета Длительное зрительное сосредоточение на лице взрослого или неподвижном предмете. Длительно следит за движущейся игрушкой или взрослым 18–20 дней 1-й мес 2-й мес Ищущие пово- Быстро отвероты головы чает улыбкой при длительном на разговор звуке Успокаивается при сильном звуке Удерживает в Вздрагивает поле зрения дви- и мигает при жущийся предмет резком звуке (ступенчатое слежение) Эмоции 10 дней Слуховые ориентировочные реакции Зрительные ориентировочные реакции Возраст Движения руки и действия с предметами Лежа на животе, поднимает и непродолжительно удерживает голову Лежа на животе, пытается поднимать и удерживать голову Движения общие понимаемой речи (ПР) Произносит отдельные звуки активной речи (АР) Подготовительные этапы развития 2.1. Ориентировочные показатели нервно-психического развития детей 1-го года жизни Приложение 2. Ориентировочные показатели нервно-психического развития детей Навыки и умения в процессах 644 Зрительное сосредоточение в вертикальном положении на лице говорящего с ним взрослого, на игрушке Узнает мать (радуется) Отличает близких от чужих (поразному реагирует) 3-й мес 4-й мес 5-й мес 6-й мес Зрительные ориентировочные реакции Возраст Комплекс оживления на общение с ним Эмоции По-разному реагирует на свое и чужое имя Узнает голос матери. Различает строгую и ласковую интонацию обращенной к нему речи Находит глаза- Громко ми невидимый смеется в источник ответ на обращение Слуховые ориентировочные реакции Лежит на животе несколько минут, опираясь на предплечье и высоко подняв голову. При поддержке под мышки крепко упирается ногами, согнутыми в тазобедренных суставах. Удерживает голову в вертикальном положении на руках взрослого Движения общие Свободно берет игрушку из разных положений и подолгу занимается, перекладывает из одной руки в другую Удерживает в руке игрушку Переворачивается с живота на спину. Передвигается, переставляя руки или немного ползая Четко берет игрушку из рук, переворачивается со спины на живот; ровно, устойчиво стоит при поддержке под мышки Рассматривает и То же, что в 3 мес, захватывает вися- но более ярко выщую игрушку ражено Случайно наталкивается руками на игрушки, низко висящие над грудью Движения руки и действия с предметами Произносит Хорошо ест с отдельные ложки, снимая слоги – начало пищу губами лепета Придерживает руками грудь или бутылочку во время кормления Долго лежит на Подолгу певуче Ест с ложки животе, опира- гулит густую и полуясь на ладони густую пищу выпрямленных рук Гулит Навыки и умения в процессах Продолжение прил. 2.1 Подготовительные этапы развития понимаемой активной речи (ПР) речи (АР) 645 10-й мес Самостоятельно и по просьбе выполняет разученные действия: открывает, вынимает, вкладывает и др. Заходит на невысокую поверхность и сходит с нее Переходит от предмета к предмету, слегка придерживаясь за них руками Действует с предметами по-разному в зависимости от их свойств (открывает, катает, гремит и др.) Плясовые движения под плясовую мелодию (если дома поют ребенку и пляшут с ним) 9-й мес Движения общие Сам садится. Сидит, ложится. Встает, держась за барьер, стоит и опускается. Переступает, держась за барьер Движения руки и действия с предметами Игрушками занимается долго и разнообразно. Подражает действиям взрослого с игрушками Эмоции 8-й мес Слуховые ориентировочные реакции Игрушкой стучит, Хорошо ползает размахивает, бросает Зрительные ориентировочные реакции 7-й мес Возраст По просьбе «дай» находит и дает знакомым предметы Подражая взрослым, повторяет за ним новые слоги, которых не было в его лепете Подражает взрослому, повторяя за ним слоги, имеющиеся в его лепете Хорошо пьет из чашки, слегка придерживает руками. Спокойно относится к высаживанию на горшок Закрепляются умения, приобретенные в 9 мес Ест корочку хлеба, которую держит в руке. Пьет из чашки, которую держит в руке На вопрос «где?» находит несколько предметов на постоянных местах. По слову взрослого выполняет разученные ранее действия (ладушки, дай ручку и др.) На вопрос «где?» находит несколько предметов, независимо от их расположения. Знает свое имя Пьет из чашки активной речи (АР) Навыки и умения в процессах На вопрос Подолгу ле«где?» напечет ходит взглядом предмет, находящийся постоянно на определенном месте понимаемой речи (ПР) Подготовительные этапы развития Продолжение прил. 2.1 646 Движения руки и действия с предметами Стоит самостоятельно. Делает первые самостоятельные шаги Движения общие Выполняет Ходит самостоясамостоятельно с тельно без опоры игрушками разученные действия (катает, кормит и др.). Переносит действия, разученные с одним предметом, на другой (всех возит, кормит и др.) Узнает на фото знакомого взрослого Эмоции 12-й мес Слуховые ориентировочные реакции Овладевает новыми действиями и начинает выполнять их по слову взрослого, накладывает кубики, снимает, надевает кольца и др. Зрительные ориентировочные реакции 11-й мес Возраст Поднимает (без показа и названия) предметы. Выполняет поручения: найди, принеси, положи на место Первые обобщения в понимаемой речи (по слову находит любой предмет, куклу, все часы, все машины и др.) понимаемой речи (ПР) Легко подражает новым слогам. Произносит до 10 облегченных слов Произносит первые словаобозначения (дай, на, ав, па и пр.) активной речи (АР) Подготовительные этапы развития Самостоятельно пьет из чашки Закрепляются умения, приобретенные в 9 мес Навыки и умения в процессах Окончание прил. 2.1 647 Понимает короткий рассказ о знакомых ему по опыту событиях От 1 года 10 мес до 2 лет При общении со взрослыми пользуется двухсловными предложениями, употребляя прилагательные и местоимения Пользуется двухПонимает несловными предлосложный рассказ по сюжетной кар- жениями тинке. Отвечает на вопросы взрослого От 1 года 7 мес до 1 года 9 мес По образцу и просьбе взрослого находит предмет того же цвета Навыки Ходит по ограниченной поверхности шириной 15– 20 см, приподнятой над полом на 15–20 см Частично надевает одежду (ботинки, шапку) с небольшой помощью взрослого Частично снимает одежду (ботинки, шапку) с небольшой помощью взрослого Перешагивает Самостоятельно через препятест жидкую ствия припищу ложкой ставным шагом (например, через палку, лежащую на полу) Ходит длиСамостоятельно тельно, меняет ест густую пищу положение ложкой (приседает, наклоняется, поворачивается, пятится) Движения В игре воспроиз- Преодолевает водит ряд после- препятствия, довательных дей- чередуя шаг ствий – начало сюжетной игры (куклы купает и вытирает) Из предметов Строит ворота, разной формы домик, скамейку (3–4) по образцу и слову подбирает предмет такой же формы (например, к кубику кубик) Отражает в игре наблюдаемые действия Играя, различает три разных по величине предмета (например, три кубика) Пользуется облегченными и правильно произносимыми словами. Называет предметы и действия в момент сильной заинтересованности Находит по слову среди нескольких внешне сходных предметов два одинаковых по значению, но разных по цвету или величине От 1 года 3 мес до 1 года 6 мес Игра в действие с предметами Воспроизводит в игре разученные действия (кормит куклу, нанизывает кольца на стержень) Сенсорное развитие Играя, различает два разных по величине предмета (два кубика) Активная речь Запас понимаемых Пользуется отдельслов быстро расными облегченными ширяется словами в момент двигательной активности и радости (машина – би-би, собака – ав-ав) Понимание речи От 1 года 1 мес до 1 года 3 мес Возраст 2.2. Ориентировочные показатели нервно-психического развития детей 2-го года жизни 648 Строит предложения из 3 и более слов Начинает употреблять придаточные предложения 3 года Грамматика Подбирает по образцу предметы основных цветов Называет 4 основных цвета Появляются вопросы «когда?», почему?» Сенсорное развитие восприятия цвета Появляются вопросы «где?», «когда?» Вопросы Активная речь 2 года 6 мес Возраст Появляются элементы ролевой игры (например, играя с куклой, говорит «Я – мама, я – доктор» Игра носит сюжетный характер; в играх действует взаимосвязанно и последовательно (кормит кукол, укладывает их спать) Сюжетная игра 2.3. Ориентировочные показатели нервно-психического развития детей 3-го года жизни Приставным шагом перешагивает через несколько препятствий, лежащих на полу (палка, веревка, кубик) при расстоянии между ними около 20 см Переступает через препятствие высотой 10– 15 см чередующимся шагом Одевается самостоятельно, может застегивать пуговицы, зашнуровывать обувь с небольшой помощью взрослого Движения Самостоятельно одевается, но не умеет застегивать пуговицы и завязывать шнурки Навыки в одевании 2.4. Развитие ребенка на 4–7-м годах жизни 4 года Моторное развитие: 1. Свободные, координированные движения рук, при ходьбе не шаркает ногами. 2. Бросает мяч двумя руками, отталкивает, ловит его, не прижимая к груди. 3. Прыгает с высоты и в длину на 15–20 см, подскакивает на месте с отрывом ног от пола. 4. По сигналу может сдержать движение. 5.Заводит ключом механическую игрушку. 6. Любит лазать. 7. Умеет правильно держать карандаш и проводить горизонтальные и вертикальные линии. Сенсорное развитие: 1. Знает 6 основных цветов, подбирает предметы по цвету и оттенку. 2. Знает и подбирает «круг», «квадрат», «треугольник», умеет сопоставлять по длине, ширине, высоте. 3. Правильно ориентируется в пространстве, знает «около», «рядом», «за», узнает на ощупь предметы. Умственное развитие: 1. Знает «много», «мало», «один», считает до пяти, знает времена года, время суток. 2. Знает вопросы «что?», «зачем?», «почему?». 3. Внимательно слушает, пересказывает, выделяет существенное звено в сказке, называет сюжет картин. 4. Речь фразовая, грамматически оформленная. Игровая деятельность: 1. Появляется сюжетно-ролевая игра с двумятремя детьми. 2. Продолжительность игры от 10 до 40 мин. 3. Появляются любимые игры: любит играть со строительным материалом. 4. Занимается конструированием более 10 мин, обыгрывает постройку – «гараж», «дома», «комната». Поведение: 1. Внимательно слушает, что говорят взрослые, называет взрослых по имени и отчеству. 2. Соблюдает элементарные правила поведения в обществе. 3. Сформированы гигиенические навыки – опрятность, умывание, мытье рук после туалета. Навыки: 1. Самостоятельно одевается, застегивает пуговицы, молнии, но не зашнуровывает ботинки. 2. Самостоятельно ест, при этом правильно держит ложку, умеет пользоваться вилкой. 3. Самостоятельно умывается и вытирается. 5 лет Моторное развитие: 1. Формируется правильная осанка, правильно держит голову при ходьбе и беге. 2. Хорошо скоординированы движения рук и ног при ходьбе. 3. Умеет ходить и бегать по кругу, на носочках, взявшись за руки, без боязни прыгает с высоты. 4. Может ходить по бруску высотой 30 см и шириной в 20 см. 5. Ударяет мяч о землю, подбрасывает и ловит его. 6. Четко координирует движения пальцев при конструировании. 7. Хорошо и свободно рисует горизонтальные и вертикальные линии. 649 Сенсорное развитие: 1. Знает 8 цветов, при рисовании использует не только цвета, но и их оттенки. 2. Может расставить предметы в возрастающем и убывающем порядке. 3. Ориентируется в сторонах собственного тела и тела собеседника. Умственное развитие: 1. Считает до 5, сравнивает небольшие количества. 2. Формируются обобщенные понятия типа «мебель», «фрукты», «транспорт» и т.д. 3. В рассказе может выделять причинно-следственные отношения. 4. Речь фразовая, с хорошим произношением. Игровая деятельность: 1. Увеличивается разнообразие игр, обобщается сюжетный замысел игры. 2. Стержнем игры являются взаимоотношения между людьми. 3. В игре подчиняется определенным правилам, отражающим общественные функции. 4. Продолжительность игры 40–50 мин. Поведение: 1. Рассуждает по поводу увиденного, делает критические замечания. 2. Появляются зачатки ответственности за порученное дело, стремится быть полезным окружающим. 3. Умеет подчинять свои желания требованиям взрослых, начинает усваивать правила взаимоотношений. Навыки: 1. Умеет правильно пользоваться предметами домашнего обихода. 2. Умеет поддерживать чистоту и порядок в комнате. 3. Полностью самостоятельно одевается, в том числе завязывает шнурки. 6 лет Моторное развитие: 1. Движения приобретают легкость и изящество, энергичны и точны. 2. Увлеченно прыгает с разбега в высоту и длину. 3. Размахивается при метании предмета. 4. Ловит мяч одной рукой. 5. Может ходить боком по скамейке. 6. Умеет прыгать на месте, чередуя ноги. 7. Свободно рисует карандашом и красками, вырезает ножницами любые формы. Сенсорное развитие: 1. Тщательно, планомерно исследует предметы зрительно и осязательно. 2. Определяет и называет новые геометрические формы – ромб и овал. 3. Правильно называет оттенки цветов – голубой, розовый, фиолетовый, серый. Умственное развитие: 1. Считает до 10, складывает единицы, имеет понятие о делении на разные части. 2. Последовательно называет дни недели, времена года. 3. Может обобщать 4–5 предметов методом исключения, называет составляющие обобщающих предметов. 4. Делает последовательные умозаключения по 2–4 картинкам, рассуждает, речь не косноязычная. Игровая деятельность: 1. Проявляет устойчивый интерес к игре. 2. Есть любимые игры и роли. 3. Сюжет игры приобретает наибольшую полноту, яркость и выразительность. 4. В игре наиболее часто отражается жизнь окружающих людей. 650 Поведение: 1. Согласует свою деятельность с деятельностью других людей. 2. Начинает сознательно выполнять правила поведения, понимая их значение. 3. Не только сам выполняет правила поведения, но и хочет, чтобы их выполняли другие дети. Навыки: 1. Все умеет делать самостоятельно – умываться, одеваться, пользоваться столовыми приборами. 2. Активно поддерживает установленный порядок и чистоту в доме и детском саду. 3. Свободно пользуется ножницами. 7 лет Моторное развитие: 1. Может быстро перестраиваться во время движения, равняться в шеренге, колонне, круге. 2. Может выполнять ритмичные движения в указанном темпе. 3. Может кататься на лыжах, коньках, самокате, трехколесном велосипеде. 4. Учится плавать без поддержки, играть в бадминтон, теннис. 5. Хорошо умеет работать с разными материалами – бумагой, картоном, тканью. 6. Вдевает нитку в иголку, пришивает пуговицу. 7. Может пользовать пилой и молотком. Сенсорное развитие: 1. Правильно называет простые и сложные геометрические формы. 2. Правильно указывает основные различия геометрических форм. 3. При рисовании правильно использует не только цвета, но и их оттенки. Умственное развитие: 1. Владеет прямым и обратным счетом в пределах 10, решает простейшие задачи на сложение и вычитание. 2. Дифференцирует количество независимо от формы, величины, обобщает методом исключения, мотивирует. 3. Четко устанавливает причинно-следственные связи, выделяет существенное звено. 4. Владеет большим запасом слов, речь грамматически оформлена, знает буквы, читает слоги. Игровая деятельность: 1. Создает план игры, совершенствует ее замысел, предпочитает игровые игры. 2. В процессе игры обобщает и анализирует свою деятельность. 3. Игра может продолжаться в течение нескольких дней. 4. Отдает предпочтение групповым играм. Поведение: 1. Испытывает сложные моральные переживания за свои и чужие поступки. 2. Способен критически анализировать черты характера и взаимоотношения людей. 3. Первым здоровается со взрослым, благодарит, уступает место, бережно относится к вещам. Навыки: 1. Выполняет индивидуальные поручения, формируются трудовые навыки, убирает комнату, ухаживает за цветами. 2. Способен критически анализировать черты характера. 3. Мальчики умеют пользоваться молотком, пилой, рубанком. 651 652 Дети первого года жизни Наблюдаемые группы детей Новорожденный ребенок Исключительно грудное вскармливание до 4–6 мес. Динамика массы тела. Нервно-психическое и физическое развитие. Состояние костно-мышечной системы. Организация режима дня и кормления. Условия развития ребенка, определение группы здоровья Антропометрия – 1 раз в месяц. Общий анализ крови, анализ мочи – в 3 мес. Сахар крови, кал на яйца гельминтов – во 2-м полугодии. УЗИ органов брюшной полости Критерии оценки эффективности динамического наблюдения Обязательное грудное вскармливание. Показатели нервнопсихического и физического развития. Данные клинического обследования Те же Те же. Поддержка грудного вскармливания; вакцинация по возрасту; советы матери по предупреждению незапланированной беременности; планирование семьи Организация внешней среды, условий развития ребенка, рационального вскармливания и режима дня; пребывание на свежем воздухе; проведение массажа, гимнастики, закаливающих процедур; профилактика рахита, анемии, авитаминоза; лечение выявленных патологических состояний Антропометрия. УЗИ сердца и другие исследования по показаниям Вид вскармливания (исключительно грудное). Состояние органов и систем. Особенности неврологического статуса. Состояние кожных покровов и видимых слизистых оболочек. Состояние пупочной ранки и пупочного кольца. Наличие стигм дизэмбриогенеза, врожденных аномалий развития и заболеваний. Динамика массы тела. Состояние большого родничка, определение группы здоровья. Самочувствие матери, лактация Педиатр в первые 2–3 дня после выписки из родильного дома, на 14-й, 21-й день жизни на дому, в 1 месяц в поликлинике Педиатр – 1 раз в месяц. Хирург, ортопед, невропатолог – в первые 3 мес жизни. Эндокринолог, офтальмолог, отоларинголог, стоматолог – 1 раз к году. Другие специалисты по показаниям Профилактические мероприятия Методы обследования На что обращается особое внимание Частота осмотра педиатром и специалистом Приложение 3. Схема профилактических мероприятий динамического наблюдения за здоровыми детьми (Я.Ф. Комяк, 1999) 653 Педиатр – 1 раз в квартал. Стоматолог – 1 раз в год. Другие специалисты по показаниям Педиатр – 1 раз в полугодие. Офтальмолог, невропатолог, стоматолог, логопед – 1 раз в год. Другие специалисты по показаниям Педиатр – 1 раз в год. Стоматолог – 1 раз в год. Другие специалисты по показаниям Педиатр – 1 раз в год. Офтальмолог, отоларинголог, стоматолог, логопед, невропатолог, хирург – 1 раз в год. Другие специалисты по показаниям Дети второго года жизни Дети 3 лет Дети 4 лет Дети 5 лет Частота осмотра педиатром и специалистом Наблюдаемые группы детей Те же Те же Те же. Дополнительно определяют сахар крови, анализ кала на яйца гельминтов Нервно-психическое и физическое развитие. Выявление дефектов речи, осанки, слуха, наличие кариозных зубов. Определение группы здоровья Те же Антропометрия, анализ крови, мочи – 1 раз в год Те же. Дополнительно определяют сахар крови, анализ кала на яйца гельминтов – 1 раз в год. УЗИ щитовидной железы по показаниям Нервно-психическое и физическое развитие. Состояние костной, зубочелюстной, мышечной систем и внутренних органов. Определение группы здоровья Организация режима дня и питания соответственно возрасту; гимнастика, закаливающие процедуры; профилактика кариеса, авитаминоза, рахита, анемии; профилактика йодной недостаточности Показатели нервнопсихического и физического развития; работоспособность; частота заболеваний Те же Те же Показатели нервнопсихического и физического развития. Данные клинического обследования Критерии оценки эффективности динамического наблюдения Продолжение прил. 3 Профилактические мероприятия То же Антропометрия – 1 раз в квартал. Анализ крови, мочи – 1 раз в год Методы обследования То же На что обращается особое внимание 654 Педиатр, офтальмолог, отоларинголог, хирург (или ортопед), стоматолог и невропатолог – в начале учебного года Организация школьного и дошкольного режима. Внешкольные нагрузки, питание, быт. Состояние внутренних органов. Нервнопсихическое и физическое развитие. Осанка, острота зрения и слуха, состояние зубов, прикуса, дефекты речи; соответствие биологической зрелости возрасту; степень усвоения программы начальной школы 2-й и 3-й класс 4-й класс То же На что обращается особое внимание Организация школьного и домашнего режима. Внешкольные нагрузки, питание, быт. Состояние внутренних органов; нервно-психическое и физическое развитие. Осанка, острота зрения и слуха, состояние зубов, прикуса, дефекты речи; соответствие биологической зрелости возрасту Педиатр, стоматолог – То же 1 раз в начале учебного года. Другие специалисты по показаниям Педиатр – в середине учебного года. Стоматолог, офтальмолог – 1 раз в год. Другие специалисты по показаниям Те же + эндокринолог Частота осмотра педиатром и специалистом 1-й класс Наблюдаемые группы детей Дети 6 лет Те же Те же Антропометрия и проверка остроты зрения, анализ крови, мочи, сахар крови, кал на яйца гельминтов, измерение артериального давления – 1 раз в год Те же. Измерение артериального давления (перед поступлением в школу). Сахар крови Методы обследования Те же Те же Соблюдение гигиенического режима в школе и дома, организация рационального режима дня, питания, физического воспитания, закаливающие мероприятия, подвижные игры, туризм и пр. Те же Те же Показатели нервнопсихического и физического развития; работоспособность; частота заболеваний; усвоение учебной программы Те же Критерии оценки эффективности динамического наблюдения Те же. Комплексная оценка готовности к поступлению в школу Продолжение прил. 3 Профилактические мероприятия 655 8–9-й классы 6–7-й классы Наблюдаемые группы детей 5-й класс Педиатр, офтальмолог, стоматолог, отоларинголог, невропатолог, хирург, эндокринолог, детский гинеколог – в начале учебного года. Другие специалисты по показаниям Педиатр, стоматолог – 1 раз в начале учебного года. Другие специалисты по показаниям Педиатр, офтальмолог, стоматолог – в начале учебного года. Детский гинеколог и другие специалисты по показаниям Частота осмотра педиатром и специалистом Антропометрия и проверка остроты зрения, анализ крови, мочи, кала на яйца гельминтов, измерение артериального давления – 1 раз в год Антропометрия и проверка остроты зрения, анализ крови, мочи, кала на яйца гельминтов, измерение артериального давления – 1 раз в год Организация школьного и домашнего режима, питания; нервно-психическое и физическое развитие. Внешкольные нагрузки, быт. Состояние внутренних органов и систем Те же + глюкоза крови Методы обследования Организация режима дня и питания; внешкольные нагрузки, быт; физическое и нервно-психическое развитие. Состояние органов зрения и слуха; осанка. Состояние органов и систем То же На что обращается особое внимание Соблюдение санитарногигиенических условий, рациональная организация учебной и трудовой деятельности; режим дня, физическое воспитание, санация полости рта и носоглотки. Лечение выявленной патологии Те же Те же Профилактические мероприятия Те же Те же + удовлетворительная адаптация к той или иной профессии Критерии оценки эффективности динамического наблюдения Те же Окончание прил. 3 656 Доза Отеки: 5 мг/кг внутрь 1 раз в сутки или через день 10–15 мг/кг каждые 4–6 ч внутрь Таблетки Таблетки 0,25 г Анаприлин (обзидан, индерал, пропранолол) Аспаркам Ацетазоламид (диакарб) Ацетилсалициловая кислота (аспирин) Таблетки 0,5, 0,25, 0,1 г Таблетки 0,01 г, 0,04 г; ампулы по 1 и 0,2–4 мг/кг в сутки на 3–4 приема 5 мл 0,1 % раствора 1/2–1 таблетка 2–3 раза в день 3–4 нед Таблетки 0,5 г, ампулы по 1 и 2 мл 50 и 25 % раствора Анальгин 10 мг/кг внутрь 1–4 раза в день и по 0,1 мл 50 % раствора на 1 год жизни (разовая) Внутрь 0,1 г/кг в сутки в 3–4 приема 5–7 дней Порошок, флаконы по 100 мл 5 % раствора в изотоническом растворе натрия хлорида Аминокапроновая кислота Терапевтическая доза 2–3 мг/кг в сутки внутрь Таблетки 0,025 г Альдактон Водный раствор: 1:1000 (1 мг/мл), Разовая доза 0,01 мл/кг (максимум – водный раствор: 1:10 000 (100 мкг/мл) 0,3 мл) подкожно Разовая доза 0,1 мл/кг; можно вводить через эндотрахеальную трубку Азатиоприн (имуран) Таблетки 0,05 г 1–2 мг/кг в сутки Аймалин Таблетки 0,05 г, водный раствор 2,5 % Для купирования приступа пароксиз2 мл мальной тахикардии 0,5–1 мг/кг, поддерживающая доза – 1–2 мг/кг в сутки Адреналин Форма выпуска Приложение 4. Лекарственные препараты в педиатрии Международное название Терапевтический уровень салицилатов в крови: противовоспалительный эффект –150–300 мкг/мл; жаропонижающий и обезболивающий – 30–50 мкг/мл Контроль анализа крови Противопоказан при выраженных нарушениях проводимости, недостаточности кровообращения III ст. Усиление диуреза на 2–5-й день лечения. Контроль уровня калия и натрия в крови Противопоказания: склонность к тромбозу и эмболии, заболевания с нарушением функции почек При длительном применении описаны лейкопения, агранулоцитоз, аллергические реакции Противопоказания: сердечная недостаточность, нарушения проводимости, склонность к бронхоспазму Противопоказания: гиперкалиемия, острая и хроническая почечная недостаточность –– Примечания 657 Раствор 10 и 20 % во флаконах по 10 мл Таблетки, ампулы по 2 и 5 мл Форма выпуска Ингаляции по 3–5 мл 3–4 раза в сутки Доза Примечания Противопоказан при тяжелых заболеваниях печени и почек Баралгин (максиган, Разовая доза– 0,05 мл/кг 2–3 раза в день. Противопоказания: неперенотриган) Детям школьного возраста 1/2–1 таблет- симость препаратов пиразока 3 раза в день лонового ряда, склонность к аллергическим реакциям, болезни крови Бромгексин Таблетки 0,008 г, микстура во флако- Детям моложе 2 лет по 2 мг 3 раза в Возможны кожные сыпи, диснах по 100 мл (1ч.л. – 4 мг препарата) день, от 2 до 6 лет – по 2–4 мг 3 раза в пептические расстройства день, от 6 до 14 лет – 4–8 мг 3 раза в день Противопоказания: нарушеВерапамил (изоптин, Таблетки 0,04, 0,08 г, ампулы Для купирования приступа пароксизмальной тахикардии 0,1–0,15 мг/кг ния проводимости финоптин) по 2 мл 0,25 % раствора внутривенно струйно, 1–3 мг/кг в сутки в 3 приема – терапевтическая доза Таблетки 0,2 г 3–5 мг/кг в сутки в 1–2 приема, максиГидроксихлорохин (плаквенил) мальная доза – 7 мг/кг в сутки Гидрохлоротиазид Таблетки 0,025, 0,005, 0,1 г До 6 мес – 2–3 мг/кг в сутки в 2 приема, после 6 мес – 2 мг/кг в сутки в 2 приема Глюкагон Раствор для инъекций: 1 мг/мл До 1 мес – 0,03 мг/кг каждые 4 ч, после 1 мес – 0,03–0,1 мг/кг (максимум – 1 мг), через 20 мин введение можно повторить Дексаметазон Раствор для инъекций: 4 мг/мл во Как противовоспалительное средство и флаконах по 5 мл иммунодепрессант: 0,03–0,2 мг/кг в сутки, дозу делят на 2–4 приема (введения) Дефероксамин Препарат для инъекций: порошок, Острое отравление железом: 15 мг/кг 500 мг во флаконе в час внутривенно в виде длительной инфузии (максимальная доза – 6 г/сут) Диазепам Раствор для инъекций 5 мг/мл Как седативное средство и миорелакБыстрое внутривенное введепо 2 мл, таблетки 2, 5 мг сант: 0,04–0,3 мг/кг внутривенно или ние может вызвать апноэ внутримышечно каждые 2–4 ч. 0,12 – 0,8 мг/кг в cутки в 3–4 приема Ацетилцистеин Международное название Продолжение прил. 4 658 Таблетки 0,3 г (60 мг железа) Железа сульфат Драже по 500 МЕ, 0,0625 % масляный раствор (1 капля 500 МЕ), 0,125 % масляный раствор (1 капля 1000 МЕ) Капсулы по 0,25, 0,5, 1 мкг Кальциферол (эргокальциферол) Таблетки 0,01 г, сироп 5 мл – 0,005 г Таблетки 0,075, 0,15 мг, ампулы по 1 мл 0,01 % раствора Сироп: 3,3 г/ 5 мл (30 мл, 200 мл) Таблетки 25, 50, 100, 150, 200 мкг Кларитин (лоратадин) Клофелин (гемитон, клонидин, катапресан) Лактулоза Левотироксин Каптоприл (капотен) Таблетки 0,025, 0,05, 0,1 г Кальцитриол (оксидевит) Таблетки 0,2, 0,4, 0,6 г Капсулы и драже по 0,025 г Ибупрофен Индометацин (метиндол) Задитен (кетотифен) Капсулы 0,001 г Раствор для инъекций 2,5 мг/мл Форма выпуска Дроперидол Международное название Возможны диспептические расстройства, аллергические реакции Побочное действие – гипервитаминоз D. Контроль уровня кальция – проба Сулковича Дозу подбирают индивидуально Возможны диспептические расстройства Примечания Детям старшего возраста 0,075 мг внутрь 1–2 раза в день. При гипертоническом кризе – 0,01 % раствор, 0,5–1 мл внутривенно или внутримышечно До 1 года – 2,5–10 мл/сут в 3–4 приема, после 1 года – 40–90 мл/сут в 3–4 приема Внутрь: до 1 года – 6–10 мкг/кг в сутки, детям 1 года – 5 лет – 5–6 мкг/кг в сутки, 6–12 лет – 4–5 мкг/кг в сутки, старше 12 лет – 2–3 мкг/кг в сутки Дозу подбирают так, чтобы частота стула была 2–3 раза в сутки Побочное действие: ортостатический коллапс при внутривенном введении, гипотензия Профилактическая доза – 400–500 МЕ в день. Лечебная доза – 1000–5000 МЕ в день Дети до 1 года – 0,04–0,08 мкг/кг в сутки, от 1 года до 5 лет – 0,25–0,75 мкг/сут, старше 6 лет – 0,50 – 1 мкг/сут 0,5–2 мг/кг в сутки в 2–3 приема Контроль анализа крови и мочи 1 таблетка 1 раз в сутки Разовая доза – 0,1–0,25 мг/кг (суточная не более 0,5–0,8 мг/кг) Лечение: 5–10 мг/кг в сутки чистого железа в 3 приема. Профилактика: 1–2 мг/кг в сутки чистого железа в 2–3 приема 0,025 мг/кг 2 раза в день в течение 2–3 мес 10–30 мг/кг в cутки в 2–3 приема 1–3 мг/кг в сутки в 2–3 приема Доза Продолжение прил. 4 659 Таблетки 0,01 г; ампулы по 2 мл 0,5 % 0,5–1 мг/кг в сутки на 2–3 приема раствора Метоклопрамид (реглан, церукал) Противопоказания: язвенная болезнь, сахарный диабет, гипертоническая болезнь Если появляются экстрапирамидные расстройства, вводят дифенгидрамин внутримышечно В 1 г препарата для инъекций содержится 24 мэкв натрия Противопоказания: суправентрикулярная пароксизмальная тахикардия, мерцательная аритмия, нарушения проводимости Дозы для детей старше 2 лет Примечания 15 –30 мг/кг в сутки на 4 приема. При анаэробной инфекции детям 30–50 мг/кг в сутки внутривенно на 4 введения Налоксон Раствор в ампулах по 20 и 400 мкг/мл 0,01 мг/кг внутримышечно, внутривенно или подкожно. Через 2–3 мин введение повторить. Если эффект отсутствует, отравление опиоидами можно исключить Напроксен Таблетки 0,25 г 5–7 мг/кг каждые 8–12 ч (максимум – Диспептические явления, 1 г/сут) проявления геморрагического диатеза Невиграмон (неграм) Капсулы и таблетки по 0,5 г 60 мг/кг в сутки в 4 приема Аллергические реакции в виде сыпей Нитрофурантоин Таблетки 0,05 и 0,1 г 5–7 мг/кг в сутки в 4 приема; через Принимать во время еды; (фурадонин) 10–14 дней дозу снижают до 2,5–5 мг/ кг противопоказан новорожденв сутки ным до 1 нед и больным с почечной недостаточностью Но-шпа Таблетки 0,04 г, ампулы по 2 мл 2 % 1–1,5 мг/кг 1–3 раза внутрь, раствора 0,05–0,07 мг/кг внутривенно или внутримышечно 1–2 раза в сутки Таблетки 0,004 г, ампулы по 80 и 250 мг Метилпреднизолон (метипред) Метронидазол Таблетки 0,25 г, флаконы по 100 мл (трихопол, метрогил) 0,5 % раствора Таблетки 0,1 г Мебендазол (вермокс) Аритмии: насыщающая доза – 1 мг/кг внутривенно быстро; введение можно повторить 2 раза с интервалом 10 мин; поддерживающая доза – 20–50 мкг/кг в минуту Энтеробиоз: 100 мг однократно; аскаридоз, дифиллоботриоз, анкилостомидоз: 100 мг 2 раза в сутки 3 дня Внутрь назначают 0,8–2 мг/кг в сутки на 2–4 приема Доза Ампулы по 10 и 20 мл 1 % раствора, по 2 и 10 мл 2 % раствора Форма выпуска Лидокаин Международное название Продолжение прил. 4 660 Форма выпуска Таблетки 0,002, 0,005, 0,01 г. Ампулы по 2 мл 0,5 % раствора Капсулы: 60, 125, 250 мг. Таблетки длительного действия: 0,1, 0,2, 0,3 г Капсулы 0,05, 0,1 г Таблетки 0,005, 0,05, 0,1 г Сибазон (седуксен, реланиум) Теофиллин Триамтерен Фенобарбитал Таблетки по 100 мкг Селен Ортофен (вольтарен) Таблетки 0,25 г, свечи по 0,25 г, ампулы по 3 мл (75 мг) Парацетамол Таблетки 0,2 и 0,5 г; сироп 160 мг/5 мл (панадол) во флаконах по 120 мл. Свечи 125 и 650 мг Таблетки и капсулы по 0,15, 0,25 г Пеницилламин (купренил) Перитол Таблетки 0,004 г, сироп во флаконах по 100 мл, в 1 мл – 0,4 мг Преднизолон Таблетки 0,001 и 0,005 г, ампулы по 1 мл раствора (в 1 мл – 30 мг) Ранитидин Таблетки 0,15 г, сироп 75 мг/5 мл, раствор для инъекций 25 мг/мл Резерпин Таблетки 0,1, 0,25 мг Рибоксин (инозин) Таблетки 0,2 г, ампулы по 10 мл 2 % раствора Салазопиридазин Порошок и таблетки 0,5 г (сульфасалазин) Международное название Противопоказания: язвенная болезнь Может вызвать аллергические реакции, противопоказан при заболеваниях почек и печени Примечания Побочные действия: зуд, гиперемия кожи Начальная доза 40–60 мг/кг в сутки в Окрашивает мочу и кожу в 3–6 приемов, поддерживающая доза – желто-оранжевый цвет. Дис20–30 мг/кг в сутки в 4 приема пептические явления, аллергические реакции, лейкопения Дети 4–6 лет по 1 таблетке 1 раз в 3 дня, При передозировке запах чесдети старше 7 лет по 1 таблетке через нока в выдыхаемом воздухе день Разовая доза 0,05–0,1 мл/кг внутривенно Противопоказания: заболеваили внутримышечно, через 30 мин ния печени, почек, миастения разовую дозу можно повторить Бронхиальная астма: 10–20 мг/кг в сут- Терапевтическая концентраки в 3–4 приема, препараты длительного ция в крови при бронхиальдействия принимают 2–3 раза в сутки ной астме – 10–20 мкг/мл 2–4 мг/кг в сутки в 1–2 приема Как седативное средство 2 мг/кг внутрь 3 раза в сутки, как противосудорожное средство 3–5 мг/кг внутривенно или внутрь 1–2–5 мг/кг в сутки и более на 3–4 приема 2–3 мг/кг внутрь каждые 12 ч, 1 мг/кг каждые 8 ч 0,01–0,02 мг/кг в сутки в 2 приема По 1/2–1 таблетке 3 раза в день 4–5 нед 3–6 мг/кг в сутки в 3–4 приема (максимальная доза – 10 мг/кг в сутки) 1/2–1 таблетка 2–3 раза в день 30–50 мг/кг в сутки в 4–6 приемов 2–3 мг/кг в сутки в 3–4 приема Доза Продолжение прил. 4 661 Этакриновая кислота Таблетки 0,05 г, ампулы по 0,05 г (урегит) Капсулы 0,22 г Цинка сульфат Разовая доза внутривенно 0,5–1 мг/кг, внутрь 0,5–3 мг/кг в сутки 0,5–1 мг/кг в сутки чистого цинка 1–3 раза в сутки Капсулы 0,025, 0,1 г. 5 мг/кг в сутки, дозу вводят в 2 приема Раствор для инъекций 50 мг/мл (5 мл) Циклоспорин A 2–3 мг/кг ежедневно 0,1–0,2 мг/кг в сутки 1–2–6 мг/кг каждые 6–12 ч Детям с массой тела до 5 кг – 0,5 мл через день, при массе тела 5–10 кг – 1 мл через день 1 драже 2–3 раза в день после еды Доза Порошок во флаконах по 0,2 г Драже (50 мг железа и 30 мг аскорбиновой кислоты) Ампулы по 2 мл (0,1 г железа для внутримышечного введения) и ампулы по 0,5 мл (0,1 г железа сахарата для внутривенного введения) Таблетки 0,04 г. Ампулы по 2 мл 1 % раствора (10 мг/мл) Таблетки 0,002, 0,005 г Форма выпуска Циклофосфан (циклофосфамид) Хлорбутин (лейкеран) Фуросемид (лазикс) Феррумлек Ферроплекс Международное название Терапевтический уровень препарата в крови – 100–200 нг/мл В капсуле содержится 55 мг чистого цинка. Препарат принимают во время еды или с молоком Может вызвать гипокалиемический метаболический алкалоз и гиповолемию Противопоказания: лейкопения, тромбоцитопения, анемия Диспептические расстройства, гематурия При передозировке может развиться гемосидероз Примечания Окончание прил. 4 Литература Беляева, Л.М. Сердечно-сосудистые заболевания у детей и подростков / Л.М. Беляева, Е.К. Хрусталева. Минск, 2003. Волков, Б.С. Психология подростка / Б.С. Волков. М., 2001. Детское питание / М.В. Чичко [и др.]. Минск, 2001. Диагностика детских болезней / под ред. М.В. Чичко. Минск, 2002. Диагностика и лечение детских заболеваний: новейший справочник / под ред. Ю.В. Белоусова [и др.]. Минск, 2004. Жерносек, В.Ф. Аллергические заболевания у детей / В.Ф. Жерносек, Т.П. Дюбкова. Минск, 2003. Интенсивная терапия в педиатрии / под ред. Дж.П. Моррея; пер. с англ. М., 1995. Кочюнас, Р. Основы психологического консультирования / Р. Кочюнас. М., 1999. Неотложная помощь в педиатрии / под ред. Э.К. Цыбулькина. СПб., 1997. Практические навыки педиатра: практическое пособие / М.В. Чичко [и др.]; сост. и ред. М.В. Чичко. Минск, 2005. Психология современного подростка / под ред. Д.И. Фельдштейна. М., 1989. Справочник по лечению детских болезней / под ред. М.В. Чичко. 2-е изд. Минск, 1999. Усов, И.Н. Здоровый ребенок / И.Н. Усов. Минск, 1994. Учайкин, В.Ф. Руководство по инфекционным болезням у детей / В.Ф. Учайкин. М., 2003. Шабалов Н.П. Детские болезни / Н.П. Шабалов. СПб, 2002. 662 Оглавление Предисловие ..........................................................................................................4 Глава 1. Физическое и нервно-психическое развитие ребенка. Комплексная оценка состояния здоровья детей. Оценка функционального состояния сердечно-сосудистой системы у детей и подростков (доцент Чичко М.В.) ............................5 1.1. Физическое развитие ...................................................................................5 1.2. Нервно-психическое развитие ..................................................................16 1.3. Комплексная оценка состояния здоровья детей ......................................23 1.4. Оценка функционального состояния сердечно-сосудистой системы у детей и подростков ..................................................................30 Глава 2. Основы рационального питания (доцент Чичко М.В., к.м.н. Русакова Е.М.) ............................................42 2.1. Вскармливание детей первого года жизни...............................................42 2.2. Питание детей старше года .......................................................................76 2.3. Питание детей от 3 до 7 лет ......................................................................81 Глава 3. Патология детей раннего и старшего возраста (профессор Сукало А.В., профессор Кувшинников В.А., доцент Чичко А.М., доцент Чичко М.В., доцент Козловская Л.В., к.м.н. Русакова Е.М.)..................................................................................84 3.1. Семиотика плача, крика и характер голоса ребенка (доцент Чичко М.В.)...................................................................................84 3.2. Рахит (к.м.н. Русакова Е.М.) .....................................................................89 3.3. Аномалии конституции (диатезы) (доцент Чичко М.В.) ........................98 Экссудативно-катаральный диатез ...........................................................99 Лимфатико-гипопластический диатез ....................................................104 Нервно-артритический диатез ...............................................................107 3.4. Хронические расстройства питания (дистрофии) (доцент Чичко М.В.)................................................................................. 110 Гипотрофия ............................................................................................... 111 Паратрофия ............................................................................................... 117 Ожирение ..................................................................................................120 3.5. Болезни органов дыхания (доцент Чичко М.В.)....................................127 Острые респираторные инфекции ..........................................................127 Острый ларинготрахеит ...........................................................................140 Бронхиты ...................................................................................................147 Пневмонии ................................................................................................156 3.6. Болезни органов пищеварения (доцент Чичко М.В.)............................171 Стоматит (доцент Козловская Л.В.)........................................................171 Болезни пищевода ....................................................................................175 Гастроэзофагеальная рефлюксная болезнь ............................................176 663 Хронический эзофагит ............................................................................181 Язвенная болезнь......................................................................................184 Гастрит ......................................................................................................191 Неспецифический язвенный колит.........................................................198 Болезнь Крона...........................................................................................204 3.7. Функциональные нарушения желудочно-кишечного тракта у детей ..........................................................................................210 Гастроэзофагеальный рефлюкс...............................................................210 Руминация .................................................................................................212 Функциональная диспепсия ....................................................................213 Функциональные абдоминальные боли ................................................215 Абдоминальная мигрень ..........................................................................216 Синдром раздраженного кишечника ......................................................217 Инфантильная дисхезия...........................................................................219 Хроническая функциональная диарея ...................................................219 Метеоризм ................................................................................................220 Запор ..........................................................................................................222 Недержание кала ......................................................................................227 3.8. Болезни печени и желчевыводящих путей (доцент Чичко М.В.) ........229 Дисфункциональные расстройства билиарного тракта........................229 Хронический холецистит (холецистохолангит) ....................................233 Хронический гепатит ...............................................................................237 3.9. Болезни органов кровообращения (доцент Чичко А.М.) .....................245 Миокардиты ..............................................................................................245 Перикардиты .............................................................................................249 Инфекционный эндокардит.....................................................................252 Кардиомиопатия .......................................................................................254 Артериальная гипертензия ......................................................................257 Артериальные гипотензии.......................................................................263 Синдром вегетативной дисфункции .......................................................268 Нарушения сердечного ритма (аритмии) ...............................................271 Врожденные пороки сердца ....................................................................274 Врожденные пороки сердца с обогащением малого круга кровообращения .......................................................................................278 Врожденные пороки сердца с обеднением малого круга кровообращения .......................................................................................283 Врожденные пороки сердца с обеднением большого круга кровообращения ...........................................................285 Ревматизм ..................................................................................................287 Приобретенные пороки сердца ...............................................................295 Пролапс митрального клапана ................................................................300 Сердечная недостаточность ....................................................................301 664 3.10. Болезни крови (профессор Кувшинников В.А.) ....................................306 Анемия ......................................................................................................306 Железодефицитная анемия ......................................................................307 Геморрагические диатезы ........................................................................310 Идиопатическая тромбоцитопеническая пурпура ................................310 Тромбоцитопатии .....................................................................................314 Вазопатии ..................................................................................................316 Лейкозы .....................................................................................................321 3.11. Болезни почек и мочевыводящих путей (профессор Сукало А.В., доцент Чичко А.М.) ......................................324 Инфекции мочевой системы ...................................................................325 Пиелонефрит ............................................................................................326 Цистит .......................................................................................................337 Рефлюкс-нефропатия ..............................................................................342 Мочекаменная болезнь ............................................................................346 Нейрогенные дисфункции мочевого пузыря .........................................349 Энурез........................................................................................................349 Нестабильный (гиперрефлекторный) мочевой пузырь ........................354 Гломерулонефрит .....................................................................................359 Нефротический синдром .........................................................................368 Интерстициальный нефрит ....................................................................373 Острая почечная недостаточность ..........................................................377 Хроническая почечная недостаточность ...............................................379 3.12. Болезни эндокринной системы (доцент Чичко М.В.) ...........................384 Болезни щитовидной железы ..................................................................384 Диффузный нетоксический зоб ..............................................................385 Тиреотоксикоз ...........................................................................................388 Гипотиреоз ................................................................................................391 Аутоиммунный тиреоидит ......................................................................395 Рак щитовидной железы ..........................................................................396 Сахарный диабет (к.м.н. Русакова Е.М.) ................................................399 3.13. Аллергические болезни (доцент Чичко М.В.) .......................................413 Пищевая аллергия ....................................................................................413 Атопический дерматит.............................................................................418 Бронхиальная астма .................................................................................426 Поллинозы ................................................................................................439 Аллергические риниты ............................................................................443 Глава 4. Неотложная помощь (доцент Чичко А.М.) ........................................449 4.1. Сердечно-легочная реанимация ..............................................................452 4.2. Острые отравления...................................................................................456 4.3. Судорожный синдром ..............................................................................488 4.4. Гипертермический синдром ....................................................................489 665 4.5. Острая сердечная недостаточность .......................................................490 4.6. Острая сосудистая недостаточность.......................................................493 4.7. Кардиогенный шок ...................................................................................495 4.8. Гипертонический криз .............................................................................495 4.9. Вегетососудистые кризы .........................................................................496 4.10. Острые аллергические реакции ..............................................................498 4.11. Электротравма ..........................................................................................501 4.12. Укусы насекомых .....................................................................................503 4.13. Укусы змей ................................................................................................504 4.14. Утопление .................................................................................................506 Глава 5. Иммунопрофилактика (к.м.н. Русакова Е.М.) ..................................509 5.1. Медицинские иммунобиологические препараты .................................509 5.2. Общие положения организации прививочной работы .........................510 5.3. Планирование прививочной работы....................................................... 511 5.4. Порядок транспортировки и хранения МИБП .....................................512 5.5. Порядок учета и использования МИБП .................................................514 5.6. Организация работы прививочного кабинета ......................................515 5.7. Медицинский осмотр перед прививкой .................................................517 5.8. Наблюдение за привитым ребенком .......................................................517 5.9. Медицинские противопоказания к иммунизации .................................517 Перечень длительных и постоянных медицинских противопоказаний к проведению профилактических прививок .........518 Заболевания и состояния, не являющиеся противопоказаниями к иммунизации (ложные противопоказания) ........................................519 5.10. Поствакцинальные реакции ....................................................................519 5.11. Поствакцинальные осложнения ............................................................520 5.12. Календарь профилактических прививок ...............................................521 5.13. Тактика проведения профилактических прививок ...............................522 5.14. Иммунизация детей с отягощенным анамнезом ...................................529 5.15. Профилактические прививки по эпидемиологическим показаниям ...............................................................................................531 Глава 6. Инфекционные болезни (к.м.н. Русакова Е.М.) ................................533 6.1. Менингококковая инфекция ....................................................................533 6.2. Скарлатина ................................................................................................541 6.3. Корь ...........................................................................................................546 6.4. Краснуха ....................................................................................................552 6.5. Ветряная оспа ...........................................................................................556 6.6. Дифференциальная диагностика заболеваний, протекающих с экзантемами ...........................................................................................561 6.7. Дифтерия ...................................................................................................564 6.8. Дифференциальная диагностика заболеваний, протекающих с синдромом тонзиллита ..........................................................................572 666 6.9. Коклюш .....................................................................................................574 6.10. Эпидемический паротит ..........................................................................580 6.11. Острые кишечные инфекции ..................................................................585 Бактериальная дизентерия (шигеллезы) ................................................586 Эшерихиозы ..............................................................................................587 Сальмонеллез............................................................................................590 6.12. Вирусные гепатиты ..................................................................................604 Глава 7. Психология подросткового возраста. Особенности взаимоотношений с подростками (к.п.н. Резников В.Е.) ..............................................................................615 7.1. Младший школьный возраст ...................................................................616 7.2. Старший школьный возраст ....................................................................621 7.3. Межличностные отношения в подростковом возрасте ........................625 7.4. Проблемы подросткового возраста.........................................................627 7.5. Суицидальное поведение и наркотизм у подростков............................630 7.6. Особенности консультирования подростков .........................................632 7.7. Трудные моменты консультирования подростков .................................634 7.8. Правила и принципы построения отношений с подростками .............637 7.9. Заключение ...............................................................................................639 ПРИЛОЖЕНИЯ ....................................................................................................641 Приложение 1. Оценка физического развития по центильным таблицам .......641 1.1. Центильные шкалы массы тела относительно длины у мальчиков (А.В. Мазурин, И.М. Воронцов, 1999) ....................................................641 1.2. Центильные шкалы массы тела относительно длины у девочек (А.В. Мазурин, И.М. Воронцов, 1999) ....................................................642 Приложение 2. Ориентировочные показатели нервно-психического развития детей .............................................................................643 2.1. Ориентировочные показатели нервно-психического развития детей 1-го года жизни ..........................................................................................643 2.2. Ориентировочные показатели нервно-психического развития детей 2-го года жизни ..........................................................................................647 2.3. Ориентировочные показатели нервно-психического развития детей 3-го года жизни ..........................................................................................648 2.4. Развитие ребенка на 4–7-м годах жизни .................................................649 Приложение 3. Схема профилактических мероприятий динамического наблюдения за здоровыми детьми (Я.Ф. Комяк, 1999) .............652 Приложение 4. Лекарственные препараты в педиатрии ....................................656 Литература .........................................................................................................662 667 Производственно-практическое издание Сукало Александр Васильевич, Чичко Михаил Викентьевич, Чичко Алексей Михайлович и др. АКТУАЛЬНЫЕ ПРОБЛЕМЫ ПЕДИАТРИИ Пособие Ответственный за выпуск А.Н. Вараксин Редактор-корректор В.А. Скоробогатая Компьютерная верстка А.И. Рябкова Подписано к печати 20.01.09. Формат 70х901/16. Бумага офсетная. Гарнитура «Times New Roman». Офсетная печать. Усл. печ. л. 49,14. Уч.-изд. л. 42. Тираж 200 экз. Заказ 4. Распространяется бесплатно Издание выпущено по заказу ПРООН “Здоровая семья” Унитарное предприятие “Экоперспектива”. ЛИ № 02330/0133393 от 19.07.2004. Проспект Независимости, 95, 220043, Минск. Отпечатано на ризографе ООО “ВИТпостер” Пл. Независимости, подземный переход №9, павильон №4. Тел.: 222-58-57.
